-
Články
- Vzdělávání
- Časopisy
Top články
Nové číslo
- Témata
- Kongresy
- Videa
- Podcasty
Nové podcasty
Reklama- Kariéra
Doporučené pozice
Reklama- Praxe
Diabetes mellitus a dutina ústní
Diabetes mellitus and the oral cavity
The paper summarizes current knowledge on the diseases of the oral cavity that may be related to diabetes mellitus. It draws the attention to the symptoms that signify potential association between the oral cavity disease and so far undiagnosed diabetes. Attention is paid to a connection between type 2 diabetes and periodontitis, as it is known that diabetes mellitus may contribute to the development of periodontitis, although a reciprocal link also exists and decompensated diabetes may be improved when periodontitis is cured.
Key words:
diabetes mellitus – oral cavity – relationship diabetes mellitus and periodontal disease – therapy of periodontal disease and diabetes mellitus
Autoři: I. Dřízhal 1; A. Šmahelová 2; Z. Šustová 1; E. Kovalová 3
Působiště autorů: Stomatologická klinika Lékařské fakulty UK a FN Hradec Králové, přednosta doc. MUDr. Radovan Slezák, CSc. 1; II. interní klinika Lékařské fakulty UK a FN Hradec Králové, přednosta prof. MUDr. Jaroslav Malý, CSc. 2; Soukromá zubní ordinace Prešov, Slovenská republika 3
Vyšlo v časopise: Vnitř Lék 2011; 57(4): 335-338
Kategorie: 12. celostátní diabetologické sympozium „Diabetes a gastroenterologie“, Hradec Králové, 4.–5. června 2010
Souhrn
Práce shrnuje poznatky o změnách, které mohou provázet diabetes mellitus v dutině ústní. Poukazujeme na nálezy, které mohou být podmíněny dosud nepoznaným diabetem. Pozornost je věnována vztahu diabetes mellitus 2. typu a parodontitidy, u něhož je potvrzen vliv diabetes mellitus na vznik parodontitidy, ale existuje i opačný vztah, založený na faktu, že nekompenzovaný diabetes může být zlepšen po vyléčení parodontitidy.
Klíčová slova:
diabetes mellitus – dutina ústní – vztah diabetes mellitus a parodontitidy – léčba parodontitidy – vliv na diabetes mellitusÚvod
Diabetes mellitus je onemocnění postihující celý organizmus. Významné změny zasahují kapiláry v důsledku dlouhodobé hyperglykemie. Vlivem jejich postižení vznikají retinopatie, nefropatie a neuropatie. Diabetes mellitus (DM) vyvolává ale i řadu dalších postižení, jako jsou makrovaskulární změny na cévách srdečních a mozkových. Metabolizmus je porušen také u lipidů a proteinů, což se projevuje změněným hojením ran. Porušena je funkce leukocytů s následkem predispozice rozvoje infekce. Uvedené změny doprovázejí stavy, při kterých není hladina glykemie dlouhodobě pod kontrolou. Postižena je i dutina ústní, kde se setkáváme se změnami souvisejícími s diabetes mellitus. Pro stomatologa, ale i pro praktického lékaře, diabetologa i ostatní lékaře je důležité si uvědomit tyto změny, ošetřuje-li pacienta s diabetes mellitus, nebo naopak, setká-li se se změnami, které by naváděly k podezření, že by nemocný mohl diabetes mellitus mít.
Změny v dutině ústní u pacientů s diabetes mellitus
Všechny skutečnosti uvedené výše ovlivňují léčbu i klinický obraz dutiny ústní u pacientů s diabetem. Problematiku diabetického pacienta můžeme rozdělit do několika skupin:
- Projevy DM v dutině ústní
- Diabetes mellitus a parodontitida
- Ošetřování diabetika ve stomatologické ordinaci
Projevy DM v dutině ústní
Soor, candidosis
S masivním výskytem kvasinek v důsledku diabetu se setkáváme nyní zřídka, dříve tomu tak bylo u dekompenzovaných diabetiků, u kterých vznikal acidotický metabolizmus. Vytvářely se rozsáhlé bělavé povlaky, zpočátku odstranitelné, později pevně lnoucí ke sliznici (obr. 1).
Obr. 1. Rozsáhlá kandidóza u diabetika, kterému byla podána antibiotika pro zánětlivou komplikaci. 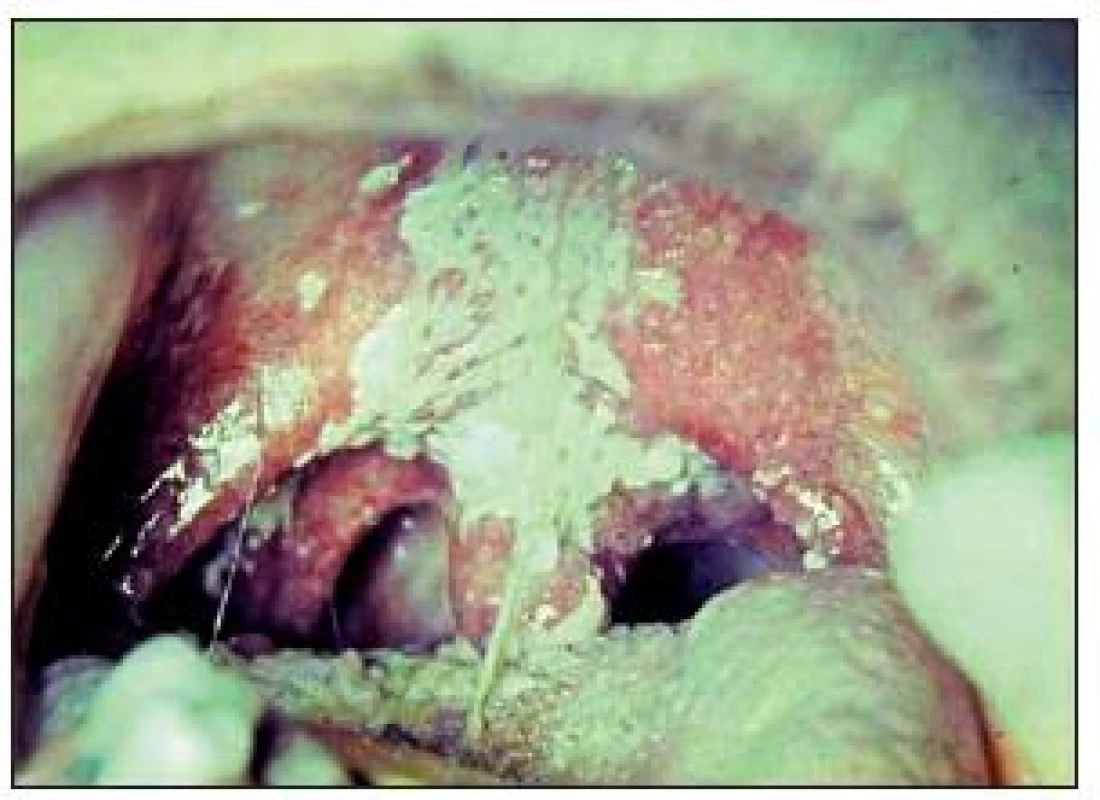
Dnes se setkáváme spíše s chronickými formami u nositelů náhrad, časté jsou obzvláště u chronicky nemocných hospitalizovaných v léčebnách dlouhodobě nemocných [1]. Častá je malhygiena protéz.
Anguli infectiosi
Anguli infectiosi (bolavé ústní koutky) jsou poměrně častým nálezem. Jsou projevem snížené odolnosti proti infekci, ale také důsledkem mnohdy již nevyhovujících zubních náhrad a sníženého skusu s následnou macerací kůže v koutcích, což při snížené odolnosti diabetiků [2] vytváří výborné podmínky k pomnožení kvasinek. Klinicky je obraz zachycen na obr. 2. Někdy souvisí s karencí železa, případně vitaminu B12 a kyseliny listové.
Obr. 2. Bolavé ústní koutky u diabetika při nedostatečně kompenzovaném diabetu. 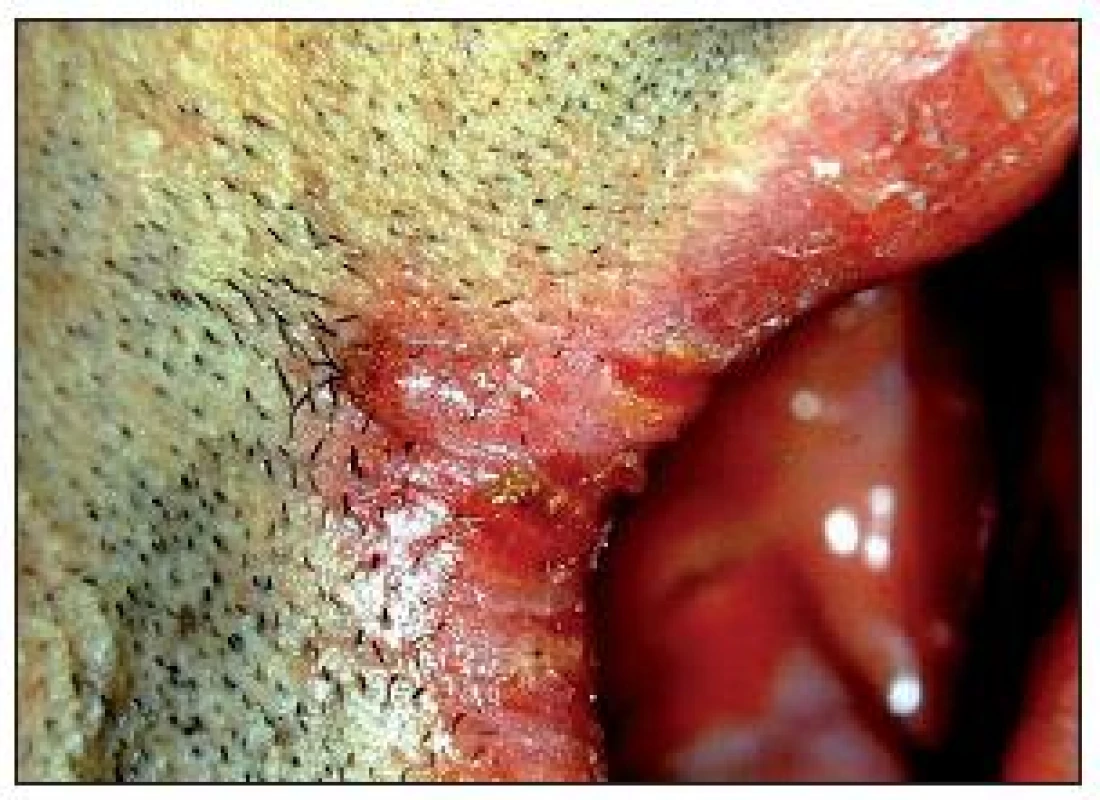
Stomatodynické potíže
Se vznikem neuropatií souvisí častější stížnosti pacientů na pocity pálení v dutině ústní, jindy brnění, poruchy chuti [3]. Vyšetření dutiny ústní většinou nevykazuje výrazné odlišnosti od normy, které by vysvětlovaly příčiny stížností. Hovoříme o stomatodynii, která má psychogenní či neurogenní, případně kombinovaný, podklad. Tito pacienti se velice obtížně léčí, protože nejde o příčinu v pravém slova smyslu organickou, ale psychogenní. Dá se říci, že jde o orgánovou neurózu známou v této souvislosti např. u žaludku.
Xerostomie
Pocity sucha bývají také příčinou stížností pacientů. Podkladem může být větší ztráta tekutin u diabetiků, ale nelze opominout ani skutečnost, že řada antihypertenziv, psychofarmak či jiných léků vyvolává pocit sucha. Nejčastěji jsou pocity sucha pociťovány na jazyku, který je oschlý, pacient obtížně mluví a polyká stravu.
Vyšší výskyt zubního kazu
U diabetiků je opakovaně popisován vyšší výskyt zubního kazu. Je to paradoxní, protože diabetik by měl mít omezený přísun uhlohydrátů ve stravě. Vyšší výskyt zubního kazu je v tomto případě ale spojen s vyšší hladinou glukózy ve slině a gingivální tekutině. S takovými stavy se setkáváme u nekompenzovaných diabetiků.
Postižení parodontu (parodontitis)
Parodontitida má u diabetiků poněkud vyšší výskyt než v ostatní populaci, zvláště vyšší frekvence je u diabetes mellitus 1. typu.
Vysvětlení hledáme v tom, že diabetes mellitus mění kvalitu kapilár [2,4], je snížena odolnost vůči infekci. U těchto forem jsou častější nálezy hnisavé exsudace z parodontálních chobotů. S vyšší frekvencí se diagnostikují parodontální abscesy (obr. 3). Při správně vedené léčbě parodontitidy (zavedení hygieny, odstranění zubního kamene, případně při dalších výkonech) docilujeme dobrých léčebných výsledků. Na obr. 4 a 5 je parodontitida u diabetiků, která se nevyznačuje žádnými jinými klinickými znaky odlišujícími ji od parodontitid nediabetických.
Obr. 3. Parodontální absces vyskytující se u diabetiků. 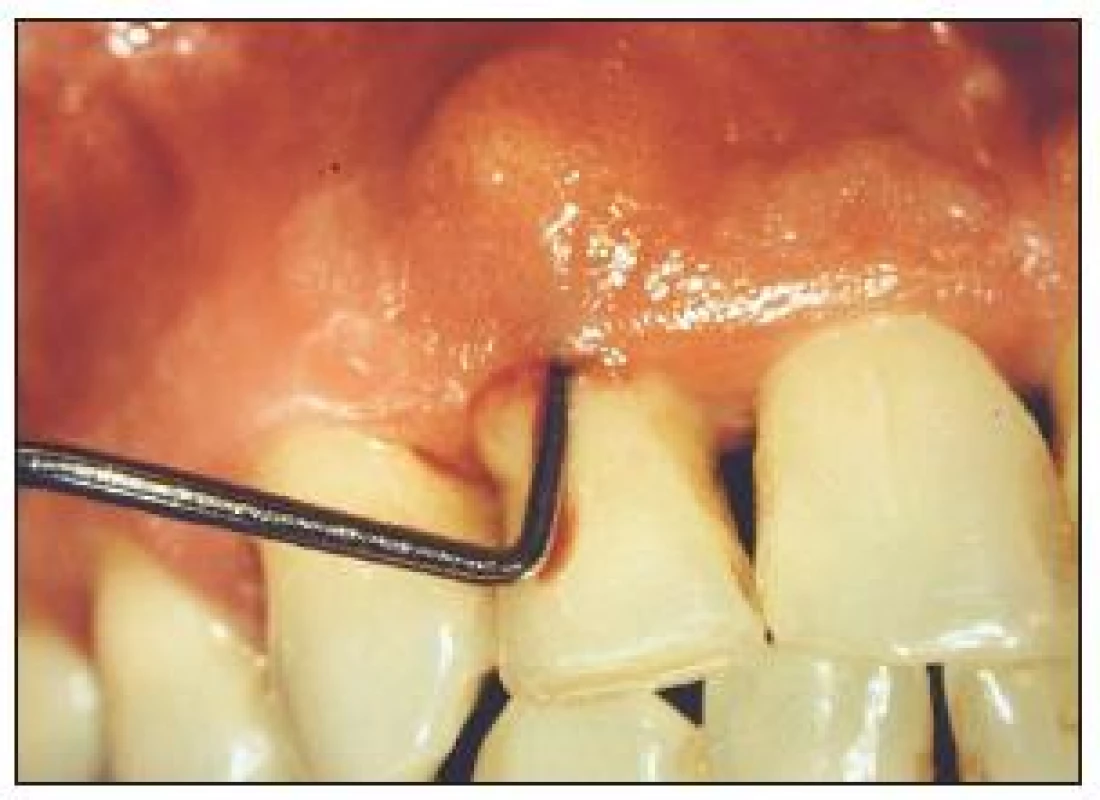
Obr. 4. Pokročilá parodontitida u diabetiků (DM2T). 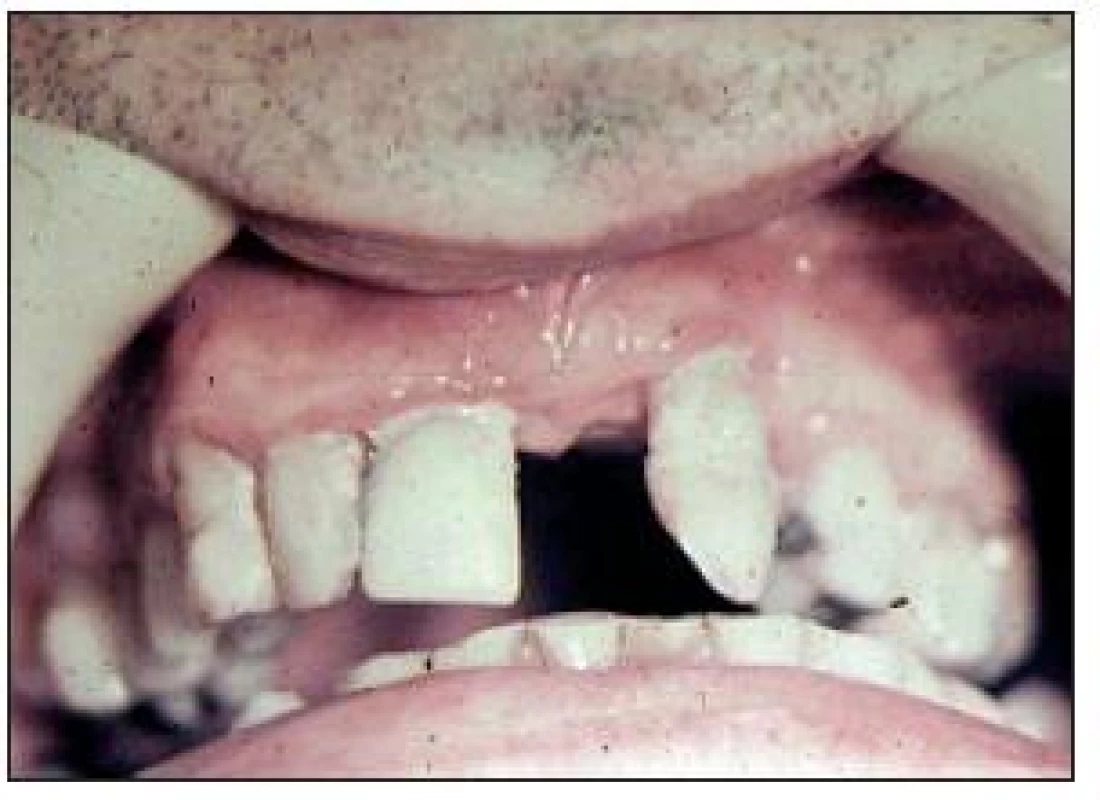
Obr. 5. Pokročilá parodontitida u diabetiků (DM2T). 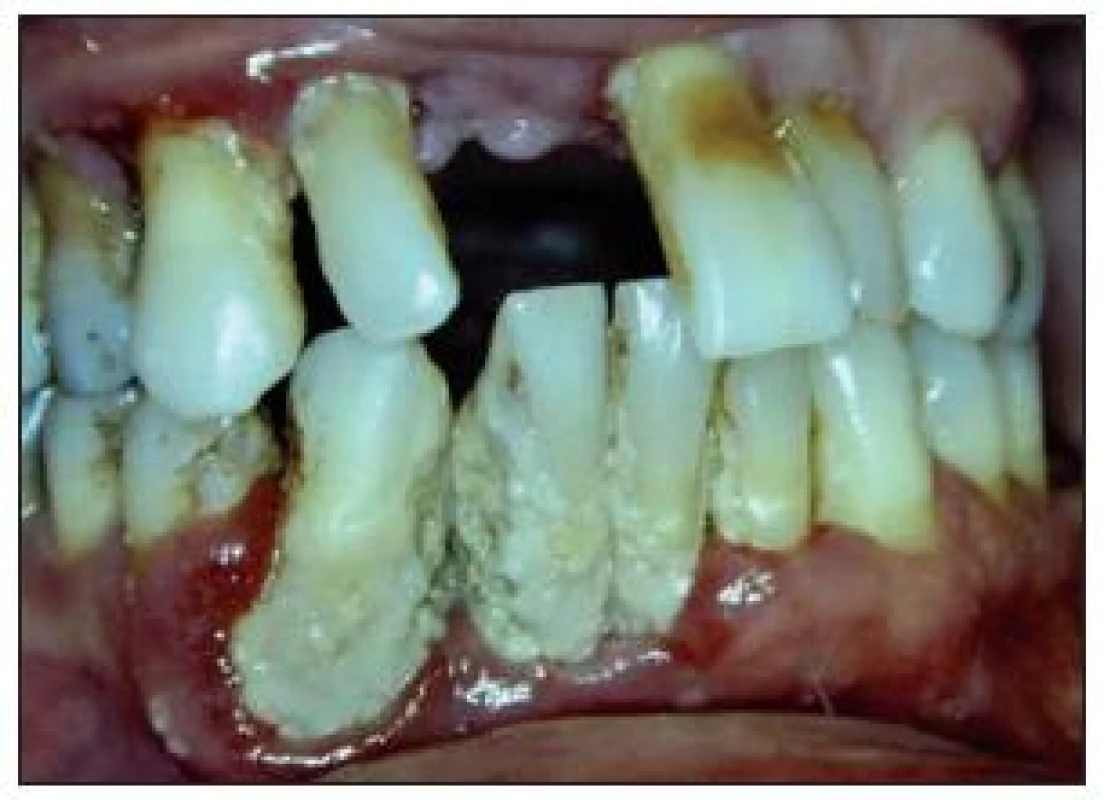
Orální lichen planus
Toto onemocnění je spojeno s řadou dalších onemocnění, jako je hypertenze, jaterní onemocnění, DM, choroby štítné žlázy. V řadě studií se dostává DM na vyšší procentuální hladinu než 8 %, což je uváděný průměr. Orální lichen planus má některé rysy poruch imunitního systému [5]. Klinický obraz orálního lichen planus je velmi pestrý, jedna forma je zachycena na obr. 6.
Obr. 6. Orální lichen planus (papulózní forma) poměrně často doprovází DM. 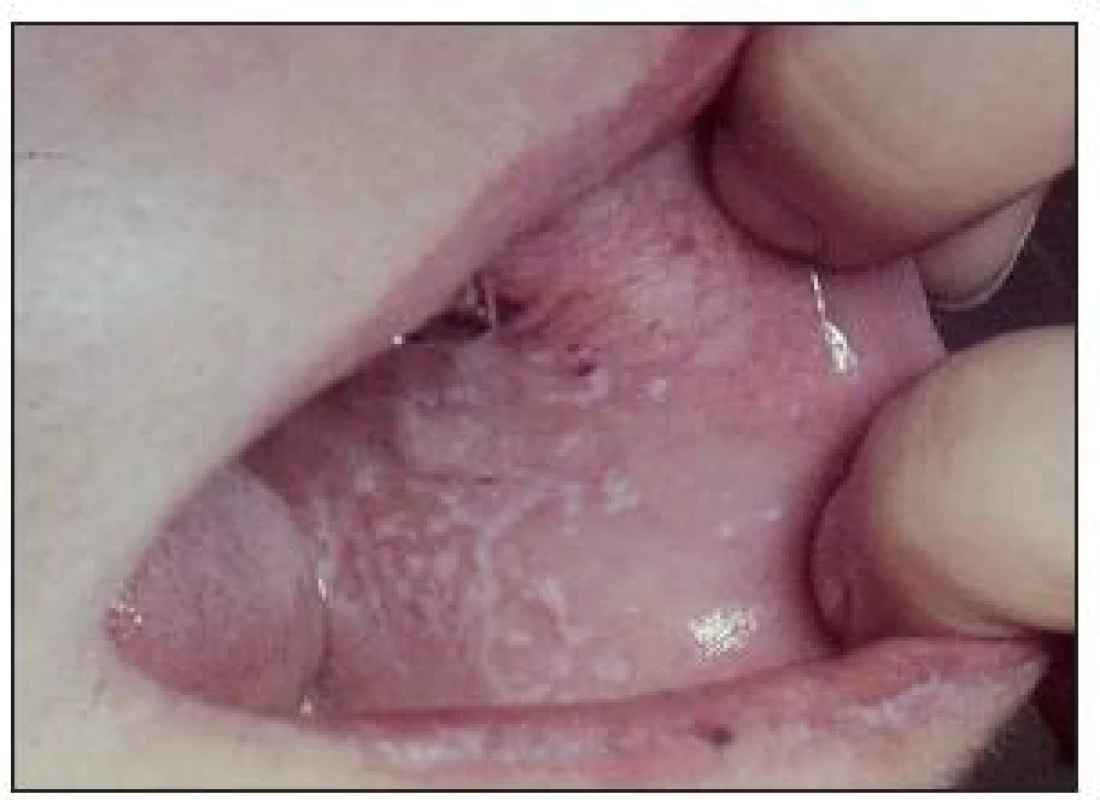
Diabetes mellitus a parodontitida
Nejvýznamnějším onemocněním parodontu je parodontitida, při které dochází k rozrušování závěsného aparátu zubu. V konečném stadiu je zub uvolněn a následně vyloučen. Toto onemocnění se nepřesně pojmenovává parodontóza.
Spojitost DM a parodontitidy je již dávno známa. V poslední době se ale objevují zajímavé poznatky, které navozují nové souvislosti obou chorob.
Úvodem je zajímavé upozornit na určité podobnosti mezi DM1T, DM2T a parodontitidou agresivní a chronickou:
-
a) DM1T je spojen s určitými imunologickými
poruchami s výskytem převážně u mladých jedinců.
Prokazují se protilátky proti β
buňkám Langerhansových ostrůvků. Tento typ tvoří asi 10 %
DM. Nástup je náhlý a postižení vede rychle k závažným
poškozením orgánů [2].
V parodontologii mu odpovídá agresivní parodontitida, která má také známky autoagresivního onemocnění a postihuje převážně mladé jedince (dřívější název zněl „early onset periodontitis“). Porušena je funkce leukocytů. Zastoupení této formy je asi 5 %. Progrese onemocnění je rychlá a vede k časné ztrátě chrupu. - b) DM2T nemá prokázané imunitní poruchy, probíhá zpočátku nenápadně a bez komplikací [2].
Postupně stoupá glykemická hladina a dostavují se změny spojené s vyšší hladinou cukru. Postiženy jsou dospělé osoby, většinou s nadváhou [6]. Tvoří 90 % všech DM.
Chronická parodontitida nejeví známky poruchy autoimunity, probíhá chronicky, postupně destruuje závěsný aparát zubu, není bolestivá. Postiženy jsou vyšší věkové skupiny. Tvoří většinu parodontitid (95 %).
DM a výskyt parodontitidy
Existuje řada prací, které rozebírají tento vztah. Protože se ale metodiky hodnocení značně rozcházejí, vybrali jsme jen některé práce používající vhodnou metodiku.
Jedna ze základních studií sledovala přítomnost parodontitidy na skupině indiánů Pima, u nichž je znám vysoký výskyt DM2T. Vyšetřeno bylo 2 273 jedinců. Přesně definovali diagnózu parodontitidy a DM2T. 720 z vyšetřených indiánů mělo DM2T a parodontitidu diagnostikovali u 60 %. 1 553 vyšetřených nemělo DM2T a výskyt parodontitidy byl 36 %. Procento výskytu parodontitidy u skupiny s DM2T bylo tedy téměř dvojnásobně vysoké [7].
Švédská studie [8] provedená na 102 jedincích s DM2T vykázala parodontitidu ve 45 %, kontrolní skupina stejného věku a složení dle pohlaví 28 %. Další studie doložila, že při nekorigované glykemii byla prevalence parodontitidy vyšší než při korigované glykemii.
Podobné výsledky s vyšším nálezem parodontitidy byly také u DM1T.
Závěr pro praxi
Tyto studie prokazují, že DM1T a DM2Tjsou významným signifikantním rizikovým faktorem pro rozvoj parodontitidy. Riziko stoupá u těch nemocných, u kterých je špatná kontrola glykemie, tedy u nekompenzovaného diabetika. DM2T mění reakci parodontu na mikrobiální flóru dentálního plaku, reakce na působení plaku není přiměřená.
DM2T a parodontitida – mají společné znaky patogenetické?
Parodontitida je doprovázena zánětlivým procesem, při kterém hrají významnou roli mediátory zánětu: enzymy, cytokiny (interleukiny), prostaglandiny a matrix metaloproteinázy (MMPs). Ty jsou reakcí hostitele na působení a průnik dentálního plaku. Vlivem celkových onemocnění, ke kterým patří i DM, dochází k přemrštěné obranné reakci, kdy se:
- a) uvolňuje nepřiměřené množství těchto látek, nebo
- b) je porušena proporce mezi prozánětlivými a protizánětlivými cytokiny. Výsledkem je dysregulace obranné odpovědi [9–12].
Klíčovými produkty, které se váží k oběma chorobám, jsou IL-1β, IL-6 a TNF-α. Je prokázáno, že hladiny TNF-α jsou vyšší u obézních jedinců, ale také u neléčené parodontitidy. Podobný je i vztah IL-6 k obezitě a parodontitidě. Oba tyto produkty jsou schopny vytvářet inzulinovou rezistenci. Výsledkem studií je závěr, že cirkulující množství TNF-α a IL-6 má původ jak v tukové tkáni, tak v zánětlivém procesu v parodontálních tkáních [13,14]. Recentní studie prokázaly, že nechirurgická léčba parodontitidy u pacientů s DM2T, který není kompenzován, vede k jeho zlepšení (kompenzaci) [15–18], ale tam, kde je DM2T kompenzován, zlepšení nenastává. Zde zřejmě hraje úlohu skutečnost, že u kompenzovaného DM2T nedochází vlivem poklesu hladiny glykovaného hemoglobinu k stimulaci produkce TNF-α a IL-6, protože stimulace není aktivována produkty z dezintegrovaného glykovaného hemoglobinu (advanced glycation end-products – AGEs) [19]. Význam ošetření parodontu tedy spočívá ve snížení hladin TNF-α a IL-6, které se tvoří v zánětlivé tkáni parodontu. Důsledkem je pokles vzniku inzulinové rezistence. Tyto vztahy jsou poměrně komplikované, jak se pokouší zachytit schéma 1 (volně dle [2]).
Schéma 1. Schéma zachycuje, jak se asi zapojuje onemocnění parodontu do poškozování organizmu při diabetes mellitus. Ze schématu je patrné, že hlavním spojovacím můstkem je produkce TNF-α, který napomáhá uvolňování dalších škodlivin z tukové tkáně. Volně podle [2]. ![Schéma 1. Schéma zachycuje, jak se asi zapojuje onemocnění parodontu do poškozování organizmu při diabetes mellitus. Ze schématu je patrné, že hlavním spojovacím můstkem je produkce TNF-α, který napomáhá uvolňování dalších škodlivin z tukové tkáně. Volně podle [2].](https://pl-master.mdcdn.cz/media/image/632d0985e27522dcb5045038122a1e88.jpeg?version=1537790311)
Závěr pro praxi
Nemocní s DM2T by měli být systematicky vyšetřováni a léčeni na onemocnění parodontu. U pacientů s nekompenzovaným DM2T dochází po úpravě zánětlivých změn na parodontu i ke zlepšení kompenzace diabetu. Tam, kde je diabetes dobře kompenzován, další zlepšení nenastává.
Ošetřování diabetika ve stomatologické ordinaci
Ošetření diabetika ve stomatologickém zařízení se v podstatě neliší od běžného postupu. Je ale třeba uvědomit si některé určité odlišnosti, které je nutné ze strany stomatologů dodržovat. Za velice významný považujeme pravidelný kontakt stomatologa s diabetologem, aby došlo k informovanosti stomatologa o průběhu léčby diabetu a celkovém zdravotním stavu nemocného.
- U DM1T je třeba pacienta objednávat tak, aby mohl dodržovat svůj léčebný režim, tj. aplikace inzulinu a pravidelný příjem potravy (prevence hypoglykemie).
- Chirurgické výkony je třeba zajistit antibiotiky. Hojení ran bývá zpomalené, s častějšími zánětlivými komplikacemi.
- Je nezbytné podrobně zjistit zdravotní stav pacienta, protože řada diabetiků má četné přídatné choroby (srdeční, hypertenze) a bohatou medikaci, což modifikuje léčbu a typ např. lokálního anestetika.
- U těchto onemocnění jsou častá onemocnění parodontu, která je nutno intenzivně léčit. U DM2T se tato léčba projeví pozitivně i na stabilizaci diabetu (viz výše).
- Při větších chirurgických výkonech a ne příliš stabilizovaném diabetu se převádí léčba z perorální na parenterální léčbu, protože chirurgický výkon může zhoršit stav diabetu. Změnu provádí diabetolog.
- Je nutné pamatovat na možnost DM u kandidóz, anguli infectiosi, kde se s nimi setkáváme.
Závěr
Diabetes mellitus jako celkové onemocnění má projevy a vliv i na stav dutiny ústní. Důležité je pamatovat na možnost kandidóz, rovněž anguli infectiosi mohou mít tuto etiologii. Diabetik je pacient rizikový, a to pro své četné přídatné choroby, např. IM nebo hypertenzi. Tuto chorobu doprovází zpomalené hojení ran. Chirurgické výkony je nutno u diabetika krýt antibiotiky, mnohdy je při větších chirurgických výkonech potřeba přejít z perorální medikace na parenterální podání inzulinu. DM1T a DM2T jsou rizikovým faktorem pro rozvoj zánětlivých onemocnění parodontu. Poslední studie prokázaly pozitivní vliv léčby zánětu parodontu na kompenzaci diabetu v případech nekompenzovaného DM2T. Stomatolog by měl vždy být informován o průběhu diabetu, měl by být s diabetologem v kontaktu.
Publikace vznikla za podpory Výzkumného záměru MZO 00179906 FN.
doc. MUDr. Ivo Dřízhal, CSc.
www.lfhk.cuni.cz
e-mail drizhali@volny.czDoručeno do redakce: 14. 11. 2010
Zdroje
1. Skřičková D, Varšová D, Dřízhal I. Nález kvasinek v dutině ústní a stav protézního lože u pacientů hospitalizovaných v léčebně dlouhodobě nemocných. Čes Stomat 1989; 89 : 267–275.
2. Preshaw PM. Diabetes and periodontal disease. Int Dent J 2008; 58 : 237–243.
3. Madani AA. Diabetes mellitus, its management and complications. Int Dent J 2008; S4 : 231–236.
4. Šmahelová A. Úloha diabetologa při infekčním onemocnění diabetika. Vnitř Lék 2006; 52 : 443–445.
5. Dřízhal I, Paulusova V. Orální lichen planus – současné poznatky. Čes Stomat 2008; 108 : 35–38.
6. Preshow PM, Foster N, Tailor JJ. Cross-susceptibility between periodontal disease and type 2 diabetes mellitus: an immunological perspective. Periodontology 2007; 45 : 138–157.
7. Nelson RG, Shlossman M, Budding LM et al. Periodontal disease and NIDDM in Pima Indians. Diabetes Care 1990; 13 : 836–840.
8. Sanberg GE, Sunberg HE, Fjellstrom CA et al. Type 2 diabetes mellitus and oral health: a comparison between diabetic subjects. Diabetes Res Clin Pract 2000; 50 : 27–34.
9. Vlassara H. The AGP-receptors in the pathogenesis of diabetic complications. Diabetes Metab Res Rev 2001; 17 : 436–443.
10. Šmahelová A. Konzervativní léčba diabetické mikroangiopatie a makroangiopatie. Čas Lek čes 2009; 148 : 72–77.
11. Svačina Š. Hypertenze při obezitě a diabetu. Praha: Triton 2007.
12. Takeda M, Ojima M, Yoshioka H et al. Relationship of serum advanced glycation end products with deteriotation of periodontitis in type 2 diabetes patients. J Periodontol 2006; 77 : 15–20.
13. Nishimura F, Iwamoto Y, Mineshiba J et al. Periodontal disease and diabetes mellitus: The role of Tumor necrosis factor-alfa in a 2-way relationship. J Periodontol 2003; 74 : 97–102.
14. Salvi GE, Collins JG, Yalda B et al. Monocytic TNF alpha secretion patterns in IDDM patients with periodontal diseases. J Clin Periodontol 1997; 24 : 8–16.
15. Kardesler L, Buduneli N, Centinhalp S et al. Adipokines and inflammatory mediators after initial periodontal treatment in patients with type 2 diabetes and chronic periodontitis. J Periodontol 2010; 81 : 24–33.
16. Rodrigez DC, Taba MJ, Noaves AB et al. Effect of non-surgical periodontal therapy on glycemic control in patients with type 2 diabetes mellitus. J Perioidontol 2003; 74 : 1361–1367.
17. Goncvalves D, Correra FO, Khalil MM et al. The effect of non-surgical periodontal therapy on peroxidase activity in diabetic patients: a case-control pilot study. J Clin Periodontol 2008; 35 : 799–806.
18. Christigau M, Palitzsch KD, Schmaltz G et al. Healing response to non-surgical periodontal therapy in patients with diabetes mellitus: clinical, microbiological, and immunologic results. J Clin Periodontol 1998; 25 : 112–124.
19. Takeda M, Ojima M, Yoshioka H et al. Relationship of serum advanced glycation end products with deterioration of periodontitis in type 2 diabetes patients. J Periodiontol 2006; 77 : 15–20.
Štítky
Diabetologie Endokrinologie Interní lékařství
Článek vyšel v časopiseVnitřní lékařství
Nejčtenější tento týden
2011 Číslo 4- Není statin jako statin aneb praktický přehled rozdílů jednotlivých molekul
- Magnosolv a jeho využití v neurologii
- Moje zkušenosti s Magnosolvem podávaným pacientům jako profylaxe migrény a u pacientů s diagnostikovanou spazmofilní tetanií i při normomagnezémii - MUDr. Dana Pecharová, neurolog
- S prof. Vladimírem Paličkou o racionální suplementaci kalcia a vitaminu D v každodenní praxi
-
Všechny články tohoto čísla
- Úvodní slovo
- Diabetes mellitus a dutina ústní
- Xerostomie, hyposialie, sicca syndrom – kvantitativní poruchy salivace
- Gastroduodenální vředová choroba u diabetika
- Poruchy motility a evakuace žaludku u diabetika. Současné možnosti diagnostiky a léčby
- Současné možnosti chirurgické léčby ložiskového postižení jater a pankreatu
- Steatóza a steatohepatitida u diabetika
- Diabetes mellitus a jaterní cirhóza
- Akutní pankreatitida u diabetika
- Celiakie a diabetes
- Kolorektální karcinom a diabetes
- Analoga amylinu, inhibitory α-glukosidáz a trávicí systém v regulaci homeostázy
- Autonomní neuropatie gastrointestinálního traktu
- Dyspeptický syndrom při antidiabetické léčbě
- Metabolická chirurgie – nejúčinnější léčba diabetu
- Metabolická chirurgie – nový směr v léčbě některých onemocnění
- Inkretinové hormony
- Léčba diabetes mellitus 2. typu GLP-1 agonisty
- Inkretinová léčba a metabolický syndrom
- K životnímu jubileu prof. MUDr. Zdeňka Plachety, DrSc. (1931)
- Předseda České angiologické společnosti, MUDr. Karel Roztočil, CSc., se dožívá 70 let
- Vnitřní lékařství
- Archiv čísel
- Aktuální číslo
- Pouze online
- Informace o časopisu
Nejčtenější v tomto čísle- Xerostomie, hyposialie, sicca syndrom – kvantitativní poruchy salivace
- Léčba diabetes mellitus 2. typu GLP-1 agonisty
- Autonomní neuropatie gastrointestinálního traktu
- Diabetes mellitus a jaterní cirhóza
Kurzy
Zvyšte si kvalifikaci online z pohodlí domova
Autoři: prof. MUDr. Vladimír Palička, CSc., Dr.h.c., doc. MUDr. Václav Vyskočil, Ph.D., MUDr. Petr Kasalický, CSc., MUDr. Jan Rosa, Ing. Pavel Havlík, Ing. Jan Adam, Hana Hejnová, DiS., Jana Křenková
Autoři: MUDr. Irena Krčmová, CSc.
Autoři: MDDr. Eleonóra Ivančová, PhD., MHA
Autoři: prof. MUDr. Eva Kubala Havrdová, DrSc.
Všechny kurzyPřihlášení#ADS_BOTTOM_SCRIPTS#Zapomenuté hesloZadejte e-mailovou adresu, se kterou jste vytvářel(a) účet, budou Vám na ni zaslány informace k nastavení nového hesla.
- Vzdělávání



