-
Články
- Vzdělávání
- Časopisy
Top články
Nové číslo
- Témata
- Kongresy
- Videa
- Podcasty
Nové podcasty
Reklama- Kariéra
Doporučené pozice
Reklama- Praxe
Makrovaskulární a mikrovaskulární komplikace u diabetiků 2. typu
Macrovascular and microvascular complications in type 2 diabetes patients
The prevalence of chronic vascular complications is higher in patients with type 2 diabetes mellitus (DM2).
The objective of our cross-sectional study was to assess the incidence and types of macrovascular (MVC) and microvascular (mvc) complications and to analyse their relation to the different risk factors and biomarkers in order to improve their prevention.Set of patients and methodology:
415 patients (219 men and 196 women) with an average age of 66 ± 9 years enrolled in the study. A total of 95 % of patients with DM2 had a history of hypertension, 27 % had MVC (of which 55 % had ischaemic heart disease), and 54 % had mvc (of which 95 % had diabetic nephropathy).Results:
The patients with vascular complications were significantly older and had a longer history of DM2; they did not differ for their systolic blood pressure, but had a higher pulse pressure and took more antihypertensives. They did not differ for their lipid levels or the respective therapy. Diabetic patients with MVC and mvc had higher insulin resistance, higher plasmatic levels of total homocysteine and a higher incidence of albuminuria or proteinuria. The factors which significantly and independently associated with MVC were male gender, age over 60 years, higher hs-C-reactive protein (hs-CRP) exceeding 1 mg/l, glycaemia over 5.6 mmol/l, lower diastolic blood pressure and lower HDL-cholesterol; mvc associated with higher age over 60 years, a history of DM2 exceeding 8 years, and hs-CRP above 1 mg/l.Conclusion:
Our results show that patients with DM2 have a high incidence of vascular complications significantly associated with age, DM2 history and higher hs-CRP, irrespective of the other monitored parametres.Key words:
type 2 diabetes mellitus – cardiovascular diseases – microvascular complications – hs-C-reactive protein
Autoři: H. Rosolová; B. Petrlová; J. Šimon; P. Šifalda; I. Šípová; F. Šefrna
Působiště autorů: II. interní klinika Lékařské fakulty UK a FN Plzeň, přednosta doc. MUDr. Jan Filipovský, CSc.
Vyšlo v časopise: Vnitř Lék 2008; 54(3): 229-237
Kategorie: Původní práce
Souhrn
U nemocných s diabetem 2. typu (DM2T) narůstá prevalence chronických vaskulárních komplikací.
Cílem naší průřezové studie bylo zjistit výskyt a typy makrovaskulárních (MAKVK) a mikrovaskulárních (MIKVK) komplikací a analyzovat jejich vztah k různým rizikovým faktorům a biomarkerům, a tak zlepšit přístup k jejich prevenci.Soubor a metodika:
Do studie bylo zařazeno 415 nemocných (219 mužů a 196 žen) ve věku 66 ± 9 let. Celkem 95 % nemocných s DM2T mělo zároveň v anamnéze diagnostikovanou hypertenzi, 27 % mělo MAKVK (v 55 % ischemickou chorobu srdeční) a 54 % mělo MIKVK (v 95 % diabetickou nefropatii).Výsledky:
Nemocní s vaskulárními komplikacemi byli významně starší, měli delší anamnézu DM2T, nelišili se systolickým krevním tlakem, ale měli vyšší pulzní tlak, užívali častěji antihypertenziva. Nelišili se hladinami lipidů ani jejich léčbou. Diabetici s MAKVK a MIKVK měli vyšší inzulinovou rezistenci, vyšší plazmatickou hladinu celkového homocysteinu a častější albuminurii nebo proteinurii. Faktory, které byly ve významné a nezávislé asociaci s MAKVK, bylo mužské pohlaví, věk nad 60 let, vyšší hs-C-reaktivní protein (hs-CRP) nad 1 mg/l, glykemie nad 5,6 mmol/l, nižší diastolický krevní tlak a nižší HDL-cholesterol; s MIKVK byly v asociaci vyšší věk nad 60 let, delší trvání DM2T nad 8 let a vyšší hs-CRP nad 1 mg/l.Závěr:
Z našich výsledků vyplývá, že nemocní s DM2T mají vysoký výskyt vaskulárních komplikací, které souvisejí významně s věkem, s trváním DM2T a se zvýšeným hs-CRP, a to nezávisle na ostatních sledovaných parametrech.Klíčová slova:
diabetes mellitus 2. typu - kardiovaskulární nemoci - mikrovaskulární komplikace - hs-C-reaktivní proteinÚvod
V celém světě i u nás dochází k nárůstu počtu nových případů diabetiků především 2. typu (DM2T), který tvoří 90-95 % všech onemocnění diabetem. Na tomto vzestupu se podílí kromě genetického pozadí zejména nezdravé životní návyky, tj. sedavý způsob života a nadměrně energetická strava, ev. další vlivy životního prostředí (např. nadměrný stres, kouření aj). Počet nemocných s DM2T ve světě stoupá vlivem populačnímu růstu, urbanizaci, stárnutí populací, fyzické inaktivitě a obezitě. Očekává se, že počet osob s DM2T se mezi léty 2000 a 2030 zdvojnásobí, tj. ze 171 miliónů na 366 miliónů diabetiků, a že celková prevalence DM2T vzroste ze 2,8 % na 4,4 % [1]. Diabetes postihuje v České republice 7-8 % populace ve věku 25-64 let a s věkem výskyt úměrně stoupá; ve věku 65 let a více se prevalence odhaduje na 10-20 % [2].
Z Framinghamské studie je známo, že diabetická populace má 2-4krát vyšší celkovou i kardiovaskulární (KV) úmrtnost oproti nediabetické populaci [3]. Pro diabetiky je typická akcelerovaná difuzní ateroskleróza; aterosklerotické vaskulární nemoci, tj. především KV nemoci, přispívají k 75 % všech úmrtí diabetiků. Vztah KV nemocí neboli makrovaskulárních komplikací (MAKVK) a DM2T dobře ukazuje finská epidemiologická studie na více než 50tisícovém souboru probandů, u nichž výskyt DM2T zvyšoval riziko koronární mortality adjustované k ostatním KV rizikovým faktorům u mužů 2krát a u žen až 5krát oproti osobám bez DM [4]. Také Interheart Study ukazuje podobné výsledky, kde DM zvyšuje riziko infarktu myokardu více než 2krát u mužů i u žen nezávisle na jejich etnickém původu [5].
Mikrovaskulární komplikace (MIKVK) představovaly v nedávné době problém hlavně u diabetu 1. typu. V současné době se stávají nepřehlédnutelnou komplikací i pro diabetiky 2. typu, neboť vzhledem k úspěšné terapii KV nemocí v současnosti se dožívají nemocní s DM2T i komplikací mikrovaskulárních. Především výskyt diabetické nefropatie, ale i různé typy neuropatií a retinopatie, zvláště diabetická makulopatie, která je typická pro DM2T. Diabetes 2. typu se často vyskytuje současně s abdominální obezitou, s hypertenzí nebo s vyšším normálním krevním tlakem (TK), dyslipidemií a jinými rizikovými faktory, které vedou k poškozování velkých i malých arterií a představují vysoké KV riziko a vysoké riziko pro selhání ledvin.
Cílem této práce bylo analyzovat výskyt chronických MAKVK a MIKVK u nemocných s DM2T a jejich souvislost s některými anamnestickými údaji, antropometrickými, metabolickými a hemodynamickými ukazateli, a tak najít účinnější cestu k jejich prevenci.
Metodika
Zkoumaný soubor tvoří 415 nemocných s DM2T. Všichni tito nemocní jsou pravidelně sledováni v odborných diabetologických ambulancích nebo v Centru preventivní kardiologie II. interní kliniky ve FN Plzeň. Všichni zařazení pacienti vstupovali do sledování po předchozím poučení a dobrovolně po podepsání informovaného souhlasu. Nemocní byli zařazováni postupně tak, jak byli objednáni do svých ambulancí na pravidelné kontroly v létech 2005-2006.
Zařazovací kritéria
- Diabetes mellitus 2. typu podle anamnézy nebo podle plazmatické glykemie nebo glykemie z kapilární krve nalačno 7 mmol/l a více nebo z plazmatické glykemie ve 2. hodině perorálního glukózového tolerančního testu 11 mmol/l a více.
- Muži a ženy ve věku nad 50 let.
Vylučovací kritéria
- Nemocní po akutní kardiovaskulární nebo jiné vaskulární intervenci před 3 měsíci.
- Nemocní s těžkou hepatopatií (3krát zvýšené AST a ALT) nebo s pankreatitidou.
- Nemocní s renálním selháváním (kreatinin > 200 µkat/l).
- Nemocní s těžkým srdečním selháním (NYHA III a IV).
- Nemocní s maligními nádory.
- Nemocní s léčenými psychiatrickými chorobami a nespolupracující nemocní.
Vstupní vyšetření bylo provedeno podle připraveného protokolu v elektronické podobě, který zahrnoval anamnestické údaje (rodinné i osobní), nálezy z fyzikálního vyšetření, antropometrické údaje (BMI, obvod pasu a boků standardně měřené), průměr ze 2 klidových hodnot kazuálního krevního tlaku (TK) měřeného vsedě (po 5 min klidu) standardní metodou, klidovou tepovou frekvenci, laboratorní vyšetření (viz dále) a klidový EKG záznam.
Vzorky krve byly odebrány venepunkcí do zkumavek Vacuette collection tubes v ranních hodinách po 12hod lačnění. Nemocní netrpěli v době vyšetření žádnou interkurentní zánětlivou chorobou.
Laboratorní vyšetření zahrnovalo hematologické vyšetření - krevní obraz s diferenciálem byl stanoven na automatickém analyzátoru firmy Beckman Coulter LH 750 (přístroj a reagencie Immunotech a.s.). Krev ke stanovení plazmatického fibrinogenu byla odebrána do zkumavek Vacuette collection tubes with Coagulation sodium citrate 3,2%. Fibrinogen v plazmě byl stanoven na automatickém koagulometru ACL Advance (přístroj a reagencie Comesa s.r.o.). Biochemická vyšetřování byla zpracována standardními biochemickými metodami: byly určeny hladiny Na, K, Mg, glykemie, lipidogram, Lpa, apolipoproteiny A a B, urea, kreatinin, kyselina močová, jaterní testy (ALT, AST, GMT). Pomocí HPLC byl stanoven glykovaný hemoglobin (HbA1c v %). Albuminurie byla stanovena z nočního sběru moči imunoturbidimetricky v µmol/min, proteinurie za 24 hod turbidimetricky v g/l. V RIA laboratoři byl stanoven v lačné plazmě IRI (imunoreaktivní inzulin) a C-peptid. Výpočtem byl stanoven index inzulinové rezistence podle vzorce HOMA (homeostasis assessment model) = glykemie nalačno × IRI nalačno/22,5 [6]. Ultrasenzitivní metodou byl stanoven C-reaktivní protein (hs-CRP), vysokotlakovou kapalinovou chromatografií se stanovil celkový sérový homocystein (Hcy).
Makrovaskulární komplikace (MAKVK) neboli makroangiopatie či manifestní aterosklerotické vaskulární nemoci představovaly všechny klinické formy ischemické choroby srdeční, tj. stabilní nebo nestabilní angina pectoris, infarkt myokardu, němá ischemie myokardu; další MAKVK byly ischemická choroba dolních končetin, sonograficky nebo angiograficky prokázaná významná symptomatická stenóza karotických a vertebrálních tepen a ischemické cévní mozkové příhody. Ischemická cévní mozková příhoda i tranzitorní ischemická ataka mozku byly ověřeny neurologem (dle lékařské zprávy, CT mozku nebo neurologickým vyšetřením).
Mikrovaskulární komplikace (MIKVK) neboli mikroangiopatie zahrnovaly neurologem verifikovanou distální polyneuropatii dolních končetin, oční komplikace dle vyšetření oftalmologa, tj. proliferativní a neproliferativní diabetická retinopatie a makulopatie nebo stav po ošetření laserem. Mezi další MIKVK patřily diabetická noha a diabetická nefropatie, přitom za hranici renálního postižení byla považována hladina kreatininu ≥ 124 µmol/l u mužů a ≥ 115 µmol/l u žen anebo ztráta bílkovin močí - mikroalbuminurie (MAUR) v minimálně 2 opakovaných nočních sběrech moči MAUR = 20-200 µg/min nebo albuminurie AUR ≥ 200 µg/min nebo manifestní proteinurie PUR ≥ 0,5 g/24 hod.
Výsledky
Do studie bylo zařazeno 415 nemocných s DM2T průměrného věku 66 ± 9 let; jednalo se o 219 mužů a 196 žen. Přehled průměrných hodnot sledovaných parametrů u mužů a žen a jejich porovnání Wilcoxonovým testem je uvedeno v tab. 1. Celkem 95 % nemocných s DM2T mělo zároveň v anamnéze diagnostikovanou hypertenzi. Bez manifestních makrovaskulárních komplikací, tj. „MAKVK-“, bylo 333 nemocných (73 % souboru), zatímco 112 diabetiků (73 mužů a 39 žen) již mělo anamnézu aterosklerotických vaskulárních nemocí, tj. 27 % souboru (33 % mužů a 20 % žen) mělo „MAKVK+“. Výskyt jednotlivých typů MAKVK uvádí graf 1A; jejich výskyt se významně nelišil mezi muži a ženami. Ischemická choroba srdeční tvořila většinu makroangiopatií, tj. 55 % mužů a 54 % žen s MAKVK mělo v anamnéze nějakou z forem ischemické choroby srdce. Výskyt MIKVK byl častější než výskyt MAKVK u nemocných s DM2T; celkem 223 nemocných (122 mužů, 101 žen), tj. 54 % souboru (56 % mužů a 52 % žen) mělo některý typ mikroangiopatie, tj. „MIKVK+“; bez mikroangiopatií bylo celkem192 nemocných, tj. 46 % souboru „MIKVK-“ (tab. 2 a 3). Jednotlivé typy MIKVK uvádí graf 1B; jejich výskyt se také významně nelišil mezi muži a ženami. Jednoznačně převažoval výskyt diabetické nefropatie, která se vyskytovala u 95 % mužů a 96 % žen s MIKVK.
Tab. 1. Rizikové faktory u nemocných s diabetem 2. typu podle pohlaví. 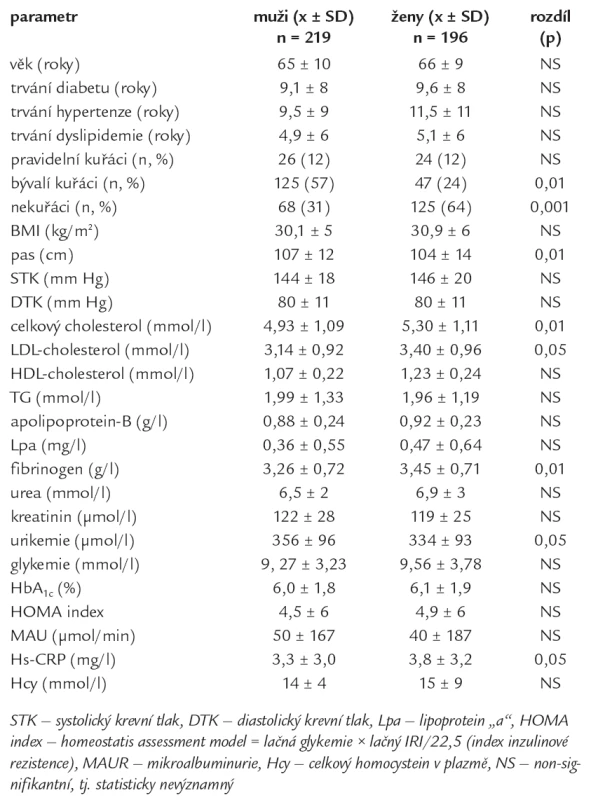
Graf 1. Výskyt makrovaskulárních (A) a mikrovaskulárních (B) komplikací u nemocných s diabetem 2. typu. 
Tab. 2. Porovnání skupiny s makrovaskulárními komplikacemi (MAKVK+) se skupinou bez makrovaskulárních komplikací (MAKVK–). 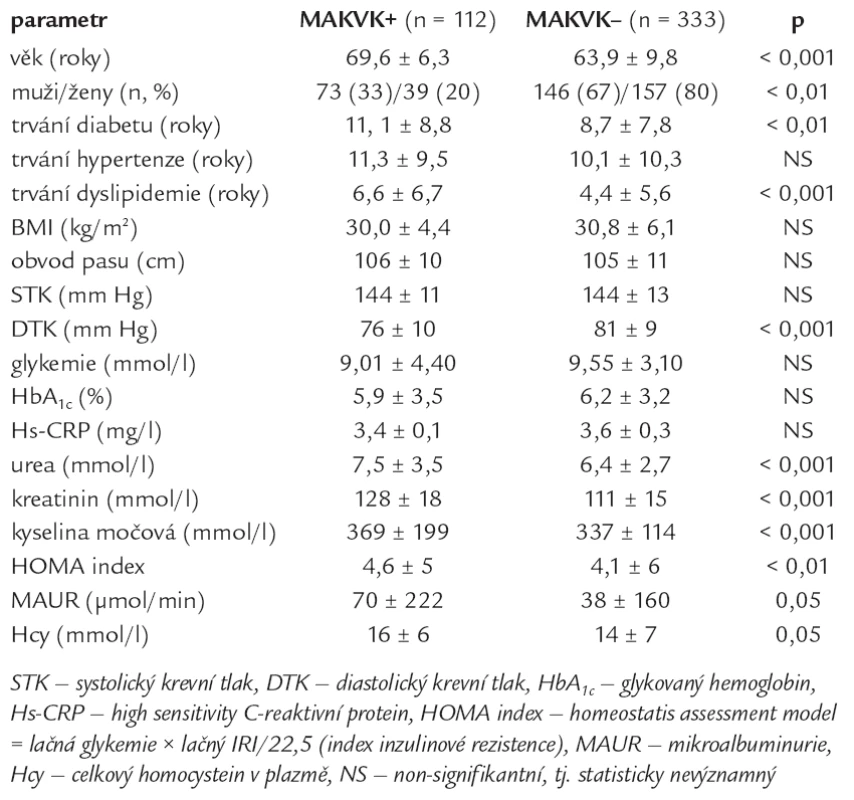
Tab. 3. Porovnání skupiny s mikrovaskulárními komplikacemi se skupinou bez mikrovaskulárních komplikací. 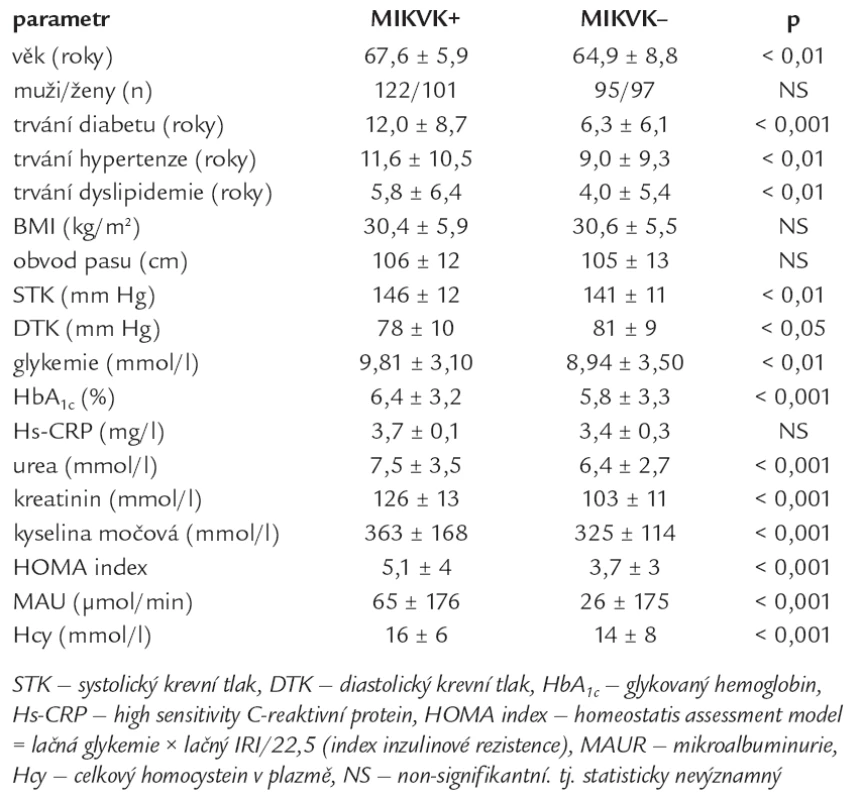
Nemocní s DM2T a současným výskytem MAKVK byli významně starší (v průměru o 6 let) oproti diabetikům bez MAKVK. Mezi nemocnými s MAKVK převažovali muži a nemocní s významně delší anamnézou DM2T a dyslipidemií (v průměru o 2 roky). Nemocní s MAKVK a bez MAKVK se nelišili kazuálním systolickým TK, ale nemocní s MAKVK měli významně nižší diastolický TK, tj. měli vyšší pulzový TK. Nemocní s MAKVK měli významně vyšší ledvinné testy (ureu a kreatinin), urikemii a celkový plazmatický homocystein, HOMA index, tj. vyšší inzulinovou rezistenci, a významně vyšší AUR oproti nemocným bez MAKVK (tab. 2).
Nemocní s DM2T a současným výskytem MIKVK se lišili téměř ve všech sledovaných parametrech od nemocných bez MIKVK. Nemocní s MIKVK byli v průměru o 3 roky starší, měli významně delší anamnézu diabetu (v průměru o 6 let) a dyslipidemie (v průměru o 2 roky), měli významně vyšší systolický TK a významně nižší diastolický TK, tj. měli významně vyšší pulzový TK oproti nemocným bez MIKVK. Diabetici s MIKVK měli významně vyšší lačnou glykemii i glykovaný hemoglobin a vyšší HOMA index inzulinové rezistence. Podobně jako nemocní s MAKVK měli i nemocní s MIKVK vyšší hladinu ledvinných testů, tj. urey a kreatininu, vyšší urikemii a celkový plazmatický homocystein (tab. 3).
Nemocní s MAKVK a s MIKVK komplikacemi v anamnéze častěji zanechali kouření (ve 49 a 45 %, resp) oproti nemocným bez MAKVK a bez MIKVK (ve 39 a 37 %, resp). Nemocní s MAKVK kouřili v současné době již méně (8 %) než nemocní bez MAKVK (14 %). Nemocní s MIKVK kouřili stejně (10 %) jako nemocní bez MIKVK (15 %), ale nemocní bez MIKVK byli častěji nekuřáky (58 %) oproti nemocným s MIKVK (45 %), graf 2. Nemocní s MAKVK nebo s MIKVK se nelišili hladinami plazmatických lipidů od nemocných bez MAKVK nebo MIKVK (graf 3). Nemocní s DM2T a vaskulárními komplikacemi se nelišily v plazmatických hladinách jednotlivých lipidových parametrů oproti diabetikům bez vaskulárních komplikací a nelišili se ani mezi sebou navzájem, tzn. nemocní s MAKVK se nelišili v hladinách lipidů oproti nemocným s MIKVK (graf 3).
Graf 2. Výskyt kouření u nemocných s makro- a mikrovaskulárními komplikacemi. 
Graf 3. Hladiny lipidů u nemocných s makro- a mikrovaskulárními komplikacemi. 
Nemocní s MAKVK měli významně více přítomny MIKVK, celkem 85 % nemocných s MAKVK mělo diabetickou nefropatii anebo neuropatii anebo retinopatii oproti nemocným bez MAKVK (tab. 4). Tab. 5 porovnává zastoupení 5 typů antihypertenziv, antidiabetik, hypolipidemik a antiagregancií u jednotlivých sledovaných skupin nemocných s DM2T podle výskytu vaskulárních komplikací. Nemocní s MAKVK užívali významně častěji antihypertenziva (betablokátory a diuretika) a antiagregační léčbu oproti nemocným bez MAKVK; nemocní s MIKVK byli významně častěji léčeni sartany, diuretiky, antiagregancii a inzulinem oproti nemocným bez MIKVK (tab. 5).
Tab. 4. Výskyt mikrovaskulárních komplikací (MIKVK) u nemocných s makrovaskulárními komplikacemi (MAKVK). 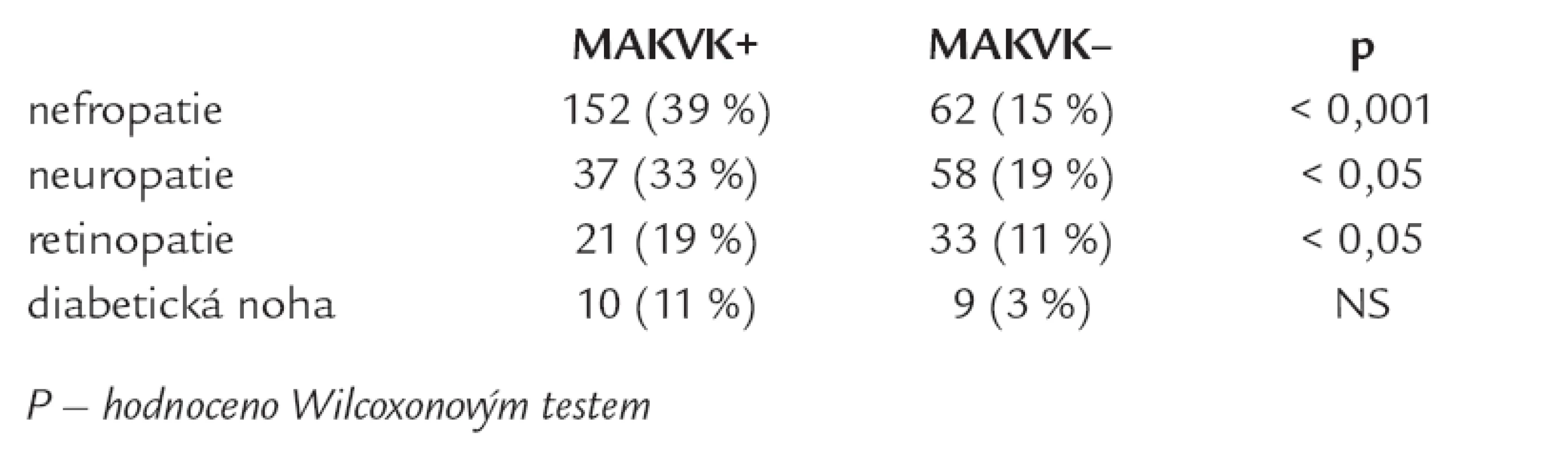
Tab. 5. Léčba v jednotlivých skupinách nemocných podle výskytu komplikací. 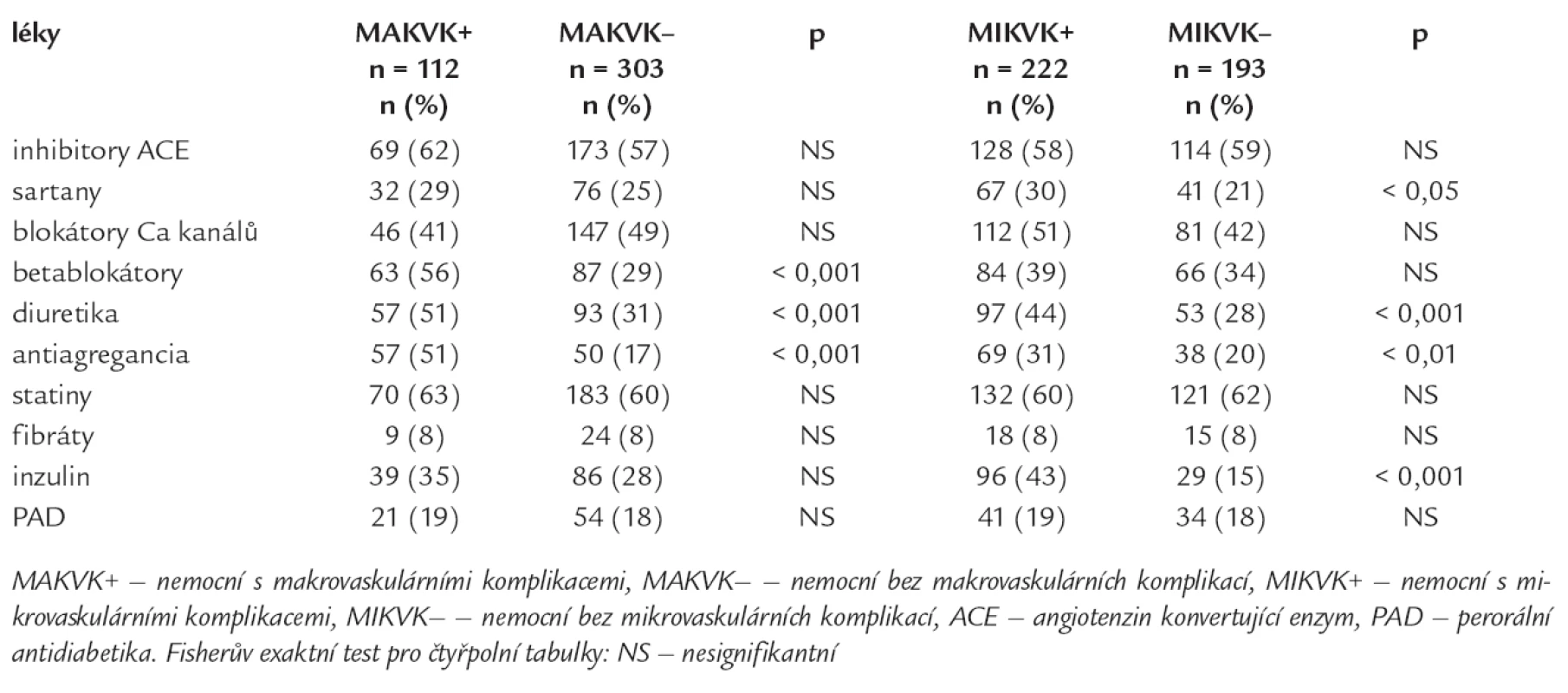
Pomocí mnohočetné logistické regrese jsme hledali ze všech vyšetřených parametrů nezávislé proměnné, které jsou ve významné asociaci s výskytem MAKVK a MIKVK, tj. závislých proměnných. Makrovaskulární komplikace byly v nezávislé asociaci s věkem nad 60 let, s glykemií nad 5,6 mmol/l a s hs-CRP nad 1 mg/l. Diastolický TK 80 mm Hg a vyšší, HDL-cholesterol nad 1 mmol/l u mužů a nad 1,3 mmol/l u žen a ženské pohlaví byly v negativní asociaci s výskytem MAKVK (graf 4). Mikrovaskulární komplikace byly v nezávislé asociaci s delší anamnézou DM2T nad 8 let, s věkem nad 60 let a s plazmatickou hladinou hs-CRP nad 1 mg/l (graf 5).
Graf 4. Faktory, které jsou ve významné asociaci s výskytem makrovaskulárních komplikací. 
Graf 5. Faktory, které jsou ve významné asociaci s výskytem mikrovaskulárních komplikací. 
Diskuse
V naší práci jsme zjistili, že ze 415 diabetiků 2. typu (219 mužů a 196 žen) průměrného věku 66 ± 9 let měla po 9 letech průměrného trvání DM2T již přibližně 1/2 mužů i žen mikrovaskulární komplikace (především diabetickou nefropatii) a 1/3 mužů a 1/5 žen měla v anamnéze makrovaskulární komplikace (především ischemickou chorobu srdeční). Muži a ženy byli všichni starší 50 let a mezi sebou se nelišili věkem ani délkou trvání DM2T, hypertenze nebo dyslipidemie. Muži i ženy s DM2T kouřili v současné době stejně (ve 12 %), ale bývalých kuřáků bylo daleko více u mužů (57 %) oproti ženám (24 %). Ve srovnání s obecnou populací (1% reprezentativní vzorek české populace ve věku 25-64 let), ve které muži kouřili ve 33 % a ženy ve 24 % [7], sledovaní diabetici kouřili v minulosti mnohem častěji, což nepřímo dokazuje, že kouření mohlo přispět k rozvoji diabetu u těchto nemocných, jak je známo z některých studií [8].
Ženy mají v obecné populaci významně vyšší HDL-cholesterol oproti mužům [7]. U našich nemocných s DM2T došlo k vymizení rozdílu v hladinách HDL-cholesterolu, což je možné vysvětlit jak pokročilým věkem diabetiček (všechny sledované diabetičky byly v menopauze), tak i přítomností metabolického syndromu definovaného podle kritérií NCEP III [9], které splňovalo v našem souboru 80 % nemocných s DM2T (data nejsou uvedena) [10]. Ženy diabetičky měly v průměru vyšší hladinu LDL-cholesterolu, hladinu fibrinogenu a hs-CRP (high sensitivity C-reaktivního proteinu) oproti mužům, tj. měly vyšší hladinu rizikových faktorů spojených s prokoagulačním a prozánětlivým rizikem. Tyto nálezy jsou v souladu s výsledky studií, které ukazují, že přítomnost diabetu u žen vyrovnává riziko vzniku komplikací mezi ženami a muži, a také kardiovaskulární mortalita je stejná ve stejných věkových skupinách mužů a žen s DM2T a KV nemocemi, jak ukazuje např. nedávná analýza epidemiologické mortalitní norské studie HUNT [11].
Srovnání rizikových faktorů nemocných s DM2T a s MAKVK oproti diabetikům bez MAKVK a diabetiků s MIKVK a bez nich jasně potvrdilo, že diabetici s vaskulárními komplikacemi mají horší rizikový profil než diabetici bez komplikací. Je však pozoruhodné, že nemocní s KV nemocemi, tj. „MAKVK+“ se nelišili v hladinách celkového a LDL-cholesterolu a ani v dalších lipidových parametrech od nemocných bez MAKVK, a nelišili se významně ani v zastoupení hypolipidemické terapie (tab. 5). Turnerova post hoc analýza studie UKPDS ukázala, že LDL-cholesterol je nejvýznamnější rizikový faktor pro rozvoj KV nemocí u nemocných s DM2T ve srovnání s TK a glykemií, resp. glykovaným hemoglobinem [12]. I přes léčbu statiny, kterou užívalo 60 % našich nemocných s DM2T, nedosahovala průměrná hodnota LDL-cholesterolu doporučovaných hodnot, které by měly být u diabetiků pod 2 mmol/l a u diabetiků s MAKVK by měly dosahovat ještě nižších hodnot (1,8 mmol/l a méně) podle posledních Doporučení České společnosti pro aterosklerózu [13]. Kritéria celkového cholesterolu pod 4,5 mmol/l splňovalo 23 % mužů a 31 % žen a cílových hodnot LDL-cholesterolu pod 2,5 mmol/l splňovalo 31 % mužů a 41 % žen s DM2T [14], což je lepší výsledek, než uváděl Škrha v roce 2002 v retrospektivní studii u 3 206 nemocných s DM2T, kteří byli v péči diabetologů ČR [15].
Na základě našich výsledků lze konstatovat, že léčba statiny byla nedostatečná a že nemocní s DM2T, a především ti se současným výskytem MAKVK, by měli být léčeni mnohem intenzivněji, tzn. vyššími dávkami statinů nebo kombinací hypolipidemik (např. statin + ezetimib nebo statin + fibrát). Kombinovaná hypolipidemická terapie vede k lepšímu dosažení cílových hodnot lipidů, jak prokazuje např. studie SAFARI na více než 600 nemocných s kombinovanou dyslipidemií, v níž kombinace 20 mg simvastatinu se 160 mg fenofibrátu statisticky významně (p < 0,001) více snížila LDL-cholesterolu a TG a více zvýšila HDL-cholesterolu ve srovnání s monoterapií simvastatinem 20 mg. Tato kombinovaná terapie vedla také k redukci malých denzních LDL částic (o 56 %) ve prospěch středních a velkých LDL částic, které jsou méně aterogenní [16]. Kombinace nízké dávky statinu s 10 mg ezetimibu vede k větší redukci LDL-cholesterolu srovnatelné s redukcí léčby statinem ve vysoké dávce [17]. Studie kombinované terapie fibrátu a ezetimibu u nemocných se smíšenou dyslipidemií ukázala výraznější pokles LDL-cholesterolu a především apolipoproteinu-B, který je lepším ukazatelem všech aterogenních částic v plazmě včetně malých denzních LDL než samotná plazmatická koncentrace LDL-cholesterolu [18]. V naší studii byly fibráty velmi málo indikovány (pouze u 8 % nemocných s DM2T) a kombinaci statinů s fibráty užívala pouze 4 % nemocných! Snad je to odklon od indikace fibrátů vlivem toho, že nevyšel statisticky významně primární cíl studie FIELD, tedy že léčba fenofibrátem snížila pouze nevýznamně relativního riziko fatálních i nefatálních koronárních příhod, a to o 11 % (p < 0,16)? Avšak další analýzy studie FIELD prokázaly, že snížení všech KV příhod bylo významné zvláště tehdy, když se jednalo o primární prevenci KV nemocí (redukce RR 24 %, p < 0,001). Studie FIELD byla největší studie dosud provedená u nemocných s DM2T, která jednoznačně prokázala, že kombinace statinu s fenofibrátem je velmi bezpečná a že terapie fibráty má příznivé účinky na mikrovaskulární komplikace diabetiků. Léčba fenofibrátem významně snížila potřebu laserové terapie diabetické retinopatie (redukce RR 31 %), významně snížila progresi albuminurie (redukce RR 14 %) a navodila regresi albuminurie (redukce RR 15 %) a snížila počet amputací dolních končetin z důvodů diabetické nohy (redukce RR 38 %) [19]. Podle současných expertů v lipidologii je léčba fibráty hodnocena jaké přínosná pro nemocné s DM i u nemocných léčených statiny, neboť snižuje výskyt a progresi mikrovaskulárních komplikací a redukuje reziduální KV riziko, což bude ještě ověřeno právě probíhajícími studiemi kombinované hypolipidemické terapie, např. studií ACCORD (Action to Control Cardiovascular Risk in Diabetes).
Úroveň kontroly TK u nemocných s DM2T byla v naší studii také neuspokojivá; pouze 13 % mužů a 17 % žen dosáhlo TK pod 130/80 mm Hg [14]. Ve srovnání se studií o kontrole TK u pacientů v primární péči zjistil Souček et al dosažení cílových TK u 400 diabetiků s hypertenzí pouze u 4 % nemocných [20]. Nemocní s MAKVK se v naší studii nelišili od nemocných bez těchto komplikací výší systolického TK, ale nemocní s MIKVK měli významně vyšší systolický TK a nižší diastolický TK oproti nemocným bez MIKVK, tj. nemocní s vaskulárními komplikacemi měli významně vyšší pulzní tlak, tedy rozdíl systolického a diastolického TK. Z epidemiologických studií je známo, že pulzní tlak je lepší prediktor KV nemocnosti a úmrtnosti než jednotlivé hodnoty TK, neboť odráží také vlastnosti velkých tepen. S věkem a při výskytu diabetu dochází ke snižování diastolického TK, a tedy ke zvyšování pulzního tlaku, neboť se mění vlastnosti tepen, klesá jejich pružnost vlivem pokračující aterosklerózy a v důsledku dalších procesů jako je glykace proteinů u diabetiků, hypertrofizace stěn artérií u hypertoniků atd.
V naší studii nemocných s DM2T byly pomocí mnohočetné logistické regrese nalezeny parametry, které byly ve významné a nezávislé asociaci s vaskulárními komplikacemi. Byl to především věk nad 60 let, který byl ve významné asociaci s výskytem MAKVK i MIKVK, a to nezávisle na všech ostatních sledovaných parametrech. Věk je známý silný, nezávislý a samozřejmě neovlivnitelný rizikový faktor pro aterosklerózu, KV nemoci, pro KV i celkovou mortalitu [21]. Druhým významným nezávislým faktorem, který byl v asociaci s vaskulárními komplikacemi u našich nemocných s DM2T, byla zvýšená plazmatická hladina hs-CRP. Hladina hs-CRP > 1mg/l zvyšovala relativní riziko MAKVK a MIKVK u našich nemocných téměř 3krát. Zvýšená hladina hs-CRP odráží systémový zánět ve stěnách arterií, který je spojen s aterogenezí i trombogenezí, a v řadě studií byl tento biomarker prokázán za důležitý prediktor vzniku KV příhod a také vzniku DM2T u osob s prediabetem, metabolickým syndromem, hypertenzí aj. [22]. Hladiny hs-CRP v rozmezí 1-3 mg/l odpovídají středně zvýšenému KV riziku a hodnoty v rozmezí 3-10 mg/l vysokému KV riziku. Dosud není zcela jasné, zda je zvýšená hladina hs-CRP pouhým znakem vysokého rizika anebo přímo rizikovým faktorem; nebylo dosud zjištěno, zda přímé ovlivnění hladiny CRP povede ke snížení KV nemocnosti a úmrtnosti. Je známo, že řada běžně užívaných léků snižuje KV nemocnost a úmrtnost a přitom také redukuje hladinu hs-CRP (např. hypolipidemika, inhibitory ACE, kyselina acetylsalicylová aj). Není však jasně prokázáno, zda je protektivní účinek této léčby dán redukcí CRP, nebo je redukce CRP pouze výrazem sníženého rizika [23,24].
Lačnou glykemii pod 6 mmol/l dosáhlo pouze 10 % mužů a 11 % žen! Glykovaný hemoglobin (HbA1c) pod 4,5 % dosáhlo 20 % mužů a 24 % žen. Glykemie nad 5,6 mmol/l byla přítomna u diabetiků s výskytem MAKVK téměř 2krát častěji; je však do jisté míry překvapivé, že nebyla prokázána jako nezávislý rizikový faktor pro MIKVK u našich nemocných s DM2T. Vztah glykemie a MIKVK byl opakovaně popsán především u diabetiků 1. typu. Ze studie provedené u diabetiků 2. typu ve Velké Británii - UKPDS, bylo zjištěno, že přísnější kontrola glykemie vedla ke zlepšení mikrovaskulárních komplikací (redukce RR o 28 %), zatímco makrovaskulární komplikace (infarkt myokardu, cévní mozková příhoda) nebyly významně redukovány [25]. Výskyt MIKVK byl u našeho souboru diabetiků 2. typu v asociaci s věkem nad 60 let, s trváním DM2T nad 8 let a se zvýšenou hladinou hs-CRP nad 1 mg/l, a to nezávisle na ostatních rizikových faktorech. Při bližší analýze MIKVK v našem souboru jsme zjistili, že existuje významný a nezávislý vztah mezi HbA1c > 4,5 % a výskytem (mikro)albuminurie nebo proteinurie, které jsou hlavní charakteristikou nemocných s diabetickou nefropatií [14].
Závěr
V naší průřezové klinické studii u souboru 415 nemocných průměrného věku 66 let s DM2T trvajícím průměrně 9 let, byl relativně vysoký výskyt mikrovaskulárních komplikací (54 %), v 95 % se jednalo o diabetickou nefropatii. Makrovaskulární komplikace se vyskytovaly ve 27 % a byly častější u mužů; v 55 % se jednalo o ischemickou chorobu srdeční. Diabetici s MAKVK měli významně častěji přítomny MIKVK. Nemocní s vaskulárními komplikacemi měli významně horší rizikový profil oproti diabetikům bez vaskulárních komplikací. Společnými nezávislými rizikovými faktory, které byly ve významné asociaci s MAKVK i MIKVK, byl věk nad 60 let a zvýšená hladina hs-CRP nad 1 mg/l. U většiny nemocných s DM2T byla nedostatečná kontrola základních rizikových faktorů především hypertenze, hypercholesterolemie i hyperglykemie. Pro upřesnění prediktorů vzniku vaskulárních komplikací se pokračuje v prospektivním sledování tohoto souboru nemocných s DM2T.
Studie byla podpořena výzkumným grantem IGA MZ ČR 82 79-3 (2005-2007).
prof. MUDr. Hana Rosolová, DrSc.
www.fnplzen.cz
e-mail: rosolova@fnplzen.cz
Doručeno do redakce: 14. 1. 2008
Přijato po recenzi: 21. 1. 2008
Zdroje
1. King A, Aubert RE, Herman WH. Global burden of diabetes 1995-2025. Prevalence, numerical estimates and projections. Diabetes Care 1998; 21 : 1414-1431.
2. Cífková R. Hypertenze a diabetes mellitus. In: Widimský J et al. Hypertenze. Praha: Triton 2002 : 291-301.
3. Kannel WB, McGee DL. Diabetes and cardiovascular disease. JAMA 1979; 241 : 1035-2038.
4. Hu G et al. Sex differences in cardiovascular and total mortality among diabetic and non-diabetic individuals with or without history of myocardial infarction. Diabetologia 2005; 48 : 856-861.
5. Yusuf S, Hawken H, Ounpuu S et al. Effect of potentially modifiable risk factors associated with myocardial infarction in 52 countries (The INTERHEART Study): case-control study. Lancet 2004; 364 : 937-952.
6. Matthews DR et al. Homeostasis model assessment. Diabetologia 1985; 28 : 412-419.
7. Cífková R, Škodová Z. Dlouhodobý trend hlavních kardiovaskulárních rizikových faktorů v české populaci. Čas Lék Čes 2004; 143 : 219-226.
8. Facchini FS, Hollenbeck CB, Jeppesen J et al. Insulin resistance and cigarette smoking. Lancet 1992; 339 : 1128-1130.
9. Expert Panel on Detection, Evaluation, and Treatment of High Blood Cholesterol in Adults. Executive summary of the third report of the National Cholesterol Education Program (NCEP) Expert Panel on Detection, Evaluation, and Treatment of High Blood Cholesterol in Adults (Adult Treatment Panel III). JAMA 2001; 285 : 2486-2497.
10. Rosolová H, Petrlová B, Šimon J et al. Association of high sensitivity C-reactive protein with hypertriglyceridemic waist in patients with type 2 diabetes and metabolic syndrome. Med Sci Monit 2008 (sent for publication).
11. Dale AC, Nilsen TI, Vatten L et al. Diabetes mellitus and risk of fatal ischemic heart disease by gender: 18 years follow-up of 74 914 individuals in the HUNT 1 Study. Eur Heart J 2007; 28 : 2924-2929.
12. Turner RC, Millns H, Neil HA et al. Risk factors for coronary artery disease in non-insulin dependent diabetes mellitus: United Kingdom prospective diabetes study (UKPDS: 23). BMJ 1998; 316 : 823-828.
13. Vaverková H, Soška V, Rosolová H et al. Doporučení pro diagnostiku a léčbu dyslipidémií v dospělosti, vypracované výborem ČSAT. Vnitř Lék 2007; 53 : 181-197.
14. Rosolová H, Petrlová B, Šimon J. Závěrečná zpráva výzkumu IGA MZ ČR 8279-3 (2005-2007)
15. Škrha J. Diabetes mellitus 2002 v České republice - Epidemiologická studie. DMEV 2005; 8 : 5-12.
16. Grundy SM, Vega GL, Juan Z et al. Effectiveness and tolerability of Simvastatin plus Fenofibrate for combined hyperlipidemia (The SAFARI Trial). Am J Cardiol 2005; 95 : 462-468.
17. Denke M, Pearson T, McBride P et al. Ezetimibe added to ongoing statin therapy improves LDL-C goal attainment and lipid profile in patients with diabetes or metabolic syndrome. Diab Vasc Dis Res 2006; 3 : 93-102.
18. Farnier R, Freeman MW, Macdonell G et al. Efficacy and safety of the coadministration of ezetimibe eith fenofibrate in patients with mixed dyslipidemic. Europ Heart J 2005; 26 : 897-905.
19. Keech AC, Mitchell P, Summanen PA et al. Effect of fenofibrate on the need for laser treatment for diabetic retinopathy (FIELD Study) - randomised controlled trial. Lancet 2007; published on-line on 6 November. DOI:10.1016/S0140-6736(07)61607-9.
20. Souček M, Widimský J sr, Lánská I. Control of hypertension in patients with hypertension, diabetes, and impaired fasting glucose by Czech primary care physicians. Kidney Blood Press Res 2006; 29 : 366-372.
21. Rosolová H, Šimon J, Šefrna F. Impact of cardiovascular risk factors on morbidity and mortality in Czech middle-aged men - Pilsen Longitudinal Study. Cardiology 1994; 85 : 61-68.
22. Ridker PM, Buring JE, Cook NR et al. C-reactive protein, the metabolic syndrome, and risk of incident cardiovascular events an 8-year follow-up of 14,719 initially healthy American women. Circulation 2003; 107 : 391-397.
23. Ridker PM, Rifai N, Pfeffer MA et al. The Cholesterol and Recurrent Events (CARE) Investigators: Inflammation, pravastatin, and the risk of coronary events after myocardial infarction in patients with average cholesterol levels. Circulation 1998; 98 : 839-844.
24. Ridker P, Cushman M, Stampfer M et al. Inflammation, aspirin, and the risk of cardiovascular disease in apparently healthy men. N Engl J Med 1997; 336 : 973-979.
25. United Kingdom Prospective Diabetes Study Group: Intensive blood glucose control with sulfonylureas or insulin compared with conventional treatment and risk of complications in patients with type 2 diabetes (UKPDS 33). Lancet 1998; 352 : 837-853.
Štítky
Diabetologie Endokrinologie Interní lékařství
Článek vyšel v časopiseVnitřní lékařství
Nejčtenější tento týden
2008 Číslo 3- Není statin jako statin aneb praktický přehled rozdílů jednotlivých molekul
- Magnosolv a jeho využití v neurologii
- Moje zkušenosti s Magnosolvem podávaným pacientům jako profylaxe migrény a u pacientů s diagnostikovanou spazmofilní tetanií i při normomagnezémii - MUDr. Dana Pecharová, neurolog
- Biomarker NT-proBNP má v praxi široké využití. Usnadněte si jeho vyšetření POCT analyzátorem Afias 1
-
Všechny články tohoto čísla
- Raloxifen v klinické praxi. Výsledky neintervenční klinické studie CORAL (COmpliance with RALoxifene)
- Vliv rehabilitace na vrcholovou spotřebu kyslíku u nemocných po infarktu myokardu léčených beta-blokátory
- Makrovaskulární a mikrovaskulární komplikace u diabetiků 2. typu
- Léčba IgA nefropatie
- Možnosti ochrany reprodukčních funkcí u žen podstupujících léčbu cytotoxickými léky
- Glykovaný hemoglobin. Je ohroženo jeho výsostné postavení v diabetologii?
- Von Willebrandova choroba
- Úvod do laboratorní diagnostiky pleurálního výpotku
- SIADH jako jediný paraneoplastický příznak malobuněčného karcinomu plic: kazuistika
- Purtscher−like retinopatia – zriedkavá komplikácia akútnej pankreatitídy: kazuistika
- Idiopatická retroperitoneální fibróza - Ormondova choroba: kazuistiky
- Reminiscence k stoletému výročí objevu Whippleovy nemoci: souborný referát
- Druhý celostátní seminář Českého institutu metabolického syndromu První středo- a východoevropské sympozium o metabolickém syndromu 28. a 29. února 2008, Brno
- XXXIV. kongres Európskej spoločnosti pre umelé orgány (ESAO), 5. - 8. septembra 2007, Kremža (Rakúsko)
-
Za profesorem MUDr. Zdeňkem Kojeckým, DrSc.
(nar. 28. 10. 1913 v Kelči na Moravě, zemřel 21. 2. 2008) - Broulík P. Osteoporóza a její léčba.
- Svačina Š et al. Klinická dietologie.
- Stárka L et al. Pokroky v endokrinologii.
- Mastík J. Migréna. Průvodce ošetřujícího lékaře.
- Fait T, Šnajderová M et al. Estrogenní deficit.
- Šlampa P, Petera J et al. Radiační onkologie.
- Vnitřní lékařství
- Archiv čísel
- Aktuální číslo
- Pouze online
- Informace o časopisu
Nejčtenější v tomto čísle- Idiopatická retroperitoneální fibróza - Ormondova choroba: kazuistiky
- Von Willebrandova choroba
- SIADH jako jediný paraneoplastický příznak malobuněčného karcinomu plic: kazuistika
- Léčba IgA nefropatie
Kurzy
Zvyšte si kvalifikaci online z pohodlí domova
Autoři: prof. MUDr. Vladimír Palička, CSc., Dr.h.c., doc. MUDr. Václav Vyskočil, Ph.D., MUDr. Petr Kasalický, CSc., MUDr. Jan Rosa, Ing. Pavel Havlík, Ing. Jan Adam, Hana Hejnová, DiS., Jana Křenková
Autoři: MUDr. Irena Krčmová, CSc.
Autoři: MDDr. Eleonóra Ivančová, PhD., MHA
Autoři: prof. MUDr. Eva Kubala Havrdová, DrSc.
Všechny kurzyPřihlášení#ADS_BOTTOM_SCRIPTS#Zapomenuté hesloZadejte e-mailovou adresu, se kterou jste vytvářel(a) účet, budou Vám na ni zaslány informace k nastavení nového hesla.
- Vzdělávání



