-
Články
- Vzdělávání
- Časopisy
Top články
Nové číslo
- Témata
- Kongresy
- Videa
- Podcasty
Nové podcasty
Reklama- Kariéra
Doporučené pozice
Reklama- Praxe
Metabolické kostní choroby a diabetes
Metabolic bone diseases and diabetes
Generalized osteoporosis, as one of the metabolic bone diseases, is often diagnosed in diabetics as late as after their first fracture. Alterations of bone metabolism should be therefore taken into account also in early stages of the basic disease. The risk of osteoporosis development is relatively high even in younger age groups of type 1 diabetics who suffer from defect of bone regeneration. In type 2 diabetics, the fractures are predominantly caused by more frequent falls and alterations of bone quality with normal or higher bone density. Therapy of osteoporosis in diabetics should include specific treatment regimes, supplementation with vitamin D and calcium, or an active antiosteoporotic therapy treating the basic disease.
Key words:
diabetes mellitus – osteoporosis – bone mineral density – peak bone mass – osteoblasts
Autoři: P. Řehořková
Působiště autorů: Endokrinologická ambulance, Hradec Králové
Vyšlo v časopise: Vnitř Lék 2006; 52(5): 485-487
Kategorie: Diabetes a další obory (infekce, dermatovenerologie a revmatologie), Hradec Králové 3.–4. června 2005
Souhrn
Z metabolických kostních chorob je generalizovaná osteoporóza u diabetiků často diagnostikována až v období po vzniku první fraktury. Je třeba pomýšlet na změny kostního metabolizmu již v časnějších stadiích základního onemocnění. Diabetici 1. typu mají defekt kostní novotvorby s rizikem vývoje osteoporózy v nižším věku, u diabetiků 2. typu jsou příčinou fraktury především častější pády a změny kostní kvality při normální nebo vyšší kostní denzitě. Terapie osteoporózy u diabetiků zahrnuje režimová opatření, suplementaci vitaminem D a kalciem, případně aktivní antiosteoporotickou terapii, s důrazem na léčbu základního onemocnění.
Klíčová slova:
diabetes mellitus - osteoporóza - bone mineral density - peak bone mass - osteoblastyÚvod
Pacienty s diabetes mellitus postihuje stejné spektrum metabolických kostních chorob (osteoporóza, osteomalacie, osteopetróza, osteodystrofie) jako nediabetickou populaci. Existují však u nich určitá specifika, související se základním onemocněním. Klinicky relativně snáze diagnostikovatelné jsou lokalizované léze skeletu nohy a renální osteodystrofie při chronické renální insuficienci. Generalizovaná osteoporóza související s diabetem se však někdy déle vyvíjí klinicky nerozpoznána. V důsledku odlišné patogeneze diabetu 1. a 2. typu není ani obraz diabetické osteopatie uniformní.
Osteoporóza a diabetes
Osteoporóza u diabetiků může vznikat z obvyklých příčin (menopauza, věk) nesouvisejících se základním onemocněním. Diabetes je však považován za rizikový faktor pro vznik fraktury, a to překvapivě u obou skupin, ačkoli jen u diabetu 1. typu nacházíme nižší BMD (bone mineral density). Diabetici 2. typu mají přitom vyšší BMD než populace nediabetiků [1].
Obecné údaje hovoří o dvojnásobně vyšším riziku fraktury krčku femoru u diabetiků, ženy s diabetem 1. typu je mají zvýšeno dokonce 6-12krát. Je přitom známo, že mortalitu během prvního roku po fraktuře krčku femoru zvyšují přidružená onemocnění včetně diabetu (20-24 %), polovina všech pacientů není schopna chodit bez asistence a 1/3 tvoří pacienti totálně závislí na péči druhé osoby.
Obr. 1. Denzitometrické vyšetření bederní páteře a proximálního femoru. 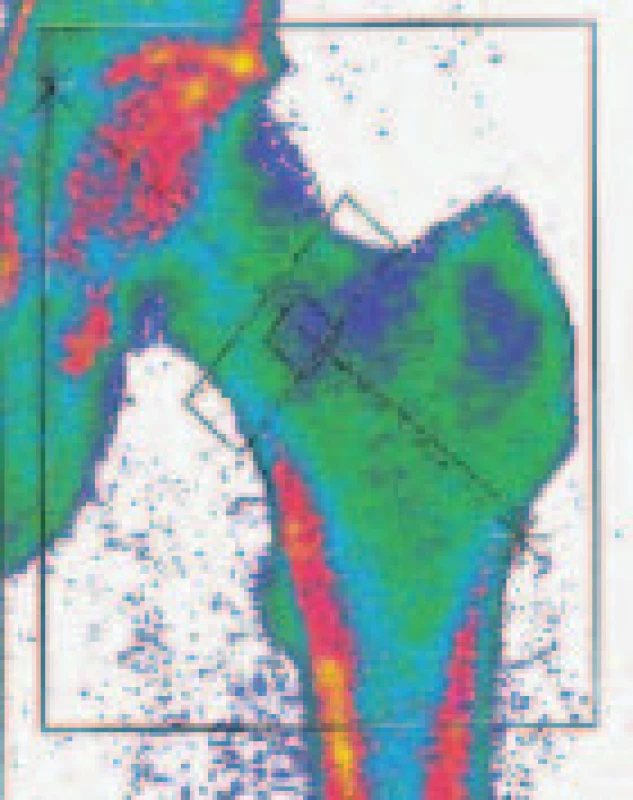
Osteoporotické fraktury
Nejčastěji jsou osteoporotické fraktury lokalizovány do oblasti předloktí, páteře a proximálního femuru, u diabetiků pak navíc do skeletu nohy.
Z následujícího schématu (obr. 2) vyplývá, že mimo genetické faktory, přidružené choroby a vliv prostředí přispívají ke vzniku osteoporotické fraktury traumata, většinou pády. Záleží na jejich závažnosti a mechanizmu, podstatným faktorem je však jejich frekvence. Je známo, že anamnéza osteoporotické fraktury zvyšuje riziko další více jak 2krát a prodělaná fraktura obratle dokonce zvyšuje během roku riziko další takové 3-5krát.
Obr. 2. Riziko osteoporotické fraktury – faktory, vyšetřovací metody. 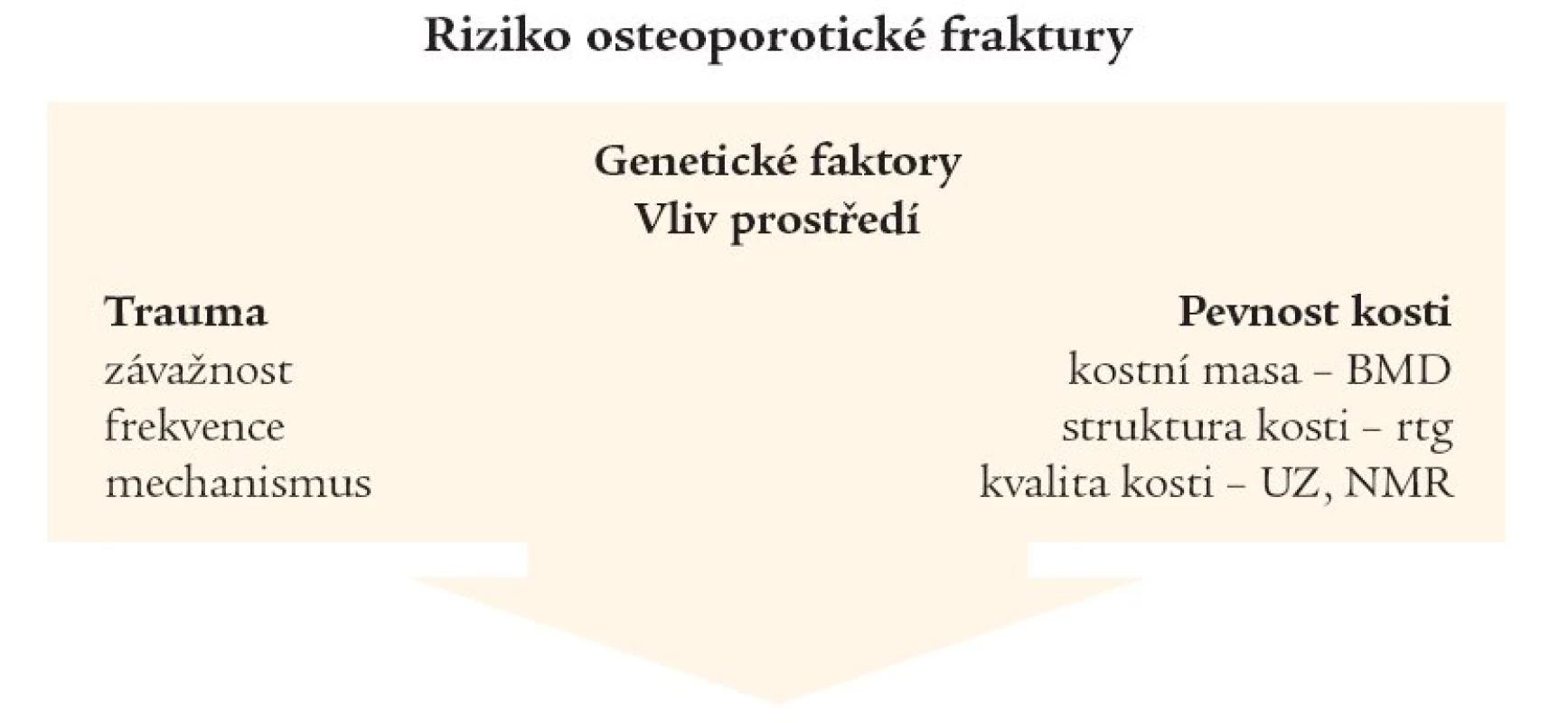
Pády u diabetiků přitom mohou mít řadu příčin, například kolísání hodnot glykemie nebo diabetické komplikace včetně retinopatie. Periferní neuropatie se podílí na metatarzálních a kalkaneálních frakturách. U starších pacientů také pozorujeme snížení hybnosti a celkově nedostatečný svalový korzet.
Pevnost kosti (podmíněná kostní denzitou i kvalitou kosti) pak nepřímo souvisí s kostním metabolizmem, jež je mezi oběma skupinami diabetiků odlišný.
Porucha kostního metabolizmu u diabetiků 1. typu souvisí především s časným vznikem základního onemocnění. Již šestiletí pacienti mají oproti zdravým vrstevníkům o 20-50 % nižší BMD, u 50 % adolescentů s diabetem byla prokázána nižší BMD v oblasti předloktí (kost trabekulární i kortikální). Nedosahují tedy dostatečné hodnoty peak bone mass (vrcholu kostní hmoty) , u děvčat se může na nedostatečném nárůstu kostní hmoty podílet i opožděná puberta a poruchy příjmu potravy.
Prahu osteoporózy mohou diabetičky tedy dosáhnout dříve, navíc při menstruační dysfunkci s poklesem hladiny estrogenů chybí protekce úbytku kostní hmoty a častěji se vyvíjí předčasná menopauza. Podle jedné z nejnovějších prací však bylo zjištěno, že kostní denzita trabekulární kosti u diabetiček 1. typu s předčasnou menopauzou je vyšší než u nediabetických žen s předčasnou menopauzou a v kortikální denzitě rozdíl nalezen nebyl [2].
Obr. 3. Křivka nárůstu kostní hmoty u diabetika v porovnání s fyziologickou křivkou. 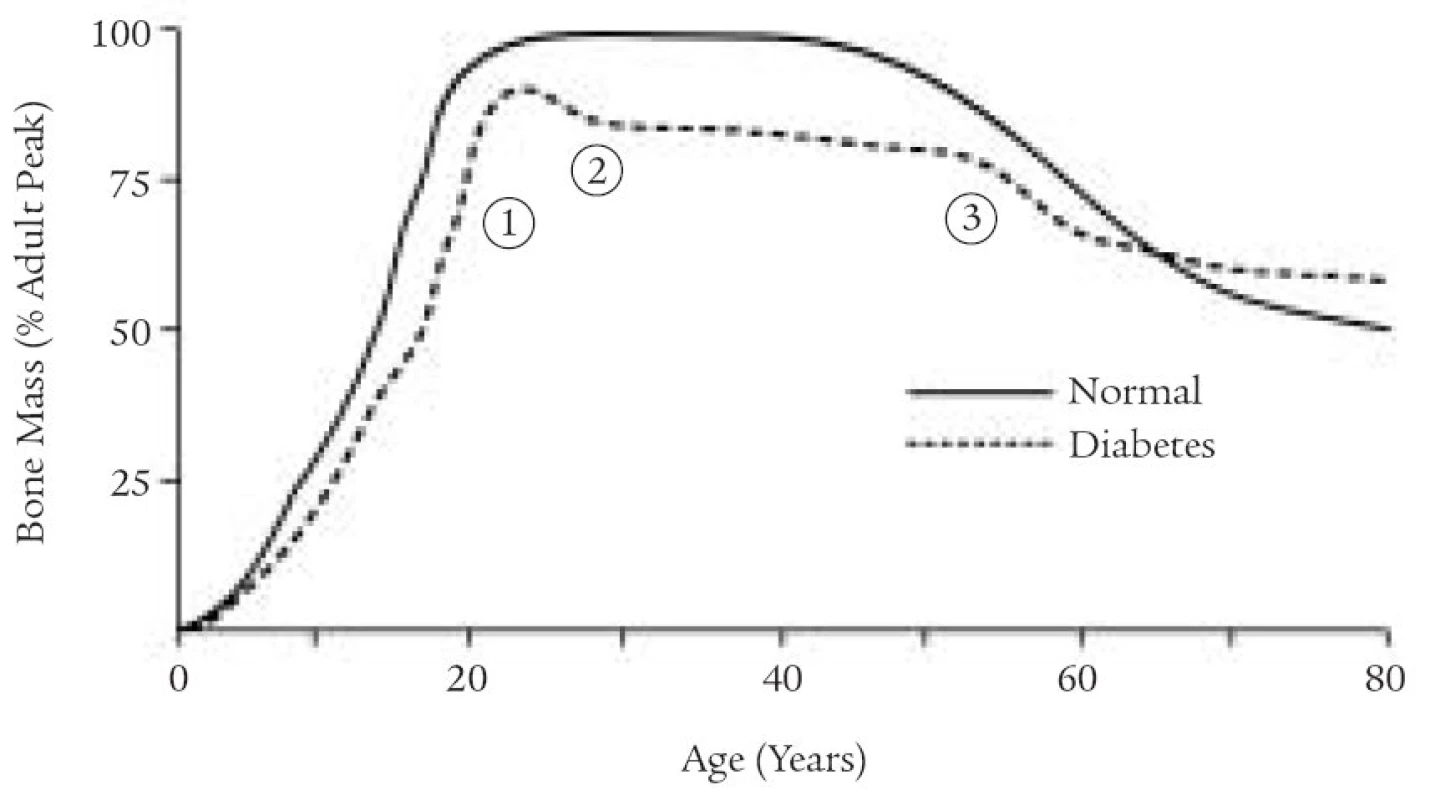
Nezávislými rizikovými faktory pro vznik osteoporózy jsou často přidružená autoimunitní onemocnění (imunogenní tyreotoxikóza, celiakie) u těchto pacientek.
Defekt kostní kvality je připisován u diabetu 1. typu poruše funkce osteoblastů. Ta může být způsobena hyperglykemií, změnou osmolarity séra, nedostatkem inzulinu, deficitem receptoru IRS-2 zajišťujícího intracelulární signál pro působení inzulinu. Ukazatelem funkce osteoblastů zajišťující novotvorbu kostní hmoty je osteokalcin. Někteří autoři tento protein považují za prediktor rizika fraktury, jeho hodnota však může být zkreslena jeho glykozylací.
Diabetičky 2. typu mají vyšší BMD než ženy s normální glukózovou tolerancí, a přesto mají vyšší riziko fraktury. Pravděpodobně u nich dochází ke změně kostní kvality, kterou denzitometrické vyšetření zjišťující hodnotu BMD nereflektuje. Na jejich kostní denzitu má také vliv příjem kalcia, ale možná i zinku, jak prokazují některé novější práce [3].
U mužů s diabetem 2. typu nebyla na malých souborech v porovnání s nediabeticky rozdílná BMD prokázána.
Terapie osteoporózy u diabetiků
Terapie osteoporózy u diabetiků zahrnuje základní režimová opatření, cvičení a prevenci pádů, jež jsou u diabetiček závažným rizikovým faktorem pro vznik fraktury.
Je doporučen příjem 1000-1500 mg elementárního kalcia denně a minimálně 800 IU vitaminu D denně.
U diabetiků 2. typu byla opakovaně prokázána vysoká prevalence hypovitaminózy D [4] a u deficitu inzulinu alterace jejich cirkulujících metabolitů se snížením 1-α-hydroxylázy a vazebného proteinu pro vitamin D.
Podle některých autorů má vitamin D prostřednictvím jeho receptoru v pankreatu pozitivní vliv na koncentraci glukózy a pravděpodobně moduluje imunitní systém. Časná suplementace vitaminem D (400 IU denně) neredukuje riziko vzniku diabetu 1. typu, ale podávání 2000 IU/d může protektivně působit při vzniku protilátek. Je proto uvažováno o budoucí možné suplementaci aktivními metabolity vitaminu D ve vztahu k prevenci autoimunitního diabetu [5].
Léčba osteoporózy u diabetiků zahrnuje dostupnou antiosteoporotickou medikaci bisfosfonáty, selektivními modulátory estrogenních receptorů, kalcitoninem, stronciem ranelátem a parathormonem.
Terapie bisfosfonáty u diabetiků byla používána nejprve při osteoartropatiích dolních končetin, redukce počtu vertebrálních a non-vertebrálních fraktur je v současné době důležitým rozhodovacím kriteriem při jejich preskripci. Uvažovalo se dokonce o redukci potřeby inzulinu u diabetiků 1. typu, stejně experimentální základ mělo podávání se selektivními modulátory estrogenních receptů (SERM) k prevenci fraktur krčku femoru.
Recentní studie se SERM neprokázaly rozdíl v účinku mezi diabetičkami a nediabetičkami, preparáty nemají vliv na hladinu glukózy nebo inzulinu. Kalcitonin podle studií s menšími počty pacientů snižuje sekreci glukagonu a inzulinu, příznivý je jeho vliv na algický syndrom v akutních stavech po prodělané fraktuře. Aplikace parathormonu a terapie stronciem ranelátem bude vyžadovat podrobnější klinické hodnocení na větších souborech pacientů s diabetem.
Závěr
Literární údaje o vztahu diabetes mellitus a osteoporózy nejsou jednotné. Předpokládáme, že diabetes 1. typu je rizikovým faktorem pro vznik osteoporózy, důležité však budou výsledky dalších studií stran kompenzace, délky trvání diabetu a ostatních rizikových faktorů při vývoji osteoporózy u této skupiny pacientů. Vyšší kostní denzita u diabetiků 2. typu však překvapivě nepůsobí protektivně při vzniku osteoporotických fraktur.
Důležitým rizikovým faktorem je pravděpodobně zhoršení kostní kvality, již optimálně nelze v běžné praxi vyšetřit. Důležitou roli hraje také riziko pádů u obou skupin diabetiků.
V léčbě osteoporózy u diabetiků je nutná především fyzikální terapie, dostatečný příjem kalcia a vitaminu D, případně aktivní antiosteoporotická léčba. Základní podmínkou však zůstává terapie základního onemocnění.
MUDr. Pavla Řehořková
www.parendo.cz
e-mail: rehorkova@parendo.cz
Doručeno do redakce: 18. 11. 2005
Přijato k otištění: 18. 11. 2005
Zdroje
1. Brown SA, Sharpless JL. Osteoporosis: An under-appreciated complication of diabetes. Clin Diab 2004; 22 : 10-20.
2. Hadjidakis DJ et al. Diabetes and premature menopause: is their co-existence detrimental to the skeleton? EJE 2005; 152 : 437-442.
3. Roman DA et al. Effects of dietary intake and life style on bone density in patients with diabetes mellitus type 2. Ann Nutr Metab 2004; 48 : 142-145.
4. Isaia G et al. High prevalence of hypovitaminosis D in female type 2 diabetic population. Diab Care 2001; 24 : 1496.
5. Harris SS. Vitamin D in type 1 diabetes prevention. J Nutr 2005; 135 : 323-325.
Štítky
Diabetologie Endokrinologie Interní lékařství
Článek Dejme tradici nový rozměr!Článek ÚvodníkČlánek Uroinfekce u diabetikůČlánek Nemocniční nákazy a diabetesČlánek Mykózy a diabetesČlánek Dna a diabetesČlánek Recenze
Článek vyšel v časopiseVnitřní lékařství
Nejčtenější tento týden
2006 Číslo 5- Není statin jako statin aneb praktický přehled rozdílů jednotlivých molekul
- Moje zkušenosti s Magnosolvem podávaným pacientům jako profylaxe migrény a u pacientů s diagnostikovanou spazmofilní tetanií i při normomagnezémii - MUDr. Dana Pecharová, neurolog
- Magnosolv a jeho využití v neurologii
- S prof. Vladimírem Paličkou o racionální suplementaci kalcia a vitaminu D v každodenní praxi
-
Všechny články tohoto čísla
- Dejme tradici nový rozměr!
-
7. celostátní diabetologické sympozium Diabetes a další obory
(infekce, dermatovenerologie a revmatologie)
Hradec Králové, 3.– 4. června 2005 - Úvodník
- Infekce a syndrom diabetické nohy v terénní praxi
- Komplex hyaluronanu a jodu - Hyiodine® - nová metoda při terapii diabetických defektů
- Uroinfekce u diabetiků
- Respirační infekce a terapie inhalačním inzulinem
- Metabolizmus glukózy a účinky inzulinu v sepsi
- KOMENTÁŘ: Normoglykemie, přívod glukózy a inzulin u kriticky nemocných
- Nemocniční nákazy a diabetes
- Diabetes mellitus a imunizace
- Úloha diabetologa při infekčním onemocnění diabetika
- Patogeneze postižení pojivové tkáně při diabetes mellitus
- Metabolické jaderné receptory PPAR a kůže
- Kožní změny při diabetu z pohledu dermatologa
- Hojení kožních afekcí u syndromu diabetické nohy při hospitalizaci
- Kožní projevy hyperlipidemie u diabetiků z pohledu internisty
- Mykózy a diabetes
- Kožní komplikace terapie diabetes mellitus
- Difuzní idiopatická skeletální hyperostóza a souvislost s metabolickými parametry
- Revmatologické manifestace při diabetes mellitus
- Metabolické kostní choroby a diabetes
- Dna a diabetes
- Glukokortikoidy a diabetes mellitus
- Anagrelid v léčbě esenciální trombocytemie a dalších myeloproliferací s trombocytemií sledovaných v registru pacientů v ČR
- 50. narozeniny Jiřího Widimského juniora
- Odišiel prof. MUDr. Stanislav Cagáň, DrSc.
- Recenze
- XXV. dni mladých internistov Martin, Slovenská republika, 25. - 26. 5. 2006
- Vnitřní lékařství
- Archiv čísel
- Aktuální číslo
- Pouze online
- Informace o časopisu
Nejčtenější v tomto čísle- Kožní změny při diabetu z pohledu dermatologa
- Glukokortikoidy a diabetes mellitus
- Difuzní idiopatická skeletální hyperostóza a souvislost s metabolickými parametry
- Kožní komplikace terapie diabetes mellitus
Kurzy
Zvyšte si kvalifikaci online z pohodlí domova
Autoři: prof. MUDr. Vladimír Palička, CSc., Dr.h.c., doc. MUDr. Václav Vyskočil, Ph.D., MUDr. Petr Kasalický, CSc., MUDr. Jan Rosa, Ing. Pavel Havlík, Ing. Jan Adam, Hana Hejnová, DiS., Jana Křenková
Autoři: MUDr. Irena Krčmová, CSc.
Autoři: MDDr. Eleonóra Ivančová, PhD., MHA
Autoři: prof. MUDr. Eva Kubala Havrdová, DrSc.
Všechny kurzyPřihlášení#ADS_BOTTOM_SCRIPTS#Zapomenuté hesloZadejte e-mailovou adresu, se kterou jste vytvářel(a) účet, budou Vám na ni zaslány informace k nastavení nového hesla.
- Vzdělávání




