-
Články
- Vzdělávání
- Časopisy
Top články
Nové číslo
- Témata
- Kongresy
- Videa
- Podcasty
Nové podcasty
Reklama- Kariéra
Doporučené pozice
Reklama- Praxe
Refrakterita k trombocytovým transfuzním přípravkům
Refractoriness to platelet transfusion
Platelets together with blood vessels and coagulation promote hemostasis. Platelet transfusions are indicated for therapy in patients with actual bleeding and thrombocytopenic manifestations at the same time or for prophylaxis against major bleeding of thrombocytopenic or thrombocytopathic patients. Post-transfusion platelet increment is counted as the CCI. The inadequate platelet increment could signify for non-immune procedural platelet refractoriness bound on the quality of platelet transfusion, non-immune clinical platelet refractoriness caused by increased platelets consumption or immunological platelet refractoriness due to presence of allo - or, rarely, auto-HLA antibodies, less frequently by antibodies against HPA and AB0. Platelet refractoriness poses a serious complication for patients with multiple platelet transfusions. Taking care about platelet refractoriness patients demands skilled approach with high economic costs of treatment, attendance, and clinical monitoring. Term of achievement in treatment of platelet refractoriness patients should be a close relationship between clinicians and transfusiology specialists.
Key words:
refractoriness - platelet - transfusion
Vyšlo v časopise: Vnitř Lék 2005; 91(7 a 8): 909-912
Kategorie: 128. internistický den – XXI. Vanýskův den, Brno 2005
Souhrn
Trombocyty zajišťují spolu s cévami a plazmatickým koagulačním systémem hemostázu. Trombocytové transfuzní přípravky jsou užívány k substituční léčbě u pacientů s krvácivými projevy a současným výskytem trombocytopenie či k profylaxi krvácení u pacientů s trombocytopenií nebo vzácněji s trombocytopatií. Účinnost transfuze trombocytů je definována tzv. CCI indexem. V případě nedostatečného vzestupu počtu trombocytů se může jednat o neimunní procesní refrakteritu, která je vázána na kvalitu trombocytového transfuzního přípravku, neimunní klinickou refrakteritu, jež je důsledkem zvýšené spotřeby trombocytů v těle pacienta, nebo imunní refrakteritu způsobenou allo - nebo vzácněji auto-HLA protilátkami, méně často protilátkami proti specifickým antigenům trombocytů či protilátkami ve skupinovém systému AB0. Refrakterita k trombocytům bývá závažnou komplikací u polytransfundovaných pacientů. Péče o pacienta s refrakteritou k trombocytům vyžaduje kvalifikovaný přístup s vysokými ekonomickými náklady na léčbu, ošetřování a monitoring klinického stavu. Podmínkou úspěchu při léčbě pacientů s refrakteritou k trombocytům je velmi úzká mezioborová spolupráce mezi klinickými lékaři a transfuziology.
Klíčová slova:
refrakterita - trombocyty - transfuze
Trombocyty zajišťují, spolu s cévami a plazmatickým koagulačním systémem, hemostázu [1]. Základní hemostatickou funkcí trombocytů je jejich účast na tvorbě primární cévní zátky při poškození či změnách endotelu cévní stěny. Z uvedeného důvodu jsou transfuze trombocytů již téměř 50 let rutinně užívány k substituční léčbě u pacientů s krvácivými projevy a současným výskytem trombocytopenie, či k profylaxi krvácení u pacientů s trombocytopenií nebo vzácněji s trombocytopatií.
Profylaktické podání transfuze trombocytů je doporučováno u pacientů s počtem trombocytů nižším než 20 x 109/l a s dalším rizikem, kterým může být klinický příznak (horečka, infekce, renální selhání, postižení centrálního nervového systému, nádorové onemocnění, sklon ke krvácení, splenomegalie, cévní malformace), laboratorní nález (jiná hemokoagulační porucha) nebo současné podávání léků ovlivňujících funkce trombocytů a hemostázu (kortikoidy, peniciliny, kyselina acetylsalicylová, antikoagulancia, amfotericin B), či jiná léčba pacienta (dialýza, separační techniky, invazivní výkon). Významnou roli v rozhodovacím procesu k profylaktickému podání transfuze trombocytů hraje znalost funkčnosti trombopoézy daného pacienta. Útlum trombopoézy se vyznačuje menší velikostí trombocytů a větším sklonem ke krvácení než stavy se zvýšeným obratem krevních destiček, tedy funkční trombopoézou. V případě poklesu trombocytů pod 5 x 109/l je indikováno profylaktické podání transfuze trombocytů vždy, s výjimkou definovaných diagnóz, kterými jsou:
- trombotická trombocytopenická purpura (TTP),
- heparinem indukovaná trombocytopenie (HIT),
- potransfuzní purpura (PTP).
Profylaktické podání transfuze trombocytů je rovněž indikováno u pacientů před plánovanými operačními nebo jinými invazivními výkony v případě poklesu trombocytů pod hodnotu 50 x 109/l (2). U plánovaných a z pohledu negativního důsledku krvácení i vysoce rizikových invazivních výkonů, za které jsou považovány operace centrálního nervového systému, oka a srdeční bypassy, je profylaktické podání trombocytů indikováno při poklesu trombocytů pod hodnotu 80 x 109/l.
Léčebné podání transfuze trombocytů je indikováno při poklesu k hodnotě 75 x 109/l v případech život ohrožujícího krvácení. Počet trombocytů v rozmezí hodnot 30-75 x 109/l je indikací k transfuzi trombocytů při závažném krvácení, jakými jsou krvácení z gastrointestinálního nebo urogenitálního traktu či jiný typ krvácení, který vyžaduje substituční léčbu erytrocyty. Méně závažné krvácení s možnými druhotnými komplikacemi, jakými může být například krvácení do kůže nebo svalů, vyžaduje terapeutické podání transfuze trombocytů až při poklesu trombocytů k hodnotě 30 x 109/l.
Trombocytopatii je možné definovat na základě výsledků laboratorních testů, například vyšetřením agregace trombocytů a/nebo vyplývá z rozboru klinické situace a léčby daného pacienta. Hodnota počtu trombocytů v těchto případech není pro podání transfuze trombocytů rozhodující. O indikaci k podání transfuze trombocytů u pacientů s trombocytopatií rozhoduje výhradně hematolog.
Zařízení transfuzní služby získávají trombocyty, respektive vyrábějí trombocytové transfuzní přípravky, z krve zdravých dárců, jež splnili dárcovská kritéria, dvěma způsoby. Směsné trombocytové transfuzní přípravky jsou vyráběny z odběrů plné krve od několika, nejčastěji 4-6 dárců poolováním proto, aby bylo možné získat v jedné transfuzní jednotce dostatečnou dávku trombocytů pro dospělého pacienta. Směsné trombocytové transfuzní přípravky jsou vyráběny z plazmy bohaté na destičky nebo z buffy-coatu. Trombocytové transfuzní přípravky získané od jediného dárce krve jsou vyráběny technikami aferézy na separátorech. Obsah trombocytů je v obou typech trombocytových transfuzních přípravků vyšší než 2 x 1011 v jedné transfuzní jednotce. Objem trombocytových transfuzních přípravků kolísá s ohledem na použitou metodu jejich výroby mezi 250-400 ml. Trombocyty jsou v trombocytových transfuzních přípravcích resuspendovány v následujícím poměru: nejméně 1 ml plazmy nebo náhradního roztoku na 1,5 x 109 trombocytů. Trombocytové transfuzní přípravky jsou skladovány v nativní formě při teplotě 20 až 24°C za neustálé agitace po dobu pěti dnů ve speciálních vacích, jejichž stěny umožňují výměnu plynů, zejména dobrý prostup kyslíku, který je pro zachování funkcí trombocytů nezbytný; doporučená hodnota pH, měřena na konci doby skladování a při teplotě 22°C se pohybuje v rozmezí hodnot 6,4 - 7,4; kontaminace leukocyty u deleukotizovaných trombocytů musí být menší než 1 x 106 leukocytů v jedné transfuzní jednotce, u nedeleukotizovaných trombocytů je kontaminace leukocyty přibližně 1000krát vyšší [3]. Krev dárců, z níž jsou vyráběny trombocytové transfuzní přípravky, je v České republice povinně laboratorně testována na přítomnost známek hepatitidy B, hepatitidy C, HIV, syfilis a přítomnost klinicky významných imunních antierytrocytárních protilátek. Ke klinickému použití mohou být propuštěny pouze ty transfuzní přípravky, které jsou v definovaných testech nereaktivní [4,5].
Dalším laboratorně testovaným znakem, který musí být uváděn na štítku každého trombocytového transfuzního přípravku, je informace o krevní skupině dárce trombocytů v systému AB0 a Rh(D) [6]. Při podávání trombocytových transfuzních přípravků je respektována krevní skupina v systému AB0 i Rh(D). V situacích, kdy nejsou k dispozici trombocyty dané krevní skupiny, je možné podat trombocyty dle kompatibility krevní plazmy v systému AB0. Rovněž je možné použít trombocyty dárce krevní skupiny 0, avšak s nízkým titrem aglutininů anti-A a anti-B (nejvýše do titru 1 : 32), případně trombocyty dárce krevní skupiny 0, které byly resuspendovány v náhradním roztoku. Trombocyty Rh(D) negativní je možné podávat pacientovi Rh(D) pozitivnímu, ale nikoliv naopak. Podání trombocytového transfuzního přípravku není vázáno na provedení testu kompatibility v laboratoři.
V případech, kdy jsou trombocyty deleukotizovány i dodatečně (poststorage) a garantovaný obsah leukocytů je snížen v transfuzním přípravku na hodnotu menší než 1 x 106 leukocytů v jedné transfuzní jednotce, mění se i název transfuzního přípravku na trombocyty deleukotizované. Skutečnost o provedení γ ozáření trombocytového transfuzního přípravku 25-50 Gy, jako prevence výskytu reakce s transfuzí asociovaného štěpu proti hostiteli, se rovněž uvádí na štítku trombocytového transfuzního přípravku [6]. Pro získání snadného přehledu o provedeném ozáření používají zařízení transfuzní služby certifikované dozimetrické štítky, které se po γ ozáření vizuálně změní.
Doporučená dávka trombocytů pro transfuzi se řídí hmotností pacienta, aktuálním počtem jeho trombocytů, počtem trombocytů, kterého je třeba u pacienta dosáhnout, případně dalšími riziky, zmíněnými v úvodu, jsou-li u pacienta přítomny. Pro výpočet dávky trombocytů je možno použít vzorec (tab. 1). Jedna terapeutická dávka, obvykle 200-400 x 109 trombocytů pro dospělého pacienta s tělesnou hmotností okolo 70 kg, by měla zvýšit počet trombocytů o hodnotu 10-20 x 109/l [5,7].
Tab. 1. Vzorec pro výpočet dávky trombocytů. 
Účinnost podání trombocytového transfuzního přípravku lze hodnotit klinicky jako zástavu či snížení intenzity krvácení nebo jako nepřítomnost krvácení v případě jeho profylaktického podání. Laboratorní sledování vzestupu počtu trombocytů po transfuzi by mělo být rutinní součástí každé léčby trombocyty. Zvýšení počtu trombocytů je definováno tzv. CCI indexem (Corrected Count Increment), který lze teoreticky stanovit dle vzorce (tab. 2). Hodnoty CCI indexu jednu hodinu po transfuzi trombocytů by měly dosahovat minimálně hodnoty 10. Po 24 hodinách pak minimálně hodnoty 7,5. Přítomnost některých rizik, zmíněných dříve, bývá často spojena s nižším vzestupem trombocytů po transfuzi. V případech, kdy hodnoty CCI indexu 1 hodinu po transfuzi dosahují méně než 7,5 nebo za 18 hodin po transfuzi méně než 4,5, se pravděpodobně jedná o refrakteritu k trombocytovým transfuzním přípravkům [2,7], která představuje nejzávažnější komplikaci léčby trombocyty u polytransfundovaných pacientů s předpokládanou četností výskytu refrakterity 5-15 % [8,9]. Refrakterita k trombocytům by měla být stanovena na základě nejméně dvou na sobě nezávislých, AB0 kompatibilních transfuzí trombocytů, které nebyly skladovány déle než 72 hodiny a po kterých nebylo u pacienta dosaženo očekávaných hodnot CCI indexu. Vzhledem ke skutečnosti, že na vzniku refrakterity se může podílet mnoho různých faktorů, je nutné primárně stanovit, o jaký typ refrakterity k trombocytům se jedná (tab. 3) [10].
Tab. 2. Vzorec pro stanovení CCI indexu. 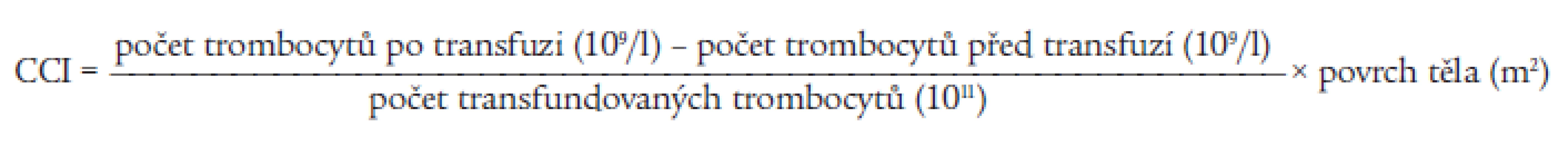
Nejméně početnou skupinu tvoří neimunní procesní refrakterita, při které nedostatečná kvalita trombocytového transfuzního přípravku nebo nevhodný způsob jeho podání negativně ovlivní účinnost transfuze. Nízké hodnoty CCI indexu za 24 hodiny po podání transfuze trombocytů a současně uspokojivé hodnoty CCI indexu za jednu hodinu po podání transfuze svědčí pro neimunní klinickou refrakteritu. Jedná se o zvýšenou spotřebu trombocytů v těle pacienta.
Nedostatečná účinnost transfuze trombocytů mívá však také imunitní příčinu. Imunní refrakterita je způsobena allo - nebo vzácněji auto-protilátkami proti HLA antigenům (HLA - Human Leucocyte Antigens), méně často protilátkami proti specifickým antigenům trombocytů (HPA - Human Platelet Antigens) či protilátkami ve skupinovém systému AB0, jehož antigeny, stejně jako HLA a HPA, trombocyty rovněž slabě exprimují. Při podezření na imunní refrakteritu k trombocytům je třeba provést nejprve vyloučení procesních a klinických důvodů refrakterity. Nedojde-li po vyloučení neimunních důvodů k očekávanému vzestupu hodnot CCI indexu po transfuzi trombocytů, jedná se velmi pravděpodobně o imunní refrakteritu. Mezi faktory, které významně ovlivňují četnost vzniku refrakterity k trombocytům, lze zařadit:
- stav imunitního systému pacienta; imunizace a potransfuzní reakce v anamnéze, laboratorní průkaz protilátek;
- nutnost opakované terapie transfuzními přípravky; za kritický je považován počet nejméně tří transfuzí v průběhu 12 měsíců;
- obsah leukocytů v podaných transfuzích; četnost výskytu imunní refrakterity je až o 10 % nižší u pacientů, jimž byly podávány deleukotizované transfuzní přípravky [10];
- ozáření trombocytových transfuzních přípravků ultrafialovými paprsky B; četnost výskytu imunní refrakterity je až o 8 % nižší u pacientů, jimž byly podávány ozářené transfuzní přípravky [10,11].
V případech, kdy bylo vysloveno podezření na imunní refrakteritu k trombocytům, je u pacienta nezbytné provedení následujících laboratorních stanovení:
- protilátky proti HLA antigenům,
- protilátky proti trombocytům,
- HLA typizace pacienta v I. třídě, zejména v lokusu A a B.
Zajištění trombocytů pro pacienta, u kterého byla diagnostikována imunní refrakterita k trombocytům, je velmi obtížné. Přesto jsou definovány strategie, jak v takových případech postupovat [9,10,11]:
- výběr HLA otypovaného dárce trombocytů a příprava trombocytů co nejvíce shodných v HLA-A a HLA-B antigenech s antigeny pacienta;
- typování antigenů HLA-C lokusu není nutné;
- výběr HLA trombocytů s antigeny v lokusu HLA-A a HLA-B, proti kterým pacient nemá zjištěny anti-HLA protilátky;
- výběr trombocytů kompatibilních na základě negativního výsledku křížové zkoušky v lymfocytotoxickém testu;
- výběr HLA-A a HLA-B identických trombocytů je důležitější než AB0 skupinová příslušnost; v některých situacích však může být inkompatibilita v AB0 systému příčinou neúčinnosti HLA-A a HLA-B identických trombocytů.
Jiné léčebné strategie u pacientů s imunní refrakteritou k trombocytům spočívají v podání nespecifických intravenózních imunoglobulinů a u Rh(D) pozitivních pacientů v podání specifických anti-Rh(D) imunoglobulinů. Efekt intravenózních imunoglobulinů není dlouhodobý a nezajistí funkčnost transfundovaných trombocytů v krevním oběhu pacienta ani po dobu 24 hodin. Transfuze trombocytů, které byly ozářeny ultrafialovými paprsky B a které významně snižují četnost výskytu imunní refrakterity, nejsou v těchto situacích rovněž účinné. Použití nových technologií pro ošetření trombocytů, které významně snižují expresi HLA antigenů na trombocytech bez negativních dopadů na jejich funkčnost, byly na malých skupinách pacientů limitovány vyšší četností výskytu potransfuzních reakcí.
Přestože principy HLA alloimunizace byly popsány před více než 30 lety, není v současnosti k dispozici jednoznačně popsaná účinná léčebná strategie. Péče o pacienta s refrakteritou k trombocytům vyžaduje kvalifikovaný přístup s vysokými ekonomickými náklady na léčbu, ošetřování a monitoring klinického stavu. Podmínkou úspěchu při léčbě pacientů s refrakteritou k trombocytům je velmi úzká mezioborová spolupráce mezi klinickými lékaři a transfuziology.
V neposlední řadě je třeba zmínit také skutečnost, že bez tisíců dobrovolných dárců krve by nebylo možné náročnou péči o pacienty s trombocytopenií vůbec zajistit. Z uvedeného důvodu si dovolujeme požádat vás všechny, lékaře a klinické kolegy, kteří podání transfuzních přípravků, nejen trombocytových, indikujete, abyste na základě svých možností propagovali ve svém okolí dárcovství krve.
RNDr. Rita Pasacová
www.fnbrno.cz
e-mail: rpacasova@fnbrno.cz
Doručeno do redakce: 6. 5. 2005
Přijato k otištění: 6. 5. 2005
Zdroje
1. Penka M, Buliková A, Matýšková M et al. Hematologie I. Neonkologická hematologie. Praha: Grada Publishing 2001.
2. Cetkovský P et al. Intenzivní péče v hematologii. Praha: Galén 2004.
3. Guide to the preparation, use, and quality assurance of blood components. 10th ed. Council of Europe Publishing 2004.
4. Vyhláška 411. Sbírka zákonů Česká republika 2004.
5. Optimal use of blood: summaries of component characteristic. Council of Europe Publishing 2004.
6. Standard značení transfuzních přípravků. Metodické opatření MZ ČR 606/7 2003.
7. Turek P. Racionální hemoterapie. Transfuze a hematologie dnes 2002; 4 : 124-128.
8. Rebulla P. Refractoriness to platelet transfusion. Curr Opin Hematol 2002; 9 : 516-520.
9. Sacher RA, Kickler TS, Schiffer CA et al. Management of patients refractory to platelet transfusion. Arch Pathol Lab Med 2003; 127 : 409-414.
10. Rebulla P. A mini-review on platelet refractoriness. Haematologica 2005; 90 : 247-253.
11. Murphy MF. Practical Transfusion Medicine. Philadelphia: Blackwell Science 2001.
Štítky
Diabetologie Endokrinologie Interní lékařství
Článek Trombofilní stavyČlánek Protidestičková léčbaČlánek Trombocytopenické purpuryČlánek Trombocytózy a trombocytemieČlánek Anémie chronických chorobČlánek Potransfuzní reakceČlánek HemovigilanceČlánek Z odborné literatury
Článek vyšel v časopiseVnitřní lékařství
Nejčtenější tento týden
2005 Číslo 7 a 8- Není statin jako statin aneb praktický přehled rozdílů jednotlivých molekul
- Magnosolv a jeho využití v neurologii
- Moje zkušenosti s Magnosolvem podávaným pacientům jako profylaxe migrény a u pacientů s diagnostikovanou spazmofilní tetanií i při normomagnezémii - MUDr. Dana Pecharová, neurolog
- S prof. Vladimírem Paličkou o racionální suplementaci kalcia a vitaminu D v každodenní praxi
-
Všechny články tohoto čísla
- Úvodní slovo k přednáškám z XXI. Vanýskova dne
- Ohlédnutí a perspektivy současné hematologie
- Primární antitrombotická prevence žilní trombózy ve vnitřním lékařství
- Antikoagulační léčba flebotrombóz v ambulantní praxi
- Invazivní kontrolovaná léčba hluboké žilní trombózy
- Sepsa a Československé fórum pre sepsu
- Fenotypová a genotypová analýza vrodenej hypofibrinogenémie a dysfibrinogenémie
- Antifosfolipidový syndrom – diagnostika a léčba
- Trombofilní stavy
- Protidestičková léčba
- Glykoproteiny destičkové membrány z hlediska jejich genetických změn
- Glykoprotein Ia/IIa destičkové membrány z hlediska jeho genetických změn
- Glykoprotein IIb/IIIa destičkové membrány z hlediska jeho genetických změn
- Trombocytopenické purpury
- Trombocytózy a trombocytemie
- Antitrombotická léčba v etiologii akutní posthemoragické anémie
- Anémie chronických chorob
- Autoimunitní hemolytické anémie
- Některé vzácnější formy hereditárních anémií vyskytující se v dospělé populaci v ČR - β-talasemie a nestabilní hemoglobinové varianty
- Zajištění spolehlivosti vyšetření krevních obrazů
- Hemoterapie a její bezpečnost
- Potransfuzní reakce
- Refrakterita k trombocytovým transfuzním přípravkům
- Hemovigilance
- Z odborné literatury
- Vnitřní lékařství
- Archiv čísel
- Aktuální číslo
- Pouze online
- Informace o časopisu
Nejčtenější v tomto čísle- Potransfuzní reakce
- Trombocytózy a trombocytemie
- Antifosfolipidový syndrom – diagnostika a léčba
- Protidestičková léčba
Kurzy
Zvyšte si kvalifikaci online z pohodlí domova
Autoři: prof. MUDr. Vladimír Palička, CSc., Dr.h.c., doc. MUDr. Václav Vyskočil, Ph.D., MUDr. Petr Kasalický, CSc., MUDr. Jan Rosa, Ing. Pavel Havlík, Ing. Jan Adam, Hana Hejnová, DiS., Jana Křenková
Autoři: MUDr. Irena Krčmová, CSc.
Autoři: MDDr. Eleonóra Ivančová, PhD., MHA
Autoři: prof. MUDr. Eva Kubala Havrdová, DrSc.
Všechny kurzyPřihlášení#ADS_BOTTOM_SCRIPTS#Zapomenuté hesloZadejte e-mailovou adresu, se kterou jste vytvářel(a) účet, budou Vám na ni zaslány informace k nastavení nového hesla.
- Vzdělávání