-
Články
- Vzdělávání
- Časopisy
Top články
Nové číslo
- Témata
- Kongresy
- Videa
- Podcasty
Nové podcasty
Reklama- Kariéra
Doporučené pozice
Reklama- Praxe
Využití preperitoneálně zavedeného katétru ke kontinuální lokální pooperační analgezii v laparoskopické kolorektální chirurgii
Use of preperitoneal wound catheter for continuous local anaesthesia after laparoscopic colorectal surgery
Introduction: The main cause of postoperative pain after abdominal surgery is the wound where laparotomy is made. Recently, laparoscopic procedures have become common in colorectal surgery. Although improving the tolerance of the surgery, postoperative pain management still remains a discussed problem. The use of an epidural catheter used to be generally recommended in the open surgery era; however, an ideal strategy for postoperative analgesic therapy after laparoscopy remains unclear. Reduced administration of opioid analgesic drugs after colorectal resection is a generally accepted goal. Preperitoneal catheter insertion for continuous local anaesthetic (LA) infusion in the wound after surgery is a simple alternative to other pain management methods.
Methods: Retrospective analysis of analgotherapy outcomes in patients undergoing laparoscopic colorectal resection procedures, divided in three patient groups according to the type of analgesia: Group 1: use of a catheter for local wound infusion (KAT) n=73; group 2: epidural analgesia (EPI) n=23; and control group 3 with combined parenteral and subcutaneous analgesia (CON) n=66. The main objective of this study was to analyse postoperative pain and the consumption of opioid analgesics in the first three days from the surgery and the incidence of any complications related to the analgesic therapy.
Results: Opioid consumption in KAT and EPI groups was significantly lower compared to CON in the first 72 hours from the surgery. The lowest postoperative pain was measured in the EPI group. Subjective perception of pain, measured using VAS, was not significantly different between the KAT and CON groups. In KAT patients, vomiting was statistically less frequent than in CON patients. There was no significantly different incidence of paralytic ileus in the KAT and CON groups and no paralytic ileus was observed in the EPI group. There was no increased incidence of SSI (surgical site infections) in the KAT group compared to the other groups.
Conclusion: The use of the catheter was assessed as safe. Insertion and management of the catheter is unsophisticated, and we did not observe any complications in terms of application of the catheter or toxic side effects of the LA. The use of the catheter clearly reduced opioid administration in the postoperative period compared to the control group (CON) with combined parenteral and subcutaneous analgesics. The best pain control measured using the visual analog scale (VAS) was observed in the EPI group.
Keywords:
wound catheter – colorectal surgery – opioid analgesics – postoperative pain
Autoři: V. Procházka 1
; M. Svoboda 2
; R. Svatoň 1; T. Grolich 1
; M. Farkašová 1; Z. Kala 1
Působiště autorů: Chirurgická klinika lékařské fakulty Masarykovy univerzity – Fakultní nemocnice Brno 1; Lékařská fakulta Masarykovy univerzity 2
Vyšlo v časopise: Rozhl. Chir., 2019, roč. 98, č. 9, s. 356-361.
Kategorie: Původní práce
doi: https://doi.org/10.33699/PIS.2019.98.9.356–361Souhrn
Úvod: Jednou z hlavních příčin pooperační bolesti u pacientů po břišních operacích je laparotomie. V kolorektální chirurgii došlo k rozšíření laparoskopických výkonů do rutinní praxe. Zlepšují toleranci operačního výkonu, i přesto však pooperační léčba bolesti zůstává nadále diskutovaným problémem. Zavedení epidurálního katétru bylo v éře otevřené chirurgie všeobecně doporučováno, avšak u laparoskopických výkonů není ideální strategie pooperační analgoterapie jasná. Všeobecně akceptovaným cílem je snížení množství podávaných opioidních analgetik po resekčních kolorektálních výkonech. Preperitoneální zavedení katétru ke kontinuální lokální aplikaci anestetika do operační rány je jednoduchou a bezpečnou alternativou jiných metod.
Metody: Retrospektivní zhodnocení výsledků analgoterapie u pacientů po laparoskopických kolorektálních resekčních výkonech rozdělených dle typu pooperační analgezie do tří skupin: analgezie s katétrem k lokální analgezii, (KAT) n=73; analgezie s epidurálním katétrem, (EPI) n=23; a kontrolní skupina užívající analgezii kombinací parenterálně a subkutánně podávaných analgetik, (CON) n=66. Analyzováno bylo hodnocení pooperační bolesti a spotřeba opioidních analgetik v prvních třech dnech po operaci a výskyt možných komplikací souvisejících s analgetickou léčbou.
Výsledky: Významně nižší byla spotřeba opioidů u pacientů skupiny KAT a EPI ve srovnání se skupinou CON, a to v prvních 72 hodinách po operaci. Nejnižší úroveň pooperační bolesti byla ve skupině pacientů EPI. Subjektivní vnímání bolesti měřené podle vizuální analogové škály nebylo mezi skupinami KAT a CON signifikantně odlišné. U pacientů skupiny KAT bylo zvracení statisticky méně časté než u pacientů skupiny CON. Nebyla pozorována statisticky významně rozdílná incidence paralytického ileu ve skupinách KAT a CON a u pacientů skupiny EPI jsme paralytický ileus nezaznamenali. Ve skupině KAT nebyl zaznamenán zvýšený výskyt SSI (surgical site infections) ve srovnání s ostatními skupinami.
Závěr: Použití katétru hodnotíme jako bezpečné. Vložení katétru do rány je technicky jednoduché a ošetřování je snadné. Nebyly zaznamenány žádné závažné komplikace zavedení katétru a rovněž jsme nepozorovali žádné toxické účinky lokálního anestetika. Katétr prokazatelně snižuje užívání opioidních analgetik ve srovnání s kontrolní skupinou (CON) užívající analgezii kombinací parenterálně a subkutánně podávaných analgetik. Nejlepší kontrola bolesti byla u pacientů se zavedeným epidurálním katétrem.
Klíčová slova:
katétr k lokální analgezii – kolorektální chirurgie – opioidní analgetika – pooperační bolest
ÚVOD
Adekvátní léčba pooperační bolesti je důležitá z několika aspektů. Patří mezi ně vyšší komfort pacientů, umožnění časné rehabilitace, snížení výskytu pooperačních komplikací i celkových nákladů na léčbu [1]. V kolorektální chirurgii se díky zavedení programu ERAS (Enhanced Recovery After Surgery) a širokému rozšíření indikací k laparoskopickým výkonům významně zlepšily časné pooperační výsledky [2,3]. Za tím stojí i využití multimodálního přístupu v perioperační a pooperační analgoterapii. Pooperační analgezie s využitím epidurálního katétru byla v otevřené kolorektální chirurgii všeobecně doporučována, zejména pro redukci spotřeby opioidních analgetik, snížení stresové odpovědi organismu a redukci pooperačních komplikací, a to ve srovnání s pacienty s kontrolovanou intravenózní analgezií [4]. V rámci rozšíření laparoskopické kolorektální chirurgie se epidurální analgezie podle některých prací jeví jako abundantní, protože nepřináší žádný klinický benefit v pooperačním průběhu [5]. Navíc existuje možnost periferní nervové blokády s aplikací lokálních anestetik, jako je například transversus abdominis plane (TAP) block, která však vyžaduje použití sonografické navigace [6]. Již v éře otevřené kolorektální chirurgie se objevila jako jedna z dalších alternativ pooperační analgezie kontinuální aplikace lokálního anestetika do rány katétrem [7]. Na našem pracovišti jsme se rozhodli zavést kontinuální pooperační aplikaci lokálního anestetika do rány jako jednu ze součástí péče o pacienty po laparoskopických kolorektálních resekcích v rámci ERAS programu a zhodnotit efektivitu na kontrolu bolesti i výsledky časných pooperačních komplikací.
METODY
Do hodnocení byli zařazeni pacienti, u nichž byl na chirurgické klinice LF MU a FN Brno proveden v časovém rozmezí od října 2016 do prosince 2018 laparoskopický resekční výkon pro kolorektální patologii. Indikací k operaci byl maligní nádor, nespecifický střevní zánět nebo divertikulóza tračníku. Detailně jsme sledovali pooperační kvalitu analgezie, spotřebu opiátů, vedlejší nežádoucí účinky (nauzea, zvracení, hypotenze, parestezie dolních končetin, nefunkčnost katétru), výskyt respiračních a urologických komplikací, SSI (surgical site infections) a paralytického ileu.
Pacienti byli zařazeni do tří skupin dle typu pooperační analgezie: analgezie s epidurálním katétrem (EPI), analgezie s katétrem ke kontinuální lokální analgezii (KAT) a analgezie kombinací parenterálně a subkutánně podávaných analgetik (CON – kontrolní skupina). U všech skupin byla podávána kombinace neopioidních analgetik, tj. metamizol a paracetamol. U pacientů skupiny CON byla neopioidní analgoterapie kombinovaná s opiáty piritramid nebo sufentanil. Ve skupině KAT a EPI byla do zavedeného katétru kontinuálně podávána analgetika (bupivacain, směs bupivacain a sufentanil). Pouze v případě potřeby, při průlomové bolesti, byla ve skupině KAT a EPI analgoterapie navýšena o opiátová analgetika (při nedostatečném efektu piritramidu byl podáván sufentanil). Míra bolesti byla hodnocena v pravidelných časových intervalech 0–12, 13–24, 25–48 a 49–72 hodin po operaci podle analogové vizuální škály (VAS). Použita byla vždy průměrná hodnota VAS skóre v daném časovém intervalu po operaci. Abychom mohli celkově porovnat spotřebu všech různých typů opioidních analgetik dohromady mezi skupinami, porovnali jsme jednotlivé skupiny pacientů z hlediska potřeby dávky opioidu, sufentanilu a piritramidu (jako jednu dávku jsme vzali pro piritramid 15 mg a pro sufentanil 20 ml).
Extrakci resekátů provádíme krátkou příčnou laparotomií. Suprapubicky u výkonů na levé části tračníku a na rektu, vpravo od umbiliku u výkonů na pravém tračníku či v ileocekální oblasti. Laparotomii chráníme wound protektorem. Na konci výkonu, po sutuře periotonea, je pod kontrolou zraku do laparotomie vložen analgetický katétr (Obr. 1). Ve všech případech byl použit katétr Dosi-pain® s délkou aplikační části 80 mm. Aplikační část katétru je umístěna preperitoneálně, pod břišními svaly a katétr je vyveden kůží mimo operační ránu (Obr. 2). Na závěr operace, po sutuře fascie a kůže, podáváme ještě před vyvedením pacienta z celkové anestezie do katétru bolusově dávku 10 ml 0,25% bupivacainu. Dále pokračujeme v kontinuální aplikaci 0,25% bupivacainu do katétru rychlostí 3 ml/hod. v časovém intervalu 72 hodin ihned po skončení operace. Zavedení epidurálního katétru bylo prováděno vždy na operačním sále před začátkem operačního výkonu. Současně byla kontinuálně podávána směs bupivacainu se sufentanilem (10 ml 0,5% bupivacainu s 4 ml sufentanilu s 26 ml fyziologického roztoku rychlostí 3−5 ml/hod.).
Obr. 1. Zavaděč katétru v laparotomii
Fig. 1. Catheter introducer in laparotomy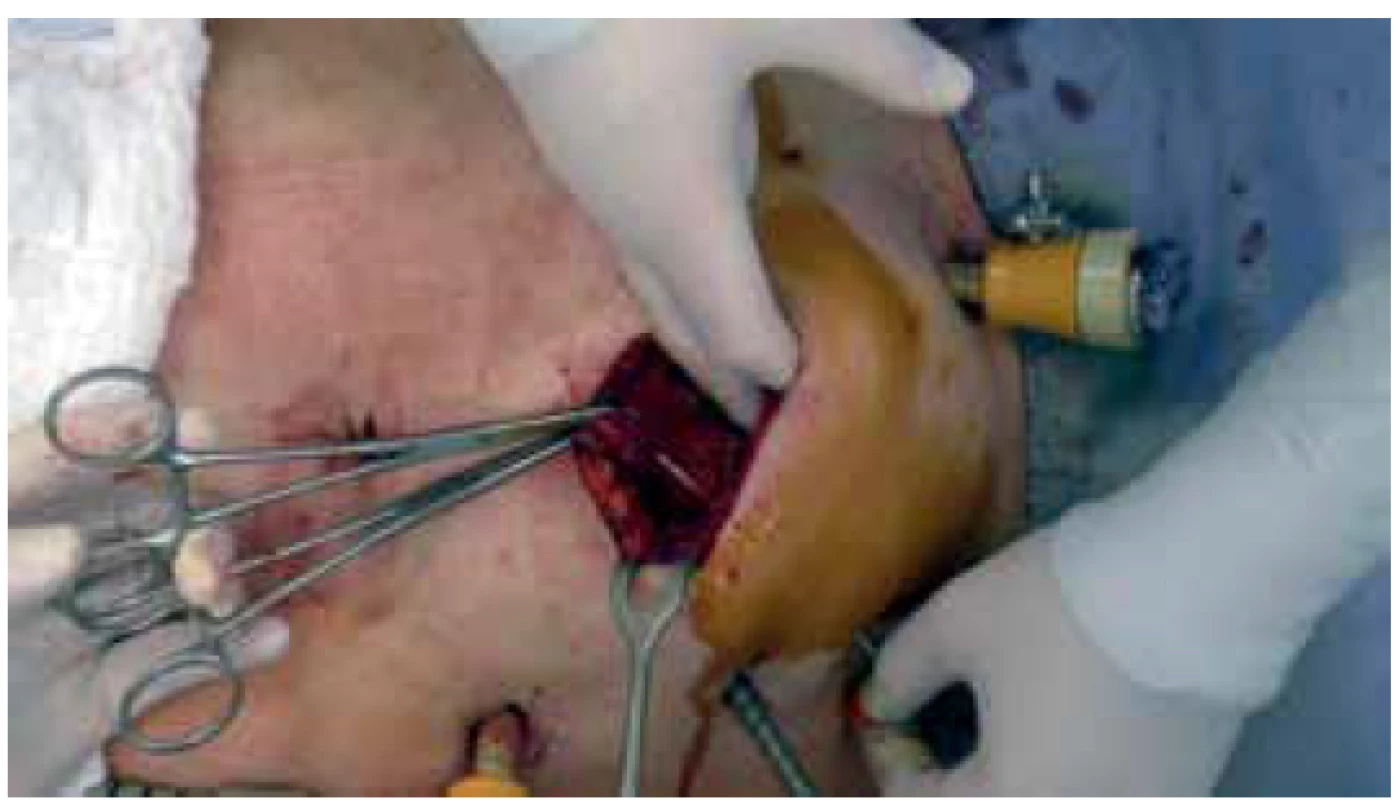
Obr. 2. Preperitoneální uložení katétru
Fig. 2. Preperitoneal catheter placement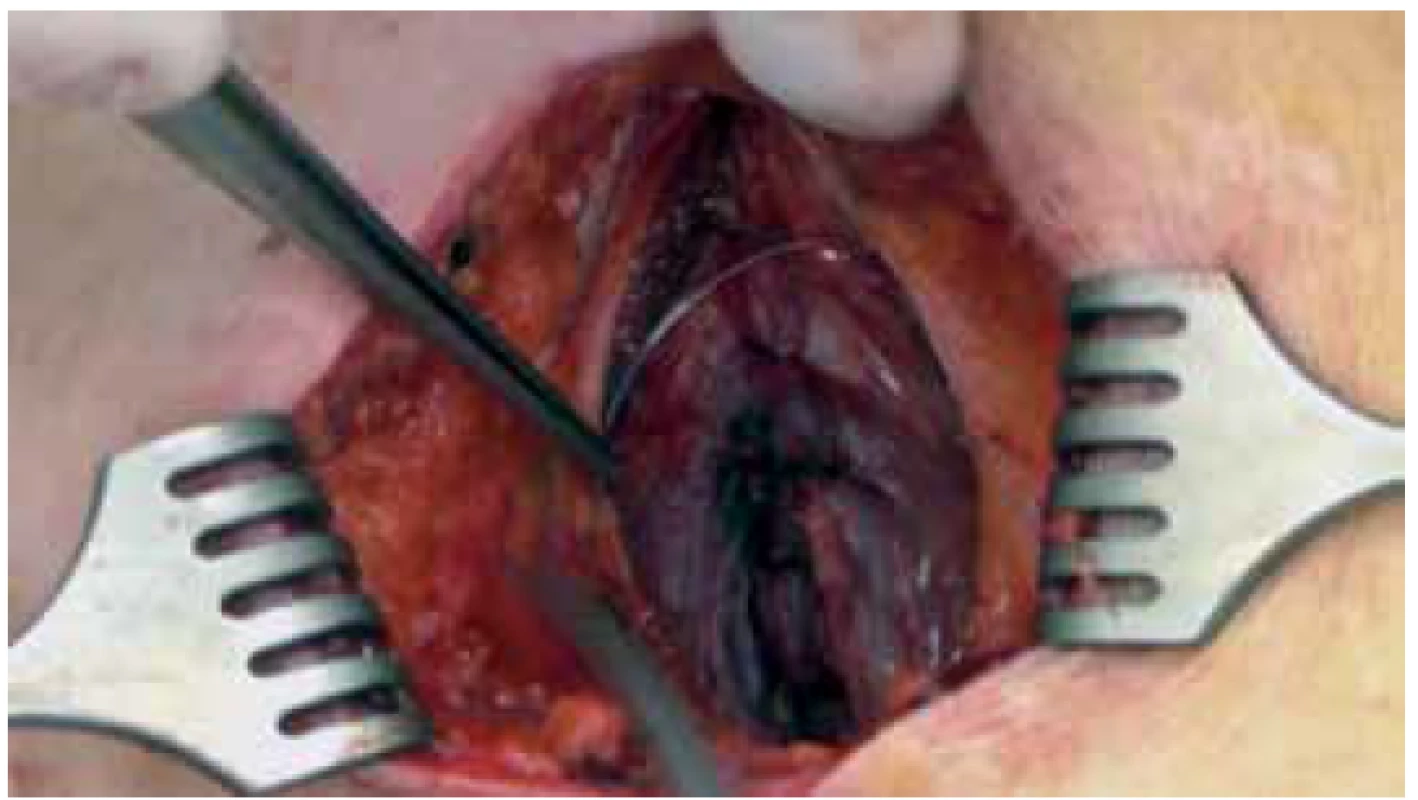
Pro porovnání byl použit parametrický Welch‘s unequal variances t-test, konkrétně jeho implementace v programovacím jazyce Python, balíčku Scipy. Jako hranice signifikantnosti byla zvolena standardní hodnota 0,05.
VÝSLEDKY
Katétr ke kontinuální lokální analgezii byl ve sledovaném období zaveden celkem u 75 pacientů, u nichž byl proveden laparoskopický resekční výkon pro patologii tračníku. Pro časné pooperační komplikace jsme z hodnocení vyřadili dva pacienty, kteří podstoupili do třetího pooperačního dne operační revizi, při které byl katétr extrahován. U prvního pacienta šlo o revizi pro hemoperitoneum v prvním pooperačním dnu, u druhého pro ileózní stav třetí pooperační den. Epidurální katétr byl zaveden u 27 pacientů. U čtyř z nich byl katétr časně extrahován (1x pro parestezie dolních končetin, 2x pro neprůchodnost a 1x došlo k extrakci katétru při rehabilitaci). Ve skupině CON bylo 66 pacientů. Demografická data a operační výkony jsou uvedeny v tabulkách (Tab. 1, Tab. 2).
Tab. 1. Charakteristika souboru
Tab. 1. Group characteristics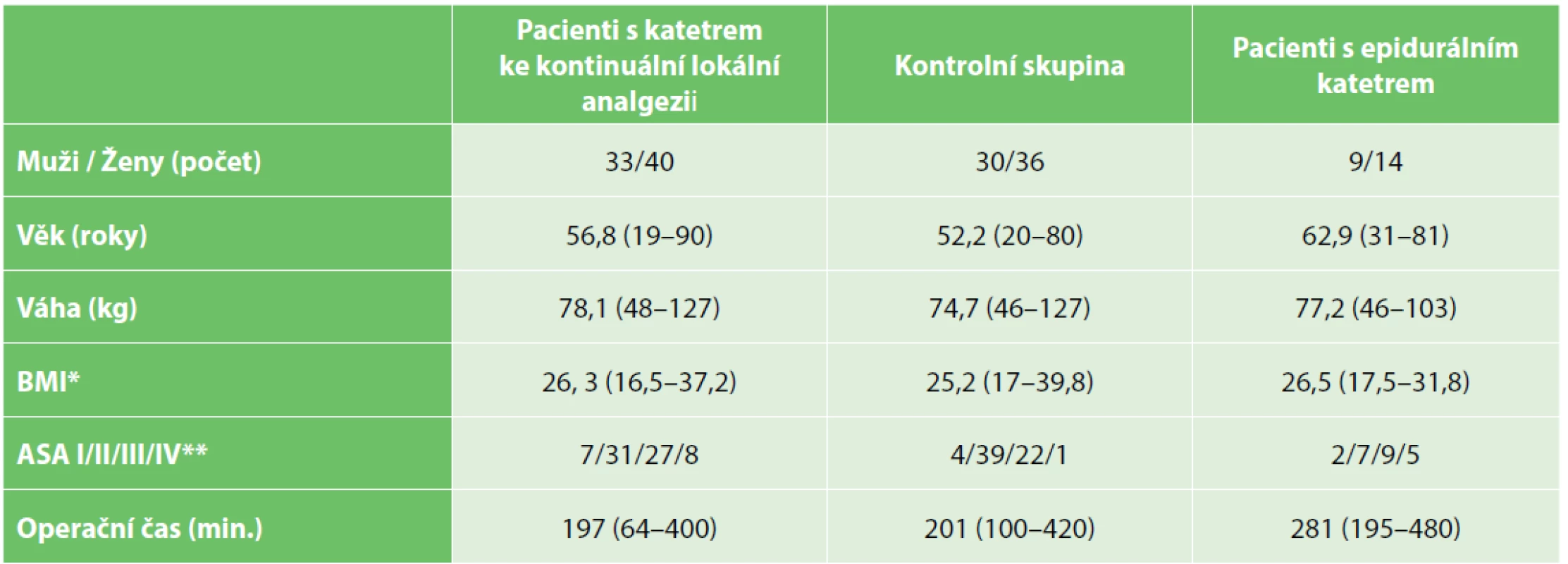
Vysvětlivky: *BMI – body mass index, **ASA – american society of anaesthesiologists klasifikace Tab. 2. Typy kolorektálních operací ve skupinách
Tab. 2. Types of colorectal procedures in the groups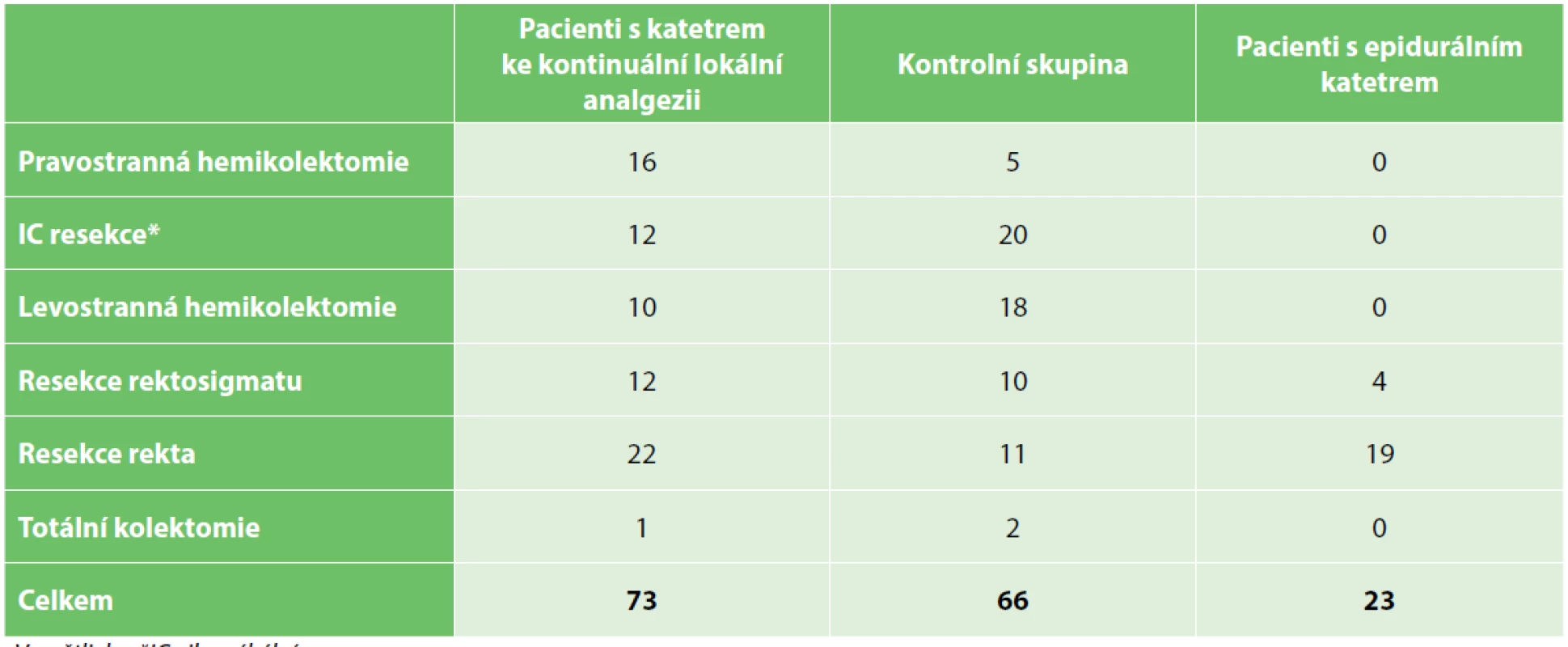
Vysvětlivky: *IC - ileocékální Kromě výše uvedených pacientů revidovaných pro pooperační komplikace jsme nezaznamenali žádné přerušení aplikace lokálního anestetika do katétru k lokoregionální analgezii z důvodu nefunkčnosti nebo předčasné extrakce katétru. Dvakrát jsme zaznamenali mírný prosak lokálního anestetika ranou. V jednom případě jsme zaznamenali sekundární hojení rány pouze v oblasti podkoží, tedy mimo místo aplikace lokálního anestetika, které je pod fascií. Péče o katétr byla nenáročná, u žádného pacienta nebyl problém s extrakcí katétru. U žádného pacienta nebyly zaznamenány toxické účinky lokálního anestetika (vertigo, bradypnoe, tachypnoe). Paralytický ileus jsme pozorovali celkem u čtyř pacientů. Výskyt komplikací detailně ukazuje tabulka (Tab. 3).
Tab. 3. Komplikace
Tab. 3. Complications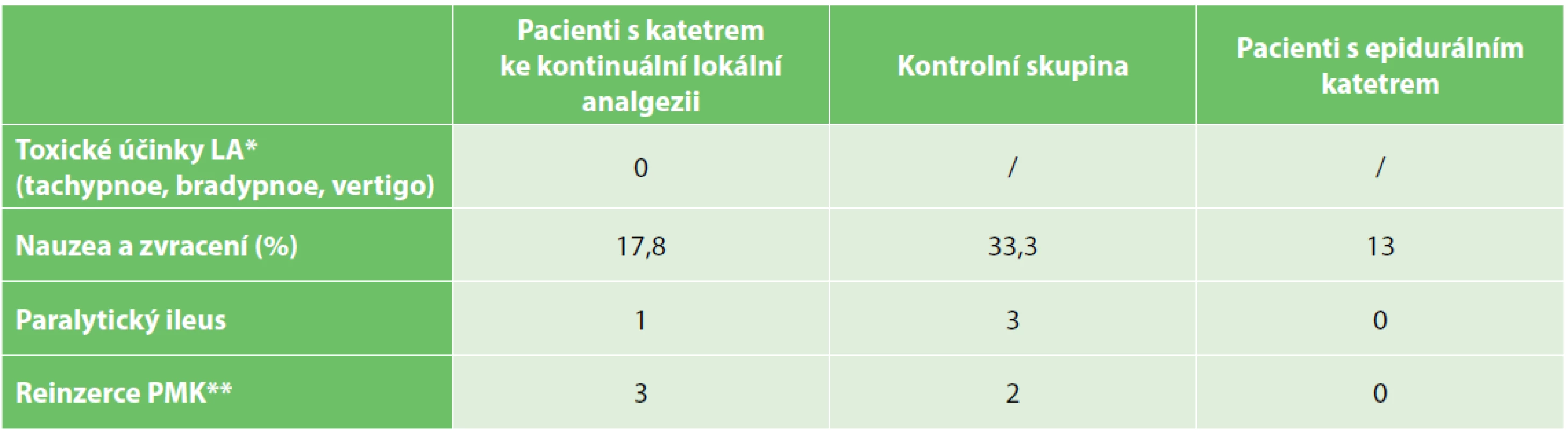
Vysvětlivky: *lokální anestetikum, **permanentní močový katetr U pacientů skupiny KAT jsme nezaznamenali statisticky významný rozdíl ve vnímání bolesti (hodnocené pomocí VAS) v jednotlivých pooperačních časových intervalech ve srovnání s pacienty skupiny CON (0 až 12 hod., p=0,09; 13 až 24 hod., p=0,39, 25 až 48 hod., p=0,22, 49 až 72 hod., p=0,34). Ve všech skupinách bylo VAS skóre nejvyšší v intervalu 0 až 12 hodin po operaci, v dalších intervalech se významně snižovalo (Graf 1). Dle škály VAS byla bolest nejníže hodnocena u pacientů ve skupině EPI, a to ve všech časových intervalech, avšak signifikantně pouze v prvních 12 hodinách po operaci ve srovnání s oběma skupinami KAT (0 až 12 hod., p=0,0003) a CON (0 až 12 hod., p=0,007). Průměrnou hodnotu VAS skóre v jednotlivých skupinách ukazuje graf (Graf 2).
Graf 1. Porovnání průměrné VAS v časových intervalech mezi skupinami
Graph 1. Comparison of mean VAS at time intervals between the groups
Vysvětlivky: VAS – vizuální analogová škála bolesti; KAT – skupina pacientů s katetrem k lokální analgezii; CON – kontrolní skupina; EPI – skupina pacientů s epidurálním katetrem; VAS – visual analog scale; KAT – patients with the wound catheter; CON – control group; EPI – patients with epidural anaesthesia Graf 2. Porovnání průměrné VAS mezi skupinami
Graph 2. Comparison of mean VAS between the groups
Významně nižší byla spotřeba opioidů u pacientů skupiny KAT a EPI ve srovnání se skupinou CON (Graf 3 a 4). Spotřeba intravenózně podávaného sufentanilu za celou dobu našeho pozorování, tj. v intervalu 0 až 72 hodin po operaci, byla signifikantně vyšší u pacientů skupiny CON (p=0,0002). Statisticky významný rozdíl je i v jednotlivých časových intervalech po operaci (0–12 hod., p=0,001; 13 až 24 hod., p=0,0001, 25 až 48 hod., p=0,0005, 49 až 72 hod., p=0,014) (Graf 5). Spotřeba piritramidu byla během prvních 72 hodin rovněž vyšší u pacientů skupiny CON, ale statisticky nevýznamně (p=0,12) (Graf 4). Celková spotřeba opioidů byla signifikantně nejvyšší u pacientů skupiny CON, nižší pak u pacientů skupiny KAT a nejnižší u pacientů skupiny EPI.
Graf 3. Celková spotřeba sufentanilu mezi skupinami
Graph 3. Total sufentanil consumption between the groups
Graf 4. Celková spotřeba piritramidu mezi skupinami
Graph 4. Total piritramide consumption between the groups
Graf 5. Spotřeba sufentanilu v časových intervalech mezi skupinami
Graph 5. Sufentanil consumption at time intervals between the groups
Zvracení bylo u pacientů skupiny KAT signifikantně méně časté než u pacientů skupiny CON (p=0,00001). Nebyla pozorována statisticky významně rozdílná incidence paralytického ileu ve skupinách KAT a CON (p=0,51), u pacientů skupiny EPI jsme paralytický ileus nezaznamenali.
DISKUZE
Pooperační komplikace v kolorektální chirurgii prodlužují délku hospitalizace, zvyšují náklady na léčbu a u onkologických pacientů mohou oddálit podání adjuvantní léčby [8]. Jedním z cílů pooperační péče je snížení množství podávaných opioidních analgetik, která mohou zvyšovat výskyt paralytického ileu i jiných komplikací [1]. Současně je vhodné dosáhnout adekvátní pooperační analgezie, která umožňuje časnou rehabilitaci a nevede ke spouštění stresové reakce organismu při nedostatečném tlumení bolesti. Epidurální analgezie se stala standardní metodou ke kontrole pooperační bolesti po velkých břišních i hrudních výkonech. Umožňuje časnou rehabilitaci při menší potřebě podávání opioidů, a tak snižuje rizika některých pooperačních komplikací. V našem souboru pacientů jsme nalezli nejnižší dosažené maximální hodnoty VAS skóre v jednotlivých časových intervalech právě ve skupině EPI ve srovnání s ostatními skupinami. Ve skupině EPI byla současně nejnižší spotřeba opiátů. I přes výše uvedené některé studie upozorňují na vysoké riziko selhání a nefunkčnosti katétru s nutností časné extrakce – mezi 13 a 32 % [9]. Jedná se o invazivní techniku, která s sebou přináší rizika komplikací, některých i velmi závažných. Mezi ně patří hypotenze (s nutností výrazného navýšení infuzního příjmu, což je rizikový faktor pro anastomotický leak), bradykardie, močová retence, punkce durálního vaku a hematom nebo infekce ve spinálním kanále. Závažné neurologické deficity, častěji senzorické než motorické, jsou popisovány vzácně (0,02 %). Jedná se však o katastrofické komplikace, kvůli kterým část pacientů tento typ analgezie odmítne. Zavedení epidurálního katétru může být kontraindikováno i z medicínských důvodů, tj. koagulopatie, trombocytopenie, antikoagulační léčba a deformity nebo předchozí operace páteře. Nakonec může dojít i k technickým problémům, takže se zavedení epidurálního katétru nezdaří [9]. V naší skupině pacientů nebylo možné na původně plánovanou délku použít epidurální katétr ve 4 případech z 27 zavedených (15 %).
Všechny tyto důvody vedly k hledání dalších způsobů pooperační analgezie. Hlavní příčinou pooperační bolesti po velkých břišních operacích je poranění břišní stěny, z čehož vyplývá, že podávání lokálního anestetika do stěny břišní, případně přímo do oblasti rány se jeví jako logická, jednoduchá a bezpečná alternativa. Zavedení katétru přímo ranou je technicky jednoduché, nevyžaduje použití sonografie a může ho provést každý chirurg v průběhu výkonu. Vhodné je tuto techniku provádět pouze u operací s nízkým rizikem infektů v ráně. Je možné použít i více preperitoneálně umístěných katétrů, je však třeba dbát na maximálně povolenou dávku lokálního anestetika (max. dávka bupivacainu je 400 mg/24 hod., tj. max. 160 ml 0,25% bupivacainu/24 hod.), aby nebylo dosaženo toxické dávky.
V našem souboru pacientů skupiny KAT jsme prokázali významně nižší potřebu podávání opioidních analgetik v porovnání s kontrolní skupinou pacientů. Spotřeba opioidních analgetik ve skupině KAT se tak přibližuje k nízké úrovni spotřeby opioidů u pacientů s epidurálním katétrem, z čehož pacienti profitují ve smyslu časnější rehabilitace a lepší spolupráce v ERAS programu.
Do budoucna se nabízejí možnosti v propracování kombinací periferních nervových blokád se snížením subjektivně vnímané bolesti jako u pacientů s epidurálním katétrem. Velká série s tímto typem analgezie (katétr do rány) byla publikována při laparotomických jaterních resekcích a byly publikovány příznivé výsledky i v éře otevřené kolorektální chirurgie [6,10].
Na naší klinice jsme preperitoneálně zavedený katétr k lokální analgezii začali užívat až při laparoskopických výkonech. Je zde nižší spotřeba lokálního anestetika a laparotomie je u větší části pacientů využita jen k extrakci resekátu. Ve srovnání s klasickou chirurgií je zde rána otevřená významně kratší dobu a s tím je spojený i nižší výskyt infekcí v ráně [11]. Také v literatuře není popisováno vyšší riziko infekčních komplikací ani poruch dlouhodobého hojení při lokální preperitoneální kontinuální aplikaci anestetika [12]. V našem souboru pacientů jsme zaznamenali infekt v ráně pouze u jednoho pacienta (skupina KAT), a to v oblasti podkoží, tedy mimo místo aplikace anestetika.
Vhodná může být i kombinace námi využitých způsobů analgezie s dalšími přístupy, které mohou dále snížit potřebu analgetik. V prvních dvanácti hodinách po operaci, kdy je bolestivost nejvyšší, může k redukci bolesti přispět kombinace s předoperačním jednorázovým TAP (transversus abdominis plane) blokem. TAP block byl původně publikován jako jednorázová metoda analgezie po břišních výkonech, ale i zde je možnost zavedení katétru k lokální aplikaci anestetik. Efekt jednorázového provedení TAP blokády lze prodloužit kombinací lokálního anestetika s dexametazonem [15]. O úspěšnosti těchto typů analgezie již byly publikovány práce týkající se i velkých břišních operací, např. i u odběru jater od živých dárců [14]. Při laparotomii ve střední linii by bylo třeba zavést dva katétry, což zvyšuje spotřebu lokálního anestetika, jak již bylo diskutováno výše. S tímto přístupem máme zatím limitovanou zkušenost na malém souboru pacientů.
V literatuře jsou nejčastěji publikovány závěry nerandomizovaných studií srovnávajících efekt různých způsobů pooperační analgezie. Ani náš soubor pacientů nebyl randomizován. Pro exaktní hodnocení efektu jednotlivých skupin pacientů by bylo třeba, aby byla studie i zaslepená, což při užití invazivních vstupů není jednoduché. Na toto téma byla již publikována studie s limitovaným počtem pacientů. Prokázala, že zaslepení není snadné, ale je možné [13].
ZÁVĚR
Použití epidurálního katétru u pacientů v kolorektální chirurgii má svá pozitiva, jako je minimální pooperační bolestivost při minimální potřebě opiátů, ale také svá negativa v podobě vážných komplikací. Proto chirurg musí zvážit situaci pacienta a umět nabídnout alternativu. Možnou a bezpečnou alternativou je zavedení katétru ke kontinuální lokální analgezii přímo do rány. Jednoznačně snižuje spotřebu opioidů a tím umožňuje časnou rehabilitaci. I přes nejlepší snášenlivost bolesti u pacientů ve skupině EPI může být do budoucna dobrou konkurencí kombinace námi zkoumaného analgetického katétru do rány s dalšími typy lokoregionální analgezie, jako je např. jednorázová TAP blokáda. Nejméně vhodnou metodou v kolorektální chirurgii je užití pacientem kontrolované intravenózní analgezie, z důvodu vysokého příjmu opioidů a vyššího výskytu pooperačních komplikací.
Seznam zkratek
ERAS – enhanced recovery after surgery
TAP – transverus abdominis plane
SSI – surgical site infections
VAS – visual analog scale
CON – kontrolní skupina pacientů
EPI – skupina pacientů s epidurální analgezií
KAT – skupina pacientů se zavedeným katétrem ke kontinuální lokální analgezii
Poděkování
Za statistické zpracování dat děkuji Radimu Kašpárkovi, MSc.
Konflikt zájmů
Autoři článku prohlašují, že nejsou v souvislosti se vznikem tohoto článku ve střetu zájmů a že tento článek nebyl publikován v žádném jiném časopise.
MUDr. Vladimír Procházka, Ph.D.
Chirurgická klinika, FN Brno Bohunice
Jihlavská 20
625 00 Brno
e-mail: Prochazka.Vladimir@fnbrno.cz
Zdroje
- Rawal N. Treating postoperative pain improves outcome. Minerva anestesiologica 2001;67 : 200−5.
- Kocian P, Přikryl P, Bočková M, et al. ERAS v kolorektální chirurgii u geriatrických pacientů. Rozhl Chir. 2018;97 : 27−33.
- Kasalický M, Martínek L, Penka I. Je laparoskopická kolorektální chirurgie bezpečná i u starších pacientů? Rozhl Chir. 2018;97 : 21–6.
- Freise H, Van Aken HK. Risks and benefits of thoracic epidural anaesthesia. British Journal of Anaesthesia 2011;107 : 859−68. doi:10.1093/bja/aer339.
- Borzellino G, Francis NK, Chapuis O, et al. Role of epidural analgesia within an ERAS program after laparoscopic colorectal surgery: A review and meta-analysis of randomised controlled studies. Surg Res Pract. 2016;7543684. doi:10.1155/2016/7543684.
- Pierra B, Alagna V, Lucchi A, et al. Transversus abdominis plane (TAP) block versus thoracic epidural analgesia (TEA) in laparoscopic colon surgery in the ERAS program. Surg Endosc. 2018;32 : 376−82. doi:10.1007/s00464-017-5686-7.
- Bertoglio S, Fabiani F, Negri PD, et al. The postoperative analgesic efficacy of preperitoneal continuous wound infusion compared to epidural continuous infusion with local anesthetics after colorectal cancer surgery: a randomized controlled multicenter study. Anesth Analg. 2012;115 : 1442−50. doi:10.1213/ANE.0b013e31826b4694.
- Škrovina M, Straka M, Holášková E, et al. Karcinom tlustého střeva – zhodnocení komplikací a rizik plánovaných resekčních výkonů. Rozhl Chir. 2014;93 : 311−6.
- Hermanides J, Hollman MW, Stevens MF, et al. Failed epidural causes and management. British Journal of Anaesthesia 2012;109 : 144−54. doi:10.1093/bja/aes214.
- Wong-Lun-Hing EM, van Dam RM, Welsh FK, et al. Postoperative pain control using continuous i.m. bupivacaine infusion plus patient-controlled analgesia compared with epidural analgesia after major hepatectomy. HPB (Oxford) 2014;16 : 601–9. doi:10.1111/hpb.12183.
- Howard DP, Datta G, Cunnick G, et al. Surgical site infection rate is lower in laparoscopic than open colorectal surgery. Colorectal Disease 2010;12 : 423−7. doi:10.1111/j.1463-1318.2009.01817.x.
- Claroni C, Marcelli ME, Sofra MC, et al. Preperitoneal continuous infusion of local anesthetics: What is the impact on surgical wound infections in humans? Pain Med. 2016;17 : 582−9.
- Boulind CE, Ewings P, Bulley SH, et al. Feasibility study of analgesia via epidural versus continuous wound infusion after laparoscopic colorectal resection. Br J Surg. 2013;100 : 395−402. doi:10.1002/bjs.8999.
- Hebbard PD, Barrington MJ, Vasey C. Ultrasound-guided continuous oblique subcostal transversus abdominis plane blockade: description of anatomy and clinical technique. Reg Anesth Pain Med. 2010;35 : 436−41.
- Zhang D, Zhou C, Wei D, et al. Dexamethasone added to local anesthetics in ultrasound-guided transversus abdominis plain (TAP) block for analgesia after abdominal surgery: A systematic review and meta-analysis of randomized controlled trials. PLoS One 2019;14:e0209646. doi:10.1371/journal.pone.0209646.
Štítky
Chirurgie všeobecná Ortopedie Urgentní medicína
Článek Cizí tělesa v GIT u dětí
Článek vyšel v časopiseRozhledy v chirurgii
Nejčtenější tento týden
2019 Číslo 9- Metamizol jako analgetikum první volby: kdy, pro koho, jak a proč?
- Nejlepší kůže je zdravá kůže: 3 úrovně ochrany v moderní péči o stomii
- Hojení análních fisur urychlí čípky a gel
- Stillova choroba: vzácné a závažné systémové onemocnění
-
Všechny články tohoto čísla
- Přístroje a nástroje v chirurgii
- ERAS v kolorektální chirurgii – opomíjená přednemocniční část
- Jubilant primář Vlastimil Bursa
- Autologní transplantace mezenchymálních kmenových buněk do vena portae miniprasete; úvodní experiment pro NOTES metodiku
- Využití preperitoneálně zavedeného katétru ke kontinuální lokální pooperační analgezii v laparoskopické kolorektální chirurgii
- Fyloidné nádory prsníka – retrospektívny prehľad 83 klinických prípadov
- Cizí tělesa v GIT u dětí
- Perkutánní endoskopická cékostomie v léčbě rekurentní střevní pseudoobstrukce − popis prvního výkonu v České republice
- Podvaz portální žíly s instilací absolutního alkoholu – naše první zkušenosti
- Rozhledy v chirurgii
- Archiv čísel
- Aktuální číslo
- Informace o časopisu
Nejčtenější v tomto čísle- Cizí tělesa v GIT u dětí
- Fyloidné nádory prsníka – retrospektívny prehľad 83 klinických prípadov
- ERAS v kolorektální chirurgii – opomíjená přednemocniční část
- Perkutánní endoskopická cékostomie v léčbě rekurentní střevní pseudoobstrukce − popis prvního výkonu v České republice
Kurzy
Zvyšte si kvalifikaci online z pohodlí domova
Autoři: prof. MUDr. Vladimír Palička, CSc., Dr.h.c., doc. MUDr. Václav Vyskočil, Ph.D., MUDr. Petr Kasalický, CSc., MUDr. Jan Rosa, Ing. Pavel Havlík, Ing. Jan Adam, Hana Hejnová, DiS., Jana Křenková
Autoři: MUDr. Irena Krčmová, CSc.
Autoři: MDDr. Eleonóra Ivančová, PhD., MHA
Autoři: prof. MUDr. Eva Kubala Havrdová, DrSc.
Všechny kurzyPřihlášení#ADS_BOTTOM_SCRIPTS#Zapomenuté hesloZadejte e-mailovou adresu, se kterou jste vytvářel(a) účet, budou Vám na ni zaslány informace k nastavení nového hesla.
- Vzdělávání



