-
Články
- Vzdělávání
- Časopisy
Top články
Nové číslo
- Témata
- Kongresy
- Videa
- Podcasty
Nové podcasty
Reklama- Kariéra
Doporučené pozice
Reklama- Praxe
Virové akutní a chronické hepatitidy z hlediska krátkodobé pracovní neschopnosti a invalidity
Acute and chronic viral hepatitis from the perspective of short-term working disability and invalidity
The paper deals with types A-E viral hepatitis from the perspective of the physician reviewer with the clinical practice of an infectionist. It presents epidemiological, clinical and differential diagnostic aspects and their impact on the work of the physician reviewer, especially at assessing working disability and invalidity.
Key words:
viral hepatitis – markers of hepatitis – virus replication – seroconversion – hepatic biopsy – Knodell score – hepatocellular carcinoma – short-term working disability – invalidity
Autoři: J. Firbas
Působiště autorů: Společnost posudkového lékařství ČLS JEP
Vyšlo v časopise: Reviz. posud. Lék., 12, 2009, č. 2, s. 31-41
Souhrn
Práce se zabývá virovými hepatitidami typu A–E z pohledu posudkového lékaře s klinickou praxí infekcionisty. Uvádí epidemiologická, klinická a diferenciálně diagnostická hlediska i jejich dopad na práci posudkového lékaře, zejména při posuzování pracovní neschopnosti (PN) a invalidity.
Klíčová slova:
virové hepatitidy – markery hepatitid – replikace viru – sérokonverze – jaterní bio-psie – Knodellovo skóre – hepatocelulární karcinom krátkodobá PN – invaliditaÚvod
Jaterní onemocnění jsou v populaci poměrně častým onemocněním. Játra, jako významný orgán podílející se na odbourávání a syntéze řady látek, mohou být zasažena různými noxami a postižena různými chorobami. Může jít o onemocnění zánětlivá (infekční i neinfekční – autoimunitní), metabolicko-toxická, onemocnění způsobená vedlejšími účinky léků, onemocnění nádorová apod. Může jít o postižení primárně jaterní nebo o postižení v rámci některé z chorob, kde jaterní postižení není v popředí klinického obrazu. Zjistit příčinu jaterního postižení je úkolem diferenciální diagnostiky, což ale není předmětem této práce. Nicméně je vhodné připomenout, že mezi nejčastější jaterní onemocnění v naší populaci patří steatóza při obezitě a dyslipidémiích, jaterní postižení při abúzu alkoholu a metastázy při nádorových onemocněních. Postižení jater v rámci infekce může být při celé řadě přenosných chorob.
Jaterní postižení může v klinickém obrazu infekční choroby dominovat – tak je tomu u virových hepatitid, jejichž původci jsou tzv. primárně hepatotropní. U jiných infekčních chorob může být jaterní postižení v klinickém obrazu vedlejší. Se zvýšením jaterních testů se můžeme setkat u některých bakteriálních onemocnění – např. sepse, tyfus, parazitární onemocnění (améboza, toxoplazmóza, malárie) a u řady virových chorob (varicela, klíšťová meningoencefalitida, adenoviróza apod.). V případě klinicky nevýznamného postižení jater v rámci infekčního onemocnění se někdy užívá termín parainfekční postižení.
Etiologie a výskyt virových hepatitid
Mezi obligátní primárně hepatotropní virová infekční agens patří především 5 virů označovaných písmeny A až E. Výrazné postižení jaterní způsobuje i EB virus, cytomegalovirus, z exotických nákaz např. virus žluté zimnice. Tato práce se zabývá jen virovými hepatitidami v užším smyslu, tj. hepatitidami A–E.
Virová hepatitida A
Původcem je RNA virus označovaný jako HAV (hepatitis A virus). Inkubační doba je 15–50 dnů. Zdrojem onemocnění je člověk, přenos je fekálně-orální, tzv. „nemoc špinavých rukou“. Virus je vylučován především stolicí, jeho množství po propuknutí klinické fáze nemoci rychle klesá. V době krátké virémie může dojít i k parenterálnímu přenosu.
Výskyt je celosvětový, nejvyšší je v zemích s nižší hygienickou úrovní. K nákaze dochází nejčastěji v dětském věku nebo u dospívajících. Proběhlé onemocnění totiž zanechává celoživotní imunitu. V našem geografickém prostoru nastal v posledních letech výrazný pokles počtu tohoto onemocnění. Poslední velká epidemie u nás byla v roce 1979, zdrojem byly dovezené kontaminované jahody. V typickém případě míval výskyt sezonní kolísání, s maximem na podzim nebo na začátku zimního období. V posledních letech se objevilo několik menších epidemií u osob s nižším sociálním standardem a také mezi narkomany. Onemocnění se s narůstající možností cestovat stává i importovanou nákazou, zejména po pobytu v rozvojových zemích. Základem ochrany je hygiena rukou a úprava potravin. Je možné očkování samostatnou vakcínou 2 dávkami s odstupem maximálně 18 měsíců. Tato kompletní vakcinace zajišťuje následnou ochranou 10–20 let. Existují i kombinované vakcíny proti hepatitidě A i B.
Virová hepatitida B
Původcem je DNA virus, označovaný jako VHB (hepatitis B virus). Byl objeven v roce 1965 Blumbergem – objev povrchového antigenu viru – HBsAg, tzv. „australský antigen“. Objev byl posléze oceněn Nobelovou cenou. Existují určité subtypy viru, v našich geografických podmínkách to však není významné. Klinický význam mají určité mutanty viru – nejdůležitější je tzv. pre-core mutanta, která neexprimuje HBeAg. Zdrojem nákazy je člověk akutně nebo chronicky infikovaný. Inkubační doba je dlouhá, činí 30–180 dnů.
Výskyt je celosvětový. Za oblasti s největším výskytem jsou považovány zejména některé oblasti v Asii, např. Čína. Přenos je především parenterální – zejména krví, některými tělními tekutinami, orgány. Přenos je tedy možný transfuzí, pokud nejsou dárci řádně vyšetřováni. Podobně je možný přenos také při transplantacích, nedokonalé sterilizaci opakovaně používaných jehel a nástrojů, ale i při použití hygienických potřeb – holicího náčiní, zubního kartáčku. U nás – po zavedení testování dárců a potom zejména zavedení jehel a řady nástrojů na jedno použití – počet nakažených velmi poklesl. Možná nákaza je i při tetování a piercingu. Častá je tato nákaza mezi narkomany při parenterální aplikaci drog.
Další možností přenosu je přenos při sexuálním styku. Hepatitida B je často řazena mezi STD (sexually transmitted diseases). Je možný i přenos vertikální z matky na dítě. Tyto typy přenosu jsou velmi časté v rozvojových zemích. Sexuální přenos hepatitidy B nabývá na významu i u nás díky nabídce sexuálních služeb přímo v České republice.
Očkování je možné, ke kompletní dlouhodobé ochraně je třeba třech dávek vakcíny. Ochrana po úplném očkování je v současnosti považována za celoživotní, a to i při vymizení protilátek anti-HBs, protože dlouhodobá ochrana je zajištěna především paměťovými buňkami.
Virová hepatitida C
Původcem je RNA virus označovaný jako HCV (hepatitis C virus). Před jeho identifikací bylo onemocnění také označováno jako hepatitida nonA-nonB. Byl objeven teprve v roce 1989. Genetická variabilita viru je velká, má 6 genotypů a řadu subtypů. Genotypy 1a, 2a, 2b jsou rozšířeny po celém světě, jiné se vyskytují jen v určitých geografických oblastech. V Evropě a USA je nejčastější genotyp 1 (zejména 1b), který u nás způsobuje až 90 % nákaz a často vede k těžšímu průběhu a horší odpovědi na léčbu. Jsou možné i koinfekce několika genotypy současně [1].
Zdrojem nákazy je akutně nebo chronicky infikovaný člověk. Inkubační doba je podobná jako u hepatitidy B – 15–160 dnů. Přenos je především parenterální, stejně jako u hepatitidy B. Hepatitida C je častá u narkomanů s parenterální aplikací drogy. Přenos sexuální a vertikální cestou je možný, ale méně významný než u hepatitidy B. Očkování proti této nákaze neexistuje.
Virová hepatitida D-delta
Původcem je RNA defektní virová částice, tzv. delta agens. Není schopna samostatné replikace, infekce je tedy možná jen s koincidencí infekce virem hepatitidy B.
Zdrojem nákazy je člověk akutně nebo chronicky infikovaný. Inkubační doba je stejná jako u hepatitidy B, tj. 30–180 dnů. Přenos je rovněž především parenterální. Poměrně častý výskyt byl zaznamenán v Itálii. U nás byly zjištěny zcela ojedinělé případy, standardně se u nás na tento typ viru vyšetření neprovádějí.
Očkování proti této samostatné infekci neexistuje, ale vzhledem k tomu, že virus potřebuje ke své replikaci virus hepatitidy B, je možné u osob tímto virem dosud neinfikovaných uplatnit k ochraně před oběma infekcemi vakcínu proti hepatitidě B.
Virová hepatitida E
Původcem je RNA virus označovaný jako HEV (hepatitis E virus). Inkubační doba je 14–60 dnů. Zdrojem nákazy je člověk, přenos stejně jako inkubační doba jsou obdobné jako u hepatitidy A, tedy fekálně-orální cestou. Výskyt je především v Asii (Indie), ale také v Africe a epidemie byly i v oblasti Jižní a Střední Ameriky. U nás se onemocnění vyskytuje sporadicky a zdroj často není zcela jasný. Předpokládalo se, že nákaza je možná pouze jako importovaná, tedy při pobytu nemocného v endemické oblasti. Objevila se ale i onemocnění u osob, které vůbec neopustily Českou republiku. Zřejmě byla tedy tato infekce primárně importována nějakou jinou osobou či např. potravinou, což při dnešní migraci obyvatelstva a zboží je zřejmě možné. Očkování proti této infekci není.
Uvažovalo se i o hepatitidě typu F, ale nebyla prokázána. Vedly se také diskuse o hepatitidě typu G. Virus označovaný jako HGV existuje, byl i nalezen v krvi člověka, ale dosud nebyl jasně prokázán jeho hepatotropní efekt.
Klinický obraz virových hepatitid
Zpočátku jsou příznaky nespecifické – nevolnost, tlaky v epigastriu, zvýšená teplota (zimnice s třesavkou není typická), u ikterických forem dochází k zežloutnutí sklér a kůže a objevuje se tmavá moč. Světlá stolice je spíše u obstrukčních ikterů. Nacházíme zvětšená játra a někdy i slezinu. Zejména u chronických závažných postižení může být přítomen ascites.
Diagnostika virových hepatitid
Anamnéza: Již prokázaná cholelitiáza, kolikovité bolesti po dietní chybě svědčí pro biliární příčinu obtíží. Abúzus alkoholu svědčí pro toxonutritivní postižení. Bezbolestně vzniklý ikterus u starších nemocných může být známkou maligní obstrukce žlučových cest. Důležitá je epidemiologická anamnéza. Kontakt s osobou akutně či chronicky infikovanou, pobyt v endemické oblasti v inkubační době u neočkovaných jedinců svědčí pro možnost virové hepatitidy. Podobně parenterální výkon, piercing, tetovaní, sexuální kontakt s promiskuitní osobou, promiskuitní sexuální chování, užívání drog může svědčit pro infekci některou ze „sérových“ žloutenek.
Laboratorní diagnostika: S ní souvisí u ikterických forem diferenciální diagnostika ikteru obecně. Zjednodušeně lze říci, že zvýšení celkového bilirubinu (s převahou bilirubinu nekonjugovaného se současnou anémií) svědčí především pro prehepatální ikterus – hemolýzu. Zvýšení bilirubinu s převahou konjugovaného a výrazným zvýšením obou tzv. obstrukčních enzymů GMT a ALP svědčí pro obstrukční (posthepatální) ikterus.
U hepatitid dochází především ke zvýšení transamináz. Dochází k vzestupu ALT a AST uvolňovaných z poškozených hepatocytů. Zvýšení ALT je výraznější než AST. Obrácený poměr zvýšení těchto enzymů svědčí pro toxické jaterní postižení (zejména pokud je zvýšeno výrazně i GMT) nebo někdy i pro svalové postižení, protože transaminázy nejsou zcela specifické jaterní enzymy a jsou obsaženy i ve svalové tkáni. Zde pomůže vyšetření kreatininfosfokinázy (CPK). Ke zvýšení zejména AST dochází také u infarktu myokardu. Zejména tzv. spodní infarkt může svými bolestmi soustředěnými do epigastria vzbudit zpočátku diagnostické rozpaky a významný je potom výsledek vyšetření troponinu. U akutních hepatitid mohou být hodnoty transamináz i mnohonásobně zvýšené a jejich extrémní hodnoty mohou svědčit pro fulminantní průběh se špatnou prognózou. Zvýšení GMT a ALP nebývá příliš vysoké a výraznější hodnoty svědčí pro cholestatickou formu hepatitidy. V některých případech je třeba odlišit zejména obstrukci ve žlučových cestách. Hodnoty celkového bilirubinu mohou být normální u lehčích anikterických forem, nebo naopak velmi vysoké u ikterických forem a onemocnění se závažným průběhem. Výrazný podíl konjugovaného bilirubinu svědčí opět pro cholestázu. Rychle narůstající hodnoty bilirubinu s poklesem původně vysokých hodnot transamináz svědčí pro vážný průběh onemocnění. Hodnoty transamináz zde neklesají proto, že by docházelo k úzdravě, ale proto, že hepatocyty jsou zničeny a enzymy se již nemají odkud uvolňovat.
Krevní obraz: Výrazná leukocytóza do obrazu virové hepatitidy nepatří, může být mírná lymfocytóza. Nízké hodnoty leukocytů bývají u závažných a chronických jaterních onemocnění. Trombocyty u nekomplikovaného průběhu jsou v normě, pokud jsou jejich hodnoty nízké, zejména ve spojení s výrazným ikterem, jde o známku závažného průběhu. Trombocytopenie také bývá u pokročilejších chronických onemocnění.
Koagulace: U závažných onemocnění v důsledku poškození jaterního parenchymu dochází k poruše tvorby koagulačních faktorů, což se projeví při vyšetření INR (Quickova času), eventuálně antitrombinu III (AT III).
Nízké hodnoty albuminu v séru svědčí také pro poruchu syntézy v játrech, zvýšené hodnoty gamaglobulinů v ELFO svědčí pro chronickou jaterní lézi.
U těžkých průběhů, kde jaterní parenchym selhává, dochází i k vzestupu amoniaku, jehož vysoké hodnoty jsou považovány za jednu z příčin jaterní encefalopatie. Za velmi závažný je třeba považovat stav, kdy při těžkém průběhu dojde také k vzestupu urey a kreatininu, to je známkou sekundárního postižení ledvin a hepatorenálního selhávání.
Rozhodující pro prokázání virové etiologie postižení jaterního parenchymu jsou vyšetření potvrzující původce, a to buď průkazem viru, nebo průkazem protilátek. Užívá se metoda PCR (polymerase chain reaction) nebo jí podobné. PCR reakce je velmi citlivá, prokazuje přítomnost nukleových kyselin původců. Druhou metodou je průkaz protilátek, zde je nejužívanější metoda ELISA. Sérologické vyšetření protilátek metodou ELISA bývá na specializovaných pracovištích dostupné do několika hodin, kromě pohotovostních služeb. Výsledek vyšetření PCR bývá k dispozici až za několik dní.
U virové hepatitidy typu A se PCR neprovádí, používá se sérologie metodou ELISA (graf 1). Přítomnost IgM protilátek odpovídá akutní infekci, současně jsou pozitivní i anti-HAV celkové. Vyšetření celkových protilátek zahrnuje jak třídu IgM tak IgG. U stavu po prodělané hepatitidě typu A je pozitivní výsledek na tyto celkové protilátky, vyšetření IgM protilátek je negativní. Pozitivní výsledek vyšetření celkových protilátek přetrvává po prodělaném onemocnění po celý život, je odrazem přetrvávání pozitivity protilátek třídy IgG a doživotní imunity.
Graf 1. Výsledky vyšetření u akutní virové hepatitidy A (podle Chalupa P.: Problematika akutních virových hepatitid) 
U virové hepatitidy B je diagnostika složitější, protože existují také chronické formy infekce (graf 2). Vyšetření: HBsAg (povrchový antigen exprimovaný na povrch infikovaného hepatocytu) je základní známkou trvající virové infekce. Objevuje se v séru již před vznikem klinických příznaků a v případě příznivého průběhu infekce vymizí do 6 měsíců od prodělaného onemocnění. Proti němu se vytvoří protilátky anti-HBs, které jsou známkami prodělaného zhojeného onemocnění či imunizace. HBeAg antigen je pozitivní v séru při trvající re - plikaci viru. Samotný core antigen (HBcAg) se v séru neprokazuje, je přítomen jen v hepatocytech. Vymizení HBeAg ze séra a vytvoření anti - -HBe protilátek svědčí pro ukončení replikace viru. Proti core antigenu (HBcAg) se tvoří protilátky detekovatelné v séru, a to třídy IgM (anti-HBc-IgM) svědčící pro aktivitu infekce a třídy IgG (anti-HBc-IgG). Tyto anti-HBc-IgG se často prokazují při vyšetření jako tzv. celkové protilátky (anti-HBc, anti-HBc-total) a přetrvávají i po zhojeném onemocnění, často déle než anti-HBs, a jejich přítomnost samostatně či v kombinaci s anti-HBs svědčí pro infekci prodělanou v minulosti. Přítomnost samotných anti-HBs protilátek svědčí jen pro proběhlou imunizaci, protože vakcíny obsahují pouze antigen HBsAg.
Graf 2. Markery u akutní hepatitidy B (podle Chalupa P.: Problematika akutních virových hepatitid) 
Problém může nastat v případě mutant viru, které netvoří HBeAg, výjimečně HBsAg. V tomto případě je důležitý průkaz přítomnosti protilátek anti - -HBc-IgM. Rychlé vymizení HBsAg s průkazem anti-HBc-IgM při současné závažné jaterní lézi může být známkou tzv. fulminantní hepatitidy. Ve sporných případech je rozhodující vyšetření metodou PCR.
U hepatitidy C se převážně vyšetřují jen celkové anti-HCV protilátky, které jsou přítomné jak při trvaní replikace viru, tak po prodělané infekci. Rozhodující je vyšetření metodou PCR. Vyšetření na delta agens se u nás standardně – vzhledem k jeho jen sporadickému výskytu – neprovádí. U hepatitidy E se používá vyšetření protilátek. Donedávna byla možnost vyšetření jen celkových protilátek anti-HEV, v poslední době se vyšetřuje i anti-HEV-IgM, což je rozhodující pro průkaz akutní infekce.
Ultrazvukové vyšetření je jedním ze základních vyšetření v diferenciální diagnostice cholestatického ikteru a jater obecně. Rozšíření žlučových cest svědčí pro obstrukci. Při tomto vyšetření lze zjistit i přítomnost cholelitiázy, zánětu žlučníku, zvětšení pankreatu, velikost jater a sleziny, lze posoudit charakter jaterního parenchymu, popř. ložiskové léze.
ERCP (endoskopická retrográdní cholangiopankreatografie) u virových hepatitid není základním vyšetření. Přínosem je u nejasných stavů s cholestázou, kdy např. u chronické virové hepatitidy může potvrdit aktuální příčinu ikteru v současně existující blokující choledocholitiáze, stenóze papily apod. Při tomto vyšetření lze některé stavy spojené s neprůchodností žlučových cest řešit extrakcí kamene, incizí Vaterské papily či zavedením stentů. Vyšetření vyžaduje zkušeného endoskopistu.
Průběh virových hepatitid
Průběh virových hepatitid lze rozdělit na průběh akutní a chronický, dále na ikterický a anikterický.
Hepatitida A
Většina nákaz probíhá aniktericky, nebo dokonce subklinicky, jen s mírným zvýšením transamináz. To je dlouhodobě známo, protože u velké části populace, zejména u starších ročníků, jsou při vyšetření zjišťovány celkové anti-HAV protilátky a pacient o prodělané hepatitidě vůbec neví a očkován nebyl. Dříve probíhaly epidemie často v 20letých cyklech tak, jak dorůstala dosud neimunní populace. Se zvyšujícím se socioekonomickým standardem u nás výskyt hepatitidy A klesá. Podíl očkování na poklesu je jen částečný, protože není povinné, proočkována je jen nevelká část populace. Preventivní očkování je hrazené pacientem, i když některé zdravotní pojišťovny na vakcinaci přispívají.
Ikterické formy jsou méně časté a na jednu ikterickou formu připadá několik anikterických či subklinických (inaparetních), které jsou pak zjišťovány při aktivní depistáži orgány hygienické služby. Průběh bývá benigní, úmrtnost je uváděna v našich podmínkách do jednoho procenta. Těžší průběh bývá u lidí starších. Závažnější průběh se vyskytuje u importovaných nákaz. Průběh zhoršuje abúzus alkoholu, eventuálně výrazná tělesná zátěž těsně před propuknutím klinických příznaků. Onemocnění může asi do 6 měsíců relabovat, někdy i několikrát, příčina není známa, jde ale o případy spíše výjimečné (graf 3). Výjimečně také může mít onemocnění cholestatický ráz. Nikdy nepřechází do chronicity, neexistuje ani nosičství viru.
Graf 3. Výsledky vyšetření u relabující virové hepatitidy A (podle Chalupa P.: Problematika akutních virových hepatitid) 
Hepatitida B
Řada nákaz je rovněž anikterická a podobně jako u hepatitidy A může být náhodně při vyšetření zjištěna podle sérologického vyšetření v minulosti prodělaná infekce tímto virem. Průběh je závažnější než u hepatitidy A. Jednak existují častěji fulminantní formy, kdy během dnů dojde k takovému rozsahu nekrózy hepatocytů, že dojde k jaternímu a pak i hepatorenálnímu selhání. Sérologické nálezy u této formy byly zmíněny výše. Jde zřejmě o přehnanou imunitní reakci organismu proti hepatocytům. Kromě toho existují formy se subakutním průběhem, které mohou během několika týdnů skončit obdobně jako při průběhu fulminantním. Existují i formy protrahované, kdy při nevysokých hodnotách bilirubinu dlouhodobě trvá replikace viru a přetrvávají výrazně zvýšené transaminázy. Nejčastěji dojde k postupné úpravě transamináz a nejprve HBeAg a potom i HBsAg ze séra vymizí, vytvoří se protilátky anti-HBe a anti-HBs, dojde k tzv. kompletní sérokonverzi. Pokud replikace viru trvá déle než 6 měsíců, jde již o chronický průběh. U části těchto pacientů dochází spontánně k normalizaci transamináz, konverzi HBeAg-anti-HBe, negativizaci anti-HBc-IgM, ale přetrvává pozitivita HBsAg. Vyšetření metodou PCR na přítomnost DNA viru je u těchto pacientů zpravidla negativní, nicméně vyžadují dispenzarizaci, protože je do budoucna možná obnova výrazné replikace viru a znovuvzplanutí choroby; jsou to tzv. nosiči HBsAg, „nosiči australského antigenu“. Bylo také zjištěno, že i po tzv. úplné sérokonverzi (vymizení HBsAg a vytvoření anti-HBs) a klinické úzdravě není virus hepatitidy B z organismu zcela eliminován a jeho minimální replikace může v některých buňkách přetrvávat. Epidemiologický význam to však nemá.
Hepatitida C
Naprostá většina akutních nákaz má anikterický průběh, ale velmi častý je přechod do chronicity. Onemocnění je tedy zpravidla zjištěno až s odstupem v chronické fázi, spíše náhodně. Časté je u nás u osob parenterálně užívajících drogy.
Hepatitida E
V podstatě je průběh obdobný jako u hepatitidy A, ale v rozvojovém světě jsou u těhotných žen a podvyživených osob popisovány průběhy s podstatně častějším smrtelným zakončením. Onemocnění nepřechází do chronicity.
Hepatitida typu D-delta
Při současné infekci s infekcí virem hepatitidy B je průběh zpravidla závažnější, a pokud dojde k následné infekci delta agens u chronické infekce virem hepatitidy B, dojde i ke zhoršení průběhu onemocnění.
Chronické infekční hepatitidy
Jak již bylo řečeno, hepatitidy A a E nikdy nepřecházejí do chronického stadia. Hepatitida B přejít do chronického stadia může. Za chronický průběh je považováno onemocnění trvající déle než 6 měsíců.
Do chronicity přechází hepatitida B asi u 90 % dětí nakažených perinatálně, u dětí mladších 5 let v 25–30 %, u pacientů imunokompromitovaných (hemodialyzovaní, na imunosupresivní terapii, HIV pozitivní) se vyvine chronické onemocnění asi v 50 %. U zdravých imunokompetentních dospělých přechází do chronického stadia asi 5 % případů. U nás je podle dat z roku 2001 chronicky infikováno 0,56 % populace, ve světě se celkový počet takto postižených odhaduje asi na 350 milionů [2].
Laboratorně je chronická hepatitida B s replikací viru charakterizována aspoň intermitentním zvýšením transamináz, pozitivitou HBsAg a HBeAg (u mutanty viru HBeAg může být negativní), pozitivitou anti-HBc a anti-HBc-IgM a pozitivitou HBV DNA (graf 4). Úroveň replikace lze hodnotit metodou PCR, která je ve své kvantitativní podobě schopna stanovit množství kopií na 1 mililitr. Hodnota vyšší než 2000 UI/ml (více než 100 000 kopií/ml podle dřívějšího vyjádření virémie) je známkou trvající replikace viru. Výsledek vyšetření HBV DNA je vždy rozhodující při sporných výsledcích vyšetření protilátek (tab. 1).
Graf 4. Sérologické vyšetření u chronické virové hepatitidy typu B (podle Chalupa P.: Problematika akutních virových hepatitid) 
Tab. 1. Interpretace výsledků u infekce virem hepatitidy B 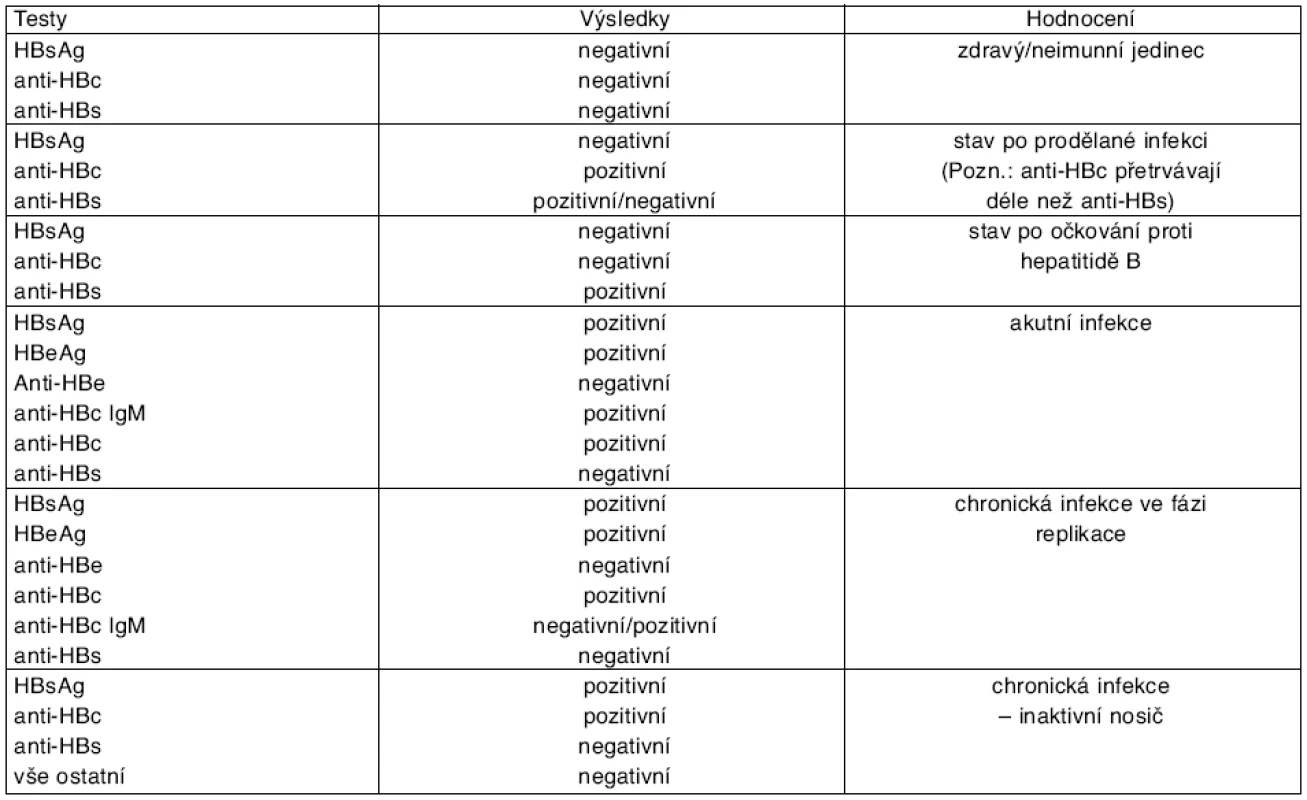
Samotná chronická hepatitida delta samostatně neexistuje. V koinfekci s virem hepatitidy B se průběh hepatitidy zhoršuje.
Infekce virem hepatitidy C
Toto onemocnění je typické jednak svým častým plíživým průběhem, a tedy nevýraznou akutní fází, jednak extremně vysokým procentem přechodu do chronicity, které činí 75–85 % všech infikovaných. Je odhadováno, že v USA je asi 4,1 milionů (1,6 % obyvatelstva) infikovaných virem hepatitidy C, z toho asi 3,2 milionů je infikovaných chronicky. V jižní Evropě jde asi o 1–1,5 % populace, a až o 10 % v Jižní Americe a v centrální a severní Africe. Celkem je ve světě odhadován počet chronicky infikovaných virem hepatitidy C asi na 170 milionů lidí. Riziko perinatálního přenosu je asi 4% a v případě koinfekce s HIV je riziko perinatálního přenosu 19% [3].
Za chronickou infekci je považována replikace viru trvající déle na než 6 měsíců. Prokazuje se přítomnost HCV RNA metodou PCR, samotný průkaz anti--HCV protilátek nemusí být známkou trvající infekce. Transaminázy většinou nebývají příliš zvýšené.
V diagnostice chronických virových hepatitid hraje významnou roli jaterní biopsie. Histologicky lze hodnotit aktivitu onemocnění, množství nekróz hepatocytů, přítomnost fibrózy nebo již cirhotické přestavby jaterního parenchymu. Tímto způsobem lze i monitorovat úspěšnost léčby. Používají se hodnocení jako: aktivní hepatitida – výrazná histologická aktivita procesu, perzistentní hepatitida – nízká aktivita apod. a různá skórovací hodnocení umožňující posoudit jak aktivitu, tak pokročilost onemocnění – staging a grading, např. podle Knodella (tab. 2). Protože jde o proces postihující játra difuzně, používá se jaterní biopsie necílená; pouze u ložiskových procesů je třeba biopsie cílená, zpravidla pod kontrolou CT.
Tab. 2. Knodellovo skóre indexu histologické aktivity 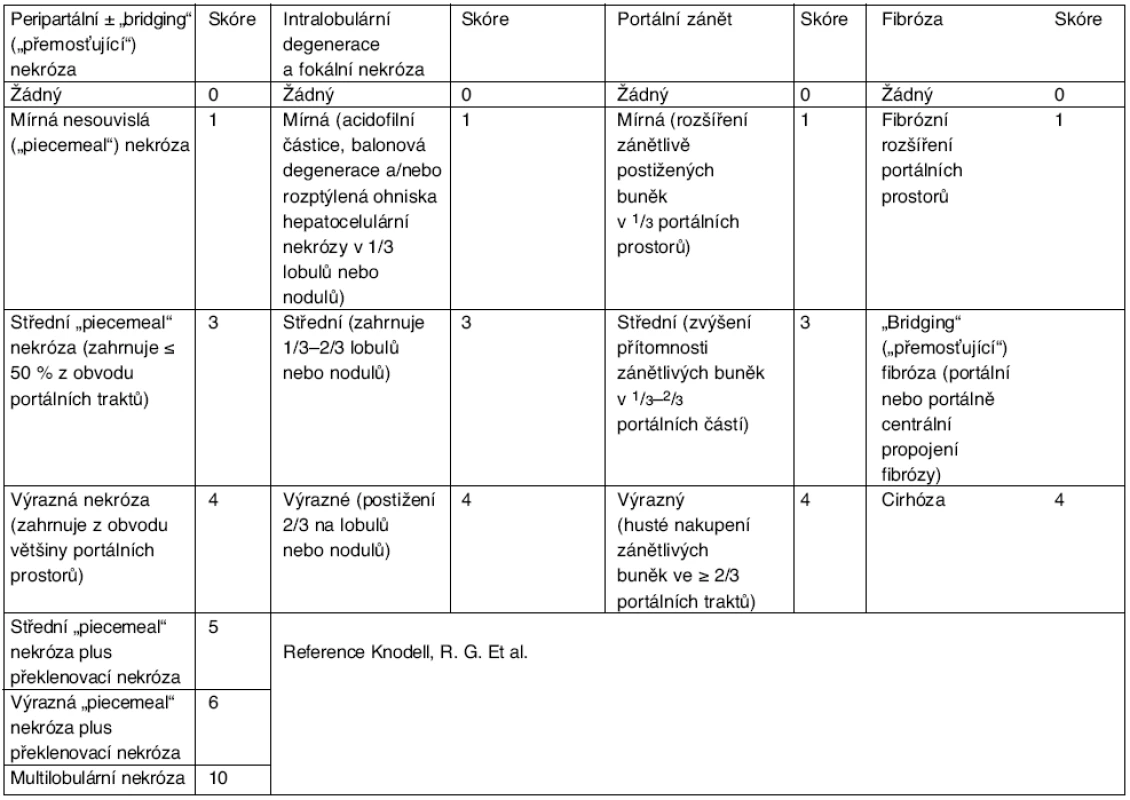
Je-li index závažnosti 1–3, jde o zcela nevýznamné změny. Má-li index závažnosti hodnoty v rozmezí 4–8, jde o lehkou hepatopatii, při hodnotách indexu závažnosti 9–12 se jedná o středně těžkou hepatopatii a při indexu závažnosti nad 12 již jde o těžkou hepatopatii (Knodellovo skóre – index histologické aktivity) V určitém nízkém procentu může během času i u chronických virových hepatitid, zejména u typu B, dojít ke spontánní úzdravě. Naopak častěji vede chronická virová infekce k rozvoji jaterní fibrózy, cirhózy a případně hepatocelulárního karcinomu.
Terapie
Akutní virové hepatitidy nemají žádný specifický lék. V této fázi je terapie založena na dietních opatřeních, klidovém režimu, podpůrných lécích (hepatoprotektivech). U těžkých průběhů jde obecně o komplexní léčbu jaterního selhání.
U chronických hepatitid je již léta snaha cíleně zasáhnout – ať již antivirotiky, interferonovými preparáty nebo jejich kombinací. Výzkum v této oblasti stále pokračuje. U chronické hepatitidy B je léčba indikována při přítomnosti replikace viru trvající déle než 6 měsíců. Replikace viru musí být významná – HBV DNA v séru více než 20 000 IU/ml, u HBeAg negativní formy více než 2000 IU/ml – a měla by být přítomna biochemická a morfologická aktivita.
Základem léčby je buď konvenční interferon alfa 2a a nyní především tzv. pegylovaný interferon s dlouhodobějším účinkem. Konveční interferon se podává v dávce 5–10 milionů IU 3krát týdně, nebo i denně s. c. po dobu 4–6 měsíců, u mutanty netvořící HBeAg je léčba delší, až 12 měsíců. Pegylovaný interferon je účinnější a podává se 1krát týdně s. c., doba léčby je 48 týdnů (tedy téměř 11 měsíců) u všech indikovaných pacientů.
Léčba interferony má ale celou řadu kontraindikací, mezi ně patří: alergie, jaterní cirhóza, zejména dekompenzovaná ve stadiu Child-Pugh B nebo C (tab. 3), nekontrolované psychiatrické nebo neurologické onemocnění, dekompenzovaný a nestabilní diabetes mellitus, neutropenie a trombocytopenie, závažné kardiální onemocnění, gravidita, laktace, orgánové transplantace s výjimkou jater; problematické je podávání u narkomanů. Relativní kontraindikací je také věk nad 70 let. Jako kontraindikace se uvádí i současná přítomnost jiných závažných život ohrožující onemocnění obecně.
Tab. 3. Klasifikace cirhózy podle Childa a Pugha 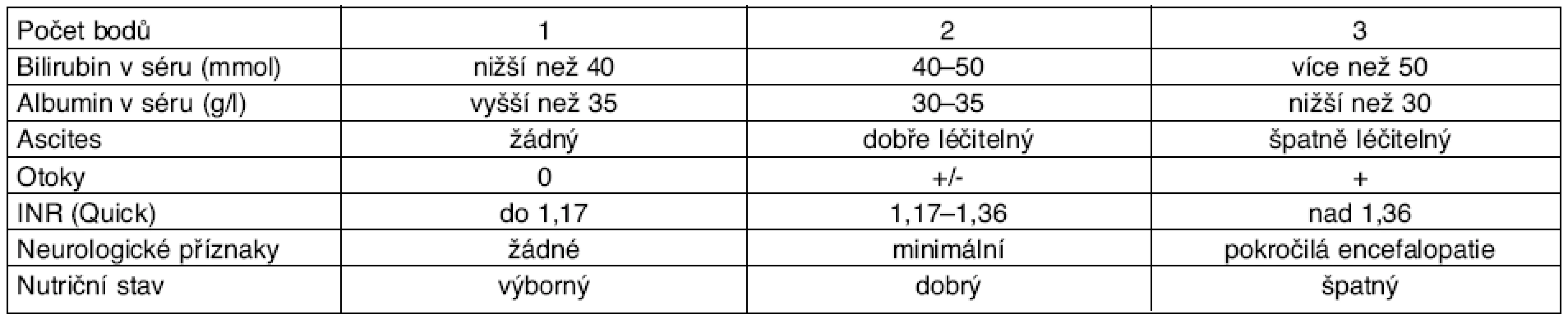
Hodnotí se tak, že každý výše uvedený faktor je hodnocen 1–3 body. Podle celkového součtu bodů u jednotlivých faktorů je možno zařadit nemocné do 3 skupin: • skupina A (5–6 bodů) – může pracovat, není schopen větší fyzické námahy, ne práce v toxickém prostředí; • skupina B (7–9 bodů) nemocný většinou není schopen práce; • skupina C (10–15 bodů) – jde o závažný až život ohrožující stav. Klinicky je skupina Child A označována jako kompenzovaná cirhóza, skupiny B a C jako cirhóza dekompenzovaná. Efekt léčby interferony u chronické hepatitidy B se blíží 50 %. Cena je značná, činí u konvenčního interferonu při dávkování 3krát týdně 5 milionů IU přes 8 000 Kč měsíčně, u pegylovaného interferonu přes 8 000 Kč týdně.
Z antivirotik lze u nás použít lamivudin, efekt léčby se projeví asi až za 4–6 týdnů. Většinou se uvádí, že léčba by měla trvat do sérokonverze HBeAg/anti-HBe, ale nejméně 1 rok a nejlépe ještě dalších 6 měsíců po sérokonverzi. Sérokonverze HBsAg/ antiHBs, tedy vymizení „australského antigenu“, bývá zřídka. Po vysazení léčby dochází často k relapsu onemocnění a při dlouhodobé léčbě dochází postupně k výskytu rezistentních mutant (23% po 1 roce léčby a 65% po 5 letech). Kontraindikace lamivudin prakticky nemá, je třeba ale redukovat dávku při renálním postižení, standardní není podávání v graviditě. V praxi se používá u pacientů, které nelze léčit interferonem a při jeho selhání. Prosazuje se i profylaktické podávání léku u pacientů s nosičstvím HBsAg, výjimečně také u stavu po prodělané infekci HBV v případě očekávané masivní imunosuprese (zejména u pacientů, u kterých má být např. provedena transplantace kostní dřeně), aby se zabránilo možnému vzniku masivní replikace viru. Znovuvzplanutí choroby může vést za těchto podmínek až k fatálnímu konci se selháním jater. Doporučuje se podávat antivirotika ještě 6 měsíců po skončení imunosupresivní či protinádorové terapie, v případech, kdy se předpokládá opakovaní této terapie, je podávání antivirotik doporučováno celoživotně. Léčba pokračuje také při trvání replikace viru.
Adenofovir dipivoxil (zkratka ADV) – p. o. preparát se u nás používá v případě selhání lamivudinu, délka jeho podávání je stejná.
Antivirotika – entecavir, tenofovir, kombinace tenofovir a emtricitabin a telbivudin – jsou dalšími možnostmi léčby, která je vždy dlouhodobá a preparáty nejsou u nás standardně pro léčbu chronické virové hepatitidy B dostupné. Kombinovaná léčba interferonem a antivirotiky nemá u chronické hepatitidy B větší efekt.
Pacienti s chronickou koinfekcí HBV a delta virem jsou u nás raritní. Příznivý efekt má podávání interferonu po dobu 1 roku. Po skončení léčby dochází zpravidla k obnově replikace delta-viru, ale histologický efekt může přetrvávat 10 let. Lamivudin účinný není.
U chronické virové hepatitidy C je terapie doporučena u pacientů s rizikem vzniku cirhózy, která se může vyvinou již po 5 letech. Jde o pacienty s PCR detekovanou HCV-RNA vyšší než 50 IU/ml v séru a s histologicky prokázanou aspoň střední aktivitou či fibrózou. Trvale normální ALT však není kontraindikací léčby. Úspěšnější je léčba infekce genotypů 2 a 3 (bohužel u nás je nejčastější genotyp 1b), dále při nižší virémii a nižší histologické aktivitě. Používá se kombinace interferonu, ať již konvenčního nebo pegylovaného. U genotypu 1 by léčba měla trvat 48 týdnů, u genotypu 2 a 3 je délka léčby 24 týdnů. Časná virologická odpověď, tj. vymizení HCV, je významná. Nedojde-li k ní do 12 týdnů, je indikováno ukončení léčby. Pokud není možno podávat ribavirin, např. u dialyzovaných pacientů, podává se samotný interferon. Pegylovaný interferon se podává opět 1krát týdně s. c. a konveční interferon 3krát týdně.
Kontraindikace interferonu byly již zmíněny. Kontraindikací ribavirinu je alergie na lék, anémie, hemoglobinopatie, renální insuficience (relativní kontraindikace), těžká mozková ateroskleróza s rizikem cévní příhody, signifikantní srdeční choroba v posledních 12 měsících, gravidita, laktace, sexuální partner gravidní ženy, neschopnost praktikovat některou z metod spolehlivé antikoncepce u ženy i muže, věk do 18 let. Nejčastějším vedlejším účinkem je anémie. Cena za měsíc léčby tímto preparátem je přes 30 000 Kč. Užívá se rozděleně ve 2 dávkách, 800–1200 mg/den.
Někdy se léčba opakuje, např. nebyl-li konvenční interferon úspěšný, podává se pegylovaný, nebo při trvající závažné aktivitě procesu. Po skončení léčby může dojít k relapsu. Za setrvalou virologickou odpověď léčby je považována negativita HCV RNA zjištěná metodou PCR ještě 24 týdnů po skončení léčby. Této odpovědi je dosahováno při použití pegylovaného interferonu s ribavirinem ve výše uvedeném dávkování u genotypu viru 2 nebo 3 asi v 60 %, u genotypu 1 asi ve 30 %.
U pacientů s koinfekcí HCV a HBV obecně platná doporučení pro léčbu zatím nejsou. Účinnost monoterapie interferonem je v těchto případech nízká a účinnost kombinované terapie interferonem a ribavirinem byla zatím ověřována jen na malém počtu pacientů. Existuje jisté nebezpečí, že po útlumu replikace HCV může dojít ke zvýšené aktivitě infekce HBV.
V případě pokročilé cirhózy, u chronické či fulminantní formy způsobené infekci VHC nebo VHB, je poslední možnou léčbou jen transplantace jater.
K získání detailnějších informací, variant léčby, léčby u určitých specifických skupin nemocných je třeba odkázat na pravidelně aktualizované „Standardní diagnostické a terapeutické postupy chronických infekcí virem hepatitid B či C“ publikované a pravidelně aktualizované Českou infektologickou a Českou hepatologickou společností ČLS JEP.
Posuzovaní dočasné pracovní neschopnosti a invalidity u virových hepatitid
Nekomplikované akutní virové hepatitidy A a E vyžadují hospitalizaci na infekčním oddělení v délce cca 2 týdnů. U těžších průběhů může být hospitalizace delší. S propuštěním pacienta se nečeká až do doby úplné normalizace transamináz či bilirubinu. Na období doléčení a rekonvalescence je třeba počítat dalších asi 8 týdnů. Celkem by tedy tato epizoda měla být uzavřena do 3 měsíců od svého vzniku. Relapsy jsou možné, ale výjimečné, a přiměřeně délku pracovní neschopnosti prodlouží. Protože hepatitidy A ani E nikdy nepřecházejí do chronicity, nejsou důvodem k zahajování řízení o invaliditě. Pozitivita protilátek ve třídě IgG je normální stav u již zdravého jedince po prodělání infekce.
Jinak je tomu u hepatitidy B. Průběh akutní hepatitidy bývá protrahovanější, k vymizení HBeAg a pak i HBsAg a vytvoření protilátek anti-HBe a anti-HBs může dojít až po delší době po propuštění z nemocnice a zvýšení transamináz rovněž přetrvává delší dobu. U těchto případů může proto pracovní neschopnost trvat i řadu měsíců. U hepatitidy C nastává u převážné části pacientů přechod do chronicity. Za chronické je onemocnění považováno po 6 měsících trvání virové replikace, jde proto o časové období, kdy posudkový lékař může onemocnění posoudit jako dlouhodobě nepříznivý zdravotní stav.
Posoudit lze jednak podle kapitoly I týkající se infekčních onemocnění nebo podle kapitoly X týkající se onemocnění trávicího traktu, oddíl D, příloha 2 vyhlášky č. 284/1995 Sb. (tab. 4).
Tab. 4. Kapitola I – Infekční nemoci a parazitární nemoci 
Kapitola X, oddíl D – Nemoci jater, žlučových cest a pankreatu
Obecné posudkové zásady
Míra poklesu schopnosti soustavné výdělečné činnosti se stanoví na základě metabolického postižení funkce jater (laboratorním screeningem, sonografií, popř. též scintigrafií, CT, biopsií), podle rozsahu funkčního a morfologického postižení, újmy celkového stavu a výživy a nutnosti dodržovat režimová opatření. Je třeba rovněž přihlédnout k etiologii postižení, nepříznivým vedlejším účinkům léčby (flu-like syndrom) stejně jako ke skutečnosti, že u pokročilých chronických lézí jater nemusí být normální hodnoty transamináz ještě důkazem stabilizace onemocnění (tab. 5).
Morfologické změny jater lze spolehlivě posoudit, je-li k dispozici kvalitativně-kvantitativní hodnocení. Je-li index závažnosti 1–3, jde o zcela nevýznamné změny. Při indexu závažnosti 4–8 jde o lehkou hepatopatii a hodnoty indexu závažnosti 9–12 znamenají středně těžkou hepatopatii; při indexu závažnosti nad 12 již jde o těžkou hepatopatii (Knodellovo skóre).
Vzhledem k tomu, že chronické hepatitidy B a C se vyskytují často u narkomanů, je vhodné připomenout i kapitolu V, položku 7 (tab. 6).
Tab. 6. Kapitola V – Duševní poruchy a poruchy chování 
Pokud je zahájena terapie chronické hepatitidy, zejména interferonem, je třeba počítat s jejím trváním a nutností následného sledování. Vzhledem k délce těchto období jde také o dlouhodobě nepříznivý stav a může být na místě zahájení řízení o invaliditě. Po dobu léčby a následného sledování v tomto případě, zejména u fyzicky náročných profesí, se domnívám, že je třeba přiznání (na přechodnou dobu) invalidity plné. Jde o aktivní onemocnění podle kapitoly I, položky 1 c) přílohy č. 2 vyhlášky č. 284/1995 Sb. se snížením pracovního potenciálu o 70–80 %. U osob s fyzicky nenáročným zaměstnáním při lehčím průběhu by bylo možno uvažovat o snížení dolní hranice o 10 % nebo také o hodnocení podle položky 1 b), tedy o částečné invaliditě.
Další posouzení by mělo následovat po skončení léčby s přihlédnutím k efektu léčby a biopsii před léčbou, eventuálně po léčbě. Ale biopsie před léčbou u hepatitidy B, někdy i C, není zcela nezbytná a po léčbě se vždy neprovádí, takže nelze vždy využít Knodellovo skóre – index histologické aktivity, doporučovaný jako kritérium v příloze 2, kapitole X, oddílu D. Odmítnutí jaterní biopsie také není důvodem k nepodání léčby, pokud se jedná o klinicky a laboratorně jasně indikované případy.
Pokud dojde k vymizení virové DNA a normalizaci transamináz, není problém – jde o úzdravu a další trvání invalidity či dočasné neschopnosti není na místě. U prostých nosičů HBsAg, bez známek jaterního poškození a replikace viru, lze posoudit podle kapitoly X, oddíl D, položky 1 a) – snížení pracovního potenciálu o 5–10 %, nebo b) – maximálně porucha lehkého stupně (20 %), např. při současné steatóze jaterní. V tomto případě není na místě invalidita ani pracovní neschopnost, pacient by měl být dispenzarizován a může mít hygieniky omezený výkon některých zaměstnání, ale zpravidla nemá, protože přenos je parenterální. Vhodné nejsou práce s hepatotoxickými látkami a v riziku infekce.
Perzistující hepatitidu bez známek pokročilejšího stadia, tedy bez výrazné fibrózy, lze zařadit do kapitoly I, položky 1a) – pokles pracovního potenciálu o 20–30 %. Zde lze navýšením o 10 % vzhledem k profesi posuzovaného či dalším diagnózám již přiznat částečnou invaliditu. Chronická aktivní hepatitida by spadala do kapitoly I položka 1 b), kde při vysoké aktivitě je možno použít horní hranici, tj. 60 % a opět navýšit při jiných diagnózách nebo s ohledem na náročnost povolání, a tak přiznat invaliditu plnou.
V některých případech, kde aktivita onemocnění není vysoká, ale jaterní postižení je pokročilejší – jsou známky výrazné fibrózy, nebo je již počínající či kompenzovaná cirhóza – může být rovněž vhodnější použít kapitolu X oddíl D položku 1 c) nebo d). Pokud jde již o cirhózu s portálním městnáním, nečiní posouzení problém – kapitola X, oddíl D položka 1 e).
Hepatocelulární karcinom (HCC)
Vyskytuje se především u pacientů s cirhózou jater. Nejvyšší riziko vzniku HCC je u pacientů, u nichž cirhóza vzniká na podkladě chronické virové infekce. Screeningovou metodou pro zjištění HCC je ultrazvukové vyšetření a stanovení hladiny alfa-fetoproteinu v séru. K ověření je třeba dalších vyšetření. Biopsie bývá potřebná u ložisek menších než 2 cm. U větších ložisek pak většinou stačí pozitivní vyšetření aspoň dvěma zobrazovacími metodami (ultrazvuk, CT, magnetická rezonance nebo angiografie) nebo pozitivní nález jednoho zobrazovacího vyšetření a hodnota alfa-fetoproteinu vyšší než 400 ng/ml. Existují 3 základní postupy při léčby HCC:
- chirurgická resekce,
- transplantace jater,
- různé způsoby perkutánní destrukce.
K těmto léčbám jsou indikováni pacienti v časném stadiu HCC. Chirurgická léčba je indikována u solitárního ložiska s dobře zachovalou jaterní funkcí. Transplantace jater je ke zvážení u pacientů s jedním ložiskem ne větším než 5 cm nebo 2–3 ložisky o průměru menším než 3 cm. Tento postup přináší nejlepší dlouhodobé výsledky. Perkutánní resekce má podobnou účinnost jako chirurgické resekce. Do ložiska se aplikuje etanol, používá se radiofrekvenční ablace, mikrovlnná destrukce, kryoterapie, laser. Efekt je největší u ložisek do 3–5 cm. U větších ložisek efekt klesá.
Léčba pokročilejších stadií HCC je problematická. Lokální efekt byl pozorován při použití arteriální embolizace či spolu s použitím cytostatik. Podávání tamoxifenu je neúčinné a efekt léčby interferonem pozorovaný v asijské populaci nebyl prokázán v západních zemích. Vliv samotné systémové či selektivní chemoterapie je považován za minimální.
Posuzovaní pracovní dočasné neschopnosti a invalidity u HCC
Při probíhající onkologické léčbě není pochyb o potřebě pracovní neschopnosti. Jako u ostatních zhoubných nádorů jde u HCC o dlouhodobě nepříznivý stav, takže nejpozději do konce podpůrčí doby je na místě provedení řízení o invaliditě.
Při stanovené diagnóze HCC je zdravotní stav posuzován pro účely stanovení invalidity podle přílohy 2, kapitoly X, D, položky 3 (tab. 7). Pokud dojde k transplantaci jater, lze případně použít i položku 4 téže kapitoly. Položka 2 je zjevně určena pro diagnózy jiné, než je maligní tumor.
Tab. 7. Kapitola X, oddíl D – Nemoci jater, žlučových cest a pankreatu 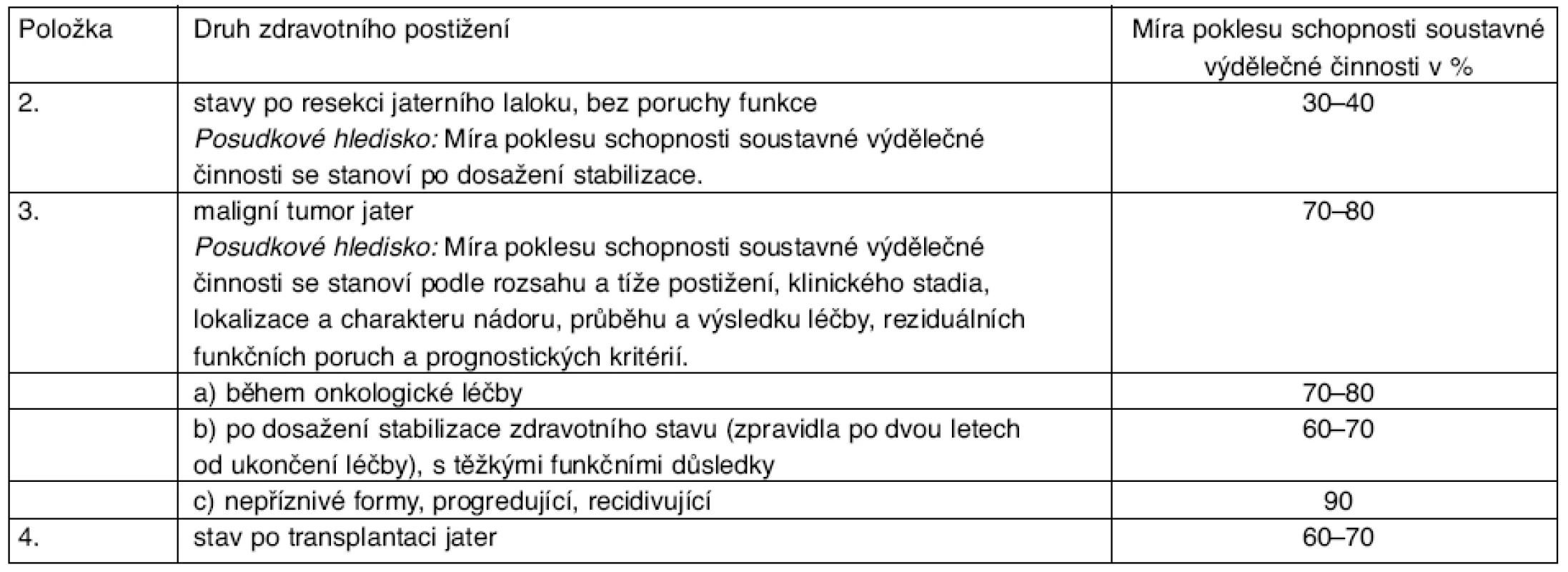
Závěr
Tento článek není kompletním přehledem diagnostiky a léčby virových hepatitid, má sloužit k základní orientaci posudkových lékařů v dané problematice. Aktuality a podrobnosti lze najít na internetových stránkách České hepatologické společnosti ČLS JEP, kde jsou dostupná i příslušná doporučení.
Adresa pro korespondenci:
MUDr. Jiří Firbas
Puškinova 3
616 00 Brno
e-mail: firbas@volny.cz
Zdroje
1. Husa, P., Chalupa, P., Štroblová, H. Výsledky sérotypizace u pacientů s chronickou infekcí virem hepatitidy C. Klin. mikrobiol. infek. Lék., 4, 1998, č. 5, s. 137–140.
2. Husa, P. et. al. Diagnostika a léčba chronické hepatitidy B, doporučený postup 2007. Klin. mikrobiol. infek. Lék., 14, 2008, č. 1, s. 36–44.
3. www stránky cdc.gov, Center for Disease Control and Prevention, USA.
4. Stručný přehled nemocí podle 10. mezinárodní klasifikace nemocí se zaměřením na posuzování dočasné pracovní schopnosti II. díl, vydáno v r. 2004.
Štítky
Posudkové lékařství Pracovní lékařství
Článek vyšel v časopiseRevizní a posudkové lékařství
Nejčtenější tento týden
2009 Číslo 2- Úhrada léčivých přípravků podle § 16: Jak přesně postupovat?
- Vedolizumab v klinické praxi: pro koho, kdy a jak
- Vedolizumab v léčbě středně těžké až těžké aktivní Crohnovy nemoci
- Vedolizumab je vhodný i pro déletrvající léčbu pacientů s IBD
- Nové možnosti v terapii zánětlivých střevních onemocnění
Nejčtenější v tomto čísle- Instability kolenního kloubu z pohledu posudkového lékaře
- Virové akutní a chronické hepatitidy z hlediska krátkodobé pracovní neschopnosti a invalidity
- Poruchy duševní a poruchy chování z pohledu lékařské posudkové činnosti
- Vzdělávací akce IPVZ
Kurzy
Zvyšte si kvalifikaci online z pohodlí domova
Autoři: prof. MUDr. Vladimír Palička, CSc., Dr.h.c., doc. MUDr. Václav Vyskočil, Ph.D., MUDr. Petr Kasalický, CSc., MUDr. Jan Rosa, Ing. Pavel Havlík, Ing. Jan Adam, Hana Hejnová, DiS., Jana Křenková
Autoři: MUDr. Irena Krčmová, CSc.
Autoři: MDDr. Eleonóra Ivančová, PhD., MHA
Autoři: prof. MUDr. Eva Kubala Havrdová, DrSc.
Všechny kurzyPřihlášení#ADS_BOTTOM_SCRIPTS#Zapomenuté hesloZadejte e-mailovou adresu, se kterou jste vytvářel(a) účet, budou Vám na ni zaslány informace k nastavení nového hesla.
- Vzdělávání




