-
Články
- Vzdělávání
- Časopisy
Top články
Nové číslo
- Témata
- Kongresy
- Videa
- Podcasty
Nové podcasty
Reklama- Kariéra
Doporučené pozice
Reklama- Praxe
Akutní závrať v pohotovostní službě ORL lékaře
Acute vertigo in the ENT emergency
Introduction: Acute vertigo ranks among the common reasons for visiting the emergency department. The aim of this study was to evaluate the rate of peripheral vestibular syndrome (PVS) in patients with acute vertigo examined at the ENT emergency department and to compare the agreement of physical ENT examination with video-assisted vestibular testing. Methods: Patients eamined at the ENT emergency department from January to December 2019 were evaluated retrospectively. The patients who underwent basic ENT examination without video-assisted vestibular testing form group A. The patients who underwent basic ENT examination which was followed by video head impulse test (vHIT) and videonystagmography in the next four days form group B. Results: A total of 117 patients with acute vertigo were included in group A, PVS was found in 31 patients (27%). In total, 50 patients were included in group B; PVS was found in 15 patients (30%), vestibular neuronitis was diagnosed most often (10 patients). The difference in the diagnosis of PVS by basic ENT examination (27 patients, 54%) and by video-assisted vestibular testing (15 patients, 30%) was statistically significant (P = 0.0030). The gain of the lateral (P = 0.0101) and superior (P = 0.0043) semicircular canal proved to be statistically significant, while vHIT was lower in PVS in comparison to other causes of vertigo. Conclusion: After basic ENT examination, PVS as a cause of acute vertigo was diagnosed in 27%. Video-assisted vestibular testing proved a statistically significant lower incidence of PVS in comparison to basic ENT examination. Accessibility of video-assisted vestibular testing in the emergency department might allow for higher accuracy in the diagnosis of acute vertigo.
Keywords:
acute vertigo – vestibular function tests – Video Head Impulse Test – videonystagmography
Autoři: V. Albrecht 1
; Lukáš Školoudík 1,2
; P. Sila 1,2
; Jan Mejzlík 1,2
; Janouch M. 1; Viktor Chrobok 1,2
Působiště autorů: Klinika otorinolaryngologie a chirurgie hlavy a krku, FN Hradec Králové 1; Lékařská fakulta UK v Hradci Králové 2
Vyšlo v časopise: Otorinolaryngol Foniatr, 70, 2021, No. 3, pp. 146-155.
Kategorie: Původní práce
doi: https://doi.org/10.48095/ccorl2021146Souhrn
Úvod a cíle: Akutní závrať je častým důvodem ošetření v lékařské pohotovostní službě. Cíle práce jsou zhodnotit zastoupení periferního vestibulárního syndromu (PVS) u pacientů s akutní závratí vyšetřených během ORL pohotovostní služby a zhodnotit shodu klinického ORL vyšetření s přístrojovým vestibulárním vyšetřením. Metodika: Retrospektivně jsou hodnoceni pacienti s akutní závratí vyšetření během pohotovostní ORL služby v období 1. 1.–31. 12. 2019. Soubor A tvoří pacienti se základním ORL vyšetřením bez přístrojového vestibulárního vyšetření. Soubor B tvoří pacienti, kteří do 4 dnů od základního ORL vyšetření v pohotovostní službě podstoupili video head impulse test (vHIT) a videonystagmografii. Výsledky: V daném období bylo v souboru A vyšetřeno 117 pacientů s akutním vertigem. PVS byl zastoupen 31 pacienty (27 %). V souboru B bylo vyšetřeno 50 pacientů, PVS byl zastoupen 15 pacienty (30 %), nejčastěji byla diagnostikována vestibulární neuronitida (10 pacientů). Byl prokázán statisticky významný rozdíl (p = 0,0030) v diagnostice PVS při základním ORL vyšetření (27 pacientů, 54 %) a po přístrojovém vestibulárním vyšetření (15 pacientů, 30 %). Při vHIT se prokázala statisticky významně snížená hodnota gainů laterálního (p = 0,0101) a předního (p = 0,0043) polokruhovitého kanálku u PVS ve srovnání s ostatními závratěmi. Závěr: Zastoupení PVS při akutní závrati po základním ORL vyšetření bylo 27 %. Přístrojové vestibulární vyšetření prokazuje statisticky signifikantně nižší výskyt PVS než u základního ORL vyšetření. Dostupnost přístrojového vestibulárního vyšetření během pohotovostní služby by mohla umožnit přesnější diagnostiku závrativých stavů již při prvním kontaktu.
Klíčová slova:
akutní vertigo – vestibulární funkční testy – Video Head Impulse Test – videonystagmografie
Úvod
Akutní závrať je náhlý pocit poruchy rovnováhy. Jedná se o symptom, ne o chorobu [1, 2]. Bývá častým důvodem návštěvy pacienta u lékaře. Ve Spojených státech amerických tvořila závrať 2,5 % všech návštěv pacientů v pohotovostní službě [3]. Příčina závratí je rozmanitá, může být otogenní či vestibulární, kardiovaskulární, respirační, neurologická (zahrnující cerebrovaskulární léze), vertebrogenní, metabolická, po úrazu či otrávení, psychiatrická, gastroenterologická, urologická a infekční. Přesto více než 20 % závrativých stavů zůstává etiologicky neobjasněno [4].
ORL lékař se s akutní závratí ve své praxi setkává často. Úlohou ORL lékaře je diagnostika a léčba periferního vestibulárního syndromu (PVS). PVS se typicky projevuje vertigem, nauzeou, zvracením, nystagmem, nestabilní chůzí a netolerancí pohybu hlavy [5]. Dalšími doprovázejícími příznaky mohou být zhoršení sluchu, tinitus, bolest ucha či hlavy. Ischemie v povodí zadní jámy lební svými projevy může napodobovat PVS a musí se na ni při diagnostice vertiga vždy myslet [6].
Při prvním kontaktu s pacientem ORL lékař v pohotovostní službě provede základní ORL vyšetření včetně otomikroskopie, orientačního vyšetření funkce hlavových nervů a vyšetření sluchu pomocí ladiček, sluchové zkoušky řečí a šepotem a následně vestibulární vyšetření. Vestibulární vyšetření se skládá ze základního a přístrojového vyšetření [7].
Základní vestibulární vyšetření je základem ke stanovení diagnózy a lze ho provést bez jakéhokoliv speciálního vybavení. Zahrnuje podrobnou anamnézu [8, 9] se zaměřením na další subjektivní příznaky – nauzea, náhlé zhoršení sluchu a tinitus, vyšetření vestibulookulárních a spinovestibulárních reflexů. Vyšetření vestibulookulárních reflexů zahrnuje zhodnocení nystagmu za použití Barthelsových či Frenzelových brýlí a head impulse test. Vyšetření spinovestibulárních reflexů zahrnuje zkoušku Hautantovu, Rombergovu, Unterbergerovu-Fukudovu a polohovací testy Dixové-Hallpikea a supine roll test k vyšetření benigního paroxysmálního polohového vertiga (BPPV).
S vývojem techniky jsou do klinické praxe zaváděna nová přístrojová vestibulární vyšetření, která jsou citlivější a přesnější a pomáhají lépe určit správnou diagnózu [10, 11]. Jedná se o videonystagmografii (VNG), video head impulse test (vHIT) a vestibulárně evokované myogenní potenciály (VEMP). Přístrojové vestibulární vyšetření lze provést v rámci prvního kontaktu s pacientem nebo s odstupem několika dní.
Za cíle této práce jsme si stanovili zhodnocení zastoupení periferního vestibulárního syndromu u pacientů s akutní závratí vyšetřených během ORL pohotovostní služby a zhodnocení shody prvního ORL vyšetření s výsledky přístrojového vestibulárního vyšetření.
Metodika
Pacient s akutní závratí přicházející v pohotovostní době do Fakultní nemocnice Hradec Králové je nejdříve vyšetřen na ambulanci Oddělení urgentní medicíny (OUM), kde interní lékař vyloučí kardiovaskulární či jinou interní příčinu závrati. Následně je k pacientovi přivolán neurolog, který indikuje podle potřeby akutní zobrazovací vyšetření a vyloučí cévní mozkovou příhodu či jiný centrální vestibulární syndrom (CVS). Pokud se příčina jeví jako periferní či je nejistá, je pacient odeslán na ORL kliniku k vyšetření a k potvrzení nebo vyloučení PVS. Službu konající ORL lékař odebere anamnézu, provede základní ORL a vestibulární vyšetření. Následně provede přístrojové vestibulární vyšetření sám nebo pacienta objedná k vyšetření v následujících pracovních dnech v řádné pracovní době (graf 1).
Graf 1. Schéma vyšetření pacientů s akutní závratí ve Fakultní nemocnici Hradec Králové.
Graph 1. Scheme of examination of patients with acute vertigo in the University Hospital Hradec Králové.
Byla provedena retrospektivní studie pacientů vyšetřených v pohotovostní službě v období 1. 1.–31. 12. 2019 na Klinice otorinolaryngologie a chirurgie hlavy a krku ve Fakultní nemocnici Hradec Králové pro akutní závratě.
Soubor A – základní ORL vyšetření
Do souboru byli zařazeni pacienti, kterým bylo provedeno pouze základní ORL vyšetření sloužícím lékařem bez následného přístrojového vestibulárního vyšetření. V souboru bylo sledováno pohlaví, počet hospitalizovaných pacientů a zastoupení PVS se zaměřením na BPPV, které bylo diagnostikováno pomocí Dixové-Hallpikea a supine roll testu.
ORL lékařem byla odebrána podrobná anamnéza se zaměřením na další subjektivní příznaky – nauzea, náhlé zhoršení sluchu a tinitus. Bylo provedeno základní ORL vyšetření včetně otomikroskopie, orientačního vyšetření funkce hlavových nervů a vyšetření sluchu pomocí ladiček, sluchové zkoušky řečí a šepotem.
Vestibulookulární reflexy byly vyšetřeny sledováním přítomnosti spontánního nystagmu za použití Barthelsových brýlí, kdy byl hodnocen směr rychlé složky nystagmu a stupeň. Za nystagmus periferního typu byl považován nystagmus horizontální nebo horizontálně rotatorický směřující k jedné straně.
Spinovestibulární reflexy byly vyšetřeny zkouškou Hautantovou, kdy byl hodnocen směr laterálního posunu předpažených paží oproti pevnému bodu o více jak 5 cm za 30 sekund, zkouškou Rombergovou, kdy byl hodnocen tah či pád do strany při stoji spatném s vyloučením zrakové kontroly, zkouškou Unterbergerovou-Fukudovou, kdy byla hodnocena rotace celého těla o více než 45 stupňů do strany za 60 sekund pochodu na místě bez zrakové kontroly a se zvedáním chodidel o více než 15 cm. Pokud pacient splnil kritéria těchto jednotlivých zkoušek, byla hodnocena zkouška jako pozitivní. K vyloučení BPPV se prováděl polohovací Dixové-Hallpikea test na zadní a přední polokruhovitý kanálek a supine roll test na laterální polokruhovitý kanálek [12].
Soubor B – přístrojové vestibulární vyšetření
Do souboru byli zařazeni pacienti, kterým bylo provedeno do 4 dnů od základního ORL vyšetření také přístrojové vestibulární vyšetření – video head impulse test (vHIT) a videonystagmografie (VNG).
Byl sledován průměrný věk, pohlaví, doprovodné subjektivní příznaky, jako je nauzea, zhoršení sluchu a tinitus, typ provedených zobrazovacích vyšetření, diagnostický závěr neurologického vyšetření a zastoupení PVS, který byl diagnostikován pomocí všech dostupných vyšetření. Byl porovnán výsledek ORL a vestibulárního vyšetření s přístrojovým vestibulárním vyšetřením podle konečné diagnózy, hodnocena shoda prvního ORL vyšetření s výsledky přístrojového vestibulárního vyšetření.
Statistické výpočty byly provedeny programem STATISTICA (verze 13.4.0.14, TIBCO Software inc.), Kolmogorovým-Smirnovovým testem, T-testem a Fischerovým přesným testem. Hladina významnosti byla stanovena na p < 0,05.
Z přístrojového vyšetření byla provedena VNG na přístroji VN415 od firmy Interacoustics. Po nasazení brýlí s citlivou kamerou byl hodnocen směr, rychlost pomalé složky (slow phase velocity – SPV) a pravidelnost spontánního nystagmu zaznamenaného v počítači. Následně byl proveden vHIT na přístroji EyeSeeCam vHIT od firmy Interacoustics. Pacient sedící na židli má nasazené speciální brýle s citlivou kamerou a sleduje vyznačený pevný bod na zdi jeden metr vzdálený. Po kalibraci přístroje lékař stojící za pacientem provádí drobné nečekané záškuby hlavou pacienta o velikosti rotace 25 stupňů rychlostí 200 stupňů za sekundu ve směru jednotlivých polokruhovitých kanálků [11, 13] a počítač zaznamenává křivku pohybu očí vůči hlavě a vyhodnocuje jejich poměr (gain). Hodnocena je výše gainu a přítomnost korekčních sakád. Za fyziologickou křivku jsme považovali gain v rozmezí 0,7–1,2 bez korekčních sakád na jednotlivých polokruhovitých kanálcích [14]. Kritéria PVS splňovaly křivky s nižším gainem než 0,7 a zároveň s korekčními sakádami v časovém intervalu 100–200 ms na straně léze [10, 11]. Nutné bylo odlišit sakády od spontánního nystagmu, který u akutní léze může komplikovat vyšetření.
Výsledky
Soubor A – základní ORL vyšetření
V roce 2019 bylo v pohotovostní službě ORL kliniky celkem vyšetřeno 117 pacientů (51 mužů a 66 žen) s akutním vertigem. Z nich bylo hospitalizováno 26 pacientů (22 %). Po vstupním ORL a vestibulárním vyšetření bylo uzavřeno 31 pacientů (27 %) jako PVS (graf 1). Ze všech pacientů po vstupním vyšetření bylo diagnostikováno BPPV pouze u 8 pacientů (7 %).
Soubor B – přístrojové vestibulární vyšetření
Přístrojové vestibulární vyšetření nejpozději do 4 dnů bylo provedeno u 50 pacientů (23 mužů a 27 žen) s věkovým průměrem 53 let, mediánem 52 let, nejmladšímu bylo 26 let a nejstaršímu 88 let (graf 2).
Graf 2. Soubor B, 50 pacientů. Histogram věku, průměrný věk 53 let. Muži 23 (modrá), ženy 27 (šedá).
Graph 2. Group B, 50 patients. Age histogram, mean age 53 years. Men 23 (blue), women 27 (grey).
Nejčastější subjektivní obtíží byla nauzea, kterou uvedlo 44 (88 %) pacientů. Nově vzniklý tinitus uvedlo 19 (38 %) pacientů, na zhoršení sluchu si stěžovalo 8 (16 %) pacientů (tab. 1).
Tab. 1. Soubor B, 50 pacientů. Nejčastější subjektivní obtíže pacientů s akutní závratí. Počet pacientů a relativní četnost.
Tab. 1. Group B, 50 patients. The most common subjective difficulties of patients with acute dizziness. Number of patients and relative frequency.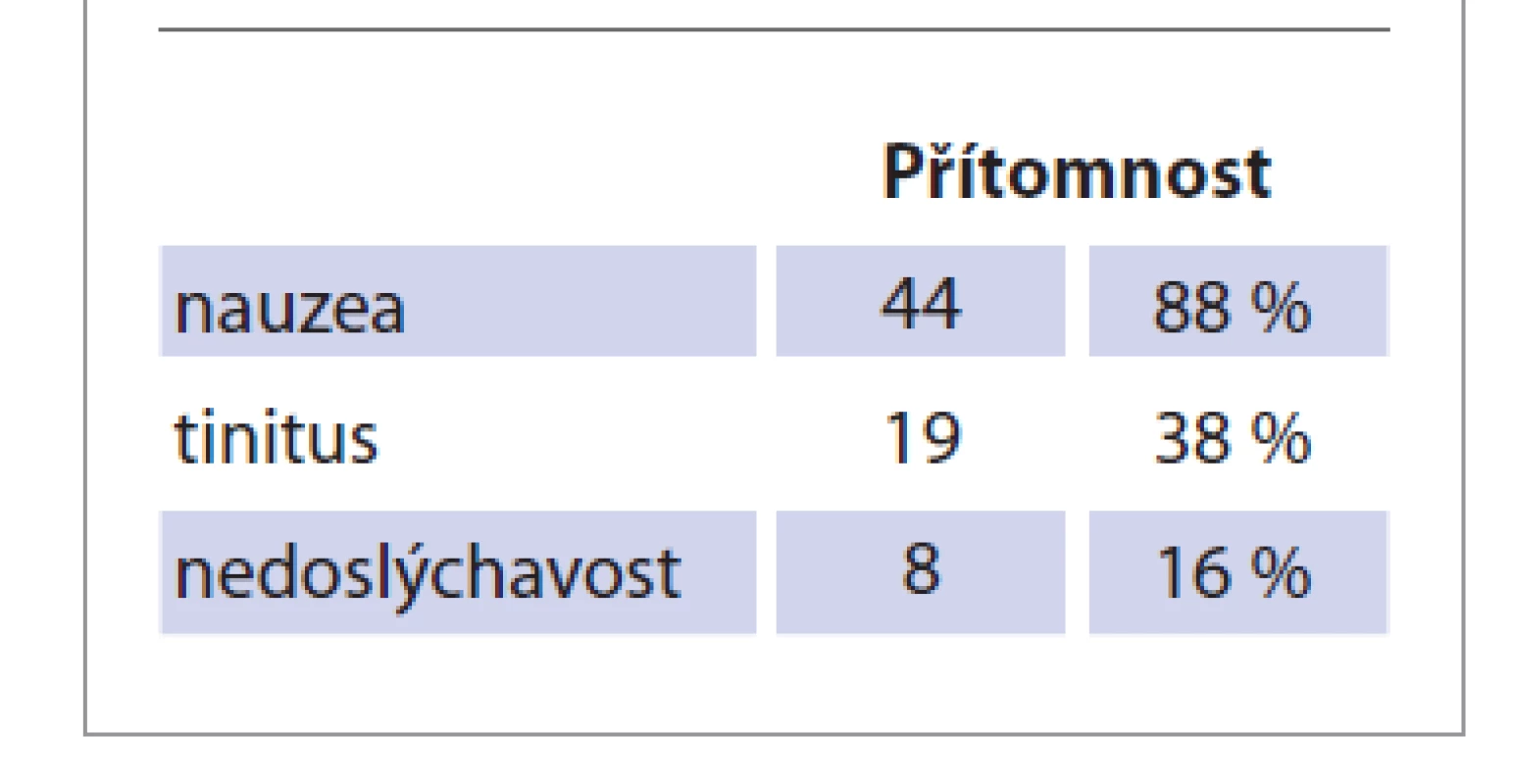
CT vyšetření bylo provedeno celkem u 40 (80 %) pacientů, CT s angiografií (CTA) mělo 24 (48 %) pacientů. MR vyšetření bylo indikováno celkem u 22 (44 %) pacientů, MR s angiografií (MRA) u 6 (12 %) pacientů (tab. 2). U 5 (10 %) pacientů nebylo provedeno žádné zobrazovací vyšetření.
Tab. 2. Soubor B, 50 pacientů. Počet provedených CT a MR vyšetření u pacientů s akutní závratí. Počet pacientů a relativní četnost.
Tab. 2. Group B, 50 patients. Number of performed CT and MR examinations in patients with acute dizziness. Number of patients and relative frequency.
Neurologické vyšetření bylo provedeno u 48 (96 %) pacientů, 2 (4 %) pacienti přišli přímo na ORL kliniku. Neurolog při prvním vyšetření shledal u 30 (60 %) pacientů pravděpodobný PVS, 2 (4 %) pacienty vyhodnotil jako pravděpodobný CVS a u 16 (32 %) pacientů se jasně nevyjádřil. Při prvním vyšetření ORL lékař diagnostikoval 27 (54 %) pacientů jako PVS, 18 (36 %) jako ostatní závratě a u 5 (10 %) se jasně nevyjádřil. Mezi ostatní (neperiferní) závratě patří CVS, vertebrogenní či různá interní etiologie. Konečná diagnóza po provedení přístrojového vestibulárního vyšetření byla stanovena u 15 (30 %) pacientů jako PVS, u 35 (70 %) jako ostatní závratě (tab. 3). Fisherovým přesným testem byla prokázána statistická významnost rozdílu diagnostiky při neurologickém vyšetření v porovnání se vstupním ORL vyšetřením (p = 0,0004), při základním ORL vyšetření v porovnání s výsledky přístrojového vestibulárního vyšetření (p = 0,0030) a při neurologickém vyšetření v porovnání s konečnou ORL diagnózou po provedení přístrojového vyšetření (p = 0,0001).
Tab. 3. Soubor B, 50 pacientů. Diagnostika akutní závrati při prvním neurologickém vyšetření (•), při prvním ORL vyšetření (•) a konečná po provedení přístrojového vyšetření (•).
Tab. 3. Group B, 50 patients. Diagnosis of acute dizziness at the first neurological examination (•), at the first ENT examination (•) and final after the instrumental examination (•).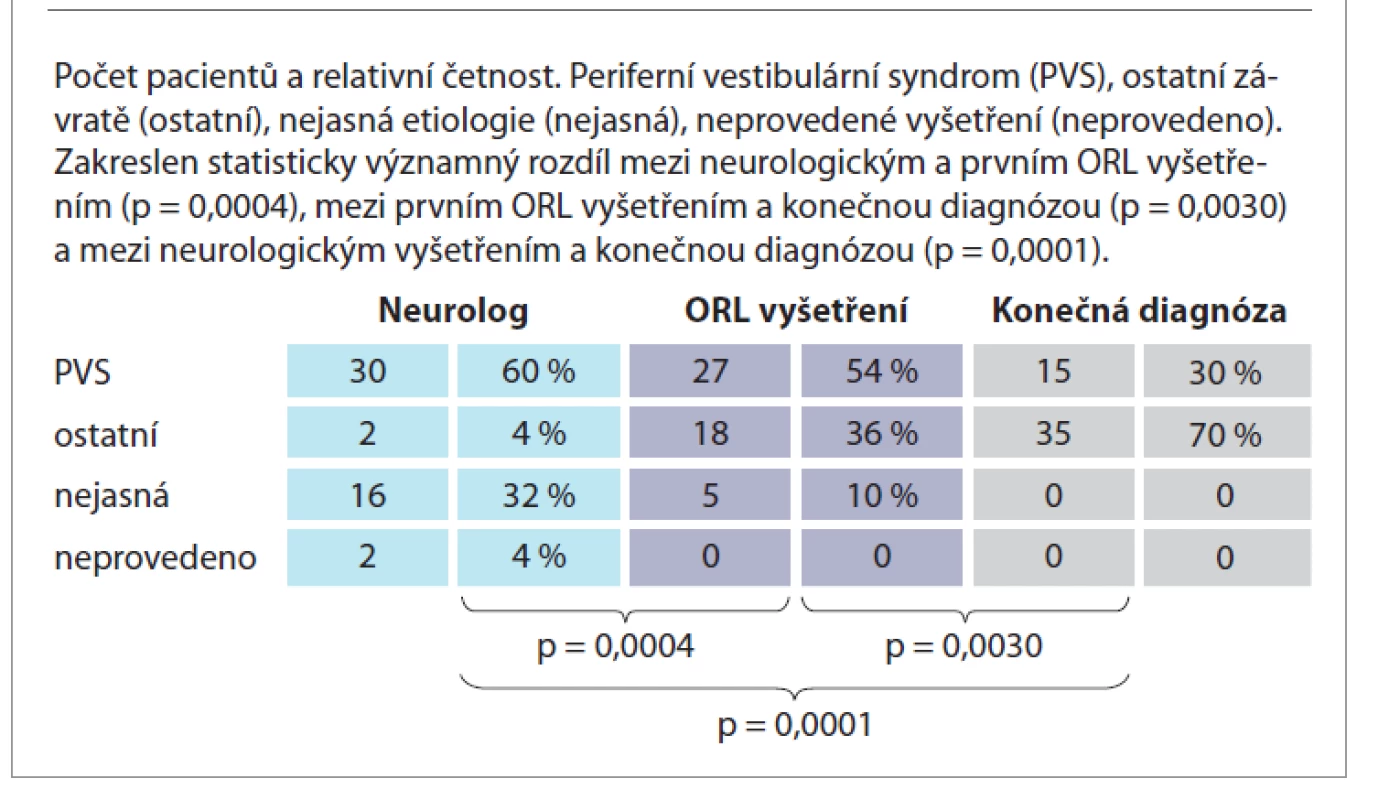
Při klinickém vestibulárním vyšetření byl spontánní nystagmus periferního typu zachycen u 14 (93 %) pacientů s PVS a u 26 (75 %) pacientů s ostatními závratěmi. Hautantova zkouška byla pozitivní u 6 (43 %) s PVS a u 10 (29 %) pacientů s ostatními závratěmi. Rombergova zkouška byla pozitivní u 6 (39 %) s PVS a u 8 (22 %) pacientů s ostatními závratěmi. Unterbergerova-Fukudova zkouška byla pozitivní u 5 (33 %) s PVS a u 12 (34 %) pacientů s ostatními závratěmi (graf 3). Statisticky významný rozdíl v přítomnosti nystagmu ani rozdíl v pozitivitě jednotlivých zkoušek spinovestibulárních reflexů mezi PVS a ostatními závratěmi nebyly prokázány (p > 0,1000).
Graf 3. Soubor B, 50 pacientů. Procentuální srovnání ORL vestibulárního vyšetření mezi konečnou diagnózou periferního vestibulárního syndromu (PVS) a ostatními závratěmi. Přítomnost periferního nystagmu je vyšší u PVS (p > 0,1000).
Graph 3. Group B, 50 patients. Percentage comparison of ENT vestibular examination between the final diagnosis of peripheral vestibular syndrome (PVS) and other dizziness. The presence of peripheral nystagmus is higher in PVS (p > 0.1000).
Při VNG byly porovnány naměřené rychlosti pomalé složky (SPV) jednotlivých směrů spontánního nystagmu mezi pacienty s PVS a ostatními závratěmi. Hodnota SPV nystagmu ve směru ke zdravému uchu byla statisticky významně vyšší u PVS v porovnání s ostatními závratěmi (p = 0,0176). V ostatních směrech nystagmu hodnota SPV nebyla signifikantně rozdílná při porovnání PVS s ostatními závratěmi (graf 4).
Graf 4. Soubor B, 50 pacientů. Videonystagmografie. Srovnání rychlosti pomalých složek jednotlivých směrů nystagmu (SPV) u vyšetření spontánního nystagmu mezi periferním vestibulárním syndromem (PVS) a ostatními závratěmi. Zakreslen statisticky významný rozdíl nystagmu ve směru ke zdravému uchu (p = 0,0176).
Graph 4. Group B, 50 patients. Videonystagmography. Comparison of the rate of slow components of individual directions of nystagmus (SPV) in the examination of spontaneous nystagmus between peripheral vestibular syndrome (PVS) and other dizziness. Plot a statistically significant difference in nystagmus towards the healthy ear (P = 0.0176).
Při vHIT byly T-testem porovnány naměřené hodnoty gainů jednotlivých polokruhovitých kanálků (zadní, laterální, přední). Byla prokázána statisticky signifikantně nižší hodnota gainů laterálního (p = 0,0101) a předního (p = 0,0043) kanálku postižené strany u PVS v porovnání s průměrnou hodnotou gainů jednotlivých kanálků u ostatních závratí (graf 5). U zadního kanálku se významný rozdíl neprokázal (p = 0,4644). Při porovnání jednotlivých kanálků mezi postiženou a zdravou stranou u PVS byl statisticky významný rozdíl pouze u laterálního (p = 0,0389) kanálku (graf 6). Rozdíl gainů mezi levou a pravou stranou u ostatních závratí nebyl prokázán u žádného kanálku (p > 0,3912).
Graf 5. Soubor B, 50 pacientů. VHIT. Srovnání gainů jednotlivých polokruhovitých kanálků postižené strany (fialová) periferního vestibulárního syndromu (PVS) s průměrným gainem jednotlivých polokruhovitých kanálků obou stran (pravá červená, levá modrá) u ostatních závratí. Zakreslen statisticky významný rozdíl laterálního (p = 0,0101) a předního (p = 0,0043) kanálku.
Graph 5. Group B, 50 patients. VHIT. Comparison of the gains of the individual semicircular channels of the affected side (purple) of the peripheral vestibular syndrome (PVS) with the average gain of the individual semicircular channels of both sides (right red, left blue) in other dizziness. A statistically significant difference between the lateral (P = 0.0101) and anterior (P = 0.0043) canal is plotted.
Graf 6. Soubor B, 50 pacientů. VHIT. Srovnání gainů jednotlivých polokruhovitých kanálků mezi postiženou (fialová) a zdravou (zelená) stranou periferního vestibulárního syndromu (PVS). Zakreslen statisticky významný rozdíl laterálního kanálku mezi postiženou a zdravou stranou u PVS (p = 0,0389).
Graph 6. Group B, 50 patients. VHIT. Comparison of gains of individual semicircular channels between the affected (purple) and healthy (green) side of peripheral vestibular syndrome (PVS). Plot a statistically significant difference of the lateral canal between the affected and healthy side in PVS (P = 0.0389).
Po přístrojovém vestibulárním vyšetření byl PVS potvrzen u 15 pacientů. Nejčastěji byla diagnostikována vestibulární neuronitida (10 pacientů, 20 %). U 9 pacientů se jednalo o horní vestibulární neuronitidu a u jednoho pacienta bylo postižení současně horní i dolní větve vestibulárního nervu. Ménièrova choroba byla diagnostikována u 2 pacientů (4 %), BPPV u jednoho pacienta, labyrintitida jako komplikace akutního zánětu středního ucha u jednoho pacienta a labyrintitida jako komplikace chronického hnisavého zánětu středního ucha s cholesteatomem také u jednoho pacienta (graf 7).
Graf 7. Soubor B, 50 pacientů. Zastoupení jednotlivých konečných diagnóz periferního vestibulárního syndromu (PVS) a srovnání s počtem ostatních závratí. Benigní paroxyzmální polohové vertigo (BPPV).
Graph 7. Group B, 50 patients. Representation of individual final diagnoses of peripheral vestibular syndrome (PVS) and comparison with the number of other dizziness. Benign paroxysmal positional vertigo (BPPV).
Diskuze
Akutní závrať je náhlý pocit poruchy rovnováhy a je častým důvodem pacienta k vyhledání lékaře. Etiologie závratí je rozmanitá a bývá často multifaktoriální a ne zcela jednoznačná. Je snaha, aby pacient s akutní závratí v pohotovostní službě ve Fakultní nemocnici Hradec Králové byl vyšetřen nejdříve internistou na urgentní neselektované ambulanci (OUM), následně neurologem a teprve pak při podezření na PVS či při nejasné etiologii závratí odeslán na ORL kliniku k vyšetření a vyloučení nebo potvrzení PVS. Pokud pacient se závratí dorazí prvně na ORL kliniku, pak službu konající lékař pacienta vyšetří a po vyloučení PVS odešle na OUM či neurologii k dovyšetření. Po komplexním vestibulárním vyšetření se podle potřeby dále domlouváme s neurologem o dalším postupu terapie a péče o pacienta včetně provedení MR hlavy, event. páteře.
Největší skupinou závratí ve Spojených státech amerických v letech 1993–2005 byla oto-vestibulární etiologie, tvořilo ji 32,9 % všech návštěv pacientů u lékaře v pohotovostní službě pro závratě. Pouze 7,4 % pacientů mělo konečné označení PVS [3, 4, 15]. Druhou skupinou byla kardiovaskulární etiologie (21,1 %) a až čtvrtou neurologická (11,2 %). V našich souborech jsou pacienti, u kterých nejdříve internista vyloučil interní etiologii a neurolog CVS, přesto po ORL vyšetření bylo uzavřeno pouze 27 % pacientů jako PVS (soubor A).
Soubor A – základní ORL vyšetření
V našem souboru pacientů s akutní závratí vyšetřených v pohotovostní službě bylo BPPV diagnostikováno pouze u 7 % pacientů, zatímco v literatuře se uvádí výskyt 17–42 % [12, 16]. Rozdíl může být způsoben metodikou studie. Vycházeli jsme ze souboru pacientů vyšetřených v pohotovostní službě. Část pacientů pravděpodobně své obtíže při BPPV nepovažuje za natolik závažné, aby navštívili pohotovostní službu, a objedná se k vyšetření v běžném denním ambulantním provozu. Mnohé zahraniční publikace čerpají a zpracovávají data od praktických lékařů a neselektovaných urgentních ambulancí, kde nepřesná diagnostika a záměna s jinou diagnózou může výrazně zvýšit výsledné procento výskytu BPPV [17]. Jednou z chyb při stanovení diagnózy BPPV bývá nesprávné vyhodnocení nystagmu u pomalu si lehajícího pacienta, který neznačí pozitivní polohovací test Dix - -Hallpike, nýbrž centrální polohové vertigo. Výrazná nauzea bez nystagmu při Dixové-Hallpikeovu polohovacím testu může značit vertebrogenní příčinu, závrať při prudké změně polohy těla z lehu do stoje spíše svědčí pro posturální vertigo [9].
Soubor B – přístrojové vestibulární vyšetření
Z diagnóz PVS v našem souboru je nejčastější vestibulární neuronitida, jako druhá Ménièrova choroba. Při porovnání se zahraniční literaturou souhlasí častý výskyt vestibulární neuronitidy vyšší než u Ménièrovy choroby a labyrintitidy [17]. Podle vestibulárního vyšetření lze vestibulární neuronitidu rozdělit do 3 skupin: postižení n. vestibularis superior, n. vestibularis inferior a postižení obou částí. Jeong et al. uvádějí častější postižení n. vestibularis superior (55–100 %), postižení obou částí v 15–30 % a vzácně izolované postižení dolní části (3–15 %) [5]. Poměrné zastoupení skupin souhlasí i v našem souboru pacientů.
Ménièrova choroba je způsobena endolymfatickým hydropsem. Vestibulární vyšetření ji může zachytit jen v době akutní ataky. Podle American Academy of Otolaryngology Head and Neck Surgery se dělí diagnóza Ménièrovy choroby podle příznaků na možnou, pravděpodobnou, reálnou a jistou [18]. Definitivní diagnóza se potvrdí post mortem, nebo lze endolymfatický hydrops dnes zobrazit pomocí cílené MR [19]. Incidence Ménièrovy choroby v Evropě se pohybuje kolem 50–200/100 000 za rok [17]. Ve Spojených státech amerických v letech 1993–2005 Ménièrova choroba tvořila 0,34 % všech návštěv pacientů u lékaře pro závratě [3]. V našem souboru byla Ménièrova choroba (možná/pravděpodobná) u 2 (4 %) pacientů.
Labyrintitida se projevy podobá vestibulární neuronitidě, ale bývá postižen i sluch. Může být komplikací virového nebo bakteriálního zánětu středního ucha. Dělí se na serózní a hnisavou, která může být ohraničená či difuzní. Výskyt serózní labyrintitidy je častější než hnisavé. V USA labyrintitida tvořila 4,5 % všech návštěv pacientů u lékaře pro závratě [3]. V našem souboru byli ošetřeni v pohotovostní službě dva pacienti s akutní labyrintitidou vzniklou v souvislosti se zánětem středního ucha.
Ischemické léze v oblasti vertebrobazilárního povodí mohou napodobovat PVS podobnými příznaky, ale i podobnými výsledky klinického vyšetření [7]. Nejcharakterističtější je ischemie v povodí arteria cerebelli inferior posterior (PICA syndrom), který se může projevit závratí bez jiných dalších příznaků, a ischemie v povodí arteria cerebelli inferior anterior (AICA syndrom), který se může projevit závratí se zhoršením sluchu [20]. Právě tyto syndromy mohou vést lékaře k mylnému diagnostickému závěru, který se prokázal až po provedení přístrojového vyšetření. Lékař by měl na tuto možnost myslet, odebírat podrobně anamnézu a při jakékoliv diagnostické nejasnosti indikovat přístrojové vestibulární vyšetření či další vhodné vyšetření k přesnému určení konečné diagnózy.
ORL vyšetření
PVS se označuje jako harmonický vestibulární syndrom. Typicky se projevuje nystagmem k jedné straně a spinovestibulárními reflexy ke straně opačné [5, 7]. Je charakteristický rotační závratí s nauzeou či zvracením. To však neplatí pro BPPV, u kterého pacient v klidu bez pohybu hlavy nemá nystagmus a nejsou vyjádřeny spinovestibulární reflexy [12]. U neperiferních závratí nystagmus nemusí být vyjádřen či může být i proměnlivý a spinovestibulární reflexy nejsou vyjádřeny nebo mají různý směr. V našem souboru byl u PVS zachycen nystagmus periferního typu častěji než u ostatních závratí, rozdíl však nebyl statisticky signifikantní. Rovněž pozitivita zkoušek spinovestibulárních reflexů (Hautantova, Rombergova, Unterbergerova-Fukudova) nebyla statisticky signifikantně častější u PVS, což může být ovlivněno spoluprací pacienta při prvním vyšetření pro akutní závrať, kdy část pacientů nebyla schopna zkoušku podstoupit či dokončit.
Práce je zaměřena na vyšetření závratí v pohotovostní službě. Porovnává výsledek základního ORL vyšetření s přístrojovým vyšetřením. Nehodnotí tedy klinické vyšetření ve specializované vestibulologické poradně, které umožňuje širší spektrum vyšetření specialistou s hlubšími znalostmi dané problematiky.
Přístrojové vestibulární vyšetření
V dnešní době ve světě na mnoha pracovištích vHIT postupně nahradil kalorické vyšetření [10] a podle mnoha prací se stal nejdůležitější metodou vyšetření akutních závratí k odlišení vestibulární léze od ischemické léze v oblasti vertebrobazilárního povodí [20, 21]. Společně s VNG patří ke standardu přístrojového vestibulárního vyšetření [22]. Citlivé kamery zachytí mnohem drobnější pohyby oka a počítačové programy vyšetření podrobně vyhodnotí [13, 23]. V našem souboru pacientů při prvním klinickém vyšetření byl u 54 % pacientů zvažován PVS a u 36 % neperiferní závratě. Po provedení přístrojového vyšetření podíl PVS poklesl na 30 % a u ostatních závratí se zvýšil na 70 %, což byl statisticky významný rozdíl.
Vzhledem k rozdílnému procentu PVS prvního neurologického vyšetření a konečné ORL diagnózy po přístrojovém vestibulárním vyšetření je vhodné doporučit, aby přístrojové vestibulární vyšetření mohlo být k dispozici lékařům ve zdravotnických zařízeních již při prvním kontaktu s pacientem s akutní závratí. Přístrojové vyšetření je však nutné provádět správně a přesně. Nejčastějšími chybami bývá absence kalibrace, nedostatečně upevněné brýle, nedodržování správného směru a rychlosti záškubů hlavy a konečně správná interpretace výsledků [11, 24].
Pro PVS při VNG je typický pravidelný horizontální či horizontálně rotatorický nystagmus. Při fixaci pohledu očí ke vzdálenému bodu dochází ke snížení intenzity nebo vymizení nystagmu. U neperiferních závratí a hlavně CVS je nystagmus nepravidelný, různého směru či měnící se a naopak dochází ke zvýraznění nystagmu při fixaci očí. Ale také nystagmus vůbec nemusí být zachycen nebo napodobuje pravidelný nystagmus jako u PVS.
Při vHIT je pro PVS v akutní fázi závratí charakteristické snížení gainu s korekčními sakádami polokruhovitých kanálků postižené strany. Samotné snížení gainu bez přítomnosti sakád nebo sakády bez snížení gainu nesplňují kritéria PVS a můžeme je pozorovat u ostatních závratí [10, 11, 25]. U horní vestibulární neuronitidy je postižení předního a laterálního a u dolní vestibulární neuronitidy zadního polokruhovitého kanálku. Výskyt izolovaného snížení gainu s korekční sakádou na laterálním kanálku nemusí svědčit pro lézi horního vestibulárního nervu, nýbrž musíme myslet i na lézi vestibulárního jádra v mozkovém kmeni [5].
Statisticky významný rozdíl gainů při vHIT mezi postiženou stranou PVS a ostatními závratěmi v laterálním a předním kanálku a nikoliv v zadním kanálku odpovídá častějšímu výskytu vestibulární neuronitidy s postižením n. vestibularis superior, který inervuje laterální a přední kanálek [5]. Výsledek zadního kanálku může být ovlivněn i artefakty při technicky náročnějším provedení vyšetření zadních a předních kanálků [13].
Samotné přístrojové vestibulární vyšetření nestačí ke stanovení správné diagnózy, musí vždy být korelace s anamnézou, klinickým a zobrazovacím vyšetřením.
Zobrazovací vyšetření
CT mozku při vyšetření akutních závratí zobrazí akutní krvácení do mozku, méně senzitivní je k vyloučení ischemické léze [26]. CTA mozku vyloučí okluzi mozkových tepen. Ischemickou či krvácivou lézi v oblasti vertebrobazilárního povodí zobrazí nejlépe MR s difuzně váženým obrazem (MR DWI), drobné cévy MRA. MR je výhodnější provést i v časném stadiu, ale nejcitlivější je provedení nejdříve po 12 hodinách od začátku příznaků [26]. Nevýhodou je délka vyšetření a finanční náročnost vyšetření. Avšak provedení MR i s časovým odstupem několika dní nemusí zachytit drobný infarkt mozečku a tranzitorní ischemickou ataku. Falešně negativní výsledek následně ovlivní konečnou diagnózu pacienta. Ukazuje se, že správně provedené přístrojové vestibulární vyšetření nystagmu a vestibulookulárního reflexu má vyšší senzitivitu i specifitu než zobrazovací vyšetření [25]. V našem souboru bylo provedeno CT/CTA vyšetření u 80 % a MR/MRA vyšetření u 44 % pacientů, jasná objektivní příčina závratí byla zachycena pouze na jednom MR vyšetření.
Závěr
Zastoupení PVS při akutní závrati během ORL pohotovostní služby po ORL vyšetření bylo pouze 27 % (31 ze 117 pacientů). BPPV bylo diagnostikováno u 7 % pacientů. Při porovnání výsledků ORL a vestibulárního vyšetření s přístrojovým vestibulárním vyšetřením jsme prokázali signifikantní rozdíl. V případě využití VNG a vHIT v diagnostice závratí se zastoupení PVS statisticky významně snížilo z 54 % (27 z 50 pacientů) na 30 % (15 z 50 pacientů). Při vHIT se prokázal statisticky významný rozdíl mezi PVS a ostatními závratěmi u laterálního a předního polokruhovitého kanálku. VNG a vHIT se ukazují se jako velmi nápomocná vyšetření i pro pohotovostní službu, kde umožní stanovení správného a včasného léčebného postupu již při prvním ORL vyšetření.
Prohlášení o střetu zájmů
Autor práce prohlašuje, že v souvislosti s tématem, vznikem a publikací tohoto článku není ve střetu zájmů a vznik ani publikace článku nebyly podpořeny žádnou farmaceutickou firmou. Toto prohlášení se týká i všech spoluautorů.
ORCID autorů
V. Albrecht ORCID 0000-0002-5498-0214,
L. Školoudík ORCID 0000-0003-4054-8719,
P. Sila ORCID 0000-0003-4229-0416,
J. Mejzlík ORCID 0000-0002-7165-2896,
M. Janouch SCOPUS 6505960932,
V. Chrobok ORCID 0000-0001-7537-139X.
Přijato k recenzi: 15. 12. 2020
Přijato k tisku: 27. 1. 2021
MUDr. Václav Albrecht
Klinika otorinolaryngologie a chirurgie hlavy a krku
FN Hradec Králové
Sokolská 581
500 05 Hradec Králové
Zdroje
1. Kroenke K, Price RK. Symptoms in the community. Prevalence, classification, and psychiatric comorbidity. Arch Intern Med 1993; 153 (21): 2474–2480. Doi: 10.1001/archinte.1993.004 10210102011.
2. Blakley BW, Goebel J. The meaning of the word „vertigo“. Otolaryngol Head Neck Surg 2001; 125 (3): 147–150. Doi: 10.1067/mhn.2001. 117869.
3. Kerber KA, Meurer WJ, West BT et al. Dizziness presentations in U. S. emergency departments, 1995–2004. Acad Emerg Med 2008; 15 (8): 744–750. Doi: 10.1111/j.1553-2712.2008.00189.x.
4. Newman-Toker DE, Hsieh YH, Camargo CA, Jr. et al. Spectrum of dizziness visits to US emergency departments: cross-sectional analysis from a nationally representative sample. Mayo Clin Proc 2008; 83 (7): 765–775. Doi: 10.4065/83.7.765.
5. Jeong SH, Kim HJ, Kim JS. Vestibular neuritis. Semin Neurol 2013; 33 (3): 185–194. Doi: 10.1055/s-0033-1354598.
6. Newman-Toker DE, Kattah JC, Alvernia JE et al. Normal head impulse test differentiates acute cerebellar strokes from vestibular neuritis. Neurology 2008; 70 (24 Pt 2): 2378–2385. Doi: 10.1212/01.wnl.0000314685.01433.0d.
7. Jeřábek J. Diagnostika pacienta s akutní závratí. Ces Slov Neurol N 2015; 78 (5): 503–510. Doi: 10.1001/archinte.1993.00410210102011.
8. Čada Z, Černý R, Čakrt O et al. Závratě. Havlíčkův Brod: Tobiáš 2017.
9. Newman-Toker DE, Edlow JA. TiTrATE: a novel, evidence-based approach to diagnosing acute dizziness and vertigo. Neurol Clin 2015; 33 (3): 577–599, viii. Doi: 10.1016/j.ncl.2015.04. 011.
10. Halmagyi G, Curthoys I, Halmagyi M. The video head impulse test in clinical practice. Neurol Sci Neurophys 2018; 35 (5): 1–5. Doi: 10.5152/NSN.2018.0001.
11. Halmagyi GM, Chen L, MacDougall HG et al. The Video Head Impulse Test. Front Neurol 2017; 8 : 258. Doi: 10.3389/fneur.2017.00258.
12. Bhattacharyya N, Gubbels SP, Schwartz SR et al. Clinical Practice Guideline: Benign Paroxysmal Positional Vertigo (Update). Otolaryngol Head Neck Surg 2017; 156 (3_suppl): S1–S47. Doi: 10.1177/0194599816689667.
13. Loudová J, Holá J, Karvay V et al. První zkušenosti s vyšetřením závrativých stavů video Head Impulse Testem. Otorinolaryngol Foniatr 2019; 68 (4): 188–193.
14. Micarelli A, Viziano A, Panella M et al. Power spectra prognostic aspects of impulsive eye movement traces in superior vestibular neuritis. Med Biol Eng Comput 2019; 57 (8): 1617–1627. Doi: 10.1007/s11517-019-01982-3.
15. Newman-Toker DE, Camargo CA, Jr., Hsieh YH et al. Disconnect between charted vestibular diagnoses and emergency department management decisions: a cross-sectional analysis from a nationally representative sample. Acad Emerg Med 2009; 16 (10): 970–977. Doi: 10.1111/j.1553-2712.2009.00523.x.
16. Hanley K, O‘Dowd T. Symptoms of vertigo in general practice: a prospective study of diagnosis. Br J Gen Pract 2002; 52 (483): 809–812.
17. Numata K, Shiga T, Omura K et al. Comparison of acute vertigo diagnosis and treatment practices between otolaryngologists and non-otolaryngologists: A multicenter scenario-based survey. PLoS One 2019; 14 (3): e0213196. Doi: 10.1371/journal.pone.0213 196.
18. Committee on Hearing and Equilibrium guidelines for the diagnosis and evaluation of therapy in Ménière‘s disease. American Academy of Otolaryngology-Head and Neck Foundation, Inc. Otolaryngol Head Neck Surg 1995; 113 (3): 181–185. Doi: 10.1016/s0194-5998 (95) 70102-8.
19. Gurkov R, Pyyko I, Zou J et al. What is Meniere‘s disease? A contemporary re-evaluation of endolymphatic hydrops. J Neurol 2016; 263 Suppl 1: S71–81. Doi: 10.1007/s00415-015-79 30-1.
20. Kim HA, Yi HA, Lee H. Recent advances in cerebellar ischemic stroke syndromes causing vertigo and hearing loss. Cerebellum 2016; 15 (6): 781–788. Doi: 10.1007/s12311-015-07 45-x.
21. Newman-Toker DE, Saber Tehrani AS, Mantokoudis G et al. Quantitative video-oculography to help diagnose stroke in acute vertigo and dizziness: toward an ECG for the eyes. Stroke 2013; 44 (4): 1158–1161. Doi: 10.1161/STROKEAHA.111.000033.
22. McGarvie LA, MacDougall HG, Halmagyi GM et al. The Video Head Impulse Test (vHIT) of semicircular canal function – age-dependent normative values of VOR gain in healthy subjects. Front Neurol 2015; 6 : 154. Doi: 10.3389/fneur.2015.00154.
23. Macdougall HG, McGarvie LA, Halmagyi GM et al. The video Head Impulse Test (vHIT) detects vertical semicircular canal dysfunction. PLoS One 2013; 8 (4): e61488. Doi: 10.1371/journal.pone.0061488.
24. Heuberger M, Grill E, Saglam M et al. Usability of the Video Head Impulse Test: Lessons From the Population-Based Prospective KORA Study. Front Neurol 2018; 9 : 659. Doi: 10.3389/fneur.2018.00659.
25. Mantokoudis G, Tehrani AS, Wozniak A et al. VOR gain by head impulse video-oculography differentiates acute vestibular neuritis from stroke. Otol Neurotol 2015; 36 (3): 457–465. Doi: 10.1097/MAO.0000000000000 638.
26. Chalela JA, Kidwell CS, Nentwich LM et al. Magnetic resonance imaging and computed tomography in emergency assessment of patients with suspected acute stroke: a prospective comparison. Lancet 2007; 369 (9558): 293–298. Doi: 10.1016/S0140-6736 (07) 60151-2.
Štítky
Audiologie a foniatrie Dětská otorinolaryngologie Otorinolaryngologie
Článek vyšel v časopiseOtorinolaryngologie a foniatrie
Nejčtenější tento týden
2021 Číslo 3- Isoprinosin je bezpečný a účinný v léčbě pacientů s akutní respirační virovou infekcí
- Fexofenadin – nesedativní a imunomodulační antihistaminikum v léčbě alergických projevů
- Isoprinosine nově bez indikačních a preskripčních omezení
- Lokální antiseptická terapie faryngitidy – účinnost oktenidinu a zachování integrity střevní mikrobioty
- Benzydamin v léčbě zánětů v dutině ústní
-
Všechny články tohoto čísla
- Odborný časopis Otorinolaryngologie a foniatrie slaví 70 let
- Akutní závrať v pohotovostní službě ORL lékaře
- Hodnocení řeči u pacientů po kochleární implantaci – Motol Speech Scale
- Problematika roztroušené sklerózy v otoneurologické ambulanci, mezioborová spolupráce otoneurologa a neurologa
- Vrozené vývojové vady vnitřního ucha
- Gastrický choristom hypofaryngu u novorozence
- Erdheimova-Chesterova choroba – kazuistika
- Sklerotizace krčních cyst alkoholem pod ultrasonografickou kontrolou jako alternativa operačního řešení
- Komentář ke článku „Hodnocení řeči u pacientů po kochleární implantaci – Motol Speech Scale“
- Odpověď autorů na komentář ke článku „Hodnocení řeči u pacientů po kochleární implantaci – Motol Speech Scale“
- Odešel prim. MUDr. Jiří Sušický
- Vzpomínka na MUDr. Luďka Šefce
- Vzpomínka na doc. MUDr. Miloslava Hroboně, CSc.
- Otorinolaryngologie a foniatrie
- Archiv čísel
- Aktuální číslo
- Informace o časopisu
Nejčtenější v tomto čísle- Vrozené vývojové vady vnitřního ucha
- Akutní závrať v pohotovostní službě ORL lékaře
- Sklerotizace krčních cyst alkoholem pod ultrasonografickou kontrolou jako alternativa operačního řešení
- Hodnocení řeči u pacientů po kochleární implantaci – Motol Speech Scale
Kurzy
Zvyšte si kvalifikaci online z pohodlí domova
Autoři: prof. MUDr. Vladimír Palička, CSc., Dr.h.c., doc. MUDr. Václav Vyskočil, Ph.D., MUDr. Petr Kasalický, CSc., MUDr. Jan Rosa, Ing. Pavel Havlík, Ing. Jan Adam, Hana Hejnová, DiS., Jana Křenková
Autoři: MUDr. Irena Krčmová, CSc.
Autoři: MDDr. Eleonóra Ivančová, PhD., MHA
Autoři: prof. MUDr. Eva Kubala Havrdová, DrSc.
Všechny kurzyPřihlášení#ADS_BOTTOM_SCRIPTS#Zapomenuté hesloZadejte e-mailovou adresu, se kterou jste vytvářel(a) účet, budou Vám na ni zaslány informace k nastavení nového hesla.
- Vzdělávání



