-
Články
- Vzdělávání
- Časopisy
Top články
Nové číslo
- Témata
- Kongresy
- Videa
- Podcasty
Nové podcasty
Reklama- Kariéra
Doporučené pozice
Reklama- Praxe
Komplikácie po implantácii BAHA
Complications after BAHA Implantation
Complications associated with BAHA implantation may occur during the surgery, but also in the postoperative period of healing. The complications during surgery are rare and can be easily managed. They include strong bleeding form skin, muscles and emissary veins. Sigmoid sinus and dura mater can be exposed, but their damage is rare. Complications occurring in the postoperative period are distinguished into osseointegration (sc. osseous) ones, and complications in healing of soft tissues. Early osseous complications originate as a consequence of erroneous osseointegration, whereas late osseous complications resulting from disintegration due to trauma or inflammation. The complications of soft tissue healing include skin reddening, wound weeping, formation of granulation tissue, skin overgrowth below the graft and partial or total necrosis of the lobe. Most complications can be manages by intensive conservative therapy, surgical treatment is required mostly in patients with overgrowth of tissue below bone anchor.
There were no perioperative complications in our group. In the postoperative period one patient suffered from a bad osseointegration, six patients experienced prolonged and complicated healing and in two of them surgical intervention became necessary. A standard healing occurred in the other 80% of patients. The selection of patients, adherence to operation technique and correct postoperative care significantly decrease the risk of development of complications.Keywords:
BAHA, bone vibrator anchored in the skull, complications in hearing rehabilitation
Autoři: S. Krempaská; J. Kovaľ
Působiště autorů: Klinika otorinolaryngológie a chirurgie hlavy a krku UNLP, Košice primár prof. MUDr. J. Kovaľ CSc.
Vyšlo v časopise: Otorinolaryngol Foniatr, 62, 2013, No. 4, pp. 186-190.
Kategorie: Původní práce
Souhrn
Komplikácie pri implantácii BAHA sa môžu vyskytnúť počas chirurgického výkonu, ale aj pooperačne v priebehu hojenia. Komplikácie počas operácie sú zriedkavé a dajú sa ľahko zvládnuť. Do tejto skupiny patrí silné krvácanie z kože, svalov a emisárnych vén. Môže dôjsť k obnaženiu sinus sigmoideus a dura mater, no len zriedka dôjde ich poraneniu. Komplikácie, ktoré sa objavia v pooperačnom období, delíme na komplikácie osteointegrácie, tzv. kostné, a komplikácie pri hojení mäkkých tkanív. Skoré kostné komplikácie vznikajú následkom chybnej osteointegrácie, kým neskoré kostné komplikácie následkom dezintegrácie pri traume alebo zápale. Komplikácie hojenia mäkkých tkanív zahrňujú začervenie kože , mokvanie, tvorbu granulačného tkaniva, prerastanie kože ponad implantát a parciálnu alebo totálnu nekrózu laloka. Väčšinu komplikácii je možné zvládnuť intenzívnou konzervatívnou liečbou, chirurgickú liečbu vyžadujú prevažne pacienti s prerastaním tkanív ponad nosník.
V našom súbore sa peroperačné komplikácie nevyskytli. V pooperačnom období došlo u jedného pacienta k zlej osteointegrácii, 6 pacienti mali predĺžené a komplikované hojenie, z toho 2 si vyžiadali chirurgickú intervenciu. U ostatných 80 % pacientov bolo hojenie normálne. Výber pacientov, dodržiavanie operačnej techniky a správna pooperačná starostlivosť výrazne znižujú riziko vzniku komplikácií.Kľúčové slová:
BAHA, kostný vibrátor ukotvený do lebky, komplikácie rehabilitácie sluchuÚVOD
Rehabilitácia sluchu pomocou konvenčných kostných vibrátorov nedosahovala uspokojivé výsledky. Efektivita bola nižšia najmä pre horšiu kvalitu zvuku a pre stratu intenzity zosilnenia pohltenú mäkkými tkanivami, nachádzajúcimi sa medzi pomôckou a kosťou.
Táto skutočnosť, ako aj nepríjemný pocit až bolesť v mieste tlaku pomôcky, viedli k myšlienke ukotviť implantát priamo do kosti. Využili sa výsledky výskumu profesora anatómie Per-Ingvar Branemarka, venované štúdiu kostnej reológie v reparačnej fáze. Analýzou dejov zistil pevné spojenie titánového implantátu a kosti a absenciu reakcie tkaniva na cudzí materiál. Na základe týchto pozorovaní vznikol koncept tzv. osteointegrácie. Prvé využitie tohto objavu bolo v stomatológii, kde titánový implantát použili ako nosič pre zubnú náhradu. No veľmi rýchlo vznikla myšlienka na rozšírenie klinickej aplikácie aj na audiológiu. V roku 1977 profesor Tjesllstrom umiestnil prvé tri titánové implantáty priamo do kosti (2, 5, 6).
Od tohto obdobia došlo k rýchlemu nárastu pacientov rehabilitovaných kostným vibrátorom ukotveným priamo do kosti (BAHA). BAHA sa akceptovala ako rehabilitačná pomôcka nielen pre dospelých, ale aj pre deti, rozšírili sa aj indikačné kritériá. Rovnako sa zlepšila technika implantácie, zdokonalila sa mikroelektronika a upravil sa dizajn procesorov.
Nevýhodou BAHA oproti konvenčným načúvacím aparátom je estetické hľadisko, no najmä potreba chirurgickej intervencie s možnosťou vzniku komplikácií súvisiacich s výkonom.
Cieľom práce je diskutovať o možných komplikáciách chirurgickej liečby, príčinách jej vzniku, o alternatívach liečebného postupu. Súčasťou diskusie bude aj analýza výsledkov v našom súbore pacientov.
SÚBOR PACIENTOV
Od roku 2008 sme na našej klinike rehabilitovali pomocou BAHA 41 pacientov. Tridsaťjeden pacientov podstúpilo implantáciu a 10 pacientom bol procesor pripojený na mäkkú alebo pevnú čelenku.
Pre jednostrannú hluchotu sme pomocou BAHA rehabilitovali 19 pacientov (42 %), pre kombinovanú poruchu sluchu 12 pacientov (29 %) a pre prevodovú poruchu sluchu rovnako 12 pacientov (29 %) (graf 1).
Graf 1. Indikácie našich pacientov rehabilitovaných pomocou BAHA. 
V súbore sa chybná osteointegrácia vyskytla iba u jedného pacienta (3,2 %). Hojenie mäkkých tkanív bolo predĺžené a zhoršené u 6 pacientov. Grading 1 Wazenovej klasifikácie (tab. 1) (jemné začervenanie kože) mali 2 pacienti, grading 2 (začervenanie a jemné mokvanie, bez tvorby granulačného tkaniva) – 1 pacient (3,2 %) (obr. 2), grading 3 (začervenanie a jemné mokvanie s tvorbou granulačného tkaniva) - 1 pacient (3,2 %) (obr. 3) a grading 4 (rozsiahla tvorba granulačného tkaniva, prerastanie kože a tvorba pevnej jazvy) dvaja pacienti (6,4%) (obr. 3).
Tab. 1. Wazenova klasifikácia hojenia mäkkých tkanív – grading 0-5. 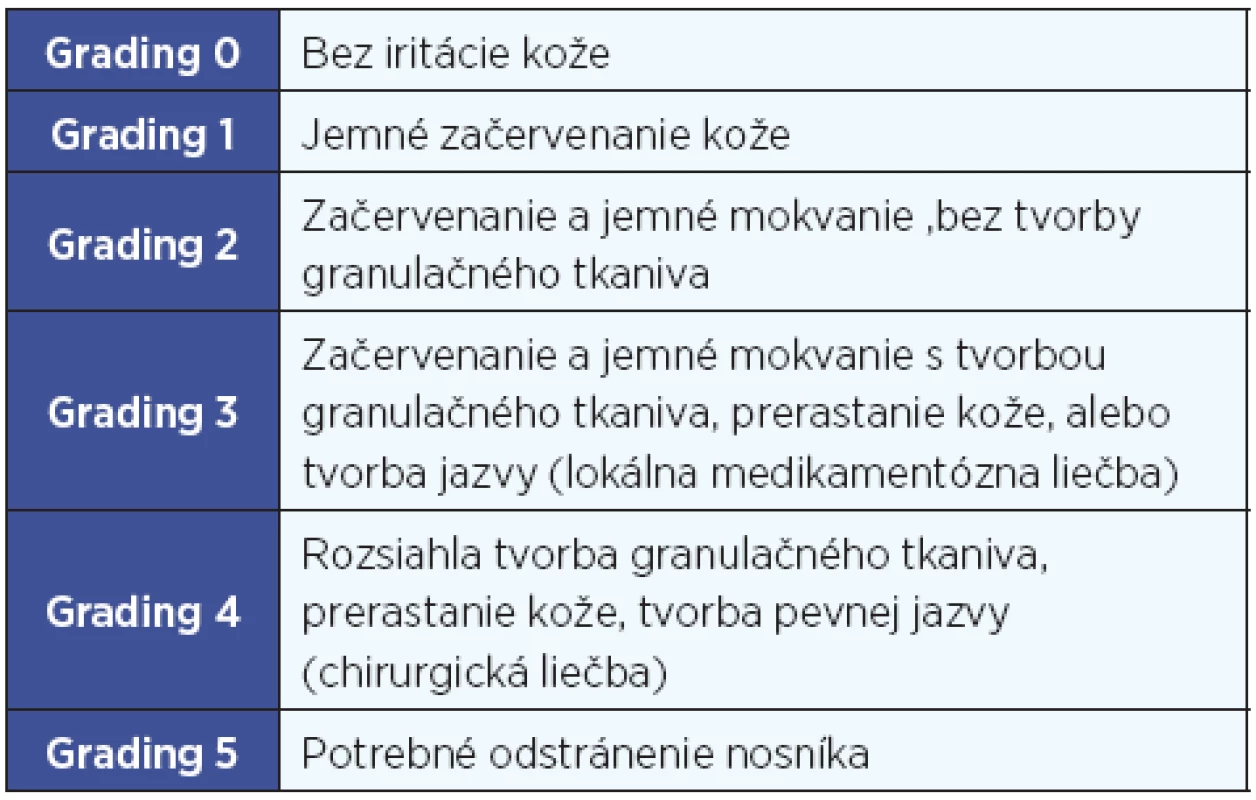
Obr. 1. Zdĺhavé hojenie – Grading Wazen 2–3. 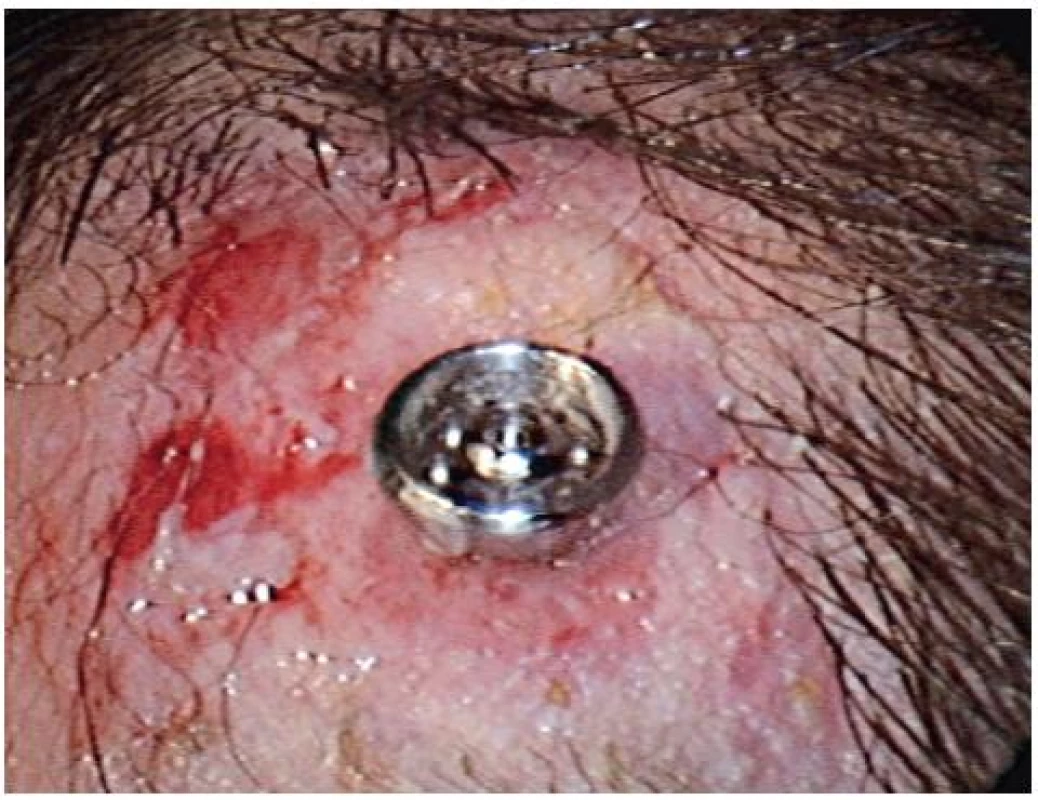
Obr. 2. Hojenie mäkkých tkanív – Grading 3. 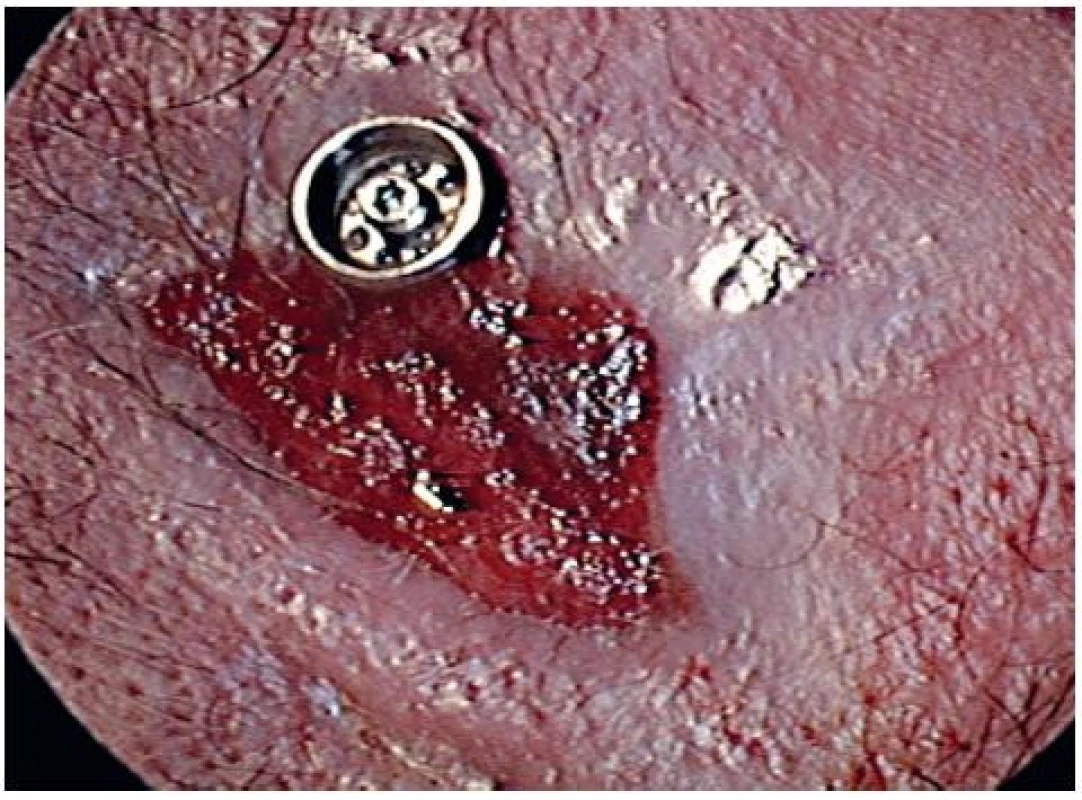
Zo všetkých komplikácií si chirurgickú intervenciu vyžiadali traja pacienti (9,6 %), ostatní pa-cienti boli liečení konzervatívne (graf 2).
Graf 2. Výskyt komplikácií hojenia mäkkých tkanív v našom súbore. Grading 0 podľa Wazena – normálne hojenie, Grading 1–3 – konzervatívna liečba, Grading 4–5 – chirurgická liečba. 
POSTUP IMPLANTÁCIE
Všetci pacienti podstúpili implantáciu v celkovej anestézii. V retroaurikulárnej oblasti, približne 5,5 cm od hornej steny zvukovodu, sa pomocou Silverovho dermatómu vytvoril kožný lalok, v hornej časti sa ponechalo spojenie s kožou. Z kožného laloka sa odstránili vlasové folikuly. Podkožné tkanivo sa redukovalo až na periost. Periost sa prerezal a uvoľnil od kosti v mieste, kde sa plánoval umiestniť fixatér - implantát. Pomocou vŕtačky sa vyvŕtal vodiaci otvor, ktorý sa rozšíril a na pripravené miesto sa implantoval implantát spojený s nosičom. Po ukotvení fixatéra sa vykonala sutura kože a nosič bol vyvedený ponad kožu po vytvorení otvoru pomocou nožíka. Na nosič bol upevnený špeciálny ochranný kryt. Priestor medzi krytom a kožou sme vyplnili mastnou longetou.
DISKUSIA
Komplikácie pri BAHA implantácii sa môžu vyskytnúť počas chirurgického výkonu a/alebo po výkone. Peroperačné komplikácie nie sú časté. Do tejto skupiny patrí silné krvácanie z kože, svalov a emisárnych vén. Môže dôjsť k obnaženiu sinus sigmoideus a dura mater, no zriedka dôjde k ich poraneniu. Tieto komplikácie nepatria medzi vážne a dokážeme ich ľahko zvládnuť (6, 10). Peroperačné komplikácie sa v našom súbore doposiaľ nevyskytli.
Komplikácie hojenia delíme na kostné osteointegračné a komplikácie pri hojení mäkkých tkanív.Kostné komplikácie môžu byť skoré a neskoré. Medzi skoré komplikácie patrí chybná osteointegrácia, ktorej výskyt sa udáva v rozmedzí 0,4 až 9,3 % (3, 4). V našom súbore sa vyskytla iba u jedného pacienta s kongenitálnou malformáciou vonkajšieho a stredného ucha, čo predstavuje 3,2 % z celkového počtu implantovaných. Medzi neskoré komplikácie patrí strata osteointegrácie, najčastejšie následkom traumy alebo infekcie. Vyskytuje sa zriedkavejšie ako chybná osteointegrácia, len v 0,4 - 2,7 % (3, 4). V našom súbore sme sa s pacientom so stratou osteointegrácie doposiaľ nestretli.
Chybná osteointegrácia sa u detí do 5 rokov vyskytuje až v 40 %. V tomto období je kosť pomerne tenká a menej mineralizovaná v porovnaní s kosťou dospelého. V 10. roku života vyzrievaním kosti je integrácia stabilnejšia a jej neúspech sa popisuje už iba u 1 % pacientov. Kvalita kostí je výrazne horšia aj u všetkých pacientov s kraniofaciálnymi malformáciami (4, 7, 8). Osteointegrácia je predĺžená aj u pacientov s diabetes mellitus, u pacientov dlhodobo užívajúcich steroidy, alebo pacientov po rádioterapii v danej lokalite.
Včasnou pooperačnou komplikáciou je krvácanie s tvorbou hematómu. Evakuáciou hematómu predídeme devaskularizácii laloka a vzniku jeho nekrózy. Nekróza laloka – parciálna alebo totálna, sa vyskytuje pri nedostatočnej výžive, alebo pri pôsobení silného tlaku na kožný lalok. Nekróza laloka patrí medzi vážne komplikácie pri implantácii, no jej výskyt sa výrazne znížil používaním dermatómu pri vytváraní kožného laloka a pri implantovaní technikou, tzv. jednoduchej vertikálnej incízie, sa tento problém stratil (3, 9).
Klasifikácia a grading systém hojenia mäkkých tkanív boli prvýkrát publikované Holgerom v roku 1977. V roku 2008 túto klasifikáciu modifikoval Wazen (tab. 1) a túto modifikáciu pri hodnotení hojenia tkanív využívame aj na našom pracovisku (10).
Komplikácie pri hojení mäkkých tkanív sú najčastejším typom komplikácií. Vyplýva to z kontinuálnej komunikácie implantátu s vonkajším prostredím a prítomnosťou cudzieho telesa v tele. Histologické štúdie preukázali prítomnosť zápalovej celulizácie kože v okolí implantátu. Klinický zápal kože vôbec nemusí byť prejavený. V prípade zápalovej reakcie sa zistilo zmnoženie B lymfocytov, čo svedčí o iritácii kože exogénnym faktorom a tento nález nesvedčí pre alergickú reakciu na cudzie teleso (6).
Zápalové zmeny grading Wazen 1–3, ako začervenie, mokvanie a granulácie, sú zvládnuteľné pravidelným dôsledným ošetrovaním pomocou antibiotík, kortikoidov, argentum nitricum a Sorbalgonom T. U 2 našich pacientov sme pozorovali problém s hojením grading 1, u 1 pacienta grading 2 a rovnako u 1 pacienta grading 3. Až 80 % našich pacientov sa hojilo v skupine grading 0 (obr. 1). Tento údaj koreluje aj s prácami iných autorov udávajúcich hojenie bez komplikácií v 85 % (9, 10).
Obr. 3. Normálne hojenie-Grading 0 podľa Wazena. Stav 12 dní po implantácii BAHA. 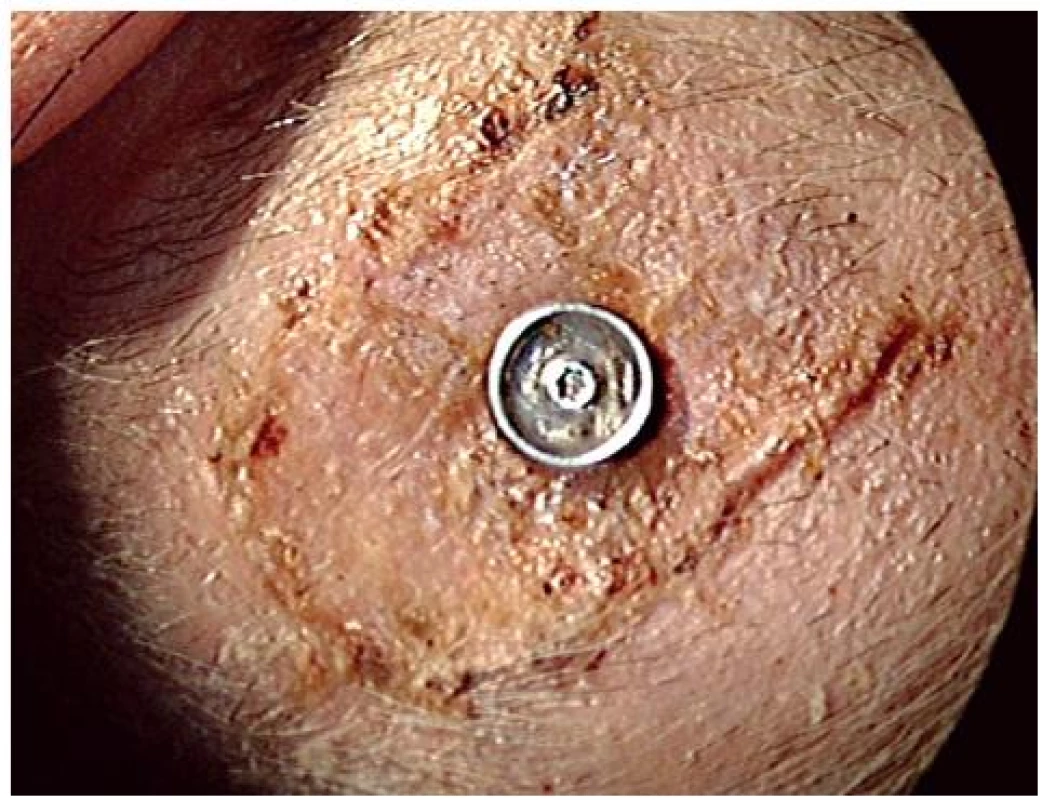
Problémy nastávajú pri gradingu Wazen 4–5, teda výraznej granulomatóznej aktivite, ktorá sa „zhojí“ prerastením nosníka kožou, alebo spôsobí ťažkú infekciu kože s následnou extrúziou implantátu.
Literatúra (1, 6, 10) udáva možnosť úspešnej konzervatívne liečby pri prerastaní kože aplikáciou kortikoidov do okolia v 1,8 %. Avšak táto komplikácia si častejšie (4,5 %) vyžiada chirurgickú intervenciu. V našom súbore sa zarastenie nosníka vyskytlo v dvoch prípadoch (6,4 %) (obr. 4). Konzervatívna liečba u týchto pacientov úspešná nebola a obaja podstúpili chirurgický výkon - výmenu nosníka. Prerastanie sa vyskytuje zvyčajne u pacientov s hrubším kožným lalokom a pri nedostatočnej redukcii mäkkých tkanív. Zistilo sa, že je častejšie prítomné u mužov, u ktorých je BMI (body mass index) väčší ako 30. Prevaha tejto komplikácie u mužov sa vysvetľuje účinkom andrógenov, ktoré podporujú hypertrofické jazvenie tkaniva, kým estrogény majú pri hojení rán protizápalový účinok.
Obr. 4. Hojenie mäkkých tkanív – Grading 4. 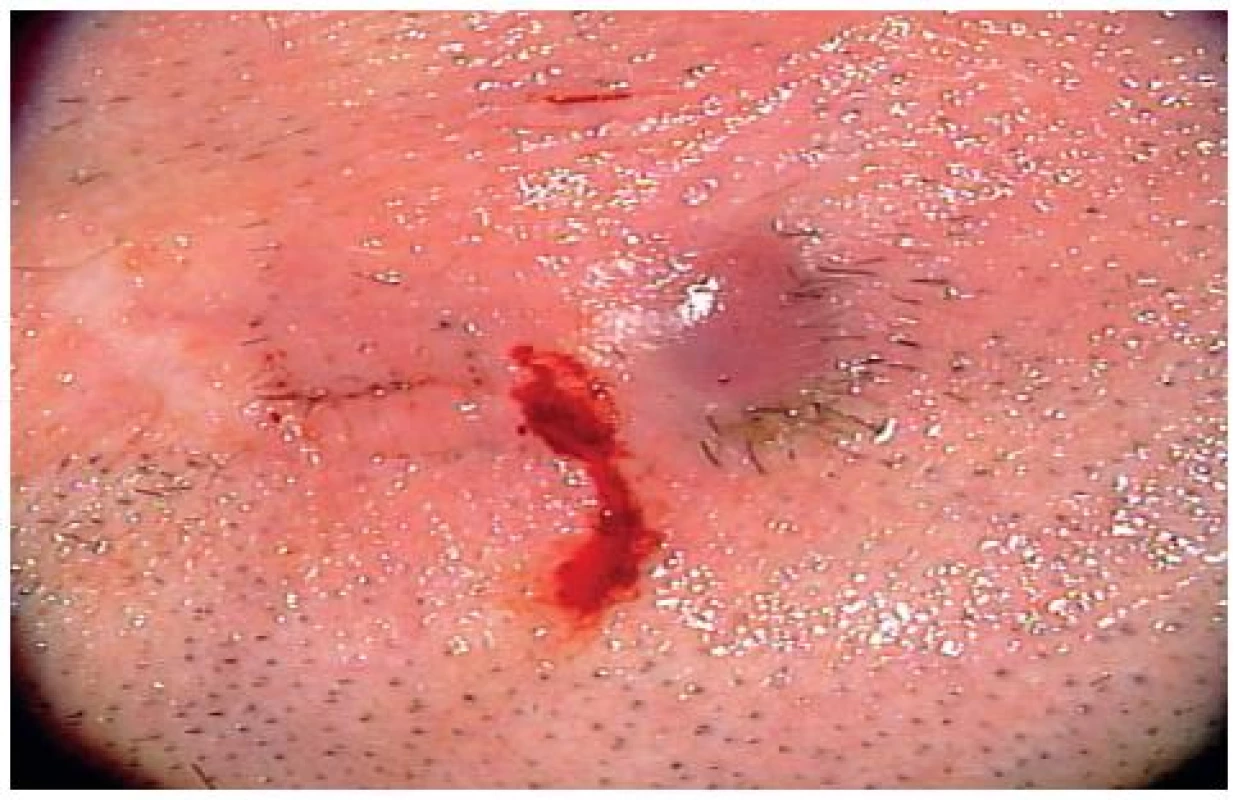
Nepríjemnou komplikáciou výkonu sú bolesti v mieste implantácie a perzistujúce parestézie. Tieto ťažkosti sa vyskytujú u 4 % pacientov. Neutíšiteľná bolesť, ktorá pretrváva aj po 6 mesiacoch, môže viesť k žiadosti pacienta o odstránenie implantátu. Avšak stáva sa, že aj napriek jeho odstráneniu nemusí dôjsť k vymiznutiu ťažkostí pacienta (6, 9).
Správne vykonaná implantácia znižuje výskyt komplikácií. Potrebné je dodržať všetky kroky chirurgického postupu, ktorého cieľom je aj zníženie mobility tkanív, odstránenie vlasových folikulov z laloka a jemné okraje kože v okolí implantátu. Práve tieto detaily znižujú zápalové reakcie kože, zápalovú hypertrofiu tkaniva počas hojenia rany a tvorbu hypertrofickej jazvy.
Predĺžené a zhoršené hojenie mäkkých tkanív sa vyskytuje u pacientov s diabetes mellitus a u pacientov s dermatologickými či systémovými ochoreniami. Predisponujúcim faktorom výskytu komplikácií je aj fajčenie a zlá hygiena implantovaných pacientov.
ZÁVER
BAHA je dnes už štandardne používanou rehabilitačnou pomôckou pre pacientov s prevodovou a kombinovanou poruchou sluchu a pre pacientov s jednostrannou hluchou.
Jednoduchosť výkonu, vysoká efektivita a spokojnosť pacientov vysoko prevyšuje chirurgické riziko a výskyt komplikácií.
Pri zodpovednom a individuálnom prístupe k rizikovým pacientom, dodržiavaní zásad chirurgického postupu a dobrej pooperačnej starostlivosti je pravdepodobnosť výskytu komplikácií nízka.
Adresa pre korešpondenciu:
MUDr. Silvia Krempaská, Ph.D.
Klinika ORL a chirurgie hlavy a krku LF UPJŠ a UNLP
Tr. SNP 1
040 01 Košice
Slovenská republika
e-mail: silviakrempaska@ yahoo.com
Zdroje
1. Berenholz, L. P., Burkey, J. M., Lippy, W. H.: High body mass index as a risk factor for skin overgrowth with bone-anchored hearing aid. Otol. Neurotol., 31, 2010, s. 430-432.
2. Cox, R. M., Alexander G. C.: The Abbreviated profile of hearing aid benefit. Ear and Hearing, 16, 1995, s. 176-186.
3. House, J. W., Kutz, J. W.: Bone-anchored hearing aids:incidence and management of postoperative complications. Otol.Neurotol., 28, 2007, s. 213-217.
4. McDermott, A. L., Sheehan, P.: Bone anchored hearing aids in children. Otolaryngol. Head Neck Surg., 17, 2009, s. 488-493.
5. Kabelka, Z., Šupáček, I.: Sluchadla zakotvená do kosti – sluchadla s přímým přenosem zvukové vibrace na kost – BAHA systém. Otorinolaryngol./Prague/, 48, 1999, 3, s. 135-138.
6. Kompis, M.: Audiologie. Has Huber, Bern, 2009, 236 s.
7. Noyek, A. M., Maniglia, A. J.: Congenital disorders in otolaryngology in the otolaryngologic clinics of North Amerika. W. B. Sauders Company, Philadelphia, 14, 1981, 1, s. 1-261.
8. Snik, A., Leijendeckers, J., Hol, M. et al.: The bone-anchored hearing aid for children: Recent developments. Int J. Audiol., 47, 2008, s. 554-559.
9. Tjellstrom, A., Granstrom, G.: How we do it:frequency of skin necrosis after BAHA surgery. Clin. Otolaryngol., 31, 2006, s. 216-232.
10. Wazen, J. J., Young, D. L., Farrugia, M. C. et al.: Successes and complications of the BAHA system. Otol. Neurotol., 29, 2008, s. 1115-1119.
Štítky
Audiologie a foniatrie Dětská otorinolaryngologie Otorinolaryngologie
Článek S novým rokem nový časopisČlánek Stevensův-Johnsonův syndromČlánek Autorský a věcný rejstřík
Článek vyšel v časopiseOtorinolaryngologie a foniatrie
Nejčtenější tento týden
2013 Číslo 4- Isoprinosin je bezpečný a účinný v léčbě pacientů s akutní respirační virovou infekcí
- Fexofenadin – nesedativní a imunomodulační antihistaminikum v léčbě alergických projevů
- Pacienti s infekcemi HPV a EBV a možnosti léčebné intervence pomocí inosin pranobexu
- Isoprinosine nově bez indikačních a preskripčních omezení
- Benzydamin v léčbě zánětů v dutině ústní
-
Všechny články tohoto čísla
- S novým rokem nový časopis
-
VZPOMÍNKA NA NAŠE VELIKÁNY
K stému výročí narození prof. MUDr. Ervína Černého, DrSc., CSc. -
VZPOMÍNKA NA NAŠE VELIKÁNY
K stému výročí narození prof. MUDr. Karla Sedláčka, CSc. - Devadesáté výročí vzniku Československé (České) Otorinolaryngologické společnosti
- Narrow Band Imaging (NBI) - endoskopická metoda pro diagnostiku karcinomů hlavy a krku
- Chirurgická léčba tumorózních lézí slinných žláz za období pěti let
- Komplikácie po implantácii BAHA
- Diagnostika extraezofageální refluxní choroby u nemocných s poruchami hlasu pomocí multikanálové intraluminální jícnové impedance – pH
- Elektrostimulace nepohyblivé hlasivky – metodika v naší modifikaci
- Parametry hlasového pole v diagnostice a výzkumu hlasu
- Klinický význam a možnosti detekce mikrometastáz u dlaždicobuněčného karcinomu hlavy a krku
- Okulobulbární forma myastenie gravis: neobvyklá diagnóza v ORL ambulanci
- Stevensův-Johnsonův syndrom
- Fibrózna dysplázia spánkovej kosti u 14-mesačného chlapca
- Hodnocení dotazníku spokojenosti účastníků ORL kongresu v Hradci Králové
- Založení European Academyof Phoniatrics a udělení čestného členství UEP a EAP doc. MUDr. Františku Šramovi, CSc.
- Zásady chirurgie - praktický nácvik šicích metod a technik
- Cena České společnosti otorinolaryngologie a chirurgie hlavy a krku za nejlepší publikaci prof. Otakara Kutvirta
- Autorský a věcný rejstřík
- Otorinolaryngologie a foniatrie
- Archiv čísel
- Aktuální číslo
- Informace o časopisu
Nejčtenější v tomto čísle- Narrow Band Imaging (NBI) - endoskopická metoda pro diagnostiku karcinomů hlavy a krku
- Elektrostimulace nepohyblivé hlasivky – metodika v naší modifikaci
- Chirurgická léčba tumorózních lézí slinných žláz za období pěti let
- Parametry hlasového pole v diagnostice a výzkumu hlasu
Kurzy
Zvyšte si kvalifikaci online z pohodlí domova
Autoři: prof. MUDr. Vladimír Palička, CSc., Dr.h.c., doc. MUDr. Václav Vyskočil, Ph.D., MUDr. Petr Kasalický, CSc., MUDr. Jan Rosa, Ing. Pavel Havlík, Ing. Jan Adam, Hana Hejnová, DiS., Jana Křenková
Autoři: MUDr. Irena Krčmová, CSc.
Autoři: MDDr. Eleonóra Ivančová, PhD., MHA
Autoři: prof. MUDr. Eva Kubala Havrdová, DrSc.
Všechny kurzyPřihlášení#ADS_BOTTOM_SCRIPTS#Zapomenuté hesloZadejte e-mailovou adresu, se kterou jste vytvářel(a) účet, budou Vám na ni zaslány informace k nastavení nového hesla.
- Vzdělávání



