-
Články
- Vzdělávání
- Časopisy
Top články
Nové číslo
- Témata
- Kongresy
- Videa
- Podcasty
Nové podcasty
Reklama- Kariéra
Doporučené pozice
Reklama- Praxe
Paliativní péče v zařízení následné péče (LDN)
Palliative care at post-acute care facilities
The article is focused on the specifics of palliative care at post-acute care facilities. A short summary is provided of the basic terms of palliative care. The patient and his family should participate in the decision of making a palliative care plan. The presented case study shows difficulties of palliative care in a patient with terminal geriatric deterioration syndrome and the necessity of care continuity.
KEYWORDS:
palliative care – stages of incurable disease – palliative care plan – previously expressed wish – terminal geriatric deterioration syndrome
Autoři: A. Konopáčová
Vyšlo v časopise: Geriatrie a Gerontologie 2017, 6, č. 2: 83-86
Kategorie: Přehledový článek
Souhrn
Článek je zaměřen na specifika paliativní péče v zařízeních následné péče a nabízí krátký souhrn základních pojmů paliativní péče. Pacienti a jejich rodina by se měli podílet na tvorbě plánu paliativní péče. Prezentovaná kazuistika ukazuje náročnost paliativní péče u pacienta s terminální geriatrickou deteriorací a nutnost kontinuity péče.
Klíčová slova:
paliativní péče – fáze nevyléčitelného onemocnění – plán paliativní péče – dříve vyslovené přání – syndrom terminální geriatrické deterioraceÚvod
Paliativní péče je po letech opomíjení nyní široce diskutovaným tématem, je znatelná snaha o zlepšování obecné i speciální paliativní péče tak, aby se stala rovnocennou součástí zdravotnického systému a byla dostupná všem pacientům, kteří ji potřebují.
Paliativní péče je definována v zákonu o zdravotních službách jako druh zdravotní péče, jehož účelem je zmírnění utrpení a zachování kvality života pacienta, který trpí nevyléčitelnou nemocí(5). Jedná se o aktivní péči, jejímž cílem je zmírnit bolest a další tělesná a duševní strádání, zachovat pacientovu důstojnost a poskytnout podporu jeho blízkým. Důraz je kladen na bio-psycho-sociospirituální jedinečnost každého člověka. Nabízí oporu i příbuzným a přátelům umírajících a pomáhá jim zvládat zármutek po smrti blízkého člověka(1).
Pojem paliativní péče je historicky úzce spjat s onkologickými onemocněními. V této souvislosti byl původně vnímán přechod mezi kurativní a paliativní péčí jako ostrý předěl ve smyslu „již pro vás nemůžeme nic udělat“. Paliativní péče je však prospěšná od počátku zjištění závažné život ohrožující diagnózy a má být aplikována spolu s léčbou kurativní, jen se s postupem onemocnění do další fáze mění vzájemný poměr ve prospěch léčby paliativní a po úmrtí pacienta je následován fází truchlení s podpůrnou péčí o pozůstalé.
Podle průzkumu agentury STEM/MARK 78 % lidí chce umírat v domácím prostředí, 69 % nechce umírat v LDN a 31 % nechce umírat v nemocnicích(6). Realita v ČR je taková, že více než 60 % chronicky nemocných umírá v nemocnicích akutních nebo následné péče(8). Nejvíce se lidé na umírání bojí ztráty důstojnosti (dokonce více než bolesti), dále pak odloučení od svých blízkých a osamocenosti(6). Je tedy potřeba najít odvahu a hledat cesty k nalezení optimální komplexní paliativní péče, zlepšení komunikace s pacienty a jejich blízkými, protože uplatňování život prodlužující léčby za každé situace může zvyšovat a prodlužovat utrpení pacientů.
Tab. 1. Kde lidé „umírat chtějí“ a kde umírat nechtějí – výzkum agentury STEM/MARK, 9/2011 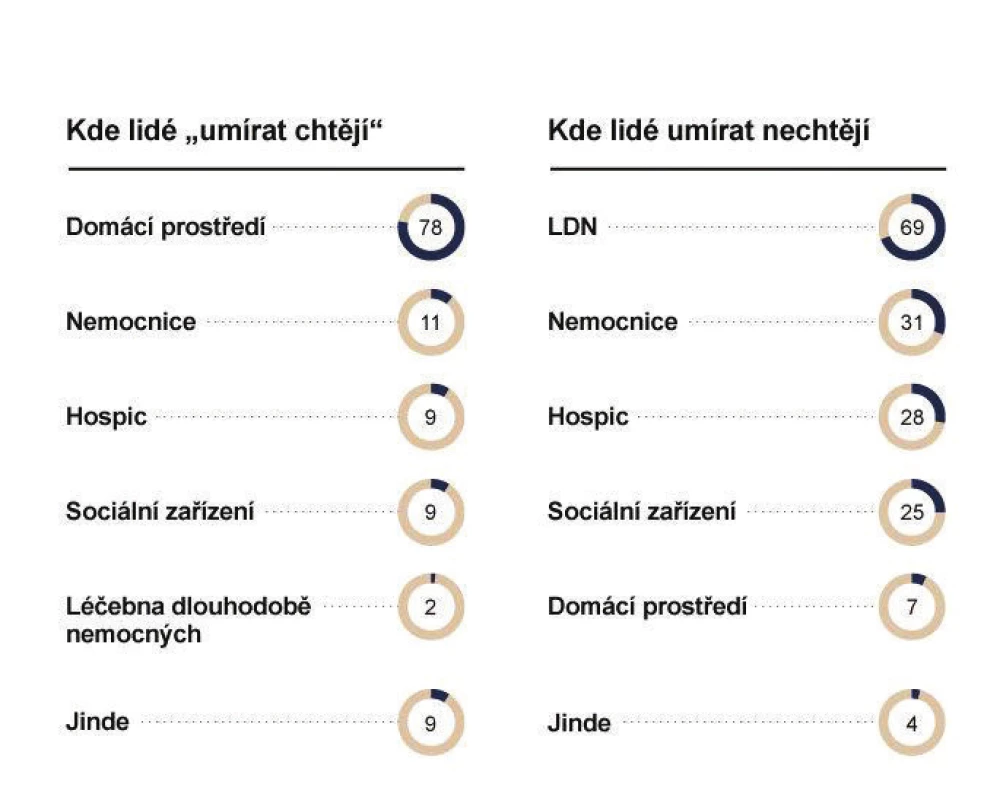
Základní formy paliativní péče
Obecná paliativní péče – tak označujeme dobrou klinickou péči o pacienta v situaci pokročilého onemocnění. Měli by jí být schopni poskytnout lékaři všech odborností v rámci své rutinní klinické práce.
Specializovaná paliativní péče – péče poskytovaná týmem odborníků, kteří jsou v oblasti paliativní péče speciálně vzdělaní. Tato péče je poskytována v lůžkových hospicích, na odděleních paliativní péče v nemocnicích, v domácí paliativní péči, případně formou konziliárních týmů či ambulancí paliativní medicíny(2). Tato forma péče je kapacitně stále poddimenzovaná.
Paliativní péče je náročná na ošetřovatelský personál, uvádí se, že v případě paliativní péče na nemocničním lůžku je ideální počet nelékařského zdravotnického personálu (sester, zdravotnických asistentů a ošetřovatelů) v denní službě v poměru k počtu pacientů 1 : 3(3).
Obr. 1. Čeho se lidé na umírání nejvíce obávají (v %) – výzkum agentury STEM/MARK, 9/2011 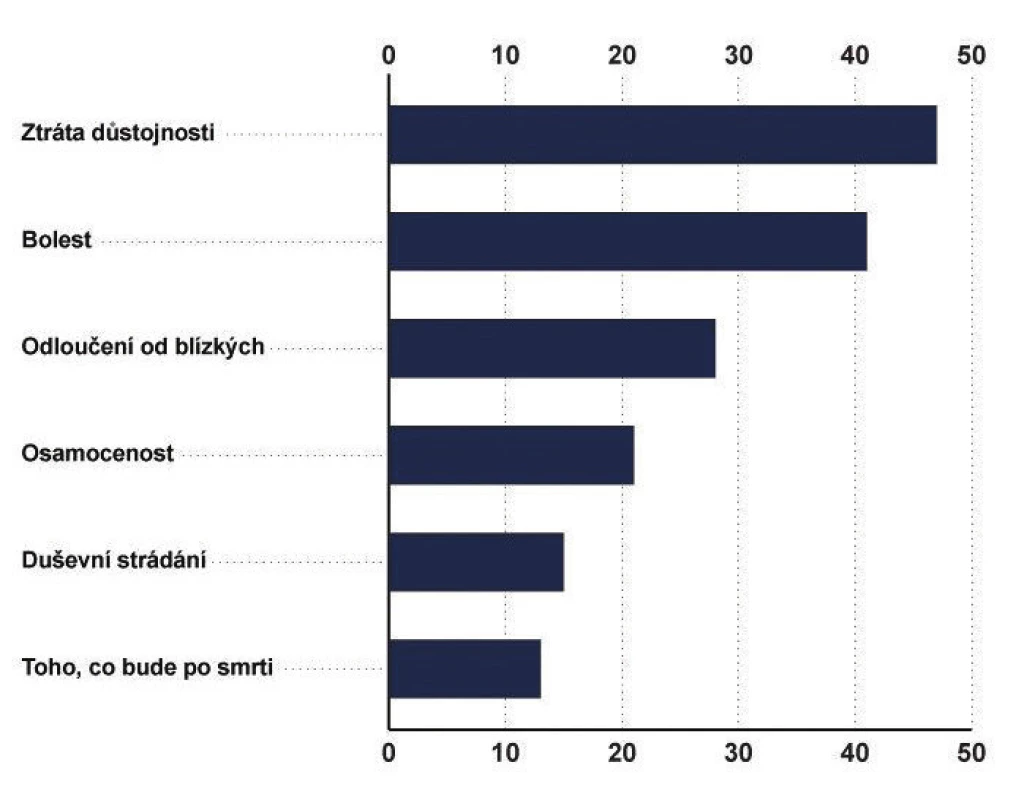
Cílová skupina paliativní péče
Cílovou skupinu paliativní péče tvoří pacienti v pokročilých a konečných stadiích nevyléčitelných chorob:
- nádorová onemocnění: původní cílová skupina paliativní péče, u těchto pacientů je nejlépe vymezitelný přechod od ukončení protinádorové (kauzální) léčby k ryze paliativní (symptomatické) péči. Terminální fáze onemocnění je charakterizována náhlým zhoršením stavu většinou s rychlou progresí. Fáze od ukončení protinádorové léčby do smrti trvá obvykle několik měsíců.
- pokročilá stadia chronických neonkologických onemocnění (chronického srdečního selhání, CHOPN, jaterní cirhózy, onemocnění ledvin): průběh onemocnění je charakteristický opakovanými dekompenzacemi s pozvolnou progresí základního onemocnění, pacient často zmírá v jedné z dekompenzací, klinicky je obtížné odhadnout prognózu a dle toho volit přiměřenou míru poměru kauzální a symptomatické léčby.
- neurologická onemocnění typu demence, roztroušené sklerózy, amyotrofické laterální sklerózy, imobilizační syndromy po cévních mozkových příhodách – tato skupina je velmi různorodá, pokročilá stadia vyžadující paliativní péči mohou trvat několik měsíců, ale i let (demence, stavy po CMP).
- polymorbidní „křehcí“ geriatričtí pacienti – syndrom terminální geriatrické deteriorace – velmi obtížně odhadnutelná prognóza, základní onemocnění progreduje pomalu, postupně narůstá „křehkost“ a riziko fatálních komplikací. Stav narůstající křehkosti může trvat několik let.
- konečná stadia AIDS.
- pacienti v permanentním vegetativním stavu(2).
Fáze nevyléčitelného onemocnění
Fáze kontrolovaného onemocnění (prognóza přežití v řádu měsíců a někdy let) – cílem léčby je co nejdelší udržení stavu kompenzace, v případě akutního zhoršení indikována plná intenzivní a většinou i resuscitační péče, indikována je obvykle i preventivní terapie (antiagregační léčba, antikoagulační léčba, hypolipidemika).
Fáze nevratně progredujícího onemocnění (prognóza přežití v řádu týdnů a měsíců) – cíl léčby se posouvá směrem k udržení co nejvyšší kvality života, preventivní terapie obvykle není indikována, v případě akutních příhod postupovat individuálně, resuscitační léčba obvykle není indikována.
Terminální fáze (prognóza přežití v řádu několika týdnů, dnů a hodin) – cílem léčby je důstojné umírání, minimalizace dyskomfortu, neprodlužování procesu umírání, maximální respekt k jedinečnosti konce každého lidského života, v případě akutních příhod obvykle není indikována intenzivní a resuscitační léčba, je indikována symptomatická léčba (1,2).
Plán paliativní péče
Jak vidíme výše, u mnoha onemocnění je obtížné určit fázi onemocnění a prognózu a v případě stanovení prognózy pak nejsou jednoznačně dána kritéria postupu u akutních příhod či srdeční zástavy. Také proto je důležitým aspektem paliativní péče komunikace mezi zdravotnickým personálem a pacientem, případně jeho příbuznými. Nemocní se totiž významně podílejí na tvorbě léčebného plánu – jejich vůle, přání a hodnotový žebříček jsou výchozím bodem pro stanovení cílů paliativní péče. Ve světle tohoto plánu se pak stanovuje postup, který je v konkrétním případě indikovaný.
Dříve vyslovené přání
U těch pacientů, kde není možná účinná komunikace, je přínosem ustanovení institutu dříve vysloveného přání v § 36 zákona č. 371/2013 o zdravotnických službách. Zde stojí:
(1) Pacient může pro případ, kdy by se dostal do takového zdravotního stavu, ve kterém nebude schopen vyslovit souhlas nebo nesouhlas s poskytnutím zdravotních služeb a způsobem jejich poskytnutí, tento souhlas nebo nesouhlas předem vyslovit (dále jen „dříve vyslovené přání“).
(2) Poskytovatel bude brát zřetel na dříve vyslovené přání pacienta, má-li ho k dispozici, a to za podmínky, že v době poskytování zdravotních služeb nastala předvídatelná situace, k níž se dříve vyslovené přání vztahuje, a pacient je v takovém zdravotním stavu, kdy není schopen vyslovit nový souhlas nebo nesouhlas. Bude respektováno jen takové dříve vyslovené přání, které bylo učiněno na základě písemného poučení pacienta o důsledcích jeho rozhodnutí, a to lékařem v oboru všeobecné praktické lékařství, u něhož je pacient registrován, nebo jiným ošetřujícím lékařem v oboru zdravotní péče, s níž dříve vyslovené přání souvisí.
(3) Dříve vyslovené přání musí mít písemnou formu a musí být opatřeno úředně ověřeným podpisem pacienta. Součástí dříve vysloveného přání je písemné poučení podle odstavce 2.
(4) Pacient může učinit dříve vyslovené přání též při přijetí do péče poskytovatelem nebo kdykoliv v průběhu hospitalizace, a to pro poskytování zdravotních služeb zajišťovaných tímto poskytovatelem. Takto vyslovené přání se zaznamená do zdravotnické dokumentace vedené o pacientovi; záznam podepíše pacient, zdravotnický pracovník a svědek; v tomto případě se nepostupuje podle odstavce 3(5) – není tedy nutné mít úředně ověřený podpis (pozn. autora).
Bohužel v našich podmínkách se prakticky nesetkáváme s tím, že by pacient měl sepsáno dříve vyslovené přání. Snad bude do budoucna využíváno častěji.
Současná právní úprava paliativní péče není jednoznačná a rozhodování lékaře je často komplikované z hlediska klinického, etického i právního. Postup lege artis v péči o terminálně nemocné můžeme definovat tak, že vychází z dostupných poznatků lékařské vědy (zejména paliativní medicíny), léčebná rozhodnutí jsou dělána společně a se souhlasem dobře informovaného pacienta a jsou řádně zaznamenána ve zdravotnické dokumentaci(1). Výše uvedené však v praxi často naráží u geriatrických pacientů na různé stupně kognitivních poruch či poruch vědomí. Chyby se dělají i v zápisu do zdravotnické dokumentace – označení stavu pacienta za „terminální stav“ zdravotnický personál automaticky nezbavuje povinnosti využít základní život prodlužující postupy, je potřeba explicitně popsat plán další péče(4).
Syndrom terminální geriatrické deteriorace
V podmínkách zařízení následné péče se často setkáváme se syndromem geriatrické křehkosti (frailty), často vystupňované až do syndromu terminální geriatrické deteriorace s poklesem odolnosti, zdatnosti a adaptability organismu. Je charakterizován minimální zdatností a odolností k běžným stresorům, výraznou akumulací funkčních deficitů, poruchou sebeobsluhy, upoutáním na lůžko s rozvojem imobilizačního syndromu. Po vyloučení jiných možných příčin stavu a negativním výsledku nutriční podpory by mělo být řešením terminální geriatrické deteriorace zavedení laskavé paliativní péče. U křehkých geriatrických pacientů je však velmi obtížné odhadnout okamžik nástupu terminální fáze, což ztěžuje rozhodování o odstupování od léčby a zavádění paliativní péče(7).
Kazuistika
Pacient, nar. 1926. Od pacienta nelze získat anamnestické údaje pro těžkou demenci, komunikace minimální, čerpáno z dostupné dokumentace.
OA: pneumonia lobi sup. l. dx. – původce Klebsiella pneumonie 7/2015, mukopurulentní chronická bronchitida s respirační insuficiencí 7/2015, kandidóza z výplachu bronchů 7/2015, dekubitární vřed sakra III. st. (při propuštění od nás 4/2016 drobný povrchový čistý dekubit), dekubity na patách bilat. 7/2015 (při propuštění 4/2016 zhojeny), stp. fr. colli femoris l. sin. mediocervicalis – řešeno CKP 9. 7. 2015, infractio scapulae l. sin. 9. 7. 2015, papilokarcinom močového měchýře 2015, hypertenzní nemoc II. st. dle ESC/ESH s vysokým přídatným rizikem, AS universalis, multiinfarktová demence, stp. operaci prostaty v minulosti, cholecystolitiáza
FA: při překladu: Amoksiklav 1 g tbl 1-0-1 (12. den), Godasal 100 mg tbl 0-1-0, Novalgin 500 mg tbl 1-0-1, Buronil 25 mg tbl 1x dlp
Dieta: kašovitá
AA: alergie v dokumentaci neuvedena
SA: starobní důchodce, obyvatel domova pro seniory
NO: Polymorbidní geriatrický pacient byl u nás poprvé hospitalizován 5. 8. 2015 – 26. 4. 2016, kdy byl přijat z plicního oddělení k doléčení s diagnózou pravostranné pneumonie, mukopurulentní chronické bronchitidy s respirační insuficiencí a kandidózou dýchacích cest, vše vzniklé v pooperačním období po implantaci CKP z důvodu fraktury krčku levého femuru po pádu, dekubity sakra a pat. Za hospitalizace na akutním lůžku podána antibiotika Amoksiklav, Amikacin, Gentamicin, Deoxymykoin a antimykotikum Mycomax. U nás dokončena antibiotická terapie, prolongované hojení hlubokého rozsáhlého dekubitu sakra a dekubitů pat, nutriční podpora. V době propuštění do domova pro seniory pacient dne 26. 4. 2016 kardiopulmonálně stabilizovaný, afebrilní, k dohojení jen menší nehluboký čistý sakrální dekubit. Dne 5. 6. 2016 opět hospitalizován na interním oddělení pro febrilní stav při rozsáhlých dekubitech IV. stupně v oblasti sakra a pravého trochanteru, pro elevaci známek zánětu přeléčen Augmentinem a Gentamicinem, rehydratace, nekrektomie dekubitu nad trochanterem, 16. 6. 2016 přeložen k další péči a hojení dekubitů k nám.
Průběh hospitalizace: Při přijetí k nám pacient při vědomí, dezorientovaný, komunikace nepřínosná, zmatený, velmi algický, brání se manipulaci a vyšetřování, imobilní, flekční kontraktury dolních končetin, mnohočetné dekubity, sarkopenie, svalová atrofie. Na sakru hluboký dekubit IV. st. vel. 5 x 2, 5 x 1 x 5 cm s kavitou laterálně vel. 2 x 2 x 1,5 cm, granulující střed, zbytky nekrotické tkáně na okrajích, okolí zarudlé s několika drobnými dekubity s podkožní černou nekrózou a částečně strhlými puchýři, na pravém trochanteru dekubit III.–IV. st. vel. 9 x 9 x 0,3 cm, nekrotická spodina, ostré okraje, zarudnutí okolí, na levém trochanteru vel. 7 x 9 x 0,1 cm s podkožní černou nekrózou a zarudlým okolím, dekubity II. st. na LDK: zevní hrana nohy 2,5 x 2,5 cm, zevní kotník 1,5 x 1,5, hrana malíku 1 x 1 cm, zarudlé okolí. Lokomočně: ležící, imobilní, kontraktury DKK, vertikalizace neschopen.
Vstupně BMI 18,7, hypoalbuminemie 25,6 g/l, proteinemie 56,1 g/l, hemoglobin 89 g/l.
Plán péče: Hojení mnohočetných dekubitů, nutriční podpora, celková ošetřovatelská a antidekubitální péče u polymorbidního křehkého dementního geriatrického pacienta, titrace analgetické terapie, stabilizace psychického stavu.
Komplikující faktory: vysoký věk, syndrom terminální geriatrické deteriorace, imobilita s flekčními kontrakturami DKK, sarkopenie, těžká demence.
Za hospitalizace u nás kompletní ošetřovatelská a antidekubitní péče, včetně polohování a aktivní antidekubitní matrace, terapie dekubitů metodou vlhkého hojení, nutriční podpora. Od počátku hospitalizace pacient algický, anxiózní, neklidný, brání se ošetřování, problematický příjem potravy a tekutin, přechodně s nutností parenterální hydratace, do terapie ve spolupráci s psychiatrem antidepresivum mianserin i jako koanalgetikum s využitím jeho příznivého efektu na spánek a příjem potravy, titrována analgetická terapie – aplikovány fentanylové opiátové náplasti. Vzhledem k těžké kognitivní deterioraci pacienta plán paliativní péče stanoven po domluvě s rodinou (synem). Celkově špatný stav progreduje, navyšována analgetická terapie, aplikován morphin s. c. Pacient klidný, příjem potravy a tekutin uspokojivý, algický pouze při manipulaci. Zemřel ve spánku dne 28. 8. 2016.
Diskuse
Pacient již při první hospitalizaci u nás jevil známky výrazné geriatrické křehkosti až deteriorace, ale při kvalitní zdravotnické a ošetřovatelské péči došlo ke stabilizaci stavu, za vydatné nutriční podpory i k mírnému zlepšení výživového stavu, zhojení dekubitů pat a výraznému zmenšení dekubitu sakra. Po propuštění do zařízení sociální péče však došlo k rychlé opětovné progresi stavu a vzniku mnohočetných dekubitů. V této fázi onemocnění u pacienta s těžkým kognitivním deficitem, imobilitou, malnutricí a mnohočetnými dekubity byla plně indikována a po domluvě s rodinou pacienta i zavedena paliativní péče s dobrou kontrolou symptomů.
Problém bývá s návazností péče u tohoto typu pacientů – hospitalizace na lůžku následné péče je časově omezená, v našem okrese však není zařízení lůžkové ani domácí paliativní péče. Při propuštění do domácího prostředí nebo do zařízení sociální péče bývá problém s předpisem a aplikací opiátových analgetik a s náročností ošetřovatelské péče.
Naše zkušenosti
Naše nemocnice je zařízení následné péče (LDN) s celkem 105 lůžky na 5 odděleních, většina pacientů je k nám překládána z akutních lůžek, pečujeme tedy o široké spektrum převážně geriatrických pacientů. V roce 2016 u nás zemřelo celkem 141 (16,8 %) pacientů. Snažíme se dále zlepšovat poskytovanou paliativní péči, v rámci grantu Spolu až do konce jsme se zaměřili na sestavení multidisciplinárního paliativního týmu na každém oddělení – členové týmů absolvují četná školení v paliativní péči, dochází k nám klinický psycholog, velmi zajímavá je i zkušenost supervize, kterou paliativní týmy pravidelně absolvují. Velmi důležité je zahájení široké otevřené diskuse o tomto složitém a nelehkém tématu, pojmenování problémů a hledání cesty k jejich řešení.
Nadační fond Avast ve svém programu „Spolu až do konce“, který je zaměřený na péči o umírající, usiluje o zlepšení paliativní péče v ČR. Odborným garantem projektu je Česká společnost paliativní medicíny a Centrum paliativní péče. Cílem prvního ročníku bylo podpořit výzkumné a vzdělávací projekty a také záměry, které iniciují systémové a strategické změny. V druhém roce se zaměřili na rozvoj fundraisingu a soběstačnosti ve třetině hospiců v ČR. V aktuálním ročníku podporují paliativní péči v rámci nemocničního prostředí v ČR(9).
Závěr
Paliativní péče vyžaduje komplexní multidisciplinární přístup, týmovou spolupráci jednotlivých pečujících osob, dobré znalosti specifik paliativní medicíny a komunikační schopnosti, ideální je místní a časová návaznost jednotlivých složek obecné a speciální paliativní péče (lůžkové i domácí).
Autorka prohlašuje, že není ve střetu zájmů a vznik ani publikace článku nebyly podpořeny farmaceutickou firmou.
MUDr. Andrea Konopáčová
Nemocnice Milosrdných sester svatého Vincence de Paul,
Kroměříž
MUDr. Andrea Konopáčová
e-mail: konopacova@nemomil.cz
Od roku 2011 pracuje jako lékařka v Nemocnici Milosrdných sester v Kroměříži. Atestaci I. stupně z hygieny a epidemiologie složila v roce 1998, atestaci z všeobecného praktického lékařství složila v roce 2015, nyní je v přípravě na atestaci z geriatrie, zpracovává atestační práci na téma paliativní péče v zařízení následné péče.
Zdroje
1. Sláma O, Kabelka L, Vorlíček J a kol. Paliativní medicína pro praxi. 2. vyd. Praha: Galén 2011.
2. Skála B, Sláma O, Vorlíček J a kol. Doporučený diagnostický a léčebný postup pro všeobecné praktické lékaře: Paliativní péče o pacienty v terminálním stadiu onemocnění, novelizace 2011.
3. Marková M. Sestra a pacient v paliativní péči. 1. vyd. Praha: Grada Publishing 2010.
4. Sláma O. Klinické, etické a právní aspekty rozhodování o kardiopulmonální resuscitaci u terminálně onkologicky nemocných pacientů – disertační práce 2009.
5. Zákon č. 372/2011 Sb., o zdravotních službách a podmínkách jejich poskytování
6. Výzkum agentury STEM/MARK pro Cestu domů 9/2011.
7. Kalvach Z, Zadák Z, Jirák R a kol. Geriatrické syndromy a geriatrický pacient. 1. vyd. Praha: Grada Publishing 2008.
8. Sláma O, Kabelka L, Loučka M. Paliativní péče v ČR v roce 2016. Časopis lékařů českých 2017.
9. Nadační fond Avast – Spolu až do konce. Avast Foundation, Czech Republic 2017. Dostupné z: http://nadacnifond.avast.cz/spolu-az-do-konce
Štítky
Geriatrie a gerontologie Praktické lékařství pro dospělé Protetika
Článek EditorialČlánek Geriatrie v roce 2017
Článek vyšel v časopiseGeriatrie a Gerontologie
Nejčtenější tento týden
2017 Číslo 2- Alergie na antibiotika u žen s infekcemi močových cest − poznatky z průřezové studie z USA
- Není statin jako statin aneb praktický přehled rozdílů jednotlivých molekul
- Metamizol jako analgetikum první volby: kdy, pro koho, jak a proč?
- Magnosolv a jeho využití v neurologii
- Trazodon pohledem praktického lékaře
-
Všechny články tohoto čísla
- Pracovní odpoledne Sekce mladých geriatrů ČGGS ČLS JEP
- Editorial
- Profesor Zdeněk Zadák a jeho krásných osmdesát
- Aktivní přístup k akutně hospitalizovanému geriatrickému pacientovi jako prevence ztráty svalové hmoty a soběstačnosti
- Polyfarmacie a malnutrice ve stáří
- Delirium – nové poznatky a zkušenosti pro praxi
- Paliativní péče v zařízení následné péče (LDN)
- Mimovizuální účinky světla: chronobiologická fototerapie
- Porucha kognice není vždy demence
- Plicní nokardióza u geriatrické pacientky
- Geriatrie v roce 2017
- Geriatrie a Gerontologie
- Archiv čísel
- Aktuální číslo
- Informace o časopisu
Nejčtenější v tomto čísle- Delirium – nové poznatky a zkušenosti pro praxi
- Paliativní péče v zařízení následné péče (LDN)
- Plicní nokardióza u geriatrické pacientky
- Porucha kognice není vždy demence
Kurzy
Zvyšte si kvalifikaci online z pohodlí domova
Autoři: prof. MUDr. Vladimír Palička, CSc., Dr.h.c., doc. MUDr. Václav Vyskočil, Ph.D., MUDr. Petr Kasalický, CSc., MUDr. Jan Rosa, Ing. Pavel Havlík, Ing. Jan Adam, Hana Hejnová, DiS., Jana Křenková
Autoři: MUDr. Irena Krčmová, CSc.
Autoři: MDDr. Eleonóra Ivančová, PhD., MHA
Autoři: prof. MUDr. Eva Kubala Havrdová, DrSc.
Všechny kurzyPřihlášení#ADS_BOTTOM_SCRIPTS#Zapomenuté hesloZadejte e-mailovou adresu, se kterou jste vytvářel(a) účet, budou Vám na ni zaslány informace k nastavení nového hesla.
- Vzdělávání




