-
Články
- Vzdělávání
- Časopisy
Top články
Nové číslo
- Témata
- Kongresy
- Videa
- Podcasty
Nové podcasty
Reklama- Kariéra
Doporučené pozice
Reklama- Praxe
Rozacea – současný pohled
Rosacea - Current View
Rosacea is one of the most common facial dermatoses. There are four basic clinical subtypes of this disease, most often characterized by transient and persistent erythema of the face, telangiectasias, papules and pustules, or by hyperplasia of soft tissues of the face. Etiopathogenesis of rosacea is not fully understood yet, it is supposed to be multifactorial, including dysregulation of the innate immune system, role of skin commensals and neurovascular dysregulation. The review presents the current classification and approaches to the treatment of this disease, including therapeutic measures, local and systemic therapy.
Key words:
rosacea – etiopathogenesis - classification – subtypes - treatment
Autoři: S. A. Ihrisky
Působiště autorů: Dermatovenerologická klinika 3. LF UK a FNKV, Praha přednosta prof. MUDr. Petr Arenberger, DrSc., MBA, FCMA
Vyšlo v časopise: Čes-slov Derm, 93, 2018, No. 5, p. 163-173
Kategorie: Souborné referáty (doškolování lékařů)
Souhrn
Rozacea patří mezi nejčastější obličejové dermatózy. Rozlišovány jsou čtyři základní formy tohoto onemocnění projevující se nejčastěji přechodnými a trvalými erytémy obličeje, teleangiektaziemi, papulami a pustulami, případně zbytněním měkkých tkání obličeje. Etiopatogeneze rozacey není doposud plně objasněna, předpokládají se multifaktoriální vlivy zahrnující poruchy regulace vrozeného imunitního systému, roli kožních komensálů a neurovaskulárních poruch. V přehledu je uvedena současná klasifikace a přístupy k léčbě tohoto onemocnění zahrnující léčebná opatření, terapii lokální a systémovou, nemoci.
Klíčová slova:
rozacea – etiopatogeneze – klasifikace – zvláštní formy – terapie
ÚVOD
Onemocnění rozaceou (odvozeno od latinského slova „rosaceus“ = růžové barvy) poprvé popsal ve 14. století francouzský chirurg Guy de Chauliac. Rozacea se vyskytuje u lidí všech ras. Nejvyšší incidence je u rasy bílé, zejména u jedinců keltského, germánského a slovanského etnického typu s fototypem I–II. Odhadovaná incidence se pohybuje mezi 2–10 %. Růžovka se může objevit v kterémkoliv věku, nejčastěji však v období mezi 30.–50. rokem. Zcela ojediněle se může onemocnění vyskytnout i u dětí. Onemocnění postihuje častěji ženy než muže, většinou s mírnějším klinickým obrazem. Naopak fymatózní stadium rozacey se častěji vyskytuje u mužů. Rozacea fulminans postihuje pouze mladé dospělé ženy [6].
ETIOPATOGENEZE
Etiopatogeneze rozacey není doposud plně objasněna. Existuje však několik teorií popisujících mechanismus rozvoje onemocnění. Kolem 40 % pacientů má pozitivní rodinnou anamnézu, což svědčí pro genetickou predispozici týkající se především abnormální vrozené imunitní odpovědi a dysfunkce kožní bariéry.
Mechanismy vrozené imunity, představují systém, který zahrnuje rozeznávací receptory TLR (“toll-like receptor”), které reagují na podněty ze zevního okolí, jako je UV záření, mikrobiální patogeny a fyzikální a chemické trauma. Aktivace vrozeného imunitního systému a zvýšená exprese TLR obvykle vedou ke zvýšení hladiny cytokinů a antimikrobiálních peptidů v kůži. Jedním z těchto peptidů je katelicidin. Tento peptid je rozkládán proteázou kalikrein 5 (KLK5) na antimikrobiální peptid LL-37, který je známý svými vazoaktivními a prozánětlivými účinky. Aktivace katelicidinu je závislá na proteázách. Další důležitou skupinou proteáz jsou matrix metaloproteinázy (MMP), které aktivují kalikreinové proteázy, především KLK5. Kalikrein 5 je uvolňován jako proenzym, který se aktivuje po štěpení metaloproteinázou MMP-9. U rosacey je pozorována zvýšená exprese těchto MMP, jako MMP-2 a MMP-9 [27]. U pacientů s rozaceou byly naměřeny nejen vyšší hladiny katelicidinu oproti zdravé populaci, ale byla také prokázána i odlišná struktura tohoto peptidu vedoucí k jeho zvýšené funkci. Tyto formy peptidů stimulují a regulují chemotaxi leukocytů, angiogenezi a dilataci cév s následným uvolněním prozánětlivých cytokinů do dermis, které vedou k edému, tvorbě zánětu a vaskulárním změnám. LL-37 je aktivován ultrafialovým zářením cestou přes vitamin D3, případně přes vazbu mikrobiálních fragmentů na TLR2 (např. chitin z Demodex folliculorum). Blokádou spuštěné kaskády, na jejímž počátku je katelicidin, následně LL-37 a na konci jeho vazoaktivní a prozánětlivé působení, je vysvětlován terapeutický efekt doxycyklinu. UVB záření a mikrobiální fragmenty elevují hladiny vitaminu D3 a zvyšují expresi Toll like receptorů v keratinocytech, což vede ke zvýšené tvorbě katelicidinů [27, 34]. Tyto změny tvoří bludný kruh, který ústí v zánětlivou tkáňovou reakci s následným poškozením dermis, rozšířením, poškozením a remodelací cév. Výše popsaný mechanismus rozvoje vaskulární dysfunkce je v současnosti považován za nejpravděpodobnější model vzniku rozacey.
Z tohoto modelu vychází hypotéza, že pacienti s růžovkou mají genetické predispozice k onemocnění. Četné faktory, např. kalikrein, matrixové metaloproteinázy, neuropeptidy, zvýšený krevní tok a UV záření prostřednictvím VEGF (vaskulární endoteliální růstový factor) a oxidativního stresu, vedou k vazodilataci a poškození cév. Změny v pojivových tkáních a chronická zánětlivá reakce s působením zánětlivých mediátorů vedou ke vzniku určitého fenotypu růžovky s erytémem, papulami a pustulami. Postižením lymfatických cév dochází k rozvoji edému. Chronický zánět a hyperplazie indukují tvorbu lymfatické tkáně, která vede k fymatózním změnám, na nichž se podílí i transformující růstový faktor beta 1 (TGF-beta 1) [6, 14].
V poslední době se pozornost věnuje též roli kožního mikorbiomu v patogenezi rosacey. Úloha roztočů Demodex folliculorum a Demodex brevis, kteří byli dříve považováni za jedny z hlavních původců rozacey, je však stále nejasná. Diskutuje se o jejich roli na vzniku zánětlivé folikulární reakce, především u rosacea papulopustulosa. Demodex je běžný parazit, který se adaptoval na lidskou pokožku. Po oplodnění na povrchu epidermis migruje samička do vlasového folikulu, kde klade vajíčka. Dospělí jedinci brzy po reprodukci hynou a fragmenty jejich těl vedou k imunitní reakci. Oproti zdravé populaci je u pacientů s rozaceou popsán až šestinásobně vyšší výskyt tohoto roztoče ve folikulech [3, 7]. A ve hře jsou i další mikrobi.
Mezi spouštěcí faktory, které mohou onemocnění nejen zhoršit, ale i vyvolat, patří rentgenové záření, vysoké teploty, horké nápoje jako káva a čaj, alkohol a některé druhy koření jako pepř, chilli a kari, ale i chlad. Teplotní vlivy, kořeněná jídla, zánět aj. mohou dráždit senzorická nerovová zakončení ze skupiny receptorů přechodného receptorového potenciálu (TRP) kationových kanálů, a svědčí tak pro roli nervového systému v patogenezi rozacey [2, 40]. Uplatňují se zejména vaniloidní receptory (TRPV) a ankyrinové receptory (TRPA), z nichž některé mohou být přítomny i na jiných než nervových buňkách včetně keratinocytů a endoteliích a mohou se podílet na nocicepci (pálení), erytému a vývoji zánětu.
Hormonální dysbalance při menstruaci, těhotenství a menopauza hrají taktéž podstatnou roli.
Také kosmetika s obsahem fluoru se může podílet na progresi onemocnění. Dlouhodobá lokální aplikace steroidů může vést k rozvoji steroidní rozacey. Také celková vasodilatancia a vitaminy B řady mohou na vznik a průběh rosacey působit nepříznivě.
Rozaceiformní kožní změny různé intenzity a odlišných stadií jsou popisovány cca u 30–40 % onkologických pacientů léčených inhibitory EGFR (receptoru epidermálního růstového faktoru), mezi které patří látky jako cetuximab, erlotinib, patinumab a gefitinib. Podobné kožní změny mohou být také navozeny blokátory tyrozinázy, jako jsou imatinib a nilotinib.
Aktuálně se diskutuje o spojitosti mezi signifikantně častějším výskytem komorbidit u pacientů s rozaceou. Jedná se o morbus Crohn, gastroezofageální reflux, diabetes mellitus, arteriální hypertenzi, metabolický syndrom, ischemickou srdeční chorobu, depresivní poruchy, migrény, morbus Parkinson a zvýšené riziko Alzheimerovy choroby [11, 17, 31].
KLASIFIKACE A DIAGNÓZA ROZACEY
Klasifikace rosazey z roku 2002 rozlišuje několik forem onemocnění, subtypů [42]. Průběh onemocnění je vysoce individuální, je charakterizován obdobími klidu a opětovnými vzplanutími. Rozvoj onemocnění se může přechodně zastavit v jakémkoliv subtypu. Primární a sekundární projevy se často spojují. Stanovení diagnózy je založené na výskytu primárních a sekundárních kritérií. Dřívější klasifikace z roku 2002 stanovuje výskyt jednoho nebo více následujících kritérií jako indikátor rozacey [42]. Diagnosticky se rozlišují:
Primární projevy:
- flushing (přechodný erytém),
- trvalý erytém – perzistující začervenání v obličeji,
- papuly a pustuly,
- teleangiektazie.
Sekundární projevy:
- svědění, pálení;
- ložiska;
- suchost;
- edém;
- oční manifestace (pálení a svědění očí, pocit cizího tělesa, konjunktivální hyperemie, zánět spojivek, hordeolum, chalazion);
- periferní lokalizace;
- fymatózní změny [40].
Vzhledem k tomu, že různé kožní projevy rozacey se vyskytují u různých jejích subtypů a jeden subytyp může přecházet v druhý, považuje se za výstižnější využívat pro klasifikaci fenotyp, jenž označuje typické změny pozorované na kůži, které mohou být podmíněné vlivy prostředí a genetickými vlivy [13, 37]. Členění onemocnění do subtypů totiž nevyjadřuje tak přesně klinický obraz u daného nemocného, ztěžuje hodnocení závažnosti nemoci, a proto nová klasifikace doporučuje fenotypický přístup k hodnocení klinického obrazu, který více vystihuje individuální klinickou manifestaci a umožňuje individuální přístup k potřebám a léčbě jedince [13, 37].
Podle nové klasifikace z roku 2017 k diagnóze rozacey je třeba přítomnost jednoho z diagnostických fenotypů (charakteristických projevů pozorovaných na kůži) a/nebo dvou z hlavních fenotypů [13, 37]. Vedlejší fenotypy mají pouze informativní roli (tab. 1).
Tab. 1. Nová klasifikace z roku 2017* 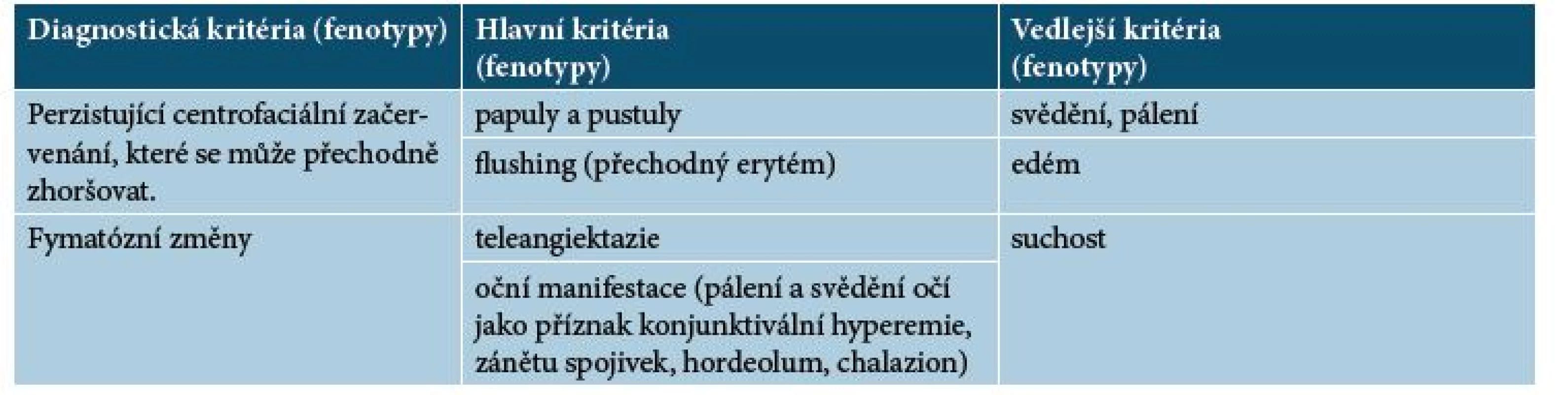
*K diagnóze je třeba přítomnost jednoho z diagnostických kritérií (fenotypů) a/nebo dvou z hlavních kritérií (fenotypů). Vedlejší kritéria (fenotypy) mají pouze informativní roli. Diagnostické fenotypy:
- perzistující centrofaciální začervenání, které se může přechodně zhoršovat;
- fymatózní změny.
Hlavní fenotypy:
- papuly a pustuly,
- flushing (přechodný erytém),
- teleangiektazie,
- oční manifestace (pálení a svědění očí jako příznak konjunktivální hyperémie, zánětu spojivek, hordeolum, chalazion).
Vedlejší fenotypy:
- svědění, pálení, štípání;
- edém;
- suchost;
- oči: “medové krusty” a šupiny při bazích řas, nepravidelný okraj víček, nadměrná evaporace slz.
Histologický obraz rosacey je většinou nespecifický, nacházíme sebaceózní hyperplazie, zánětlivé periadnexální infiltráty, někdy až granulomatózní. Občas se najde parazit Demodex ve folikulárním keratinu. Histologické vyšetření se běžně u rosacey neprovádí. Indikuje se pouze v případě diagnostických rozpaků či u granulomatózní rosacey [32].
Z didaktických důvodů uvádíme klasické členění rosacey do základních subtypů [42].
Subtypy
I. subtyp: rozacea erytemato-teleangiektatická
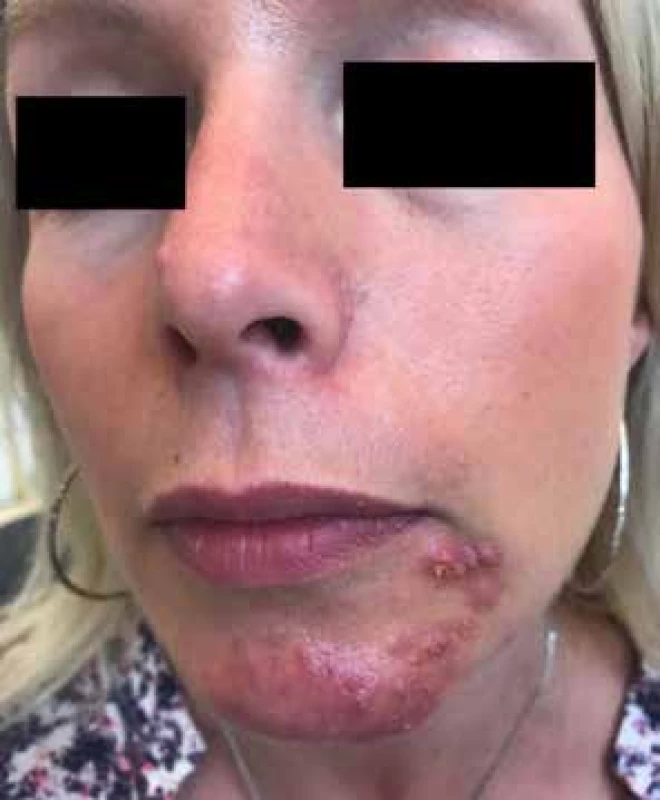
Tento subtyp vystihuje trvalý centrofaciální erytém s výskytem teleangiektazií anebo recidivující záchvatovitý erytém “flushing”. Kůže se stává dráždivější, pacienty obtěžuje řezání, pálení a svědění pokožky s častým flushingem [14, 18, 22, 24]. Ke stanovení diagnózy není nezbytně nutná přítomnost teleangiektazií, stačí anamnéza častého flushingu.
Obr. 1. Rozacea erythematosa-teleangiectatica 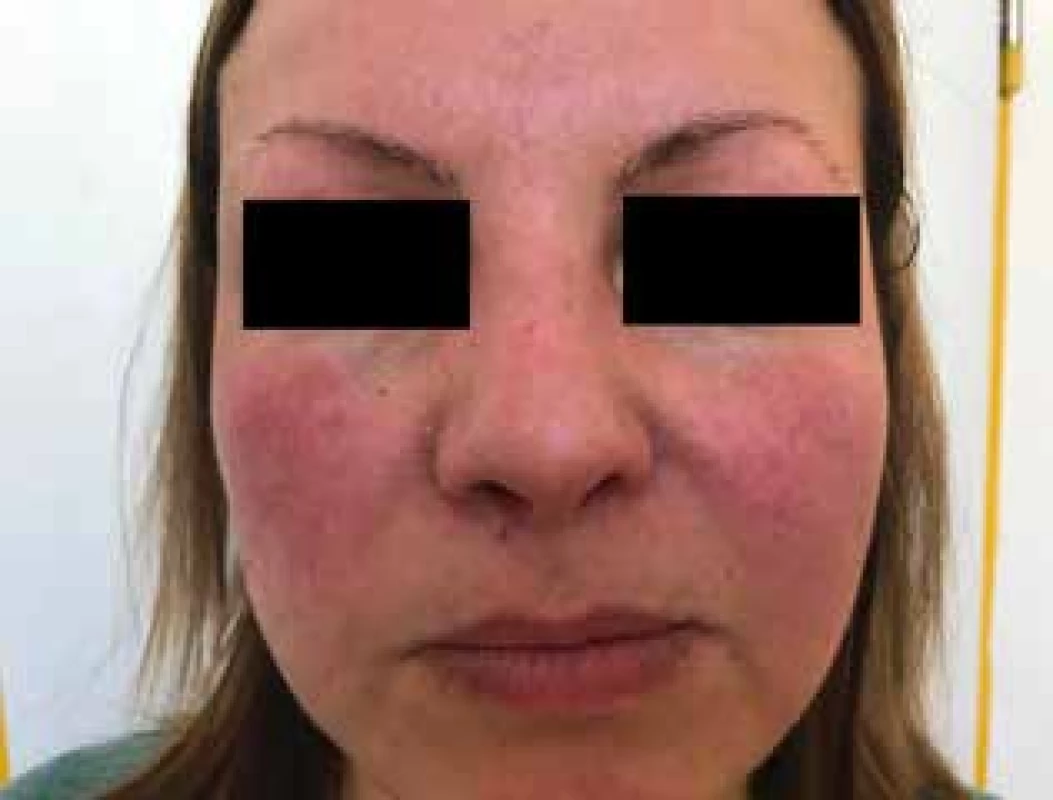
II. subtyp: rozacea papulopustulózní
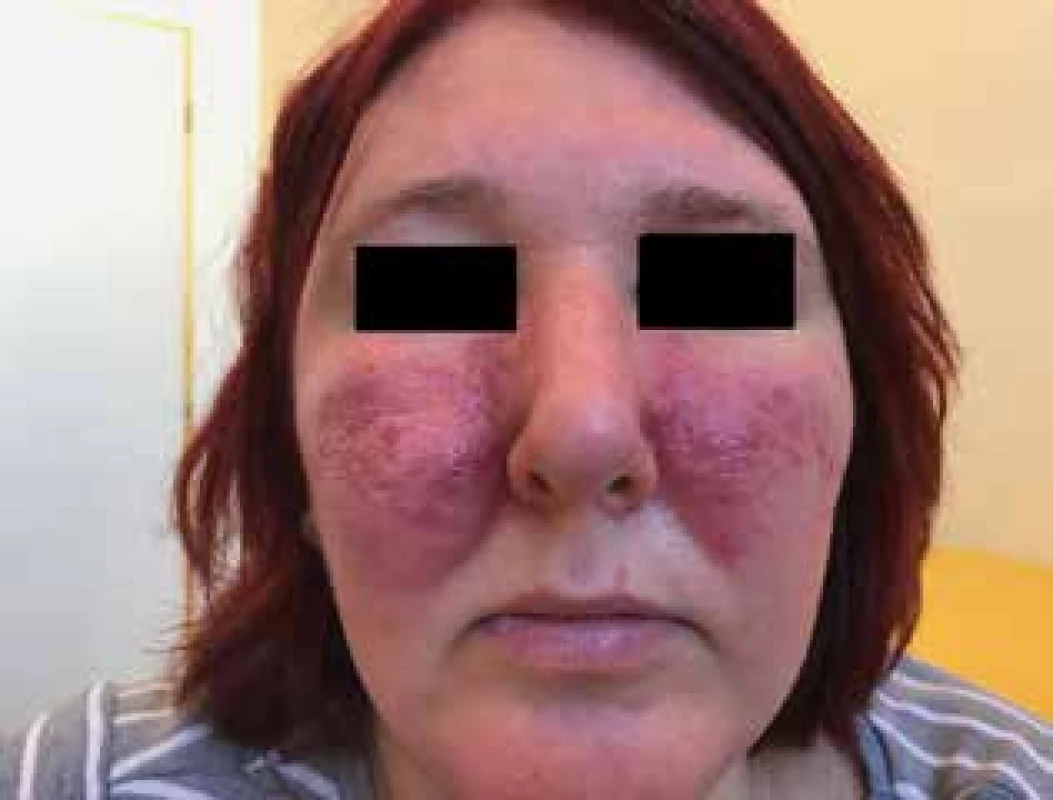
Zánětlivé centrofaciálně uspořádané červené papuly a pustuly s jemným lamelózním olupováním jsou charakteristické pro tento subtyp růžovky. Projevy se mohou šířit i na další periferní části obličeje a nabývat téměř akneiformní vzhled. Chybí však pro akné charakteristické komedony (souběh s akné je však možný). Zpravidla dochází k symetrickému postižení v centrofaciální části obličeje, ale v některých případech dochází i k postižení jiných částí obličeje, šíření na čelo, tváře, bradu a následně celý obličej. Mimoobličejová lokalizace je zcela vzácná, může se však vyskytnout u těžkých forem onemocnění [14, 18, 22, 24].
Obr. 2. Rozacea papulopustulosa 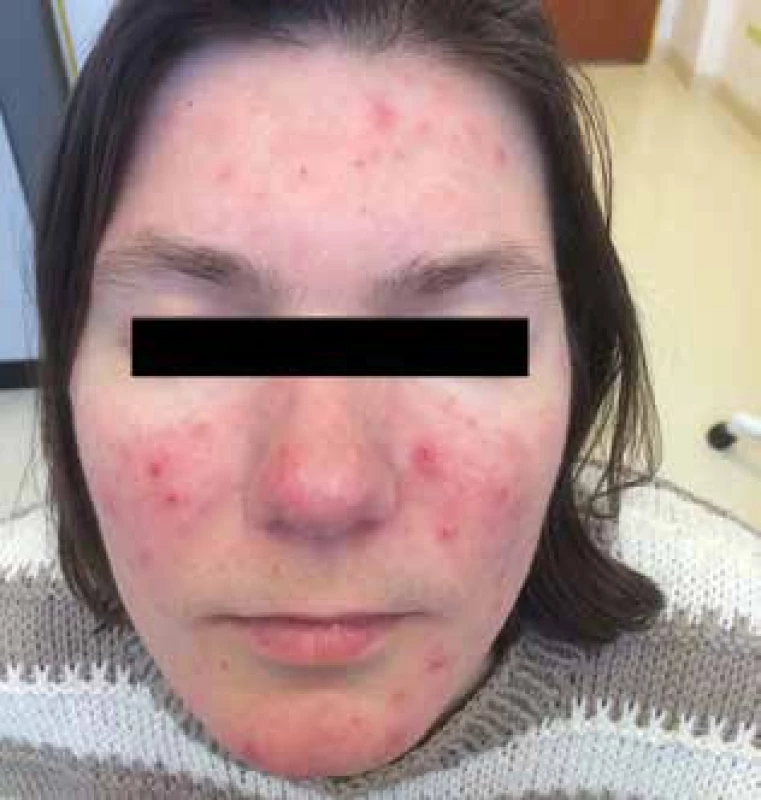
III. subtyp: glandulární hyperplastická/fymatózní rozacea
Tento subtyp rozacey se vyskytuje především u mužů. Je charakterizován množstvím zánětlivých uzlů a nodulů s tkáňovou hyperplazií. Nos a tváře jsou nejčastěji postiženými lokalitami. Na klinickém obraze se podílejí jak rozsáhlé zánětlivé infiltráty, tak masivní hyperplazie pojivové tkáně a mazových žláz. Následné zbytnění tkáně vede k rozvoji fymat. Fymata (z řeckého Phyma – otok, zbytnění, nádor) se vyskytují v pěti charakteristických lokalitách. Nejběžnější je rhinophyma (nos), vzácné gnatophyma (brada), otophyma (ucho), blepharophyma (oční víčka) a metophyma (kořen nosu) [14, 18, 22, 24].
Obr. 3. Glandulární hyperplastická rozacea 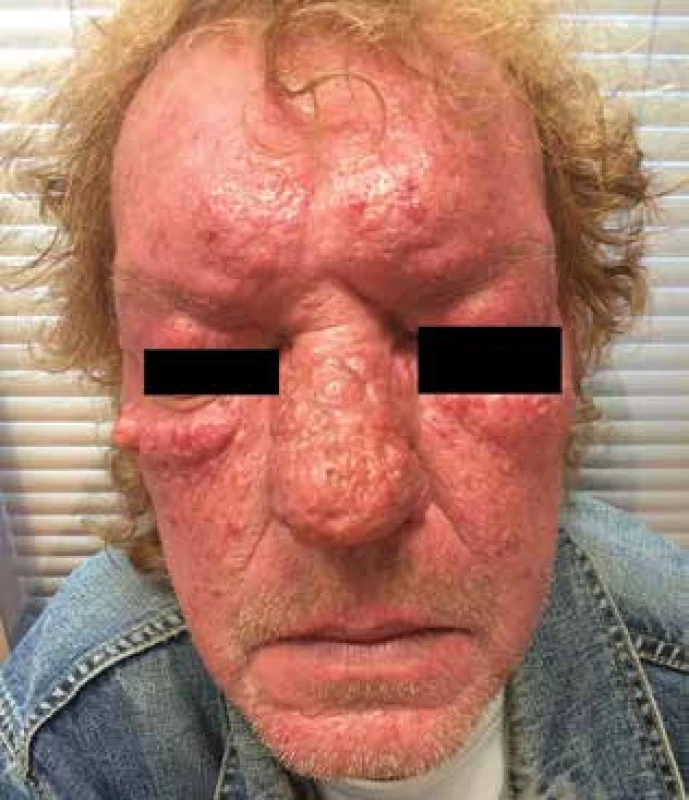
IV. subtyp: okulární rozacea
U pacientů, u kterých se objeví jeden z následujících symptomů, by se měla zvažovat diagnóza okulární rozacey – konjunktivální hyperemie, pocit cizího tělesa, svědění, pálení, suchost, fotofobie, neostré vidění, teleangiektazie oční spojivky, oční edém. Chronické zánětlivé procesy na očích, jako blefaritida, konjunktivitida a keratitida, pokud jsou neléčené, mohou vést až ke slepotě. Z tohoto důvodu se u každého pacienta postiženého těžší formou růžovky doporučují pravidelné oční kontroly [14, 18, 22, 24]. Okulární rozacea se ve většině případů diagnostikuje společně s kožní manifestací onemocnění, oční postižení může však předcházet kožní příznaky. Je spojena s dysfunkcí Meibomských žlázek.
Varianta rozacey
Mezi varianty rozacey zařadila The National Rosacea Society’s Expert Comittee on Classification and Staging of Rosacea [42] pouze granulomatózní rosaceu.
Granulomatózní rozacea
Tato varianta rozacey se řadí mezi obtížněji léčitelné. Typické jsou diseminované hnědočervené papuly až noduly vznikající na erytematózní spodině. Při diaskopii prosvítají hnědožlutě. Histologicky je přítomný granulomatózní zánět s tvorbou epiteloidních granulomů s obrovskými mnohojadernými buňkami Langhansova typu [14, 18, 21, 22, 24].
Tato klasifikace zahrnuje pod tuto formu i lupus miliaris disseminatus faciei, který je charakterizován diseminovanými hladkými hnědočervenými papulami lokalizovanými na obličeji, zejména periorbitálně, které mohou být však přítomny i extrafaciálně, klinicky chybí erytém, flushing a teleangiektazie. Histologicky jsou přítomné epiteloidní granulomy s rozsáhlou kaseózní nekrózou. Onemocnění má sklon ke spontánnímu zhojení s následným jizvením. Postihuje rovnoměrně obě pohlaví. V současné době je spíše považován za samostatnou jednotku [10, 38].
Zvláštní formy rozacey
Vedle klasických výše popsaných forem rozacey existují i jiné formy postižení, jako jsou steroidní rozacea, rosacea conglobata, rosacea fulminans, gramnegativní rozacea, halogenová rozacea a morbus Morbihan.
Steroidní rozacea – kombinuje nález charakteru papulopustulózní rozacey spolu s nežádoucími účinky steroidů, jako jsou teleangiektazie a atrofie pokožky. Typické jsou pojevy postihující horní ret a oblast u nosních křídel. K poškození dochází po dlouhodobé aplikaci kortikosteroidů lokálně či celkově. Po počátečním zlepšení dochází k postupnému zhoršování projevů, při jejich vysazení k výraznému vzplanutí zánětlivých projevů v rámci rebound fenoménu [14, 17, 22, 24].
Rosacea conglobata – podobně jako u acne conglobata je možné i u rozacey pozorovat výskyt abscesů a uzlů. U žen je tato varianta popisována častěji než u mužů. Průběh je chronicky progresivní. Od acne conglobata se tato forma odlišuje tím, že je omezena na obličej a je provázena minimálním výskytem komedonů. Jen výjimečně se objeví uzly i na hrudi [14, 17, 22, 24].
Rosacea fulminans (syn. Pyoderma faciale) – typická náhlým vznikem bolestivých papulopustul či lividních nodulů, abscesů a fistul, vzácněji může být provázena i celkovými příznaky, jako jsou febrilie a malátnost. Tato těžká forma růžovky postihuje nejčastěji mladé ženy (mezi 20.–30. rokem věku) s již dřívějšími projevy tohoto onemocnění.
V literatuře jsou popsány případy koincidence s pyoderma gangrenosum a morbus Crohn. V roce 1940 popsal O’Leary a Kierland poprvé toto onemocnění pod názvem pyoderma faciale, avšak bakteriologické kultivace z lézí jsou necharakteristické a sterilní. Tato varianta onemocnění byla proto v roce 1992 Plewigem přejmenována na rosacea fulminans. Neléčená rosacea fulminans může vést k tvorbě jizev, ale časná a intenzivní terapie přispívá k velmi dobrým výsledkům. Pozitivní je fakt, že nebyly pozorovány recidivy po úspěšné léčbě tohoto onemocnění [15, 16, 22, 25].
Gramnegativní rozacea – je vyvolaná gramnegativnímí mikroby (Klebsiella, Proteus sp., Escherichia coli, Pseudomonas sp.). V klinickém obraze dominují papuly, pustuly s přechodem do uzlů [34].
Halogenová rozacea – vyskytuje se po celkovém podání jodidů nebo bromidů. Klinický obraz je obdobný s obrazem u rozacea conglobata [34].
Morbus Morbihan (perzistujici edematózní rozacea) – jedná se o plošné prchavé a posléze trvalé otoky a erytém v obličeji s maximem na tvářích, nose, očních víčkách a čele provázené pocity napětí na kůži, výjimečně i svěděním, často s přítomností papulopustul. Průběh je chronický.
Mechanismus edému obličeje není zcelá objasněn. Histologicky se nachází granulomy. Jedna z teorií je, že tyto granulomy vedou k blokádě cév a lymfedému. Dále histologicky se nachází zvýšený počet mastocytů ve všech vrstvách pojivové tkáně. Od tohoto pozorování se odvíjí teorie, že tuhý otok charakteristický pro toto onemocnění je navozen chronickým zánětem a fibrózou indukovanou mastocyty. Tato forma rozacey se signifikantně častěji vyskytuje v oblasti Morbihan (Bretaň, Francie), která je považována za místo s převahou keltského etnika, z čehož je odvozen i starší termín „Keltovo prokletí“ [16, 33].
DIFERENCIÁLNÍ DIAGNÓZA
V diferenciální diagnóze odlišujeme onemocnění podobné rozacey, jako například akné vulgaris, seboroická dermatitida, periorální dermatitida, demodikóza, lupus miliaris disseminatus faciei, diskoidní lupus erytematodes a systemový lupus erytematodes. Také jiné dermatózy mohou imitovat klinický obraz rozacey, jako například erysipel, tinea faciei, lymfoma cutis, syfilis, tuberkulóza, sarkoidóza anebo další dermatitidy [34].
TERAPIE
K dlouhodobé stabilizaci a zvládání choroby je třeba dodržovat určitá obecná opatření. Pokud se podaří identifikovat jednotlivé provokační faktory, je nezbytná jejich eliminace. Svou roli hraje i vhodná dermokosmetika – nemastná, s dobrou tolerancí a fotoprotektivními látkami proti UVA a UVB záření. Vzhledem ke zvýšené citlivosti kůže by pacienti s rozaceou neměli používat klasická mýdla, protože většina mýdel je alkalických, a vedou k zvýšení pH pokožky. Pacienti by se měli také vyvarovat vodostabilní kosmetice a přípravkům s obsahem mentolu, kafru, laurylsulfátu sodného a dalších potenciálně iritačních či vazodilatačních látek. Použití korekčního make-upu není u rozacey kontraindikováno. Aplikace dekorativní kosmetiky má spíše pozitivní dopad na kvalitu života pacientů. Je kladen i důraz na určitá dietní opatření, která spočívají ve vyloučení potravin vedoucích k rozvoji vazodilatace a flushingu v obličeji, jako např. alkohol, kořeněná jídla a horké nápoje.
Lokální terapie
Lokální léčba je vesměs dostačující pro erytematózně-teleangiektatický a papulopustulózní subtyp rozacey. V závažných případech je nutné kombinovat lokální i systémovou léčbu. Z lokálních léků má příznivé účinky na zánětlivé léze metronidazol, ivermektin, kyselina azelaová a eventuálně jiná antibiotika. K potlačení erytému je účinná aplikace brimonidinu.
Na našem trhu je schváleno několik preparátů k lokální terapii rozacey. Jedná se o metronidazolové preparáty s 0,75% a 1,0% ve formě krému a 20% kyselinu azelaovou ve formě krému, ivermectin 1% krém a brimonidin ve formě 1% gelu [41].
Metronidazol je nejčastěji používaným lékem a celosvětově nejrozšířenější externem k terapii rozacey. Mechanismus účinku není zcela objasněn. Předpokládá se především protizánětlivý, imunosupresivní a antiflogistický efekt. Inhibuje chemotaxi leukocytů, má antioxidační efekt, inhibuje produkci volných radikalů [34]. Účinnost byla ověřena v několika placebem kontrolovaných studiích [2]. Při aplikaci jednou denně se obě koncentrace (0,75% a 1%) ukázaly jako účinné jak při erytému, tak v léčbě papul a pustul [32]. Metronidazol se ukázal v přímém porovnání s kyselinou azelaovou jako stejně účinný [25, 32].
Kyselina azealová je saturovaná kyselina dikarboxylová, která se vyskytuje v pšenici, žitu a ječmeni. Je přirozeným produktem kvasinek Malassezia furfur. V léčbě rosacea papulopustulosa se používá 20% kyselina azealová v krému. Její účinnost spočívá v protizánětlivém působení a v normalizaci keratinizace. Kyselina azealová navozuje v keratinocytech sníženou regulaci jak kalikreinu-5, tak katelicidinu. Zároveň snižuje množství prozánětlivých cytokinů [25].
Brimonidin v 1% koncentraci lze využít při prchavých erytémech. Brimonidin je vysoce selektivní agonista alfa-2-adrenoreceptoru, který navozuje přechodnou vazokonstrikci povrchových cév. Mechanismus účinku spočívá v aktivaci receptoru spřaženého s G proteinem, který inhibuje aktivitu adenylátcyklázy. Přibližně půl hodiny po aplikaci dojde k vymizení erytému na cca 12 hodin. Efekt je patrný na erytém vyvolaný vazodilatací, nikoliv na teleangiektazie. Na tento fakt je třeba pacienta upozornit, protože po úspěšné redukci erytému se mohou paradoxně zvýraznit do té doby erytémem maskované teleangiektazie. V prvních 14 dnech aplikace byl asi u 15 až 17 % pacientů pozorován přechodný rebound fenomén [23].
Ivermektin patří do skupiny avermektinů, které mají antiparazitární a protizánětlivé účinky. Ivermektin inhibuje vznik prostaglandin E2 (PGE2), který je tvořen makrofágy stimulovanými lipopolysacharidy (LPS). Dále tlumí uvolňování prozánětlivých cytokinů (TNF alfa, IL-6 a IL-10). Ivermektin navozuje také úhyn parazitů, který nastává primárně v důsledku selektivní a vysoce afinní vazby na glutamátem řízené chloridové kanály v nervových a svalových buňkách bezobratlých. Studie prokázala, že ivermektin aplikovaný jednou denně, je významně účinnější ve snižování počtu zánětlivých lézí a zlepšení kvality života pacientů než krém s vehikulem. Ivermektin má rychlý nástup účinku – statisticky významné zlepšení nastává již po dvou týdnech aplikace. Ve studii, kde byl ivermektin porovnán s metronidazolem, se ukázalo, že ivermektin je významně účinnější než krém s 0,75% metronidazolem. Významně lepších výsledků oproti krému s metronidazolem 0,75% bylo dosaženo již ve třetím týdnu. Incidence nežádoucích účinků byla u obou skupin porovnatelná. Lokální snášenlivost byla lepší ve skupině s ivermektinem [15].
Další lokální antibiotika pro léčbu zánětlivých projevů rozacey lze zvážit u pacientů, u nichž předchozí léčba selhala nebo nebyla tolerována (metronidazol, ivermektin či azelaová kyselina). Jsou to např. 2% erytromycin, 2% chloramfenikol, 2% tetracyklin a 1% klindamycin připravený magistraliter v roztoku, krému či pastě. Antibiotika by neměla být podávána dlouhodobě kvůli riziku vzniku bakteriální rezistence. Aktuálně je předmětem klinických studií zevní léčba minocyklinem ve formě pěny. Ukázalo se, že lokálně aplikovaný minocyklin je bezpečný, dobře snášený a účinný v léčbě papulopustulózní rozacey [28].
Přípravky se sírou a ichtyolem patří mezi dlouhodobě osvědčené léky v lokální léčbě papulopustulózní rosacey, nebývají však uvedeny v doporučeních. V USA jsou doporučovány preparáty s obsahem síry (10% sulfacetamid/5% síra). Přesný protizánětlivý efekt síry zatím nebyl objasněn [8, 9, 40].
Permethrin, 5% krém, lze využít alternativně, mimo schválené indikace použití (“off-label use”). Při srovnání 5% permethrinu s 0,75% metronidazolem byl u obou preparátů pozorován podobný účinek, pokud jde o snížení počtu papul a pustul [19].
Lokální retinoidy, zejména adapalen, případně 0,025% tretinoin, je možné v léčbě rozacey také použít [1]. V porovnání s metronidazolem měl adapalen lepší účinek na zánětlivé léze, ale nižší efektivitu na redukci erytému a také pozdější nástup účinku [2].
Lokální inhibitory kalcineurinu – takrolimus 0,03% nebo 0,1% v masti a pimekrolimus 1% v krému vykázují dobrou účinnost, zejména v terapii rozacea steroidea [4].
Praziquantel, chinolinový derivát používaný ve veterinární medicíně pro perorální léčbu proti tasemnicím a motolicím, nemá v Evropě registraci pro humánní účely. V současnosti probíhají celosvětové studie s lokálním použitím tohoto léku v masti u papulopustulózní rozacey. Zatím byla pouze prokázána dobrá tolerance praziquantelu a naznačuje slibný antibakteriální a protizánětlivý efekt [34].
Oxymetazolin je v medicíně již dlouhou dobu známá molekula, která se používá jako dekongescens v nazálních kapkách a při redukci začervenání očí. Jedná se o selektivního alfa-1 agonistu a parciálního alfa-2 agonistu. V současné době je potenciál této látky předmětem klinických studií [35].
Omiganan je antimikrobiální peptid, který se přirozeně vyskytuje v široké škále organismů od mikrobů až po člověka. Jedná se o krátký peptid, jež je v současné době ve fázi klinického testování [26].
Dapson (5% gel) je možné zvážit k lokální léčbě u papulopustulózní formy, v Evropě je však zatím nedostupný [1].
Systémová terapie
Systémová léčba je nepostradatelná u závažnějích forem rozacey a v případě terapeutické rezistence mírnějších forem růžovky. Mezi osvědčené preparáty patří tetracykliny, zejména doxycyklin a minocyklin.
Tetracykliny patří v léčbě závažné papulopustulózní růžovky mezi dlouhodobě osvědčené celkové léky. Antibiotická léčba je vysoce účinná v léčbě zánětu a tím i ve snížení počtu papul a pustul, ale pouze mírně ovlivňuje erytém a teleangiektazie. Často jsou však popisovány časné recidivy po ukončení léčby. Účinek tetracyklinů podle současných znalostí spočívá v neantibiotickém mechanismu. Látky této skupiny inhibují angiogenezi, chemotaxi neutrofilů, tvorbu prozánětlivých cytokinů a metaloproteináz nejen u růžovky, ale také u akné, periorální dermatitidy i u některých autoimunitních chorob a dalších onemocnění.
Druhá generace tetracyklinů (minocyklin, doxycyklin) je v léčbě rozacey podobně účinná. Tyto léky nabízejí ve srovnání s první generací tetracyklinů výhodu v lepší biologické dostupnosti a delším poločasu. Kromě toho je možné léky podávat současně se stravou a tím minimalizovat jejich nežádoucí gastrointestinální účinky. Doxycyklin se dávkuje v rozmezí 100–200 mg denně. Ukázalo se, že protizánětlivé účinky doxycyklinu jsou navozeny mechanismem blokace proteolytické aktivace kalikreinu podobných peptidáz a blokace aktivace katelicidinu [19]. Nižší dávka doxycyklinu (40 mg) s řízeným uvolňováním vykazuje stejnou účinnost jako doxycyklin v obvyklé dávce, je však mnohem lépe snášena. V některých zemích je schválen preparát s řízeným uvolňováním doxycyklinu v dávce 40 mg. Indikací je léčba papulopustulózní rozacey. V České republice zatím registraci nemá [29].
Alternativou k podávání tetracyklinu zejména při alergii, rezistenci na léčbu nebo kontraindikaci, jako je těhotenství, jsou makrolidy. Do této skupiny patří erytromycin, klaritromycin a azitromycin. Perorální podání 250–1000 mg erytromycinu denně se ukázalo jako účinná terapie papulopustulózní rozacey. Erytromycin se doporučuje zřídka kvůli známým gastrointestinálním vedlejším účinkům a měl by být vyhrazen pouze pro pacienty s kontraindikací k tetracyklinu. Klaritromycin v dávce 250 mg 2krát denně po dobu čtyř týdnů následovaný dávkou 250 mg 1krát denně po dobu dalších čtyř týdnů byl úspěšný v redukci erytému a papul a ukázal rychlejší nástup účinku oproti doxycyklinu. Azitromycin v dávce 250 mg 3krát týdně podávaný po dobu 12 týdnů následně s postupným snižováním dávky vedl ke zlepšení nálezu u 75 % pacientů a snížení zánětlivých lézi o 89 % [32].
V systémové léčbě lze použit i jiná antibiotika jako metronidazol, klindamycin, ko-trimoxazol, chloramfenikol a ampicilin. Vzhledem k tomu, že v literatuře je kromě metronidazolu publikováno minimum zkušeností s jejich použitím, měla by být nasazována v omezené míře. Metronidazol se doporučuje v dávkovacím schématu 200 mg 3krát denně po dobu 10–14 dnů. Následně je dávka redukována na 1krát 200 mg denně po dobu až 3 měsíců. Mezi nežadoucí účinky patří nauzea, neuropatie a leukopenia, proto je nutné sledovat krevní obraz [36].
Isotretinoin je vhodný k léčbě těžších forem rozacey. V několika studiích prokázal dobrou účinnost při zlepšení rozacey, především ve snížení počtu papul, pustul a teleangiektazií [29]. Dále bylo popsáno zlepšení klinického obrazu u fymatózní rozacey, jsou zprávy o jeho příznivém účinku na granulomatózní rozaceu a morbihanský syndrom (viz níže). Ve srovnání se systémovým podáním antibiotik se efekt dostavuje pozvolněji. Na rozdíl od obvyklé dávky 0,5–1,0 mg/kg tělesné hmotnosti za den u léčby akné, je zde doporučená dávka nižší, a to 10 až 20 mg denně. Z nižšího dávkování vyplývají také mírnější nežádoucí účinky [12]. Účinnost terapie je dlouhodobě známa, ale vzhledem k nedostatku publikací založených na klinických studiích nepatří rozacea mezi schválené indikace isotretinoinu. Při preskripci isotretinoinu je třeba mít na paměti striktní zákaz současného podávání tetracyklinů. Dále je nutné nezapomenout na teratogenitu isotretinoinu, a z toho plynoucí potřebu bezpečné antikoncepce u žen v plodném věku a dalších opatření k minimalizaci rizik podle programu farmakovigilance SÚKL.
Glukokortikoidy nejsou obecně pro léčbu růžovky vhodné, naopak mohou onemocnění zhoršovat. Po jejich vysazení dochází ke zhoršení klinického průběhu – rosacea steroidea. Jedinou výjimkou může být krátkodobé systémové podání při léčbě bouřlivého průběhu rosacea fulminans [9, 32].
U těžších forem růžovky připadá v úvahu kombinované použití lokální a systémové léčby. Dostupné jsou údaje ze souběžného podání lokálního metronidazolu a systémového tetracyklinu, zejména doxycyklinu. U středně těžké až těžké rozacey je tedy první volbou kombinace zevní terapie, jako např. metronidazolu nebo kyseliny azealové a systémového preparátu, jako například doxycyklinu [32].
Další alternativní možnosti léčby
Botulotoxin A aplikovaný do špičky nosu, tváří, čela a brady vede k redukci flushingu a erytému [30]. V současné době se zkoumá efektivita a bezpečnost léčby při rosacea erythemato-teleangiectatica.
Fyzikální terapie
Fotodynamická terapie (PDT) je etablovaná metoda v léčbě aktinické keratózy a bazocelulárního karcinomu. V jednotlivých případech rosacey se podařilo dosáhnout dobrých výsledků po dvou až čtyřech sezeních. Efekt léčby spočívá pravděpodobně ve stimulaci imunitního systému a v antimikrobiálním účinku. V posledních letech se však neobjevily žádné nové studie využití PDT, a tak tato metoda teprve čeká na potvrzení výsledků ve větších randomizovaných, placebem kontrolovaných studiích [5].
Ošetření laserem lze využít jak k redukcí teleangiektazií a erytému, tak k ablaci fymat. Podle charakteru postižení je možné vybrat z celé palety přístrojů jako KTP-Laser (potassium-titanyl-phosphate) 532 nm, pulzní Neodym-YAG Laser a PDL (pulse dye laser) 585–595 nm. Aby byl výčet kompletní, je třeba zmínit i argonový Laser (488–514 nm), ale jeho užití je v dnešní době obsoletní vzhledem k množství pozákrokových komplikací a především jeho extrémním energetickým nárokům. Při difuzním postižení je výhodnější použít IPL (“intensed pulse light”) 460–1200 nm, je však nutno ošetření opakovat mnohem častěji [32]. Naopak projevy papul jsou laserem prakticky ovlivnitelné jen obtížně.
Obecně platí, že teleangiektazie lze laserem redukovat mnohem snadněji než erytém. Nežádoucí účinky ošetření u všech výše zmíněných přístrojů vyjma argonového laseru jsou poměrně mírné. Zahrnují především bolesti bezprostředně po ošetření a hypopigmentace. Tvorba puchýřků případně jizvení je možná při použítí vyšších energií. Další možností využití laserů je ablace fymatózního stadia rozacey. Zde přichází v úvahu ablativní CO2 laser a Erbium YAG laser.
Speciální cirkulární masáže obličeje mohou naleznout uplatnění po zhojení zánětlivých projevů. Provádějí se 10 minut denně a je možné je kombinovat s externy s obsahem ichtamolu anebo síry (tradiční masáž podle Sobeyho) [32].
Chirurgická léčba
Chirurgická korekce fymat se provádí pomocí dermabraze nebo tangenciální excizí tzv. dermashavingu. Při shavingu lze snadněji dosáhnout původní profilace nosu. Výhodou dermabraze je absence nerovností a jemná profilace v oblasti nosních křídel a špičky nosu. Optimální je kombinace obou metod. Ve srovnání s laserovou ablací se jedná o extrémně krvácivý výkon a s tím související delší dobu hojení. Výsledek je zcela srovnatelný s laserovou ablací a v konečném efektu je závislý na zkušenostech operatéra [32].
LÉČBA ZVLÁŠTNÍCH FOREM RŮŽOVKY
Okulární rozacea
Kontrolované studie, které by se zabývaly optimálním lékem nebo délkou léčby, nejsou u této formy dostupné. V případě, že kožní rozacea není natolik závažná, aby vyžadovala nasazení systémové terapie, postačí lokální oftalmologická léčba. Ta zahrnuje aplikaci umělých slz. K redukci blefaritidy se ukázalo jako účinné podání lokálního cyklosporinu (0,05% 2krát denně) a azitromycinu 1,5% (pro první dva dny 2krát, dále pak 1krát denně po dobu 4 týdnů). Lokální pimekrolimus opatrně aplikovaný na oční víčka vedl také ke snížení zánětu. Při selhání lokální léčby a při pokročilém kožním postižení se ukázala jako velmi účinná terapie doxycyklinem (50–100 mg, 2krát denně). Efekt systémové terapie nastoupí po 6–8 týdnech a léčba by měla pokračovat dalších 4–5 měsíců [6, 14, 32].
Rosacea fulminans
Rovněž u této formy nejsou k dispozici jednoznačná léčebná doporučení. Uplatňují se celková antibiotika, případně podávání systémového isotretinoinu a celkově podávaných glukokortikoidů. Iniciální dávka prednisolonu je 0,5–1,0 mg/kg tělesné hmotnosti za den po dobu 1 týdne, následně terapie pokračuje s pozvolnou redukcí dávky až k jejímu vysazení. Po regresi zánětu by se měla zahájit systémová terapie isotretinoinem v obvyklém dávkování 10–20 mg denně [6, 14, 32].
Steroidní rozacea
Terapie u této formy spočívá ve striktní eliminaci lokálních i systémových kortikosteroidů, aplikaci lokálních inhibitorů kalcineurinu, perorálním podání antibiotik a isotretinoinu v dávce 10–20 mg/den. Pacient by měl být edukován ohledně předpokládaného přechodného zhoršení lokálního nálezu po vysazení kortikosteroidů [6, 14, 32].
Granulomatózní rozacea
V současné době jednoznačná léčba u granulomatózní rosacey neexistuje. Zkouší se různé systémové léky, které se osvědčily v terapii papulopustulózní rosacey zahrnující isotretinoin v dávce 10–20 mg denně, doxycyklin (někdy, krátkodobě, v kombinaci s prednisolonem), minocyklin, dále metronidazol, azitromycin, klaritromycin nebo erythromycin aj., v literatuře byla popsána i úspěšná léčba dapsonem [6, 14, 21, 32].
Obr. 5. Granulomatózní rozacea 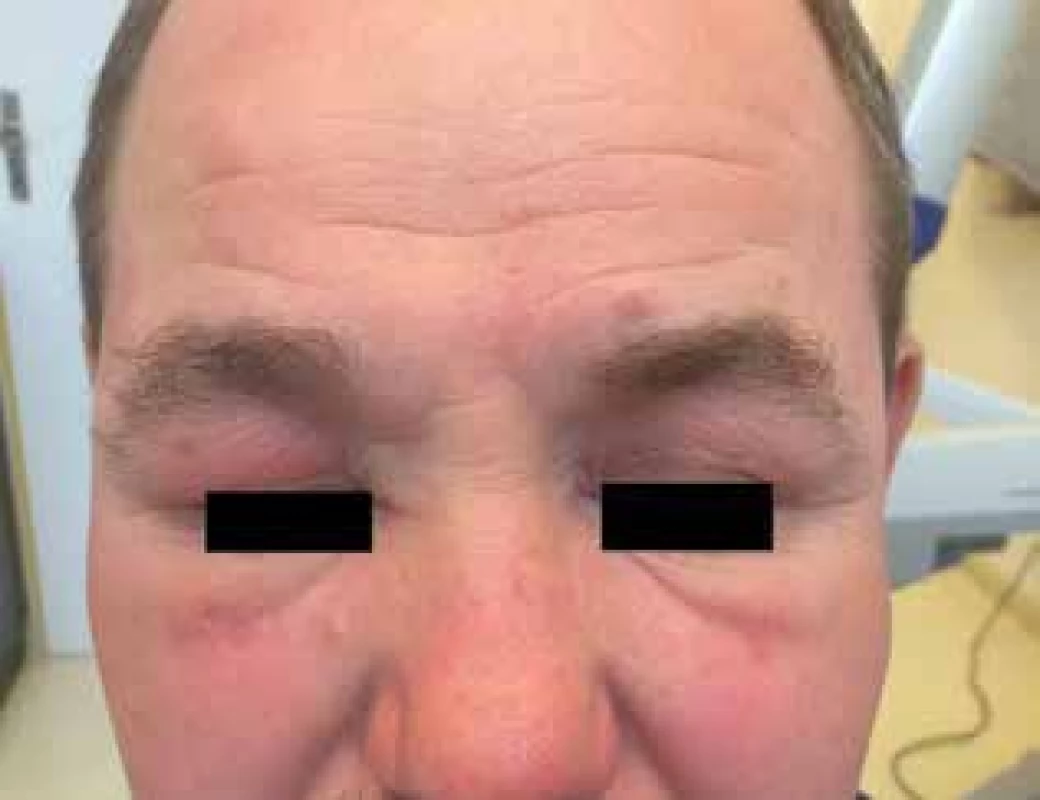
Morbus Morbihan
Velmi málo prací je věnováno léčbě tohoto onemocnění. Nejčastěji je doporučován systémový isotretinoin (10–20 mg denně) v kombinaci se stabilizátorem žírných buněčných membrán, ketotifenem, v dávce 2krát 1 mg denně po dobu 3–6 měsíců. V literatuře je popsána i léčba těžších případů s periorbitálním postižením pomocí intralezionální aplikace triamcinolonu a blefaroplastiky v kombinaci lymfodrenáží [33].
ZÁVĚR
Rozacea je jedním z nejčastějších kožních onemocnění dospělých. U 80 % pacientů se první příznaky rozvinou po 30. roce věku. Toto onemocnění se vyznačuje chronickým, recidivujícím průběhem a charakteristickým klinickým obrazem. Jako u ostatních obličejových dermatóz je často spojena se značnou psychickou zátěží a snížením kvality života nemocných. Ačkoliv patogeneze není dosud plně objasněna, nezpochybnitelnou úlohu hrají změny ve vrozené imunitě (zvýšená produkce antimikrobiálních peptidů jako katelicidinu), kožní mikrobiom a zvýšená cévní reaktivita. Léčba rozacey může být často náročná. Individuální přístup k pacientovi má význam k docílení optimálního terapeutického výsledku. V posledních letech se objevila celá řada nových látek a možností jejich využití, které působí jak symptomaticky, tak cíleněji na průběh rozacey, a jsou tak důležitým přínosem nejen k udržení remise onemocnění, ale s tím souvisejícím zlepšením psychického stavu.
Prohlášení o střetu zájmů: Autor v souvislosti s tématem práce v posledních 12 měsících nespolupracoval s žádnou farmaceutickou firmou.
Do redakce došlo dne 31. 8. 2018.
Adresa pro korespondenci:
MUDr. Stephanie Alexandra Ihrisky
Dermatovenerologická klinika 3. LF UK a FNKV
Šrobárova 50
100 34 Praha 10
email: stephanie.ihrisky@fnkv.cz
Kontrolní test
1. Incidence rozacey se pohybuje mezi:
- a) 2–10 %
- b) 10–20 %
- c) 1–2 %
- d) 30–40 %
2. Rozaceiformní kožní změny jsou popisovány při podávání:
- a) anti PD-1 inhibitoru
- b) inhibitorů EGFR (receptoru epidermálního růstového faktoru)
- c) adalimumabu
- d) vinblastinu
3. Nová klasifikace rozacey z roku 2017 mění původní diagnostická kritéria na:
- a) fymatózní změny a trvalý erytém
- b) teleangiektazie, fymatózní změny a papuly
- c) papuly, pustuly, suchost a edém
- d) okulární postižení a trvalý erytém
4. Granulomatózní rosacea:
- a) existuje jednoznačně účinná léčba
- b) je synonymem pro lupus miliaris disseminatus faciei
- c) v histologickém obraze je typická superficiální perivaskulární dermatitida
- d) je varianta rosacey
5. Rosacea fulminans:
- a) nemá souvislost s pyoderma gangrenosum ani s morbus Crohn
- b) postihuje nejčastěji mladé ženy
- c) starší název je lupus miliaris diseminatus faciei
- d) není nikdy doprovázena systémovými příznaky a alterací celkového stavu
6. Brimonidin:
- a) je vysoce selektivní agonista alfa-2 adrenoreceptoru, který navozuje přechodnou vazokonstrikci
- b) je vysoce selektivní agonista alfa-2 adrenoreceptoru, který navozuje přechodnou vazodilataci
- c) je vysoce selektivní agonista beta-2 adrenoreceptoru, který navozuje přechodnou vazokonstrikci
- d) je vysoce selektivní agonista beta-2 adrenoreceptoru, který navozuje přechodnou vazodilataci
7. Morbus Morbihan:
- a) lékem volby jsou celkově podávané kortikosteroidy
- b) jedná se o formu papulopustulózní rosacey
- c) je charakterizován otoky obličeje s maximem na čele a očních víčkách
- d) je typicky provázen celkovými příznaky
8. Katelicidin:
- a) nemá význam v patogenezi rozacey
- b) u pacientů s rozaceou má odlišnou strukturu
- c) vzniká odštěpením z chitinu působením Demodex folliculorum
- d) aktivace katelicidinu není závislá na proteázách
9. Rozacea:
- a) není spojená s dalšími komorbiditami
- b) postihuje pouze mladé ženy středního věku
- c) patří mezi paraneoplastické syndromy
- d) má spojitost s například m. Crohn, metabolickým syndromem a m. Parkinson.
10. V terapii rozacey:
- a) systémová terapie není nutná, stačí pouze lokální terapie
- b) používají se pouze systémové kortikosteroidy
- c) v léčbě závažné papulopustulózní růžovky patří celkově podávané tetracykliny mezi dlouhodobě osvědčené léky
- d) v léčbě erytematoteleangiektatické růžovky patří celkově podávané tetracykliny mezi dlouhodobě osvědčené léky
Správným zodpovězením otázek kontrolního testu získáte 2 kredity kontinuálního vzdělávání lékařů ČLK, které budou zasílány redakcí jedenkrát ročně po uzavření ročníku časopisu. Správné odpovědi na otázky kontrolního testu budou uveřejněny v příštím čísle časopisu. Odpovědi posílejte na e-mailovou adresu kozni@lf1.cuni.cz vždy nejpozději do jednoho měsíce od vydání daného čísla.
Odpovědi na otázky kontrolního testu v č. 4/2018:
Důra M.: Biopsie v dermatovenerologii
Správné odpovědi: 1b, 2a, 3b, 4c, 5b, 6a, 7b, 8a, 9a, 10d.
Zdroje
1. ANZENGRUBER, F., CZERNIELEWSKI, J., CONRAD, C. et al. Swiss S1 guideline for the treatment of rosacea. J Eur Acad Dermatol, 2017, 31, p. 1775–1791.
2. ALTINYAZAR, HC., KOCA R., TEKIN NS. et al. Adapalene vs metronidazol gel for the treatment of rosacea. Int J Dermatol, 2005, 44, p. 252–255.
3. ARONI, K. et al. Increased density of demodex folliculorum and evidence of delayed hypersensitivity reaction in subjects with papulopustular rosacea. J Eur Acad Dermatol Venereol, 2001, 15 (5), p. 441–44 4.
4. BAMFORD, JT. Tacrolimus effect on rosacea. J Am Acad Dermatol, 2004, 50, p. 107–108.
5. BRYLD, LE. Photodynamic therapy in a series of rosacea patients. J Eur Acad Dermatol Venerol, 2007, 21, p. 1199–1202.
6. BUECHNER, SA. Rosacea: an update. Dermatology, 2005, 10(2), p. 100–108.
7. CASAS, C. Quantification of Demodex folliculorum by PCR in rosacea and its relationship to skin innate immune activation. Exp Dermatol, 2012, 21(12), p. 906–910.
8. DEL ROSSO, JQ. Medical treatment of rosacea with emphasis on topical therapies. Expert Opin Pharmacother, 2004, 5(1), p. 5–13.
9. DEL ROSSO, JQ. et al. Consensus recommendations from the American Acne & Rosacea Society on the management of rosacea, part 3: a status report on systemic therapies. Cutis, 2014, 93(1), p. 18–28.
10. DŮRA, M. et al. Lupus miliaris disseminatus faciei. Čs. derm., 2018, v tisku.
11. EGEBERG, A. Patients with Rosacea have increased risk of depression and anxiety disorders: A Danish Nationwide Cohort study. Dermatology, 2016, 232, p. 208–213.
12. ERDOGEN, FG. Efficacy of low dose isotretinoin in patients with treatment rezistant rosacea. Arch Dermatol, 1998, 134, p. 884–885.
13. GALLO, RL. et al. Standard classification and pathophysiology of rosacea: The 2017 update by the National Rosacea Society Expert Committee. J Am Acad Dermatol, 2018,78(1), p.148–155.
14. GONSER, L. I., GONSER, C. E., SCHALLER, M. Pathogenesis, clinical picture, and current therapy of rosacea. Hautarzt, 2016, 67(1), p. 69–82.
15. GUPTA, G., Ivermectin 1% cream for rosacea. Skin Therapy Lett, 2015, 20 (4), p. 9–11.
16. HÖLZLE, E., JANSEN, T., PLEWIG, G. Morbihan disease - chronic persistent erythema and edema of the face. Hautarzt, 1995, 46(11), p. 796–798.
17. HUA, T. C. Cardiovascular comorbidities in patient with rosacea: a nationwide case-control study from Taiwan. J Am Acad Dermatol, 2015, 73, p. 249–255.
18. JANSEN, T., PLEWIG, G. Rosacea: classification and treatment. J R Soc Med, 1997, 90 (3), p. 144–150.
19. KANADA, K. N. Doxycycline indirectly inhibits proteolytic activation of tryptic kallikrein - related peptides and activation of cathelicidin. J Invest Dermatol, 2012, 132, p. 1435–1442.
20. KOCAK, K. Permethrin 5% cream vs metronidazol 0,75% gel for the treatment of papulopustular rosacea. A randomized double-blind placebo-controlled study. Dermatology, 2002, 205, p. 265–270.
21. KUČERA, J. et al. Klinický případ: erytematopapuloskvamózní postižení obličeje. Čs. derm., 2018, 2, p. 70–73.
22. LAVERS, I. Rosacea: clinical features and treatment. Nurs Stand, 2016, 30(31), p. 52–60.
23. LAYTON, A. M. Brimonidine gel 0.33% rapidly improves patient-reported outcomes by controlling facial erythema of rosacea: a randomized, double-blind, vehicle-controlled study. J Eur Acad Dermatol Venerol, 2015, 29(12), p. 2405–2410.
24. LEHMANN, P. Rosacea: Clinical features and classification. Hautarzt, 2013, 64(7), p. 489–493.
25. MADDIN, S. A. Comparison of topical azelaic acid 20% cream and topical metronidazole 0,75% cream in the treatment of patients with papulopustular rosacea. J Am Acad Dermatol, 1999, 40, p. 961–965.
26. MAHLAPUU, M. Antimicrobial Peptides: An Emerging Category of Therapeutic Agents. Front Cell Infect Microbiol, 2016, 6, p. 194.
27. MARCINKIEWICZ, M., MAJEWSKI, S. The role of antimicrobial peptides in chronic inflammatory skin diseases. Postepy Dermatol Alergol, 2016, 33(1), p. 6–12.
28. MROWIETZ, U., KEDEM, T. H., KEYNAN, R., EINI, M., TAMARKIN, D., ROM, D., SHIRVAN, M. A Phase II, Randomized, Double-Blind Clinical Study Evaluating the Safety, Tolerability, and Efficacy of a Topical Minocycline Foam, FMX103, for the Treatment of Facial Papulopustular Rosacea. Am J Clin Dermatol, 2018, doi: 10.1007/s40257-017-0339-0. [Epub ahead of print] PubMed PMID: 29396702.
29. NIKOLOWSKI, J. Rosacea oral therapy with 13 cis retinoid acid. Hautarzt, 1980, 31, p. 660–661.
30. PARK, K. Y. Botulinum toxin for the treatment of refractory erythema and flushing of rosacea. Dermatology, 2015, 4(230), p. 299–301.
31. RAINER, B. M. Rosacea is associated with chronic systemic diseases in a skin severity-dependent manner: results of a case-control study. J Am Acad Dermatol, 2015, 73, p. 604–608.
32. REINHOLZ, M. Rosacea - S1 guideline. J Dtsch Dermatol Ges, 2013, 11(8), p. 768–780.
33. RENIERI, G. Chronic eyelid oedema and rosacea (Morbus Morbihan): diagnostic and therapeutic challenges. Klin Monbl Augenheilkd, 2011, 228(1), p. 19–24.
34. RULCOVÁ, J. Rozacea. In NEVORALOVÁ, Z. aj. Obličejové dermatózy. Praha: Mladá fronta, 2016, s. 91–121.
35. SHANLER, S. D. Successful treatment of the erythema and flushing of rosacea using a topically applied selective alpha-1-adrenergic receptor agonist, oxymetazoline. Arch Dermatol, 2007, 11(143), p. 1369–1371.
36. SLONKOVÁ, V. Rosacea a dermatitis perioralis. Čs. derm., 2009, 4, p. 183–193.
37. TAN, J. ROSCO coauthors. Updating the diagnosis, classification and assessment of rosacea by effacement of subtypes: reply from the author. Br J Dermatol, 2017, 177(2), p. 598–599.
38. TODA-BRITO, H. et al. Lupus miliaris disseminatus faciei. An Bras Dermatol, 2017, 92(6), p. 851–853.
39. TWO, A. M., Wu, W., GALLO, R. L. et al. Rosacea: Part I. Introduction, categorization, histology, pathogenesis,and risk factors. J Am Acad Dermatol, 2015,72(5), p. 749–758.
40. TWO, A. M., Wu, W., GALLO, R. L. et al. Rosacea: part II. Topical and systemic therapies in the treatment of rosacea. J Am Acad Dermatol, 2015,72(5), p. 761–770.
41. VANZUUREN, E. J. Effective and evidence-based management strategies for rosacea: summary of a Cochrane systemic review. Br J Dermatol, 2011, 165, p. 760–781.
42. WILKIN, J. et al. Standard classification of rosacea: Report of the National Rosacea Society Expert Committee on the Classification and Staging of Rosacea. J Am Acad Dermatol, 2002, 46(4), p. 584–587.
Štítky
Dermatologie Dětská dermatologie
Článek vyšel v časopiseČesko-slovenská dermatologie
Nejčtenější tento týden
2018 Číslo 5- Isoprinosin je bezpečný a účinný v léčbě pacientů s akutní respirační virovou infekcí
- Condylomata accuminata a jejich prevence i léčba
- Proces hojení ran krok za krokem a co ho může zkomplikovat
- Miniinvazivní léčba pilonidálního sinu: laserová a podtlaková terapie jako šetrná a účinná modalita
- Význam lokální oxygenoterapie a ozonoterapie pro léčbu nehojivých ran
-
Všechny články tohoto čísla
- Rozacea – současný pohled
- Kutánna larva migrans – importovaná parazitárna infekcia
- Lupus miliaris disseminatus faciei
- Klinický případ: Stroužkovité útvary periungválně. Stručný přehled
- Kožní nemoci z povolání – úskalí, příčiny, názory
- Akné
- Zápis ze schůze výboru ČDS dne 31. 5. 2018
- 26. Fortbildungswoche für praktische Dermatologie und Venereologie (FOBI) Mnichov 24.–28. 7. 2018
- Vzpomínka na docenta MUDr. Mojmíra Nováka, CSc.
- Odborné akce 2018
- Česko-slovenská dermatologie
- Archiv čísel
- Aktuální číslo
- Informace o časopisu
Nejčtenější v tomto čísle- Rozacea – současný pohled
- Kutánna larva migrans – importovaná parazitárna infekcia
- Kožní nemoci z povolání – úskalí, příčiny, názory
- Akné
Kurzy
Zvyšte si kvalifikaci online z pohodlí domova
Autoři: prof. MUDr. Vladimír Palička, CSc., Dr.h.c., doc. MUDr. Václav Vyskočil, Ph.D., MUDr. Petr Kasalický, CSc., MUDr. Jan Rosa, Ing. Pavel Havlík, Ing. Jan Adam, Hana Hejnová, DiS., Jana Křenková
Autoři: MUDr. Irena Krčmová, CSc.
Autoři: MDDr. Eleonóra Ivančová, PhD., MHA
Autoři: prof. MUDr. Eva Kubala Havrdová, DrSc.
Všechny kurzyPřihlášení#ADS_BOTTOM_SCRIPTS#Zapomenuté hesloZadejte e-mailovou adresu, se kterou jste vytvářel(a) účet, budou Vám na ni zaslány informace k nastavení nového hesla.
- Vzdělávání