-
Články
- Vzdělávání
- Časopisy
Top články
Nové číslo
- Témata
- Kongresy
- Videa
- Podcasty
Nové podcasty
Reklama- Kariéra
Doporučené pozice
Reklama- Praxe
VZTAH MEZI OBSTRUKČNÍ SPÁNKOVOU APNOÍ A KRANIOFACIÁLNÍMI ANOMÁLIEMI U DOSPĚLÝCH PACIENTŮ
Autoři: N. Tkadlecová; P. Černochová
Působiště autorů: Stomatologická klinika Lékařské fakulty Masarykovy univerzity a Fakultní nemocnice u sv. Anny, Brno
Vyšlo v časopise: Česká stomatologie / Praktické zubní lékařství, ročník 121, 2021, 4, s. 98-107
Kategorie: Přehledový článek
Souhrn
Úvod: Syndrom obstrukční spánkové apnoe (OSA) je závažné, život ohrožující onemocnění, které se projevuje nadměrnou denní spavostí a může vést k poškození kognitivních funkcí, k rozvoji hypertenze, kardiovaskulárních chorob a diabetu. Jde o onemocnění multifaktoriální etiologie, u něhož dochází k opakovaným epizodám částečné nebo úplné obstrukce horních dýchacích cest v průběhu spánku, během kterých klesá saturace hemoglobinu kyslíkem až na 70 %.
Vlastní sdělení: Prevalence syndromu obstrukční spánkové apnoe je u dospělých pacientů v rozvinutých zemích vysoká. V ortodontické praxi se často objevují pacienti trpící OSA, jejichž kraniofaciální a dentální znaky, biotyp obličejového skeletu a specifické patologie krční páteře jsou dávány do souvislosti s omezenou průchodností horních a dolních dýchacích cest. Z kraniofaciálních a dentálních anomálií jde především o skeletální druhou třídu, která může být kombinovaná s II. Angleovou třídou a zvětšeným incizálním schůdkem, růstovou posteriorotaci dolní čelisti, redukovanou délku těla mandibuly, zvětšený úhel čelistní báze v kombinaci s frontálně otevřeným skusem, retrognácii mandibuly, bimaxilární retruzi, vysoké a úzké patro projevující se laterálně zkříženým skusem. Dalšími znaky jsou prodloužené měkké patro, jeho ztluštění, objemnější jazyk a nižší pozice jazylky. K syndromu obstrukční spánkové apnoe patří také hypertrofie nosní, jazykové a patrových mandlí. K diagnostice výše zmíněných anomálií a anatomických poměrů, které přispívají k rozvoji OSA, se užívají základní zobrazovací metody: ortopantomografický a kefalometrický snímek, počítačová tomografie a magnetická rezonance.
Cílem sdělení je přehledné zpracování problematiky anomálií kraniofaciálních struktur, které mohou ovlivňovat vznik OSA, a srovnání osmi evropských studií prokazujících vztah mezi OSA a těmito anomáliemi.
Závěr: Pro správnou diagnostiku a léčbu syndromu obstrukční spánkové apnoe je klíčová mezioborová spolupráce otorinolaryngologa, ortodontisty, neurologa a internisty. Vzhledem k vysoké frekvenci kraniofaciálních abnormalit, které často zůstávají skryté, by mělo být ortodontické vyšetření standardně provedeno u každého pacienta s diagnózou OSA.
Klíčová slova:
polysomnografie – ortodontická terapie – obstrukční spánková apnoe u dospělých pacientů – laterální kefalometrické snímky – kraniofaciální anomálie
ÚVOD
Dýchací soustava je složitý funkční systém, jehož hlavní úlohou je přenos dýchacích plynů (O2 a CO2) mezi zevním a vnitřním prostředím. Dýchací cesty se ve střední části hltanu kříží s cestami polykacími, čímž se morfologicky dělí na horní dýchací cesty (zevní nos, nosní dutina a vedlejší nosní dutiny) a na dolní dýchací cesty (hrtan, průdušnice, průdušky, plíce) [1]. Pro pochopení patofyziologie vzniku syndromu obstrukční spánkové apnoe je důležitá anatomická znalost hltanu. Jde o složitý orgán, který je tvořen třemi oddíly – nosohltanem (nasopharynx), ústním (mesopharynx) a hrtanovým oddílem (hypopharynx). Velikost faryngeálního prostoru je určena zejména relativním růstem a velikostí měkkých tkání obklopujících dentofaciální kostěný podklad [2, 3]. Hlavní úlohou hltanu je dýchání, polykání a fonace. Tyto funkce jsou umožněny svaly hltanu, které mění jeho průsvit. Při dýchání jsou svaly hltanu i měkkého patra uvolněné a nekontrahují se [1, 4]. V průběhu spánku dochází k útlumu vědomé kontroly dýchání, snižuje se aktivita svalů hltanu a také funkce nervus hypoglossus, který svaly zodpovědné za kontrakci a dilataci hltanu inervuje [5]. Důsledkem je zvyšování odporu v dýchacích cestách. Vyšší tlak v horních dýchacích cestách způsobí reflexní kontrakci svalů hltanu, které zabrání jeho kolapsu a vzniku apnoe [4]. Přítomnost kraniofaciálních a dentálních abnormalit, patologie krční páteře, hypertrofie lymfatických tkání, narušení neuromuskulární kontroly horních dýchacích cest a další faktory mohou vést ke vzniku kolapsu hltanu, a tím ke zvýšení pravděpodobnosti výskytu poruch vázaných na spánek [6].
Existuje několik studií, které se zabývaly souvislostí mezi patologiemi kostěných struktur v oblasti hlavy a krku a vznikem syndromu OSA. Cílem tohoto přehledového článku je porovnat osm evropských studií, které analyzovaly vztahy mezi vznikem obstrukční spánkové apnoe a kraniofaciálními znaky diagnostikovanými prostřednictvím laterálního kefalometrického snímku, a zdůraznit, které anatomické struktury hlavy a krku je nutno sledovat v souvislosti s touto problematikou.
DEFINICE A TYPY SPÁNKOVÉ APNOE
Apnoe je přerušení přísunu dýchacích plynů přes alveokapilární membránu do krve na déle než deset sekund. Hypopnoe představuje omezení proudu dýchacích plynů přes alveokapilární membránu do krve na méně než 50 % původní hodnoty po dobu deseti a více sekund. Zároveň dochází k poklesu saturace hemoglobinu kyslíkem minimálně o 3 %,což bývá spojeno s probouzecími reakcemi [4, 7, 8]. Syndrom spánkové apnoe patří mezi nejčastější poruchy vázané na spánek [9]. Jde o onemocnění s vysokou prevalencí, které se vyskytuje u 34 % mužů a u 17 % žen a často zůstává nediagnostikované [10].
Rozlišujeme tři typy spánkové apnoe: obstrukční, centrální a smíšenou. Spánková apnoe je považována za obstrukční v případě přítomnosti dechového úsilí, pokud se vyskytuje minimálně pět apnoí za hodinu spánku. Klinicky se projevuje zvýšenou denní spavostí, hlasitým chrápáním, častými probouzecími reakcemi v důsledku dušení [4, 11]. U centrální spánkové apnoe není přítomno dechové úsilí v důsledku dysfunkce centrálního nervového systému. V některých případech je centrální apnoický syndrom spojován s Cheyneovým-Stokesovým dýcháním [12–14]. Apnoe smíšená je kombinací obou předchozích. Nejdříve vznikne apnoe centrální s absencí dýchacího úsilí, které se v dalším průběhu objeví, a tím vznikne apnoe obstrukční [4].
Objektivním stanovením stupně závažnosti OSA je AHI index, který je definován jako počet apnoí/hypopnoí za hodinu spánku [15]. Na základě tohoto indexu rozlišujeme apnoi lehkou (AHI 5–15 apnoí/hypopnoí za hodinu spánku), střední (AHI 15–30 apnoí/hypopnoí za hodinu spánku) a těžkou (AHI >30 apnoí/hypopnoí za hodinu spánku) [16].
Existuje řada predilekčních faktorů, které napomáhají vzniku OSA. Jedná se především o obezitu, vyšší věk pacientů, diabetes mellitus, vysoký tlak, kouření a alkohol. Kromě těchto rizikových faktorů ke vzniku OSA přispívají kraniofaciální, cervikální a dentální abnormality a faktory, které nesouvisejí s anatomickými změnami, jako je například neschopnost spát hlubokým spánkem, nízká neuromuskulární odpověď a nestabilita kontrolních systémů ventilace [6, 17, 18]. Syndrom OSA je na druhou stranu sám významným predisponujícím faktorem pro vznik kardiovaskulárních onemocnění, neboť způsobuje systémovou hypertenzi, je spojen se zvýšeným výskytem fibrilace síní, infarktu myokardu a srdečním selháním [19].
ANOMÁLIE ANATOMICKÝCH STRUKTUR HLAVY A KRKU JAKO PREDISPONUJÍCÍ FAKTORY VZNIKU OSA
Kraniofaciální, cervikální a dentální anomálie jsou podle mnoha studií prokázanými predisponujícími faktory pro vznik syndromu OSA. Tyto anomálie bývají často viditelné na laterálním kefalometrickém snímku, který díky své jednoduché proveditelnosti, nízkým nákladům, snadné reprodukovatelnosti výsledků a nízké dávce záření slouží jako hlavní diagnostický nástroj v ortodoncii [20, 21]. Analýzou laterálního kefalometrického snímku je ortodontista schopen odhalit predispozici pacienta k OSA, a významně tak přispět k diagnostice a zahájení léčby tohoto onemocnění.
V následujícím textu jsou uvedeny anatomické struktury, kterým je v souvislosti se vznikem OSA u kavkazské populace nutno věnovat pozornost.
Poloha čelistí
Vzájemná poloha čelistí je významným faktorem, který ovlivňuje vznik OSA. V mnoha studiích bylo prokázáno, že pacienti trpící OSA mají nízký úhel SNB, redukovanou délku těla a posteriorotaci dolní čelisti [22, 23].
Polohu čelistí udávají hodnoty ANB a WITS, které zařazují pacienta do skeletálních tříd [24]. Syndrom obstrukční spánkové apnoe se nejčastěji vyskytuje u pacientů s druhou skeletální třídou, přičemž je úhel ANB > +5°, tento úhel je zároveň rozdílem úhlů SNA a SNB, které udávají polohu horní a dolní čelisti vzhledem k bázi lební [24–26].
V řadě studií byla pozorována redukovaná délka těla maxily (vzdálenost spina nasalis anterior – spina nasalis posterior), zatímco sagitální pozice maxily se příliš neměnila [22, 27] (obr. 1).
Obr. 1. Znázornění polohy čelistí vzhledem k bázi lební a vyznačení délky těla maxily
Bod A: bod nejvíce vzadu na přední kontuře horního alveolárního výběžku;
Bod B: bod nejvíce vzadu na přední kontuře dolního alveolárního výběžku;
N: nasion; S: střed sella turcica;
Spp: bod ležící nejvíce vzadu na spina nasalis posterior;
Spa: bod ležící nejvíce vpředu na spina nasalis anterior Fig. 1 Position of jaws related to the cranial base and pointing out the maxillary corpus
Point A: the most concave point of anterior maxilla;
Point B: the most concave point on mandibular symphysis;
N: nasion; S: the middle of sella turcica;
Spp: the most posterior point on spina nasalis posterior;
Spa: the most anterior point on spina nasalis anterior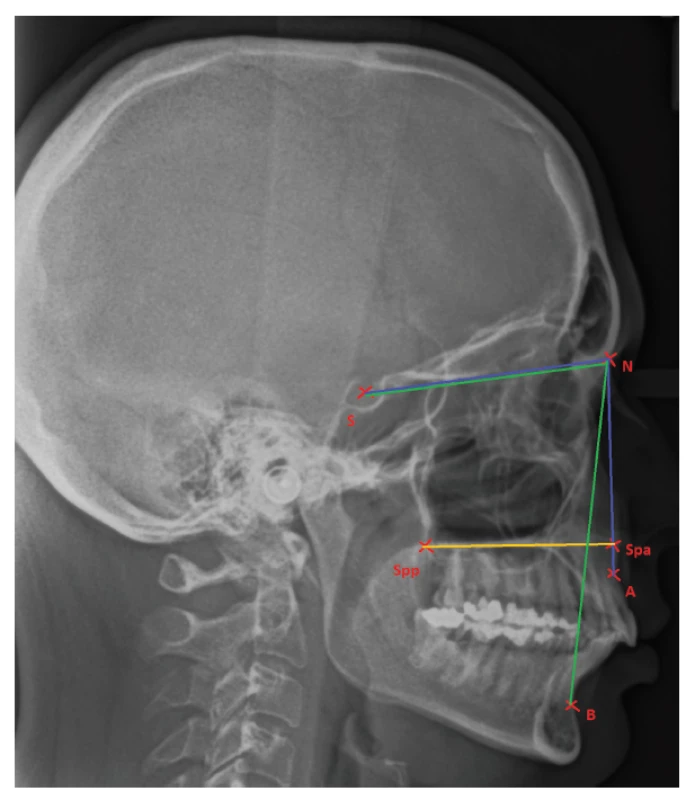
Významným morfologickým faktorem u pacientů s OSA je přítomnost vysokého a úzkého patra vyskytujícího se současně s úzkým horním zubním obloukem, neboť se jedná o znaky, které bývají dávány do souvislosti se zmenšeným orofaryngeálním prostorem určeným pro jazyk [28].
Kraniální báze
Několik studií potvrdilo signifikantně kratší délku přední kraniální báze – spojnice středu sella turcica (S) a nasionu (N), nejanteriornějšího bodu na sutura frontonasalis – a také signifikantně kratší délku kraniální báze – vzdálenost mezi nasionem a basionem (Ba), což je bod nacházející se na předním okraji foramen magnum – u pacientů trpících OSA v porovnání s kontrolní skupinou pacientů [24, 29–31]. Taktéž bylo pozorováno, že pacienti s OSA mají redukovaný úhel kraniální báze (S–N–Ba), což se projevuje bimaxilární retruzí a zúžením horních cest dýchacích v oblasti hltanové úžiny [22]. Bimaxilární retruze byla prokázána jako statisticky signifikantní faktor pro OSA u hispánské populace v porovnání s jinými etnickými skupinami [32]. Podle Hellsingové průchodnost horních cest dýchacích výrazně ovlivňuje postavení hlavy pacienta během zhotovení laterálního kefalometrického snímku [33]. Solow et al. se zabývali pozicí hlavy a krku u pacientů s OSA a u zdravých pacientů. Při hodnocení laterálního kefalometrického snímku bylo prokázáno, že pacienti trpící OSA mají větší úhel kraniocervikálního zakřivení (obr. 2).Tato skutečnost se dává do souvislosti s přítomností adenoidních vegetací, které zapříčiňují obstrukci dýchacích cest. Po adenotomii došlo ke změně postavení hlavy a krku, v některých případech také k redukci úhlu kraniocervikálního zakřivení [34].
Obr. 2. Úhel kraniocervikálního zakřivení, který udává pozici hlavy vzhledem k pozici krčních obratlů; převzato z Solow et al. [34]
NSL: spojnice bodů N (nasion) a S (sella turcica); OPT: zakřivení krční páteře
Fig. 2 Shows the position of the head to the cervical column; the craniocervical angle (NSL-OPT); taken from [34]
NSL: line from N (nasion) to S (sella); OPT: inclination of the cervical column![Úhel kraniocervikálního
zakřivení, který udává pozici
hlavy vzhledem k pozici
krčních obratlů; převzato
z Solow et al. [34]<br>
NSL: spojnice bodů N
(nasion) a S (sella turcica);
OPT: zakřivení krční páteře<br>
Fig. 2 Shows the position of the head
to the cervical column; the
craniocervical angle (NSL-OPT);
taken from [34]<br>
NSL: line from N (nasion) to
S (sella); OPT: inclination of the
cervical column](https://www.prolekare.cz/media/cache/resolve/media_object_image_small/media/image_pdf/53115a385bd606fc5d7d5d91141e6dd8.png)
Obličejová výška
U pacientů s OSA byly pozorovány změny v celkové přední obličejové výšce i v její dolní části, které jsou zvětšeny při porovnání se zdravou skupinou pacientů [35–38] (obr. 3).
Obr. 3. Vysvětlení pojmu „přední obličejová výška“ na laterálním kefalometrickém snímku
N: nasion;
S: střed sella turcica;
Spp: bod ležící nejvíce vzadu na spina nasalis posterior;
Spa: bod ležící nejvíce vpředu na spina nasalis anterior;
Me: menton, bod nejníže na symfýze mandibuly;
Gn: gnathion, bod ležící v mediánní rovině na spodním okraji dolní čelisti nejvíce vpředu
Fig. 3 Lateral cephalogram expressing the term „anterior facial height“
N: nasion;
S: the middle of sella turcica;
Spp: the most posterior point on spina nasalis posterior;
Spa: the most anterior point on spina nasalis anterior;
Me: menton, the lowest point on mandibular symphysis;
Gn: gnathion, the lowest point of the midline of the lower jaw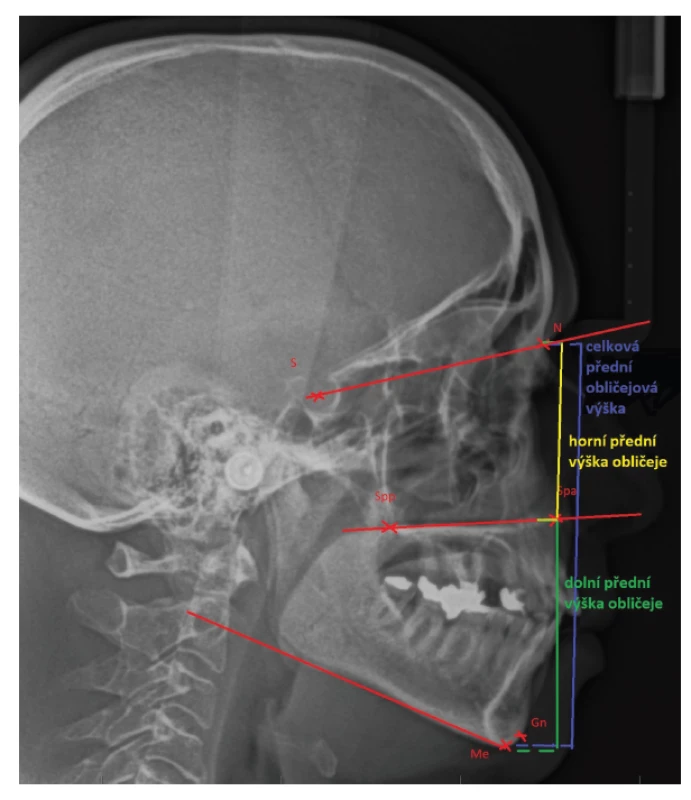
Rozměry měkkého patra a jazyka
Vyšetření jazyka a měkkého patra je neopominutelným krokem při základním stomatologickém vyšetření. K diagnostice relativní velikosti těchto struktur stačí pouhá aspekce. Diagnostika makroglosie je velmi náročná. Na větší velikost jazyka nás mohou upozornit otisky zubů po jeho stranách [4]. Ke zhodnocení relativní velikosti jazyka a měkkého patra se v praxi používá Mallampatiho klasifikace, která se původně využívala ke stanovení obtížnosti intubace. Vyšetření se provádí při široce otevřených ústech pacienta, kde hodnotíme velikost prostoru mezi kořenem jazyka a měkkým patrem. Většina pacientů trpících těžkou obstrukční spánkovou apnoí je hodnocena nejzávažnějším stupněm IV, při kterém není viditelné celé měkké patro ani uvula [4, 39]. K objektivnímu stanovení velikosti jazyka a rozměrů měkkého patra se využívá laterálního kefalometrického snímku, počítačové tomografie (CT) a magnetické rezonance (MRI). Mnoho autorů shledalo prodloužení a ztluštění měkkého patra a zvětšení velikosti jazyka statisticky signifikantní u pacientů s OSA (obr. 4) [22, 40–42]. Poloha jazyka bezprostředně souvisí s polohou jazylky, na kterou se upínají svaly jazyka. Nižší poloha jazylky vede k tomu, že je báze jazyka položena v hypofaryngu, což má za následek omezení průchodnosti horních dýchacích cest [43, 44].
Obr. 4. Znázornění délky měkkého patra – vzdálenost Spp (spina palatina posterior) a bodu P (okraj měkkého patra); šířky měkkého patra v nejširším místě; délky jazyka – vzdálenost bodu Tt (přední kraj jazyka) a bodu Eb (báze eppiglotis); H – poloha jazylky
Fig. 4 The length of soft palace – the distance between Spp (spina palatina posterior) and the point P (the tip of soft palate); the width of soft palate in the widest place; the length of tongue – distance between the point Tt (the anterior tip of tongue) and the point Eb (base of epiglottis); H – position of hyoid bone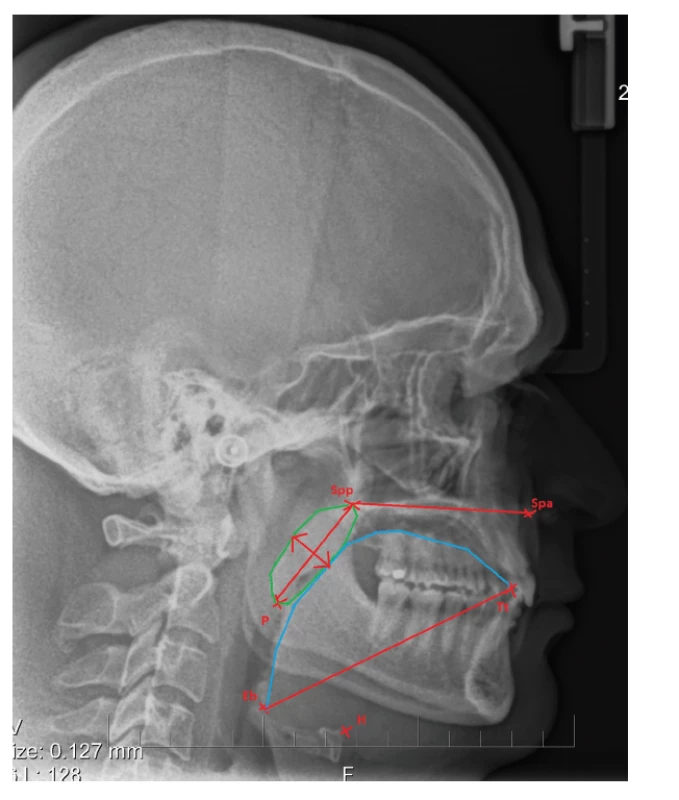
Poloha jazylky
Jazylka, os hyoideum, je kost tvaru podkovy, která je uložena pod tělem jazyka. Je tvořena velkými a malými rohy a tělem, u štíhlých jedinců může být i hmatná. Jazylka je spojena s okolními anatomickými strukturami prostřednictvím ligament a svalů, které se dělí na nadjazylkové a podjazylkové. Jejich činností se mění poloha jazylky vůči krku[45]. U pacientů trpících syndromem OSA byla na základě několika studií prokázána statisticky významná inferiorní pozice jazylky v porovnání s kontrolní skupinou (obr. 4) [38, 41, 46–49]. Ve většině případů byla měřena vzdálenost jazylky od mandibulární linie, někteří autoři měřili vzdálenost jazylky od třetího či čtvrtého krčního obratle či vzdálenost jazylky od vallecula epiglottica [41, 42, 48]. Pozice jazylky souvisí s polohou jazyka, jehož báze je při nižší pozici jazylky umístěna do oblasti hypofaryngu. Tato skutečnost může být hlavním důvodem neúspěchu terapie OSA pomocí dlah užívaných k mandibulárnímu předsunu [50, 51]. Poloha jazylky zároveň udržuje průchodnost horních dýchacích cest. Nižší poloha jazylky a báze jazyka vede k přetížení dolní čelisti, protože je nutno vynaložit větší energii ke zvednutí jazyka, což má za následek zhoršení OSA a způsobí to, že pacient spí s otevřenými ústy [52, 53].
Hltan
Hltan, orofarynx, je nejčastějším místem obstrukce horních dýchacích cest. Dělí se na část retropalatinální a retroglosickou [4]. Na řízení konstrikce a dilatace lumen horních dýchacích cest se podílejí čtyři skupiny svalů. Jedná se o svaly, které řídí pozici měkkého patra, pozici jazyka, závěsného aparátu jazylky a posterolaterální faryngeální stěny [54]. Při hodnocení rozměrů horních dýchacích cest na laterálním kefalometrickém snímku často vycházíme z McNamarovy analýzy, kde hodnotíme orofarynx ve dvou místech. První je oblast mezi měkkým patrem a nejanteriornějším bodem na zadní stěně hltanu. Druhé místo je v retrolingvální oblasti [55]. U pacientů s OSA bylo v několika studiích prokázáno zúžení horních dýchacích cest na laterálním kefalometrickém snímku [22, 29, 56]. Ačkoliv se jedná o levnou a jednoduchou metodu s minimální radiační zátěží, exaktní určení místa největšího zúžení není možné v důsledku absence trojrozměrného zobrazení. Počítačová tomografie se proto v dnešní době jeví jako spolehlivější nástroj k určení nejužšího místa dýchacích cest a k případnému porovnání změn před a po ortognátní operací [57].
Dentální anomálie
U pacientů s OSA jsou často pozorovány také dentální anomálie. Většinou jsou důsledkem ústního dýchání, přítomnosti adenoidních vegetací, zlozvyků a pozdního zahájení ortodontické léčby. Mnoho studií uvádí korelaci mezi OSA a přítomností úzké maxily a klenutého patra, které se vyskytují v kombinaci s jednostranně či oboustranně zkříženým skusem (obr. 5a, obr. 5b), popřípadě frontálně otevřeným skusem a výrazným stěsnáním v horním i dolním zubním oblouku [37, 58, 59]. Dalším často pozorovaným znakem je protruze horních středních řezáků a zvětšený incizální schůdek, které bývají spojeny se skeletální II. třídou a v mnohých případech i s dentální Angleovou II. třídou [60]. Kushida et al. vytvořili morfometrický model k predikci obstrukční spánkové apnoe u dospělých pacientů, který se osvědčil jako přesný a dobře reprodukovatelný. Tento model využívá znalosti BMI indexu pacienta, jeho obvodu krku a specifických hodnot změřených v dutině ústní, jako jsou: výška patra, šířka horní a dolní čelisti a velikost incizálního schůdku [61].
Obr. 5. a Laterálně zkřížený skus u pacienta po extrakci horních premolárů a se zvětšeným incizálním schůdkem
Fig. 5a Lateral cross bite in patient with extracted upper first premolars and increased overjet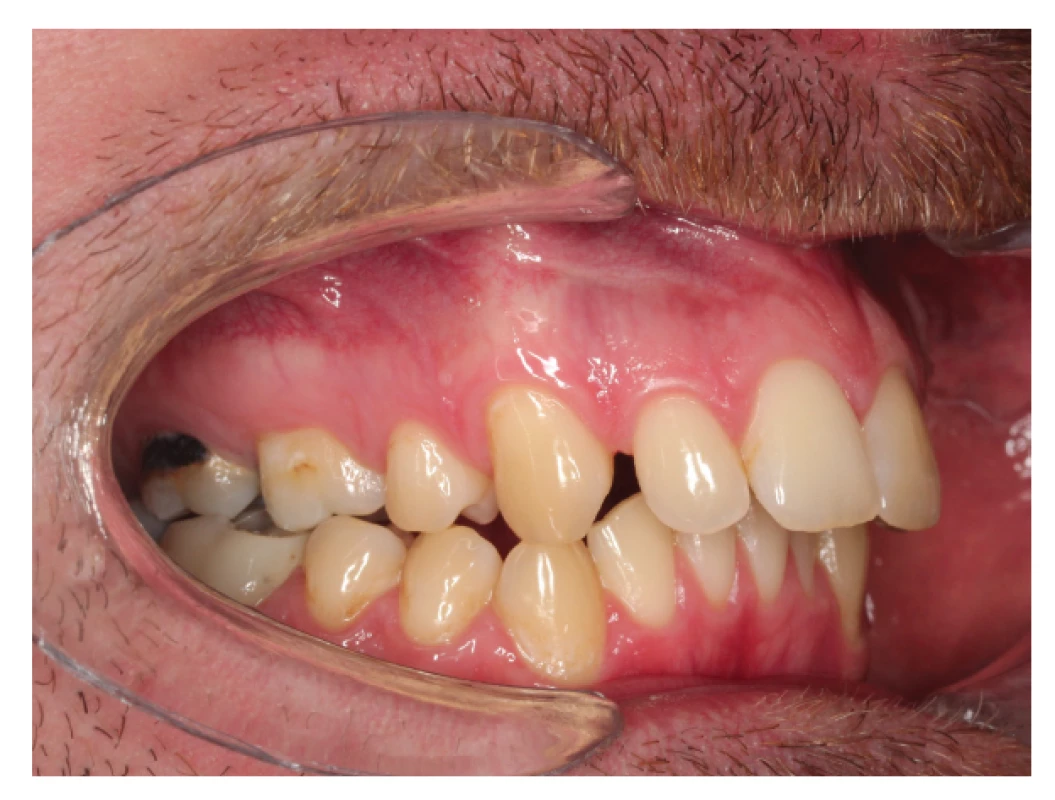
Obr. 5b Úzký horní zubní oblouk
Fig. 5b Narrow upper dental arch
Výše zmíněné ortodontické anomálie se snažíme léčit v co nejčasnějším věku pacienta, a kladně tak přispět k ovlivnění růstu čelistí. Efektivní terapií je u rostoucích pacientů rychlá maxilární expanze a předsun dolní čelisti [58, 62]. Kaditis et al. navrhli algoritmus pro léčbu dětských pacientů trpících OSA. Jde o léčebný postup, který zahrnuje sledování hmotnosti pacienta, léčbu nazálními kortikosteroidy v případě hypertrofie patrových mandlí za účelem redukce jejich objemu, nebo adenotomii při hypertrofii nosních mandlí, léčbu pomocí ortodontických aparátů, přetlakovou terapii a maxilofaciální chirurgii či tracheostomii v případě neúspěchu předchozích léčebných metod [63].
SOUVISLOST MEZI KRANIOFACIÁLNÍMI ANOMÁLIEMI A OSA V EVROPĚ
Vybrané studie evropských autorů z let 1990–2020 byly porovnány a posouzeny po stránce metodického přístupu k ortodontické problematice hodnocení kraniofaciálních struktur a anatomických poměrů u pacientů s OSA. Srovnávané kefalometrické studie rea-lizované v evropských státech (Anglie, Francie, Nizozemsko, Itálie, Polsko, Chorvatsko a Turecko) se zabývaly pacienty s OSA s různou hodnotou AHI v početně různě velkých a strukturovaných skupinách (muži a ženy různého věku a BMI), od nejmenšího počtu zahrnujícího 16 mužů v experimentální skupině až po nejvyšší sledovaný počet 99 pacientů (tab. 1). Výsledky byly porovnávány buď se standardními hodnotami, nebo s hodnotami získanými v rámci odpovídajících kontrolních skupin [29, 42, 50, 64–68].
Tab. 1. Evropské studie zabývající se souvislostí mezi OSA a kraniofaciálními anomáliemi
Tab. 1 European studies determining correlation between OSA and craniofacial anomalies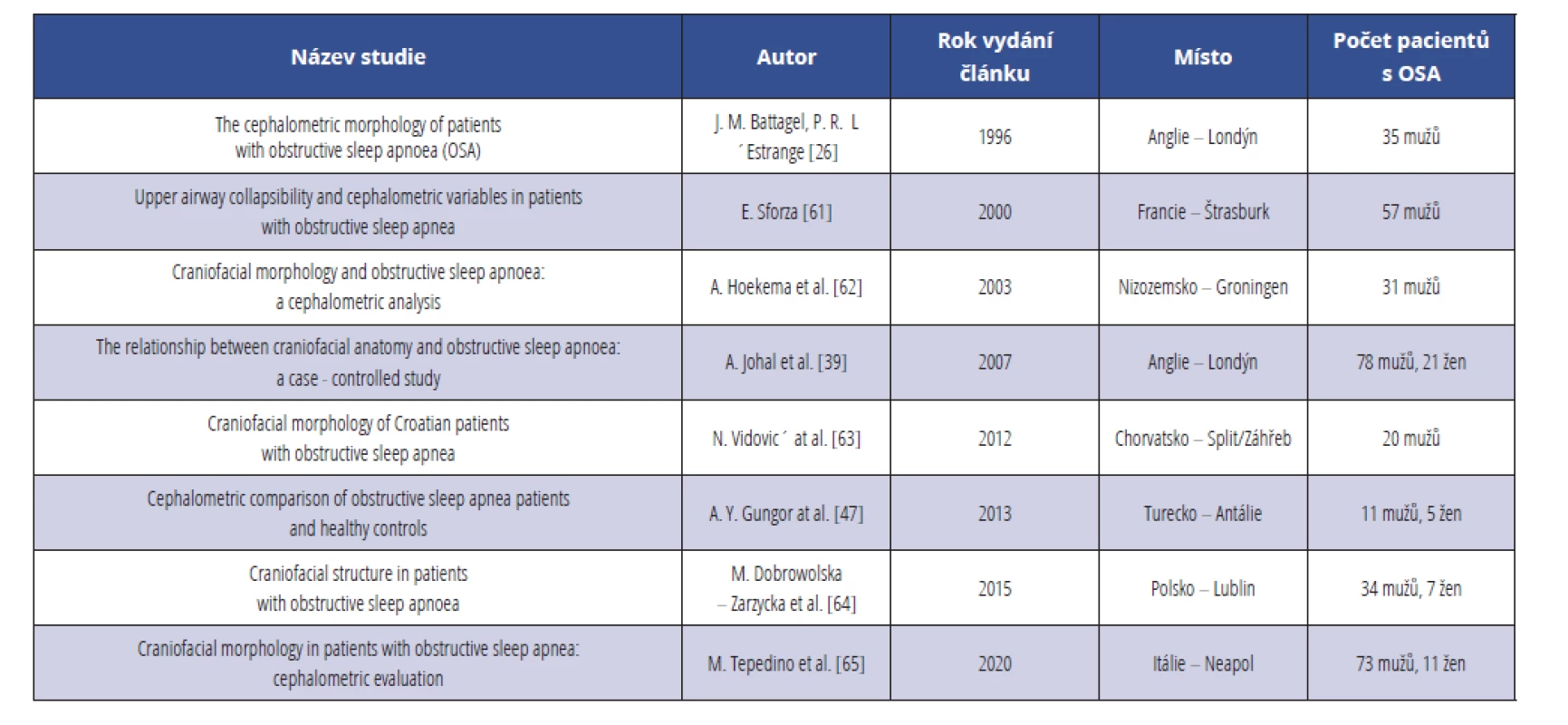
Všichni sledovaní pacienti byli diagnostikováni polysomnograficky a stupeň jejich OSA byl dokumentován respiračním disturbančním indexem (RDI) v rozsahu 5,0–97,0 nebo byl udán v hodnotách AHI (v rozsahu 4,0–80,0).
Velmi detailně byla zpracována studie britských vědců vedených Battagelem z londýnského ortodontického pracoviště, kteří analyzovali laterální kefalometrické snímky u skupiny 35 mužů s polysomnograficky diagnostikovanou a potvrzenou OSA a u kontrolní skupiny 24 mužů bez anamnézy respiračních onemocnění, problémů s chrápáním nebo s denní somnolencí. Věk se u skupin s OSA pohyboval v rozsahu 26,0 až 73,5 let, v průměru dosahoval 50,9 let. Kontrolní skupina 31 mužů byla ve věku 25,9 až 50,5 let, s průměrem 41,8 let. Kontrolní skupina se statisticky významně lišila od experimentální skupiny s OSA v hmotnosti, a tím i nižším BMI. Průměr BMI (24,5) v kontrolní skupině byl v normálních hodnotách, zatímco průměr BMI (30,6) u pacientů s OSA byl v mezích obezity [29].
Oproti tomu se tým ortodontistů z Lublinu v Polsku zaměřil na skupinu 41 pacientů s AHI vyšším než 4, v níž bylo osm žen (17 %) a 34 mužů (83 %) ve věku 38–74 let. Celkem 75 % pacientů patřilo do věkové skupiny 50–65 let a jejich AHI se pohyboval v rozmezí 9,1 až 80,6 (průměr 30,8) epizod apnoe během jedné hodiny spánku. BMI bylo v rozmezí 24–41 (s průměrem 30,9), celkem 22 pacientů, tj. 54 %, bylo klasifikováno jako obézních [64].
Pokud byly v rámci sledovaných studií sestaveny kontrolní skupiny probandů, pohybovaly se jejich počty od 20 do 37 mužů, v průměru s nižšími hodnotami BMI, než měli pacienti.
V rámci vyšetření kraniofaciálních struktur u experimentálních a kontrolních skupin byla ve všech studiích použita metoda laterální kefalometrie, a to nejenom z důvodu, že se jeví jako diagnosticky dostatečně přesná, ale že je i mnohem šetrnější a méně nákladná než moderní metody, jako jsou počítačová tomografie nebo magnetická rezonance. Sledované kraniofaciální struktury byly snímkovány, měřeny, popsány a nakonec srovnávány se standardy nebo s hodnotami získanými měřením v rámci referenčních skupin.
Kefalometrická analýza morfologických struktur a anatomických rozměrů byla ve většině studií (Anglie, Itálie, Chorvatsko, Turecko) provedena pomocí maxilárních a dalších 25 konvenčních bodů na tvrdých a měkkých tkáních [29, 42, 50, 65, 68]. Autoři lokalizovali 22 přídatných bodů v oblasti krčních obratlů, orofaryngu, epiglotis, měkkého patra a jazyka. Měřeními byl ohraničen intermaxilární prostor, měkké patro a jazyk [29].
K vyhodnocení naměřených údajů morfologických struktur byly použity různé statistické metody, obligátně to byla analýza variance (ANOVA) a/nebo Pearsonův korelační koeficient (biometrie).
Vědci prokázali, že morfologie orofaciálních struktur a některé anatomické rozměry hlavy se u pacientů s OSA skutečně signifikantně odlišují od průměrů u zdravé evropské populace. Zejména pokud jde o průchodnost horních dýchacích cest, kdy bylo měřením šířky horních dýchacích cest na laterálním kefalometrickém snímku ve dvou sagitálních rovinách (horní a dolní) až u 75,6 %pacientů s OSA zjištěno významné zúžení oproti standardním hodnotám [64]. Rozměr horního faryngeálního prostoru podle McNamarovy diagnostiky je udáván v průměru 10,4 mm. Ve studii Dobrowolské-Zarzycké et al. byla téměř u všech pacientů tato hodnota nižší. Stejné výsledky potvrdili i jiní autoři [29, 66].
Byla také prokázána souvislost mezi vznikem OSA a relativním zvětšením jazyka a ztluštěním měkkého patra.
Ve většině prací bylo dále zjištěno, že větší vzdálenost jazylky od mandibulární linie přispívá ke vzniku OSA. Stejně tak bylo měřením tří rozměrů determinujících pozici jazylky signifikantně prokázáno, že poloha jazylky je dána vzdáleností jazylky od C3, vzdáleností jazylky od nejposteriornějšího bodu na symfýze mandibuly a vzdáleností jazylky od frankfurtské horizontály. Jazylka je u pacientů s OSA lokalizována více inferiorně ve srovnání s kontrolní skupinou [67]. Délka a tloušťka měkkého patra i povrch měkkého patra byly u vyšetřované skupiny s OSA také signifikantně vyšší [42].
Téměř ve všech studiích bylo jednoznačně prokázáno, že nejsignifikantnějším predispozičním faktorem vzniku OSA je postavení a délka mandibuly, respektive její zkrácení. Zvláště zkrácení vzdálenosti gonion-menton nebo vzdálenosti gonion-bod B je v prokazatelné korelaci k výskytu OSA. Délka těla mandibuly byla u pacientů s OSA v průměru o 5,9 mm kratší než délka mandibuly u referenční skupiny. Podobně byla zkrácena i vzdálenost gonion-bod B, a to v průměru o 5,6 mm [29]. Velikost plochy intermaxilárního prostoru je rovněž predispozičním faktorem vzniku OSA, což prokázali ve své práci Battagel et al., kteří zjistili její plošnou redukci v průměru o 4,1 cm2 oproti skupině pacientů s OSA [29]. Také samotná délka intermaxilárního prostoru, tj. vzdálenost mezi zadní stěnou hltanu a orálními ploškami dolních řezáků v úrovni okluzní roviny, byla o 5,7 mm kratší ve srovnání s kontrolní skupinou [29]. Podobnou korelaci zjistili i další autoři [42, 66]. Johal et al. udávají zkrácení této vzdálenosti v průměru o 3,1 mm u pacientů s OSA oproti probandům kontrolní skupiny [42]. U všech pacientů s OSA byla velikost dýchacího prostoru v průměru o 66 % menší než u kontrolní skupiny.
V případech, kdy se autoři studií soustředili na proměřování anatomických rozměrů mezi ortodonticky významnými body na lebce s cílem prokázat korelaci s OSA, našli několik významných vzdáleností kraniometrických bodů a úhlů. Kratší vzdálenost z bodu S k bodu N, tzv. délku přední kraniální báze, popsala studie Vidoviće et al. [68]. Statisticky významný rozdíl mezi úhly SNB a SNA zjistili také Johal et al. a Hoekema et al. [42, 67]. V neposlední řadě byly v některých studiích jako signifikantní pro vznik OSA označeny následující faktory: zkrácení střední obličejové délky, protruze horních řezáků nebo vzdálenost jazylky od C3. Je zřejmé, že při vzniku OSA spolupůsobí souběžně několik faktorů, jejichž vlivem dochází ke snížení tonu svalů stěn horních dýchacích cest, k jejich následnému kolapsu a vzniku apnoe a/nebo hypopnoe. Velikost a průchodnost nazofaryngeálního lumen závisí na anatomických abnormalitách skeletu, k nimž může dojít také po prodělaných onemocněních horních cest dýchacích.
Všechny výše prezentované anatomické faktory (kraniofaciální anomálie) vzniku OSA jsou potencovány vyšší hodnotou BMI indexu; čím vyšší BMI, tím vyšší je riziko manifestace OSA.
ZÁVĚR
V práci analyzované články byly vybrány z databází Medline PubMed a Scopus. Určujícím kritériem výběru bylo zahrnout pacienty z evropských populací, u kterých byl zhotoven telerentgenový snímek a diagnostikována obstrukční spánková apnoe (OSA).
K průkazu vlivu a podílu ortodontických faktorů na vznik OSA je široce využívána metoda laterální kefalometrické radiografie, jíž lze zcela bezpečně identifikovat různé morfologické skeletální abnormality, stejně jako odchylky měkkých tkání obličeje, ústní dutiny a hltanu. Ačkoliv diagnosticky jsou počítačová tomografie nebo magnetická rezonance přesnější, pro daný účel je dostačující použití popsané metody, a to jak z hlediska diagnostického a ekonomického, tak i z hlediska zatížení organismu pacienta rentgenovým zářením.
V procesu diagnostiky, terapie a prevence OSA může ortodontista a ortodontické pracoviště zaujímat poměrně významnou roli, zejména pokud jde o predikci výskytu onemocnění a prevenci onemocnění u pacientů s různým stupněm anatomických odchylek v raných stadiích nemoci.
Ke zhoršení poměrů v průchodu vdechovaného vzduchu do plic může docházet zejména u mladistvých pacientů z důvodu nefyziologického vývoje měkkých tkání a skeletu nebo při významnému zvýšení BMI.
Z analýzy dosud publikovaných prací vyplývá, že ortodontisté jsou schopni velmi přesně diagnostikovat morfologické odchylky v průchodnosti dýchacích cest, mohou vyslovit podezření na toto onemocnění a pacienta doporučit k dalšímu odbornému vyšetření. Rychlá diagnostika a léčba může minimalizovat rozvoj komplikací spojených s touto poruchou.
Seznam zkratek
AHI – index apnoe – hypopnoe
BMI – index tělesné hmotnosti
CT – počítačová tomografie
MRI – magnetická rezonance
OSA – obstrukční spánková apnoe
RDI – respirační disturbanční index
Práce byla podpořena grantovým projektem NU20-06-00189 a projektem specifického výzkumu MUNI/A/1675/2020.
MDDr. Nela Tkadlecová
Stomatologická klinika a ortodontické oddělení
Fakultní nemocnice u svaté Anny
Pekařská 53
625 00 Brno
e-mail: nela.tkadlecova@fnusa.cz
Zdroje
1. Páč L. Anatomie člověka II : splanchnologie, kardiovaskulární systém, žlázy s vnitřní sekrecí. 1. vyd. Brno, Czechia: Masarykova univerzita; 2010, 192.
2. Lopatienė K, Dabkutė A, Juškevičiūtė V. Vertical and sagittal morphology of the facial skeleton and the pharyngeal airway. Stomatologija. 2016; 18(1): 21–25.
3. Ghoneima A, AlBarakati S, Jiang F, Kula K, Wasfy T. Computational fluid dynamics analysis of the upper airway after rapid maxillary expansion: a case report. Prog Orthod. 2015; 16 : 10.
4. Šonka K. Apnoe a další poruchy dýchání ve spánku. 1. vyd. Praha: Grada Publishing; 2004.
5. Tangel DJ, Mezzanotte WS, White DP. Influence of sleep on tensor palatini EMG and upper airway resistance in normal men. J Appl Physiol (1985). 1991; 70(6): 2574–2581.
6. Khan A, Than KD, Chen KS, Wang AC, La Marca F, Park P. Sleep apnea and cervical spine pathology. Eur Spine J. 2014; 23(3): 641–647. doi: 10.1007/s00586-013-3046-4
7. Děje na alveolokapilární membráně a perfúze plic. Funkce buněk a lidského těla. Skripta. [Internet]. [cit. 10. 4. 2021]. Dostupné z: http://fblt.cz/skripta/vi-dychaci-soustava/3-deje-na-alveolokapilarni-membrane-a-perfuze-plic/
8. Moran M. Syndrom spánkové apnoe a pohybová aktivita ve spánku. Med pro Praxi. 2008; 5(11): 440–442. [cit. 19. 12. 2008]. Dostupné z: https://www.medicinapropraxi.cz/artkey/med-200811-0010.php
9. Svanholt P, Petri N, Wildschiødtz G, Sonnesen L, Kjaer I. Associations between craniofacial morphology, head posture, and cervical vertebral body fusions in men with sleep apnea. Am J Orthod Dentofac Orthop. 2009;135(6): 702.e1–9; discussion 702–703.
10. Peppard PE, Young T, Barnet JH, Palta M, Hagen EW, Hla KM. Increased prevalence of sleep-disordered breathing in adults. Am J Epidemiol. 2013; 177(9): 1006–1014.
11. Banabilh SM. Orthodontic view in the diagnoses of obstructive sleep apnea. J Orthod Sci. 2017; 6(3): 81–85.
12. Thorpy MJ. Classification of sleep disorders. Neurotherapeutics. 2012; 9(4): 687–701. [cit. 14. 9. 2020]. Dostupné z: https://doi.org/10.1007/s13311-012-0145-6
13. Hall MJ, Xie A, Rutherford R, Ando S, Floras JS, Bradley TD. Cycle length of periodic breathing in patients with and without heart failure. Am J Respir Crit Care Med. 1996; 154(2 Pt 1): 376–381.
14. Naughton MT. Cheyne-Stokes respiration: friend or foe? Thorax. 2012; 67(4): 357–360.
15. Epstein LJ, Kristo D, Strollo PJ, Friedman N, Malhotra A, Patil SP, et al. Clinical guideline for the evaluation, management and long-term care of obstructive sleep apnea in adults. J Clin Sleep Med. 2009; 5(3): 263–276.
16. Young T, Peppard PE, Gottlieb DJ. Epidemiology of obstructive sleep apnea: a population health perspective. Am J Respir Crit Care Med. 2002; 165(9): 1217–1239.
17. Abdissa D. Prevalence of obstructive sleep apnea risk and associated factors among patients with type 2 diabetes mellitus on follow up at Jimma Medical Center, Southwest Ethiopia. J Clin Transl Endocrinol. 2020; 21 : 100234.
18. Eckert DJ, White DP, Jordan AS, Malhotra A, Wellman A. Defining phenotypic causes of obstructive sleep apnea. Identification of novel therapeutic targets. Am J Respir Crit Care Med. 2013; 188(8): 996–1004.
19. Javaheri S, Barbe F, Campos-Rodriguez F,Dempsey JA, Khayat R, Javaheri S, et al. Sleep apnea: types, mechanisms, and clinical cardiovascular consequences. J Am Coll Cardiol. 2017; 69(7): 841–858. [cit. 3. 12. 2020]. Dostupné z: http://www.sciencedirect.com/science/article/pii/S0735109717300098
20. Borges P de TM, Silva BB da, Moita Neto JM, Borges NE de S, Li LM. Cephalometric and anthropometric data of obstructive apnea in different age groups. Braz J Otorhinolaryngol. 2015; 81(1): 79–84.
21. Ryu HH, Kim CH, Cheon SM, Bae WY, Kim SH, Koo SK, et al. The usefulness of cephalometric measurement as a diagnostic tool for obstructive sleep apnea syndrome: a retrospective study. Oral Surg Oral Med Oral Pathol Oral Radiol. 2015; 119(1): 20–31.
22. Neelapu BC, Kharbanda OP, Sardana HK, Balachandran R, Sardana V, Kapoor P, et al. Craniofacial and upper airway morphology in adult obstructive sleep apnea patients: A systematic review and meta-analysis of cephalometric studies. Sleep Med Rev. 2017; 31 : 79–90.
23. Miles PG, Vig PS, Weyant RJ, Forrest TD, Rockette HE. Craniofacial structure and obstructive sleep apnea syndrome – a qualitative analysis and meta-analysis of the literature. Am J Orthod Dentofacial Orthop. 1996; 109(2): 163–172. [cit. 15. 12. 2020]. Dostupné z: http://www.sciencedirect.com/science/article/pii/S0889540696701774
24. Kamínek M. et al. Ortodoncie. Praha: Galén; 2020. [cit. 15. 12. 2020]. Dostupné z: http://www.medvik.cz/link/MED00204841
25. Indriksone I, Jakobsone G. The upper airway dimensions in different sagittal craniofacial patterns: a systematic review. Stomatologija. 2014; 16(3): 109–117.
26. Kim SJ, Kim YS, Park JH, Kim SW. Cephalometric predictors of therapeutic response to multilevel surgery in patients with obstructive sleep apnea. J Oral Maxillofac Surg. 2012; 70(6): 1404–1412.
27. Jacobson A. The ‘Wits’ appraisal of jaw disharmony. Am J Orthod. 1975; 67(2): 125–138.
28. Victor LD. Obstructive sleep apnea. Am Fam Physician. 1999; 60(8): 2279–2286.
29. Battagel JM, L’Estrange PR. The cephalometric morphology of patients with obstructive sleep apnoea (OSA). Eur J Orthod. 1996; 18(6): 557–569.
30. Ficke J, Varacallo M. Anatomy, head and neck, foramen magnum. In: StatPearls [Internet]. Treasure Island (FL): StatPearls Publishing; 2020. [cit. 16. 12. 2020]. Dostupné z: http://www.ncbi.nlm.nih.gov/books/NBK526041/
31. Aihara K, Oga T, Harada Y, Chihara Y, Handa T, Tanizawa K, et al. Analysis of anatomical and functional determinants of obstructive sleep apnea. Sleep Breath Schlaf Atm. 2012; 16(2): 473–481.
32. Liu Y, Lowe AA, Zeng X, Fu M, Fleetham JA. Cephalometric comparisons between Chinese and Caucasian patients with obstructive sleep apnea. Am J Orthod Dentofac Orthop. 2000; 117(4): 479–485.
33. Hellsing E. Changes in the pharyngeal airway in relation to extension of the head. Eur J Orthod. 1989; 11(4): 359–365.
34. Solow B, Ovesen J, Nielsen PW, Wildschiødtz G, Tallgren A. Head posture in obstructive sleep apnoea. Eur J Orthod. 1993; 15(2): 107–114.
35. Kikuchi M, Higurashi N, Miyazaki S, Itasaka Y. Facial patterns of obstructive sleep apnea patients using Ricketts’ method. Psychiatry Clin Neurosci. 2000; 54(3): 336–337. [cit. 16. 12. 2020]. Dostupné z: https://onlinelibrary.wiley.com/doi/abs/10.1046/j.1440-1819.2000.00703.x
36. Capistrano A, Cordeiro A, Capelozza Filho L, Almeida VC, Silva PI de CE, Martinez S, et al. Facial morphology and obstructive sleep apnea. Dent Press J Orthod. 2015; 20(6): 60–67.
37. Lowe AA, Santamaria JD, Fleetham JA, Price C. Facial morphology and obstructive sleep apnea. Am J Orthod Dentofacial Orthop. 1986; 90(6): 484–491. [cit. 16. 12. 2020]. Dostupné z: http://www.sciencedirect.com/science/article/pii/0889540686901083
38. Tangugsorn V, Skatvedt O, Krogstad O, Lyberg T. Obstructive sleep apnoea: a cephalometric study. Part I. Cervico-craniofacial skeletal morphology. Eur J Orthod. 1995; 17(1): 45–56.
39. Mallampati SR, Gatt SP, Gugino LD, Desai SP, Waraksa B, Freiberger D, et al. A clinical sign to predict difficult tracheal intubation: a prospective study. Can Anaesth Soc J. 1985; 32(4): 429–434.
40. Welch KC, Foster GD, Ritter CT, Wadden TA, Arens R, Maislin G, et al. A novel volumetric magnetic resonance imaging paradigm to study upper airway anatomy. Sleep. 2002; 25(5): 532–542.
41. Stipa C, Cameli M, Sorrenti G, Ippolito DR, Pelligra I, Alessandri-Bonetti G. Relationship between cephalometric parameters and the apnoea-hypopnoea index in OSA patients: a retrospective cohort study. Eur J Orthod. 2020; 42(1): 101–106.
42. Johal A, Patel SI, Battagel JM. The relationship between craniofacial anatomy and obstructive sleep apnoea: a case-controlled study. J Sleep Res. 2007; 16(3): 319–326.
43. Yanase Y, Amano N, Satoda T, Masuda Y, Kawagishi S, Yoshino K. Neostriatal stimulation activates tongue-protruder muscle, but not tongue-retractor or facial muscles: an electrical and chemical microstimulation study in rats. Brain Res. 2001; 893(1–2): 282–286.
44. Lam B, Ooi CGC, Peh WCG, Lauder I,Tsang KWT, Lam WK, et al. Computed tomographic evaluation of the role of craniofacial and upper airway morphology in obstructive sleep apnea in Chinese. Respir Med. 2004; 98(4): 301–307.
45. Sineľnikov RD, Čihák R, Lemež L. Atlas anatomie člověka. Sv. 1. Nauka o kostech, kloubech, vazech a svalech. Praha: Avicenum; 1980. [cit. 20. 12. 2020]. Dostupné z:http://www.medvik.cz/link/MED00063898
46. Riha RL, Brander P, Vennelle M, Douglas NJ. A cephalometric comparison of patients with the sleep apnea/hypopnea syndrome and their siblings. Sleep. 2005; 28(3): 315–320.
47. Faber CE, Grymer L. Available techniques for objective assessment of upper airway narrowing in snoring and sleep apnea. Sleep Breath Schlaf Atm. 2003; 7(2): 77–86.
48. Sforza E, Bacon W, Weiss T, Thibault A, Petiau C, Krieger J. Upper airway collapsibility and cephalometric variables in patients with obstructive sleep apnea. Am J Respir Crit Care Med; 2000; 161 (2 Pt 1): 347–352. [cit. 20. 12. 2020]. Dostupné z: https://pubmed.ncbi.nlm.nih.gov/10673170/
49. Partinen M, Guilleminault C, Quera-Salva MA, Jamieson A. Obstructive sleep apnea and cephalometric roentgenograms. The role of anatomic upper airway abnormalities in the definition of abnormal breathing during sleep. Chest. 1988; 93(16): 1199–1205. [cit. 20. 12. 2020]. Dostupné z: https://pubmed.ncbi.nlm.nih.gov/3371099/
50. Gungor AY, Turkkahraman H, Yilmaz HH, Yariktas M. Cephalometric comparison of obstructive sleep apnea patients and healthy controls. Eur J Dent. 2013; 7(1): 48–54.
51. Battagel JM, Johal A, Kotecha B. A cephalometric comparison of subjects with snoring and obstructive sleep apnoea. Eur J Orthod. 2000; 22(4): 353–365.
52. Arya D, Tripathi A, Singh SV, Tripathi S, Nagar A, Mishra A. A pilot study to evaluate posttreatment cephalometric changes in subjects with OSA. J Prosthet Dent. 2010; 103(3): 170–177.[cit. 20. 12. 2020]. Dostupné z: http://www.sciencedirect.com/science/article/pii/S0022391310600248
53. Caballero P, Alvarez-Sala R, García-Río F, Prados C, Hernán MA, Villamor J, et al. CT in the evaluation of the upper airway in healthy subjects and in patients with obstructive sleep apnea syndrome. Chest. 1998; 113(1): 111–116.
54. Ayappa I, Rapoport DM. The upper airway in sleep: physiology of the pharynx. Sleep Med Rev. 2003; 7(1): 9–33. [cit. 20. 12. 2020]. Dostupné z: http://www.sciencedirect.com/science/article/pii/S1087079202902388
55. McNamara JA. A method of cephalometric evaluation. Am J Orthod. 1984; 86(6): 449–469. [cit. 20. 12. 2020]. Dostupné z: http://www.sciencedirect.com/science/article/pii/S000294168490352X
56. Sprenger R, Martins LAC, Dos Santos JCB,de Menezes CC, Venezian GC, Degan VV. A retrospective cephalometric study on upper airway spaces in different facial types. Prog Orthod. 2017; 18(1): 25.
57. Veys B, Pottel L, Mollemans W, Abeloos J, Swennen G, Neyt N. Three-dimensional volumetric changes in the upper airway after maxillomandibular advancement in obstructive sleep apnoea patients and the impact on quality of life. Int J Oral Maxillofac Surg. 2017; 46(12): 1525–1532. [cit. 20. 12. 2020]. Dostupné z: http://www.sciencedirect.com/science/article/pii/S0901502717315308
58. Katyal V, Pamula Y, Daynes CN, Martin J, Dreyer CW, Kennedy D, et al. Craniofacial and upper airway morphology in pediatric sleep-disordered breathing and changes in quality of life with rapid maxillary expansion. Am J Orthod Dentofacial Orthop. 2013; 144(6): 860–871. [cit. 22. 12. 2020]. Dostupné z: http://www.sciencedirect.com/science/article/pii/S0889540613008299
59. Huynh NT, Morton PD, Rompré PH, Papadakis A, Remise C. Associations between sleep-disordered breathing symptoms and facial and dental morphometry, assessed with screening examinations. Am J Orthod Dentofac Orthop. 2011; 140(6): 762–770.
60. Zonato AI, Martinho FL, Bittencourt LR,de Oliveira Camponês Brasil O, Gregório LC, Tufik S. Head and neck physical examination: comparison between nonapneic and obstructive sleep apnea patients. Laryngoscope. 2005; 115(6): 1030–1034.
61. Kushida CA, Efron B, Guilleminault C. A predictive morphometric model for the obstructive sleep apnea syndrome. Ann Intern Med. 1997; 127(8 Pt 1): 581–587.
62. Villa MP, Rizzoli A, Miano S, Malagola C. Efficacy of rapid maxillary expansion in children with obstructive sleep apnea syndrome: 36 months of follow-up. Sleep Breath. 2011; 15(2): 179–184. [cit. 22. 12. 2020]. Dostupné z: https://doi.org/10.1007/s11325-011-0505-1
63. Kaditis A, Kheirandish-Gozal L, Gozal D. Algorithm for the diagnosis and treatment of pediatric OSA: A proposal of two pediatric sleep centers. Sleep Med. 2012; 13(3): 217–227. [cit. 22. 12. 2020]. Dostupné z: http://www.sciencedirect.com/science/article/pii/S1389945711003844
64. Dobrowolska-Zarzycka M, Dunin-Wilczyńska I, Szymańska J. Craniofacial structure in patients with obstructive sleep apnoea. Folia Morphol. 2016; 75(3): 311–315.
65. Tepedino M, Illuzzi G, Laurenziello M, Perillo L, Taurino AM, Cassano M, et al. Craniofacial morphology in patients with obstructive sleep apnea: cephalometric evaluation. Braz J Otorhinolaryngol. 2020; 18.
66. Sforza E, Bacon W, Weiss T, Thibault A, Petiau C, Krieger J. Upper airway collapsibility and cephalometric variables in patients with obstructive sleep apnea. Am J Respir Crit Care Med. 2000; 161(2 Pt 1): 347–352.
67. Hoekema A, Hovinga B, Stegenga B, De Bont LGM. Craniofacial morphology and obstructive sleep apnoea: a cephalometric analysis. J Oral Rehabil. 2003; 30(7): 690–696.
68. Vidović N, Mestrović S, Dogas Z, Buković D, Brakus I, Brakus RB, et al. Craniofacial morphology of Croatian patients with obstructive sleep apnea. Coll Antropol. 2013; 37(1): 271–279.
Štítky
Chirurgie maxilofaciální Ortodoncie Stomatologie
Článek vyšel v časopiseČeská stomatologie / Praktické zubní lékařství
Nejčtenější tento týden
2021 Číslo 4- Horní limit denní dávky vitaminu D: Jaké množství je ještě bezpečné?
- Orální lichen planus v kostce: Jak v praxi na toto multifaktoriální onemocnění s různorodými symptomy?
- Význam ústní sprchy pro čištění mezizubních prostor
- MIH – komplexní problém s nutností komplexního přístupu
- Benzydamin v léčbě zánětů v dutině ústní
Nejčtenější v tomto čísle- ENDODONTICKÉ SEALERY NA BÁZI BIOKERAMIKY
- VZTAH MEZI OBSTRUKČNÍ SPÁNKOVOU APNOÍ A KRANIOFACIÁLNÍMI ANOMÁLIEMI U DOSPĚLÝCH PACIENTŮ
- VYUŽITÍ TRIBOLOGICKÝCH METOD PRO PREDIKCI OPOTŘEBENÍ DENTÁLNÍCH VÝPLŇOVÝCH MATERIÁLŮ
- EDITORIAL
Kurzy
Zvyšte si kvalifikaci online z pohodlí domova
Autoři: prof. MUDr. Vladimír Palička, CSc., Dr.h.c., doc. MUDr. Václav Vyskočil, Ph.D., MUDr. Petr Kasalický, CSc., MUDr. Jan Rosa, Ing. Pavel Havlík, Ing. Jan Adam, Hana Hejnová, DiS., Jana Křenková
Autoři: MUDr. Irena Krčmová, CSc.
Autoři: MDDr. Eleonóra Ivančová, PhD., MHA
Autoři: prof. MUDr. Eva Kubala Havrdová, DrSc.
Všechny kurzyPřihlášení#ADS_BOTTOM_SCRIPTS#Zapomenuté hesloZadejte e-mailovou adresu, se kterou jste vytvářel(a) účet, budou Vám na ni zaslány informace k nastavení nového hesla.
- Vzdělávání



