-
Články
- Vzdělávání
- Časopisy
Top články
Nové číslo
- Témata
- Kongresy
- Videa
- Podcasty
Nové podcasty
Reklama- Kariéra
Doporučené pozice
Reklama- Praxe
Pozdní pooperační syndrom distenze pouzdra
Autoři: M. Otrošinová; J. Novák
Působiště autorů: Nemocnice Pardubického kraje a. s., Pardubická nemocnice, Oční oddělení primář doc. MUDr. Jan Novák, CSc., FEBO
Vyšlo v časopise: Čes. a slov. Oftal., 75, 2019, No. 1, p. 46-51
Kategorie: Kazuistika
doi: https://doi.org/10.31348/2019/1/6Souhrn
Cíl: Cílem práce je prezentovat případ pacientky, u které se rozvinul pozdní pooperační syndrom distenze pouzdra čočky a jeho chirurgické řešení s literárním rozborem problematiky.
Metodika a soubor: Přehledem dostupné literatury byla shrnuta diagnostika, klasifikace, aktuální vyšetřovací metody a možnosti léčby syndromu distenze pouzdra (SDP).
Popisujeme naši zkušenost s pozdním pooperačním syndromem distenze pouzdra u pacientky, u které se rozvinul 4 roky po operaci šedého zákalu. Zrakovou ostrost jsme stanovili pomoci ETDRS (Early Treatment Diabetic Retinopathy Study) optotypu.
Diskuse: Podle literárních údajů k SDP může docházet peroperačně v časném nebo pozdním pooperačním období. Dělíme jej na fibrózní, nebuněčný a buněčný typ.
Kazuistika: 72letá žena vyšetřena 2016 na naši ambulanci pro snížení zrakové ostrosti. Dominantní bylo měsíc trvající rozmazané vidění. 2012 podstoupila na privátním pracovišti operaci šedého zákalu s implantací umělé nitrooční čočky do pouzdra a za 8 měsíců byla u nás operována pro glaukom.
Na zmíněný syndrom vysloveno podezření již po vyšetření na štěrbinové lampě. Diagnóza potvrzena a dokumentována pomocí Scheimpflugovy kamery (OCULUS Pentacam HR) a předně segmentového OCT (Optovue, Avanti RTVue XR).
Pacientka byla indikovaná k aspiraci obsahu pouzdra s následnou laváží antibiotiky. Po výkonu došlo k vymizení potíží. Aspirovaná tekutina byla odeslaná k mikroskopickému a kultivačnímu vyšetření, při němž byla identifikována patogenní mikroflóra.
Závěr: Syndrom distenze zadního pouzdra je komplikací standardní operace šedého zákalu, jehož pozdní forma je častější, než bývá uváděno. Pomnožení anaerobní mikroflóry v prostoru za čočkou vytváří riziko komplikací po laserové kapsulotomii.
Klíčová slova:
syndrom distenze zadního pouzdra – předně segmentové OCT – Pentacam – Scheimpflugova kamera
Úvod
Syndrom distenze zadního pouzdra (SDP), též známý i jako syndrom kapsulárního bloku, je v literatuře popisován jako vzácná komplikace chirurgie katarakty. Vzniká při použití techniky kontinuální cirkulární kapsulorexe s implantací zadně komorové umělé nitrooční čočky.
Dojde k cirkulární adhezi mezi okrajem cirkulární kapsulorexe a přední plochou umělé nitrooční čočky nebo jádra.
Kazuistika
V březnu 2016 byla na naší ambulanci vyšetřena 72letá žena, která si stěžovala na snížení zrakové ostrosti a rozmazané vidění na pravém oku. Při příchodu byla nejlépe korigovaná zraková ostrost (BCVA) = 0,32. K výraznému zhoršení došlo především v průběhu posledního měsíce. Pacientka přitom nepozorovala žádné potíže s viděním rovněž operovaného levého oka.
V anamnéze podstoupila v únoru 2012 operaci šedého zákalu s implantací zadně komorové umělé nitrooční čočky do pouzdra na privátním pracovišti a v prosinci 2012 byla na našem oddělení provedena trabekulektomie s funkčním filtračním puchýřem, oba výkony na pravém oku. Po operaci pacientka neměla žádné potíže, v dostupných záznamech byla pooperační nekorigovaná zraková ostrost (UCVA) = 1,00. Pacientka byla interně léčená pouze pro arteriální hypertenzi.
Na štěrbinové lampě byl nález klidného předního segmentu, fibroticky změněný okraj přední cirkulární kapsulorexe a cirkulární adherence mezi okrajem kapsulorexe a přední plochou IOL. Okraj přední cirkulární kapsulorexe byl menší než optická část implantované čočky a kryl cirkulárně její okraje. Čočka byla v pouzdře centrovaná bez posunu v předozadní ose. Za IOL bylo možné dokumentovat roztažené zadní pouzdro a prostor mezi zadní plochou IOL a zadním pouzdrem byl homogenně vyplněn mléčně bílou zkalenou tekutinou (Obrázek 1). Žádné abnormality rohovky, duhovkorohovkového úhlu, hloubky přední komory ani jejího obsahu jsme nepozorovali. Nitrooční tlak byl 15 mmHg.
Obr. 1. Přední segment bez známek zánětu, rozšířený prostor mezi zadní plochou IOL a zadním pouzdrem vyplněn mléčně bílou zkalenou tekutinou. Fibroticky změněné přední pouzdro těsně adherující k přední ploše IOL 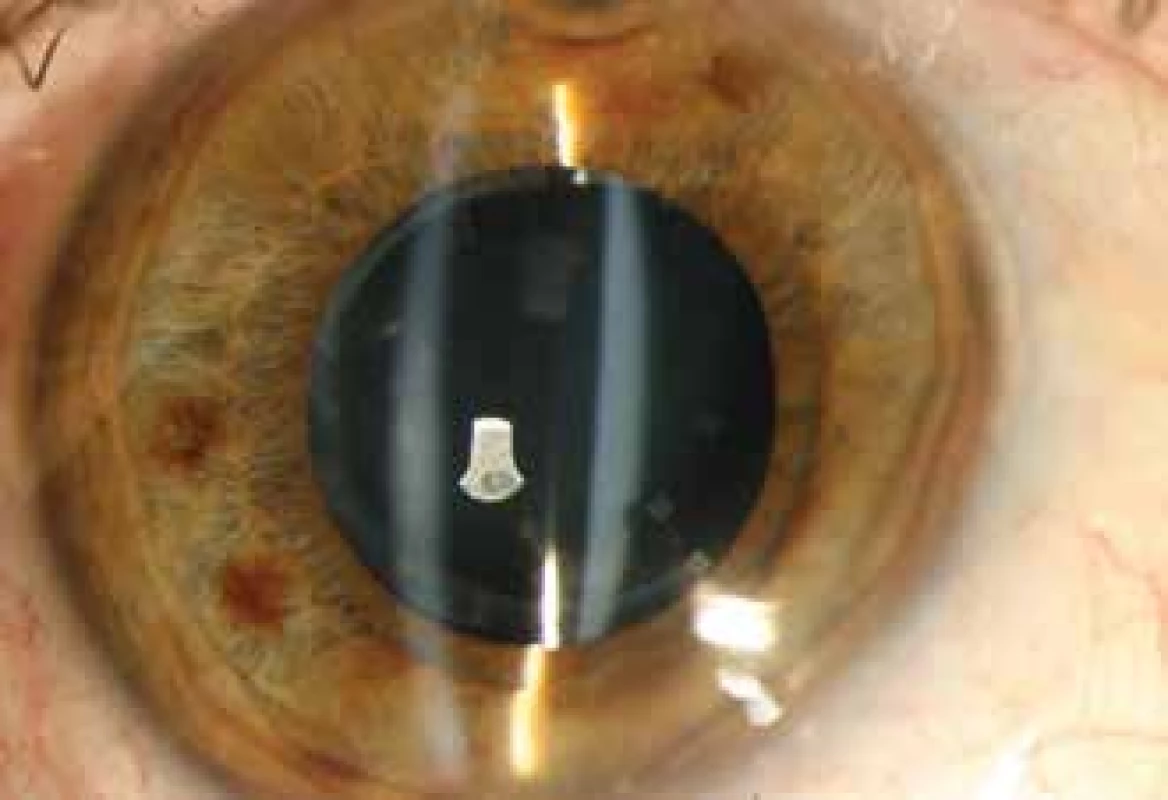
Kvalita vyšetření sklivce a sítnice nebyla pro zamlžený obraz optimální. Nicméně nebyly nalezeny žádné známky zánětu a vitreoretinální patologie.
Na základě vyšetření byla stanovená suspektní diagnóza pozdního pooperačního syndromu distenze zadního pouzdra. K potvrzení stanovené diagnózy jsme zvolili další vyšetřovací metody – předně segmentové OCT (Optovue, Avanti RTVue XR) bez mydriázy (Obrázek 2) a Scheimpflugovu kameru (OCULUS Pentacam HR) v maximální mydriáze (Obrázek 3).
Obr. 2. Předně segmentové OCT demonstruje distenzi pouzdra, před laváží je zadní pouzdro dozadu roztažené a vyplněné mléčně bílou tekutinou (hyperreflektivní masa za IOL). Dobře centrovaná čočka bez předozadního posunu 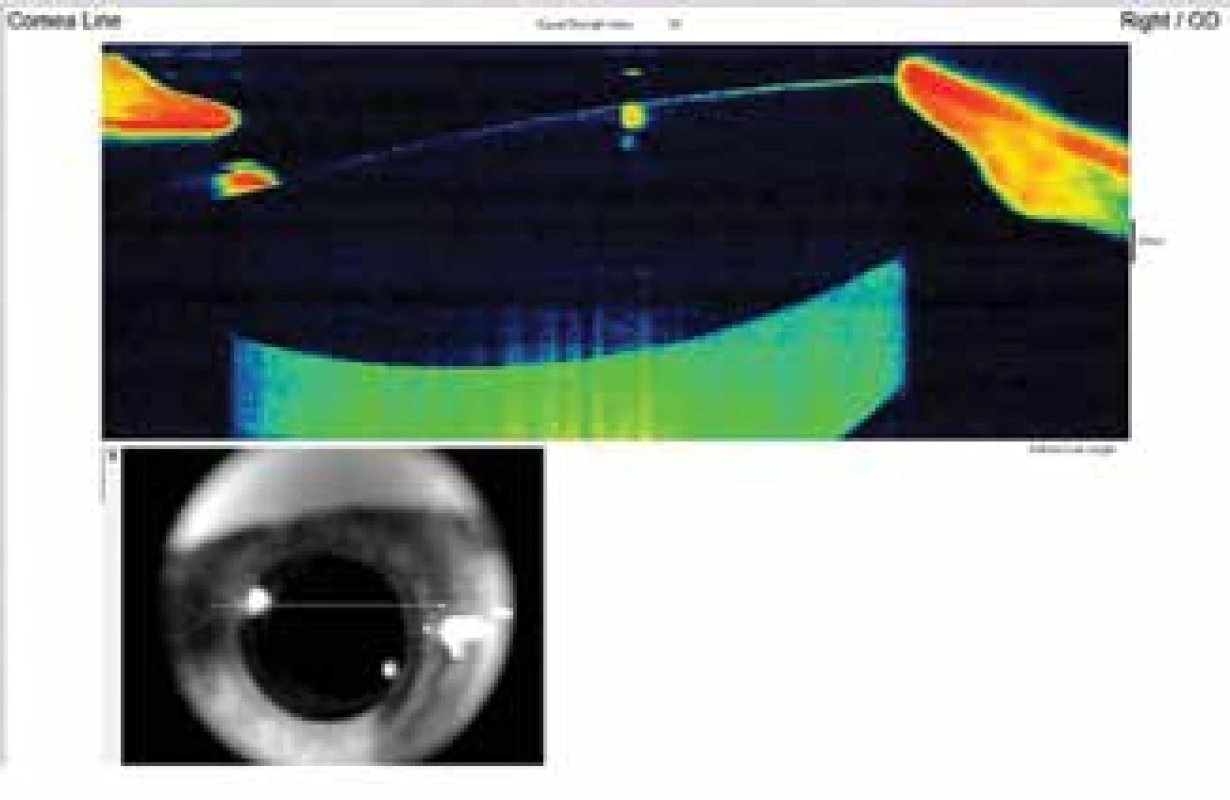
Obr. 3. Scheimpflugova fotografie dokládá dozadu roztažené zadní pouzdro vyplněné opaleskující tekutinou. Taktéž dokumentuje relativně vysokou denzitu tekutiny v pouzdře (20%) 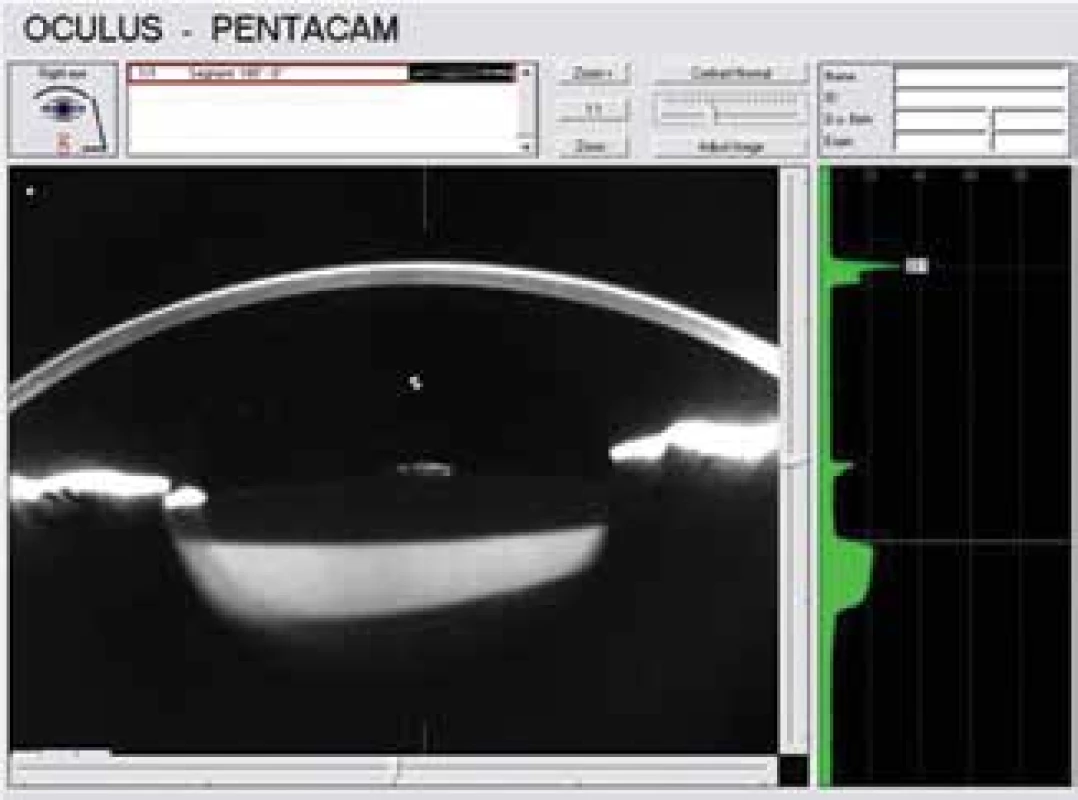
Se zřetelem na možnou infekci a ve snaze zabránit možnému průniku mikroflóry do sklivcového prostoru jsme místo laserové kapsulotomie zvolili chirurgický postup. Pod mikroskopem byly ze tří paracentéz vytvořeny nástřihy předního fibrotického pouzdra. Následovala diagnostická aspirace mléčně bíle zkalené tekutiny pomocí 26G jehly zavedené paracentézou do pouzdra za IOL. Poté jsme provedli laváž irigací a aspirací a aplikaci roztoku cefuroximu (Axetine) do pouzdra. Žádné perioperační komplikace jsme nepozorovali. Postoperačně byly po dobu jednoho týdne nasazeny lokálně kortikosteroidy a antibiotika. Tekutina byla odeslaná ke kultivačnímu i mikroskopickému vyšetření. Mikroskopie potvrdila přítomnost G+ tyčinek koryneformního tvaru svědčícího pro rod Propionibacterium. Kultivace byla ale negativní. Po výkonu byla pacientka sledovaná po dobu 6 měsíců. V tomto období byla bez potíží a beze známek recidivy distenze zadního pouzdra a její zraková ostrost dosáhla BCVA = 0,80 (Obrázek 4,5,6).
Obr. 4. Přední segment po laváži bez distenze pouzdra, zřasené zadní pouzdro 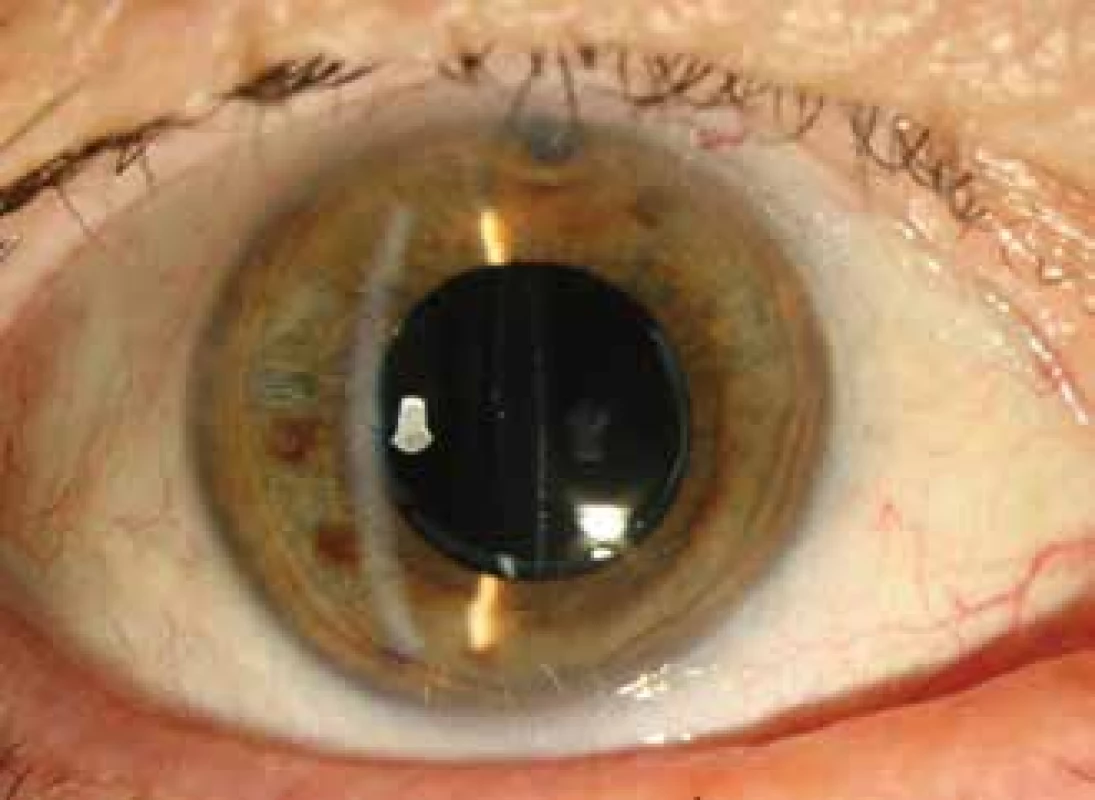
Obr. 5. Předně segmentové OCT po laváži zobrazuje prostor za IOL zkolabován a ohraničen zvrásněným zadním pouzdrem 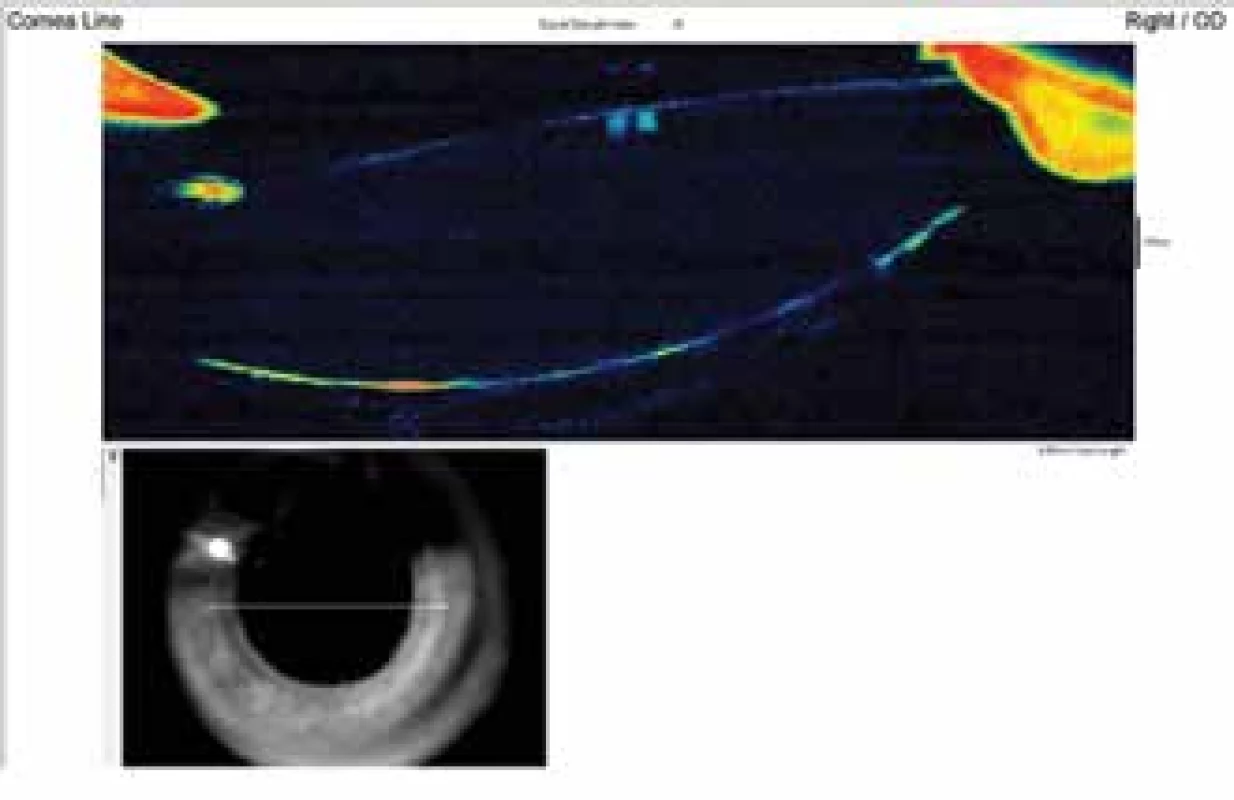
Obr. 6. Scheimpflugova fotografie po laváži dokládá zřasené zadní pouzdro, prostor za IOL již bez opaleskující tekutiny a zadní pouzdro naléhá na zadní plochu IOL. Za pouzdrem se zobrazuje přední hyaloidní membrána 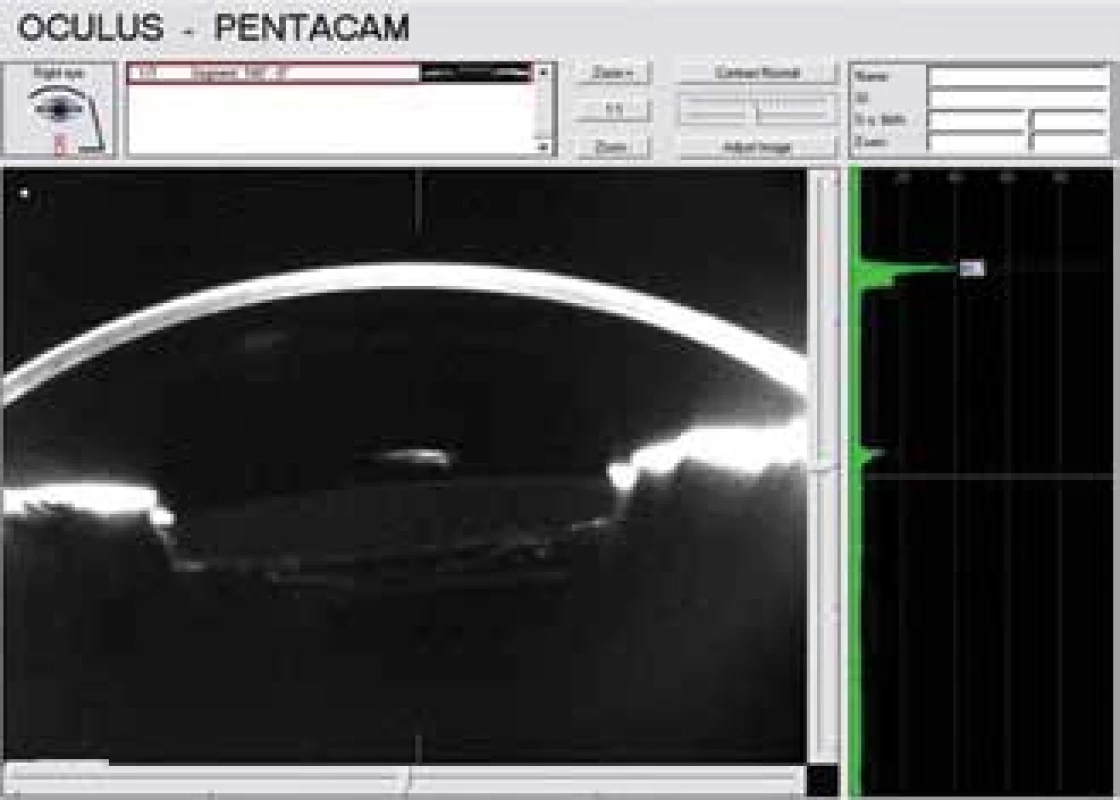
Diskuse
Syndrom distenze zadního pouzdra je poměrně vzácně popisovaná a v minulosti zřídkakdy poznaná komplikace chirurgie katarakty s použitím techniky přední kontinuální cirkulární kapsulorexe s fakoemulzifikací a implantací umělé nitrooční zadněkomorové čočky, která může vzniknout během operace nebo v pooperačním období. Je charakterizován akumulací tekutiny uvnitř čočkového vaku, speciálně mezi zadním pouzdrem a zadní plochou IOL (nebo jádrem čočky během operace).
Poprvé popsal syndrom distenze pouzdra Davison v roce 1990 [3] a Holtz v roce 1992 [7], ale byl to teprve Masket [15], který jako první v roce 1993 použil termín „syndrom kapsulárního bloku“ k pojmenování této komplikace.
Miyake a kol. sestavili v roce 1998 první klasifikaci, která rozděluje syndrom distenze zadního pouzdra do tří skupin na podkladu časového vzniku v souvislosti s operací: perioperační, včasný pooperační a pozdní pooperační [16]. Druhou klasifikaci sestavil Kim a Shin v roce 2008 [9] s ohledem na patogenezi vzniku, která rozděluje pooperační syndrom distenze pouzdra do tří skupin: nebuňkový, zánětlivý a fibrotický typ.
1. perioperační typ vzniká při rapidní hydrodisekci, při použití vysokého irigačního tlaku nebo při použití velkého množství irigační tekutiny. To vede k dislokaci jádra čočky dopředu a blokádě otvoru přední cirkulární kapsulorexe. Může způsobit rupturu zadního pouzdra s luxací jádra do sklivcového prostoru [16].
Častěji vzniká u zadní polární a přezrálé katarakty a u jedinců s axiální délkou bulbu vyšší než 25 mm [6,22].
2. Časný pooperační typ vzniká nejčastěji první pooperační den, ale může se rozvinout v průběhu prvních dvou pooperačních týdnů. [1,4,15,18,22,25,26]. Při tomto typu brání úniku tekutiny ze zadního pouzdra dopředu dislokovaná umělá nitrooční čočka, adherovaná k přední kapsule [12].
Miyake a kol. [16] se domnívali, že akumulovaná tekutina za IOL je viskoelastický materiál, což potvrdil Sugiura a kol. [25]. Ti analyzovali aspirovanou tekutinu pomocí vysokoúčinné kapalinové chromatografie. Výsledek dokázal, že transparentní tekutina v čočkovém vaku byl zředěný hyaluronát sodný. Hyaluronát je viskoelastický materiál s vysokou molekulární hmotností, takže ponechaný v pouzdře zvyšuje osmotický gradient a nasává tekutinu dovnitř přes pouzdro, které se v této situaci chová jako semipermeabilní membrána [7]. Tento typ distenze zadního pouzdra byl klasifikován jako nebuněčný typ klasifikací dle Kima a Shina [9].
Je zvažován i další možný mechanizmus, a tím je vznik osmotického gradientu, projevující se nasáváním komorové vody do pouzdra k retinovaným zbytkům korových hmot nebo fragmentům jádra [9,16,25,26]. Vzhledem k tomuto mechanizmu byl tento typ SDP klasifikován jako zánětlivý pooperační syndrom distenze pouzdra dle Kima a Shina [9]. Ti předpokládali, že vzniká i v důsledku exsudativního procesu epiteliálních buněk čočky [9].
Kumulace tekutiny posouvá IOL dopředu k okraji přední cirkulární kapsulorexe, čímž způsobuje její blokádu a dochází ke změlčení přední komory a změně duhovkorohovkového úhlu. Pokud tento proces pokračuje, může vést k elevaci nitrooční tenze a vést k akutnímu glaukomu uzavřeného úhlu [26]. Dopředu posunutá čočka způsobuje změnu polohy ohniska, a tím je indukovaná myopie [9,26]. Proto by k vyloučení SDP měl být každý případ podezřelé myopické chyby v časném pooperačním období vyšetřen v arteficiální mydriáze [13].
U některých případů časného pooperačního syndromu může dojít k spontánnímu vstřebání [23]. Většina případů vyžaduje ale řešení ve smyslu přední nebo zadní Nd:YAG laserové kapsulotomie [15].
SDP byl popsán po implantaci různých typů nitroočních čoček [3,4,9,13,14,16], různých materiálů a tvarů [3,4,7,12,15,16,19,20,24,25,28].
3. Pozdní pooperační syndrom distenze pouzdra je též známý jako pooperační likvifikace. Jedná se o chronický proces vznikající sekundárně při fibrózních změnách a vzniku adhezí mezi přední kapsulou a přední plochou optiky umělé nitrooční čočky. Vzniká průměrně 3.8 roku po operaci a je charakterizován akumulací bílého materiálu za čočkou uvnitř pouzdra [17].
Eifrig studoval akumulovanou tekutinu v pouzdře a potvrdil vysokou koncentraci alfa-krystalinu a relativně nízkou koncentraci albuminů, což naznačuje, že akumulovaná tekutina může pocházet z reziduálních epiteliálních buněk čočky (LECs – lens epithelial cells) [5]. Buňky pod vlivem různých mediátorů proliferují, podléhají metaplazii a produkují rozličné typy extracelulární matrix a kolagenů, který se akumuluje v pouzdře [27]. To vytváří osmotický gradient přes semipermeabilní membránu pouzdra. Dochází k přestupu komorové tekutiny do pouzdra [9,16,17]. Druhým možným mechanismem je, že residuální buňky podléhají apoptóze a nekróze za vzniku mixtury bílkovin a dalších osmoticky aktivních látek [19].
Dle klasifikace sestavené Kimem a Shinem [9] je tento typ známý jako fibrotický pooperační typ SDP.
Význam úplného čištění a odstranění buněk LECs při operaci šedého zákalu, tj. polishing pouzdra, je zde zdůrazněn.
Nicméně k vážným komplikacím, jako je protruze IOL, změlčení přední komory a elevace nitrooční tenze, u tohoto typu CBS nedochází [5]. Je to díky fibrotickému prstenci, který vzniká v okraji původní kapsulorexe a brání protruzi umělé nitrooční čočky, též vlivem kontrakce kapsuly jako celku s následným napnutím zonul [19].
Snížení zrakové ostrosti je způsobené rozptylem světla v opalizující tekutině za IOL napodobující piggy-bag efekt [2].
U některých případů pozdního pooperačního typu odhalila mikrobiální analýza zkalené tekutiny akumulované za IOL přítomnost bakterie Proprionibacterium acnes [2,8,10]. Infikování obsahu pouzdra je možné již při primární operaci nebo při reoperaci. Určit přesnou dobu průniku infekce do pouzdra je v naší kazuistice prakticky nemožné. Anaerobní bakterie mohou dlouhou dobu přežívat a pomnožit se až za vhodných podmínek hypoxie, tj. při městnání tekutiny v pouzdře. Proto je v etiologii vzniku tohoto typu zvažovaná i možnost infekční komponenty. A vzhledem k tomu nese volba Nd:YAG laserové zadní kapsulotomie v řešení pozdní pooperační distenze zadního pouzdra riziko rozšíření potenciální infekce do sklivcového prostoru a může vést ke vzniku endoftalmitidy. Aspirace tekutiny z pouzdra doplněná laváží je technicky jednoduchá, bezpečná a efektivní metoda, kdy zadní kapsula zůstává neporušená a všechna zkalená tekutina může být odsáta. Navíc nám tento postup dává možnost bakteriologického vyšetření i možnost vyšetřit složení tekutiny. Samozřejmě i zjištění přesné příčiny vzniku SDP bude velmi důležitým faktorem v rozhodování o načasování a typu léčby a v prevenci jeho vzniku.
I když je průměrná doba manifestace pozdního pooperačního typu 3,8 let [16,17], byly publikovány i případy, kdy pacienti začali mít symptomy 10 let po operaci šedého zákalu.
Uvažuje se, že pozdní SDP je ve včasných stádiích subklinický a je detekován až později, když dojde k opacifikaci zadního pouzdra a následnému zhoršení zrakové ostrosti [26], přestože podle některých autorů souvisí zhoršení zrakové ostrosti výhradně s hromaděním tekutiny. K tomu dochází pouze v případě akumulace dostatečně velkého množství tekutiny, která musí být zkalená [17]. Přítomnost mléčně bílé tekutiny v pouzdře je typická pro pozdní typ pooperačního SDP.
Existuje řada symptomů, které mohou přispět ke správné diagnostice SDP. Samotné fyzikální vyšetření na štěrbinové lampě je často dostačující pro stanovení diagnózy. Moderní metody, jako jsou Scheimpflugova kamera, UBM nebo AS-SD OCT, určí diagnózu zcela jednoznačně. Potenciální přítomnost SDP s použitím zmíněných metod by měla být zvažována i ve všech případech nečekané pooperační myopie, zejména když je doprovázena nálezem mělké přední komory a roztaženého zadního pouzdra s protruzí IOL.
Závěr
SDP by měl být zahrnut v diferenciální diagnostice u každého pacienta se změnami vidění po operaci šedého zákalu, a to nezávisle na délce doby od operace [8]. Definitivní diagnózy a lepšího zobrazení anatomických struktur je možné dosáhnout pomocí diagnostických vyšetřovacích metod, jako jsou Scheimpflugova fotografie, předně segmentové UBM a předně segmentové OCT. V případech, kdy je zadní pouzdro extrémně roztažené, AS-SD OCT nebo ultrazvuková biomikroskopie je lepší zobrazovací metodou než Scheimpflugova fotografie, která vyžaduje extrémní mydriázu [11].
Značně rozšířená Scheimpflugova fotografie (Pentacam a jiné přístroje) má ale důležitou roli právě v dokumentování nálezu a regrese po ošetření. Na druhé straně předně segmentové OCT přináší stejnou informaci i bez mydriázy. Lékař musí nakonec zohlednit své diagnostické možnosti a vybrat optimální zobrazení a následnou léčbu. Po výkonu je nutné pravidelné sledování a hodnocení léčebného efektu.
V literatuře je SDP označován jako vzácná komplikace. Časný typ bývá uváděn jako častější forma. Domníváme se, že pozdní pooperační syndrom kapsulární distenze je mnohem častější, než je popisováno. A lepší povědomí této diagnózy odhalí další případy.
Informace o mechanismech podílejících se na vzniku SDP a povědomí o jeho projevech mohou přispět k časnému rozpoznání tohoto léčitelného stavu a k prevenci nepříznivých následků nesprávné diagnostiky a léčby.
Autoři práce prohlašují, že vznik i téma odborného sdělení a jeho zveřejnění není ve střetu zájmů a není podpořeno žádnou farmaceutickou firmou.
MUDr. Marianna Otrošinová
Štrossova 1338
530 03 Pardubice
Přijato do redakce: 12. 11. 2018
Přijato do tisku: 28. 1. 2019
Zdroje
1. Basti, S., Nayak, H., Mathur, U.: Capsular bag distension after optic capture of a sulcus-fixated intraocular lens. J Cataract Refract Surg, 25; 1999 : 293–295.
2. Bhattacharjee, H., Bhattacharjee, K., Bhattacharjee, P.: Liquefied after cataract and its surgical treatment. Indian J Ophthalmol, 62; 2014 : 580–584.
3. Davison, JA.: Capsular bag distension after endophacoemulsification and posterior chamber intraocular lens implantation. J Cataract Refract Surgb, 16; 1990 : 99–108.
4. Durack, I., Ozbeck, Z., Ferliel, ST. et al.: Early postoperative capsular block syndrome. J Cataract Refract Surg, 27; 2001 : 555–559.
5. Eifrig, DE.: Capsulorhexis-related lacteocrumenasia. J Cataract Refract Surg, 23; 1997 : 450–454.
6. Hashimoto, T., Izutani, M., Tanaka, Y. et al.: Two cases of posterior capsular rupture and dislocation of lens nucleus following hydrodissection. Folia Ophthalmol Jpn, 45; 1994 : 973–976.
7. Holtz, SJ.: Postoperative capsular bag distension. J Cataract Refract Surg, 18; 1992 : 310–317.
8. Killoran, E., Haugsdal, J., Oetting, TA.: Capsular block syndrome: An unusual presentation. EyeRounds.org [online]. 2016 [cit. 2018-11-03]. Dostupné na WWW: <https://webeye.ophth.uiowa.edu/eyeforum/cases/238-capsular-block-syndrome.htm>.
9. Kim, HK., Shin, JP.: Capsular block syndrome after cataract surgery: clinical analysis and classification. J Cataract Refract Surg, 34; 2008 : 357–363.
10. Kollias, AN., Vogel, MA., de Kaspar, HM. et al.: Grueterich M Proprionibacterium acnes in capsular bag distension syndrome. J Cataract Refract Surg, 36; 2010 : 167–169.
11. Kucukevcilioglu, M., Hurmeric, V., Erdurman, FC. et al.: Imaging late capsular block syndrome: ultrasound biomicroscopy versus Scheimpflug camera. J Cataract Refract Surg, 37; 2011 : 2071–2074.
12. Liu, TY., Chou, PI.: Capsular block syndrome associated with secondary angle-closure glaucoma. J Cataract Refract Surg, 27; 2001 : 1503–1505.
13. Marback, EF., Araújo, RCA., Freitas, MS.: Síndrome do bloqueio capsular precoce relato de caso e especulação sobre o tamanho da parte óptica da lente como fator de risco. Rev Bras Oftalmol, 68; 2009 : 344–347.
14. Mardelli, PG., Mehanna, CJ.: Phacoanaphylactic endophthalmitis secondary to capsular block syndrome. J Catarct Refract Surg, 33; 2007 : 921–922.
15. Masket, S.: Postoperative complications of capsulorhexis. J Cataract Refract Surg, 19; 1993 : 721–724.
16. Miyake, K., Otta, I., Ichihashi, S. et al.: New classification of capsular block syndrome. J Cataract Refract Surg, 24; 1998 : 1230–1234.
17. Miyake, K., Ota, I., Miyake, S. et al.: Liquefied after cataract: a complication of continuous curvilinear capsulorhexis and intraocular lens implantation in the lens Capsule. Am J Ophthalmol, 125; 1998 : 429–435.
18. Miyake, K., Ota, I., Miyake, S. et al.: Capsular block syndrome with external blockage of the capsular opening by a ciliary sulcus fixated posterior chamber lens. Am J Ophthalmol, 127; 1999 : 605–607
19. Nishi, O., Nishi, K., Takahashi, E.: Capsular bag distension syndrome noted 5 years after intraocular lens implantation. Am J Ophthalmol, 125; 1998 : 545–547.
20. Omar, O., Eng, CT., Chang, A. et al.: Capsular bag distension with an acrylic intraocular lens. J Cataract Refract Surg, 22; 1996 : 1365–1367.
21. Osher, RH., Yu, BCY., Koch, DO.: Posterior polar cataracts: a predisposition to intraoperative posterior capsular rupture. J cataract Refract Surg, 16; 1990 : 157–162.
22. Ota, I., Miyake, S., Miyake, K.: Dislocation of the lens nucleus into the vitreous cavity after standard hydrodissection. Am J Ophthalmol, 121; 1996 : 706–708.
23. Qu, J., Bao, Y., Li, M. et al.: Surgical management of late capsular block syndrome. J Cataract Refract Surg, 36; 2010 : 1687–1691.
24. Starr, MB.: Capsular bag distension syndrome noted 5 years after intraocular lens implantation. Am J Ophthalmol, 127; 1999 : 244–245.
25. Sugiura, T., Miyauchi, S., Eguchi, S. et al.: Analysis of liquid accumulated in the distended capsular bag in early postoperative capsular block syndrome. J Cataract Refract Surg, 26; 2000 : 420–425.
26. Theng, JT., Jap, A., Chee, SP.: Capsular block syndrome: a case series. J Cataract Refract Surg, 26; 2000 : 462–467.
27. Wendrix, G., Zeyen, T.: Late-onset capsular bag distension syndrome after cataract surgery: 2 case-reports. Bull Soc Belge Ophthhalmol, 301; 2006 : 67–69.
28. Yeoh, R., Theng, J.: Capsular block syndrome and pseudoexpulsive hemorrhage. J Cataract Refract Surg, 26; 2000 : 1082–1084.
Štítky
Oftalmologie
Článek Primární orbitální teratom
Článek vyšel v časopiseČeská a slovenská oftalmologie
Nejčtenější tento týden
2019 Číslo 1- Stillova choroba: vzácné a závažné systémové onemocnění
- Familiární středomořská horečka
- Léčba chronické blefaritidy vyžaduje dlouhodobou péči
- První schválený léčivý přípravek pro terapii Leberovy hereditární optické neuropatie dostupný rovněž v ČR
- Konjunktivitida a původce Corynebacterium macginleyi – kazuistika
-
Všechny články tohoto čísla
- Využití shear waves elastografie k diagnostice změn okohybných svalů u pacientů s endokrinní orbitopatií
- Léčba idiopatické choroidální neovaskulární membrány ranibizumabem – naše zkušenosti
- Postradiačná makulopatia u pacientov s malígnym melanómom corpus ciliare a chorioidey po stereotaktickej rádiochirurgii
- Efektivní separace tkáňových vrstev dárcovské rohovky pro DMEK injekcí tekutiny mezi Descemetskou membránu a rohovkové stroma: Výsledky prvního souboru operací
- Primární orbitální teratom
- Pozdní pooperační syndrom distenze pouzdra
- Česká a slovenská oftalmologie
- Archiv čísel
- Aktuální číslo
- Informace o časopisu
Nejčtenější v tomto čísle- Pozdní pooperační syndrom distenze pouzdra
- Primární orbitální teratom
- Léčba idiopatické choroidální neovaskulární membrány ranibizumabem – naše zkušenosti
- Postradiačná makulopatia u pacientov s malígnym melanómom corpus ciliare a chorioidey po stereotaktickej rádiochirurgii
Kurzy
Zvyšte si kvalifikaci online z pohodlí domova
Autoři: prof. MUDr. Vladimír Palička, CSc., Dr.h.c., doc. MUDr. Václav Vyskočil, Ph.D., MUDr. Petr Kasalický, CSc., MUDr. Jan Rosa, Ing. Pavel Havlík, Ing. Jan Adam, Hana Hejnová, DiS., Jana Křenková
Autoři: MUDr. Irena Krčmová, CSc.
Autoři: MDDr. Eleonóra Ivančová, PhD., MHA
Autoři: prof. MUDr. Eva Kubala Havrdová, DrSc.
Všechny kurzyPřihlášení#ADS_BOTTOM_SCRIPTS#Zapomenuté hesloZadejte e-mailovou adresu, se kterou jste vytvářel(a) účet, budou Vám na ni zaslány informace k nastavení nového hesla.
- Vzdělávání



