-
Články
- Vzdělávání
- Časopisy
Top články
Nové číslo
- Témata
- Kongresy
- Videa
- Podcasty
Nové podcasty
Reklama- Kariéra
Doporučené pozice
Reklama- Praxe
Závažnost zánětlivých granulomů u revmatických chorob
Impact of inflammatory granulomas in rheumatic diseases
Inflammatory granulomas represent a defense mechanism in case of damage, for example in elimination a foreign body. In pathological conditions they should be associated with a large number of infective or noninfective (immunopathological) inflammatory disorders, in rheumatic diseases, espec. with rheumatoid arthritis (RA), granulomatosis with polyangiitis (Wegener) (GPA) and eosinophilic granulomatosis with polyangiitis (Churg-Strauss) (EGPA). Prognostic importance of inflammatory granulomas (nodules) is usually associated with noncutaneous location. For elucidation the probleme an algorithmic approach should be used: a) differential diagnostic confirmation (espec. versus malignancy) using microscopic analysis of biopsy or OP specimen in any case if possible, and b) successive approximate evaluation using a scale „multiplicity – size – location – cavitation“. Inflammatory granulomas in RA may be present elsewhere, but prognostic importance is usually associated with pulmonary, laryngeal and cardiac location. Lung malignancy mimicking pulmonary rheumatoid nodules was demonstrated in RA as twice frequent than pulmonary rheumatoid nodules. On the contrary, isolated pulmonary granuloma in GPA may be evaluated as malignancy. Inflammatory lung granuloma itself should be dangerous after cavitation with a risk of pneumothorax with acute respiratory insuficiency, or infection (bacterial abscess, mycetoma). Nonbacterial valvular damage in RA (GPA, EGPA, SLE, ect.) is usually the most important cardiac involvement, because is associated with a risk of embolism, incl. CNS, but infective endocarditis should be always excluded. Pharmacotherapy (MTX, LFM, TNFi, ect.) may accelerate not only digital, but also systemic rheumatoid nodulosis. Histopathology with detection of microscopic nodules may be useful also for confirmation the diagnosis under suspection (giant cell arteritis, ect.). In general, it is important to emphasize, that inflammatory granulomas in rheumatic diseases may represent an ambiguous probleme of clinical rheumatology, requiring urgent elucidation and subsequently an adequate therapy.
Keywords:
inflammatory granulomas – rheumatoid nodules – rheumatoid arthritis – systemic vasculitis – pulmonary granulomas – accelerated rheumatoid nodulosis
Autoři: Z. Hrnčíř
Působiště autorů: II. interní gastroenterologická klinika LF UK a FN, Hradec Králové
Vyšlo v časopise: Čes. Revmatol., 27, 2019, No. 4, p. 178-184.
Kategorie: Přehledový článek
Souhrn
Zánětlivé granulomy představují primárně obranný mechanismus při poškození, např. cizím tělesem. Za patologických okolností se formují u řady infekčních a neinfekčních (imunopatologických nemocí); u revmatických chorob jde hlavně o revmatoidní artritidu (RA), granulomatózu s polyangiitidou (Wegenerovu) (GPA) a eozinofilní granulomatózu s polyangiitidou (Churga-Straussové) (EGPA). Prognosticky závažné jsou zvláště zánětlivé granulomy (uzly) s alokací mimo podkoží. K jejich bližšímu objasnění lze využít dvoustupňový algoritmus: a) diferenciálně diagnostická konfirmace (zvláště oproti malignitě) vyžaduje mikroskopickou analýzu bioptického nebo OP preparátu všude tam, kde je to možné a b) následné upřesnění v rámci aproximativního gradientu morfologické závažnosti na škále „početnost – velikost – alokace – kavitace“. U RA jsou prognosticky závažné zvláště zánětlivé granulomy (revmatoidní uzly) s plicní, laryngeální a kardiální alokací. Plicní malignita s mimikry revmatoidních uzlů byla prokázána u RA 2krát častěji než pulmonální revmatoidní uzly. Naopak, izolovaný granulom v plicní tkáni u GPA může být vyhodnocen jako malignita. Zánětlivé plicní granulomy představují také riziko v důsledku kavitace s nebezpečím infekce (bakteriální absces, myceom aj.) nebo respirační insuficience při pneumothoraxu. Abakteriální poškození chlopní je zpravidla nejzávažnější kardiální manifestací RA (GPA, EGPA, SLE aj.), spjaté s rizikem embolizace, včetně CNS; vždy je třeba vyloučit infekční endokarditidu. Farmakoterapie (MTX, LFM, TNFi aj.) není provázena pouze rizikem digitální, ale také systémové revmatoidní nodulózy. Histopatologická detekce mikroskopických uzlů umožňuje v řadě případů diagnostickou konfirmaci klinického podezření, např. u obrovskobuněčné arteritidy aj. Celkově lze zdůraznit, že zejména zánětlivé granulomy s útrobní alokací představují u revmatických chorob problematiku s mnohoznačnou významností, která vyžaduje naléhavé objasnění a následně odpovídající terapii.
Klíčová slova:
zánětlivé granulomy – revmatoidní uzly – revmatoidní artritida – systémová vaskulitida – plicní granulomy – akcelerovaná revmatoidní nodulóza
ÚVOD
Zánětlivý granulom (ZG) je primárně obrannou odpovědí na poškození s cílem omezit a následně odstranit příčinu; příkladem je tvorba ZG při ohraničení a odloučení cizorodého materiálu. V modifikované podobě se uplatňuje tento mechanismus u ZG indukovaných infekčním agens (tuberkulom, mycetom aj.) a v širším kontextu rovněž u ZG při neinfekčním imunopatologickém zánětu. V klasifikaci revmatických onemocnění (ARA/1982) jde dominantně o difuzní choroby pojivové tkáně. Makroskopické i mikroskopické ZG jsou příznačné pro určitý profil nemocných revmatoidní artritidou (RA) a nomenklaturně signují granulomatózu s polyangiitidou (Wegenerovu) (GPA), resp. eozinofilní granulomatózu s polyangiitidou (Churga--Straussové) (EGPA) a polyarteritis nodosa (PAN). Mikroskopické ZG jsou součástí histopatologických nálezů u obrovskobuněčné arteritidy (OBA), Takayasuovy arteritidy a také revmatické horečky (Aschoffovy uzlíky). Minoritně jsou zaznamenávány ZG u systémového lupus erythematodes, Sjögrenova syndromu, překryvných syndromů (zvláště s RA), u nediferencovaného difuzního onemocnění pojiva nebo (dočasně/dlouhodobě) jako izolovaný fenomén. Nelze opomenout, že ZG jsou příznačné pro řadu imunopatologických nemocí, které spadají do kategorie stavů s různými projevy na pohybovém aparátu, a mohou se uplatňovat v diferenciální diagnostice (sarkoidóza, idiopatické střevní záněty, vzácněji choroba IgG-4 aj.).
V celkovém přístupu k hodnocení prognostické závažnosti ZG u revmatických chorob lze zohlednit dvoustupňový algoritmus: a) vstupním krokem je odlišení granulomů na podkladě malignity, infekce a ZG u dominantně nerevmatických chorob a b) následně lze uplatnit odhad prognostického rizika zařazením na škále „početnost – velikost – alokace – kavitace“ (obr. 1). Je nutné dodat, že ZG nestejného původu se mohou kombinovat (např. mycetom v rozpadlém revmatoidním uzlu) nebo jde o souběh s malignitou (vstupně, kdykoliv v průběhu a obousměrně).
Obr. 1. Přístup k celkovému hodnocení zánětlivých granulomů u revmatických chorob 
ZÁNĚTLIVÉ GRANULOMY REVMATOIDNÍCHUZLŮ
Revmatoidní uzly (RU) jsou nejčastější mimokloubní manifestací RA s průřezovou prevalencí 20–30 % (1). Epidemiologická studie RA u rezidentů okresu Olmsted (N: 463 RA/ACR/1987, 1995–2007) ukázala desetiletou kumulativní incidenci RU v podkoží 31,2 %, mimo podkoží 0,2 % (Mayo klinika, Rochester, Minn.) (2). U časné RA byla v době stanovení diagnózy zaznamenána 7 % incidence RU; šlo o nemocné s predikcí radiografické progrese na kloubech během 5 let (3). RU se zjišťují především, ale ne výhradně, u RA s autoprotilátkami (RF, ACPA) v séru a častěji u RA s vícečetnou mimokloubní manifestací.
Předmětem několika cílených studií byla analýza genotypové predikce RU. Metaanalýza 3272 RA kavkazské populace (3) ukázala pozitivní signifikanci zejména u homozygotů HLA-DRB1* 0401, tj. s genotypovou variantou, která má také asociaci ke sdílenému epitopu (SE). Zdrojem pozoruhodných genotypových změn může být těhotenství u pacientek s RA. Během gravidity totiž probíhá čilá výměna buněk mezi matkou a plodem. Může se stát, že SE negativní RA se změní v SE pozitivní (4) a navíc vstupuje do této problematiky i mikrochimerismus (5): RU 29 žen byly testovány na sekvence specifické pro chromozom Y s průkazem mikrochimerismu u 21 %.
Zevní podněty se zřejmě uplatňují při dominantní alokaci (popř. akceleraci) RU v podkoží. Mechanická iritace se považuje za podnět pro časté umístění RU nad extenzory předloktí, kde mohou indukovat kompresní úžinový syndrom nebo nad šlachou Achillovou, popř. i na jiných místech vystavených tlaku obuvi. Příkladem návykového podnětu může být nikotinismus a farmakologické akcelerace především methotrexát (MTX).
RU mají uniformní histologickou skladbu s centrální nekrózou, kterou obklopuje palisádový lem makrofágů definovaných kombinací CD64+ ± C4d+ buněk tak, že C4d+ buňky jsou umístěny blíže k centrální nekróze (3) a s vazivovým prstencem na periferii (obr. 2). RU jsou biologicky aktivní, např. v produkci proinflamatorních cytokinů. U části RU se dá prokázat fokální vaskulopatie s depozity RF a složek komplementu. Patofyziologicky je pozoruhodné to, že Aschoffovy uzlíky u revmatické horečky mají podobnou mikroskopickou skladbu jako RU u RA: svědčí to pro uniformní charakter odpovědi na nestejný podnět.
Obr. 2. Mikroskopická struktura granulomu revmatoidního uzlu
A – centrální nekróza, B – palisádový lem makrofágů, C – vazivový prstenec na periferii (Archiv Fingerlandova ústavu patologie LF UK a FN Hradec Králové s laskavostí MUDr. M. Podholy, Ph.D.)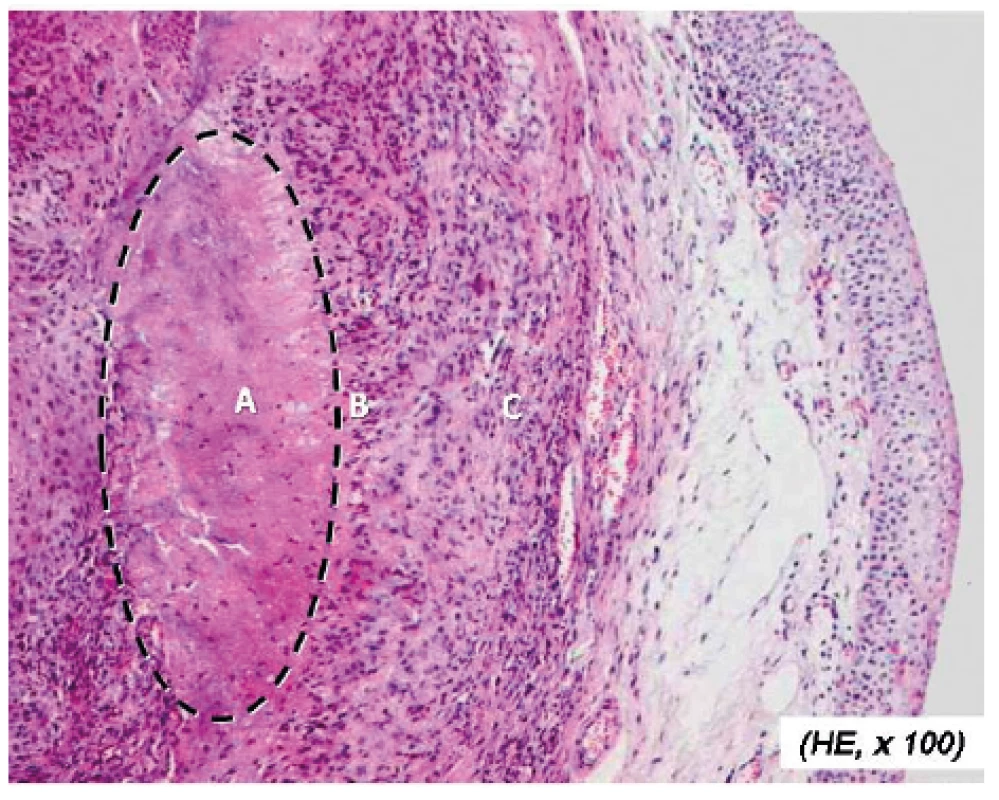
SYSTÉMOVÁ REVMATOIDNÍ NODULÓZA
U méně než 1 % RA se zjišťují (satelitně nebo izolovaně) RU mimo podkoží. Tato situace se obvykle označuje jako systémová revmatoidní nodulóza a v indikovaných případech se dá zjistit její rozsah zobrazením metodou 18F-FDG PET/CT (6). RU mohou být v podstatě kdekoliv, ale nejčastější útrobní manifestací jsou plíce. Nomenklaturním příkladem je Caplanův syndrom, tj. RA se sub-pleurálními RU v kombinaci s jednoduchou pneumokoniózou, primárně u horníků (7), ale následně jako důsledek inhalace křemičitého prachu v nejrůznějších souvislostech, např. při dlouhodobé expozici v kamenosochařské dílně (8). Pacienty s Caplanovým syndromem je třeba setrvale sledovat, protože časem může dojít ke kavitaci RU, nebo se objeví závažná komorbidita (9).
Rozpad RU v plicní tkáni představuje dvojí akutní nebezpečí: a) tenkostěnný RU v subpleurální lokalizaci se chová jako emfyzemová bula, tj. s rizikem ruptury a vznikem pneumothoraxu s akutní respirační nedostatečností (obr. 3A) nebo b) se rozpadlý RU infikuje. Při bakteriální infekci se tak RU může změnit v plicní absces s horečkou, zchváceností a rizikem sepse (obr. 4), při plíživé mykotické infekci se vytváří mycetom (obr. 3B).
Obr. 3. Revmatoidní plicní nodulóza s kavitacemi a pneumothoraxem u 64leté ženy s RA stupeň III (LFT: l: 2560, aCCP2: 3424 U/ml) – histologická verifikace plicních uzlů, BK negativní, PCR-DNA aspergilus negativní, Pneumocystitis jiroveci: 6760 kopií/ml, leflunomid 20 mg (2014–2019), subj. (2019) bez obtíží, pracující důchodkyně
A – RTG plic (a) a HRCT (b, c): kavitované tenkostěnné ložisko subpleurálně (↑) s navazujícím pneumothoraxem (*) v roce 2014 (vstřícně zapůjčeno z archivu RDG oddělení nemocnice Svitavy, popis s laskavostí MUDr. J. Brtkové, Radiologická klinika LF UK a FN Hradec Králové),
B – HRCT plic (a, b): kavitované ložisko se suspektním mycetomem v pravém plicním hrotu (↓) a vícečetná drobná plná/kavitovaná ložiska v subsegmentech vpravo (→) v roce 2016 (Archiv Radiologické kliniky LF UK a FN Hradec Králové s laskavostí MUDr. J. Brtkové)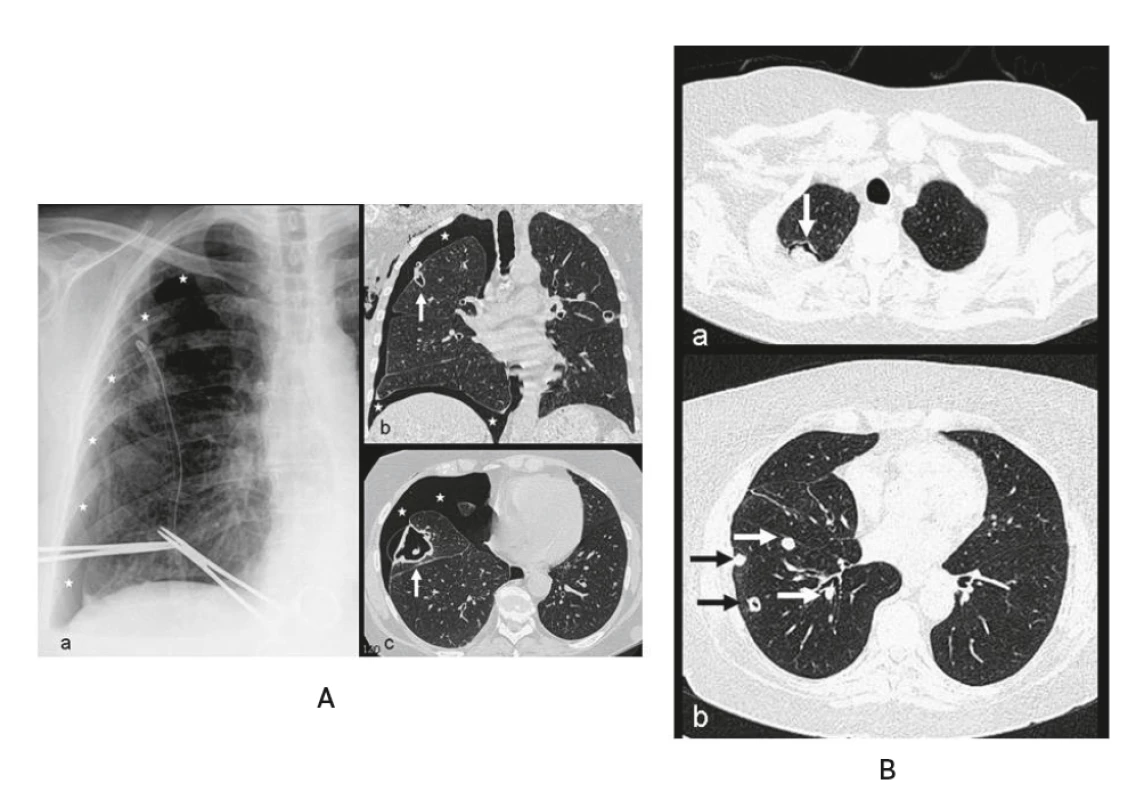
Obr. 4. Revmatoidní plicní nodulóza s kavitacemi a tekutinovou kolekcí u 72leté ženy s RA stupeň IV (RFs izotypy/IU/ml: -IgA: 984, -IgM: 110, -IgG: 47, aCCP2: 4306,9 U/ml), Quantiferon negativní, aspergilus negativní, kultivace aspirátu: sterilní. Febrilní ataky se synkopami – ATB, HCQ 400 mg.
a – HRCT plic: vícečetná kulovitá ložiska ve středním laloku (→) – revmatoidní uzly, b – CT plic: splynutí menších ložisek s jejich rozpadem vznik kaverny s hladinkou (↑) (vstřícně zapůjčeno z archivu RDG oddělení nemocnice v Rychnově nad Kněžnou, Archiv Radiologické kliniky LF UK a FN Hradec Králové s laskavostí MUDr. J. Brtkové)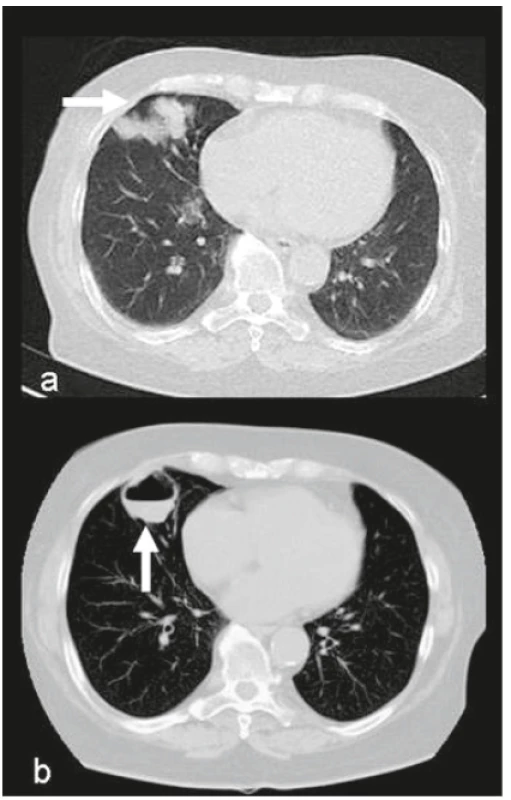
Podezření na RU v plicní tkáni vždy vyžaduje histopatologické ověření. Naléhavě o tom svědčí retrospektivní zaslepená mikroskopická analýza u 73 RA s CT nebo PET/CT nálezem uzlů v plicní tkáni (Mayo klinika, Rochester, Minn., 2001–2016): o RU šlo u 23, o malignitu u 50 RA. RA pacienti s konfirmací RU byli signifikantně (p < 0,001) mladší, s častějším nálezem RU v podkoží a lepší životní prognózou; byli také častěji RF séropozitivní (p = 0,034), ale v nikotinismu nebyly mezi oběma skupinami významné rozdíly (p > 0,05) (10). Vzácnou manifestací RA je nodulární revmatoidní pleuritida; diagnóza se opírá o mikroskopickou verifikaci, která umožňuje vyloučit mnohem častější vysvětlení jinou proveniencí (11). RU v plicní tkáni byly zaznamenány i mimo RA, např. u Sjögrenova syndromu (12). Na akcelerované plicní alokaci RU se může podílet terapie konvenčními DMARD a TNFi. Prognosticky nejzávažnější formou postižení plic u RA ovšem nejsou RU, ale intersticiální plicní choroba (13).
V horní části respiračního traktu je kritická alokace RU na hlasivkách a granulomatóza s jizvením v subglotickém prostoru. Klinicky významná patologie laryngu není u RA nikterak vzácná a má tři hlavní podoby: 1. artritida krikoarythenoidních kloubů s rozpětím od exudativní synovitidy po ankylózu, 2. neuropatie laryngeálních nervů a 3. revmatoidní nodulóza hlasivek (obr. 5). Postižení hrtanu se projevuje u RA bolestivostí a chrapotem, ale při arythenoidní fixaci v addukci hrozí akutní stridor a naléhavá potřeba tracheotomie (14, 15).
Obr. 5. Laryngoskopický obraz revmatoidní nodulózy hlasivek s histologickou konfirmací u 47letého muže s RA stupeň III (LFT: 1: 5120, aCCP2: 3800 U/ml), revmatoidní uzel nad levým loktem, 5 let MTX 10 mg týdně (Archiv ORL kliniky LF UK a FN Hradec Králové s laskavostí MUDr. M. Hudíkové) 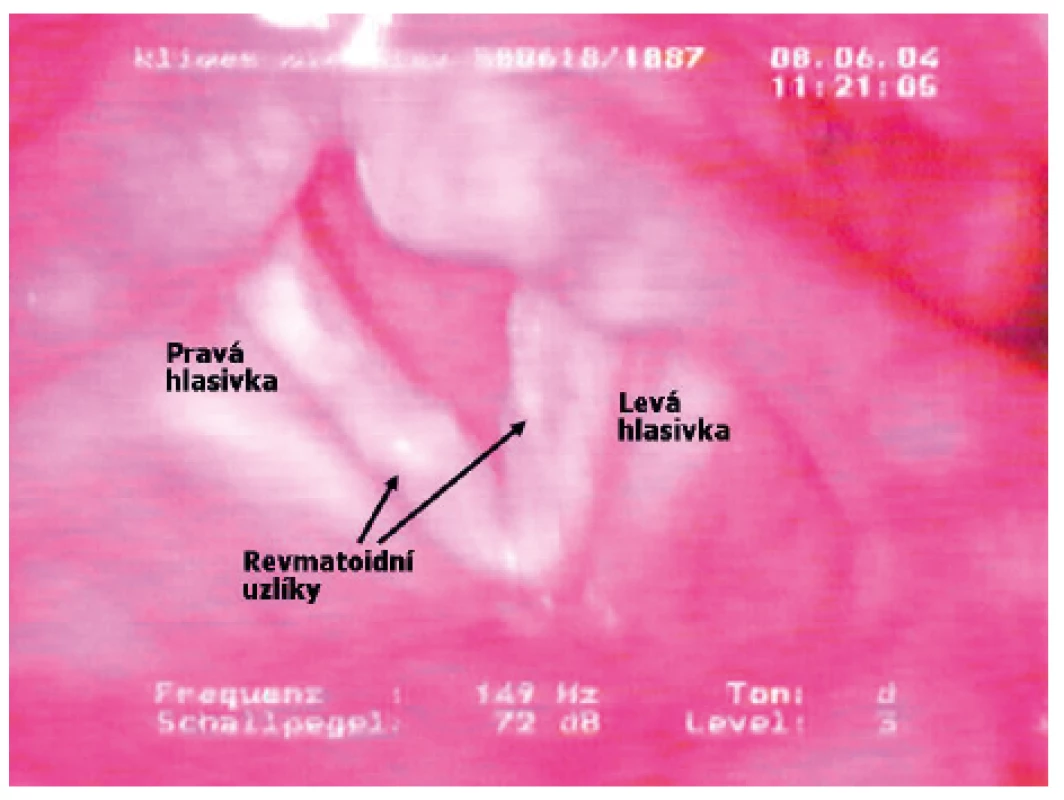
Systémová revmatoidní nodulóza představuje prognostické riziko také při postižení srdce, oka nebo nitrolebních tkání. RU myokardu v oblasti převodního systému ohrožují závažnou arytmií, alokace na chlopňovém endokardu může být zdrojem embolizace. Abakteriální chlopňové uzlíky na bázi RA nejsou akademickou kuriozitou. Naopak, po vyloučení jiné příčiny, je třeba na ně myslit u každé RA s embolií tepenného řečiště a zajistit UZ srdce, v indikovaných situacích, včetně trans-ezofageální endosonografie; pokud došlo následně k OP řešení, tak imperativem je histopatologická konfirmace RU analýzou OP preparátu (16, 17). Mimo RA lze prokázat abakteriální chlopňovou nodulózu zvláště u SLE, ale také u antifosfolipidového syndromu, systémových vaskulitid aj. Strukturní změny na chlopních jsou vždy spjaty s rizikem infekční endokarditidy a každý elektivní krvavý zákrok (extrakce zubu apod.) je třeba preventivně překrýt antibiotikem podle kardiologických standardů. V širokém spektru očních projevů RA patří k prognosticky závažným výskyt RU na bulbární spojivce: projevuje se pocitem cizího tělesa v oku, popř. i poruchami vizu a může vést ke skleromalacii (18). Existují ovšem i situace, kdy průkaz RU je dobrou zprávou. Platí to hlavně o RU v játrech, pankreatu nebo v ledvině tam, kde bylo původně podezření na maligní tumor.
REVMATOIDNÍ UZLY A FARMAKOTERAPIE
Ve vztahu k farmakoterapii RA jsou RU rozporuplným fenoménem: obvykle jsou variabilně významnou překážkou stávajícího léčebného režimu, ale může tomu být i naopak. Nejvíce informací je o akcelerované tvorbě vícečetných RU při MTX terapii RA; toto riziko se týká zvláště RF séropozitivních pacientů ve věku nad 50 let. Zhruba v 90 % jde o digitální revmatoidní nodulózu, která je příčinou neobratnosti rukou, ale může také exulcerovat s následnou infekcí. MTX může akcelerovat i tvorbu RU v plicích, na hlasivkách, v oku aj. U MTX akcelerované revmatoidní nodulózy nelze vystopovat lineární vztah k době terapie nebo kumulativní dávce. Tato okolnost se podílela na předpokladu určité genotypové predikce. V sestavě 70 RA se syndromem MTX akcelerované revmatoidní nodulózy byla nejčastěji identifikována alela HLA-DRB1* 0401 (20). V jiné studii zaměřené na metabolismus folátů byla zjištěna plauzibilní asociace k polymorfismu metylen-tetra-hydrofosfátové reduktázy (21). Abnormální sklon ke tvorbě RU byl zaznamenán při terapii leflunomidem, azathioprinem (22, 23), ale také TNFi a relativně často, s 8,3 % prevalencí, u 60 RA při léčbě tocilizumabem (24). Naopak regrese RU byla opětovně pozorována při podávání hydroxychlorochinu, popř. kolchicinu. U RU v plicích byla pozorována regrese v souvislosti s léčbou rituximabem (25).
ZÁNĚTLIVÉ GRANULOMY U SYSTÉMOVÝCHVASKULITID
V klinice systémových vaskulitid se uplatňují ZG na úrovni diagnózy, prognózy i terapie. U mikroskopických ZG jde především o obrovskobuněčnou arteritidu (OBA): od prvního popisu Hortonem et al. (1930) je tento histopatologický nález součástí „zlatého standardu“ pro stanovení diagnózy (26). U Takayasuovy arteritidy jde rovněž o mikroskopické granulomy, ale při dominantním postižení aorty a jejích hlavních větví se naopak považuje přínos histopatologie pro klinickou diagnózu za téměř nulový (27); pokrok v kardiochirurgii s možností mikroskopické analýzy OP preparátu však nabízí výjimky (28). V diferenciálně diagnostické rovině může být příčinou mikroskopických ZG i přímý infekt cévní stěny, např. generalizovaná tuberkulóza.
Makroskopické ZG jsou příznačné pro granulomatózu s polyangiitidou (Wegenerovu), a to včetně limitované formy, např. v horní části dýchacích cest. ZG mohou být u GPA v podstatě kdekoliv, ale nejčastěji to jsou plíce. V kohortě 255 GPA byly prokázány plicní uzly u 90 (40,0 %) nemocných a z toho 44krát s rozpadem (19,6 %), který byl statistickou analýzou doložen jako signifikantní riziko relapsu a naléhavý požadavek intenzivní terapie cyklofosfamidem (29); u refrakterní GPA se osvědčil rituximab (30). Izolovaný plicní granulom může u GPA předstírat malignitu (31) a z toho vyplývající terapie zapříčinit nezvratné poškození nemocného (např. OP s pulmektomií apod.); je nutné dodat, že absence ANCA nevylučuje diagnózu GPA.
Eozinofilní granulomatóza s polyangiitidou (syndrom Churga-Strausové) je prakticky obligátně spjata s postižením respiračního traktu (asthma bronchiale, sinobrochnchiální syndrom aj.). Plicní infiltráty byly zjištěny v souboru 383 EGPA (1957–2009) u 38,6 % a kardiovaskulární manifestace u 27,4 % nemocných (32). Mnohopočetnou granulomatózu plicní tkáně (obr. 6) a eozinofilní infiltráty s okluzí věnčitých tepen jsme zaznamenali u mladé ženy s fatálním průběhem EGPA (33). U polyarteritis nodosa jsou noduly součástí kožních projevů nemoci; v kohortě 348 nemocných (1963–2005) byly zjištěny v 17,2 %, signifikantně častěji u podskupiny bez průkazu HBV infekce (34). Vzácná granulomatózní vaskulitida CNS má obvykle subakutní klinickou manifestaci a projevuje se směsí fokálních/non-fokálních neurologických změn; záchytným bodem může být abnormální nález v mozkomíšním moku s obrazem aseptické meningitidy a v diferenciální diagnóze je třeba myslet na vztah k amyloidóze aj. (35).
Obr. 6. Eozinofilní granulomatóza s polyangiitidou (Churga- -Straussové) s fatálním průběhem u 24leté ženy – pitevní nález: dvě lamely plic s vícečetnými uzly (33) 
ZÁVĚR
Prognostická závažnost zánětlivých granulomů vyžaduje v revmatologické praxi pozornost zejména ve dvou rovinách: a) u nemocných s indikací k soustavné péči jde hlavně o revmatoidní artritidu se suspektní nebo prokázanou útrobní revmatoidní nodulózou, vzácněji o ANCA asociovanou nebo jinou systémovou vaskulitidu a b) zpravidla konsiliárně o nemoci s klinickou manifestací dominantně mimo pohybový aparát (sarkoidóza aj.), ale s požadavkem o vyhodnocení granulomů/granulomatózy v komplexu revmatologické problematiky. Na posuzování granulomů zaměřený algoritmus vyžaduje 1. vždy vyloučit malignitu nebo infekt s tím, že při zejména útrobní alokaci je třeba vyžadovat histopatologickou konfirmaci a 2. následně zvážit posouzení aproximativního prognostického rizika na škále „početnost – velikost – alokace – kavitace“. U části nemocných s RU je také nezbytné upravit terapii, nejčastěji s ohledem na methotrexát.
Podpořeno výzkumným projektem Univerzity Karlovy PROGRES Q40-15.
Konflikt zájmů: žádný.
prof. MUDr. Zbyněk Hrnčíř, DrSc.
II. interní gastroenterologická klinika LF UK a FN
Sokolská 581, 500 05 Hradec Králové
e-mail: hrncir@fnhk.cz
Zdroje
1. Vencovský J. Revmatoidní artritida. In: Pavelka K, Vencovský J, Šenolt L, Mann H, Štěpán J, a kol. Revmatologie. 2. vydání. Praha: Maxdorf 2018; 340–360.
2. Myasoedova E, Crowson CS, Turesson C, Gabriel SE, Matteson EL. Incidence of extra-articular rheumatoid arthritis in Olmsted County, Minnesota in 1995–2007 vs 1985–1994: a population-based study. J Rheumatol 2011; 38 : 983–989.
3. Tilstra JS, Lienesch DW. Rheumatoid nodules. Dermatol Clin 2015; 33 : 361–371.
4. Rak JM, Maestroni L, Balandraut N, Guis S, Boudinet H, Guizan MC, et al. Transfer of the shared epitope through microchimerism in women with rheumatoid arthritis. Arthritis Rheum 2009; 60 : 73–80.
5. Chan WFN, Atkins ChJ, Naysmith D, van der Westhuizen N, Woo J. Nelson JL. Microchimerism in the rheumatoid nodules of patients with rheumatoid arthritis. Arthritis Rheum 2012; 64 : 380–388.
6. Roblot V, Henry J, Meyer C, Henry Th, Chekroun M, Grimon G, et al. 18F-FDG PET/CT for extensive rheumatoid nodulosis. Eur J Nucl Med Mol Imaging 2017; 44 : 2333–2334.
7. Caplan A. Certain unusual radiological appearance in the chest of coal-miners suffering from rheumatoid arthritis. Thorax 1953; 8 : 29–37.
8. Hrnčíř Zb, Toušek M. Caplanův syndrom. Čas. Lék. čes. 1962; 101 : 857–860.
9. Schreiber J, Koschel D, Kekow J, Waldburg N, Goette A, Merget R. Rheumatoid pneumoconiosis (Caplan’s syndrome). Eur J Intern Med 2010; 21 : 168–172.
10. Koslow M, Young JR, Baquir M, Decker PA, Johnson GB, Ryu JH. Rheumatoid pulmonary nodules: clinical and imaging features compared with malignancy. Eur Radiol 2019; 29 : 1684–1692.
11. Emmungil H, Yildiz F, Gözükara MY, Acikalin A. Rheumatoid pleural effusion with nodular pleuritis. A rare presentation or rheumaoid arthritis. Z Rheumatol 2015; 74 : 72–74.
12. Reus-Borts MA, Hartman U. Pulmonary nodules as initial manifestation of pulmonary Sjögren’s syndrome. Ann Rheum Dis 2006; 65 : 685–687.
13. Spagnolo P, Lee JS, Sverzellati N, Rossi G, Cottin V. The lung in rheumatoid arthritis. Arthritis Rheum 2018; 70 : 1544–1554.
14. Lawry GV, Fireman ML, Hanafee WN, Mancuso AA, Fan PT, Bluestone R. Laryngeal involvement in rheumatoid arthritis. Arthritis Rheum 1984; 27 : 873–882.
15. Sørensen WT, Møller-Andersen K, Behrendt N. Rheumatoid nodules of the larynx. J Laryngol Otology 1998; 112 : 573–574.
16. Wantrease A, Trabue Ch, Atkinson J, McNabb P. Large endocardial rheumatoid nodules: a case report and review of the literature. J Comm Hosp Intern Med Perspect 2017 : 7; 175–177.
17. Tennyson Ch, Kler A, Chaturvedi A, Paschalis A, Venkaterswaran R. Rheumatoid nodule of the anterior mitral valve leaflet. J Card Surg 2018; 33 : 643–645.
18. Starr MS, Louwagie CR, Salomao DR. Bulbal conjunctival nodule in a patient with rheumatoid arthritis. JAMA Ophtal 2018; 136 : 439–440.
19. Patatanian E, Thompson DF. A review of Methorexate–induced accelated nodulosis. Pharmacother 2002; 22 : 1157–1162.
20. Ahmed SS, Arnett FC, Smith CA, Ahn Ch, Reveille JD. The HLA.DRB1*0401 allele and the development of Methotrexate–induced accelerated rheumatoid nodulosis. Medicine 2001; 80 : 271–278.
21. Soukup T, Dosedel M, Nekvindova J, Kubena AA, Tacheci I, Tebbens JD, et al. The plausible association of MTHFR and ADORA2A polymorphisms with nodules in rheumatoid arthritis patients treated with methotrexate. Pharmacogen Genom 2017; 27 : 43–50.
22. Yoshikawa GT, da Silva Dias GA, Fujihara S, Ferreira e Silva L, Cruz LBP, Fuzii HT, et al. Formation of multiple pulmonary nodules during treatment with leflunomide. J Bras Pneumol 2015; 41 : 281–284.
23. Kellet CV, Bombardieri SG, Navarrete RA, Manriquez J. Azathioprine induced accelerated cutaneous and pulmonary nodulosis in patient with rheumatoid arthritis. Ann Bras Dermatol 2015; 90(3 Suppl 1): S162–164.
24. Talotta R, Atzeni F, Baticciotto A, Ditto MCh, Gerardi MCh. Accelerated subcutaneous nodulosis in patients with rheumatoid arthritis treated with tocilizumab: a case series. J Med Case Rep 2018; 12 : 154–160.
25. Braun MG, Wagener P. Regression von peripheren und pulmonalen rheumaknoten unter rituximab-therapie. Z Rheumatol 2013 : 72 : 166–171.
26. Salvarini C, Ciccia F, Pipitone N. Polymyalgia rheumatica and giant cell arteritis. In: Hochberg MC, et al. (eds.) Rheumatology. 7th ed. Philadelphia: Elsevier 2019; 1384–1394.
27. Langdorf CA. Takayasu arteritis. In: Hochberg MC, et al. (eds.) Rheumatology. 7th ed. Philadelphia: Elsevier 2019; 1378–1383.
28. Zacharovský R, Vojáček J, Dominik J, Šteiner I, Hrnčíř Zb. Náhrada aortální chlopně a vzestupné aorty u pacienta s Takayasuovou arteritidou. Rozhl Chir 2009; 88 : 493–496.
29. Russell B, Mohan S, Chahal R, Charette S, Pagnoux Ch. Prognostic signifikance of cavitary lung nodules in granulomatosis with polyangiitis (Wegener’s): A clinical imaging study of 255 patients. Arthritis Care Res 2018; 70 : 1082–1089.
30. Holle JU, Dubrau Ch, Herlyn K, Heller M, Ambrosch P, Noelle B, et al. Rituximab for refraktory granulomatosis with polyangiitis (Wegener’s granulomatosis): comparison of efficasy in granulomatous versus vasculitic manifestations. Ann Rheum Dis 2012; 71 : 327–333.
31. Gorospe L, Ajuria-Illarramendi O, de la Puente-Bujidos C, Muňoz-Molina GM, Cabaňero-Sánchez A, Moreno-Mata N, Benito-Berlinches A. PET/CT finding of granulomatosis with polyangiitis presenting as a solitary pulmonary nodule and mimicking lung cancer. J Clin Rheumatol 2019; Jan 18. doi: 10.1097/RHU.0000000000000994 [Epub ahead of print].
32. Comarmond C, Pagnoux Ch, Khellaf M, Cordier JF, Hamidou M, Viallard JF, et al. Eosinophilic granulomatosis with polyangiitis (Churg-Strauss). Arthritis Rheum 2013; 65 : 270–281.
33. Šteiner I, Dušek J, Tomšová M, Hrnčíř Zb, Novotný J, Nožička Z. Syndrom Churg-Straussové. Lék. zprávy (Hradec Králové) 2002; 47 : 113–125.
34. Pagnoux Ch, Seror R, Henegar C, Mahr A, Cohen P, Le Guern V, et al. Clinical feature and outcomes in 348 patients with polyarteritis nodosa. Arthritis Rheum 2010; 62 : 616–626.
35. Hajj-Ali RA, Duna GR, Calabrese LH. Vasculitis of the central nervous systém. In: Ball GV, Fessler BJ, Bridges SL. (ed.). Oxford Textbook of Vasculitis. 3rd ed. Oxford: Oxford Univ Press 2014; 497–506.
Štítky
Dermatologie Dětská revmatologie Revmatologie
Článek Paraneoplastické syndromy
Článek vyšel v časopiseČeská revmatologie
Nejčtenější tento týden
2019 Číslo 4- Isoprinosin je bezpečný a účinný v léčbě pacientů s akutní respirační virovou infekcí
- Kterým pacientům se SLE nasadit biologickou léčbu?
- Stillova choroba: vzácné a závažné systémové onemocnění
- Jak souvisí časné zahájení biologické léčby SLE/LN s prevencí nevratného poškození?
-
Všechny články tohoto čísla
- Doporučení České revmatologické společnosti pro léčbu dny
- Závažnost zánětlivých granulomů u revmatických chorob
- Paraneoplastické syndromy
- Muskuloskeletální postižení u pacientů s lyzozomálním střádavým onemocněním
-
Standardy péče o pacienty s revmatoidní artritidou dle doporučení EULAR
Je nutné sdílet léčebná rozhodnutí s pacientem? - Význam dosažení remise u pacientů s revmatoidní artritidou
- Zemřel prof. MUDr. Robert Bardfeld, DrSc. (10. června 1925 – 20. října 2019)
- XVII. seminář mladých revmatologů
- Česká revmatologie
- Archiv čísel
- Aktuální číslo
- Informace o časopisu
Nejčtenější v tomto čísle- Paraneoplastické syndromy
- Doporučení České revmatologické společnosti pro léčbu dny
- Závažnost zánětlivých granulomů u revmatických chorob
- Význam dosažení remise u pacientů s revmatoidní artritidou
Kurzy
Zvyšte si kvalifikaci online z pohodlí domova
Autoři: prof. MUDr. Vladimír Palička, CSc., Dr.h.c., doc. MUDr. Václav Vyskočil, Ph.D., MUDr. Petr Kasalický, CSc., MUDr. Jan Rosa, Ing. Pavel Havlík, Ing. Jan Adam, Hana Hejnová, DiS., Jana Křenková
Autoři: MUDr. Irena Krčmová, CSc.
Autoři: MDDr. Eleonóra Ivančová, PhD., MHA
Autoři: prof. MUDr. Eva Kubala Havrdová, DrSc.
Všechny kurzyPřihlášení#ADS_BOTTOM_SCRIPTS#Zapomenuté hesloZadejte e-mailovou adresu, se kterou jste vytvářel(a) účet, budou Vám na ni zaslány informace k nastavení nového hesla.
- Vzdělávání



