-
Články
- Vzdělávání
- Časopisy
Top články
Nové číslo
- Témata
- Kongresy
- Videa
- Podcasty
Nové podcasty
Reklama- Kariéra
Doporučené pozice
Reklama- Praxe
Komorbidity u spondyloartritid
Comorbidities in spondyloarthropathies
Comorbidity is a term that was first used to refer to other diseases that occur simultaneously with autoimmune rheumatic disorders. Its importance lies in the fact that comorbidities occur more often than in the general population or have more severe disease course or may relate to treatment of the underlying disease.
The author deals with the issue of comorbidity in spondyloarthritis (SpA). The most important comorbidities in SpA are: cardiovascular disease, kidney disease, lung disease, infection, malignancy, osteoporosis, gastrointestinal disorders and depression. Multicentre, international study ASAS COMOSPA examined the incidence of comorbidities in SpA and in the general population. The most commonly diagnosed comorbidity was osteoporosis (13.4%) and peptic ulcer (10.7%). The most common risk factors for cardiovascular disease included hypertension (33.5%), smoking (30%) and hypercholesterolemia (27%). Of the risk factors for cancer the most common one was family history of cervical cancer (15%). European league against rheumatism (EULAR) issued a document, which is titled "Points to Consider" when reporting, screening and preventing selected comorbidities in chronic, inflammatory, rheumatic diseases in daily practice. Recommendations are divided into three parent principles and a total of 15 points are defined as points for consideration. They are divided into six sections: cardiovascular disease, malignancies, infections, peptic ulcer disease, osteoporotic fractures, and depression. The role of a rheumatologist should not be in the examination of these comorbidities, but in coordination of these findings and cooperation of the entire team providing comprehensive care of the patient.Key words:
Comorbidities, spondyloarthritis, EULAR
Autoři: K. Pavelka
Působiště autorů: Revmatologický ústav Praha
Vyšlo v časopise: Čes. Revmatol., 24, 2016, No. 4, p. 162-167.
Kategorie: Přehledový článek
Souhrn
Komorbidity je název, který se začal používat pro označení jiných onemocnění, která se vyskytují současně s autoimunitními revmatickými nemocemi. Jejich význam spočívá v tom, že se vyskytují častěji než u běžné populace nebo mají závažnější průběh nebo mohou mít vztah k léčbě základního onemocnění.
Autor se zabývá problematikou komorbidit u spondyloartritid (SpA). Nejdůležitější komorbidity u SpA jsou: kardiovaskulární onemocnění, onemocnění ledvin, onemocnění plic, infekce, malignity, osteoporóza, gastrointestinální onemocnění a deprese. Multicentrická, mezinárodní studie ASAS COMOSPA zkoumala výskyt komorbidit u SpA a v běžné populaci. Nejčastěji zjištěnou komorbiditou byla osteoporóza (13,4 %) a peptický vřed (10,7 %). Z rizikových faktorů kardiovaskulárních onemocnění byla nejčastější hypertenze (33,5 %), kouření (30 %) a hypercholesterolémie (27 %). Z rizikových faktorů rakoviny byla nejčastější rodinná anamnéza karcinomu děložního čípku (15 %). Evropská liga proti revmatismu (EULAR) vydala dokument, který se jmenuje „Body ke zvážení“ při hlášení, screeningu a prevenci vybraných komorbidit u chronických, zánětlivých, revmatických onemocnění v denní praxi. Doporučení jsou rozdělena na 3 nadřazené principy a celkem 15 bodů, které jsou definovány, jako body ke zvážení. Jsou rozděleny do šesti sekcí: kardiovaskulární onemocnění, malignity, infekce, peptické vředy, osteoporotická fraktura a deprese. Úloha revmatologa by měla spočívat nikoliv ve vyšetřování těchto komorbidit, ale v koordinaci těchto nálezů a spolupráci celého týmu, který se komplexně stará o pacienta.Klíčová slova:
Komorbidity, spondyloartritidy, EULARÚvod
Komorbidity je název, který se začal ve světovém písemnictví používat pro jiná onemocnění, která se vyskytují současně s primárním, v tomto případě autoimunitním revmatickým onemocněním. Charakteristické je, že se vyskytují častěji než u běžné populace nebo mají závažnější průběh nebo mohou mít vztah k léčbě základního onemocnění (1). Výraz komorbidity je příkladem dalšího tzv. anglikanismu, tzn. používání české modifikace anglického výrazu. Ryze české pojmenování by bylo velmi dlouhé a nepraktické. Jako nejdůležitější komorbidity u zánětlivých revmatických onemocnění byly definovány: kardiovaskulární onemocnění, onemocnění ledvin, onemocnění plic, infekce, malignity, osteoporóza, gastrointestinální onemocnění a deprese (tab. 1).
Tab. 1. Nejdůležitější komorbidity. 
(Baillete, et al. Ann Rheum Dis 2016; 75: 965–973) Spondyloartritidy (SpA) představují skupinu podobných zánětlivých revmatických onemocnění, která postihují páteř, periferní klouby, šlachový aparát a která mohou mít i celou řadu tzv. extraskeletálních manifestací, především očních, kožních, střevních a dalších. Nejčastějším onemocněním z této skupiny je ankylozující spondylitida, dále sem patří psoriatická artritida, reaktivní artritida, artritida při idiopatických střevních zánětech a juvenilní spondyloartritida (tab. 2). Dle novějšího přístupu se dělí SpA na onemocnění s převládajícím axiálním postižením (ankylozující spondylitida a neradiografická axiální spondyloartritida) a na skupinu s převážně periferním postižením (psoriatická artritida, reaktivní artritida) (2).
Tab. 2. Dělení spondyloartritid. 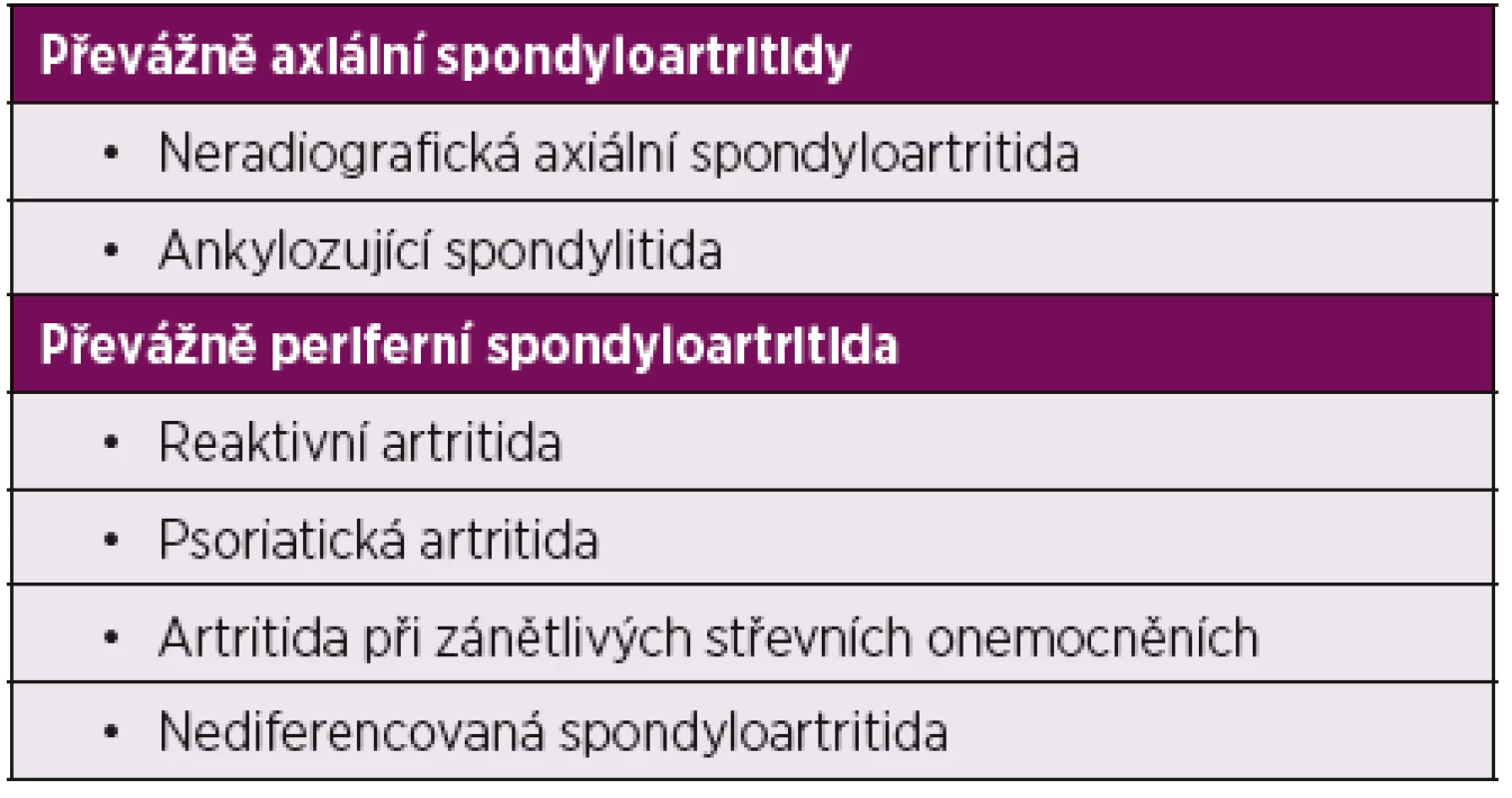
Při hodnocení komorbidit je vhodné definovat, co u SpA není považováno za komorbiditu, ale za projev primárního onemocnění: bolesti v zádech, periferní artritida a entezitida, akutní přední uveitida, psoriáza a idiopatické střevní záněty.
Proč vůbec výskyt komorbidit sledovat?
Hlavním důvodem je fakt, že bylo u pacientů s ankylozující spondylitidou a psoriatickou artritidou opakovaně zjištěno zvýšení mortality (3, 4). Je to způsobeno nejen zvýšením kardiovaskulárního rizika, ale také komplikacemi osteoporózy, zvýšeným rizikem závažných infekcí u pacientů léčených biologickými léky a selháním ledvin při amyloidóze. U nemocných se SpA naopak nebyl zjištěn zvýšený výskyt nádorů.
Epidemiologických studií, které se zabývaly prevalencí komorbidit u SpA, byla provedena celá řada, přičemž často vycházely odlišné frekvence, částečně i příčinou odlišné metodiky sběru dat. Proto se dále koncentruji na studii ASAS-COMOSPA. Jedná se o velkou, recentně dokončenou studii, která byla naplánována ve spolupráci se skupinou ASAS a provedena jako multicentrická studie ve 22 státech v Evropě, Asii a Africe, a bylo do ní zařazeno celkem 3 984 pacientů. Jednalo se o průřezovou studii, kdy byla data zaznamenávána jednorázově pomocí standardizovaného dotazníku (5).
Studie měla tři cíle: 1. zjistit prevalenci komorbidit, 2. zjistit rizikové faktory komorbidit a 3. zjistit, jakým způsobem jsou komorbidity a jejich rizikové faktory monitorovány.
Byly zjištěny následné prevalence komorbidit: kardiovaskulární onemocnění 2,7 %, zhoubné nádory 3,0 %, tuberkulóza 2,5 %, infekce HBV 4 %, GIT onemocnění 10,7 % a osteoporóza 13,4 %. Mezi jednotlivými státy byly velké rozdíly. Jako příklad lze uvést výskyt aktivní tbc, který byl v některých státech 0 a v Jižní Koreji 9 %.
Z rizikových faktorů komorbidit byly nejpodrobněji sledovány kardiovaskulární rizikové faktory. Nejčastější byla hypertenze (33,5 %), kouření (29,3 %) a hypercholesterolémie 27 %. Z rizikových faktorů zhoubných nádorů byla nejčastější rodinná anamnéza karcinomu děložního čípku (15 %), následovaná anamnézou karcinomu tlustého střeva (8 %). Prevalence rodinné anamnézy zlomeniny kyčle byla 3,7 %.
Významný je i výskyt komorbidit u psoriatické artritidy (PsA). Např. ve studii Sallafiho a spol. (6) u periferní PsA byl výskyt alespoň jedné komorbidity 55,4 % a více než 3 komorbidity mělo 17 % pacientů. Nejčastější komorbiditou jsou u PsA kardiovaskulární onemocnění, onemocnění jater, deprese a úzkost, onemocnění ledvin, malignity a infekce.
Jako snahu kvantifikovat celkovou zátěž komorbiditami pro pacienta lze chápat konstrukci řady tzv. indexů komorbidity (tab. 3). Problémem těchto sumárních indexů je fakt, že různé komorbidity mají odlišný význam pro morbiditu a mortalitu svých nositelů a vyhodnocení jejich váhy na základě kohortových studií je obtížné. Nejvíce používaný je např. Rheumatic Diseease Comorbidity index (RDCI) (7), který byl modifikován i pro jiná revmatická onemocnění, např. dnu (8).
Tab. 3. Příklady indexů pro komorbidity. 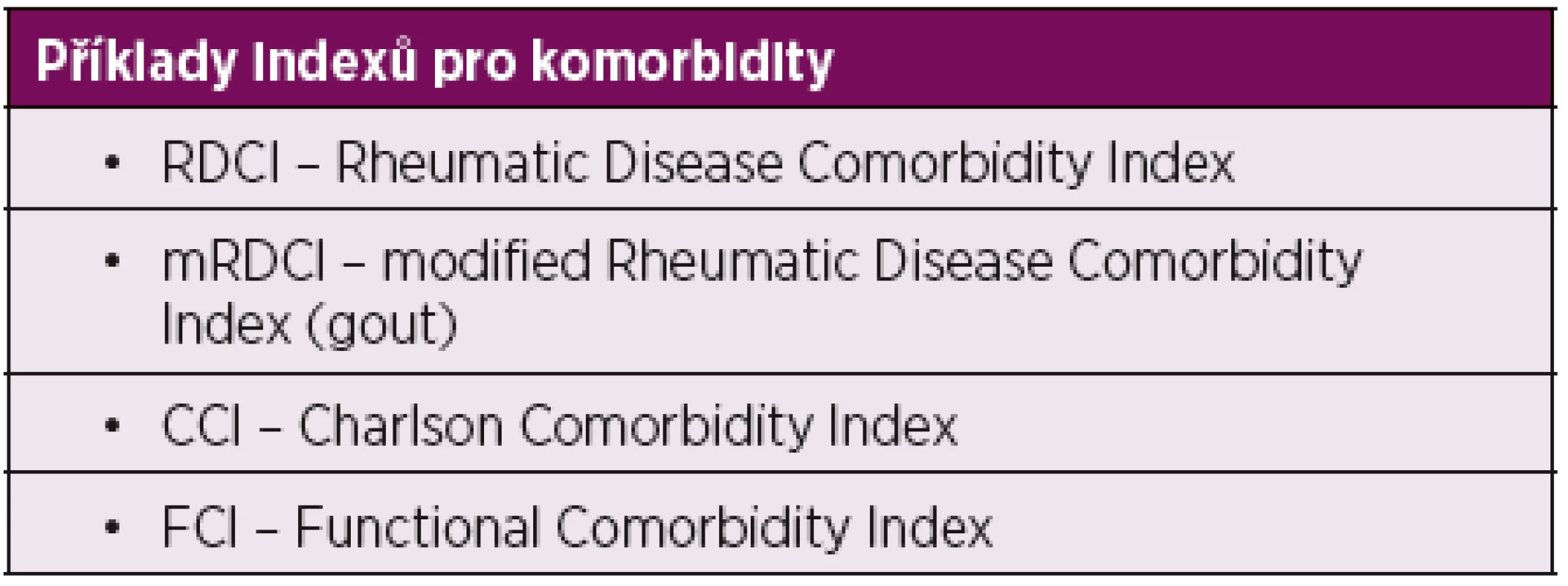
(Spaetgens et al. Rheumatology 2015; 54: 1659–1663) Evropská liga proti revmatismu (EULAR) vyhodnotila problematiku komorbidit jako závažnou a jmenovala komisi 18 expertů, kteří na základě evidence v literatuře a metodikou vyvinutou EULAR pro tvorbu doporučení publikovala v letošním roce dokument, který se jmenuje: Body ke zvážení při hlášení, screeningu a prevenci vybraných komorbidit u chronických zánětlivých revmatických onemocněních v denní praxi: EULAR iniciativa (1). Všechny tři hlavní cíle jsou uvedeny již v názvu, tzn. vlastní evidence a hlášení, screening v běžné praxi a definovaná preventivní opatření.
Doporučení EULAR jsou rozdělena na tři tzv. nadřazené principy a 15 doporučení, která jsou uvedena v tabulce 3.
Nadřazené principy
A. Komorbidity, jako jsou kardiovaskulární onemocnění, malignity, infekce, osteoporóza, peptický vřed a deprese, by měly být u nemocných s chronickým zánětlivým revmatickým onemocněním pečlivě vyhodnocovány a léčeny.
Tento princip jednak zdůrazňuje význam problematiky komorbidit a jednak definuje nejdůležitější komorbidity u nemocných s chronickým zánětlivým revmatickým onemocněním.
B. Všichni kliničtí pracovníci včetně sester, praktických lékařů, revmatologů a pacientů hrají při screeningu a detekci těchto komorbidit klíčovou roli, přičemž důležitým nástrojem mohou být dotazníky vyplňované pacienty.
Léčba těchto komorbidit většinou nebude prováděna revmatologickým týmem, ale tým by měl dobře spolupracovat s dalšími zdravotnickými pracovníky.
C. Komorbidity by měly být u pacientů s chronickým zánětlivým revmatickým onemocněním standardizovaně, periodicky (nejméně v intervalu 5 let) monitorovány.
Důraz je kladen na standardizovaný postup, interval 5 let byl zvláště zdůrazněn v kontextu kardiovaskulárních onemocnění (9). Standardizovaný dotazník EULAR pro hlášení ICHS a rizikových faktorů byl publikován.
Body ke zvážení
Další doporučení jsou uvedena formou bodů ke zvážení. Toto má zdůraznit, že nejde o striktní doporučení či návody jak postupovat, ale o podněty ke zlepšení péče u jednotlivých nemocných.
1. Kardiovaskulární onemocnění
Výskyt infarktu myokardu, anginy pectoris, stentu, tranzitorní ischemické ataky, selhání srdce a ischemické choroby dolních končetin v anamnéze by měl být zdokumentován.
Kardiovaskulární onemocnění jsou nejčastější příčinnou úmrtí u nemocných s chronickým zánětlivým revmatickým onemocněním. EULAR proto publikoval specializovaná doporučení pro hlášení ICHS u revmatoidní artritidy a systémového lupus erythematodes (10). V klinické studii byla prokázána efektivita systematické dokumentace rizikových faktorů komorbidit (11). V metaanalýze studií kardiovaskulárního rizika v různých částech světa bylo zjištěno zvýšené riziko o 48 % (RR 1,48, 95% CI 1,36 – 1,62) (12).
Rizikové kardiovaskulární faktory jako je kouření, zvýšený body mass index (BMI), anamnéza hypertenze, hypercholesterolémie, renální insuficience a index HEART SCORE by měly být dokumentovány.
Prevalence rizikových faktorů je vysoká a např. ve studii COMOSPA byl výskyt hypertenze 33 %, ale např. v Holandsku až 60 %. Monitorování komorbidit však bylo řádně prováděno pouze asi u poloviny případů.
Současná léčba kardiovaskulárních onemocnění, jako je antihypertenzní léčba, antikoagulační léčba diabetu inzulinem a perorálními antidiabetiky a léky užívanými k léčbě dyslipidémií by měla být zaznamenávána.
Jde o logický požadavek. Je nutné myslet i na možné interakce těchto léků s antirevmatiky (např. NSA a warfarin) a dále na možné nežádoucí účinky těchto léků na pohybovém aparátu (např. statinů).
2. Malignity
Výskyt malignity v anamnézy by měl být zdokumentován.
Důležitým zdrojem informací a farmakovigilance jsou především registry. Nicméně je nutné zdůraznit, že výskyt každého nádoru u s chronickým zánětlivým revmatickým onemocněním by měl být řádně dokumentován.
Screeningová vyšetření na přítomnost zhoubného nádoru (včetně mamografie, gynekologického stěru, dermatologického vyšetření, testu na okultní krvácení a kolonoskopie) a na rizikové faktory zhoubných onemocnění (včetně rodinné anamnézy karcinomu prsu a střeva a osobní nebo rodinné anamnézy nespecifického střevního zánětu), by měla být zdokumentována.
Pro každou lokalizaci by měla být screeningová vyšetření navržena pouze podle rizikové populace (např. podle pohlaví a věku). Za velmi užitečný lze považovat návrh použitý ve studii COMOSPA (5). Pro karcinom prsu jsou rizikové a) ženy starší 50 let bez anamnézy karcinomu prsu; b) ženy všech věkových skupin bez osobní anamnézy karcinomu prsu, ale s pozitivní rodinnou anamnézou. Ženy obou těchto rizikových skupiny by měly mít při optimálním monitorování mamografické vyšetření v posledních dvou letech.
Screening karcinomu děložního čípku je vhodný u pacientek s rizikem, což jsou ženy všech věkových skupin, u nichž nebyl stěr proveden v posledních 3 letech.
U karcinomu tlustého střeva se optimální monitorování odvíjí od přítomnosti rizikových faktorů. Všichni pacienti nad 50 let by měli být vyšetřeni na okultní krvácení, pokud je v posledních 2 letech neměli. Pacienti s alespoň jedním rizikovým faktorem pro karcinom tlustého střeva (rodinná anamnéza, přítomnost polypózy) by měli mít alespoň jednou kolonoskopické vyšetření.
Za rizikovou skupinu pro kožní rakovinu byli považováni pacienti nad 40 let s pigmentovými névy, kteří byli exponováni biologikům. Za optimální screening se považovalo, pokud navštívili dermatologa v posledních 12 měsících.
3. Infekce
Výskyt tuberkulózy v anamnéze by měl být řádně zdokumentován, včetně výsledků rtg, tuberkulinového testu, interferonového testu a BCG vakcinace.
Anamnéza závažných infekcí, oportunních infekcí a chronických virových infekcí by měla být dokumentována.
Riziko vzniku tuberkulózy je při aplikaci biologických léků zvýšené. Může jít o reaktivaci tzv. latentní tuberkulózy nebo vznik nového onemocnění. Často se jedná o mimoplicní tbc. Screening k vyloučení latentní tbc před zahájením léčby značně snížil riziko vzniku klinicky manifestní tuberkulózy. Všechna doporučení pro léčbu biologickými léky v Evropě (EULAR) i v USA obsahují část věnovanou preventivnímu vyšetření i případnému terapeutickému zásahu při podezření na latentní tbc. Tato doporučení se liší v jednotlivých státech a to podle epidemiologické situace a např. stavu očkování. V Česku publikovala svoje doporučení Česká revmatologická společnost (13). Kromě dokumentace tuberkulózy je nutné také zaznamenávat v anamnéze výskyt dalších oportunních a virových infekcí.
Měl by být zdokumentován též stav vakcinace včetně očkování proti chřipce, streptokoku pneumonie, herpes zoster, lidskému papilomaviru, poliomyelitidě, záškrtu, tetanu a hepatitidě B.
Očkování je účinnou preventivní metodou k zabránění určitých infekcí. Např. ACR doporučuje očkovat pacienty optimálně před zahájením biologické léčby proti chřipce, pneumokoku a u rizikových osob i proti hepatitidě B. Pokud je již pacient léčen, pak je možné očkovat i v průběhu biologické léčby, ale optimálně ve stabilizovaném stavu nízké aktivity (14). Ve studii COMOSPA však mělo očkování proti chřipce v posledních 12 měsících pouze 38 % a očkování proti pneumokoku v posledních 5 letech pak 17,4 % pacientů se zvýšeným rizikem (nad 65 let nebo na biologické léčbě) (5). Při sondě v České republice jsme pak zjistili provedené očkování u nemocných s RA v 19 % proti chřipce a jen ve 3 % proti pneumokoku (15).
4. Peptické vředy
Výskyt gastroskopicky prokázaného peptického vředu v anamnéze by měl být zdokumentován. Rizikové faktory peptického vředu představují věk nad 65 let, používání inhibitorů protonové pumpy, anamnéza komplikovaného vředu, infekce Helicobacter pylori, současné používání aspirinu, používání nesteroidních antirevmatik (NSA), glukokortikoidů a antikoagulancií.
Velká většina nemocných se spondyloartritidami užívá jako lék první volby léčby bolesti NSA, jejichž aplikace může být spojena s výskytem tzv. NSA indukované gastropatie, přičemž nejzávažnějším klinickým projevem může být žaludeční či duodenální vřed a jejich komplikace jako je krvácení a perforace. Méně častá je tzv. NSA indukovaná enteropatie. Prvním preventivním opatřením je omezit podávání NSA. Stále je diskutována otázka, zdali podávat pacientům se spondyloartritidami NSA kontinuálně nebo pouze při bolesti („on demand“). Starší studie s celekoxibem prokázala určité zpomalení rentgenové progrese AS při kontinuálním podávání (16), novější studie s diclofenakem to však nepotvrdila, a proto je z bezpečnostních důvodů asi vhodnější doporučit podávání NSA on demand. Dalším preventivním opatřením je screening rizikových faktorů NSA gastropatie a zavedení tzv. účinného gastroprotektivního principu, jímž může být podání koxibů či inhibitorů protonové pumpy současně s NSA.
5. Osteoporóza
Výskyt osteoporotické fraktury v anamnéze by měl být zdokumentován.
Rizikové faktory osteoporózy představují: nízký BMI (< 19), nízká fyzická aktivita, expozice glukokortikoidům, požívání alkoholu, rodinná anamnéza zlomeniny krčku femuru, sekundární osteoporóza, hustota kostní hmoty (BMD) a kalkulace globálního rizika fraktury (FRAX), kde je možné. Tyto rizikové faktory by měly být zdokumentovány.
Dále by měly být dokumentovány léky používané v minulosti nebo současnosti k léčbě či prevenci osteoporózy, jako je kalcium, vitamin D, bisfosfonáty, raloxifen, teriparatid a denosumab.
Osteoporóza se vyskytovala ve studii COMOSPA ve 13,4 % a byla nejčastější komorbiditou (5). Výskyt osteoporózy v epidemiologických studiích u AS kolísá od 19 % – 62 % podle použité metodologie (17). Příčinou kolísajících výsledků může být i problém při hodnocení DEXA, protože při syndesmofytech na bederní páteři není tato metodika použitelná a je nutné měřit pouze krček femuru. Pokud je zde ale přítomná koxitida, nejsou ani zde výsledky měření validní. Metodou volby pak může být QCT (kvantitativní počítačová tomografie) bederní páteře. Rovněž výskyt vertebrálních faktur ve studiích kolísá. Udává se, že je klinicky diagnostikována pouze asi čtvrtina fraktur, neboť zvýšené bolesti jsou často připisovány aktivitě základního onemocnění a není proveden snímek páteře. Vertebrální fraktury jsou často netypické i svou lokalizací a mají častěji neurologické komplikace než běžné kompresivní fraktury při primární osteoporóze (tab. 4) (18).
Tab. 4. Doporučení EULAR pro screening, hlášení a sledování komorbidit. 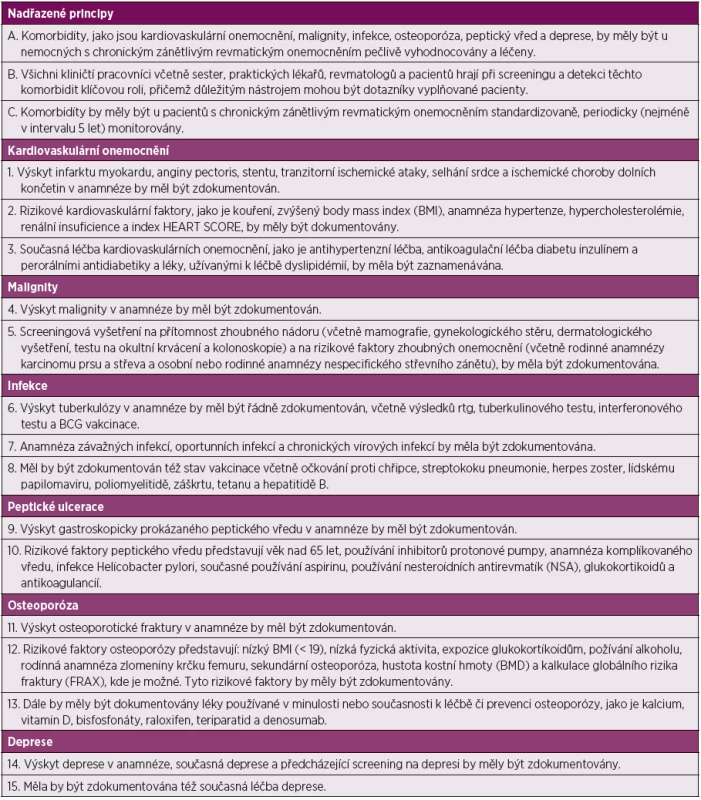
(Baillet A, et al. Ann Rheum Dis 2016; 75: 965–973) 6. Deprese
Výskyt deprese v anamnéze, současná deprese a předcházející screening na depresi by měly být zdokumentovány. Měla by být zdokumentována též současná léčba deprese.
Vliv nemoci na emocionální stav uvádí až 70 % pacientů. S ošetřujícím specialistou však tuto problematiku diskutuje pouze 35 % pacientů. Výskyt deprese u chronických revmatických onemocnění se uvádí 13 – 20 % a výskyt úzkosti 20 – 30 %. Dokumentování a screening deprese je obvykle nejhorší ze všech komorbidit u AS. Je však nutný, neboť komorbidity mohou výrazně ovlivňovat výsledky hodnocení léčby, zvlášť pokud je používán dotazník typu BASDAI, který v podstatě používá subjektivní ukazatele pacienta. Pro rychlý screening pro revmatology byly navržené některé krátké dotazníky, jako je např. dokument britské NICE.
Diskuse
Komorbidity u SpA jsou příčinou zvýšené mortality i morbidity. Jsou spojeny s horšími klinickými výsledky a kvalitou života u AS. Ve studii Nikiphorona a spol. (Clin Exp Rheum 2016) bylo zařazeno 3 370 pacientů splňujících kritéria ASAS pro axiální spondyloartritidy s průměrným trváním nemoci 5 let. Alespoň jedna komorbidita byla nalezena u 51 % pacientů, tři komorbidity u 9 % pacientů. Komorbidity ovlivňovaly signifikantně všechny ukazatele aktivity, funkce a kvality života (BASFI, BASDAI, ASDAS, globální hodnocení pacientem a EQ5D). Přes tato fakta jsou v reálné praxi komorbidity a jejich rizikové faktory aktivně sledovány u méně než 40 % případů. Nejlépe jsou sledovány kardiovaskulární komorbidity, infekce a nádory, hůře očkování a osteoporóza, nejméně pak deprese. Současně aplikovaná doporučení EULAR by měla tento stav zlepšit.
Jaká je úloha revmatologa při dokumentaci a prevenci komorbidit? Nemusí je řešit sám, ale stojí v čele týmu, který zahrnuje další specialisty a např. i zdravotní sestry. Měl by být však o všech nálezech komorbidit informován a koordinovat je.
Podpořeno projektem Ministerstva zdravotnictví koncepčního rozvoje výzkumné organizace 023728 (Revmatologický ústav).
Adresa pro korespondenci:
Prof. MUDr. Karel Pavelka, DrSc.
Revmatologický ústav
Na Slupi 4
128 50 Praha 2
e-mail: pavelka@revma.cz
Zdroje
1. Baillet A, Gossec L, Carmona L, et al. Points to consider for reporting, screening and preventing selected comorbidities in chronic inflammatory rheumatic diseases in daily practice: a EULAR initiative. Ann Rheum Dis 2016; 75 (6): 965–73.
2. Dougados M, Baeten D. Spondyloarthritis. Lancet 2011; 377: (9783): 2127–37.
3. Prati C, Claudepierre P, Pham T, et al. Mortality in spondylarthritis. J Bone Spine Rev Rheum 2011; 78: (5): 466–70.
4. Husni ME. Comorbidities in psoriatic arthritis. Rheum Dis Clin N Am 2015; 41(4): 677–698.
5. Molto A, Atcheto A, van der Heide D, et al. Prevalence of comorbidities and evaluation of their screening in spondyloarthritis: results of the international cross –sectional ASAS. COMOSPA study. Ann Rheum Dis 2016; 75(6):1016–1023.
6. Salaffi F, Carotti M, Gasparini S, et al. The health – related quality of life in rheumatoid arthritis: a comparison with selected sample of healthy people. Health Qual Life Outcomes 2009;7 : 25.
7. Michaud K, Wolfe F. Comorbidities in rheumatoid arthritis. Best Pract Res Clin Rheumatol 2007; 21(5): 885–906.
8. Spaetgens B, Wihnands MA, van Durme C, et al. Content and construct validity of the Rheumatic Diseases Comorbidity index in patients with gout. Rheumatology 2015; 54(9): 1569–1663.
9. Nurmohamed MT, et al. EULAR recommendations update on cardiovascular disease in RA. Abstrakt. Ann Rheum Dis 2015; 74(Suppl. 2): 9.
10. Mosca M, Tani C, Ariger M, et al. EULAR recommendations for monitoring patients with SLE in clinical practise and observational studies. Ann rheum Dis 2010; 69(7): 1269–74.
11. Dougados M, Soubnier M, Perrodeu E, et al. Impact of a nurse – led programme on comorbidity management impact of a patient self. Assessment of disease activity on the management of RA: results of a prospective, multicentre, randomised, controlled trial (COMEDRA). Ann Rheum Dis 2015; 74(9): 1725–33.
12. Nurmohamed MT, Heslinga M, Kitas GD. Cardiovascular comorbidity in rheumatic diseases. Nature Reviews Rheumatology 2015; 11(12): 693–703.
13. Vencovský J. Bezpečnost biologické léčby. Doporučení České revmatologické společnosti. Čes Revmatol 2009; 17(3): 146–160.
14. Bathon JM, Cohen SB. The 2008 American College of Rheumatology recommendations for the use of nonbiologic and biologic disease-modifying antirheumatic drugs in rheumatoid arthritis: where the rubber meets the road. Arthritis Rheum (Arthritis Care & Research) 2008; 59(6): 762–784.
15. Pavelka K, Moster E, Ptáčková H. Očkování pacientů s revmatickými onemocněními v České republice. Acta Med 2013; 2(5): 9–12.
16. Kroon F, Landewe R, Dougados M, et al. Continuous NSAID use reverts the effects of inflammation on radiographic progression in patients with ankylosing spondylitis. Ann Rheum Dis 2012; 71(10): 1623–9.
17. Geusaens P, Vosse D, van der Linden S. Osteoporosis and vertebral fractures in ankylosing spondylitis. Curr Opin Rheumatol 2007; 19(4): 335–339.
18. Pavelka K. Osteoporóza u spondyloartritid. Osteologický bulletin 2010; 15(2): 51–6.
Štítky
Dermatologie Dětská revmatologie Revmatologie
Článek Revmatologie pro praxi
Článek vyšel v časopiseČeská revmatologie
Nejčtenější tento týden
2016 Číslo 4- Kterým pacientům se SLE nasadit biologickou léčbu?
- Isoprinosin je bezpečný a účinný v léčbě pacientů s akutní respirační virovou infekcí
- Stillova choroba: vzácné a závažné systémové onemocnění
- Metamizol v léčbě různých bolestivých stavů – kazuistiky
-
Všechny články tohoto čísla
- Doporučené léčebné postupy pro psoriatickou artritidu
- Validizace screeningového dotazníku pro přítomnost neuropsychiatrických symptomů u pacientů se systémovým lupusem erythematodem v klinické praxi
- Komorbidity u spondyloartritid
- Zpráva z výročního kongresu American College of Rheumatology 2016
- Revmatologie pro praxi
- Obsah ročníku časopisu Česká revmatologie 24/2016
- Česká revmatologie
- Archiv čísel
- Aktuální číslo
- Informace o časopisu
Nejčtenější v tomto čísle- Doporučené léčebné postupy pro psoriatickou artritidu
- Validizace screeningového dotazníku pro přítomnost neuropsychiatrických symptomů u pacientů se systémovým lupusem erythematodem v klinické praxi
- Revmatologie pro praxi
- Komorbidity u spondyloartritid
Kurzy
Zvyšte si kvalifikaci online z pohodlí domova
Autoři: prof. MUDr. Vladimír Palička, CSc., Dr.h.c., doc. MUDr. Václav Vyskočil, Ph.D., MUDr. Petr Kasalický, CSc., MUDr. Jan Rosa, Ing. Pavel Havlík, Ing. Jan Adam, Hana Hejnová, DiS., Jana Křenková
Autoři: MUDr. Irena Krčmová, CSc.
Autoři: MDDr. Eleonóra Ivančová, PhD., MHA
Autoři: prof. MUDr. Eva Kubala Havrdová, DrSc.
Všechny kurzyPřihlášení#ADS_BOTTOM_SCRIPTS#Zapomenuté hesloZadejte e-mailovou adresu, se kterou jste vytvářel(a) účet, budou Vám na ni zaslány informace k nastavení nového hesla.
- Vzdělávání



