-
Články
- Vzdělávání
- Časopisy
Top články
Nové číslo
- Témata
- Kongresy
- Videa
- Podcasty
Nové podcasty
Reklama- Kariéra
Doporučené pozice
Reklama- Praxe
Morbídne adherentná placenta ako príčina peripartálnej hysterektómie v Slovenskej republike v rokoch 2012–2020
Morbidly adherent placenta as a cause of peripartum hysterectomy in the Slovak Republic in the years 2012–2020
Objective: The main aim of this study was to analyze the cases of peripartum hysterectomy associated with morbidly adherent placenta in the Slovak Republic. Materials and methods: Cases of morbidly adherent placenta managed by peripartum hysterectomy in the Slovak Republic between January 2012 and December 2020 were retrospectively analyzed. Data were obtained from the standardized anonymous questionnaires. Results: The incidence of morbidly adherent placenta was 0.39 per 1,000 births. A total of 151 (89.9%) women with morbidly adherent placenta were managed by peripartum hysterectomy (38.0% of all peripartum hysterectomies). Placenta accreta, increta and percreta were present in 56.3%, 28.5% and 15.2%, respectively. Placenta previa was present in 60 (39.7%) cases. Up to 112 (74.2%) cases of morbidly adherent placenta were diagnosed at the time of delivery. Hysterectomy was preceded by unsuccessful uterus-saving procedure in 23 (15.2%) of cases. The median of estimated blood loss was 1,500 mL. A packed red blood cells transfusion was used in 138 (91.4%), fresh frozen plasma in 118 (78.2%), fibrinogen concentrate in 39 (25.8%) and tranexamic acid in 25 (16.6%) women. A total of 58 (38.4%) women required admission to an intensive care unit. The mortality rate was 1.3%. Conclusion: In recent years, there was an increase in the incidence of morbidly adherent placenta, peripartum hysterectomy in the Slovak Republic, along with an increase in caesarean section rates, too. Case analysis highlights the need to improve the prenatal diagnosis and management of morbidly adherent placenta.
Keywords:
peripartum hysterectomy – placenta praevia – caesarean section – morbidly adherent placenta – severe peripartum haemorrhage
Autoři: A. Adamec
; M. Vargová
; D. Kotríková
; Liam McCullough
; D. Kanásová
; J. Daniš
; R. Gabal
; A. Krištúfková
; Z. Nižňanská
; Miroslav Korbeľ
Působiště autorů: I. gynekologicko-pôrodnícka klinika LF UK a UN Bratislava, Slovenská republika
Vyšlo v časopise: Ceska Gynekol 2023; 88(5): 321-327
Kategorie: Původní práce
doi: https://doi.org/10.48095/cccg2023321Souhrn
Cieľ: Hlavným cieľom práce bolo posúdiť prípady peripartálnych hysterektómií v súvislosti s morbídne adherentnou placentou v Slovenskej republike. Súbor a metodika: Retrospektívne boli analyzované prípady morbídne adherentnej placenty riešené peripartálnou hysterektómiou v Slovenskej republike od 1. januára 2012 do 31. decembra 2020. Údaje boli získané zo štandardizovaných anonymných dotazníkov. Výsledky: Incidencia morbídne adherentnej placenty bola 0,39 na 1 000 pôrodov. Peripartálna hysterektómia bola vykonaná u 151 (89,9 %) žien s morbídne adherentnou placentou (38,0 % všetkých peripartálnych hysterektómií). Placenta accreta bola zastúpená v 56,3 %, increta v 28,5 % a percreta v 15,2 %. V 60 (39,7 %) prípadoch išlo o kombináciu s placentou praeviou. V 112 (74,2 %) prípadoch bola morbídne adherentná placenta diagnostikovaná až v čase pôrodu. Neúspešný výkon na záchranu uteru predchádzal hysterektómiu v 23 (15,2 %) prípadoch. Medián odhadovanej straty krvi bol 1 500 ml. Transfúzia erytrocytov bola podaná u 138 (91,4 %), čerstvá mrazená plazma u 118 (78,2 %), koncentrát fibrinogénu u 39 (25,8 %) a kyselina tranexámová u 25 (16,6 %) pacientok. Prijatie na jednotku intenzívnej starostlivosti potrebovalo 58 (38,4 %) žien. Úmrtnosť pacientok bola 1,3 %. Záver: V posledných rokoch na Slovensku stúpol výskyt morbídne adherentnej placenty, peripartálnej hysterektómie, ale aj cisárskych rezov. Analýza prípadov poukazuje na potrebu zlepšenia prenatálnej diagnostiky a manažmentu morbídne adherentnej placenty.
Klíčová slova:
cisársky rez – peripartálna hysterektómia – placenta praevia – morbídne adherentná placenta – závažné pôrodnícke krvácanie
Úvod
Jazva na maternici zvyšuje riziko patologickej placentácie a morbídne adherentnej placenty (MAP), dvoch významných rizikových faktorov závažného pôrodníckeho krvácania a peripartálnej hysterektómie (PH) [1,2]. Za posledných 40 rokov sa zvýšila frekvencia cisárskeho rezu z menej než 10 % na viac ako 30 % a incidencia MAP sa zvýšila 10-násobne [3].
Slovak Obstetric Survey System (SOSS) – pracovná skupina sekcie perinatálnej medicíny (SPM) Slovenskej gynekologicko-pôrodníckej spoločnosti (SGPS) od roku 2012 zhromažďuje a analyzuje údaje o závažných akútnych materských morbiditách v Slovenskej republike (SR) [4–9]. Medzi sledované morbidity patrí MAP aj PH. V analýze prípadov PH v rokoch 2012–2016 bola MAP najčastejšou príčinou vedúcou k 37 % PH [10].
Práca analyzuje prípady MAP v súvislosti s PH, vybrané epidemiologické ukazovatele, manažment a komplikácie prípadov, ako aj dopad na zdravie rodičiek a ich detí.
Obr. 1. Diagram prípadov zahrnutých do štúdie. Fig. 1. Flowchart of cases included in the study. 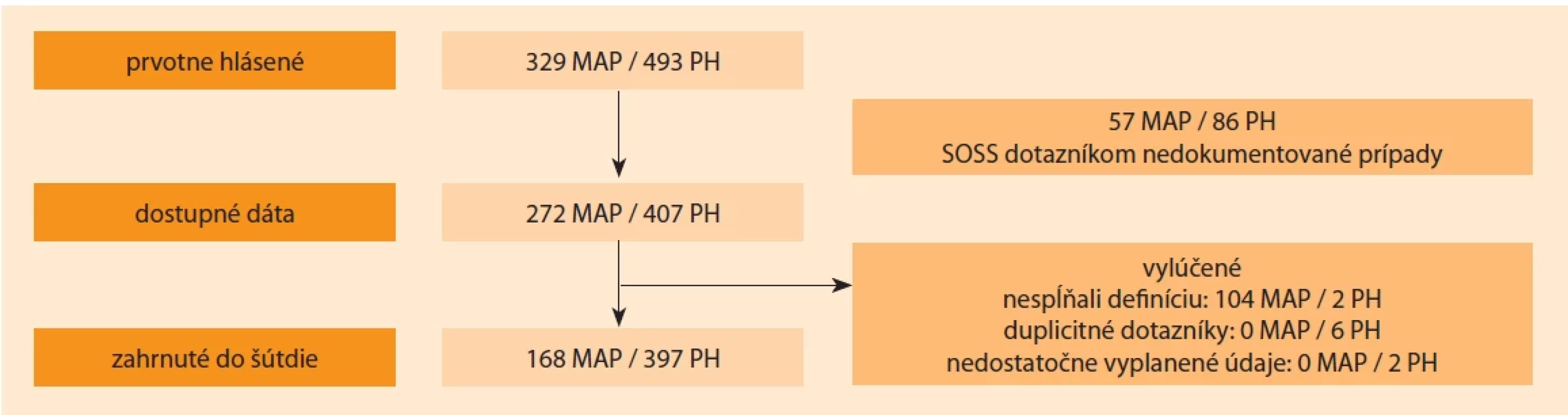
MAP – morbidne adherentna placenta, PH – peripartalna hysterektomia, SOSS – Slovak Obstetric Survey System Súbor pacientok a metodika
V retrospektívnej deskriptívnej populačnej štúdii boli analyzované prípady MAP v súvislosti s PH v SR od 1. januára 2012 do 31. decembra 2020. Do štúdie boli zahrnuté prípady placenta accreta, increta a percreta, ktoré boli histologicky dokázané a prípady s ponechaním časti alebo celej placenty in situ. Peripartálna hysterektómia bola definovaná ako chirurgické odstránenie maternice počas pôrodu alebo do 42 dní po ňom. Údaje boli získané zo štandardizovaných anonymných dotazníkov pracovnej skupiny SOSS, vyplnených k jednotlivým prípadom MAP a PH a porovnané s údajmi SPM SGPS a Štatistického úradu Slovenskej republiky (ŠÚ SR). Podrobnou analýzou prípadov v zaslaných dotazníkoch boli SOSS vyradené prípady nespĺňajúce kritériá. Dotazníkmi dokumentované prípady pokrývali 86,72 % (436 136) pôrodov z celkového počtu 502 903 pôrodov v SR v sledovanom období. Počet prípadov MAP a PH zahrnutých do štúdie je znázornený na diagrame (obr. 1).
Distribúcia kvantitatívnych premenných bola hodnotená pomocou Shapiro-Wilkovho testu a kvantil-kvantilových grafov (Q-Q plots). Kvantitatívne premenné s normálnou distribúciou dát boli prezentované ako priemer ± smerodajná odchýlka (SD) a porovnané pomocou dvojvýberového t-testu s rovnosťou rozptylov. Kvantitatívne premenné s abnormálnou distribúciou dát boli prezentované ako medián a medzikvartilové rozpätie (IQR – interquartile range) a analyzované pomocou Mann-Whitneyho U-testu. Kategorické premenné boli vyjadrené ako počet (n) a percento (%) a analyzované pomocou chí-kvadrát (X2) testu. Možné súvisiace faktory boli identifikované výpočtom relatívneho rizika (RR) s 95% intervalom spoľahlivosti (CI). Výsledky boli považované za štatisticky významné ak p < 0,05. Všetky štatistické analýzy boli realizované pomocou MedCalc Software Ltd. Verzia 20.015 a Office EXCEL 2019.
Výsledky
Celková incidencia MAP v sledovanom období bola 0,39 na 1 000 pôrodov. Z celkového počtu 168 MAP bola u 151 (89,9 %) vykonaná PH a v 17 (10,1 %) bol použitý konzervatívny manažment. MAP bola príčinou 38,0 % všetkých PH (n = 397).
Analýza 151 prípadov MAP v súvislosti s PH
Celkový priemerný vek žien bol 32,7 ± ± 5,9 SD rokov (rozmedzie 19–48). Najviac zastúpené boli pacientky vo vekovej skupine 30–34 a 20–29 rokov. Incidencia MAP stúpala s vyšším vekom pacientok (tab. 1).
Medián počtu predchádzajúcich pôrodov bol 2 (IQR 1,0–2,5) v celkovom rozmedzí 0–12 pôrodov. Najpočetnejšie boli zastúpené pacientky s jedným a dvoma predchádzajúcimi pôrodmi. Incidencia MAP stúpala priamo úmerne s paritou (tab. 1).
V čase pôrodu malo normálnu hmotnosť 39 (25,3 %), nadhmotnosť 60 (39,7 %) a obezitu I.–III. stupňa 42 (27,8 %) žien. Medián indexu telesnej hmotnosti (BMI – body mass index) bol 27,4 kg/m2 (IQR 24,8–30,8).
Ukončené vysokoškolské vzdelanie malo 44 (29,1 %), stredoškolské s maturitou 53 (35,1 %), stredoškolské bez maturity 11 (7,3 %) a ukončené základné školské vzdelanie 34 (22,5 %) pacientok. Údaj o vzdelaní chýbal v deviatich (6,0 %) prípadoch.
Zamestnaných bolo 77 (51,0 %), nezamestnaných 60 (39,7 %), údaj chýbal v 14 (9,3 %) prípadoch.
Z celkového počtu 151 pacientok v dvoch (1,3 %) prípadoch išlo o dvojplodovú graviditu. V troch (2,0 %) prípadoch o jednoplodovú tehotnosť po technikách asistovanej reprodukcie (2-krát in vitro fertilizácia-kryoembryotransferom, 1-krát neznáma technika).
Tab. 1. Distribúcia, incidencia a relatívne riziko prípadov MAP s PH v SR v rokoch 2012–2020 podľa veku a parity.Tab. 1. Distribution, incidence, and relative risk of MAP cases with PH in the SR in 2012–2020 by age and parity. 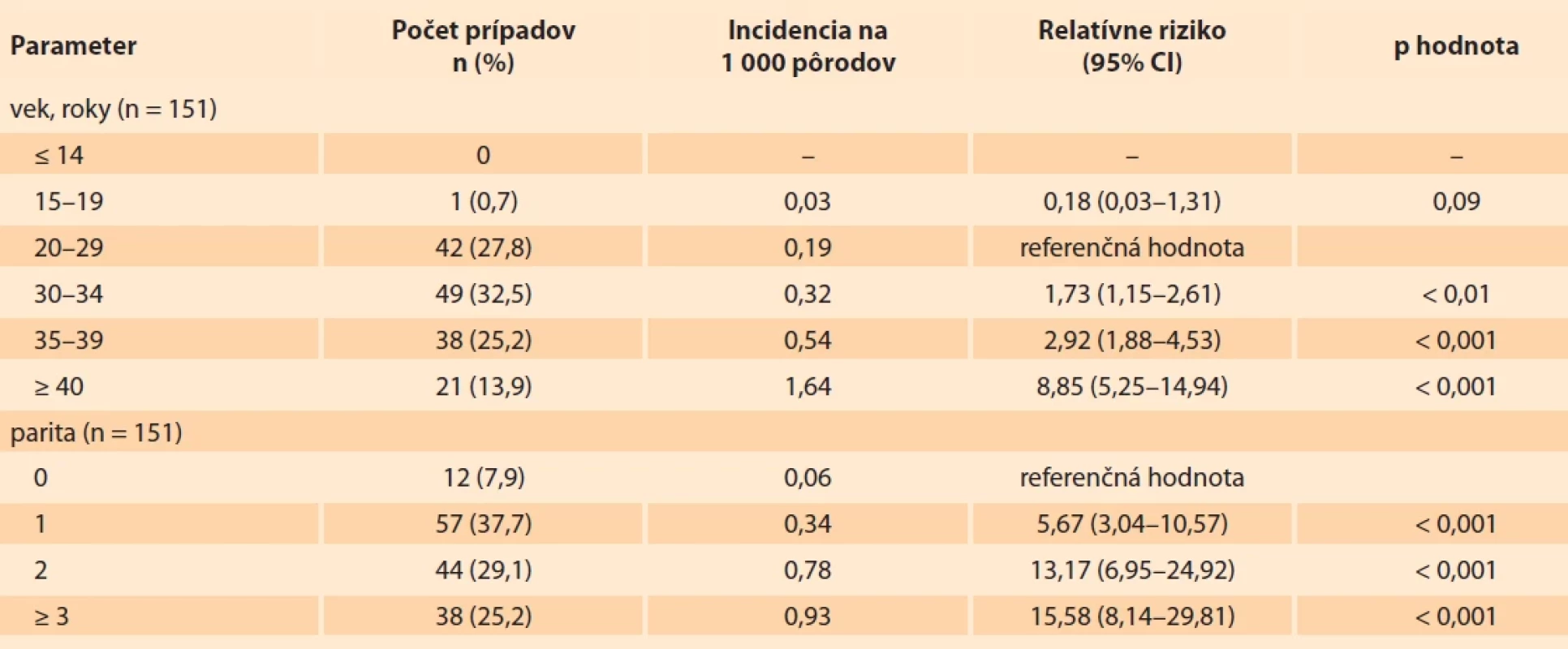
CI – interval spoľahlivosti, MAP – morbídne adherentná placenta, n – počet, PH – peripartálna hysterektómia, SR – Slovenská republika Národnostné rozdiely
Slovenskú národnosť malo 103 (68,2%), rómsku 35 (23,2 %) a maďarskú tri (2,0 %) rodičky. Národnosť nemalo uvedenú 10 (6,6 %) žien.
Incidencia MAP riešenej PH bola u rodičiek rómskej národnosti výrazne vyššia – 3,62, v porovnaní s ostatnou populáciou – 0,27 na 1 000 pôrodov (RR 13,32; CI 95% 9,13–19,43; p < 0,001).
Rodičky rómskej národnosti oproti ostatným mali nižší priemerný vek (30,9 ± 7,5 SD vs. 33,3 ± 5,2 SD; p < 0,05), ale vyšší medián parity (4 IQR 2–5,5 vs. 1 IQR 1–2; p < 0,01).
V porovnaní s ostatnou populáciou mali rodičky rómskej národnosti ukončené prevažne základné školské vzdelanie (85,7 % vs. 3,5 %; p < 0,001).
Rómske rodičky nenavštevovali prenatálne tehotenské poradne a predčasne ukončili hospitalizáciu (proti odporúčaniu lekárov) v 17,1 % oproti nerómskym rodičkám (0,9 %; p < 0,001).
Predchádzajúce intervencie na utere
Predchádzajúci zákrok na utere malo 127 (84,1 %) žien: cisársky rez (SC – sectio cesara) v predchádzajúcej tehotnosti (n = 101; 66,9 %), dilatáciu a kyretáž (n = 66; 43,7 %), hysteroskopiu (n = 3; 2,0 %) a perforáciu uteru (n = 1; 0,7 %).
Zo 101 žien, ktoré mali SC v predchádzajúcej tehotnosti, 55 (36,4 %) malo jeden, 35 (23,2 %) dva a 11 (7,3 %) tri a viac SC.
Pôrod
Medián gestačného veku v čase pôrodu bol 37 (IQR 35–38,5). Gravidita bola ukončená predčasným pôrodom (pred ukončeným 37. gestačným týždňom) u 59 žien (39,1 %).
Cisárskym rezom bolo ukončených 121 (80,1 %) pôrodov, z nich bolo 56 (46,3 %) plánovaných a 65 (53,7 %) akútnych. V 30 (19,9 %) prípadoch išlo o vaginálny pôrod, z toho spontánny (n = 22; 73,3 %), indukovaný (n = 7; 23,3 %) a kliešťový (n = 1; 3,3 %). Zo všetkých 151 pôrodov išlo v 8 (5,3 %) o vaginálny pôrod po predchádzajúcom SC.
V 35 (23,2 %) prípadoch sa pri MAP vyskytla hypotónia/atónia a v 10 (6,6 %) rutpúra uteru.
Diagnostika MAP
MAP bola diagnostikovaná pred pôrodom len v 32 (21,2 %) prípadoch. Ultrazvukovým vyšetrením (UZ) bola diagnostikovaná v 13 (40,6 %), magnetickou rezonanciou (MR) v 12 (37,5 %) a kombináciou UZ + MR v siedmich (21,9 %) prípadoch. V 118 (78,2 %) prípadoch bola MAP diagnostikovaná počas pôrodu a v jednom prípade tri týždne po vaginálnom pôrode. Tab. 2 predstavuje porovnanie vybraných parametrov prenatálne a peripartálne diagnostikovaných prípadov MAP s PH.
Distribúcia MAP podľa hĺbky invázie je uvedená v tab. 3. Štatisticky významný posun distribúcie smerom k invazívnejším formám MAP (p < 0,01) bol u pacientok s anamnézou SC.
Rozdiel v distribúcii MAP podľa hĺbky invázie u pacientok s jedným, dvoma, troma a viac SC v anamnéze nebol štatisticky významný (p = 0,876).
Tab. 2. Porovnanie vybraných parametrov prenatálne a peripartálne diagnostikovaných MAP s PH.Tab. 2. Comparison of selected data of prenatally and peripartum diagnosed MAP with PH. 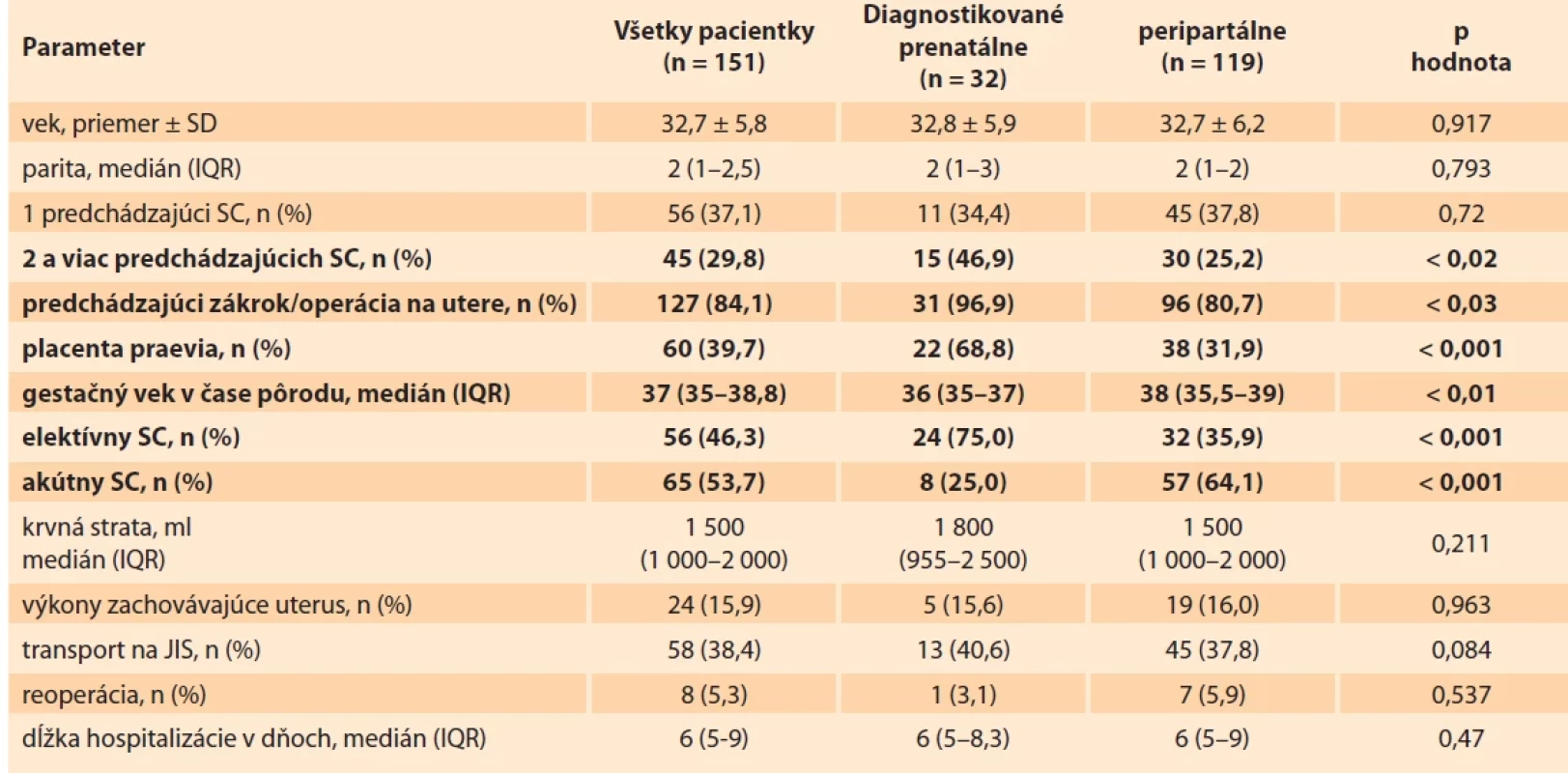
CI – interval spoľahlivosti, IQR – medzikvartilové rozpätie, JIS – jednotka intenzívnej starostlivosti, MAP – morbídne adherentná placenta, n – počet, PH – peripartálna hysterektómia, SC – cisársky rez, SD – smerodajná odchýlka, SR – Slovenská republika Tab. 3. Distribúcia MAP podľa hĺbky invázie.Tab. 3. Distribution of MAP by depth of invasion. 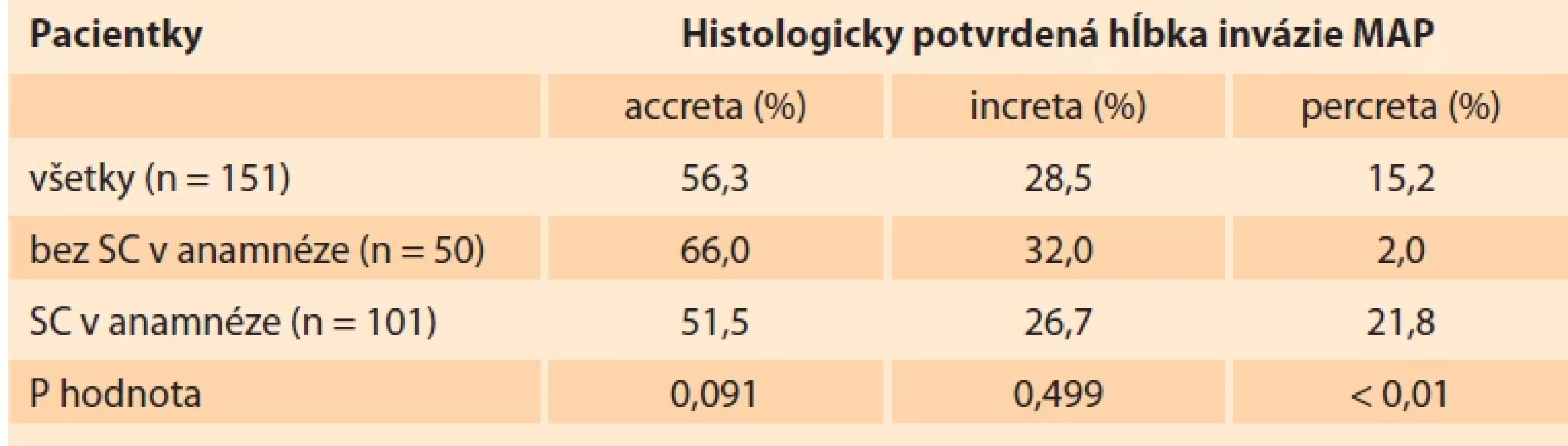
MAP – morbídne adherentná placenta, n – počet, SC – cisársky rez Peripartálne hysterektómie
Zo 121 pôrodov SC bolo 113 (93,4 %) PH vykonaných bezprostredne po pôrode. Počas relaparotómie pre vaginálne alebo intraabdominálne krvácanie bola PH vykonaná v ôsmich (6,6 %) prípadoch: v šiestich prípadoch do 12 hod a po jednom prípade 13 hod a 3 týždne po pôrode.
Z 30 vaginálnych pôrodov bola PH po pôrode vykonaná v intervale: do 2 hod (n = 20; 66,7 %), 2–12 hod (n = 6; 20 %), 12–24 hod (n = 2; 6,7 %), a po jednom prípade 35 a 59 hod po pôrode.
Zo 143 známych údajov o type hysterektómie bola subtotálna vykonaná u 69 (48,3 %) a totálna u 74 (51,7 %) pacientok.
V 24 (15,9 %) prípadoch PH predchádzal jeden alebo viac chirurgických výkonov v snahe zachrániť uterus: ligácia uterinných artérii (n = 12; 7,9 %), balónová tamponáda uteru (n = 5; 3,3 %), embolizácia uterinných artérii (n = 3; 2,0 %), kompresívna sutúra (n = 3; 2,0 %), balónová oklúzia hypogastrických artérii (n = 2; 1,3 %), ligácia hypogastrických artérii (n = 1, 0,7 %).
Medián celkovej vizuálne odhadovanej krvnej straty bol 1 500 ml (IQR 1 000–2 000 ml). Odhadovanú stratu krvi pod 1 000 ml malo 45 (29,8 %), 1 000–1 500 ml 21 (13,9 %) a nad 1 500 ml 85 (56,3 %) pacientok.
Transfúzia erytrocytov bola podaná 138 (91,4 %) rodičkám (medián 4 trans - fúzne jednotky; IQR 3–6; rozptyl 1–24), trombocytový koncentrát siedmym (4,6 %), čerstvá mrazená plazma 118 (78,1 %), koncentrát fibrinogénu 36 (23,8 %) a rekombinantný faktor VIIa štyrom (2,6 %). Použitie kyseliny tranexámovej (TXA) bolo sledované od roku 2016. TXA bola použitá u 25 (26,3 %) z celkového počtu 95 prípadov (graf 1).
Perinatálna morbidita
Zo 151 živonarodených detí 46 (30,5 %) vyžadovalo starostlivosť na novorodeneckej jednotke intenzívnej starostlivosti. Dve (1,3 %) deti sa narodili mŕtve. Umreli tri (2,0 %) živonarodené extrémne prematúrne deti – dve v deň pôrodu, jedno 14 dní po pôrode.
Materská morbidita a mortalita
Perioperačné poškodenie jedného alebo oboch ovárií bolo v 14 (9,3 %) prípadoch, poranenie močového mechúra v 20 (13,2 %) a jednostranné poškodenie močovodu v jednom prípade.
Transport na jednotku intenzívnej starostlivosti (JIS) si vyžadovalo 58 (38,4 %) pacientok s mediánom dĺžky hospitalizácie 2 dni (IQR 1–3). Relaparotómiu podstúpilo osem (5,2 %) žien. Medián dĺžky hospitalizácie bol 6 dní (IQR 5–9) s minimom 1 a maximom 21 dní. Zo 151 pacientok umreli dve (1,3 %).
Graf 1. Hemostatická liečba prípadov MAP s PH v SR. Graph 1. Haemostatic therapy of MAP cases with PH in the SR. 
CZP – čerstvá zmrazená plazma, ERY – transfúzia erytrocytov, FBG – koncentrát fi brinogénu, MAP – morbidne adherentna placenta, PH – peripartalna hysterektomia, SR – Slovenská republika, TXA – kyselina tranexamová Diskusia
Najnovšia metaanalýza PH zo 42 krajín sveta (14 409 PH a 17 127 499 pôrodov) udáva celkovú incidenciu 1,1 na 1 000 pôrodov (v rozmedzí 0,2–10 na 1 000 pôrodov). V krajinách s vysokým príjmom bola incidencia PH 0,7 na 1 000 pôrodov. V sledovanom období bola v SR incidencia PH 0,91 na 1 000 pôrodov, čo je menej ako celosvetový priemer, avšak viac ako priemerná incidencia v krajinách s vysokým príjmom [11]. V metaanalýze bola indikáciou PH patológia placenty v 38,0 % (z toho MAP v 23,9 %), atónia uteru v 27,0 % a ruptúra uteru v 21,2 % prípadoch. Najčastejšou indikáciou v krajinách s vysokým príjmom bola placentárna patológia (48,4 %) a v krajinách s nízkym príjmom ruptúra uteru (44,5 %) [11].
V epidemiologickej štúdii deviatich krajín participujúcich v INOSS (the International Network of Obstetric Survey Systems) bola incidencia PH v rozmedzí 0,26–1,07 na 1 000 pôrodov a SR sa v nej zaradila medzi krajiny s najvyššou incidenciou PH [12]. V danej štúdii bola vedúcou indikáciou PH atónia uteru (35,3 %), nasledovaná MAP (34,8 %) a ruptúrou uteru (7,5 %). V Dánsku, Spojenom kráľovstve, Holandsku, Švédsku a SR bola najčastejšou indikáciou PH práve MAP [12].
Medzinárodné porovnanie incidencie MAP je zložité. Rozdielne diagnostické kritériá a metodické postupy majú za následok rozdielne výsledky [13]. Súhrnná incidencia v metaanalýze 7 001 prípadov MAP v rokoch 1982–2018 bola 0,8 na 1 000 pôrodov (v rozmedzí 0,1–10 na 1 000 pôrodov) [13]. Štúdia UKOS (the United Kingdom Obstetric Surveillance System) analyzovala 134 prípadov MAP s incidenciou 0,17 na 1 000 pôdorov [14]. Štúdia NOSS (the Nordic Obstetric Surveillance Study) na 205 prípadoch MAP v súvislosti s SC alebo laparotómiou po vaginálnom pôrode uvádzala incidenciu 0,34 na 1 000 pôrodov (v rozmedzí 0,1–0,5 na 1 000 pôrodov) [15].
Incidencia MAP za posledné desaťročia stúpa. Môže za to predovšetkým vzostup frekvencie SC. Jazva na maternici zvyšuje riziko patologickej placentácie a MAP [1,2]. Riziko MAP stúpa s počtom predchádzajúcich SC – odds ratio (OR) 8,6 (95% CI 3,5–21,1) po jednom, OR 17,4 (95% CI 9,0–31,4) po dvoch a OR 55,9 (95% CI 25,0–110,3) po troch a viac predchádzajúcich SC [16]. Zmeny vo výskyte MAP v dôsledku zvýšeného počtu SC sa môžu oneskoriť až o 10 rokov v závislosti od pôrodnosti a intervalov medzi tehotnosťami, ktoré sa v rôznych častiach sveta líšia [3].
Analýza 157 162 multipár v priebehu 36 rokov v Írsku ukázala vzostup SC zo 4,1 % v roku 1975 na 20,7 % v roku 2010. Incidencia MAP (na 1 000 pôrodov) u žien s predchádzajúcim SC stúpla z 1,65 v roku 2003 na 2,37 v roku 2010. V Taliansku stúpla incidencia z 0,12 v roku 1970 na 0,31 v roku 2000 pri vzostupe frekvencie SC zo 17 % na 64 % [3]. Na Slovensku v rokoch 2007–2020 stúpla frekvencia SC z 24,1 % na 29,7 % [17,18] a incidencia MAP v rokoch 2012–2020 stúpla z 0,38 na 0,57 na 1 000 pôrodov.
Výskyt placenta praevia v našej štúdii (39,7 %) bol nižší v porovnaní so 49 % a 64,7 % výskytom v štúdiách NOSS a UKOSS [14,15]. Americká multicentrická kohortová štúdia analyzovala prípady žien s placentou praeviou a predchádzajúcim SC. Riziko MAP bolo 3 %, 11 %, 40 %, 61 %, a 67 % pre jeden, dva, tri, štyri, päť a viac predchádzajúcich SC v anamnéze [19]. Analýza 6 628 prípadov placenty praevie udáva medián výskytu MAP 11,1 % (IQR 7,65–17,35) [20].
So zvyšujúcou sa paritou stúpa frekvencia predchádzajúcich zákrokov na maternici a teda aj riziko placenty praevie a MAP [16]. V našej analýze bola frekvencia predchádzajúceho zákroku na maternici (vrátane SC) vyššia u druho - a viacrodičiek v porovnaní so ženami, ktoré nerodili alebo rodili 1-krát (90,4 % vs. 76,5 %; p < 0,05) pričom incidencia MAP s PH rástla s paritou aj vekom.
V našej analýze malo kombináciu placenty praevie a SC v anamnéze 48 (31,8 %), placentu praeviu bez predchádzajúceho SC 12 (7,9 %) a dva a viac SC v anamnéze bez placenty praevie 19 (12,6 %) pacientok. Až 79 (52,3 %) pacientok by sme mohli považovať za vysoko rizikové z výskytu MAP, avšak z celkového počtu 151 pacientok s MAP a PH bolo prenatálne diagnostikovaných len 32 (21,2 %). V NOSS štúdii bolo prenatálne diagnostikovaných 29 % prípadov [15] a v UKOSS štúdii 50 % prípadov MAP [14]. Limitáciou našej práce je chýbanie údajov o uložení placenty na prednej alebo zadnej stene maternice a jej vzťah k jazve na maternici.
Napriek stúpajúcej incidencii MAP ide stále o zriedkavú diagnózu. Prenatálny skríning MAP má dôležitú úlohu v následnom peripartálnom manažmente. Morbidita asociovaná s MAP je redukovaná jej správnou prenatálnou diagnostikou [16]. Polovica až dve tretiny prípadov sú stále diagnostikované až počas pôrodu, čo znemožňuje optimálny manažment [21]. V skupine prenatálne diagnostikovaných MAP (tab. 2) sme zaznamenali signifikantne vyššiu frekvenciu pacientok s dvoma a viac SC, predchádzajúcim zákrokom na maternici (vrátane SC) a prípadov s placentou praeviou. Vysvetľujeme si to dôslednejším UZ vyšetrením u týchto vysoko rizikových pacientok. Avšak, frekvencia pacientok s jedným SC v anamnéze bola podobná v oboch sledovaných skupinách. Pacientky s prenatálne diagnostikovanou MAP mali významne vyššiu frekvenciu elektívneho SC a nižší medián gestačného veku v čase pôrodu. Odhadovaná krvná strata, použitie intervencií zachovávajúcich uterus, transportovanosť rodičiek na JIS, relaparotómia a celková dĺžka hospitalizácie boli bez signifikantného rozdielu (tab. 2).
Centralizácia starostlivosti o pacientky s MAP v špecializovaných pracoviskách znižuje materskú morbiditu a mortalitu v porovnaní so štandardnými pôrodníckymi pracoviskami [3]. Na Slovensku nie sú určené špecializované centrá pre pacientky s MAP. Z 32 prenatálne diagnostikovaných prípadov bolo 15 (46,9 %) pôrodov v jednom zo šiestich perinatologických centier. Všetky perinatologické centrá však nie sú dobre vybavené na manažment prípadov MAP, v niektorých absentuje najmä možnosť intervenčnej rádiológie.
Podľa Svetovej zdravotníckej organizácie (WHO) a viacerých recentných štúdií je v manažmente závažného pôrodníckeho krvácania odporúčané použitie kyseliny tranexámovej a koncentrátu fibrinogénu [22–24]. Napriek tomu, že viac ako polovica pacientok mala krvnú stratu viac ako 1 500 ml, bolo v SR použitie kyseliny tranexámovej a koncentrátu fibrinogénu pri PH pre MAP nedostatočné. V posledných rokoch pozorovať v SR vzostup ich používania (graf 1). To môže mať súvis s publikovaním odporúčaných postupov pri závažnom pôrodníckom krvácaní vo vestníku Ministerstva zdravotníctva SR a jeho aktualizovaných verziách, najnovšie v roku 2022 [25].
Záver
Incidencia MAP v SR (0,39 na 1 000 pôrodov) je nižšia ako je priemer vo svete. Prenatálna diagnostika je však nedostatočná (21,2 %) a v manažmente dominuje PH (89,9 %). Zlepšenie prenatálnej diagnostiky MAP, centralizácia na pracoviská schopné zabezpečiť adekvátnu starostlivosť a zlepšenie manažmentu závažného pôrodníckeho krvácania by mohli prispieť k redukcii PH a závažnej materskej a novorodeneckej morbidity a mortality.
Doručené/Submitted: 20. 3. 2023
Prijaté/Accepted: 12. 5. 2023MUDr. Adam Adamec
I. gynekologicko-pôrodnícka klinika
LF UK a UN Bratislava
Antolská 11
851 07 Bratislava
Slovenská republika
aadamec@zoznam.sk
Zdroje
1. Joseph KS, Rouleau J, Kramer MS et al. Investigation of an increase in postpartum haemorrhage in Canada. BJOG 2007; 114 (6): 751–759. doi: 10.1111/j.1471-0528.2007.01316.x.
2. Knight M. Peripartum hysterectomy in the UK: management and outcomes of the associated haemorrhage. BJOG 2007; 114 (11): 1380–1387. doi: 10.1111/j.1471-0528.2007.01507.x.
3. Jauniaux E, Ayres-de-Campos D. FIGO Placenta Accreta Diagnosis and Management Expert Consensus Panel. FIGO consensus guidelines on placenta accreta spectrum disorders: introduction. Int J Gynaecol Obstet 2018; 140 (3): 261–264. doi: 10.1002/ijgo.12406.
4. Kristufkova A, Borovsky M, Danis J et al. Analyses of severe acute maternal morbidity in Slovakia during years 2012–2016. Bratisl Lek Listy 2019; 120 (9): 691–695. doi: 10.4149/BLL_ 2019_116.
5. Krištúfková A, Korbeľ M, Daniš J et al. Analýza závažnej akútnej materskej morbidity v Slovenskej republike v rokoch 2016 a 2017. Gynekol prax 2020; 84 (2): 92–98.
6. Korbeľ M, Krištúfková A, Daniš J et al. Materská morbidita s Slovenskej republike v roku 2018. II. – perineálna a závažná materská morbidita. Gynekol prax 2020; 18 (2): 78–83.
7. Korbeľ M, Adamec A, Vargová M et al. Materská morbidita s Slovenskej republike v roku 2019. II. – perineálna a závažná materská morbidita. Gynekol prax 2021; 19 (2): 82–87.
8. Korbeľ M, Adamec A, Vargová M et al. Materská morbidita s Slovenskej republike v roku 2020. II. – perineálna a závažná materská morbidita. Gynekol prax 2022; 20 (1): 28–33.
9. Korbeľ M, Krištúfková A, Daniš J et al. Severe maternal morbidity in the Slovak Republic in the years 2012–2018. Ceska Gynekol 2022; 87 (2): 93–99. doi: 10.48095/cccg202293.
10. Adamec A, Korbeľ M, Krištúfková A et al. Analýza prípadov peripartálnej hysterektómie v Slovenskej republike v rokoch 2012–2016. Gynekol prax 2020; 18 (2): 98–102.
11. Kallianidis AF, Rijntjes D, Brobbel C et al. Incidence, indications, risk factors, and outcomes of emergency peripartum hysterectomy worldwide: a systematic review and meta-analysis. Obstet Gynecol 2023; 141 (1): 35–48. doi: 10.1097/AOG.0000000000005022.
12. Kallianidis AF, Maraschini A, Danis J et al. Epidemiological analysis of peripartum hysterectomy across nine European countries. Acta Obstet Gynecol Scand 2020; 99 (10): 1364–1373. doi: 10.1111/aogs.13892.
13. Jauniaux E, Bunce C, Grønbeck L et al. Prevalence and main outcomes of placenta accreta spectrum: a systematic review and meta-analysis. Am J Obstet and Gynecol 2019; 221 (3): 208–218. doi: 10.1016/j.ajog.2019.01.233.
14. Fitzpatrick KE, Sellers S, Spark P et al. The management and outcomes of placenta accreta, increta, and percreta in the UK: a population-based descriptive study. BJOG 2014; 121 (1): 62–71. doi: 10.1111/1471-0528.12405.
15. Thurn L, Lindqvist P, Jakobsson M et al. Abnormally invasive placenta-prevalence, risk factors and antenatal suspicion: results from a large population-based pregnancy cohort study in the Nordic countries. BJOG 2016; 123 (8): 1348–1355. doi: 10.1111/1471-0528.13547.
16. Jauniaux E, Chantraine F, Silver RM et al. FIGO consensus guidelines on placenta accreta spectrum disorders: epidemiology. Int J Gynaecol Obstet 2018; 140 (3): 265–273. doi: 10.1002/ijgo.12407.
17. Korbeľ M, Adamec A, Vargová M et al. Audit cisárskeho rezu v Slovenskej republike v rokoch 2007–2019. Gynekol prax 2021; 19 (2): 89–96.
18. Korbeľ M, Adamec A, Vargová M et al. Materská morbidita v Slovenskej republike v roku 2020. I. – operačné pôrody. Gynekol prax 2022; 20 (1): 23–27.
19. Silver RM, Landon MB, Rouse DJ et al. Maternal morbidity associated with multiple repeat cesarean deliveries. Obstet Gynecol 2006; 107 (6): 1226–1232. doi: 10.1097/01.AOG.000 0219750.79480.84.
20. Jauniaux E, Grønbeck L, Bunce C et al. Epidemiology of placenta previa accreta: a systematic review and meta-analysis. BMJ Open 2019; 9 (11): e031193. doi: 10.1136/bmjopen-2019-031193.
21. Morel O, van Beekhuizen HJ, Braun T et al. Performance of antenatal imaging to predict placenta accreta spectrum degree of severity. Acta Obstet Gynecol Scand 2021; 100 (Suppl 1): 21–28. doi: 10.1111/aogs.14112.
22. WHO. Updated WHO Recommendation on Tranexamic Acid for the Treatment of Postpartum Haemorrhage. Highlights and Key Messages from the World Health Organization’s 2017 Global Recommendation. 2017 [online]. Available from: https: //apps.who.int/iris/bitstream/handle/10665/259379/WHO-RHR-17.21-eng.pdf; sequence=1.
23. Hofer S, Blaha J, Collins PW et al. Haemostatic support in postpartum haemorrhage: a review of the literature and expert opinion. Eur J Anaesthesiol 2023; 40 (1): 29–38. doi: 10.1097/EJA. 0000000000001744.
24. Pařízek A, Binder T, Bláha J et al. Diagnostika a léčba peripartálního život ohrožujícího krvácaní, Česko-slovenský mezioborový konsenzus, doporučený postup. Ceska Gynekol 2018; 83 (2): 150–157.
25. Krištúfková A, Borovský M, Záhumenský J. Prevencia, diagnostika a liečba peripartálneho krvácania 1. revízia. Štandardné postupy. Ministerstvo zdravotníctva Slovenskej republiky 2022 [online]. Dostupné z: https: //www.stand ardnepostupy.sk/standardy-gyneklologia-a - porodnictvo/.
Štítky
Dětská gynekologie Gynekologie a porodnictví Reprodukční medicína
Článek vyšel v časopiseČeská gynekologie
Nejčtenější tento týden
2023 Číslo 5- Alergie na antibiotika u žen s infekcemi močových cest − poznatky z průřezové studie z USA
- Horní limit denní dávky vitaminu D: Jaké množství je ještě bezpečné?
- Magnosolv a jeho využití v neurologii
- Moje zkušenosti s Magnosolvem podávaným pacientům jako profylaxe migrény a u pacientů s diagnostikovanou spazmofilní tetanií i při normomagnezémii - MUDr. Dana Pecharová, neurolog
- Isoprinosin je bezpečný a účinný v léčbě pacientů s akutní respirační virovou infekcí
-
Všechny články tohoto čísla
- Morbídne adherentná placenta ako príčina peripartálnej hysterektómie v Slovenskej republike v rokoch 2012–2020
- Mateřské a fetální výsledky u následujících těhotenstvích pacientek, které podstoupily konzervativní operaci typu Acar pro spektrum placenty accreta
- Faktory spojené s mateřskou úmrtností covid-19 pozitivních pacientek – průřezová studie z indonéské referenční nemocnice pro covid-19
- Implementace ERAS protokolu v gynekologii a onkogynekologii – zhodnocení pilotní studie
- Sledovanie vzťahu hyperaktívneho močového mechúra a porúch mobility u žien so sklerózou multiplex
- Relugolix kombinovaná terapie a symptomy děložní myomatózy – vybrané kazuistiky indikačního spektra a výsledků léčby
- Rodící se myom jako příčina močové retence
- Diagnostika thanatoforické dysplazie pomocí vyšetření klinického exomu
- Životaschopné invazivní cervikální těhotenství léčené minimálně invazivními postupy
- Včasná léčba synechie vulvy v dětském věku – prevence pozdních komplikací
- Domáce pôrody ako „právo“ pacientok v kontexte medicíny, legislatívy a judikatúry súdov
- Česká gynekologie
- Archiv čísel
- Aktuální číslo
- Informace o časopisu
Nejčtenější v tomto čísle- Včasná léčba synechie vulvy v dětském věku – prevence pozdních komplikací
- Relugolix kombinovaná terapie a symptomy děložní myomatózy – vybrané kazuistiky indikačního spektra a výsledků léčby
- Implementace ERAS protokolu v gynekologii a onkogynekologii – zhodnocení pilotní studie
- Rodící se myom jako příčina močové retence
Kurzy
Zvyšte si kvalifikaci online z pohodlí domova
Autoři: prof. MUDr. Vladimír Palička, CSc., Dr.h.c., doc. MUDr. Václav Vyskočil, Ph.D., MUDr. Petr Kasalický, CSc., MUDr. Jan Rosa, Ing. Pavel Havlík, Ing. Jan Adam, Hana Hejnová, DiS., Jana Křenková
Autoři: MUDr. Irena Krčmová, CSc.
Autoři: MDDr. Eleonóra Ivančová, PhD., MHA
Autoři: prof. MUDr. Eva Kubala Havrdová, DrSc.
Všechny kurzyPřihlášení#ADS_BOTTOM_SCRIPTS#Zapomenuté hesloZadejte e-mailovou adresu, se kterou jste vytvářel(a) účet, budou Vám na ni zaslány informace k nastavení nového hesla.
- Vzdělávání



