-
Články
- Vzdělávání
- Časopisy
Top články
Nové číslo
- Témata
- Kongresy
- Videa
- Podcasty
Nové podcasty
Reklama- Kariéra
Doporučené pozice
Reklama- Praxe
Diagnosis of endometriosis 1st part – Overview of diagnostic approaches
Diagnosis of endometriosis 1st part – Overview of diagnostic approaches
Cíl studie: Shrnutí současných poznatků a trendů v oblasti diagnostiky endometriózy.
Typ studie: Literární přehled.
Název a sídlo pracoviště: Centrum pro komplexní léčbu endometriózy a Onkogynekologické centrum, Gynekologicko-porodnická klinika, 1. lékařská fakulta, Univerzita Karlova a Všeobecná fakultní nemocnice Praha; Department of Gynaecology and Obstetrics, Burton Hospitals NHS, UK.
Metodika: Systematický přehledový článek.
Výsledky: Diagnóza endometriózy v primární péči je stanovena na podkladě anamnézy, fyzikálního vyšetření a základního ultrazvukového vyšetření, které zobrazí přítomnost endometroidních cyst, adenomyózy a nepřímé známky srůstů. Použití krevních či močových biomarkerů se nedoporučuje. Pacientky s podezřením na přítomnost endometriózy by měly být odeslány do specializovaného centra léčby endometriózy, kde jsou k dispozici zkušení sonografisté anebo radiologové v rámci expertního ultrazvuku anebo magnetické rezonance a specializovaný chirurgický tým. Vysoká diagnostická přesnost obou zobrazovacích metod nepodporuje rutinní využití laparoskopie v diagnostice endometriózy, může však být zvažována k vyloučení povrchové anebo extrapelvické endometriózy u symptomatických pacientek s negativním nálezem při zobrazovacích metodách.
Závěr: Během základního ultrazvukového vyšetření by ošetřující gynekolog měl být schopen zobrazit přítomnost endometroidních cyst, adenomyózy a nepřímé známky adhezí a na základě ultrazvukového nálezu anebo typických symptomů odeslat pacientku do centra pro léčbu endometriózy. Expertní ultrazvukové vyšetření pánevní endometriózy je obvykle dostupné ve specializovaných centrech léčby endometriózy. Vzhledem k vysoké diagnostické přesnosti ultrazvuku, jeho běžné dostupnosti v gynekologii, nižší ceně a absenci kontraindikací ve srovnání s magnetickou rezonancí je ultrazvuk metodou volby v zobrazení rozsáhlé pánevní endometriózy, zatímco magnetická rezonance je využívána jako metoda druhé volby v obtížných případech.
Keywords:
magnetic resonance imaging – endometrióza – ultrazvuk – adenomyóza – endometroidní cysta – hluboká endometrióza
Autoři: T. Indrielle-Kelly 1,2; F. Frühauf 1; Andrea Burgetová 1
; M. Fanta 1; D. Fischerová 1
Působiště autorů: Gynekologicko-porodnická klinika 1. LF UK a VFN, Praha, přednosta prof. MUDr. A. Martan, DrSc. 1; Department of Gynaecology and Obstetrics, Burton Hospitals NHS, United Kingdom, Clinical Director Mr. J. Hollingworth 2
Vyšlo v časopise: Ceska Gynekol 2019; 84(4): 252-259
Kategorie: Přehledový článek
Souhrn
Objective: To summarise the current knowledge and trends in the diagnosis of endometriosis.
Design: Review article.
Setting: Centre for diagnostics and treatment of endometriosis and Gynecologic Oncology Centre, Department of Obstetrics and Gynaecology, First Faculty of Medicine, Charles University and General University Hospital in Prague; Department of Gynaecology and Obstetrics, Burton Hospitals NHS, United Kingdom.
Methods: Literature review.
Results: Diagnosis of endometriosis in the primary care is based on patient‘s history, physical examination and basic ultrasound, which can demonstrate endometriomas, adenomyosis and indirect signs of adhesions. Use of blood and urine biomarkers is not recommended. Patients with suspected endometriosis should be referred to the specialized endometriosis centre where imaging experts in ultrasound and/or magnetic resonance, and experienced surgical team are available. High diagnostic accuracy of both imaging methods does not support routine use of laparoscopy in the diagnosis of the disease, but it may be considered eventually to exclude superficial and extrapelvic endometriosis in symptomatic patients with negative findings on imaging.
Conclusion: Community gynecologists should be able to perform basic ultrasound to diagnose endometriomas, adenomyosis and signs of pelvic adhesions, leading to an appropriate referral of the patient to a specialized endometriosis centre. Expert ultrasound diagnosis of advanced endometriosis including detection of pelvic deep endometriosis is usually reserved for specialised endometriosis centres. Due to broad availability of ultrasound in gynecology, its lower cost and absence of known contraindications, ultrasound should be the diagnostic method of choice while magnetic resonance imaging should be used as a second stage test for difficult cases as a problem solving methods.
Klíčová slova:
endometriosis – ultrasound – Magnetic resonance imaging – adenomyosis – endometriomas – deep endometriosis
ÚVOD
Endometrióza je definována jako přítomnost endometriální tkáně mimo endometrium a myometrium. Metastatická teorie vzniku endometriózy je založena na retrográdní menstruaci s implantací a růstem ektopické endometriální tkáně na peritoneu. Podobně implantace ektopické endometriální tkáně během operačních výkonů vysvětluje vznik endometriózy v chirurgických jizvách, traumatizované sliznici děložního hrdla a pochvy nebo v jizvě po epiziotomii. Pasáž ektopické endometriální tkáně z peritoneální dutiny přes defekty v bránici anebo bráničními lymfatickými spojkami vysvětluje vznik brániční či pleurální endometriózy. Přítomnost endometriózy v lymfatických uzlinách je asociována s lymfatickým rozsevem, podobně jako nález endometriózy v mozku, plicích nebo končetinách souvisí s hematogenním rozsevem ektopické endometriální tkáně. Druhá nejčastější teorie je metaplastická, založená na metaplazii pánevního peritonea, které je součástí tzv. sekundárního mülleriánského systému. Následují další teorie (genetické, hormonální, imunologické a další faktory).
Prevalence endometriózy není známa vzhledem k faktu, že mnoho žen s tímto onemocněním je asymptomatických. Dosud publikovaná data odhadují prevalenci v běžné populaci mezi 10 až 15 %. Většina pacientek (> 80 %) je v reprodukčním věku, 10 % jsou adolescentky a méně než 5 % z nich jsou postmenopauzální pacientky.
Endometrióza zahrnuje široké spektrum nálezů od povrchových lézí zasahujících pouze peritoneum, které nejsou operačně náročné, až po hlubokou endometriózu (DE, deep endometriosis) infiltrující pánevní orgány. Chirurgická léčba hluboké endometriózy způsobující těžké orgánové postižení s rozsáhlým adhezivním procesem patří mezi nejkomplikovanější výkony v gynekologii, mnohdy vyžadující multidisciplinární tým složený z chirurgů a urologů. Při plánování těchto extenzivních operací je důležité co nejpřesněji znát rozsah postižení, včetně detailního popisu přítomnosti tzv. frozen pelvis (těžký adhezivní proces postihující pánev s obliterací předního anebo zadního kompartmentu).
Novým trendem v managementu pacientek s endometriózou je přesná neinvazivní diagnostika rozsahu onemocnění s využitím moderních zobrazovacích metod, ultrazvuku a magnetické rezonance. Tyto zobrazovací metody umožní nejen precizní stanovení přítomnosti a rozsahu pokročilé endometriózy, na základě kterého je naplánována vhodná léčba, ale také sledování léčebného efektu hormonální léčby. Bohužel v evropských zemích je průměrná doba od počátku symptomů do stanovení diagnózy endometriózy až deset let [14]. Pacientky jsou navíc zbytečně indikovány k invazivní diagnostice (diagnostické laparoskopii) při podezření na endometriózu namísto zlepšování erudice sonografistů anebo radiologů v předoperační diagnostice a stanovení rozsahu (stagingu) endometriózy. Argumentem pro využití laparoskopie je kombinace vizualizace lézí, včetně povrchových, s možností jejich současného odstranění. Takový postup má svoje úskalí, neboť bez přesné předoperační diagnostiky není pacientka řádně k výkonu připravena, není často přítomen zkušený operatér ani zajištěna dostupnost multidisciplinárního týmu a pacientka není předem informována o rozsahu resekčních výkonů. Navíc je nutné si uvědomit, že v případě pokročilého onemocnění, i za přítomnosti erudovaného týmu, je operační léčba spojena s rizikem intraoperační a pooperační morbidity (píštěle, postresekční syndrom, stomie) a takové riziko nemusí být vždy pro pacientky s benigním onemocněním akceptovatelné. Alternativou chirurgického resekčního výkonu může být využití hormonální supresivní léčby, s rozdílným klinickým efektem. V budoucnosti lze očekávat pokračující výzkum zaměřený na využití cílené léčby (imunomodulační léčba a jiné).
PRIMÁRNÍ DIAGNOSTIKA V TERÉNNÍ PRAXI – PŘÍNOS ANAMNÉZY A GYNEKOLOGICKÉHO VYŠETŘENÍ A ZÁKLADNÍHO ULTRAZVUKOVÉHO VYŠETŘENÍ
Vzhledem k nízkému počtu specializovaných pracovišť, která se komplexní léčbou endometriózy zabývají, je vhodné u pacientek ve fertilním věku, které udávají symptomy svědčící pro přítomnost endometriózy, provést základní diagnostiku již v běžné gynekologické praxi. Je důležité zdůraznit, že závažnost symptomů však nekoreluje s rozsahem endometriózy. Na základě anamnézy se zhodnocením symptomů pacientky (tab. 1) jsou indikována diagnostická vyšetření. Nerozpoznání symptomů endometriózy je hlavním faktorem, proč jsou pacientky odeslány na specializované pracoviště s velkým zpožděním. Kromě klasických příznaků, jako je chronická pánevní bolest, dysmenorea, abnormální krvácení, hluboká dyspareunie (bolestivost při pohlavním styku), cyklická dyschézie (bolestivá defekace v závislosti na menstruačním cyklu) nebo neplodnost, ukazují na přítomnost endometriózy i zcela nespecifické symptomy (tab. 1). Neplodnost doprovází až 30 % pacientek s endometriózou a je způsobena tubárním faktorem (adheze, obstrukce vejcovodů), ovariálním faktorem (anovulace, dysfunkce luteinní fáze, syndrom neprasklého luteinizovaného folikulu), peritoneální faktory (vyšší hladiny prostaglandinů, makrofágů), imunitní faktory (antiendometriální protilátky) a jiné.
Tab. 1. Hlavní symptomy endometriózy v závislosti na lokalizaci a stupni postižení 
* Zhoršení při menstruaci.
§ Hluboká dyspareunie je bolest při pohlavním styku, kdy pacientka udává bolest hluboko v části pánve či v celé pánvi nebo v podbřišku, s možností šíření bolesti do konečníku, typicky při hluboké penetraci.
¶ Povrchová dyspareunie je bolest při pohlavním styku lokalizovaná do zevních rodidel, introitu a hráze.Fyzikální vyšetření je důležité, i když negativní nález onemocnění nevylučuje. V rámci detekce endometriózy v pochvě anebo rektovaginálním septu je fyzikální vyšetření obdobně přesné jako zobrazovací metody (ultrazvuk, magnetická rezonance), avšak v detekci endometriózy ovarií, sakrouterinních vazů a rektosigmoidea je významně přesnější ultrazvukové vyšetření nebo zobrazení magnetickou rezonancí [11, 13]. Přesnost fyzikálního vyšetření v detekci lézí zadního kompartmentu je pouze 63 % u lézí rektosigmoidea a 55 % u retrocervikálního postižení [1]. Ložiska endometriózy jsou mnohem bolestivější a často větší během menstruace.
Základní gynekologické ultrazvukové vyšetření zaměřené na odlišení normálního a abnormálního nálezu v pánvi je součástí přípravy ke specializaci v oboru gynekologie a porodnictví [4, 7]. Ošetřující gynekolog by měl znát základní ultrazvukové známky charakteristické pro přítomnost endometroidních cyst a adenomyózy, která doprovází až 22 % pacientek s endometriózou [5], a umět využít informace, jež dynamické ultrazvukové vyšetření nabízí. Popis ultrazvukových známek endometroidních cyst, adenomyózy a adhezivních pánevních změn je náplní druhé části našeho přehledového článku. V rámci ultrazvukového vyšetření lze cíleně detekovat bolestivost při mírném tlaku sondou nebo volnou rukou přes břišní stěnu na určitý pánevní orgán a ozřejmit jeho sníženou posunlivost a jiné známky přítomnosti adhezivního procesu. V případě abnormálního nálezu anebo normálního nálezu u pacientky s trvajícími charakteristickými obtížemi, které by mohly signalizovat přítomnost endometriózy (tab. 1), by měl ošetřující gynekolog předat pacientku k dovyšetření do specializovaného centra pro komplexní léčbu endometriózy. Popis detekce (stagingu) hluboké endometriózy v rámci expertního ultrazvukového vyšetření je náplní třetí části našeho přehledového článku.
POKROČILÁ DIAGNOSTIKA (STANOVENÍ ROZSAHU ENDOMETRIÓZY) VE SPECIALIZOVANÉM CENTRU – PŘÍNOS ZOBRAZOVACÍCH METOD
Nezbytným vybavením specializovaných center pro komplexní léčbu endometriózy je dostupnost moderních zobrazovacích metod, které umožní vysoké tkáňové rozlišení v pánvi. Zobrazovací metodou první volby je expertní ultrazvukové vyšetření, které provádí v ideálním případě lékař, jenž se přímo zabývá léčbou endometriózy. Pokud v daném centru není přítomen erudovaný sonografista, který se specializuje v diagnostice a zobrazení rozsahu endometriózy, pak metodou druhé volby je magnetická rezonance. Magnetická rezonance by měla být provedena a popsána zkušeným radiologem, který je součástí multidisciplinárního týmu zabývajícího se léčbou endometriózy. Je důležité zdůraznit, že centra, která nemají v týmu expertního sonografistu, indikují vyšetření magnetickou rezonancí většinou k objasnění rozsahu již známé rozsáhlé endometriózy, nikoliv k primární diagnostice přítomnosti endometriózy. Další indikací k vyšetření magnetickou rezonancí je negativní ultrazvukový nález u symptomatické pacientky s vysokým podezřením na přítomnost hluboké endometriózy v orální části sigmoidea, na kličkách tenkého střeva a jiných extrapelvických lokalizacích. S technickým vývojem ultrazvukových diagnostických přístrojů, a to zvláště vysokofrekvenčních endovaginálních ultrazvukových sond, je možné v současné době dosáhnout srovnatelného tkáňového rozlišení v pánvi jako při vyšetření magnetickou rezonancí. Ultrazvuk je nejen běžně dostupnou zobrazovací metodou v gynekologické praxi, ale ve srovnání s magnetickou rezonancí je také levnější a bezpečnější metodou, dobře tolerovanou pacientkami, bez známých kontraindikací (tab. 2).
Tab. 2. Porovnání zobrazovacích metod v zobrazení endometriózy 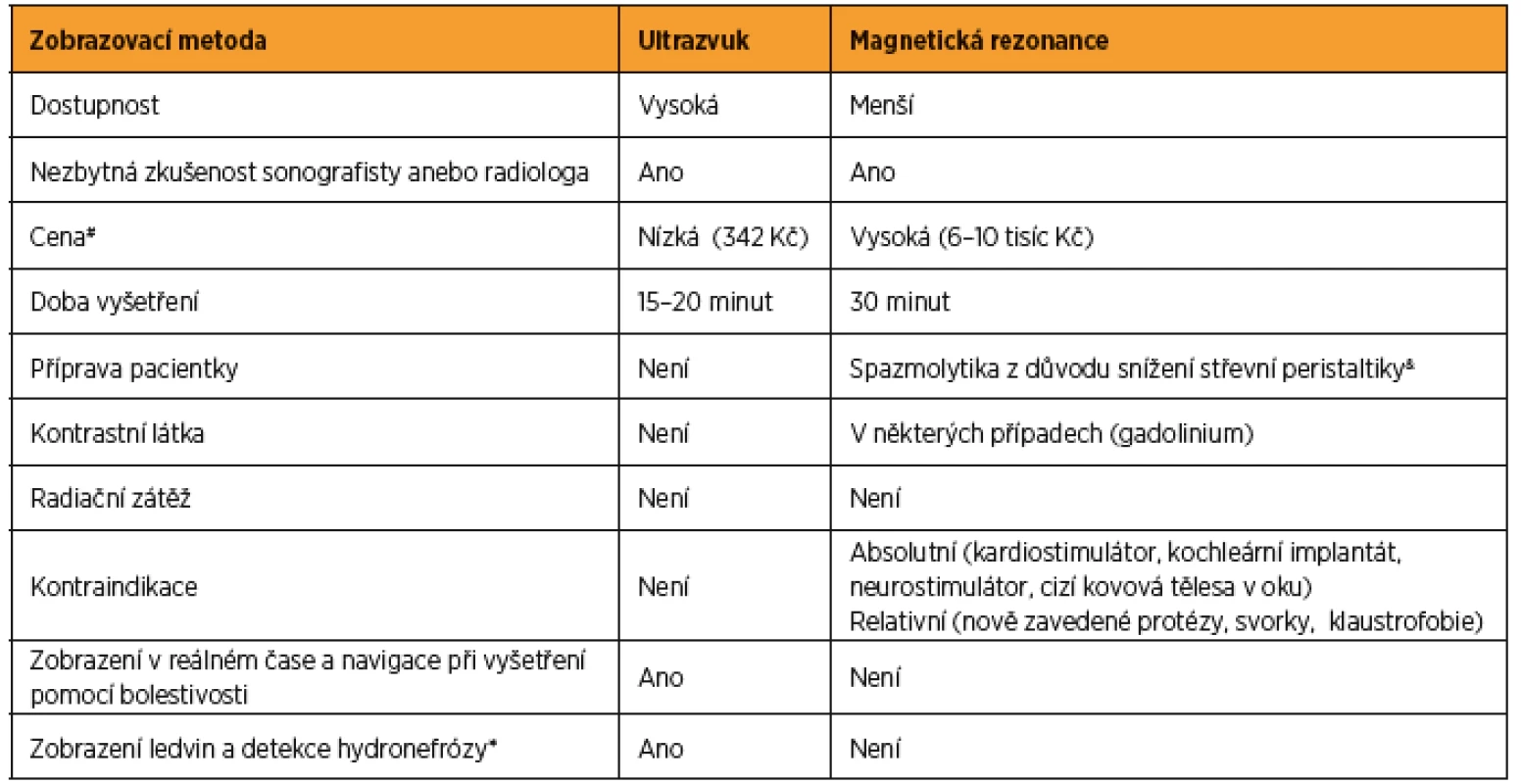
# Aktuální sazebník lékařských výkonů Všeobecné zdravotní pojišťovny k datu 15. 6. 2018. Cena vyšetření magnetickou rezonancí kolísá s ohledem na to, zda jde o nativní vyšetření, nebo je podána kontrastní látka.
& Butylskopalamin nebo glukagon intravenózně.
* V rámci ultrazvukového vyšetření se provádí vyšetření transvaginální a transabdominální sondou (kalichopánvičkový systém ledvin). Magnetická rezonance je rutinně prováděna na oblast pánve, ale protokol lze modifikovat a rozšířit na oblast kalichopánvičkového systému.Nevýhodou každé zobrazovací metody, a to nejen ultrazvuku, je závislost na erudici sonografisty. Ultrazvuková erudice v detekci a mapování rozsahu pokročilé hluboké endometriózy je limitována na specializovaná pracoviště, kde po získání dostatečné zkušenosti v rámci výuky, tzv. learning curve, je třeba udržovat ultrazvukové dovednosti a provádět určité množství ultrazvukových vyšetření ročně v daném centru s možností zpětné kontroly svých nálezů. S erudicí souvisí i ukládání reprezentativní obrazové dokumentace, i když retrospektivní hodnocení nálezů z ultrazvukové dokumentace má své limitace [12].
Magnetická rezonance je vysoce přesná metoda v detekci endometriózy, která umožní druhé čtení obrazového materiálu ve specializovaném centru. Magnetická rezonance je dnes rutinní zobrazovací metoda, která má však v porovnání s ultrazvukem nevýhody, například vysoká cena, dlouhé objednací doby, někdy horší tolerance ze strany pacientek (hluk, dlouhá doba vyšetření ve stísněném prostoru) a mnoho známých kontraindikací. Ve srovnání s ultrazvukem chybí ve vyšetření magnetickou rezonancí dynamická složka zobrazení, což zhoršuje rozpoznání adhezivního procesu. V rámci diagnostiky adenomyózy, endometroidních cyst (obr. 1), ale také hluboké endometriózy jsou obě metody srovnatelné (tab. 3).
Obr. 1. 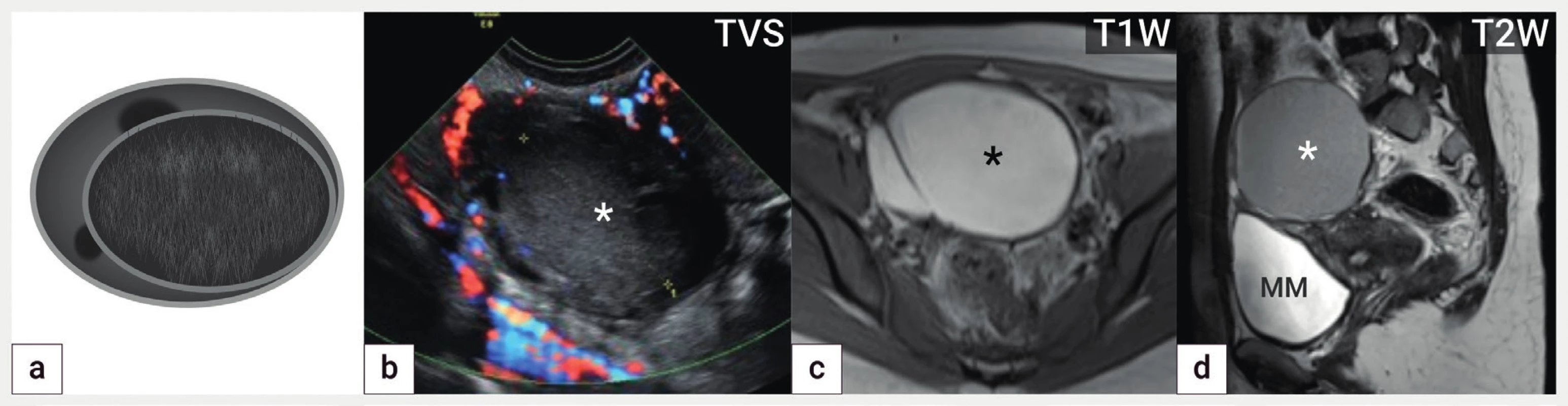
Endometroidní cysta
Schéma endometroidní unilokulární hladkostěnné cysty s tekutým obsahem vzhledu mléčného skla intraovariálně (a), ultrazvukový nález unilokulární cysty (hvězdička) s obsahem vzhledu mléčného skla, cysta je lemována prstencem normální ovariální tkáně s drobnými folikuly (b), v T1 váženém obrazu z magnetické rezonance má přítomnost rozpadových produktů hemoglobinu uvnitř cysty hyperintenzní signál (hvězdička) (c) a v T2 váženém obrazu hypointenzní signál (tzv. shading), cysta označená hvězdičkou se nachází nad močovým měchýřem (d) TVS – transvaginální sonografie, T1W – T1 vážené obrazy v magnetické rezonanci, T2W – T2 vážené obrazy v magnetické rezonanci, MM – močový měchýřTab. 3. Přesnost ultrazvuku a magnetické rezonance v zobrazení endometriózy 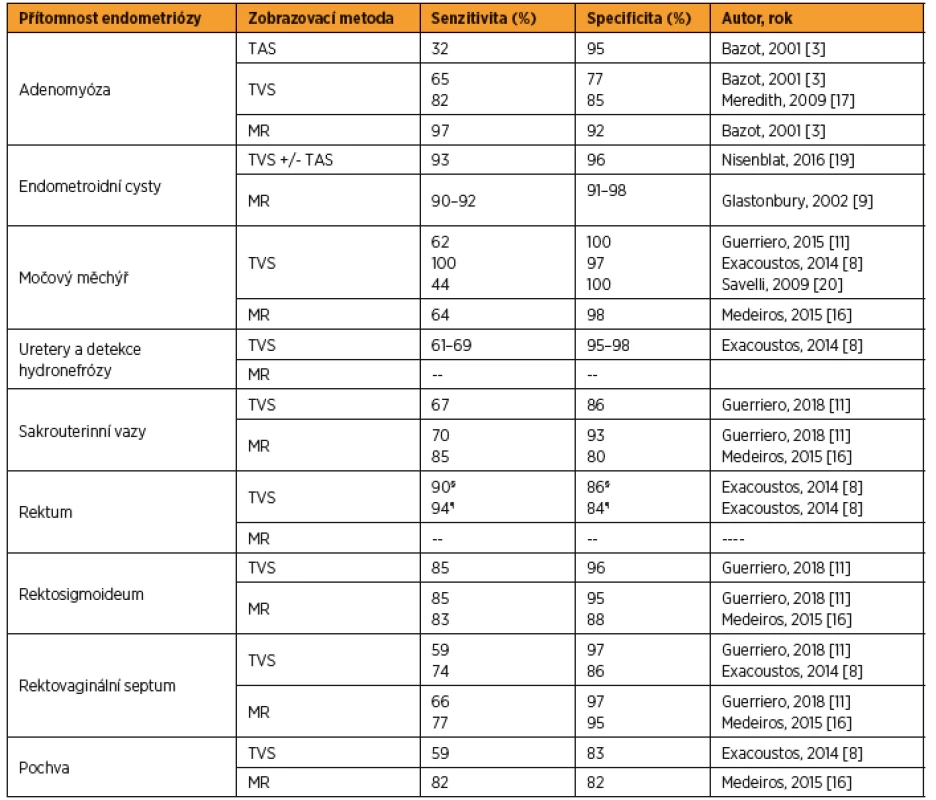
TAS – transabdominální ultrazvuk; TVS – transvaginální ultrazvuk; MR – magnetická rezonance.
§ Horní (intraperitoneální) rektum (podle autorů Exacoustos et al. se jedná o úsek rekta ohraničený peritoneem Douglasova prostoru až k úrovni sigmoideálního spojení) [6].
¶ Dolní subperitoneální rektum (podle autorů Exacoustos et al. se jedná o úsek rekta pod peritoneem Douglasova prostoru až k anu) [6].SOUČASNÁ ROLE DIAGNOSTICKÉ LAPAROSKOPIE
Diagnostická laparoskopie umožní přímou vizualizaci pánve a břišní dutiny a neztrácí svou roli při diagnostice endometriózy, především povrchových lézí nebo lézí na orálním úseku střeva. Výhodou laparoskopie je kromě vizualizace celé pánve také možnost okamžitého odstranění povrchových ložisek v rámci jedné operace. Limitací laparoskopické diagnostiky, podobně jako u zobrazovacích metod, je zkušenost chirurga a daného pracoviště s endometriózou. Přesnost samotné laparoskopie v detekci endometriózy ověřené histologicky je obdobná jako při zobrazení ultrazvukem a magnetickou rezonancí, se senzitivitou 94 % a specificitou 79 % [21]. Nižší specificita laparoskopie souvisí s tendencí chirurga nadhodnocovat nález, kdy se přítomnost srůstů a jakékoliv tmavě zbarvené oblasti na peritoneu nesprávně interpretuje jako endometrióza. Méně často přináší laparoskopie riziko falešně negativních nálezů souvisejících s přehlédnutím časných, často nepigmentovaných lézí nebo neaktivních stadií endometriózy, včetně „bílých“ fibrotických ložisek, a nedostatečnou erudicí operatéra neumožňující dostatečnou vizualizaci obliterované pánve.
V případě pokročilé endometriózy nelze během laparoskopie jednoduše zobrazit například subperitoneální ložiska v rektovaginálním septu nebo léze v adhezích po císařském řezu. Tento problém se objevuje především na pracovištích bez zkušenosti s operativou v retroperitoneu. Navíc je třeba zdůraznit, že negativní histologický nález nevylučuje přítomnost endometriózy, neboť pokročilé fibrotické změny ložisek endometriózy u klinicky zcela evidentního onemocnění často znemožní histologické potvrzení nálezu. Doposud platí, že pokud nejsou v biopsii přítomny endometriální žlázky a stroma, nejsou splněna histomorfologická kritéria endometriózy. V neposlední řadě jde o invazivní vyšetření, pokud laparoskopie probíhá v rámci diagnostiky.
Pacientky po iniciální diagnostické laparoskopii na spádovém gynekologickém pracovišti, zvláště při přítomnosti hluboko infiltrujících lézí, je pak často nutné referovat k další operaci do specializovaného centra. V centru je upřesněn rozsah endometriózy podle nálezu zobrazovacích metod, pacientka je řádně k výkonu připravena, poučena o riziku operace včetně písemného informovaného souhlasu se založením případných pojistných stomií a je zajištěna přítomnost multidisciplinárního týmu během operace.
Odlišná doporučení odborných společností v diagnostice endometriózy odráží postupný přechod z invazivní do neinvazivní diagnostiky (tab. 4). Starší doporučení jsou založena na diagnostické laparoskopii, například doporučení ESHRE (European Society for Human Reproduction and Embryology) z roku 2013 preferuje laparoskopii jako zlatý standard [6], zatímco v novějších doporučeních převažuje ultrazvukové vyšetření jako metoda volby a magnetická rezonance jako doplňková metoda. Očekává se tedy, že se ESHRE doporučení patrně v novější verzi změní, neboť většina hlavních systematických metaanalýz doložila vysokou přesnost ultrazvuku při diagnostice endometroidních cyst, adenomyózy a hluboké endometriózy [10, 11].
Tab. 4. Přehled doporučených diagnostických postupů v detekci endometriózy 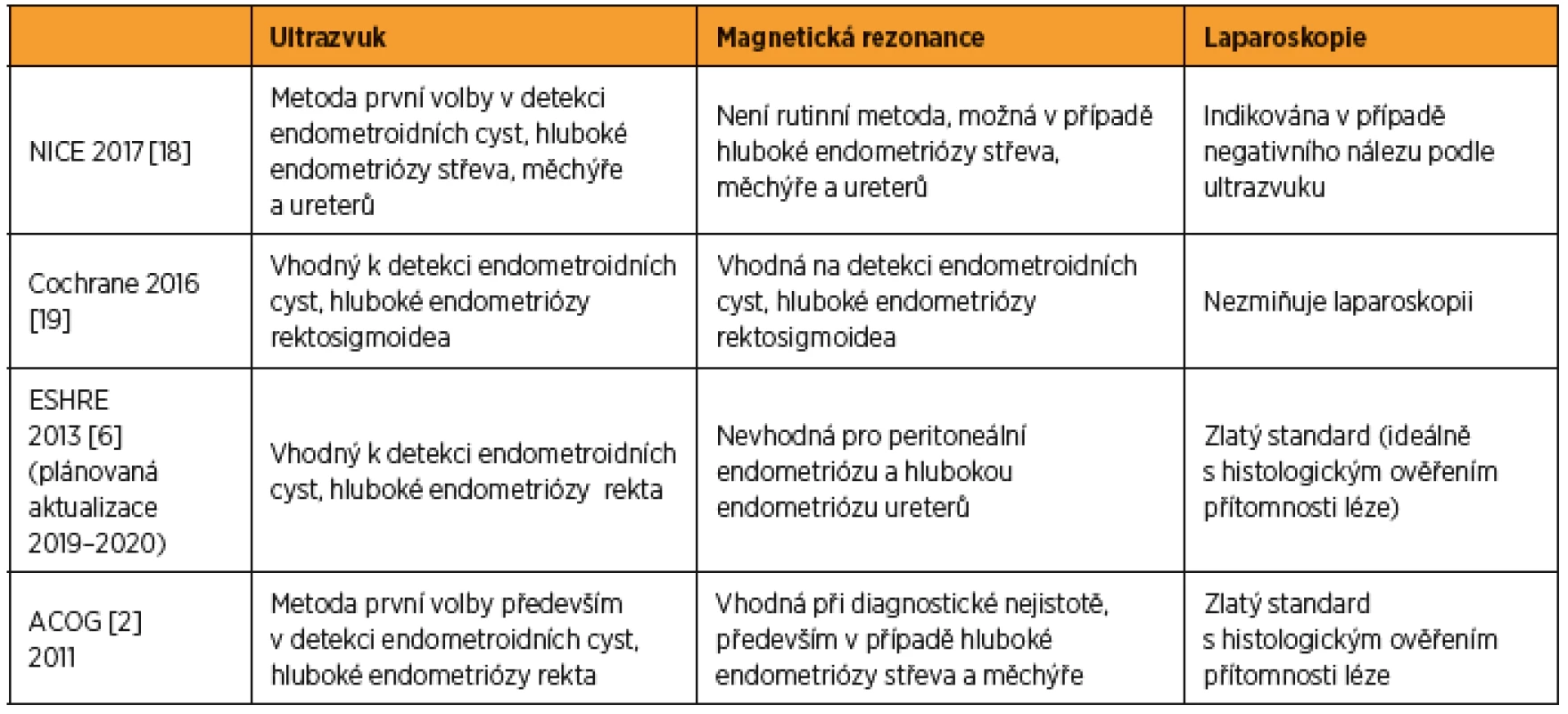
NICE – National institute for Clinical Excellence UK; ESHRE – the European Society for Human Reproduction and Embryology; ACOG – American College of Obstetricians and Gynaecologists PŘÍNOS BIOMARKERŮ VE SCREENINGU A DIAGNOSTICE ENDOMETRIÓZY
Nedávný přehledový článek z Cochrane databáze [19] zhodnotil 141 studií testujících 122 krevních biomarkerů, avšak žádný z nich nebyl doporučen pro screening nebo diagnózu endometriózy. Stanovení hodnoty CA 125 sice koreluje s aktivitou onemocnění, ale vzhledem k jeho nízké přesnosti zůstává v diagnostice endometriózy markerem bez klinického uplatnění. Přehledový článek z Cochrane databáze z roku 2015 posuzoval osm studií na močové markery [15], kde ze sedmi testovaných markerů se pouze tři lišily u pacientek s endometriózou (enolase 1, vitamin D binding protein (VDBP), urinary peptide profiling). Vzhledem ke špatné kvalitě studií a malému počtu pacientek bylo však nemožné dané výsledky statisticky zhodnotit, a tudíž žádný biomarker nebyl doporučen v rámci screeningu nebo diagnostiky endometriózy.
ZÁVĚR
Endometrióza je chronické onemocnění, které mnohdy uniká správné diagnóze. Většinou je lokalizované v pánvi, méně často se setkáváme s lézemi v proximální části střeva nebo hrudníku. V diagnostice a stanovení rozsahu pánevní endometriózy je ultrazvuk srovnatelně přesnou metodou s magnetickou rezonancí. Navíc ultrazvuk spolehlivě zobrazí přítomnost hydronefrózy, která může doprovázet hlubokou endometriózu. Další diagnostickou metodou je diagnostická laparoskopie, která odhalí i povrchové léze, jedná se však o invazivní metodu s intraoperační a pooperační morbiditou, limitovanou vizualizací v případě pokročilé endometriózy s obliterací pánve a nutností další operace ve specializovaném centru. V rámci primární péče je třeba identifikovat pacientky s anamnézou, která by mohla svědčit pro přítomnost endometriózy a cíleně během ultrazvukového vyšetření pátrat po známkách adenomyózy, endometroidních cyst a adhezivních změn doprovázených bolestivostí. Definitivní stanovení rozsahu endometriózy probíhá ve specializovaných centrech léčby endometriózy a je založeno na expertním ultrazvukovém vyšetření. Magnetická rezonance se využívá až jako metoda druhé volby v problematických případech.
Tato práce byla podpořena Univerzitou Karlovou v Praze (UNCE 204065 a PROGRES Q28/LF1), projektem Ministerstva zdravotnictví ČR (MR CR-RVO VFN 641165).
Korespondující autorka
doc. MUDr. Daniela Fischerová, Ph.D.
Gynekologicko-porodnická klinika
VFN a 1. LF UK
Apolinářská 18
128 51 Praha 2
e-mail: daniela.fischerova@lf1.cuni.cz
Zdroje
1. Abrao, MS. da C., Goncalves, MO., Dias, JA., et al. Comparison between clinical examination, transvaginal sonography and magnetic resonance imaging for the diagnosis of deep endometriosis. Hum Reprod, 2007, 22(12), p. 3092–3097.
2. ACOG Updates on diagnosis and treatment of endometriosis. Amer Family Physician, 2011, 83(1), p. 84–85.
3. Bazot, M., Cortez, A., Darai, E. Ultrasonography compared with magnetic resonance imaging for the diagnosis of adenomyosis: correlation with histopathology. Hum Reprod, 2001, 16, p. 2427–2433.
4. Calda, P., Břešťák, M., Fischerová, D. Ultrazvukové vyšetření v porodnictví a gynekologii: třístupňová koncepce a certifikace. Aktuál Gynekol Porod, 2011, 3, s. 42–46.
5. Di Donato, N., Montanari, G., Benfenati, A., et al. Prevalence of adenomyosis in women undergoing surgery for endometriosis. Eur J Obstet Gynecol Reprod Biol, 2014, 181, p. 289–293.
6. Dunselman, GA., Vermeulen, N., Becker, C., et al. ESHRE guideline: management of women with endometriosis. Hum Reprod, 2014, 29(3), p. 400–412.
7. EBCOG European Training Requirements in Obstetrics and Gynaecology [online]. European Board of Obstetricians and Gynaecologists [Cit.6.11.2018]. Dostupné z: https://www.uems.eu/__data/assets/pdf_file/0009/64377/UEMS-2018.18-Council-Marrakesh-European-Training-Requirements-OBGYN.pdf.
8. Exacoustos, C., Malzoni, M., Di Giovanni, A., et al. Ultrasound mapping system for the surgical management of deep infiltrating endometriosis. Fertil Steril, 2014, 102(1), p. 143–150.
9. Glastonbury, CM. The shading sign. Radiology, 2002, 224(1), p. 199–201.
10. Guerriero, S., Ajossa, S., Minguez, JA., et al. Accuracy of transvaginal ultrasound for diagnosis of deep endometriosis in uterosacral ligaments, rectovaginal septum, vagina and bladder: systematic review and meta-analysis. Ultrasound Obstet Gynec, 2015, 46, p. 534–545.
11. Guerriero, S., Saba, L., Pascual, MA., et al. Transvaginal ultrasound (TVS) versus magnetic resonance (MR) for diagnosing deep infiltrating endometriosis: a systematic review and meta-analysis. Ultrasound Obstet Gynec., 2018, 51(5), p. 586–595.
12. Guidelines For Professional Working Standards: Ultrasound Practice [online]. The Society and College of Radiographers 2008 [cit.17.11.2018]. Dostupné z: https://www.sor.org/learning/document-library/guidelines-professional-working-standards-ultrasound-practice/section-1-general-guidelines.
13. Hudelist, G., Ballard, K., English, J., et al. Transvaginal sonography vs. clinical examination in the preoperative diagnosis of deep infiltrating endometriosis. Ultrasound Obstet Gynec, 2011, 37(4), p. 480–487.
14. Hudelist, G., Fritzer, N., Thomas, A., et al. Diagnostic delay for endometriosis in Austria and Germany: causes and possible consequences. Hum Reprod, 2012, 27(12), p. 3412–3416.
15. Liu, E., Nisenblat, V., Farquhar, C., et al. Urinary biomarkers for the non-invasive diagnosis of endometriosis. Cochrane Database of Systematic Reviews, 2015, Issue 12.
16. Medeiros, LR., Rosa, MI., Silva, BR., et al. Accuracy of magnetic resonance in deeply infiltrating endometriosis: a systematic review and meta-analysis. Arch Gynecol Obstet., 2015, 291(3), p. 611–621.
17. Meredith, SM., Sanchez-Ramos, L., Kaunitz, AM. Diagnostic accuracy of transvaginal sonography. Amer J Obstet Gynecol, 2009, 201, p.107.1–107.6.
18. National Institute for Clinical Excellence (NICE) [online]. Endometriosis: Diangosis and Management [cit. 17.1.2019]. Dostupné z : https://www.nice.org.uk/guidance/ng73/resources/endometriosis-diagnosis-and-management-pdf-1837632548293.
19. Nisenblat, V., Bossuyt, PMM., Shaikh, R., et al. Blood biomarkers for the non-invasive diagnosis of endometriosis. Cochrane Database of Systematic Reviews, 2016, Issue 5.
20. Savelli, L., Manuzzi, L., Pollastri, P., et al. Diagnostic accuracy and potential limitations of transvaginal sonography for bladder endometriosis. Ultrasound Obstet Gynec., 2009, 34, p. 595–600.
21. Wykes, CB., Clark, TJ., Khan, KS. Accuracy of laparoscopy in the diagnosis of endometriosis: a systematic quantitative review. Brit J Obstet Gynaecol., 2004, 111(11), p. 1204–1212.
Štítky
Dětská gynekologie Gynekologie a porodnictví Reprodukční medicína
Článek Distální vaginální ageneze
Článek vyšel v časopiseČeská gynekologie
Nejčtenější tento týden
2019 Číslo 4- Alergie na antibiotika u žen s infekcemi močových cest − poznatky z průřezové studie z USA
- Horní limit denní dávky vitaminu D: Jaké množství je ještě bezpečné?
- Magnosolv a jeho využití v neurologii
- Moje zkušenosti s Magnosolvem podávaným pacientům jako profylaxe migrény a u pacientů s diagnostikovanou spazmofilní tetanií i při normomagnezémii - MUDr. Dana Pecharová, neurolog
- Isoprinosin je bezpečný a účinný v léčbě pacientů s akutní respirační virovou infekcí
-
Všechny články tohoto čísla
- Diagnosis of endometriosis 1st part – Overview of diagnostic approaches
- Diagnosis of endometriosis 2nd part – Ultrasound diagnosis of endometriosis (adenomyosis, endometriomas, adhesions) in the community
- Diagnosis of endometriosis 3rd part – Ultrasound diagnosis of deep endometriosis
- Predikcia preeklampsie v prvom trimestri – pilotná štúdia
- Distální vaginální ageneze
- Ruptura močového měchýře po pádu u pacientky s totálním prolapsem dělohy
- Management pacientky s karcinomem prsu diagnostikovaným v těhotenství
- Retroperitoneální krvácení způsobené spontánní rupturou renálního angiomyolipomu po císařském řezu s následnou selektivní embolizací
- Nové sérové nádorové markery S100, TFF3 a AIF-1 a jejich možné využití v onkogynekologii
- Deprese, úzkost a karcinom ovaria
- Česká gynekologie
- Archiv čísel
- Aktuální číslo
- Informace o časopisu
Nejčtenější v tomto čísle- Diagnosis of endometriosis 3rd part – Ultrasound diagnosis of deep endometriosis
- Diagnosis of endometriosis 2nd part – Ultrasound diagnosis of endometriosis (adenomyosis, endometriomas, adhesions) in the community
- Diagnosis of endometriosis 1st part – Overview of diagnostic approaches
- Distální vaginální ageneze
Kurzy
Zvyšte si kvalifikaci online z pohodlí domova
Autoři: prof. MUDr. Vladimír Palička, CSc., Dr.h.c., doc. MUDr. Václav Vyskočil, Ph.D., MUDr. Petr Kasalický, CSc., MUDr. Jan Rosa, Ing. Pavel Havlík, Ing. Jan Adam, Hana Hejnová, DiS., Jana Křenková
Autoři: MUDr. Irena Krčmová, CSc.
Autoři: MDDr. Eleonóra Ivančová, PhD., MHA
Autoři: prof. MUDr. Eva Kubala Havrdová, DrSc.
Všechny kurzyPřihlášení#ADS_BOTTOM_SCRIPTS#Zapomenuté hesloZadejte e-mailovou adresu, se kterou jste vytvářel(a) účet, budou Vám na ni zaslány informace k nastavení nového hesla.
- Vzdělávání



