-
Články
- Vzdělávání
- Časopisy
Top články
Nové číslo
- Témata
- Kongresy
- Videa
- Podcasty
Nové podcasty
Reklama- Kariéra
Doporučené pozice
Reklama- Praxe
Malá historie infekčních nemocí od padesátých let minulého století a význam očkování
A short history of infectious diseases since the fifties of the last century and the importance of vaccination
Vaccination in the Czech lands has a long history; it begun during the Austro-Hungarian Empire in 1803 by vaccination against smallpox, and in the late 19th century by vaccination against rabies. In the second half of the 20th century, the basic vaccination included also other vaccines. Thanks to paediatricians, vaccination coverage of children was so high that in addition to the immunity of individuals the collective immunity was also significant. The incidence of infectious diseases has dropped significantly. Today the population, both medical and lay, almost does not know the classic children‘s infectious diseases or their risk of complications. This creates a feeling in recent years that vaccination is unnecessary and that it is a source of complication and, therefore, better not to vaccinate. However, diseases, except for smallpox, have not disappeared, and for the susceptible unvaccinated individuals they represent a great risk. There are now occurring at atypical age groups where their diagnosis is even not considered. Therefore, it is important to return to the course of disease as well as to the potentially serious complications in unvaccinated people.
Keywords:
infectious diseases – vaccination – vaccination coverage – collective immunity
Autoři: Vilma Marešová
Působiště autorů: I. infekční klinika 2. LF UK a Nemocnice Na Bulovce, Praha
Vyšlo v časopise: Čas. Lék. čes. 2015; 154: 156-160
Kategorie: Přehledový článek
Souhrn
Očkování má na území českých zemí dlouhou historii, začíná již za Rakouska-Uherska v roce 1803 očkováním proti pravým neštovicím, koncem 19. století očkováním proti vzteklině. Ve druhé polovině 20. století byly do základního očkování zařazeny další očkovací látky. Díky dětským lékařům byla proočkovanost dětí tak vysoká, že kromě imunity jednotlivce byla významná i imunita kolektivní. Výskyt infekčních nemocí významně poklesl. Dnešní populace, jak lékařská, tak laická, téměř nezná klasické dětské infekční nemoci ani rizika jejich komplikací. Vzniká tak v posledních letech pocit, že očkování je zbytečné a že je zdrojem komplikací, a proto je lépe neočkovat. Nemoci, kromě pravých neštovic, ale nezmizely, pro vnímavé neočkované osoby jsou i budou rizikem. Navíc se nyní vyskytují v netypických věkových kategoriích, kde se na jejich diagnózu ani nemyslí. Proto je důležité vracet se k průběhu i k možným závažným komplikacím u neočkovaných osob.
Klíčová slova:
infekční nemoci – očkování – proočkovanost – kolektivní imunitaÚVOD
Infekční nemoci představovaly ještě v první polovině minulého století nejčastější příčinu úmrtí dětí již v nejútlejším věku a byly považovány společně s válkami za největší metly lidstva. Pasivní a aktivní očkování se stalo ve 20. století jedním z nejvýznamnějších opatření v prevenci, vzniku a šíření infekčních nemocí. Po 2. světové válce již významně převažuje aktivní imunizace. Největším úspěchem očkování byla v roce 1980 eradikace varioly. Na tomto úspěchu měli podíl také významní čeští lékaři – epidemiologové. I když se předpokládala v té době i poměrně rychlá eradikace dětské obrny, je eliminace polia úspěšná prozatím ve třech světadílech.
Od roku 1945 přibylo preventabilních nemocí a z tabulek 1 až 3 je zřejmé, že zavedením očkování jejich výskyt významně klesl, nebo se vyskytují jen vzácně. Tato situace však navádí ke snížení bdělosti v pravidelném očkování a bohužel i k protivakcinačním akcím nejen u nás, ale i v dalších zemích, což se projevuje i zvýšeným výskytem některých nemocí, jako je dávivý kašel, příušnice a v poslední době i spalničky (1). Vnímavé osoby si tyto infekce mohou importovat i ze zahraničí.
Tab. 1. Úmrtí na infekční nemoci (EPIDAT) 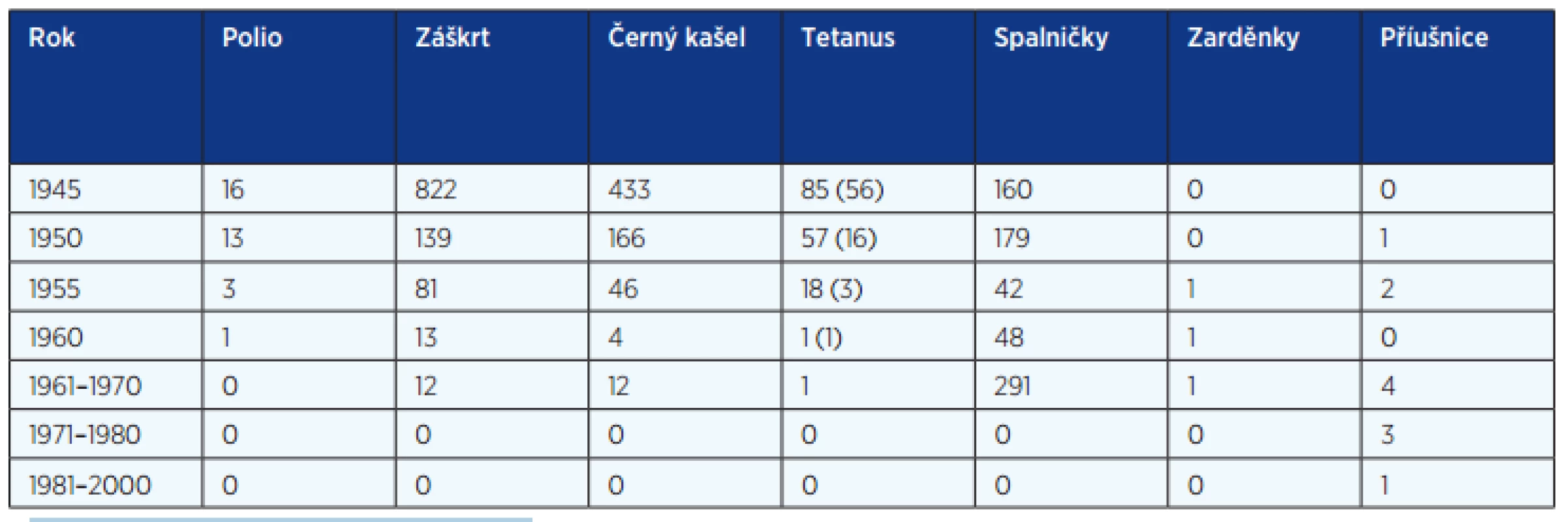
Pozn.: V závorce jsou uvedena úmrtí novorozenců. Tab. 2. Výskyt preventabilních infekcí v letech 2005–2014 (EPIDAT) 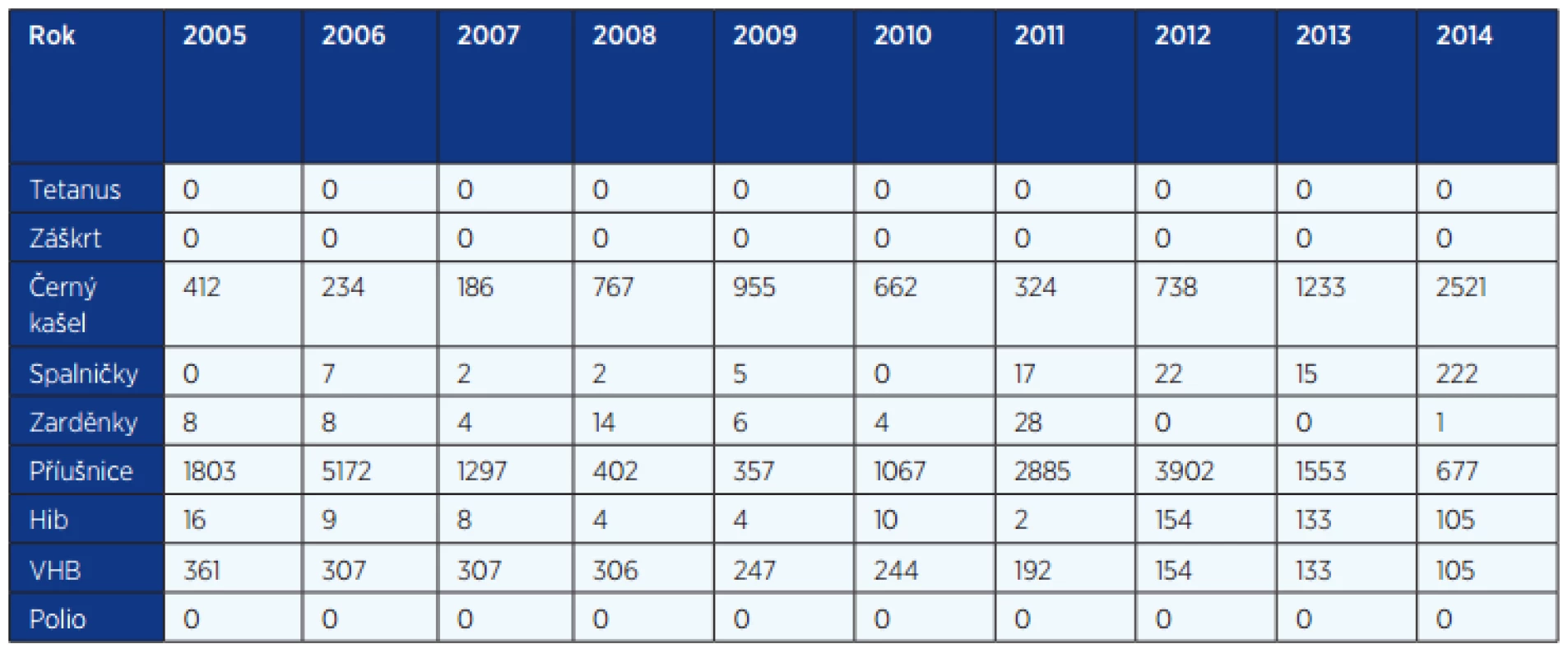
Hib – Haemophilus influenzaetyp b, VHB – virová hepatitida B INFEKČNÍ NEMOCI V DOBĚ OČKOVÁNÍ
Historie infekčních nemocí a očkování lze dobře sledovat od konce 2. světové války. Z tabulky 1 vyplývá, že v této době byl záškrt nejčastější příčinou dětské úmrtnosti. Kromě toho nemoc měla také významné komplikace: postižení srdce, případně nutnost tracheostomie. Dohromady bylo více než 1500 úmrtí na záškrt, tetanus, černý kašel a spalničky. V tomto pořadí se objevovaly vakcíny v našem očkovacím kalendáři (tab. 4). V roce 1946 bylo zahájeno očkování proti záškrtu. V dalším desetiletí, v roce 1952 bylo do očkovacího kalendáře zařazeno očkování proti tetanu a v roce 1959 se přidává očkování proti pertusi jako trojkombinace československé vakcíny, známé jako Alditepera, složené ze dvou toxoidů: tetanového, difterického a bakterinu proti dávivému kašli. Právě bakterin byl nejčastější příčinou vedlejšího účinku: významné horečnaté reakce po očkování. Po roce 1950 je ještě počet nemocných se záškrtem, tetanem a spalničkami dost vysoký, ale během 10 let pak výskyt uvedených nemocí významně klesá (viz tab. 2).
Tab. 3. Hlášení infekčních nemocí v letech 1955–2001 (EPIDAT) 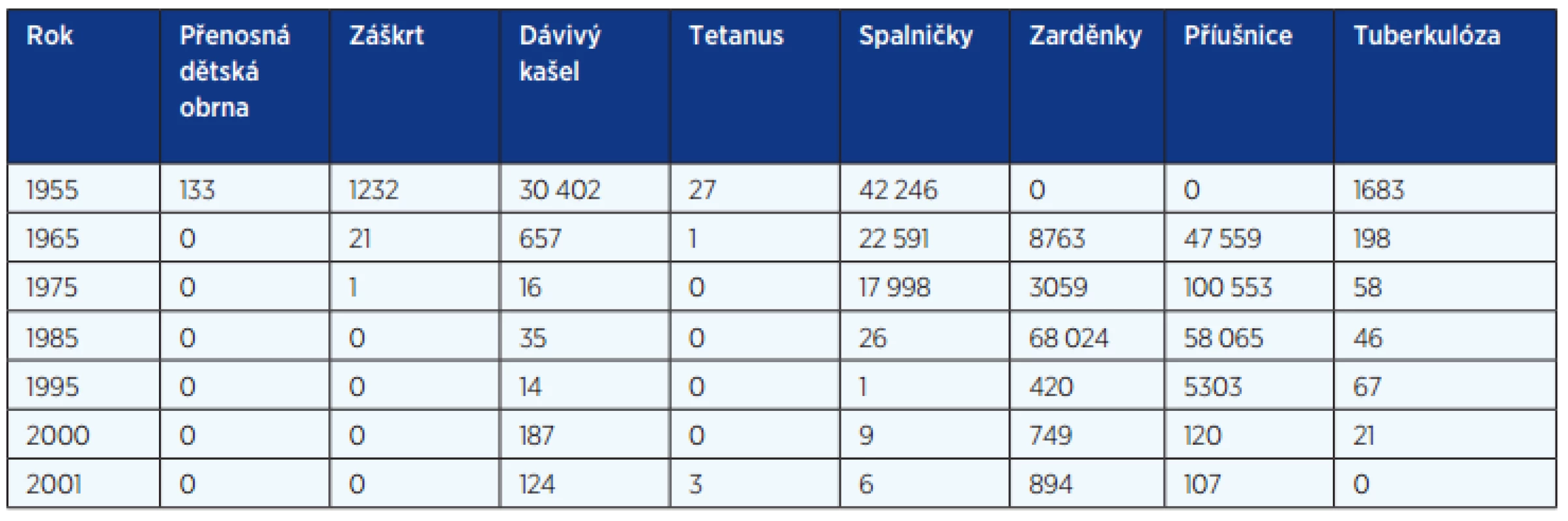
Tab. 4. Zavedení očkování v Československu, resp. v České republice (10) 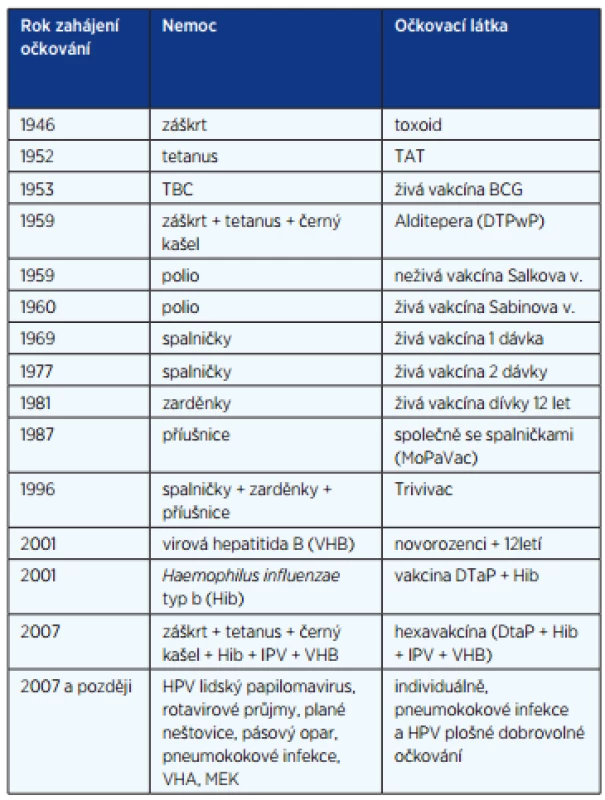
HPV – lidský papilomavirus (human papilloma virus), VHA – virová hepatitida A, MEK – meningoencefalitis klíštová Záškrt je pouze lidské akutní až perakutní onemocnění, vyvolané toxinem Corynebacterium diphtheriae. Zdrojem nákazy je člověk. V současné době se záškrt vyskytuje ve východní Evropě, v bývalých státech Sovětského svazu. Klinicky je charakteristickým pablánový zánět tonzil, případně postižení i dalších sliznic dýchacích cest, ale může být také na spojivkách, kůži a genitálu. Kromě místního postižení toxin proniká i do krve a vede k toxickému postižení vláken periferních nervů, ale i svalových vláken myokardu: difterická polyneuritida, nekróza svalových vláken, postižení myokardu a toxická nefritida. Základním lékem je difterický globulin a podání penicilinu G, intenzivní péče u pacienta s maligní diftérií, případně tracheostomie. Pokud pacient přežije – maligní diftérii a difterickému krupu podléhá 30 i více procent postižených – je prognóza dobrá, ale rekonvalescence je zdlouhavá.
Dávivý (černý) kašel. Původcem nákazy je Bordetella pertussis (B. parapertussis) gramnegativní kokobacil, kterého pouzdro i stěny obsahují antigeny, které se uplatňují v patogenezi nemoci. Zdrojem nákazy je vždy člověk, v současné době častěji dospělý, často s netypickým, velmi lehkým průběhem nemoci. Nakažlivost je vysoká, přenos se děje kapénkovou infekcí, inkubační doba je 7–14 dní, po katarálním stadiu se objevuje u dětí typické záchvatové stadium, těžké záchvaty kašle i 30krát za den s apnoií, s poruchou vědomí, s krvácením do CNS, očí. Pokud novorozenec nebo kojenec přežíval, bylo riziko encefalopatie, změny intelektu i epilepsie. Po plicních komplikacích se objevovala atelektáza, mohly vzniknout i bronchiektázie. I starší děti byly decimovány kašlem trvajícím i 6 měsíců.
Tetanus. Jedná se o rannou infekci s vážnou prognózou, vyvolanou neurotoxinem Clostridium tetani. Anaerobní tyčka má schopnost tvořit velice rezistentní spóry. Vegetativní forma produkuje neurotoxin – tetanospazmin, který vytváří charakteristický klinický obraz. Protože mikrob je běžným saprofytem střeva koní, hovězího dobytka a stolicí těchto se dostává do půdy, k nákaze dochází i po drobných, ale uzavřených zraněních kontaminovaných půdou. Toxin blokuje vedení vzruchu, které vede ke zvýšenému tonu až křečím příčně pruhovaného svalstva. Zároveň nastávají i poruchy vegetativního svalstva. Onemocnění začíná trismem, dále křečí mimického svalstva, zvýšené napětí šíjového svalstva, zad břicha až generalizací křečí. Čím je inkubační doba kratší, tím je průběh závažnější. Pacient je při vědomí. Prognóza je špatná, asi polovina nemocných umírá. U částečně imunních osob může být lokální tetanus, který má prognózu dobrou. Od šedesátých let 20. století neznáme novorozenecký tetanus (při vstupu infekce pupečním pahýlem) s velmi špatnou prognózou. Základním lékem zůstává hyperimunní antitetanický lidský globulin, chirurgické ošetření a penicilin (2).
Výsledky dobré proočkovanosti proti uvedeným infekcím jsou však zřejmé již v roce 1970 (viz tab. 1, 2). Tetanus je díky očkování po léta onemocněním vzácným, po roce 2000 byly hlášeny pouze tři onemocnění a žádné úmrtí. Zdálo by se, že očkování je zbytečné, ale toto onemocnění eliminovat nelze. Jedná se totiž o zoonózu, spóry Clostridium tetani mohou přetrvat v půdě dlouhodobě. U vnímavého neočkovaného jedince je vždy prognóza špatná (3). Záškrt nebyl od sedmdesátých let 20. století až do současné doby v České republice hlášen a v Národní referenční laboratoři (NRL) izolované kmeny Corynaebacterium diphtheriae neprodukovaly toxin, který je příčinou onemocnění. Výskyt v některých evropských zemích byl popsán a onemocnění se vyskytuje v Asii, v Africe i v dalších zemích a vzhledem k cestování přes světadíly, často i s kojenci, nelze z hlediska prevence toto onemocnění pomíjet.
Určitým problémem zůstává výskyt dávivého kašle. I když po zavedení očkování proti pertusi významně poklesla incidence onemocnění, byla hlášena pouze jednotlivá onemocnění, maximálně desítky onemocnění, v novém tisíciletí počet onemocnění stoupl na stovky a v posledních 2 letech dosahuje až tisícovky (viz tab. 3). K vzestupu došlo nejdříve ve věkové kategorii 12letých dětí, po zařazení vakcinace pro tuto skupinu se výskyt posunul do vyššího věku. Jinak je výskyt rozptýlen do všech věkových skupin u dětí i dospělých, jež jsou pak rizikem pro nákazu novorozenců a dosud neočkovaných kojenců, kde onemocnění probíhá nejzávažněji a je rizikem i úmrtí (4). Zdrojem pro novorozence je nejčastěji matka nebo kdokoliv z rodiny, jenž je v úzkém kontaktu s novorozencem. Zvažují se různá opatření pro snížení rizika: očkování těhotných matek, očkování členů rodiny apod. Příčinou může být také změna vakcíny (bakterin versus acelulární vakcína). Snížení reaktogenicity je sledováno zřejmě sníženou protilátkovou odpovědí. Právě pro vnímavost nejzranitelnější skupiny – novorozenci a neočkovaní kojenci – je důležité se preventivně zaměřit na členy rodiny. Úmrtí tří kojenců v posledních 10 letech, kde zdrojem byli členové rodiny, jsou výstrahou (4).
Ke změně dochází také u dalších preventabilních onemocnění: spalniček, příušnic a nejméně zarděnek. Navíc právě k této vakcíně je řada nekvalifikovaných výhrad a vůbec se neuvažuje o tíži a komplikaci u přirozených spalniček (5, 6).
Spalničky patřily do zavedení očkování mezi nejzávažnější exantémové nákazy dětského věku. Jedná se o vysoce nakažlivé onemocnění. Zdrojem je nemocný, který je infekční od prvních příznaků katarálního stadia až do 6. dne po výsevu vyrážky. Nákaza probíhá zpravidla manifestně. Onemocnění zanechává dlouhodobou imunitu. Vstupní branou jsou dýchací cesty, po pomnožení ve sliznicích dýchacích cest se virus přes lymfatickou tkáň dostává do krevního oběhu, dochází k virémii a krví se virus dostává do dýchacího ústrojí, kůže, mozku i dalších orgánů. V místech replikace viru vznikají zánětlivé změny, které se s maximem projeví v dýchacích cestách a vyrážkou. Onemocnění má dvě stadia: prodromální a exantémové stadium. V katarálním stadiu jsou známky zánětu v horních i dolních cestách dýchacích, stádium vyrážky začíná obvykle 4. den od začátku nemoci, výsev makulopapulózní vyrážky je charakteristický, má tendenci splývat a trvá obvykle 4–5 dní. Průběh může ovlivnit podání imunoglobulinů. Těžký, život ohrožující průběh má onemocnění u osob s poruchou buněčné imunity, s vysokou horečkou, poruchou vědomí, hemoragickou vyrážkou, těžkou intersticiální pneumonii. Komplikace jsou především u dětí mladších 3 let, primární komplikací je intersticiální pneumonie, laryngitida, zvláště obávaná je spalničková encefalitida. Riziko encefalitidy je 1 : 1000 nemocných a její prognóza závažná: 10–30 % dětí nemocných umíralo a další třetina přežívala s těžkými následky (3). Na rozdíl od přirozeně získaných spalniček, riziko encefalitidy po očkování proti spalničkám je 1 : 1 000 000 očkovaných – 1000krát nižší. Spalničky způsobují přechodné snížení buněčné imunity. Sekundární bakteriální komplikace jsou u dětí také časté: otitidy, bronchopneumonie, perakutně probíhající apendicitida. Právě snížení počtu očkovaných je příčinou epidemii spalniček ve Spojených státech amerických, Německu, Austrálii a v dalších zemích a také u nás (1, 5, 6).
Obr. 1. Spalničky u neočkovaného dítěte (archiv Infekční oddělení Nemocnice Na Bulovce) 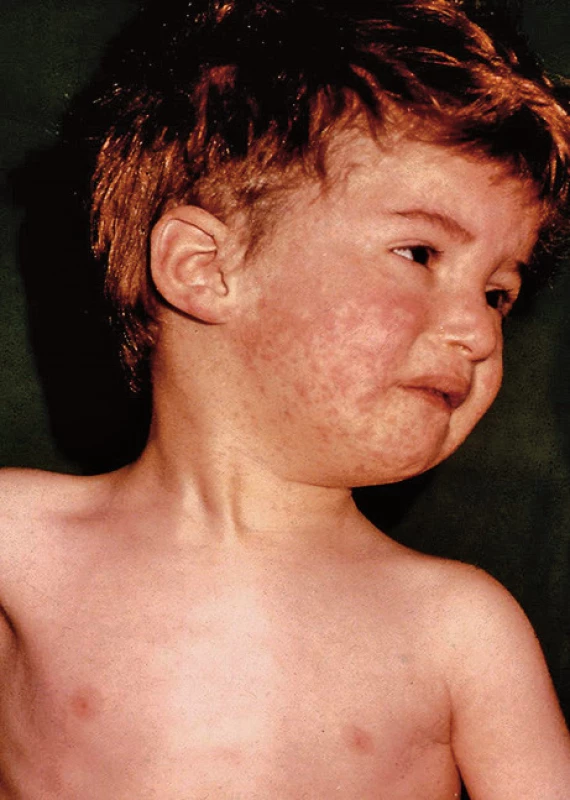
Zarděnky jsou dalším exantémovým onemocněním, které má však většinou mírný průběh, vyrážka je drobnější, růžová, nesplývá, často vyrážce předchází nápadné zduření šíjových, nucheálních i retrourikulárních uzlin, často se vyskytuje zduření sleziny. Komplikací mohou být artralgie až artritidy spíše u dospělých žen, encefalitida není častá (1 : 5000 nemocných). Nebezpečné je onemocnění rubeolou v těhotenství s následnými vertikálně přenesenými vrozenými zarděnkami. Vrozené zarděnky podle doby nákazy mohou probíhat jako zarděnková embryopatie, zarděnková fetopatie (Gregův syndrom). Klinické a virologické projevy se označují jako vrozený zarděnkový syndrom (3). Proto se nejdříve očkovaly jen dívky. Očkování však nesnížilo počet přerušených těhotenství z této indikace, proto se očkování přesunulo do 2. roku života a jsou očkováni i chlapci. Výskyt zarděnek se snížil po zavedení očkování a nyní se příliš nemění.
Příušnice jsou akutním infekčním onemocněním s otokem slinných žláz, mohou být postiženy také pohlavní žlázy – více u mužů (orchitida, epididymitida), u žen je oophoritida vzácná, pankreatitida se může objevit také již v akutním stadiu. Relativně častá je encefalitida s vysokým počtem mononukleárů v mozkomíšním moku (1000/3). Onemocní většinou neočkované děti mezi 5–15 rokem, ale mohou onemocnět i dospělí. Před zavedením očkování byla četnost meningoencefalitid vysoká, většinou probíhaly ale příznivě. Vzácně bylo postižení sluchu. Postiženi jsou především mladí muži, převážně neočkovaní nebo očkovaní pouze jednou dávkou. Prognóza je většinou dobrá, po orchitidě, zvláště oboustranné, může dojít k oligospermii až sterilitě. Na přelomu století došlo k vzestupu počtu nemocných, většinou se jednalo o dospělé osoby, které nebyly očkovány nebo dostaly jen jednu dávku. V roce 2005 bylo hlášeno celkem 5172 onemocnění, nyní zaznamenáváme významný pokles, v roce 2014 bylo hlášeno již pouze 677 případů (7, 8).
Pokud se u těchto živých vakcín dodržují kontraindikace uvedené v příbalovém letáku, rizika komplikací po očkování jsou minimální. Porovná-li se riziko encefalitidy po přirozeně získaných spalničkách a po očkování, riziko u očkovaného je 1000krát nižší. Navíc riziko nebylo prokázáno v souvislosti s autismem (9).
Poliomyelitis acuta je jedno z nejzávažnějších onemocnění postihujících CNS s ireverzibilními parézami dolních končetin a s následnými trvalým postižením. Československo zahájilo očkování v roce 1959, od roku 1960 pak živou perorální vakcínou podávanou celostátně v očkovací kampani na jaře. Vzhledem k tomu, že Evropa je považovaná za polio prostou a divoký virus již v odpadních vodách necirkuluje, byla jako ve většině evropských zemí změněna na neživou (IPV) a zařazena do hexavakcíny.
Virová hepatitida typu B (VHB) je vyvolaná virem patřícím do čeledi Hepadnaviridae. Virus má tři antigeny: HBcAg, HBsAg, HBeAg. K nákaze dochází krví či krví kontaminovanými nástroji, pohlavním stykem, ale také vertikálně z matky na plod transplacentárně nebo krví během porodu. Po akutním onemocnění často dochází k trvalému nosičství HBsAg. Do chronické VHB přechází asi 10 % akutních VHB. Terapie chronické hepatitidy je dlouhodobá a velice nákladná. Po očkování imunokompetentního jedince přetrvává ochrana dlouhodobě (10).
Invazivní infekce H. influenzae typ B představují hnisavé meningitidy nejčastěji ve věku od 6 měsíců do 5 let, epiglotitida ve věku 1–4 let, tyto diagnózy jsou ve více než 90 % onemocnění. Vzácně jsou sepse či artritidy. Hnisavá meningitida byla často s ireverzibilním postižením sluchu a na perakutní probíhající epiglotitidu do zahájení očkování umřely jedno až dvě děti za rok (11). Po zavedení očkování se situace významně změnila.
ZÁVĚR
V článku jsou uvedeny pouze nemoci, které jsou zařazeny do základního – povinného očkování. I z toho je zřejmé, že očkování významně ovlivnilo průběh kdysi život ohrožujících infekcí nebo těch, které zanechávaly celoživotní trvalé následky. I když je situace příznivá, nejsou dobré tendence k falešné bezpečnosti. Rizika očkování zůstávají stále stejně nízká, díky očkování se však výrazně změnily počty nemocných, takže se zdá, že komplikace převyšují onemocnění (12). Všude tam, kde došlo k významnému snížení proočkování, a tím i kolektivní imunitě, se infekce velmi rychle vrací a ohrožují ty, co se nenechali z vlastní vůle očkovat, ale bohužel i ty, kteří skutečně nemohli být očkováni, kde očkování bylo opravdu kontraindikováno. Právě proto nejen v našich zemích, ale také ve Spojených státech amerických, nyní i v Německu či v UK je doporučena povinnost očkovat při vstupu do kolektivních dětských zařízení (12). Odpovědnost není jen individuální, ale také kolektivní. Rozvážným přístupem k očkování lze v České republice udržet situaci, kterou nám v Evropě již v padesátých letech 20. století záviděli. Navíc rizika nákazy rostou migrací obyvatel, cestováním do rizikových oblastí světa i s malými dětmi, které bychom měli dostatečně a rozvážně chránit (3).
ADRESA PRO KORESPONDENCI:
doc. MUDr. Vilma Marešová, CSc.
I. infekční klinika 2. LF UK a Nemocnice Na Bulovce
Budínova 2, 180 81 Praha 8
e-mail: maresovv@email.cz
Zdroje
1. Jost M, Luzi D, Metzler S, Miran B, Mutsch M. Measles associated with international travel in the region of the Americas, Australia and Europe, 2001–2013: A systematic review. Travel Med Infect Dis 2015; 13(1): 10–18.
2. Smíšková D, Marešová V. Současnost očkování proti tetanu. Medicína pro praxi 2014; il(4): 147–148.
3. Havlík J, a kol. Infektologie 1990. Praha: Avicenum. Osvěta.
4. Huang Wan-Ting, Gargiullo PM, Broder KR, et al. Lack of Association Between Acellular Pertussis Vaccine an Seizures in Early Childhood. Pediatrics 2010; 126 : 263–269.
5. Dawson B, Apte SH. Measles outbreaks in Australia. Austral and N Zaeland J Publ Health 2015; 39(2): 104–106.
6. Durrheim DN, Criowcroft NS, Strebel PM. Measles – the epidemiology of elimination. Vaccine 2014; 32 : 6880–6883.
7. Lexová P, Limberková R, Částková J, Kynčl J. Increased incidence of mumps in the Czech Republic in the years 2011 and 2012. Acta virologica 2013; 57 : 347–351.
8. Rajčevič S, Šeguljev Z, Petrovic V, Medič S, Nedelijkovič J, Miloševič V, Turo L, Ristič M. Ongoing mumps outbreak in Novi Sad, the autonomous province of Vojovodina, Serbia, January to April 2012. Euro Surveill 2012; 17(19): pil=20619. http://www.eurosrveillance.or/View Article.aspx?Articleld%20169
9. Brown NJ, Berkovic SF, Scheffer IE. Vaccination, seizures and „vaccine damage“. Curr. Opin. Neurol. 2007; 20 : 181–187.
10. Beran J, Havlík J, a kol. Lexikon očkování. Praha: Maxdorf 2008.
11. Lebedová V, Beneš Č, Křížová P. Závažná onemocnění způsobena Haemophilus influenzae v České republice v r. 2012. Zprávy CEM (SZÚ Praha) 2013; 22(4): 137–141.
12. Bonami P, Sacco C, Donato R, Capei R. Lifelong vaccination as a key disease-prevention strategy. Clin. Microbiol. Infect 2014; 20(Suppl 5): 32–36.
13. Esposito S, Principi NG, Cornaglia G and Cornaglia for the ESCMID vaccine Study Group (EVASG): Barriers to the vaccination of children and adolescents and possible solutions. Clin Microbiol Infect 2014; 20(Suppl 5): 25–31.
14. Fabiánová K. Očkování těhotných proti pertusi, současná situace ve světě a v České republice. Zprávy CEM (SZÚ, Praha) 2015; 24(1): 15–18.
Štítky
Adiktologie Alergologie a imunologie Angiologie Audiologie a foniatrie Biochemie Dermatologie Dětská gastroenterologie Dětská chirurgie Dětská kardiologie Dětská neurologie Dětská otorinolaryngologie Dětská psychiatrie Dětská revmatologie Diabetologie Farmacie Chirurgie cévní Algeziologie Dentální hygienistka
Článek Příběh apendixuČlánek BARUJ BENACERRAFČlánek Tisková konference ČLS JEPČlánek Psychologie v medicíněČlánek PozvánkaČlánek Spolek českých lékařů
Článek vyšel v časopiseČasopis lékařů českých
Nejčtenější tento týden
- Psilocybin je v Česku od 1. ledna 2026 schválený. Co to znamená v praxi?
- Horní limit denní dávky vitaminu D: Jaké množství je ještě bezpečné?
- Metamizol jako analgetikum první volby: kdy, pro koho, jak a proč?
- Nejčastější nežádoucí účinky venlafaxinu během terapie odeznívají
-
Všechny články tohoto čísla
- Nová koncepce Časopisu lékařů českých
- Malá historie infekčních nemocí od padesátých let minulého století a význam očkování
- Nové možnosti terapeutické revaskularizace u ischemické choroby dolních končetin v rámci syndromu diabetické nohy autologní transplantací kmenových buněk
- IgA nefropatie – jistoty, pochybnosti a výhledy kauzální léčby
- Výplach žaludku při perorální intoxikaci – sporné pohledy na problematiku
- Vliv ultrajemných prachových částic na zdraví – projekt UFIREG
- Analýza sérových hladin Dickkopf-1 (DKK-1) u monoklonální gamapatie nejistého významu a mnohočetného myelomu
- PLÁNOVANÉ AKCE SLOŽEK ČLS JEP
- Příběh apendixu
- Dna a její výskyt, popisy a léčení ve starověku
- BARUJ BENACERRAF
- Prof. MUDr. Jiří Mazánek, DrSc., FCMA, obdržel cenu J. E. Purkyně 2015
- Nové složení výborů odborných společností a spolků lékařů ČLS JEP – 2015
- Tisková konference ČLS JEP
- Životní jubileum prof. MUDr. Jaroslava Blahoše, DrSc.
- Životní jubilea členů ČLS JEP – 70 a více let
- Psychologie v medicíně
- Léčba syndromu diabetické nohy odlehčením
- Pozvánka
- Spolek českých lékařů
- Časopis lékařů českých
- Archiv čísel
- Aktuální číslo
- Informace o časopisu
Nejčtenější v tomto čísle- Výplach žaludku při perorální intoxikaci – sporné pohledy na problematiku
- Příběh apendixu
- Malá historie infekčních nemocí od padesátých let minulého století a význam očkování
- IgA nefropatie – jistoty, pochybnosti a výhledy kauzální léčby
Kurzy
Zvyšte si kvalifikaci online z pohodlí domova
Autoři: prof. MUDr. Vladimír Palička, CSc., Dr.h.c., doc. MUDr. Václav Vyskočil, Ph.D., MUDr. Petr Kasalický, CSc., MUDr. Jan Rosa, Ing. Pavel Havlík, Ing. Jan Adam, Hana Hejnová, DiS., Jana Křenková
Autoři: MUDr. Irena Krčmová, CSc.
Autoři: MDDr. Eleonóra Ivančová, PhD., MHA
Autoři: prof. MUDr. Eva Kubala Havrdová, DrSc.
Všechny kurzyPřihlášení#ADS_BOTTOM_SCRIPTS#Zapomenuté hesloZadejte e-mailovou adresu, se kterou jste vytvářel(a) účet, budou Vám na ni zaslány informace k nastavení nového hesla.
- Vzdělávání



