-
Články
- Vzdělávání
- Časopisy
Top články
Nové číslo
- Témata
- Kongresy
- Videa
- Podcasty
Nové podcasty
Reklama- Kariéra
Doporučené pozice
Reklama- Praxe
Onemocnění vyvolané Clostridium difficile u geriatrických nemocných
Autoři: Katarína Bielaková 1; Pavel Weber 1; Hana Matějovská-Kubešová 1; Alena Ševčíková 2; Martin Vrba 2; Marie Kolářová 3; Petronela Ambrošová 1; Monika Korbelova-Nagyová 1
Působiště autorů: Masarykova univerzita v Brně, Klinika interní, geriatrie a praktického lékařství LF a FN 1; Oddělení klinické mikrobiologie FN Brno 2; Oddělení hygieny a epidemiologie FN Brno 3
Vyšlo v časopise: Čas. Lék. čes. 2011; 150: 334-338
Kategorie: Původní práce
Souhrn
Východisko.
Onemocnění vyvolané bakterií Clostridium difficile – Clostridium difficile associated disease/diarrhea (CDAD) se stává závažným problémem zejména u geriatrických pacientů, kteří jsou nyní relativně často léčeni širokospektrými antibiotiky. Cílem naší studie bylo zhodnotit výskyt rizikových faktorů a komplexně vyhodnotit vztahy a souvislosti u konkrétního souboru námi léčených nemocných seniorského věku, které vedou k onemocnění CDAD.Materiál a metoda.
Retrospektivní studie vyhodnotila soubor 67 nemocných s potvrzenou diagnózou CDAD, hospitalizovaných na Klinice interní, geriatrie a praktického lékařství, LF MU a FN Brno od ledna 2007 do října 2010. Šlo o 46 žen (68,7 %) a 21 mužů (31,3 %), průměrného věku 78,8 ± 10,3 roku (od 51 do 96 let). Pro diagnózu CDAD byl rozhodující nález toxinu A a B ve stolici pacientů.Výsledky.
Střední doba hospitalizace postižených byla statisticky významně vyšší (p = 0,01) ve srovnání s ostatními (24,63 ± 16,34 vs. 11,5 ± 10,7 dnů). Vysoká byla i polymorbidita pacientů. V průměru měl každý pacient 11,3 ± 4,9 onemocnění. Nejčetnějšími onemocněními v našem souboru byly arteriální hypertenze (76,1 % pacientů), ICHS 68,7 % a třetí nejčastější diagnózou bylo cévní onemocnění mozku 50,7 %. Zjistili jsme, že pouze 13 pacientů (19,4 %) z našeho souboru neužívalo žádná antibiotika, dalších 54 pacientů (80,6 %) užívalo jedno nebo více antibiotik. Ze souboru 67 pacientů celkem 12 pacientů zemřelo (17,9 %). Pitva byla provedena u 7 pacientů a u 3 z nich byla potvrzena pseudomebranózní kolitida. Celkem u 8 pacientů (17 %) se jednalo o relaps onemocnění.Závěry.
Klostridiová infekce je závažnou nemocí, která u geriatrických nemocných zvyšuje morbiditu i mortalitu. Vedle nároků na diagnostiku i terapii významně ovlivňuje i dobu trvání hospitalizace.Klíčová slova:
Clostridium difficile, pseudomembranózni enterokolitida, enzyme linked fluorescent assay, geriatrický pacient, ribotyp 027/NAP1/B1.ÚVOD
Infekce Clostridium difficile (CDAD) je celkem běžná a dobře popsaná nozologická jednotka. Choroby spojované s CDAD kolísají od lehkého průjmu až k těžké pseudomembranózní enterokolitidě. Clostridium difficile je gram-pozitivní sporulující mikrob, který může produkovat toxiny. Jeho spóry se vyskytují běžně v prostředí, jako jsou koupelny, výlevky a podlahy v nemocnicích a zařízeních dlouhodobé péče (1, 2), a mohou perzistovat v místnostech, kde pobývaly infikované osoby až 40 dnů (3). Zvýšené riziko rozvoje kolitidy je zejména u nemocných, kteří užívali širokospektrá antibiotika, zejména působící proti anaerobním mikrobům, jako jsou např. cefalosporiny, klindamycin, ampicilin/amoxicilin, fluorochinolony atp. (4, 5). Nemoc se projeví nejčastěji 3–9 dnů po nasazení antibiotik, ale někdy až za řadu týdnů. Nejvýznamnějším vyvolávajícím faktorem je střevní dysmikrobie způsobená antibiotickou léčbou. Tato podmínka je splněna u více než 90 % nemocných.
Preexistující přítomnost kmene Clostridium difficile nebo běžněji expozice jejich spórám environmentálně přítomným vede ke kolonizaci střeva a následné superinfekci toxigenními kmeny. Nemocní v imunosupresi, novorozenci a kojenci, osoby se střevními záněty a ischémiemi, po operačních výkonech na střevech a „křehcí“ senioři patří mezi zvláště rizikovou skupinu, u níž je možnost rozvoje těžké sekundární toxické kolitidy s možným vznikem střevní ischémie a perforace vysoké (6, 7).
Toxigenní kmeny Clostridium difficile mohou produkovat dva typy toxinů A a B, které mohou vést ve své kritické formě k pseudomembranózní enterokolitidě (PME). Pokud dojde k rozvoji PME, může letalita na ni dosahovat u rizikových skupin až 45 %. Hospitalizovaní pacienti mají střevo obecně kolonizováno kmeny Clostridium difficile v 10–25 % případů. Při vzniku průjmu krátce po propuštění z hospitalizace je třeba vždy myslit na možnost nozokomiální infekce CDAD.
V souvislosti s objevením nového vysoce virulentního ribotypu 027 stoupá incidence a mortalita tohoto onemocnění. Tyto kmeny v důsledku mutace produkují mnohokrát více enterotoxinu A a cytotoxinu B, které působí těžké změny na střevní sliznici. Současně produkují binární toxin, jehož patogenita nebyla dosud jasně prokázána. Další jejich vlastností je rezistence k fluorochinolonům a vysoká odolnost k dezinfekčním prostředkům, umožňující jejich snadné epidemické šíření. Tyto vlastnosti nejsou typické jen pro ribotyp 027, ale vyskytují se i u jiných ribotypů.
SOUBOR NEMOCNÝCH A POUŽITÉ METODY
Cílem naší studie bylo zhodnotit výskyt rizikových faktorů, které vedou k onemocnění CDAD. Jednalo se o retrospektivně zpracované nálezy u 67 pacientů s klostridiovou infekcí hospitalizovaných na Klinice interní, geriatrie a praktického lékařství FN Brno od ledna 2007 do října 2010. Naše pracoviště přijímá interně nemocné neselektivně ze spádové oblasti města Brna čítající asi 100 000 obyvatel.
V našem souboru pacientů byl ke stanovení diagnózy CDAD v prvních dvou letech sledovaného období použit průkaz toxinu A/B ve stolici pomocí diagnostického testu na principu imunochromatografie (X/pect Remel) a v posledním roce stanovením toxinu A/B na principu ELFA (enzyme linked fluorescent assay) (analyzátor miniVidas BioMerieux). Stolice na průkaz toxinu A/B byla pozitivní u 66 pacientů a u jednoho pacienta byla diagnóza zjištěna sekčně.
ELISA techniky detegují klostridiové toxiny se senzitivitou 63 až 94 % a specificitou 75 až 100 %. Pro prvotně negativní CDAD vyžaduje 5–20 % pacientů opakované vyšetření stolice na klostridiové toxiny (8).
Alternativní metodou zjištění klostridiové infekce je endoskopické vyšetření tračníku, kde je možné stanovit diagnózu na základě obrazu pseudomebranózní kolitidy s typickými bělavými ostrůvky pablán na sliznici. Rutinně se ale u této diagnózy neprovádí vzhledem k vysokému riziku perforace křehké střevní stěny. V našem souboru byla provedena v 6 případech. V diagnostickém algoritmu má místo i sonografie střev, kde je v těžších případech viditelné zesílení stěny tračníku a bývá přítomna volná tekutina v břišní dutině. Vyšetření jsme provedli u jedenácti pacientů s potvrzením zánětlivého postižení střeva.
Výsledky byly statisticky zpracované na 95% hladině spolehlivosti (t-test, Fischerův test).
VÝSLEDKY
V naší retrospektivní studii jsme zařadili celkem 67 pacientů s potvrzenou klostridiovou infekcí hospitalizovaných na Klinice interní, geriatrie a praktického lékařství FN Brno od ledna 2007 do října 2010 (graf 1). Zjistili jsme, že výskyt onemocnění měl v uvedených letech vzestupný trend. V roce 2007 jsme nezachytili pacienta s pozitivitou na CDAD, což může být ovlivněno celkově malým počtem odebraných vzorků. V následujícím roce již bylo pozitivních 12 pacientů, v roce 2009 bylo pozitivních 31 pacientů a do října 2010 celkem 24 pacientů. V souboru bylo 46 žen (68,7 %) a 21 mužů (31,3 %) (65 % vs. 35 %), průměrný věk nemocných byl 78,8 ± 10,3 roku, v rozmezí od 51 let do 96 let. V našem sledovaném souboru je podíl nemocných ve věku nad 74 let statisticky významný p = 0,021 (graf 2). Průměrná celková doba hospitalizace postižených nemocných se prodloužila na 24,63 ± 16,34 dnů v porovnání s průměrnou dobou hospitalizace u ostatních hospitalizovaných 11,49 ± 10,75 dnů (p = 0,01).
Graf 1. Výskyt onemocnění za období: 2007 až říjen 2010 
Graf 2. Počet nemocných mužů a žen podle věkové kategorie 
Vysoká byla i polymorbidita pacientů, v průměru měl každý pacient 11,3 ± 4,9 onemocnění, přičemž minimální počet onemocnění bylo 6 diagnóz, maximální počet diagnóz bylo 21 u jednoho pacienta. Nejčetnějšími onemocněními v našem souboru byly arteriální hypertenze u 51 pacientů (76,1 %), ICHS u 46 pacientů (68,7 %), AS universalis u 52 pacientů (77,6 %), cévní onemocnění mozku u 34 pacientů (50,7 %), 17 diabetiků (25,4 %), jedenáct pacientů s malignitami (16,4 %), sedm pacientů s onemocněním střeva (10,4 %) a osm pacientů s autoimunitními onemocněními (11,9 %).
Normální hmotnost mělo 55 % pacientů, nadváhu 36 %, obezitu 9 % pacientů. V pásmu podváhy bylo 19 % pacientů. Významným faktorem je stav malnutrice. Hodnotili jsme hodnotu albuminu, průměr byl 31,87 g/l (minimální hodnota byla 15,2 g/l a maximální hodnota 43,7 g/l). Ve sledovaném vzorku celkem 62,5 % nemocných mělo hodnotu albuminu pod dolní referenční rozmezí, což je statisticky významný podíl p = 0,025.
Analýza klinického obrazu ukázala řadu fakt, jak jsou dále uvedena. K rozvoji teplot došlo u 52,1 % (p = 0,4428) nemocných, bolesti břicha uvádělo 29,2 % (p = 0,998) pacientů. Pouze u jednoho pacienta nedošlo k rozvoji průjmu, jinak se vyskytoval u všech ostatních nemocných. Zajímavé bylo, že u tohoto pacienta se diagnóza určila až sekčně, kdy patolog diagnostikoval jako příčinu smrti pseudomebranózní kolitidu. U jedenácti pacientů (16,4 %) se průjem objevil již před hospitalizací, a u 55 pacientů (82,1 %) došlo k rozvoji průjmu až po nasazení antibiotické terapie.
V průměru došlo k rozvoji průjmovité stolice po 7,5 ± 7,5 dní od začátku užívaní ATB terapie.
K ileosnímu stavu došlo u dvou pacientů a k rozvoji pseudomebranózni kolitidy u čtyř pacientů. Nezaznamenali jsme žádný případ toxického megakolon. Leukocytóza je nezávislý rizikový faktor spojený se zvýšeným rizikem komplikací (3). V našem souboru se vyskytovala u 42 pacientů, průměrná hodnota byla 17,22 ± 10,5 × 109/l (maximální hodnota 59 × 109/l).
Mezi rizikovými faktory onemocnění bylo nejčastěji užití antibiotické léčby v předchorobí. Zjistili jsme, že pouze 13 pacientů (19,4 %) neužívalo žádná antibiotika a dalších 54 pacientů (80,6 %) užívalo jedno nebo víc antibiotik. Jedno antibiotikum užívalo 30 pacientů (44,8 %), 2-kombinací ATB bylo léčených 16 pacientů (38,8 %), tři antibiotika užívali šest6 pacienti (9 %) a 4 antibiotika užívali dva pacienti (3 %). Tyto ukazatele signifikantně poukazují na to, že pravděpodobnost výskytu klostridiové infekce se nezvyšuje počtem druhů užívaných antibiotik, ale již vlastním zavedením antibiotické terapie (užíváno minimálně jedno ATB p < 0,001) (graf 3). Z použitých antibiotik se nejčastěji vyskytovala: fluorochinolony u 25 pacientů (37,3 %), aminopeniciliny u 24 pacientů (35,8 %), cefalosporiny II generace u jedenácti pacientů (16,4 %), cotrimoxazol u sedmi pacientů (10,4 %), aminoglykosidy u pěti pacientů (7,5 %).
Graf 3. Počet užívaných antibiotik v předchorobí u jednoho pacienta 
Delirantní stavy se vyskytly u sedmi pacientů (10,5 %), demence byla přítomna u 20 pacientů (29,9 %) a deprese u jedenácti pacientů (16,4 %).
Zajímali jsme se také o mobilitu pacientů při zjištění klostridiové infekce – zcela imobilních bylo 21 osob (31,3 %), s dopomocí se pohybovalo 27 nemocných (40,3 %). Samostatné chůze bylo schopných 15 pacientů (22,4 %).
Celkem 16 pacientů (23,9 %) mělo dekubity a 19 pacientů (28,4 %) mělo v anamnéze opakované pády.
Hodnotili jsme pomocí funkčních geriatrických testů kognitivní funkce pacientů (MMSE test) průměrná hodnota u žen byla na začátku onemocnění 19,5 ± 8,4 , při propuštění 17,0 ± 10,2. U mužů byl průměr na začátku onemocnění 21,7 ± 9,7, při propuštění17,5 ± 12,0.
Při hodnocení soběstačnosti jsme použili test základních všedních činností dle Barthela (ADL test). Průměrná hodnota u žen byla na začátku onemocnění 49,6 ± 30,9 bodů, při propuštění 47,2 ± 37,6 bodů. U mužů byl průměr na začátku onemocnění 64,8 ± 32,3 bodů při propuštění 59,1 ± 37,5 bodů (tab. 2).
Tab. 1. Výskyt jednotlivých onemocnění u pacientů s klostridiovou infekcí 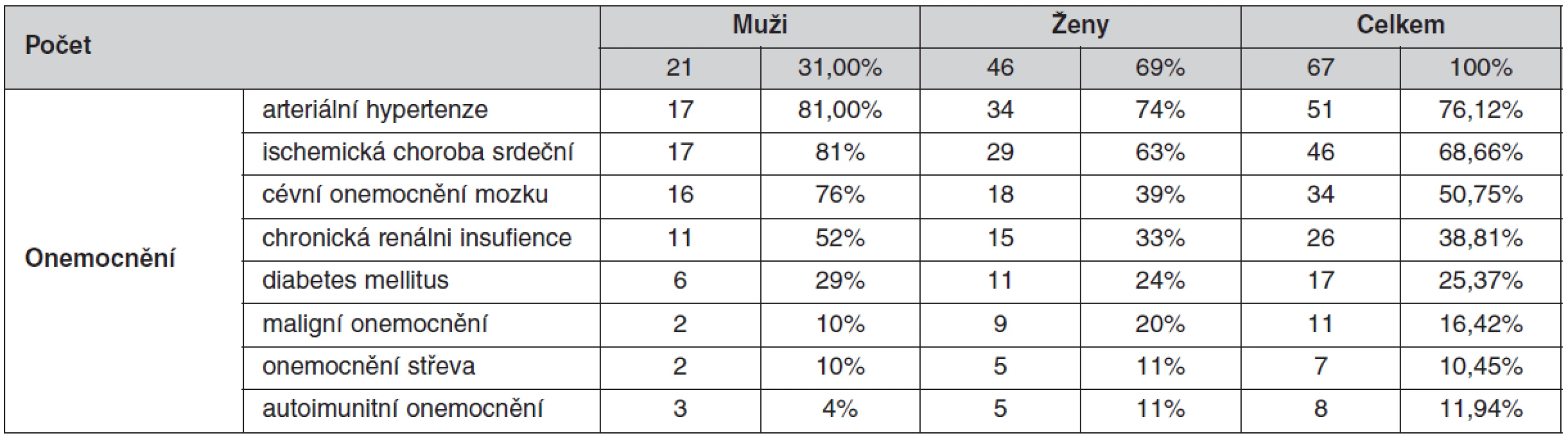
Tab. 2. Výsledky funkčních geriatrických testů a BMI u geriatrických pacientů 
Dále bylo hodnoceno zastoupení jednotlivých terapií. Celkem u sedmi pacientů s lehkou formou onemocnění stačila dietní opatření. Pouze metronidazolem bylo léčeno 76 % pacientů, vankomycinem 2 % pacientů, kombinovanou terapii mělo 10 % pacientů a bez antibiotické terapie bylo 12 % pacientů. Ze souboru 67 pacientů celkem 12 pacientů zemřelo (17,9 %). Pitva byla provedena u sedmi pacientů, u tří z nich byla potvrzena pseudomebranózní kolitida. Celkem u deseti pacientů (14,9 %) se jednalo o recidivu onemocnění.
DISKUZE
Hall a O’Toole (9) v roce 1935 objevili Clostridium difficile jako součást normální flóry u novorozenců. Tento patogen se vyskytuje asi u 3–5 % zdravé dospělé populace. Častější výskyt byl prokázán u dětí, geriatrických pacientů a špatně mobilních osob. Hospitalizovaní jedinci mají střevo obecně kolonizováno v 10–25 % případů. Při vzniku průjmu krátce po propuštění z hospitalizace je třeba vždy myslit na možnost nozokomiální infekce CDAD.
Od roku 2003 se objevuje vysoce virulentní kmen Clostridium difficile, který způsobil rozsáhlé fatální kolitidy v Severní Americe a v Evropě. Na základě PCR ribotypizace je tento kmen charakterizován jako ribotyp 027 (4, 10, 11). Tento hypervirulentní kmen produkuje mnohonásobně větší množství toxinu A a B. Enterotoxin A vyvolává kumulaci tekutin ve střevním epitelu, cytotoxin B tyto buňky zabíjí. Hyperprodukce toxinů se stejnými klinickými důsledky není typická jen pro ribotyp 027, ale vyskytuje se i u dalších ribotypů. Produkce toxinů je vázána na vegetativní formu bakterie. Přenos Clostridium difficile a jeho spór se děje fekálně-orální cestou (12).
Mezi hlavní příznaky klostridiové infekce patří zejména průjmy, horečka a bolesti břicha, které jsme i my zaznamenali jako dominantní symptomy. Stav se může dále komplikovat vznikem subileu až ileu, rozvojem pseudomembranózní enterokolitidy až vznikem toxického megakolon s možnou perforací střeva a peritonitidou, která často končí letálně. Řada případů především u geriatrických pacientů probíhá atypicky. Průjem nemusí být profuzní, při malých porcích vyměšované stolice může být snadno interpretován jako inkontinence, hlavně u špatně spolupracujících osob. Dominující je meteorismus, neurčité bolesti břicha a zhoršování celkového stavu. U závažných případů se také objevuje leukocytóza (4, 13), jak tomu bylo i v našem souboru. PME typicky začíná 7–10 dnů po zahájení antibiotické terapie, ačkoli objevení se symptomů může kolísat od několika dnů až po několik týdnů.
Stran terapie platí, že u CDAD je zásadní izolace nemocného a provedení protiepidemických opatření. U mírně probíhajícího onemocnění zpravidla stačí odstranit vyvolávající příčinu – tedy ukončit dosavadní antibiotickou terapii a dodržovat režimová opatření. U středně těžkého a těžkého onemocnění je nutné nasadit cílenou antibiotickou terapii (metronidazol, vankomycin) (12). U 10–20 % pacientů dojde po ukončení antibiotické terapie k relapsu kolitidy (v našem souboru 14,9 %). To koreluje s výsledky retrospektivní studie Cadena (14) na souboru 129 pacientů, kde 29 % mělo relaps CDAD. Jako rizikový faktor relapsu Caden zaznamenal zejména užívání fluorochinolonů (71 %), nezanedbatelné bylo také množství pacientů s iktem (29 %).
Klostridiová infekce je závažnou nemocí komplikující antibiotickou léčbu v nemocničním prostředí. Její incidence má vzestupný trend. Studie prováděná v letech 2003–2005 v kanadské provincii Quebec (zahrnovala 30 nemocnic) prokázala 4–5násobný nárůst incidence CDAD (156,3 případů na 100 000) v porovnání s rokem 1991, kdy incidence byla 35,6 případů na 100 000. Téměř 5násobně vzrostla mortalita ze 4,5 % v roce 1991 na 22 % v roce 2004 (4). Podobně zjistil Issa (15) zdvojnásobení výskytu CDAD v USA u zánětlivých kolitid, Crohnovy nemoci a ulcerózní kolitidy.
Narůstající incidenci také potvrzuje Marya (16), který v retrospektivní studii hodnotil výskyt klostridiových infekcí od roku 2000–2005 dle národního registru v Spojených státech. Počet nemocných s diagnózou CDAD se zvýšil ze 134 361 v roce 2000 na 291 303 v roce 2005. Nejvyšší nárůst incidence byl ve skupině nemocných starších 85 let. Také z naši práce vyplývá stoupající incidence onemocnění.
V našem sledovaném souboru je podíl nemocných ve věku nad 74 let statisticky významný p = 0,001, přičemž častěji jsou postiženy ženy (68,7 % vs. 31,3 %).
Není mnoho prací, které by se zabývaly skupinou „oldest old“. Cober (17) studoval rizikové faktory u pacientů starších 80 let. Jako nezávislé faktory léčebného selhání byly zjištěny počet leukocytů a ischemická choroba srdeční.
Raveh (18) prokázal jako významný rizikový faktor kromě předchozí antibiotické medikace také užívání diuretik a pokročilý věk pacientů. Co se týká rizikových faktorů v našem souboru, předpokládaný vliv užívání antibiotické terapie v předchorobí na zvýšený výskyt CDAD se u našeho souboru jednoznačně potvrdil, jak již bylo výše uvedeno. Vede k eliminaci normální střevní mikroflóry, z níž většinu tvoří anaerobní mikroorganismy. I po vysazení antibiotika často nastává úplná restituce mikroflóry kolon až za 3 měsíce. Pouze 13 pacientů (19,4 %) neužívalo žádná antibiotika, dalších 54 pacientů (80,6 %) užívalo jedno nebo víc antibiotik. Potvrdilo se nám, že pravděpodobnost výskytu klostridiové infekce se nezvyšuje počtem druhů užívaných antibiotik, ale již vlastním zavedením antibiotické terapie (užíváno minimálně jedno ATB (p = 0,001). Z použitých antibiotik se nejčastěji vyskytovaly: chinolony, peniciliny kombinované s inhibitory beta-laktamáz, cefalosporiny, cotrimoxazol. Podle jiných autorů (10, 12, 19) se jako nejvíce rizikové projevily klindamycin, cefalosporiny a fluorochinolony.
Nenalezli jsme na rozdíl od jiných autorů (20) zvýšený výskyt CDAD u pacientů s onemocněním tlustého střeva, autoimunitními onemocněním nebo u pacientů léčených cytostatiky. Tyto diagnózy se vyskytovaly v našem malém souboru jen vzácně.
Dalším významným rizikovým faktorem byla malnutrice pacientů; 62,5 % nemocných mělo hodnotu albuminu pod 35 g/l /min, což je statisticky významný podíl p = 0,025.
V terapii průjmu při CDAD (21) je zásadní přerušení antibiotické terapie a zavedení podpůrných opatření (podávání tekutin, včetně infuzí, korekce poruch elektrolytů). U čtvrtiny nemocných s průjmy budou dostačovat tato opatření. Dalším krokem terapie bude nasazení metronidazolu 500 mg/3× denně, p.o. nebo i.v., případně 125 mg vankomycinu/4× denně, p.o.
V naší práci se metronidazol potvrdil jako nejčastěji využívané antibiotikum v terapii CDAD. Důsledky klostridiové infekce CDAD kromě zvýšené morbidity a mortality zahrnují delší dobu hospitalizace, vyšší nemocniční náklady na pacienta a vyšší počet rehospitalizací pro relaps onemocnění (22–24). Podobně jako Johnson (25) jsme potvrdili těsný vztah mezi délkou hospitalizace a výskytem CDAD.
Nezbytnou součástí ke snížení incidence CDAD jsou hygienická opatření. Kuijper (26) zjistil, že 30 % až 60 % míst v nemocničních odděleních bylo kontaminováno spórami Cl. difficile. Je nutné tedy dodržovat zásady bariérové ošetřovací péče se zaměřením na fekálně-orální přenos infekce, jedná se především o správnou techniku mytí a dezinfekce rukou. Samotné alkoholové preparáty nejsou účinné.
Mortalita našeho souboru činila 17,9 % což je srovnatelná hodnota jako uvádí Vaishnavi (27), který popsal mortalitu u oslabených geriatrických pacientů až 25 %. Významné rozdíly mezi mortalitou mladších a geriatrických pacientů potvrzuje i Zilberberg (28, 29) na souboru 278 kriticky nemocných. Ten ve své práci konstatuje, že 30denní mortalita u geriatricky nemocných je o 68 % vyšší než u mladší skupiny.
ZÁVĚR
Závažný problém u seniorské populace s CDAD představují recidivy, způsobené reinfekcí či relapsem, malnutrice, dehydratace, urémie a oběhový šok, které mohou ve stáří zvyšovat i mortalitu. Závěrem je třeba zdůraznit opatrnost při předepisování antibiotik pacientům s klostridiovou infekci v anamnéze a obecně pak u velmi starých a navíc „křehkých“ seniorů (30, 31), protože významně stoupá nejen riziko relapsu infekce se všemi uvedenými komplikacemi, ale i mortality.
Zkratky
ADL – test základních všedních činností dle Barthela
CDAD – onemocnění vyvolané bakterií Clostridium difficile (Clostridium difficile associated disease/diarrhoea)
EIA – enzyme linked fluorescent assay
MMSE – test kognitivních funkcí (mini mental test examination)
PME – pseudomembranózní enterokolitida
Adresa pro korespondenci:
MUDr. Katarína Bielaková
Klinika interní, geriatrie a praktického lékařství LF MU a FN
Jihlavská 20, 625 00 Brno
e-mail: bielakovak@seznam.cz
Zdroje
1. Fekety R. Guidelines for the diagnosis and management of Clostridium difficile – associated diarrhea and colitis. Am J Gastroenterol 1997; 92 739–750.
2. Samore MH, Venkaataraman L, DeGirolami PC, et al. Clinical and molecular epidemiology of sporadic and clustered cases of nosocomial Clostridium difficile diarrhea. Am J Med 1996; 100 : 32–40.
3. Hurley BW, Nguyen CC. The spectrum of pseudomembranous colitis and antibiotic associated diarrhea. Arch Intern Med 2002; 162 : 2177–2184.
4. Beneš J, Sýkorová B. Kolitida vyvolaná Clostridium difficile. Zpráva z kongresu ICAAC 2006. Klin mikrobiol inf lek 2006; 12 : 247–251.
5. Camacho-Ortiz A, Galindo-Fraga A, Rancel-Cordero A, Macías AE, Lamothe-Molina P, Ponce de León-Garduńo A, Sifuentes-Osornio J. Factors associated with Clostridium difficile disease in a tertiary-care medical institution in Mexico: a case-control study. Lancet Infect Dis. 2010; 10(6): 395–404.
6. Hall JB, Schmidt GA, Wood LDH, Tailor CD (eds). Principles of critical care – 3rd ed. New York: McGraw-Hill, Medical Publishing Division 2005.
7. Bombard FS, Sue DY (eds). Current Critical Care Diagnosis & Treatment, Second Edition. New York: Lange Medical Books/McGraw-Hill Medical Publishing Division, 2003.
8. Gerding DN, Johnson S, Peterson LR, et al. Clostridium difficile – associated diarrhea and colitis. Infect Control Hosp Epidemiol 1995; 16 : 459–477.
9. Hall IC, O’Toole E. Intestinal flora in newborn infants with 1. description of a new pathogenic anaerobe. Am J Dis Child 1935; 49 : 390–402.
10. Džupová O, Beneš J. Clostridium difficile a klostridiová kolitida: co je nového. Klin mikrobiol inf lek 2008; 14 : 115–117.
11. Pepin J,Valiquette L, Alary ME, et al. Clostridium difficile-associated diarrhoea in a region Quebec from 1991 to 2003: a changing pattern of disease Severiny. CMAJ 2005; 171 : 466–472.
12. Vojtilová L, Husa P, Svoboda R. Kolitida vyvolaná Clostridium difficile – rizikové faktory, hypervirulentní kmen a nové terapeutické možnosti. Čes a Slov Gastroent a Hepatol 2009; 63(4): 180–185.
13. Barbut F, Gariazzo B, Bonne L, Lalande V, et al. Clinical features of Clostridium difficile – associated infections and molecular characterization of strains: Results of a retrospective study, 2000–2004. Infect Control Hosp Epidemiol 2007; 28 : 131–139.
14. Cadena J, Thompson GR 3rd, Patterson JE, Nakashima B, Owens A, Echevarria K, Mortensen EM. Clinical predictors and risk factors for relapsing Clostridium difficile infection. Am J Med Sci 2010; 339(4): 350–355.
15. Issa M, Ananthakrishnan AN, Binion DG. Clostridium difficile and inflammatory bowel disease. Inflamm Bowel Dis 2008; 10 : 1432–1442.
16. Marya D. Zilberberg, Andrew F. Shorr, Marin H. Kollef. Increase in Adult Clostridium difficile-related Hospitalizations and Case–Fatality Rate, United States, 2000–2005. Emerg Infect Dis 2008; 14(6): 929–931.
17. Cober ED, Malani PN. Clostridium difficile infection in the “oldest” old: clinical outcomes in patients aged 80 and older. J Am Geriatr Soc 2009; 57(4): 659–662.
18. Raveh D, Rabinowitz B, Breuer GS, et al. Risk factors for Clostridium difficile toxin-positive nosocomial diarrhoea. Int J Antimicrob Agents 2006; 28 : 231–237.
19. Holmer C, Zurbuchen U, Siegmund B, Reichelt U, Buhr HJ, Ritz JP. Clostridium difficile infection of the small bowel–two case reports with a literature survey. Int J Colorectal Dis 2011; 26(2): 245–251.
20. Follmar KE, Condron SA, Turner II, Nathan JD, Ludwig KA. Treatment of metronidazole-refractory Clostridium difficile enteritis with vancomycin. Surg Infect (Larchmt) 2008; 9 : 195–200.
21. Freeman HJ. Recent developments on the role of Clostridium difficile in inflammatory bowel disease. World J Gastroenterol 2008; 18 : 2794–2796.
22. Ghantoji SS, Sail K, Lairson DR, DuPont HL, Garey KW. Economic healthcare costs of Clostridium difficile infection: a systematic review. J Hosp Infect 2010; 74(4): 309–313.
23. O Brien JA, Lahue BJ. The emerging infectious challenge of Clostrium difficile-associated disease in Massachusetts hospitále:clinical and economic consequences. Infect Control Hosp Epidemiol 2007, 28 : 1219–1227.
24. Miller M, Gravel D, Mulvey M, Taylor G, Boyd D, Simor A, Gardam M, McGeer A, Hutchinson J, Moore D, Kelly S. Health care-associated Clostridium difficile infection in Canada: patient age and infecting strain type are highly predictive of severe outcome and mortality. Clin Infect Dis 2010; 50(2): 194–201.
25. Johnson S, Gerding DN. Clostridium difficile-associated diarrhea. Clin Infect Dis 1998; 26 : 1027–1036.
26. Kuijper EJ, Coignard B, Tull P, et al. Emergence of Clostridium difficile-associated disease in North America and Europe. Clin Microbiol Infect 2006; 12 : 2–18.
27. Vaishnayi C. Clinical spectrum & pathogenesis of Clostridium difficile associated diseases. Indian J Med Res 2010; 131 : 487–499.
28. Zilberberg MD, Shorr AF, Micek ST, Doherty JA, Kollef MH. Clostridium difficile – associated disease and mortality among the elderly critically ill. Crit Care Med 2009; 37(9): 2583–2589.
29. Zilberberg MD, Nathanson BH, Sadigov S, Higgins TL, Kollef MH, Shorr AF. Epidemiology and outcomes of clostridium difficile-associated disease among patients on prolonged acute mechanical ventilation. Chest 2009; 136(3): 752–758.
30. Németh F, Babčák M, Eliášová A, et al. Geriatria a geriatrické ošetrovateľstvo. Martin: Osveta 2009.
31. Németh F, Baník M. Umieranie v našich podmienkach. Geriatria 2005; 1 : 24–27.
Štítky
Adiktologie Alergologie a imunologie Anesteziologie a resuscitace Angiologie Audiologie a foniatrie Biochemie Dermatologie Dětská dermatologie Dětská gastroenterologie Dětská gynekologie Dětská chirurgie Dětská kardiologie Dětská nefrologie Dětská neurologie Dětská onkologie Dětská otorinolaryngologie Dětská pneumologie Dětská psychiatrie Dětská radiologie Dětská revmatologie Dětská urologie Diabetologie Endokrinologie Farmacie Farmakologie Fyzioterapie Gastroenterologie a hepatologie Genetika Geriatrie a gerontologie Gynekologie a porodnictví Hematologie a transfuzní lékařství Hygiena a epidemiologie Hyperbarická medicína Chirurgie cévní Chirurgie hrudní Chirurgie plastická Chirurgie všeobecná Infekční lékařství Intenzivní medicína Kardiochirurgie Kardiologie Logopedie Mikrobiologie Nefrologie Neonatologie Neurochirurgie Neurologie Nukleární medicína Nutriční terapeut Obezitologie Oftalmologie Onkologie Ortodoncie Ortopedie Otorinolaryngologie Patologie Pediatrie Pneumologie a ftizeologie Popáleninová medicína Posudkové lékařství Praktické lékařství pro děti a dorost Protetika Psychologie Radiodiagnostika Radioterapie Rehabilitační a fyzikální medicína Reprodukční medicína Revmatologie Sestra Sexuologie Soudní lékařství Stomatologie Tělovýchovné lékařství Toxikologie Traumatologie Urgentní medicína Urologie Laboratoř Domácí péče Foniatrie Algeziologie Zdravotnictví Dentální hygienistka Student medicíny
Článek Janskolázeňské sympoziumČlánek Problémy s impakt faktoremČlánek KnihyČlánek Laureáti Nobelovy ceny
Článek vyšel v časopiseČasopis lékařů českých
Nejčtenější tento týden
- Psilocybin je v Česku od 1. ledna 2026 schválený. Co to znamená v praxi?
- Alergie na antibiotika u žen s infekcemi močových cest − poznatky z průřezové studie z USA
- Není statin jako statin aneb praktický přehled rozdílů jednotlivých molekul
-
Všechny články tohoto čísla
- Idiopatické střevní záněty – predikce průběhu a včasná léčba*
- Vyšetření mutačního statutu genu KRAS jako součást algoritmu léčby metastatického kolorektálního karcinomu
- Plánované akce odborných složek ČLS JEP
- Vliv víry na prožívání nemoci u seniorů, dotazníky spirituality
- Tuberkulóza v České republice v roce 2009
- Plánované akce odborných složek ČLS JEP
- Onemocnění vyvolané Clostridium difficile u geriatrických nemocných
- Alkohol, tabák a jiné návykové látky a reprodukční rizika
- Variabilita hlubokých žil stehna
- Sto let od založení první psychologické laboratoře v českých zemích
- Janskolázeňské sympozium
- Problémy s impakt faktorem
- Knihy
- 15. hradecké gastroenterologické a hepatologické dny
- Konference Human Genome Meeting 2011
- XXXII. imunoanalytické dny, XI. mezinárodní konference CECHTUMA (Central European Tumor Markers) a II. workshop prediktivní, preventivní a personalizované medicíny
- Profesor MUDr. František Boudík, DrSc. (1927–2011)
- K životnímu jubileu prof. MUDr. Jany Pařízkové, DrSc.
- Laureáti Nobelovy ceny
- Časopis lékařů českých
- Archiv čísel
- Aktuální číslo
- Informace o časopisu
Nejčtenější v tomto čísle- Variabilita hlubokých žil stehna
- Onemocnění vyvolané Clostridium difficile u geriatrických nemocných
- Vyšetření mutačního statutu genu KRAS jako součást algoritmu léčby metastatického kolorektálního karcinomu
- Alkohol, tabák a jiné návykové látky a reprodukční rizika
Kurzy
Zvyšte si kvalifikaci online z pohodlí domova
Autoři: prof. MUDr. Vladimír Palička, CSc., Dr.h.c., doc. MUDr. Václav Vyskočil, Ph.D., MUDr. Petr Kasalický, CSc., MUDr. Jan Rosa, Ing. Pavel Havlík, Ing. Jan Adam, Hana Hejnová, DiS., Jana Křenková
Autoři: MUDr. Irena Krčmová, CSc.
Autoři: MDDr. Eleonóra Ivančová, PhD., MHA
Autoři: prof. MUDr. Eva Kubala Havrdová, DrSc.
Všechny kurzyPřihlášení#ADS_BOTTOM_SCRIPTS#Zapomenuté hesloZadejte e-mailovou adresu, se kterou jste vytvářel(a) účet, budou Vám na ni zaslány informace k nastavení nového hesla.
- Vzdělávání



