-
Články
- Vzdělávání
- Časopisy
Top články
Nové číslo
- Témata
- Kongresy
- Videa
- Podcasty
Nové podcasty
Reklama- Kariéra
Doporučené pozice
Reklama- Praxe
Observační studie léčby dyslipidemie v České republice
Observational study of dyslipidemia management in the Czech Republic
Introduction: A retrospective/prospective observational study was conducted to explore the current management of dyslipidemia in high and very high cardiovascular (CV) risk patients in Bulgaria, Czech Republic (CR), Croatia, Poland, Romania, Slovakia and Israel. We present data from the Czech subpopulation of the study.
Methods: Adult patients who attended their physician between June and December 2016 were enrolled at 11 sites in the CR if they were receiving lipid-modifying therapy and had a record of their LDL-C levels. Data were collected from medical records of the 12 months before enrolment. Prospective follow up lasted for up to 6 months.
Results: Out of the 201 Czech patients, mean age 67.3 years (SD 11.01), 128 were receiving LMT in secondary prevention, 32 after STEMI, 90 had diabetes and 27 familial hypercholesterolemia. 28 (13.9%) were classified as high risk and 173 (86.1%) as very high risk according to the ESC/EAS guidelines. Time since diagnosis was ≥5 years in 135 patients (67.2%). Almost all patients (192; 95.5%) were receiving statins, however, only in 40.8% (n = 82) high-intensity dosing regimen was prescribed. 18.4% of patients (n = 37) were treated with ezetimibe in combination with statins. 46.4% of high risk patients achieved their recommended LDL-C level < 2.6 mmol/L and 56.1% of very high risk patients achieved the target of < 1.8 mmol/L. Mean LDL-C at the first visit of the retrospective period was 2.55 mmol/L (SD 1.10).
Conclusions: The LDL-C serum concentrations were higher than the target recommended for prevention of fatal CV events in approximately a half of the Czech patients in high and very high CV risk. A large proportion of patients did not benefit from all available treatment options.
Keywords:
combination therapy – LDL-cholesterol – cardiovascular risk – dyslipidemia
Autoři: Lukáš Zlatohlávek 1; Michaela Šnejdrlová 1; Ian Bridges 2; Romana Šindelářová 3
Působiště autorů: III. interní klinika 1. LF UK a VFN v Praze 1; Amgen Limited, Cambridge, Velká Británie 2; Amgen s. r. o., Praha 3
Vyšlo v časopise: AtheroRev 2019; 4(3): 162-169
Kategorie: klinické studie
Souhrn
Úvod: Retrospektivní a prospektivní observační studie léčby dyslipidemie u pacientů ve vysokém a velmi vysokém kardiovaskulárním (KV) riziku byla provedena v Bulharsku, České republice (ČR), Chorvatsku, Polsku, Rumunsku, na Slovensku a v Izraeli. Uvádíme analýzu české subpopulace pacientů z této studie.
Metody: Do studie byli zařazeni dospělí pacienti, kteří navštívili svého lékaře v 11 centrech v ČR v období od června do prosince 2016, měli stanovenou hodnotu LDL-cholesterolu (LDL-C) a dokumentovánu hypolipidemickou terapii. Údaje byly získány ze zdravotní dokumentace z období 12 měsíců před zařazením do studie a následného až 6měsíčního prospektivního sledování.
Výsledky: Z počtu 201 českých pacientů průměrného věku 67,3 ± 11,01 let bylo 128 v sekundární prevenci, 32 po STEMI, 90 mělo diabetes mellitus a 27 familiární hypercholesterolemii. 28 pacientů (13,9 %) bylo podle definice ESC/EAS klasifikováno do podskupiny s vysokým a 173 (86,1 %) s velmi vysokým rizikem KV-rizikem. U 135 pacientů (67,2 %) byla doba od diagnózy ≥ 5 let. Téměř všichni pacienti užívali statiny (192, tj. 95,5 %), ale pouze 40,8 % (n = 82) bylo léčeno vysoce intenzivními dávkami. Ezetimib byl kombinován se statinem u 18,4 % pacientů (n = 37). 46,4 % pacientů ve vysokém riziku dosáhlo během studie doporučené hodnoty LDL-C < 2,6 mmol/l. 56,1 % pacientů ve velmi vysokém riziku dosáhlo cílové hodnoty LDL-C < 1,8 mmol/l. Průměrná hodnota LDL-C při prvním testování retrospektivního období byla 2,55 ± 1,10 mmol/l.
Závěr: Sérové koncentrace LDL-C v této studii převyšovaly úroveň doporučenou pro prevenci fatálních KV-příhod u přibližně poloviny českých pacientů ve vysokém a velmi vysokém KV-riziku. U velké části pacientů nebyly vyčerpány všechny dostupné terapeutické možnosti.
Klíčová slova:
dyslipidemie – kardiovaskulární příhody – kardiovaskulární riziko – LDL-cholesterol
Úvod
Dyslipidemie patří k modifikovatelným rizikovým faktorům kardiovaskulárních onemocnění (KVO), která jsou hlavní příčinou smrti v ekonomicky rozvinutých zemích [1]. Hypolipidemická léčba snižující sérovou koncentraci LDL-cholesterolu (LDL-C) riziko KVO významně redukuje [2]. Míra redukce rizika je úměrná poklesu LDL-C. Podle metaanalýzy 21 randomizovaných studií bylo riziko velkých cévních příhod (velké koronární příhody, koronární revaskularizace a cévní mozkové příhody) v každém roce sledování o 20 % nižší s každým snížením LDL-C o 1 mmol/l [3]. Tomu odpovídají doporučení Evropské kardiologické společnosti a Evropské společnosti pro aterosklerózu (ESC/EAS), která stanovují cílové hodnoty LDL-C pro pacienty s dyslipidemií podle jejich rizika fatálního KVO v období následujících 10 let. V roce 2011 byla doporučená cílová hladina LDL-C < 2,5 mmol/l pro pacienty s vysokým KV-rizikem (VR) a < 1,8 mmol/l pro pacienty s velmi vysokým rizikem (VVR) [4]. V roce 2016 byla upravena hraniční hodnota pro VR na 2,6 mmol/l (tab. 1) [2].
Observační studie a průzkumy ukazují, že v praxi často nejsou pacienti léčeni tak, aby koncentrace LDL-C odpovídala doporučením [5–7]. O léčbě pacientů žijících v zemích střední a východní Evropy je ve srovnání se západní Evropou a Spojenými státy publikováno méně informací.
Proto byla provedena observační studie v Bulharsku, České republice (ČR), Chorvatsku, Polsku, Rumunsku, na Slovensku a v Izraeli s cílem zjistit bližší informace o léčbě dyslipidemií (obr) [8] Jejím výsledkům pro českou subpopulaci se věnujeme v následujícím článku.
Obr. | Země zařazené do regionální studie 377 
Metody
Do této retrospektivní a prospektivní neintervenční, observační studie byli zahrnuti dospělí pacienti s diagnózou dyslipidemie ve VR nebo VVR [2], kteří navštívili v době náboru svého ošetřujícího lékaře (kardiologa, diabetologa, lipidologa nebo internistu), měli stanovenou hodnotu LDL-C a dokumentovanou hypolipidemickou léčbu (účinnou látku a dávku). Informace byly shromážděny z lékařských záznamů z doby 12 měsíců před náborem a až 6 měsíců po náboru. Pacienti poskytli informovaný souhlas. Ti, kteří byli léčeni pro dyslipidemii v rámci intervenčního klinického hodnocení, byli vyloučeni.
Cíle
Primárním cílem studie bylo zjistit, kolik procent pacientů dosahuje cílové hladiny LDL-C < 2,5 mmol/l a < 1,8 mmol/l odpovídající doporučením ESC/EAS podle úrovně KV-rizika [4]. Vzhledem ke změně doporučené hladiny pro pacienty ve VR z < 2,5 mmol/l na < 2,6 mmol/l v roce 2016 uvádíme výsledky podle aktualizované hranice (tab. 1) [2].
Tab. 1. Cílové hodnoty LDL-C podle KV-rizika doporučené European Society of Cardiology (ESC) a European Atherosclerosis Society (EAS). Upraveno podle [2] ![Cílové hodnoty LDL-C podle KV-rizika doporučené European Society of Cardiology (ESC) a European
Atherosclerosis Society (EAS). Upraveno podle [2]](https://www.prolekare.cz/media/cache/resolve/media_object_image_small/media/image_pdf/96e921685db1ad9735fbe5a526257d5a.png)
AKS – akutní koronární syndrom CKD – chronic kidney disease/chronické onemocnění ledvin CMP – cévní mozková příhoda DM – diabetes mellitus DM1T – diabetes mellitus 1. typu KG – koronarografii IM – infarktu myokardu PAO – periferní arteriální onemocnění PU – proteinurie RF – rizikový faktor SCORE – Systematic Coronary Risk Estimation TIA – tranzitorní ischemická ataka USG – ultrasonografie Jako sekundární cíle studie byly sledovány kromě koncentrace LDL-C v séru také výskyt KV-příhod a KVO, hospitalizace z důvodu KVO a hypolipidemická léčba (účinná látka, dávkování a jejich změny).
Podskupiny
Kromě rozdělení podle KV-rizika byly analyzovány také podskupiny pacientů v sekundární prevenci, po infarktu myokardu s elevací ST-segmentu (STEMI), s diagnózou diabetes mellitus, s familiární hypercholesterolemií (FH) a se statinovou intolerancí (SI).
Pro zařazení do podskupiny s FH nebylo vyžadováno, aby pacient v době náboru splňoval kritéria DLCN (Dutch Lipid Clinic Network) [9]. Investigátor ve studijní dokumentaci uvedl, zda má pacient diagnózu FH.
Podskupina se SI sestávala z pacientů, u kterých se vyskytly její klinické příznaky nebo laboratorní známky, ale jejich detailní specifikace byla uvedena jen v některých případech.
Výsledky
Studijní populace
V období od června do prosince 2016 bylo na 11 pracovištích v ČR (tab. 2) zařazeno celkem 201 pacientů průměrného věku 67,3 ± 11,01 let. Jejich vstupní demografické a klinické údaje jsou shrnuty v tab. 3 a rizikové faktory životního stylu jsou uvedeny v tab. 4.
Tab. 2. Centra studie seřazená sestupně podle počtu zařazených pacientů 
Tab. 3. Vstupní demografické a klinické údaje (n = 201) 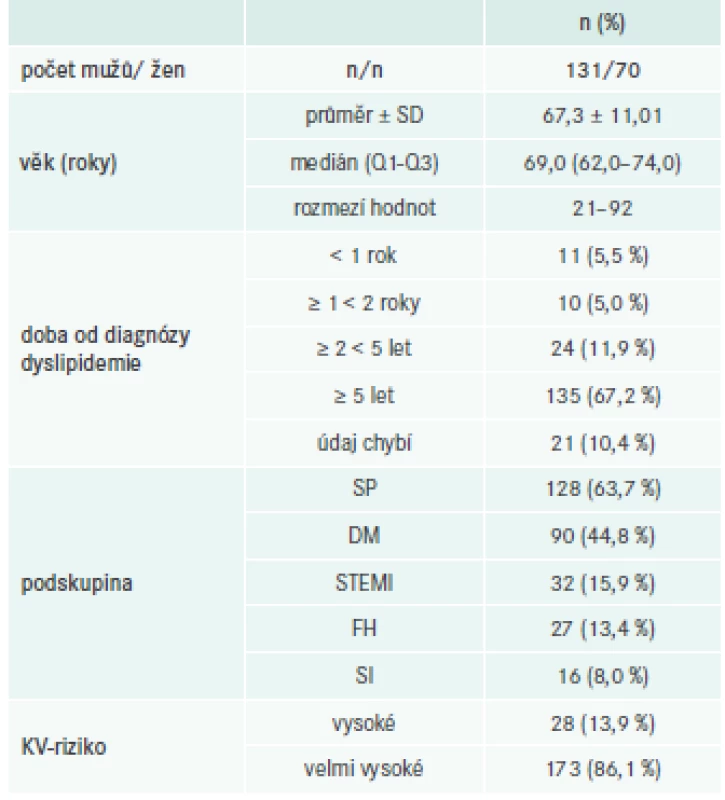
DM – diabetes mellitus FH – familiární hypercholesterolemie SP – sekundární prevence SI – statinová intolerance STEMI – infarkt myokardu s elevací ST-úseku Tab. 4. Faktory životního stylu (n = 201) 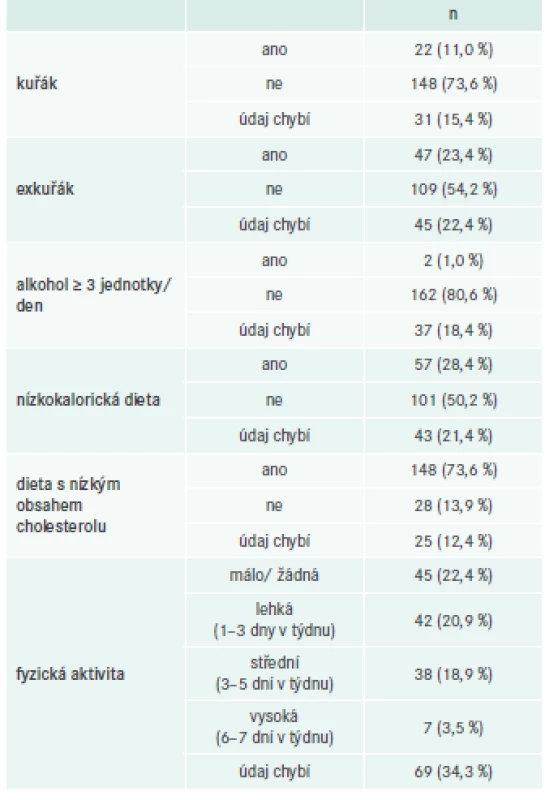
28 pacientů (13,9 %) bylo klasifikováno do podskupiny s vysokým KV-rizikem (VR) a 173 (86,1 %) s velmi vysokým rizikem (VVR).
Přibližně u dvou třetin pacientů (67,2 %; n = 135) uplynulo od diagnózy dyslipidemie alespoň 5 let.
128 pacientů bylo léčeno v rámci sekundární prevence KV-příhod. U 90 byl diagnostikován DM a u 27 FH. 32 prodělalo před zařazením STEMI. U 16 pacientů (8,0 %) byla zaznamenána SI.
Hladiny LDL-cholesterolu
46,4 % pacientů ve VR (13/28; 95% CI 27,51–66,13) dosáhlo doporučené hladiny LDL-C < 2,6 mmol/l. Z pacientů ve VVR byla koncentrace LDL-C snížena dostatečně; tedy < 1,8 mmol/l; u 56,1 % (97/173; 95% CI 48,33–63,59). Podíl pacientů, u kterého bylo dosaženo cílových hladin LDL-C podle jejich KV-rizika, je znázorněn v grafu 1.
Graf 1. Podíl pacientů, u kterých bylo dosaženo cílových hodnot LDL-C 
Podíl pacientů, u kterých bylo dosaženo cílových hodnot LDL-C: VR 46,4 % (95% Cl 27,51–66,13; n = 13/28); VVR 56,1 % (95% Cl 48,33–63,59; n = 97/173) V podskupině s FH byla odpovídající cílová hodnota LDL-C zaznamenána u 3 z 9 pacientů ve VR a u 7 z 18 pacientů ve VVR (graf 2).
Graf 2. Podíl pacientů s familiární hypercholesterolemií, u kterých bylo dosaženo cílových hodnot LDL-C 
Podíl pacientů s familiární hypercholesterolémií, u kterých bylo dosaženo cílových hodnot LDL-C: VR 33,3 % (95% Cl 7,5–70,1; n = 3/9); VVR 38,9 % (95% Cl 17,3–64,3; n = 7/18) Graf 3 ukazuje průměrné hladiny LDL-C při první a poslední návštěvě retrospektivního a prospektivního období u všech pacientů a pro jednotlivé podskupiny.
Graf 3. Průměrné hladiny LDL-C u všech pacientů a v podskupinách při první a poslední návštěvě retrospektivního (A) a prospektivního (B) období 
Pokud byla zaznamenána pouze jedna hodnota v daném období, je uvedena jako hodnota při první návštěvě. FH – familiární hypercholesterolemie DM – diabetes mellitus SI – statinová intolerance SP – sekundární prevence Průměrná hladina při prvním a posledním pozorování retrospektivního období byla 2,55 ± 1,10 mmol/l a 2,24 ± 0,88 mmol/l. Hladiny byly vyšší v podskupině s FH: 3,04 ± 1,28 a 2,74 ± 0,99 mmol/l. U všech podskupin byly průměrné koncentrace LDL-C při posledním hodnocení nižší než při prvním, což je třeba interpretovat s ohledem na to, že u některých pacientů byl k dispozici pouze jeden údaj pro dané období a ten byl označen jako první návštěva.
Graf 4 znázorňuje detaily koncentrací LDL-C v nejpočetnější podskupině pacientů léčených v sekundární prevenci.
Graf 4. Sérové koncentrace LDL-C pacientů léčených v sekundární prevenci 
Hypolipidemická léčba
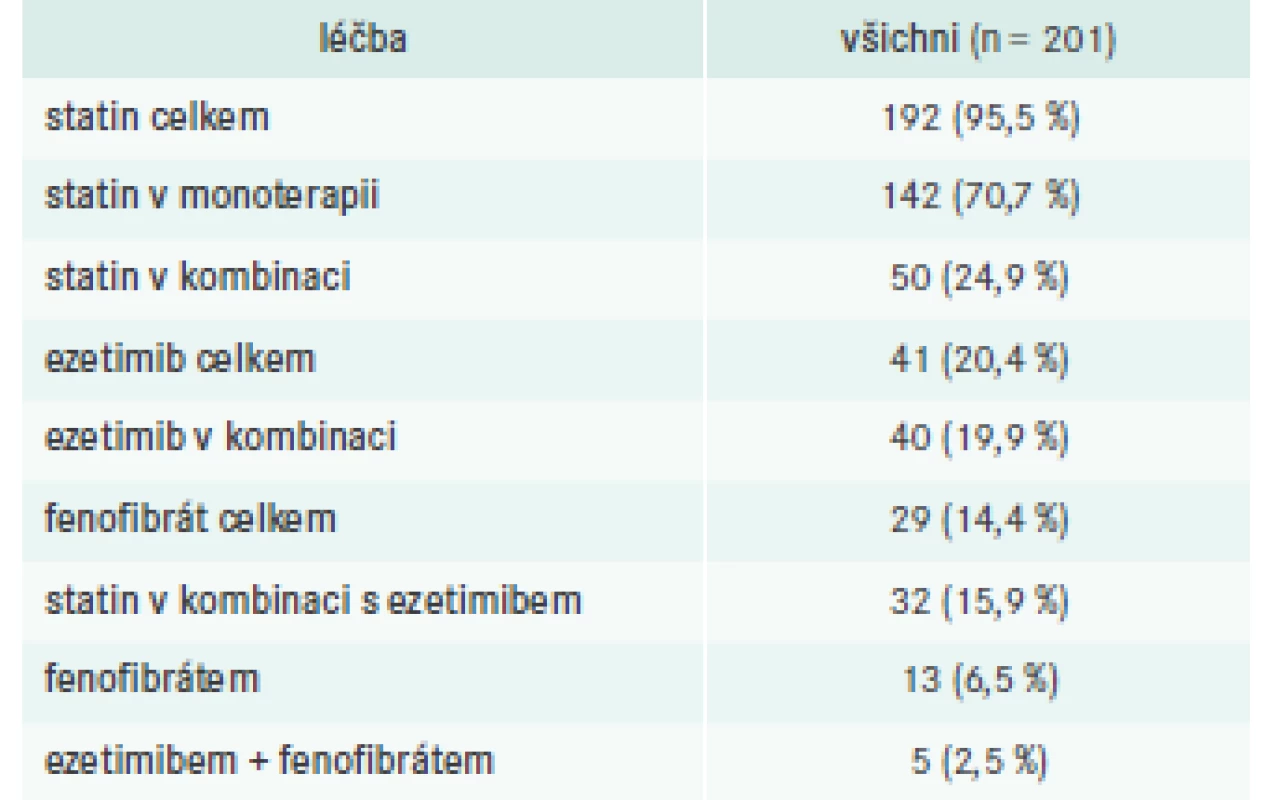
Téměř všichni pacienti (192; 95,5 %) byli při první návštěvě léčeni statiny, buď v monoterapii (142; 70,7 %), nebo v kombinaci s jinými hypolipidemiky (50; 24,9 %), tab. 5. Vysoce intenzivní statinovou léčbu (atorvastatin 40–80 mg nebo rosuvastatin 20–40 mg) však užívalo pouze 82 pacientů (40,8 %), tab. 6. Dalšími zaznamenanými hypolipidemiky byly ezetimib (5 nebo 10 mg, n = 41) a fenofibrát v různých lékových formách a technologických úpravách (mikronizace nebo nanočástice, n = 29). U 40 (19,9 %) pacientů byl ezetimib kombinován s dalším hypolipidemikem, u 37 (18,4 %) se statinem.
Tab. 6. Počet pacientů léčených statiny v dávkování s vysokou intenzitou 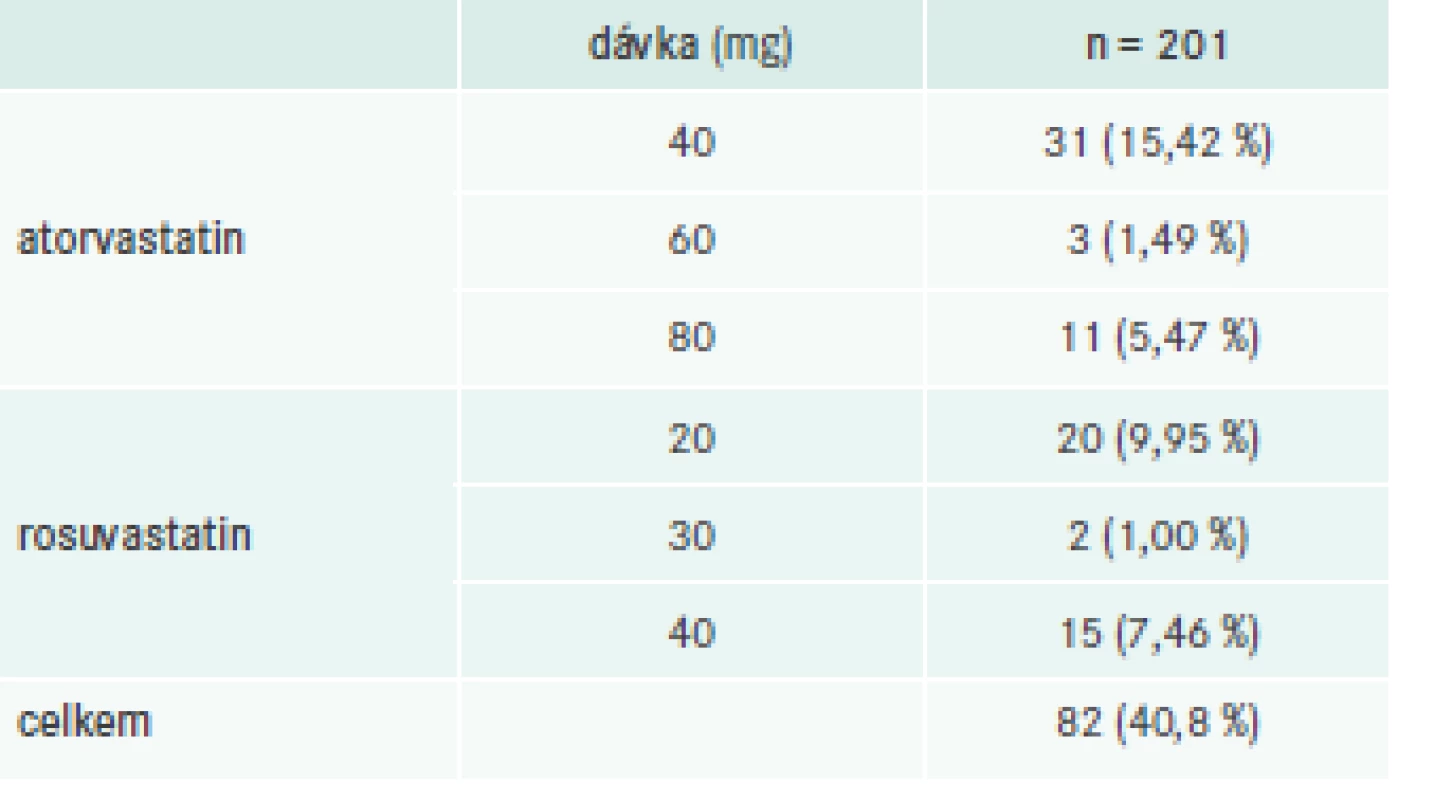
Ze 128 pacientů léčených v sekundární prevenci byl 27 (21,1 %) předepsán ezetimib a 7 fenofibrát (5,5 %). Z 16 pacientů, u kterých lékař uvedl SI, bylo 8 léčeno ezetimibem a 5 fenofibrátem. Z 27 pacientů s FH 13 užívalo statin v monoterapii, u 10 byl přidán ezetimib a u 6 byl zvolen fenofibrát.
U 26 (12,9 %) pacientů bylo během sledování modifikováno dávkování, většinou kvůli nedostatečnému účinku, méně často pro bolesti a slabost svalů. U 11 (5,5 %) pacientů byla v průběhu studie změněna účinná látka.
Kardiovaskulární onemocnění a příhody
KVO a příhody se vyskytly před zařazením do studie u 132 pacientů (65,7 %), a to v počtu 1 až 5. U 21 pacientů (10,5 %) byly nově zaznamenány během doby sledování (počet 1–3). Podrobnější data jsou uvedena v tab. 7.
Tab. 7. Kardiovaskulární příhody 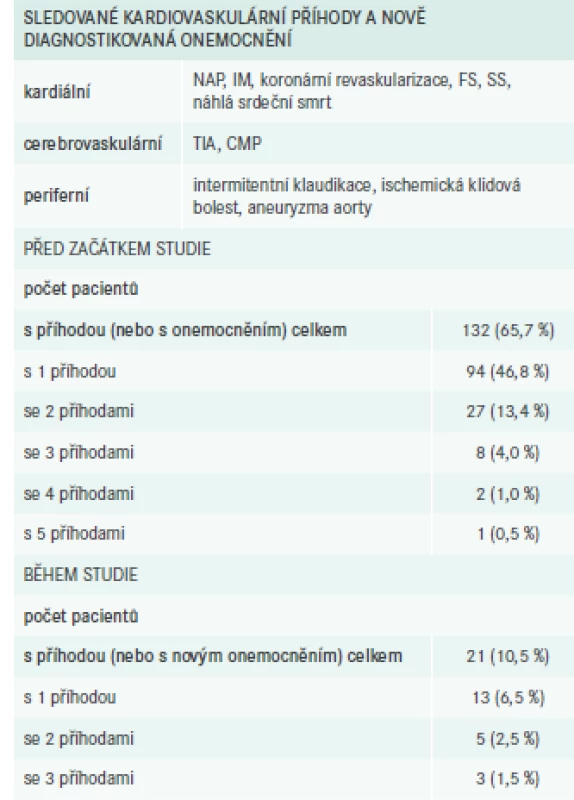
CMP – cévní mozková příhoda FS – fibrilace síní IM – infarkt myokardu NAP – nestabilní angina pectoris SS – srdeční selhání TIA – transientní ischemická ataka Hospitalizace
V průběhu studie bylo 18 (9,0 %) pacientů hospitalizováno pro KV-příhodu nebo KVO. Ve 3 případech byla provedena koronární revaskularizace a v 1 pouze pokus o ni. U 3 pacientů byl důvodem hospitalizace infarkt myokardu, u dalších 3 pacientů srdeční selhání, u 2 pacientů se jednalo o CMP. Dalšími důvody hospitalizace byly – transientní ischemická ataka, nestabilní angina pectoris, bypass s operací mitrální chlopně, endarterektomie a. carotis, perkutánní revaskularizace pro PAD a konzervativní léčba 60% koronární stenózy – a ty se týkaly pouze jednotlivých pacientů.
Diskuse
Tato observační studie byla provedena za účelem získání bližších informací o současné hypolipidemické léčbě pacientů s dyslipidemií ve vysokém nebo velmi vysokém riziku fatálních KV-příhod. U většiny zařazených pacientů byla míra rizika velmi vysoká, což odráží skutečnost, že studie v ČR probíhala na specializovaných pracovištích. Vysokému riziku odpovídá i výskyt KV-příhod u 21 (10,4 %) pacientů v průběhu poměrně krátké doby sledování. Nejpočetnější podskupina pacientů byla sledována v rámci sekundární prevence. Přesto pouze přibližně polovina českých pacientů měla hladinu LDL-C na doporučené úrovni. Konkrétně u 46,4 % pacientů skupiny ve VR byla koncentrace LDL-C snížena na hodnotu < 2,6 mmol/l a u 56,1 % pacientů ve VVR na hodnotu < 1,8 mmol/l.
Kromě ČR se studie zúčastnilo dalších 6 zemí s celkovým počtem 1 244 pacientů [8]. V regionální studii byla u vysoce rizikových pacientů koncentrace LDL-C odpovídající doporučením z roku 2016, tedy hodnotě < 2,6 mmol/l zjištěna ve 28,5 % případů. V podskupině velmi vysoce rizikových byla hypolipidemická léčba dostatečná u 42,0 % s hladinou LDL-C < 1,8 mmol/l.
Ačkoli česká subpopulace pacientů dosahovala cílových hodnot častěji než celá populace regionální studie, nelze považovat za uspokojivé, že byla hladina LDL-C snížena na doporučenou hodnotu pouze u přibližně poloviny pacientů vzhledem k vysoké míře rizika KV-příhody. Ovšem i velké mezinárodní studie poukazují na skutečnost, že u velké části rizikových pacientů s dyslipidemií není léčbou snížen LDL-C na doporučenou úroveň. Ve studii EUROASPIRE (European Action on Secondary and Primary Prevention by Intervention to Reduce Events) IV byly analyzovány údaje 6 648 pacientů s ICHS ve 24 evropských zemích. Po 6 a více měsících od propuštění z nemocnice byla zjištěna koncentrace LDL-C < 2,5 mmol/l u 57,8 % pacientů a < 1,8 mmol/l u 19,3 % pacientů [6]. Ve studii EUROASPIRE IV (n = 493) byla zjištěna hladina LDL-C < 1,8 mmol/l pouze u 23,5 % českých pacientů s hypolipidemickou léčbou v sekundární prevenci [10]. Podobně Dyslipidaemia International Study (DYSIS) došla k závěru, že pouze u 21,7 % vysoce rizikových a 38,0 % velmi vysoce rizikových pacientů s dyslipidemií z celkového počtu téměř 58 000 léčených statiny v Evropě, na Středním východě, v Kanadě, v Africe a v Asii byla sérová koncentrace LDL-C optimálně redukována [7] Za klíčové faktory přispívající k nedostatečnému snížení LDL-C u pacientů léčených pro dyslipidemii bývá označováno nízké dávkování statinů, volba účinné látky s nižší intenzitou účinku, špatná adherence k léčbě a její vysazení [2,11,12].
Obzvláště vysokému riziku výskytu KV-příhod čelí pacienti s FH. Pro neléčené osoby s FH je riziko ICHS přibližně 10násobné ve srovnání s celkovou populací [13]. ČR je jednou z nejúspěšnějších zemí v oblasti záchytu diagnózy FH prostřednictvím programů jako je MedPed (Make Early Diagnoses to Prevent Early Deaths) [14] a ScreenPro FH, iniciativa EAS FH Studies Collaboration, jejímž cílem je vytvoření sítě specializovaných center v rámci střední a východní Evropy [15]. Přesto byla u českých pacientů s FH v této studii hladina LDL-C dostatečně nízká pouze ve 3 případech z 9 osob ve vysokému KV-riziku a v 7 případech z 18 ve velmi vysokém riziku.
Ačkoli téměř všichni pacienti (96 %) užívali statiny, pouze u 40 % bylo předepsáno vysoce intenzivní dávkování. Jen u 18,4 % pacientů byl statin kombinován s ezetimibem, což pravděpodobně souvisí se zvyklostí volit ezetimib pouze v případech statinové intolerance, a to v monoterapii nebo v kombinaci s nízkou dávkou statinu, zatímco by mohl být častěji přidáván ke standardní nebo vysoké dávce statinu k dosažení dostatečného hypolipidemického efektu. Preskripční omezení sice v době průběhu studie nedovolovala českým praktickým lékařům, aby předepisovali ezetimib [16], ale tato studie v ČR neprobíhala v ambulancích praktických lékařů.
Lékaři uvedli SI u 16 (8 %) pacientů, což je menší podíl než 11–29 % v jiných observačních studiích, ze kterých nebyli vyřazeni pacienti s rizikem myopatií [17,18]. Nejčastěji uvedeným důvodem pro změnu léčby byla potřeba zvýšit účinek, svalové obtíže byly až na druhém místě.
67 % českých pacientů v této studii bylo léčeno pro dyslipidemii 5 a více let. V léčbě statiny je dobrá adherence a persistence spojena s nižším výskytem KV-příhod a s redukcí mortality z KV-příčin [19]. Adherence k léčbě statiny je častým problémem, především v primární prevenci [12] a v pokročilejším věku [20]. Průměrný věk pacientů v této studii byl 67,3 let. V metaanalýze dat více než 3 miliónů pacientů ve 40 zemích ve věku vyšším než 65 let užívajících statiny činila míra adherence po 1 roce 59,7 % (v primární prevenci 47,9 % a v sekundární prevenci 62,3 %) a byla horší u pacientů ve věku nad 75 let než u věkové skupiny mezi 65 a 75 lety. Po 3 letech a po 10 a více letech klesala adherence na 55,3 %, respektive 28,4 %. Podíl pacientů perzistujících na léčbě 1 rok byl 76,7 % (v primární prevenci 76,0 % a v sekundární prevenci 82,6 %). Po 2 a 4 letech perzistence dosahovala již jen 68,1 % a 61,2 % [20].
V některých případech, zejména při velmi vysokých vstupních hodnotách LDL-C, se ovšem nedaří koncentraci LDL-C snížit na doporučenou úroveň ani při maximální tolerované dávce statinů a jejich kombinaci s ezetimibem. Léčba dyslipidemie byla v této studii sledována v době před schválením úhrady nové terapeutické možnosti, monoklonálních protilátek inhibujících protein konvertázu subtilizin kexin 9 (PCSK9i). Aplikují se subkutánně 1krát za 2 týdny nebo 1krát měsíčně. V randomizované studii FOURIER (Further Cardiovascular Outcomes Research with PCSK9 Inhibition in Patients With Elevated Risk) s 27 564 pacienty vedlo zvýšení dostupnosti LDL-receptorů na povrchu buněk hepatocytů po přidání PCSK9i evolokumabu k léčbě statiny ke snížení LDL-C o 59 % k dosažení cílových hodnot u více než 80 % pacientů, a tím i k významnému poklesu rizika KV-příhod ve srovnání s placebem [21]. Podobně PCSK9i alirokumab ve studii ODYSSEY (n = 18 924) snížil koncentraci LDL-C o 55 % a signifikantně redukoval KV-riziko [22]. Výskyt svalových obtíží, nové diagnózy diabetu, neurokognitivních poruch, hemoragických cévních mozkových příhod a přerušení léčby kvůli nežádoucím účinkům byl podobně nízký u pacientů léčených PCSK9i jako ve skupině, které bylo podáváno placebo [21,22]. Prospektivní studie EBBINGHAUS (n = 1 974) přispěla k rozptýlení obav z nežádoucích neurokognitivních důsledků nízkých hladin LDL-C tím, že neprokázala rozdíl proti placebu v úspěšnosti pacientů léčených evolokumabem v testech kognitivních funkcí CANTAB (Cambridge Neuropsychological Test Automated Battery) [23].
K limitacím této observační studie patří nízký počet pacientů v některých podskupinách, jako jsou FH, SI a VR. Výsledky by měly být interpretovány s ohledem na heterogenitu pacientů, rozdíly v trvání hypolipidemické léčby a různý počet a časový odstup měření LDL-C u jednotlivých pacientů. Přestože do studie byli v ČR zařazení pouze pacienti léčení v nemocnicích a ve specializovaných ambulancích, věříme, že její výsledky poskytují užitečný vhled do situace v léčbě dyslipidemie v naší zemi.
Závěr
Sérové koncentrace LDL-C v této studii převyšovaly úroveň doporučenou pro prevenci fatálních KV-příhod u přibližně poloviny českých pacientů ve vysokém a velmi vysokém KV-riziku. U velké části pacientů nebyly vyčerpány všechny dostupné terapeutické možnosti.
Poděkování
Autoři děkují pacientům za jejich účast ve studii a investigátorům a zaměstnancům center za jejich práci.
Statistickou analýzu provedl Joshua David z Quartesian v Bangalore, Indie
Julia Balfour z Northstar Medical Writing and Editing v Dundee ve Velké Británii poskytla podporu tvorby odborného textu.
Konflikty zájmu
doc. MUDr. Lukáš Zlatohlávek, Ph.D.: Grant Ministerstva zdravotnictví ČR, spolupráce s firmami Regeneron, Amgen, Sanofi a Servier
MUDr. Michaela Šnejdrlová, Ph.D.: Grant Ministerstva zdravotnictví ČR, spolupráce s firmami Amgen, Sanofi, MSD, Mylan a Servier
Ian Bridges, BSc, MSc: Biostatistics Senior Manager, zaměstnanec firmy Amgen Ltd, Cambridge, Velká Británie, vlastník akcií firmy Amgen
MUDr. Romana Šindelářová: Scientific Communication Manager, zaměstnanec firmy Amgen s.r.o., Praha
Společnost Amgen financovala studii, statistickou analýzu a podporu tvorby odborného textu.
Kvalifikovaní odborníci si mohou vyžádat data z klinických studií společnosti Amgen. Bližší informace jsou k dispozici pod tímto odkazem: <http://www.amgen.com/datasharing>
doc. MUDr. Lukáš Zlatohlávek, Ph.D.
Doručeno do redakce 12. 7. 2019
Přijato po recenzi 28. 8. 2019
Zdroje
- World Health Organization: Cardiovascular diseases. Fact sheet 2017. Dostupné z WWW: <http://www.who.int/mediacentre/factsheets/fs317/en/>.
- Catapano AL, Graham I, De Backer G et al. [Task Force for the Management of Dyslipidaemias of the European Society of Cardiology (ESC) and European Atherosclerosis Society (EAS)]. 2016 ESC/EAS Guidelines for the Management of Dyslipidaemias. Eur Heart J 2016; 37(39): 2999–3058. Dostupné z DOI: <http://dx.doi.org/10.1093/eurheartj/ehw272>.
- Baigent C, Blackwell L, Emberson J et al. [Cholesterol Treatment Trialists Collaboration]. Efficacy and safety of more intensive lowering of LDL cholesterol: A meta-analysis of data from 170,000 participants in 26 randomised trials. Lancet 2010; 376(9753): 1670–1681. Dostupné z DOI: <http://dx.doi.org/10.1016/S0140–6736(10)61350–5>.
- Reiner Z, Catapano AL, De Backer G et al. ESC/EAS Guidelines for the management of dyslipidaemias: The Task Force for the management of dyslipidaemias of the European Society of Cardiology (ESC) and the European Atherosclerosis Society (EAS). Eur Heart J 2011; 32(14): 1769–1818. Dostupné z DOI: <http://dx.doi.org/10.1093/eurheartj/ehr158>.
- Marrett E, Zhao C, Zhang NJ et al. Limitations of real-world treatment with atorvastatin monotherapy for lowering LDL-C in high-risk cardiovascular patients in the US. Vasc Health Risk Manag 2014; 10 : 237–246. Dostupné z DOI: <http://dx.doi.org/10.2147/VHRM.S54886>.
- Reiner Z, De Backer G, Fras Z et al. Lipid lowering drug therapy in patients with coronary heart disease from 24 European countries; Findings from the EUROASPIRE IV survey. Atherosclerosis 2016; 246 : 243–250. Dostupné z DOI: <http://dx.doi.org/10.1016/j.atherosclerosis.2016.01.018>.
- Gitt AK, Lautsch D, Ferrieres J et al. Low-density lipoprotein cholesterol in a global cohort of 57,885 statin-treated patients. Atherosclerosis 2016, 255 : 200–209. Dostupné z DOI: <http://dx.doi.org/10.1016/j.atherosclerosis.2016.09.004>.
- Petrov I, Dumitrescu A, Snejdrlova M et al. Clinical Management of High and Very High Risk Patients with Hyperlipidaemia in Central and Eastern Europe: An Observational Study. Adv Ther 2019; 36(3): 608–620. Dostupné z DOI: <http://dx.doi.org/10.1007/s12325–019–0879–1>.
- Hovingh GK, Davidson MH, Kastelein JJ et al. Diagnosis and treatment of familial hypercholesterolaemia. Eur Heart J 2013; 34(13): 962–971. Dostupné z DOI: <http://dx.doi.org/10.1093/eurheartj/eht015>.
- Bruthans J, Mayer O, Galovcova M et al. State of secondary prevention in Czech coronary patients in the EUROASPIRE IV study. Cor Vasa 2014; 56(2): e105–e112. Dostupné z DOI: <https://doi.org/10.1016/j.crvasa.2014.02.012>.
- Rosolova H, Nussbaumerova B, Mayer O, Jr et al. Success and failure of cardiovascular disease prevention in Czech Republic over the past 30 years. Czech part of the EUROASPIRE I-IV surveys. Physiol Res 2017; 66 (Supplementum 1): S77-S84.
- Banach M, Stulc T, Dent R et al.: Statin non-adherence and residual cardiovascular risk: There is need for substantial improvement. Int J Cardiol 2016; 225 : 184–196.
- Benn M, Watts GF, Tybjaerg-Hansen A et al. Familial hypercholesterolemia in the Danish general population: Prevalence, coronary artery disease, and cholesterol-lowering medication. J Clin Endocrin Met 2012; 97 : 3956–3964.
- Vrablik M, Vaclova M, Tichy L et al. Familial hypercholesterolemia in the Czech Republic: more than 17 years of systematic screening within the MedPed project. Physiol Res 2017; 66(Supplementum 1): S1-S9.
- Ceska R, Freiberger T, Vaclova M et al. ScreenPro FH: from the Czech MedPed to international collaboration. ScreenPro FH is a participating project of the EAS-FHCS. Physiol Res 2017; 66(Supplementum 1): S85-S90.
- ADEZOP. Informace dostupné z WWW: <http://www.sukl.cz/modules/medication/detail.php?code=0232943&tab=prices>.
- Laufs U, Filipiak KJ, Gouni-Berthold I et al. Practical aspects in the management of statin associated muscle symptoms (SAMS). Atheroscler Suppl 2017; 26 : 45–55.
- Pella D, Vrablik M et al. Myopatie asociovaná se statiny: Klinické doporuceni Slovenskej asociacie aterosklerozy a Ceské spolecnosti pro aterosklerozu. AtheroRev 2016; 1(1): 7–13.
- Deshpande S, Queck GWR, Forbes CA et al. Systematic review to assess adherence and persistence with statins. Curr Med Res Op 2017; 33 : 769–778.
- Ofori-Asenso R, Jakhu A, Yomer E et al. Adherence and Persistence Among Statin Users Aged 65 Years and Over: A Systematic Review and Meta-analysis. J Gerontol A Biol Sci Med Sci 2018; 73(6): 813–819. Dostupné z DOI: <http://dx.doi.org/10.1093/gerona/glx169>.
- Sabatine MS, Giugliano RP, Keech AC et al. Evolocumab and Clinical Outcomes in Patients with Cardiovascular Disease. N Engl J Med 2017; 376(18): 1713–1722. Dostupné z DOI: <http://dx.doi.org/10.1056/NEJMoa1615664>.
- Schwartz GG, Steg PG, Szarek M et al. Alirocumab and Cardiovascular Outcomes after Acute Coronary Syndrome. New Engl J Med 2018; 379(22): 2097–2107. Dostupné z DOI: <http://dx.doi.org/10.1056/NEJMoa1801174>.
- Giugliano RP, Mach F, Zavitz K et al. Cognitive Function in a Randomized Trial of Evolocumab. N Engl J Med 2017; 377(7): 633–643. Dostupné z DOI: <http://dx.doi.org/10.1056/NEJMoa1701131>.
Štítky
Angiologie Diabetologie Interní lékařství Kardiologie Praktické lékařství pro dospělé
Článek vyšel v časopiseAthero Review
Nejčtenější tento týden
2019 Číslo 3- Alergie na antibiotika u žen s infekcemi močových cest − poznatky z průřezové studie z USA
- Není statin jako statin aneb praktický přehled rozdílů jednotlivých molekul
- Metamizol jako analgetikum první volby: kdy, pro koho, jak a proč?
-
Všechny články tohoto čísla
- Editorial
- Stanovisko výboru České společnosti pro aterosklerózu k doporučením ESC/EAS pro diagnostiku a léčbu dyslipidemií z roku 2019
- Specifika léčby postižení cévního systému u pacientů s chronickým onemocněním ledvin
- Ľubomíra Fábryová, Pavol Holéczy a kolektív. Diabezita. Diabetes a obezita: nerozlučné dvojičky
- Vliv statinů na podocyty u nefrotického syndromu
- Dyslipidemie u pacientů s chronickým onemocněním ledvin
- Apolipoprotein L1 – etnicky specifický determinant renálního a srdečního selhání
- Observační studie léčby dyslipidemie v České republice
- Deficience lyzosomální kyselé lipázy: jedna z možných příčin dyslipidemie a hepatopatie
- Vitamín D a koronárne riziko detekované výpočtovou tomografiou
- Desatero použití ezetimibu aneb stručný průvodce jeho použitím v současnosti
- Strategie kardiovaskulární prevence: to je oč tu běží!
- Strategie kardiovaskulární prevence: to je oč tu běží!
- Rešerše zajímavých článků ze zahraniční literatury
- Fellowship ČSAT: German Heart Center Munich – Technical University Munich 18. 2. 2019–17. 8. 2019
- Šobrův den 2019: Lipidologie opět na výsluní
- Athero Review
- Archiv čísel
- Aktuální číslo
- Informace o časopisu
Nejčtenější v tomto čísle- Desatero použití ezetimibu aneb stručný průvodce jeho použitím v současnosti
- Stanovisko výboru České společnosti pro aterosklerózu k doporučením ESC/EAS pro diagnostiku a léčbu dyslipidemií z roku 2019
- Specifika léčby postižení cévního systému u pacientů s chronickým onemocněním ledvin
- Dyslipidemie u pacientů s chronickým onemocněním ledvin
Kurzy
Zvyšte si kvalifikaci online z pohodlí domova
Autoři: prof. MUDr. Vladimír Palička, CSc., Dr.h.c., doc. MUDr. Václav Vyskočil, Ph.D., MUDr. Petr Kasalický, CSc., MUDr. Jan Rosa, Ing. Pavel Havlík, Ing. Jan Adam, Hana Hejnová, DiS., Jana Křenková
Autoři: MUDr. Irena Krčmová, CSc.
Autoři: MDDr. Eleonóra Ivančová, PhD., MHA
Autoři: prof. MUDr. Eva Kubala Havrdová, DrSc.
Všechny kurzyPřihlášení#ADS_BOTTOM_SCRIPTS#Zapomenuté hesloZadejte e-mailovou adresu, se kterou jste vytvářel(a) účet, budou Vám na ni zaslány informace k nastavení nového hesla.
- Vzdělávání