-
Medical journals
- Career
REKONSTRUKČNÍ LAPAROSKOPIE V UROLOGII
: MUDr. Josef Sedláček; doc. MUDr. Radim Kočvara, CSs.
: Katedra urologie a subkatedra dětské urologie IPVZ, Praha ; Urologická klinika 1. LF UK a VFN, Praha
: Urol List 2005; 3(3): 22-28
Rekonstrukční laparoskopie v urologii zahrnuje výkony, které rekonstruují vrozené či získané patologie urogenitálního traktu, včetně operací spojených s resekcí a odstraněním patologicky změněných částí těchto orgánů s cílem zachovat jejich funkci. Jedná se o laparoskopickou resekci nadledviny, parciální nefrektomii, heminefrektomii, pyeloplastiku, operace močovodu (ureterolitotomie, náhrady, reimplantace), autoaugmentace, enterocystoplastiky, divertikulektomie, derivace a náhrady měchýře. V dětské urologii se navíc setkáváme s laparoskopickými operacemi varikokély a kryptorchizmu.
Laparoskopie patří do oblasti minimálně invazivní chirurgie a jako taková poskytuje nemocným efektivní léčbu s nižší operační zátěží, lepším pooperačním průběhem s menší pooperační bolestí a kratší rekonvalescencí. Minimalizuje krevní ztráty a přináší srovnatelné dlouhodobé výsledky s otevřenými výkony. Některé operace jsou už dnes součástí standardní léčby určitých onemocnění (pyeloplastiky, operace varikokély atd), jiné jsou na úrovni experimentu a kazuistických sdělení (náhrady měchýře, močovodu atd).
Otevřená chirurgie si zachovává své místo v řešení komplikovaných nebo lokálně pokročilých onemocnění a dále za situace, kdy přetlak plynu v tělních dutinách znamená neúměrné riziko kardiovaskulárních a respiračních komplikací.KLÍČOVÁ SLOVA:
laparoskopie, rekonstrukční laparoskopieÚVOD
Rekonstrukční laparoskopie v urologii se týká jak nemocných se zhoubnými onemocněními, tak pacientů s diagnózou ryze benigní. Zahrnuje výkony upravující, nahrazující či jiným způsobem rekonstruující vrozené či získané patologie urogenitálního systému. Podle některých autorů sem patří i operace spojené s resekcí a odstraněním patologicky změněných částí orgánů s cílem zachovat jejich funkci [1].
Operace jsou nejčastěji prováděny transperitoneálně. Tento přístup poskytuje větší manipulační prostor pro práci s nástroji, usnadňuje anatomickou orientaci a představuje univerzální přístup, který umožňuje dosáhnout všech částí urogenitálního systému. V případě retroperitoneoskopie, na rozdíl od laparoskopie, je nutno vytvořit uměle prostor pomocí balonu nebo tlaku plynu. Tento přístup, který se více podobá tradičnímu retroperitoneálnímu přístupu užívanému v urologii - - lumbotomii, snižuje riziko poranění intraperitoneálních orgánů, snižuje výskyt a délku trvání pooperační poruchy pasáže gastrointestinálního systému. Omezuje však operatéra menším operačním prostorem a složitější anatomickou orientací. Retroperitoneoskopie je používána při operacích nadledvin, ledvin, kalichopánvičkového systému a proximálního močovodu. Srovnáme-li retroperitoneální a transperitoneální přístup z hlediska peroperačních komplikací, pooperační bolesti a spotřeby analgetik, délky hospitalizace a délky rekonvalescence, vykazují oba přístupy podobné výsledky [2,3].
Moderní laparoskopie vstoupila do klinické medicíny až v posledních 15 letech a vývoj jejího použití stále pokračuje. Hranici mezi experimentální a zavedenou metodou tvoří především počty nemocných a dlouhodobé výsledky. Jestliže máme k dispozici údaje o 100 a více nemocných operovaných danou technikou na jednom pracovišti nebo výsledky z 5 různých center, jejichž soubory přesahují 20 nemocných, je metodu možné považovat za etablovanou [1]. Taková data máme k dispozici například o laparoskopických pyeloplastikách, diagnostice a léčbě některých forem kryptorchizmu, laparoskopických operacích varikokély apod.
Laparoskopie nabízí alternativu klasické chirurgické léčby většiny urologických onemocnění a poskytuje srovnatelné výsledky jako otevřené operace. Indikace vychází z indikací k urologické chirurgické léčbě. Jedná se především o počáteční stadia onemocnění (tumory ledvin, nadledvin atd) se zachovanými anatomickými hranicemi a rovinami, primární operace, kde je operovaný terén nezměněn předchozími intervencemi a nelze opominout ani preferenci nemocného (kosmetický efekt rány atd). Přínosem, který odlišuje laparoskopii od otevřené operativy, jsou výhody minimálně invazivní chirurgie. Přesnější disekce tkání daná zvětšením laparoskopu vede k menší krevní ztrátě a menšímu poškození tkání. Méně rozsáhlá preparace a v důsledku toho menší operační trauma s vpichy místo rozsáhlé incize zkracují rekonvalescenci, zmenšují pooperační bolesti a poskytují lepší kosmetický efekt.
Otevřené operace naproti tomu převažují v řešení komplikovaných případů (reoperace, solitární ledvina apod), lokálně pokročilých onemocnění, kde setřelé anatomické hranice představují zvýšené riziko iatrogenního poškození. Rovněž vysoce rizikoví nemocní, u kterých kapnoperitoneum a delší operační čas znamená vážné riziko kardiovaskulárních komplikací (viz dále), zůstávají doménou klasické chirurgie.
V dětské urologii jsou spornou oblastí operace kojenců a dětí mladších 6 měsíců. Pooperační průběh po otevřených výkonech bývá u těchto nemocných příznivý i po rozsáhlých rekonstrukčních operacích. Laparoskopie s delšími operačními časy a vysoká technická náročnost daná malým prostorem v tělních dutinách zvyšuje operační zátěž nejmenších pacientů a ztrácí tak hlavní výhodu, kterou nabízí u nemocných vyšších věkových kategorií.
Vzhledem k tomu, že všechny laparoskopické výkony vyžadují celkovou anestezii s endotracheální intubací, základní kontraindikací laparoskopie je kontraindikace celkové anestezie. V případě plánované transperitoneální operace mohou být problémem stavy po opakovaných intervencích v dutině břišní a intraperitoneálních zánětlivých procesech, které vedou k rozvoji adhezí. Právě retroperitoneoskopie může být pro tyto nemocné vhodnou alternativou. Další kontraindikace: pulzující aneuryzma břišní aorty, akutní zánět v dutině břišní, nekorigovaná koagulopatie, kardiální selhávání apod, jsou obecně známy.
Z hlediska anesteziologického je pro bezpečné vedení anestezie během laparoskopického výkonu zásadní dostatečná rezerva respiračního a kardiovaskulárního systému. Zvýšená resorpce oxidu uhličitého, který je užíván jako insuflační médium k udržení prostoru v operované dutině, vede k hyperkapnii. Hyperkapnie negativně ovlivňuje ionotropii, chromotropii myokardu a má proarytmogenní efekt. Vede k vyplavení katecholaminů, a tím k vazokonstrikci zhoršující oxygenaci tkání [4]. Vyšší stav bránice, komprese kapacitního řečiště splanchniku daná přetlakem insuflačního média vede ke snížení ventilační rezervy a dalšímu snížení žilního návratu. Kombinace uvedených faktorů může vyústit v hypoxii. Vstřebávání oxidu uhličitého je mimo jiné závislé na tlaku, koncentraci a ploše, kde k resorpci dochází. Zásadním způsobem jsme schopni ovlivnit především tlak plynu. Zařízení udržující konstantní přetlak na určité dobře tolerovatelné hranici (většinou do 15 mm Hg) má zásadní význam. Resorpční plochu jsme schopni ovlivnit jen v některých případech (operace nadledviny, ledviny, kalichopánvičkového systému atd). Volbou retroperitoneálního přístupu, kde nepoměrně menší prostor ve srovnání s břišní dutinou vede k nižšímu vstřebávání plynu během operace, můžeme minimalizovat důsledky hyperkapnie.
U dětí, které mají primárně vyšší citlivost k hypoxii a menší ventilační rezervu, je třeba zvýšené opatrnosti [5]. V pediatrické laparoskopii proto užíváme přetlak jen mezi 8–10 mm Hg.
U dospělých i dětských pacientů může laparoskopie vést ke snížení diurézy. Přesný patofyziologický mechanizmus tohoto jevu není znám, do určité míry se vysvětluje přetlakem plynu v tělní dutině. Tato porucha je přechodná a nebylo zaznamenáno trvalé poškození funkce ledvin [6]. Faktorem specifickým pro dětské pacienty je termoregulace. Větší povrch těla v poměru k hmotnosti vede k vyšším ztrátám tepla. Podchlazení se během laparoskopických operací objevuje velmi vzácně, naopak jsou popsány hypertermie u dětí po laparoskopické operaci ledviny. Za jednu z možných příčin tohoto jevu je považována aktivace hnědého tuku a efekt katecholaminů při preparaci v okolí ledviny [4].
1. Přehled laparoskopických rekonstrukčních operací v urologii. 
OPERACE NADLEDVIN
Resekce nadledviny s cílem zachovat alespoň část funkční tkáně přichází v úvahu v případě tumoru solitární nadledviny, oboustranného tumoru nadledviny nebo při onemocnění chorobou von Hippel-Lindau [1]. Výkon je možné provést transperitoneálně i retroperitoneoskopicky, jednostranně i oboustranně. Největším problémem při resekci nadledviny je zachování viabilní adrenální tkáně a přitom zajištění uspokojivé hemostázy resekční plochy. V průběhu záchovné operace je důležité mít na zřeteli především onkologické hledisko, tedy požadavek na dostatečnou resekci do zdravé tkáně, v případě hereditárního výskytu tumoru nadledviny může být problémem riziko recidivy onemocnění v ponechané tkáni. Publikované práce zahrnují jednak transperitoneální, jednak retroperitoneoskopické operace, jednostranné i oboustranné. Krátkodobé výsledky naznačují, že se jedná o slibnou možnost v léčbě solidních expanzí nadledviny [7,8]. V české literatuře je popsán jeden případ 35leté nemocné, u které byla provedena laparoskopická resekce nadledviny pro feochromocytom [9].
Vzhledem k poměrně uspokojivě zvládnuté substituční hormonální léčbě je zatím laparoskopická resekce nadledviny výkonem vhodným jen pro určitou přesně vybranou skupinu nemocných.
OPERACE LEDVIN
Anatomické dispozice, tedy ohraničení ledviny tukovým pouzdrem a Gerotovou fascií, činí z ledviny orgán zvláště vhodný pro laparoskopické, především ablační výkony. Tumory ledviny, zvláště v iniciálním stadiu, vykazují poměrně malou růstovou aktivitu s nízkým potenciálem k zakládání vzdálených metastáz. Tento fakt vedl k prosazení záchovných operací u časných stadií karcinomu ledviny nejenom u nemocných se solitární ledvinou, ale i u jedinců s normálním nálezem na kontralaterální ledvině. Laparoskopie v polovině 90. let přinesla do záchovných operací ledviny miniinvazivní přístup.
K endoskopické resekci ledviny pro solidní expanzi jsou nejčastěji indikováni nemocní s nálezem velikosti 2–3 cm, lokalizovaným na periferii ledviny [10]. Výkon lze provést transperitoneálně i retroperitoneoskopicky, se zajištěnými hilovými cévami, především v případě větších resekcí, nebo bez zajištění cévní stopky ledviny, jestliže je resekována jen malá část. Zásadním bodem laparoskopické resekce ledviny je hemostáza resekční plochy. Je používána celá řada technik a metod, využívajících různé druhy energie ke koagulaci tkáně ledviny a hemostáze - harmonický skalpel, radiofrekvenční ablace, water-jet resekce apod. Samotné použití uvedených technik bývá nedostatečné a zpravidla je nezbytná kombinace se svorkami nebo jednotlivými či cirkulárními opichy tkáně ledviny a cév [11].
Postup laparoskopické resekce ledviny se neliší od otevřeného výkonu, speciální nástroje např. laparoskopické „buldoky“, Satinského svorky apod umožňují bezpečnou kontrolu hilových struktur během operace. V každém případě je nezbytné respektovat základní onkologické hledisko, tedy resekci ve zdravé tkáni. Na rozdíl od otevřené operace nelze během laparoskopie provést ochlazení ledviny, které snižuje následky teplé ischemie pro renální tkáň. Výsledky laparoskopických resekcí ledviny pro solidní expanze jsou srovnatelné s otevřenými výkony. První práce o resekci ledviny z roku 1995 publikovaná Winfieldem et al srovnává soubor 6 laparoskopických resekcí ledviny s otevřeným výkonem a poukazuje na známé výhody této endoskopické metody, tedy lepší pooperační průběh, menší spotřebu analgetik a rychlejší návrat k předoperační aktivitě [12]. Poněkud vyšší výskyt peroperačních komplikací (14 %) v případě laparoskopie je vyvažován menší krevní ztrátou, která bývá zhruba poloviční. Téměř dvojnásobný bývá i čas teplé ischemie v případě endoskopické resekce ve srovnání s otevřeným výkonem. Vliv tohoto inzultu na hladinu kreatininu je pozorovatelný jen u nemocných se solitární ledvinou nebo u starších nemocných s preexistující renální insuficiencí, pro které představuje teplá ischemie trvající déle než 30 min rizikový faktor pro další zhoršení ledvinné nedostatečnosti [13].
V dětské urologii se setkáváme s nutností resekovat část ledviny nejčastěji v důsledku zdvojených vývojových vad. Indikací k resekci je afunkční segment s recidivujícími pyelonefritidami nebo ektopicky vyústěný močovod s ureterickou inkontinencí moči či ureterokélou, nevhodný pro záchovnou operaci typu uretero-pyeloanastomózy. Přístup je opět možný z retroperitonea nebo přes dutinu břišní - transperitoneálně. Při otevřené operaci je zásadní precizní ošetření cév pro resekovaný segment tak, aby nedošlo k ohrožení výživy ponechané části ledviny. Toho je při otevřené operaci zpravidla možné dosáhnout až po mobilizaci celé ledviny, která představuje riziko pro poranění cévního svazku a přímé, nebo v důsledku reflexní vazokonstrikce při manipulaci s ledvinou. Naproti tomu laparoskopie umožňuje dobrý přehled o cévním zásobení bez nutnosti mobilizovat celou ledvinu. Zvětšení obrazu dává přesnou orientaci o průběhu cév a umožňuje jejich selektivní ošetření. Vlastní odstranění atrofického segmentu pak nečiní problém, zvláště při použití například harmonického skalpelu v kombinaci se svorkami a opichy. Hranice resekce bývá dobře patrná a riziko arteficiální léze kalichopánvičkového systému ponechané části ledviny je malé [14].
Je-li přítomna obstrukce nebo obstrukce s refluxem do močovodu resekované části ledviny, je nutné provést též subtotální ureterektomii. Během ureterektomie je nezbytné přísně šetřit močovod ponechané části ledviny, vyhnout se jeho poranění a devitalizaci v důsledku ablace cévního zásobení.
PYELOPLASTIKA
Prototypem urologického rekonstrukčního výkonu je pyeloplastika. Od roku 1993, kdy Schuessler a Kavoussi popsali své první zkušenosti s řešením obstrukce pyeloureterální junkce laparoskopicky [15,16], zaznamenala tato metoda mohutný rozvoj jak v dospělé, tak v dětské urologii. Indikací je dynamicky významná vrozená hydronefróza. Vývoj ukázal, že pro laparoskopii není problémem výrazná hydronefróza, při níž objemná dilatovaná pánvička usnadňuje disekci a exploraci pyeloureterálního přechodu, ani vysoká inzerce močovodu či anatomické abnormality jako aberantní cévy, podkovovitá ledvina nebo pánevní dystopie ledviny. Rovněž litiáza není zásadní komplikací; konkrementy je během operace možné extrahovat přímo, eventuálně s použitím flexibilního endoskopu. Ve vlastní praxi se nám osvědčil rigidní ureterorenoskop.
Problematická bývá naopak malá intrarenální pánvička nebo předchozí neúspěšná otevřená pyeloplastika provázená jizevnatými změnami v okolí ledviny a ledvinné pánvičky, které mohou být příčinou léze jak vývodného systému, tak cévních struktur ledviny a retroperitonea.
Kromě standardního transperitoneálního přístupu lze rekonstrukci pyeloureterální junkce provést i z retroperitonea [17]. Retroperitoneoskopie snižuje pooperační gastrointestinální komplikace, snižuje riziko poranění intraperitoneálních orgánů a při správném provedení umožňuje snadno a rychle dosáhnout pyeloureterálního přechodu z dorzální strany. Vyžaduje však vytvoření umělého prostoru. Menší prostor pro práci s nástroji, zvláště v případě excesivně dilatované pánvičky, a obtížnější anatomická orientace, především v kombinaci s malrotací ledviny nebo aberantními cévami, mohou být v průběhu operace limitující.
Retroperitoneoskopie představuje vhodnou metodu především pro nemocné po předchozích výkonech a intervencích v dutině břišní, kde adheze znemožňují transperitoneální operaci.
Nejpoužívanější technikou je klasická Anderson-Hynesova resekční pyeloplastika. Mimo tuto metodu byly při laparoskopické rekonstrukci obstrukce v pyeloureterálním přechodu úspěšně použity Fengerova (na bázi Heineke-Mikuliczovy plastiky), Kučerova nebo Y-V plastika. Kaouk a Gill zhodnotili výsledky vice než 370 laparoskopických pyeloplastik publikovaných do roku 2002 a zjistili celkovou úspěšnost laparoskopické operace, tedy odstranění obstrukce v 95,5 % [1]. Ukazuje se, že resekční pyeloplastika poskytuje lepší výsledky především ve srovnání s technikami využívajícími Heineke-Mikuliczovu plastiku. Některé údaje hovoří o pouhých 43% uspěšnosti této metody [18]. Četnost konverzí na otevřený výkon se pohybuje mezi 1,3–5,5 %, přičemž nejvyšší počet konverzí připadá na retroperitoneoskopické operace [19]. Pooperační komplikace - hematom, urinom, pyelonefritida, poranění střevní serózy, přechodný ileus, povrchová tromboflebitida nebo restenóza PUJ, se pohybují v průměru kolem 8 % (0–12,5 %) [1,19,20].
V případě selhání operace, tedy přetrvávající dynamicky významné nebo symptomatické pyeloureterální obstrukce, je nutná reoperace. Jestliže pooperační změny pánvičky a proximálního močovodu nedovolují provést repyeloplastiku, lze problém derivace moči z ledviny vyřešit ureterokalykoanastomózou. Laparoskopická modifikace této operace zahrnuje resekci dolního pólu ledviny a anastomózu proximálního močovodu s dolním kalichem. Byly provedeny celkem 4 operace tohoto druhu. U jednoho nemocného byla nakonec pro přetrvávající symptomatickou dilataci dutého systému ledviny provedena nefrektomie [21,22].
Nové technologie a technická zdokonalení z posledních let, jako jsou robotické systémy daVinci nebo Zeus, neznamenají zásadní zvrat v laparoskopii, ale usnadňují suturu a rekonstrukci uvnitř tělní dutiny. Srovnáním standardní laparoskopické a roboticky asistované pyeloplastiky z hlediska celkového operačního času a času potřebného na vlastní anastomózu pánvičky s močovodem, vykazuje robotický výkon zkrácení operační doby téměř o polovinu [23].
V léčbě dětských pacientů zaznamenává laparoskopická pyeloplastika prudký rozvoj. Technický postup je identický a jsou prováděny jak operace resekční, tak lalokové. Především v centrech s rozvinutou laparoskopií se stává transperitoneální či retoperitoneoskopická pyeloplastika metodou volby řešení vrozené hydronefrózy dětí a adolescentů s výbornými výsledky srovnatelnými s otevřenou operací. Riziková z hlediska selhání metody je skupina dětí pod 6 měsíců věku a případy s excesivně dilatovanou pánvičkou [24,25,26].
V roce 2003 jsme publikovali první zkušenosti s laparoskopickou a retroperitoneoskopickou pyeloplastikou na našem pracovišti. Ukázalo se, že z hlediska provedení (naložení fixačního stehu na pánvičku a snadná sutura, kdy jehelec směřuje v linii anastomózy) je výhodné pro operatéra praváka provádět levostrannou pyeloplastiku transperitoneálně a pravostrannou retroperitoneoskopicky [27]. V současné době zahrnuje náš soubor 34 nemocných a máme zkušenosti jak s resekční plastikou typu Anderson-Hynes, tak s lalokovou plastikou podle Kučery. V případě levostranné operace jsme modifikovali transperitoneální výkon o transmezokolický přístup, kdy incidujeme nástěnné peritoneum mediálně od sestupného tračníku přímo nad vyklenující se dilatovanou pánvičkou mezi kolickými cévami (obr. 1). Tento přístup umožňuje rychlou mobilizaci pyeloureterální junkce bez nutnosti uvolnit a odklopit sestupný tračník mediálně (obr. 2). Minimální disekci tkání a zkrácení operačního času považujeme za největší přednost této modifikace [28].
1. Incize nástěnného peritonea nad vyklenutou pánvičkou mezi kolickými cévami při levostranné transmezokolické pyeloplastice. 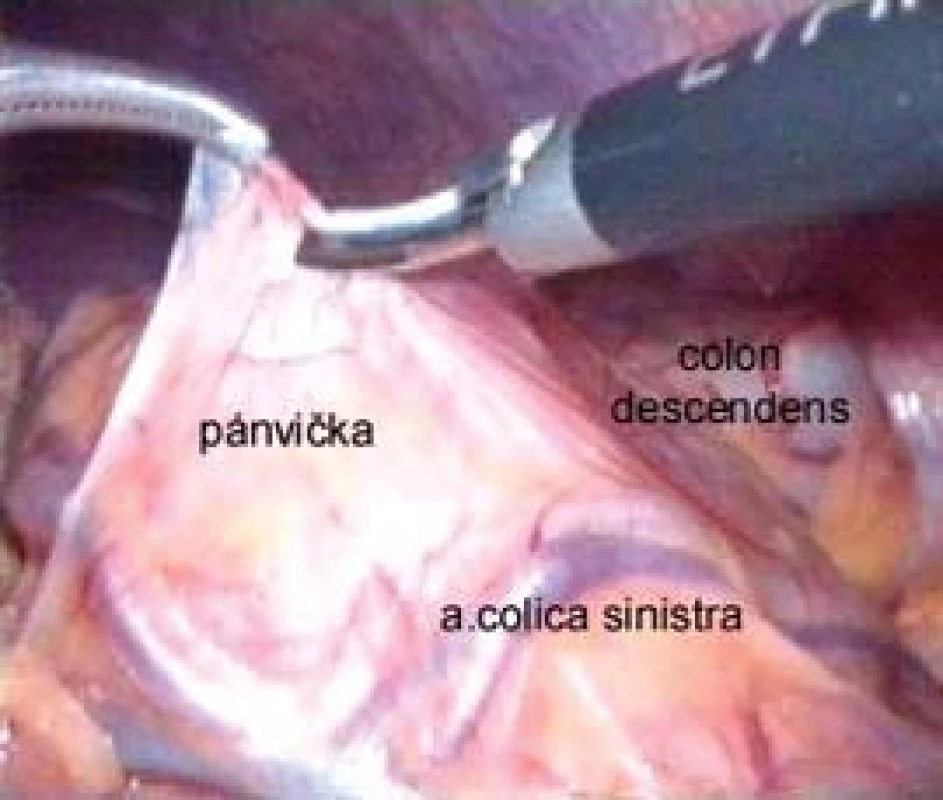
2. Obnažená pánvička a pyeloureterální přechod levé ledviny při transmezokolické pyeloplastice. 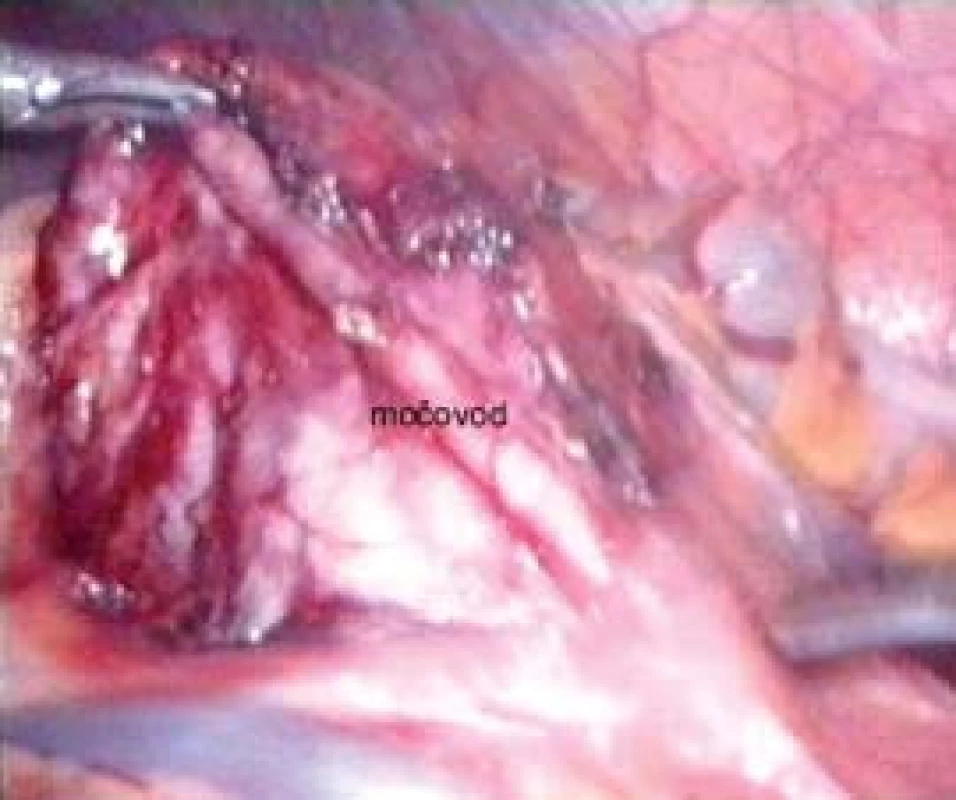
OPERACE MOČOVODU
Publikované výkony zahrnují laparoskopickou ureterolitotomii, resekci a anastomózu močovodu, náhradu močovodu ileálním segmentem a laparoskopické reimplantace.
Ureterolitotomie laparoskopickou technikou je v době široce dostupných jiných minimálně invazivních metod typu ESWL a ureterorenoskopie raritním výkonem. Indikací jsou dlouhodobě zaklíněné, objemné konkrementy, eventuálně konkrementy, u kterých došlo k selhání jiných, méně invazivních metod, a zvažuje se otevřená operace. Je-li chirurgické odstranění litiázy nezbytné, představuje laparoskopie metodu volby, která kombinuje minimálně invazivní přístup s možností odstranit konkrement vcelku, bez rizika ponechání fragmentů po trypsi.
Ureterorafie, tedy resekce a anastomóza močovodu, spolu s ileální náhradou ureteru patří do oblasti kazuistických sdělení a nedošly zatím širšího uplatnění. Důvodů je zřejmě několik. Je málo vhodných indikací a jedná se o výkony vysoce technicky náročné s relativně dlouhým operačním časem (3,7–8 hodin) [29,30,31].
V případě reimplantací se prolíná chirurgie močovodu a močového měchýře. Indikací je vezikoureterální reflux a nejčastěji prováděnou operací je Lich-Gregoirova extravezikální metoda. Po prvních rozporuplných zkušenostech z roku 1993 [32] byla v roce 2000 publikována práce Lakshmanna et al se souborem celkem 71 reimplantací u 47 nemocných, která je srovnatelná s otevřenými výkony [33]. Úspěšnost, tedy vymizení refluxu u jednostranných i oboustranných operací byla 100% a počáteční vyšší incidence komplikací s rostoucí zkušeností poklesla na uspokojivou úroveň.
Cohenova metoda vykazuje téměř 100% úspěšnost a byla rovněž modifikována pro laparoskopickou techniku. V souvislosti s intravezikální operací refluxu laparoskopickou technikou se v literatuře objevil nový pojem - pneumovezikoskopie. Tento výraz označuje práci v rozepjatém močovém měchýři, udržovaném přetlakem oxidu uhličitého [34,35]. Oproti výše popsané extravezikální metodě ponechává přístup intravezikální peritoneální dutinu intaktní a snižuje riziko pooperační retence moči popisované po otevřeném extravezikálním výkonu. Nezbytnou podmínkou pneumovezikoskopie, kterou jsme ověřili ve vlastní praxi, jsou speciální trokary s manžetami, dovolující udržovat přetlak plynu v močovém měchýři a zároveň bránící dislokaci trokaru. Nejdůležitějšími kroky jsou mobilizace močovodu, vytvoření podslizničního tunelu a sutura reimplantovaného močovodu k okolní sliznici. Problémem je především výrazně omezený manipulační prostor v močovém měchýři.
V posledních letech zaznamenal vývoj v léčbě vezikoureterálního refluxu další výrazný zvrat. Nástup Defluxu a slibné výsledky této miniinvazivní techniky povedou nejspíše k dalšímu poklesu nemocných indikovaných k chirurgické léčbě. Právě malé počty vhodných pacientů a vysoké technické nároky naznačují, že laparoskopické reimplantace budou výkony omezené na větší centra, kde koncentrace případů a personální a materiální vybavení umožní využít miniinvazivní laparoskopickou techniku.
OPERACE MOČOVÉHO MěCHÝřE
V chirurgii močového měchýře se setkáváme jednak s výkony onkochirurgickými, kde je nutné nahradit či jiným způsobem zajistit derivaci moči po odstranění měchýře, jednak s výkony, které si kladou za cíl zlepšit evakuační schopnost měchýře (divertikulektomie) nebo zvýšit jeho komplianci, kapacitu a snížit intravezikální tlak (autoaugmentace, enterocystoplastiky).
Radikální cystektomie a vytvoření příslušné derivace patří mezi nejrozsáhlejší výkony v urologii vůbec. Laparoskopie nabídla své přednosti nejprve v ablační fázi operace. Na pracovištích, kde jsou laparoskopické výkony tohoto typu prováděny, se nejčastěji kombinují s otevřeným výkonem. Laparoskopicky je provedena cystektomie, eventuálně ještě exkluze střevního segmentu pro derivaci moči s celkově menšími ztrátami. Následující konstrukce vhodné derivace pak bývá dokončena z malého řezu otevřeným přístupem včetně vlastní uretero-enterální anastomózy. V současnosti je tento způsob, tedy laparoskopicky asistovaná cystektomie s derivací otevřenou cestou, asi nejrozšířenější v onkologické chirurgii měchýře prováděné laparoskopicky.
V roce 2000 Potter et al publikovali své první zkušenosti s laparoskopickou derivací typu ureteroileostomie u nemocného s neurogenním močovým měchýřem [36] a v tomtéž roce Gill et al popsali 2 případy cystektomie s konstrukcí ileálního konduitu kompletně laparoskopickou technikou [37]. Operační čas přesahující 10 hodin jasně naznačuje, že se jedná o metodu ve vývoji, ovšem zkrácení této doby je v budoucnosti, s narůstajícími zkušenostmi a počty nemocných, pravděpodobné.
Vedle inkontinentní derivace je možné nemocným nabídnout i derivaci kontinentní, poskytující jednoznačně lepší kvalitu života. Variantou je derivace kontrolovaná análním svěračem - sigma-rectum pouch nebo ortotopická náhrada s využitím ponechané uretry.
V případě ortotopické náhrady je opět možné laparoskopicky exkludovat vhodný střevní segment a formování pouch a uretro-enterální anastomózu dokončit z malé laparotomie. Gill a němečtí autoři v čele s Turkem však ukázali, že potenciál laparoskopie nebyl dosud vyčerpán a ani kontinentní derivace neznamenají nepřekonatelnou bariéru. 2 případy ortotopické neoveziky a 5 nemocných s derivací typu Mainz pouch II představují první zkušenosti s náhradami měchýře laparoskopicky [38,39].
Resekce divertiklu močového měchýře je indikována v případě recidivujících infekcí, litiázy, retence moči nebo v případě tumoru v divertiklu. Laparoskopickou divertikulektomii je možné provést transperitoneálně i extraperitoneálně. Limitující mohou být některé lokalizace divertiklů při bázi měchýře nedosažitelné laparoskopicky a zvláštní opatrnosti je třeba v okamžiku, kdy výchlipka těsně naléhá na močovod [1].
Autoaugmentace, cystoplastiky střevním nebo žaludečním segmentem a vytvoření kontinentního ventilového mechanizmu (Mitrofanoff) jsou další rekonstrukční laparoskopické operace použité v dospělé i dětské urologii. Opět se jedná o mnoho hodin trvající výkony a teprve budoucnost a další vývoj ukáží jejich klinický přínos.
ANDROLOGICKÉ OPERACE (VARIKOKÉLA, ORCHIOPEXE)
V dětské urologii je asi nejrozšířenější aplikací laparoskopie diagnostika a léčba některých typů kryptorchizmu. V případě nehmatného varlete je použití laparoskopie jasně doporučeným postupem, který umožní diagnostiku intraabdominální retence či anorchie a zároveň nabídne možnost léčby. V rámci jedné operace, nalezneme-li varle, je možné provést laparoskopicky asistovanou orchiopexi, 1. dobu Fowler-Stephensovy operace nebo odstranit dysgenetickou gonádu či dysgenetické struktury vývodných cest pohlavních. Optika použitelná do 5mm portů a 3 mm silné instrumentárium umožňují bezpečně operovat i šestiměsíční kojence.
U starších dětí a dospívajících je stále rozšířenou indikací laparoskopická operace varikokély.
V adolescentním věku se v dětské urologii setkáváme s onemocněním žil semenného provazce - varikokélou. Laparoskopie je metoda kombinující minimálně invazivní a mikrochirurgický přístup na supraingvinální úrovni s minimálním rizikem atrofie varlete v případě arteficiálního poranění vnitřní spermatické tepny. Je brána jako metoda volby především u oboustranného postižení. Umožňuje ze stejných vstupů ošetřit oba svazky vnitřních spermatických cév. U adolescentů s jednostranným postižením byla preferována především pro rychlost - v případě neselektivního přerušení celého svazku podle Paloma, relativně nízké náklady a nízké riziko perzistence či recidivy onemocnění. Přerušení zejména lymfatických cév ale vedlo k vyššímu výskytu sekundární hydrokély a hypertrofie v důsledku intratestikulárního edému s nižší testikulární funkcí podle stimulačního LH-RH testu [40]. S nástupem otevřené mikrochirurgie, která umožnila šetřit jednak arterii, jednak lymfatické cévy, se laparoskopie dostala poněkud do pozadí.
Zvětšení obrazu poskytované optikou laparoskopu umožňuje mikrochirurgickou techniku i při laparoskopii (obr. 3). Ve vlastní praxi jsme potvrdili, že laparoskopická mikrochirurgická lymfatické cévy šetřící operace varikokély je nejen možná, ale vede k signifikantnímu poklesu výskytu sekundární hydrokély a testikulární hypotrofie ve srovnání s konvenční operací podle Paloma. Navíc supraingvinální přístup minimalizuje riziko testikulární atrofie a minimálně invazivní přístup s nízkou četností perioperačních a pooperačních komplikací činí z této techniky důležitou léčebnou modalitu [41].
3. Pohled na svazek vnitřních spermatických cév a doprovodných lymfatik při laparoskopické mikrochirurgické lymfatika šetřící operaci varikokély. 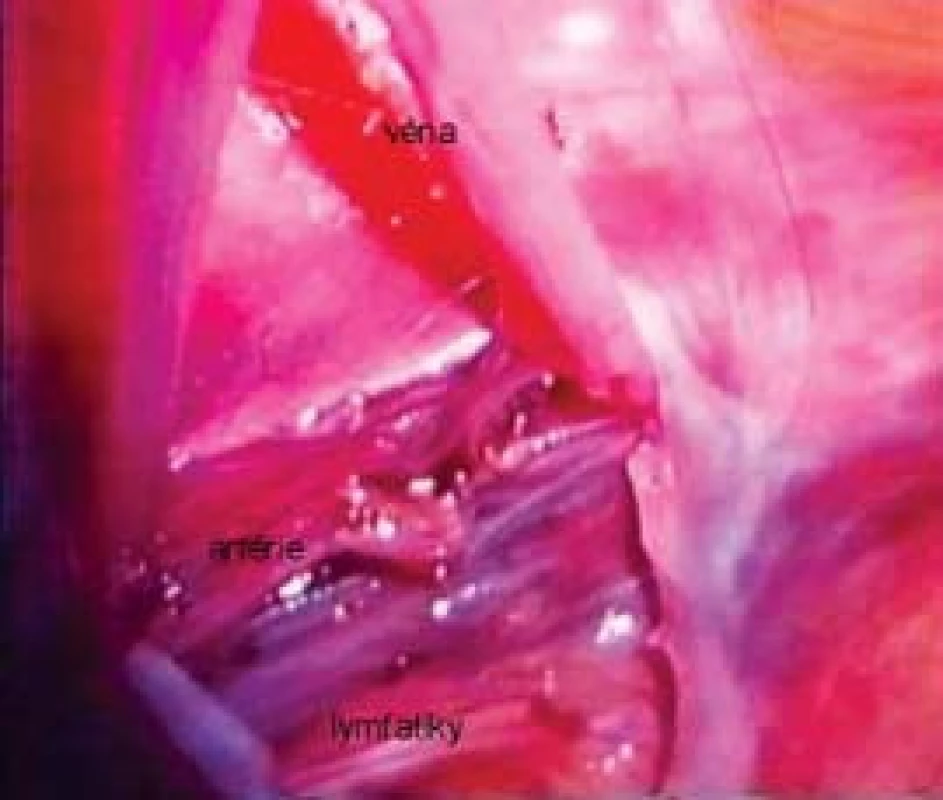
ZÁVĚR
Rekonstrukční urologická laparoskopie je miniinvazivní alternativou klasické chirurgie v léčbě urologických onemocnění poskytující srovnatelné výsledky. V léčbě některých onemocnění, jako je například vrozená hydronefróza, varikokéla, kryptorchizmus, se laparoskopie stává metodou volby, využívá zvětšení obrazu a dosahuje stejného nebo nižšího výskytu komplikací. Menší krevní ztráta, lepší pooperační průběh, menší spotřeba analgetik, rychlejší rekonvalescence a v neposlední řadě příznivější kosmetický efekt operační rány dále podtrhují její přínos. Prudký technologický vývoj a nástup robotiky do laparoskopie přináší pohyb pracovního elementu ve 3 osách a umožňuje přesnou práci v malém prostoru zkracující operační časy. V nejbližší době lze očekávat především dlouhodobé výsledky, nezbytné pro relevantní posouzení efektivity a perspektivy jednotlivých výkonů v rekonstrukční urologické laparoskopii.
MUDr. Josef Sedláček
doc. MUDr. Radim Kočvara, CSs.
Urologická klinika 1. LF UK a VFN, Praha
Katedra urologie a subkatedra dětské urologie IPVZ, Praha
Sources
1. Kaouk JH, Gill IS. Laparoscopic reconstructive urology. J Urol 2003; 170 : 1070-1078.
2. McDougall EM, Clayman RV. Laparoscopic nephrectomy for benign disease: Comparison of the transperitoneal and retroperitoneal approaches. J Endourol 1996; 10 : 45-49.
3. Rassweiler JJ, Fornara P, Weber M et al. Laparoscopic nephrectomy: The experience of the laparoscopic working group of the German Urologic Association. J Urol 1998; 160 : 18-21.
4. Docimo SG, Peters CA. Pediatric endourology and laparoscopy. In: Campbell´s urology. 8th ed.
5. Tobias JD. Anesthetic considerations for laparoscopy in children. Semin Laparosc Surg 1998; 5 : 60-66.
6. Razvi HA, Fields D, Vargas JC et al. Oliguria during laparoscopic surgery: Evidence for direct renal parenchymal compression as an etiologic factor. J Endourol 1996; 10 : 1-4.
7. Walther MM, Herring J, Choyke PL, Linehan WM. Laparoscopic partial adrenalectomy in patients with heriditary forms of pheochromocytoma. J Urol 2000; 164(1): 14-17.
8. Sasagawa I, Suzuki Y, Itoh K, Izumi T, Miura M, Suzuki H, Tomita Y. Posterior retroperitoneoscopic partial adrenalectomy: clinical experience in 47 procedures. Eur Urol 2003; 43(4): 381-385.
9. Študent V, Belej K, Vidlář A, Hartmann I, Záura F. Laparoskopická parciální adrenalektomie u feochromocytomu. Čes Urol 2001; 5 : 28-31.
10. Seifman BD, Hollenbeck BK, Wolf JS jr. Laparoscopic nephron-sparing surgery for a renal mass: 1-year minimum follow-up. J Endourol 2004; 18(8):783-786.
11. Šafařik L, Dvořáček J, Novák J, Novák K, Hanuš T, Pokuta P. The purse-string suture in nephron-sparing surgery for renal cell carcinoma. BJU Int 2003; 92(9):1041-1043.
12. Winfield HN, Donovan JF, Lund GO, Kreder KJ, Stanley KE, Brown BP et al. Laparoscopic partial nephrectomy: initial experience and comparison to the open surgical approach. J Urol 1995; 153(5): 1409-1414.
13. Rubinstein M, Colombo JR Jr, Finelli A, Gill IS. Laparoscopic partial nephrectomy for cancer: techniques and outcomes. Int Braz J Urol 2005; 31(2):100-104.
14. Peters CA Laparoscopic and robotic approach to genitourinary anomalies in children. Urol Clin N Am 2004; 31 : 595-605.
15. Schuessler WW, Grune MT, Tecuanhuey LV, Preminger GM. Laparoscopic dismembered pyeloplasty. J Urol 1993; 150 : 1795-1799.
16. Kavoussi LR, Peters CA. Laparoscopic pyeloplasty. J Urol 1993 150 : 1891 - 1994.
17. Puppo P, Perachino M, Riccotti G, Bozzo W, Pezzica C. Retroperitoneoscopic treatment of ureteropelvic obstruction. Eur Urol 1997; 31 : 204-208.
18. Casale P, Grady RW, Joyner BD, Zeltser IS, Figueroa TE, Mitchell ME. Comparison of dismembered and nondismembered laparoscopic pyeloplasty in the pediatric patient. J Endourol 2004; 18(9): 875-878.
19. Soulíe M, Salomon L, Petard J-J, Mouly P, Manuta A, Antiphon P et al. Extraperitoneal laparoscopic pyeloplasty: a multicenter study of 55 procedures. J Urol 2002; 166(1): 48-50.
20. Turk IA, Davis JW, Winkelmann B et al. Laparoscopic dimembered pyeloplasty - method of choice in the presence of an enlarged renal pelvis and crossing vessels. Eur Urol 2002; 42 : 268-275.
21. Gill IS, Cherullo EE, Steinberg AP, Desai MM, Abreu SC, Ng C, Kaouk JH. Laparoscopic ureterocalicostomy: initial experience. J Urol 2004; 171(3): 1227-1230.
22. Terai A, Kamoto T, Ogawa O. Retroperitoneoscopic ureterocalicostomy for congenital proximal ureteral stenosis. Urology 2004; 63(5): 982-984.
23. Gettman MT, Peschel R, Neururer R, Bartsh G. A comparison of laparoscopic pyeloplasty performed with the daVinci robotic systém versus standard laparoscopic techniques: initial clinical results. Eur Urol 2002; 42(5): 453-7.
24. Janetschek G, Peschel R, Frauscher F. Laparoscopic pyeloplasty. Urol Clin North Am 2000 27(4): 695-704.
25. Tan HL. Laparoscopic Anderson-Hynes dismembered pyeloplasty in children. J Urol 1999; 162(3/2): 1047-1047.
26. Yeung CK, Tam YH, Sihoe JD, Lee KH, Liu KW. Retroperitoneoscopic dismembered pyeloplasty for pelvi-ureteric junction obstruction in infants and children. BJU Int 2001; 87(6): 509-513.
27. Kočvara R, Sedláček J, Vraný M, Dvořáček J, Dítě Z. Laparoskopická a retroperitoneoskopická pyeloplastika. Čes Urol 2003; 7(4): 6-10.
28. Kočvara R, Dvořáček J, Sedláček J, Dítě Z. Transmesocolic approach in laparoscopic pyeloplasty. Eur Urol 2005; 3(Suppl): 279.
29. Matsuda T, Yasumoto R, Tsujino T. Laparoscopic treatment of a retrocaval ureter. Eur Urol 1996; 29(1): 115-118.
30. Polascik TJ, Chen RN. Laparoscopic uretroureterostomy for retrocaval ureter. J Urol 1998; 160(1): 121-122.
31. Gill IS, Savage SJ, Senagore AJ, Sung GT. Laparoscopic ileal ureter. J Urol 2000 163(4): 1199-1202.
32. Atala A, Kavoussi LR, Goldstein DS, Retik AB, Peters CA. Laparoscopic correction of vesicoureteral reflux. J Urol 1993; 150 : 748-751.
33. Lakshmanan Y, Fung LC. Laparoscopic extravesicular ureteral reimplantation for vesicoureteral reflux: recent technical advances. J Endourol 2000; 14(7): 589-593.
34. Gill IS, Ponsky LE, Desai M, Kay R, Ross JH. Laparoscopic cross-trigonal Cohen ureteroneocystostomy: novel technique. J Urol 2001; 166(5): 1811-1814.
35. Yeung CK, Borzi P. Pneumo-vesicoscopic Cohen ureteric reimplantation with carbon dioxide bladder insufflation for gross VUR. BJU Int 2002 89 : 15-86.
36. Potter SR, Charambura TC, Adams JB, Kavoussi LR. Laparoscopic ileal konduit: five-year follow-up. Urology 2000; 56(1): 22-25.
37. Gill IS, Fergany A, Klein EA, Kaouk JH, Sung GT, Meraney AM. Laparoscopic radical cystoprostatectomy with ileal konduit performed completely intracorporeally: the initial 2 cases. Urology 2000; 56(1): 26-29.
38. Gill IS, Kaouk JH, Meraney A, Desai MM, Ulchaker JC, Klein EA. Laparoscopic radical cystectomy and continent orthotopic ileal neobladder performed completely intracorporeal: the initial experience. J Urol 2002; 168(1): 13-18.
39. Turk I, Deger S, Winkelmann B, Schonberger B, Loening SA. Laparoscopic radical cystectomy with continent urinary diversion (rectal sigmoid pouch) performed completely intracorporeally: the initial 5 cases. J Urol 2002; 165 : 1863-1866.
40. Kočvara R, Doležal J, Hampl R, Povýšil C, Dvořáček J, Hill M, Dítě Z, Staněk Z, Novák K. Division of lymphatic vessels at varicocelectomy leads to testicular oedema and decline in testicular function according to the LH-RH analogue stimulation test. Eur Urol 2003; 43 : 430-435.
41. Kočvara R, Dvořáček J, Sedláček J, Dítě Z, Novák K. Lymphatic-sparing laparoscopic varicocelectomy: a microsurgical repair. J Urol 2005; 173(5): 1751-1754.
Labels
Paediatric urologist Urology
Article was published inUrological Journal

2005 Issue 3-
All articles in this issue
- INTEGRATION OF ROBOTIC RADICAL PROSTATECTOMY INTO A PRACTICE OF COMMON OPEN SURGERY PROCEDURES
- CARCINOMA OF PROSTATE AND LAPAROSCOPIC SURGERY
- PERCUTANEOUS ENDOPYELOPLASTY: CURRENT CLINICAL STATUS
- RECONSTRUCTIVE LAPAROSCOPY IN UROLOGY
-
POTENTIAL OF LAPAROSCOPY AND RETROPERITONEOSCOPY IN THE TREATMENT OF RENAL PARENCHYMAL TUMOURS
PART I - NEPHRECTOMY -
POTENTIAL OF LAPAROSCOPY AND RETROPERITONEOSCOPY IN THE TREATMENT OF RENAL PARENCHYMAL TUMOURS
PART II - KIDNEY-SAVING PROCEDURES - LAPAROSCOPIC ADRENALECTOMY
- COMMON COMPLICATIONS OF LAPAROSCOPY
- LAPAROSCOPIC SURGERY IN UROLOGY - POSSIBLE COMPLICATIONS AND THEIR PREVENTION; TIMELY IDENTIFICATION AND EFFECTIVE SOLUTION
- DO WE HAVE A NOTION OF THE CONVENTION ON HUMAN RIGHTS AND BIOMEDICINE?
- Urological Journal
- Journal archive
- Current issue
- Online only
- About the journal
Most read in this issue- COMMON COMPLICATIONS OF LAPAROSCOPY
- DO WE HAVE A NOTION OF THE CONVENTION ON HUMAN RIGHTS AND BIOMEDICINE?
- RECONSTRUCTIVE LAPAROSCOPY IN UROLOGY
-
POTENTIAL OF LAPAROSCOPY AND RETROPERITONEOSCOPY IN THE TREATMENT OF RENAL PARENCHYMAL TUMOURS
PART I - NEPHRECTOMY
Login#ADS_BOTTOM_SCRIPTS#Forgotten passwordEnter the email address that you registered with. We will send you instructions on how to set a new password.
- Career

