-
Medical journals
- Career
PORUCHY HOJENÍ PO OPERAČNÍ LÉČBĚ ZLOMENIN STEHENNÍ KOSTI U SDRUŽENĚ PORANĚNÝCH PACIENTŮ
Authors: Karel Šmejkal; Jan Šimek; Tomáš Dědek; Jiří Páral
Authors‘ workplace: Hradec Králové, Chirurgická klinika, Oddělení úrazové chirurgie ; Fakulta vojenského zdravotnictví Hradec Králové, Univerzita obrany v Brně, Katedra vojenské chirurgie, Fakultní nemocnice
Published in: Úraz chir. 27., 2020, č.4
Overview
ÚVOD: Zlomeniny stehenní kosti jsou nejčastěji výsledkem vysokoenergetického mechanizmu. Jejich primární ošetření, definitivní řešení a řešení poruch hojení jsou stále námětem k diskuzi.
CÍL: Cílem práce bylo analyzovat příčiny poruchy kostního hojení stehenní kosti, infekční komplikace a možnosti jejich řešení.
METODIKA: Jedná se o retrospektivní studii 1433 pacientů z let 2014 až 2018. Zaměřili jsme se na skupinu sdruženě poraněných pacientů s NISS > 15, kteří zároveň utrpěli zlomeninu diafýzy nebo distální části stehenní kosti. Z tohoto souboru 178 pacientů zemřelo. Ze zbylých 998 pacientů s NISS > 15 utrpělo 82 pacientů (8 %) současně zlomeninu diafyzární nebo distální části stehenní kosti.
VÝSLEDKY: Ke zhojení zlomeniny bez nutnosti další intervence došlo v 84 % případů. U dvou pacientů (2,6 %) byl stav hodnocen jako prodloužené hojení. K primárnímu nezhojení došlo celkem u 6 pacientů (8 %).
DISKUZE: K řešení poruchy hojení stehenní kosti se nejčastěji používá výměna hřebu za silnější po předvrtání dřeňové dutiny a s možným přidáním vymezovacích šroubů. Úspěšnost této techniky se pohybuje mezi 75 a 100 %. Další možnou operační technikou je augmentace stávajícího hřebu přídatnou dlahou, která se osvědčila zejména v infraistmické části diafýzy, tedy v distální třetině. Úspěšnost této metody překračuje 90 %. Třetí možnou operační technikou je konverze nitrodřeňové osteosyntézy na dlahovou. Její význam spatřujeme při nutné konverzi relativní na absolutní stabilitu.
ZÁVĚR: Příčiny poruchy hojení kosti jsou mechanické, biologické a kombinace obojího. Mechanickou příčinou může být nedostatečná stabilita nebo naopak přílišná rigidita osteosyntézy, která nevede ke tvorbě svalku. Biologickou příčinou je nejčastěji porucha výživy fragmentů zlomeniny. Odhalením příčiny poruchy hojení pak můžeme správnou intervencí dosáhnout zhojení.
Klíčová slova:
Multiple trauma – femoral fracture – surgical treatment – impaired healing
ÚVOD
Zlomeniny stehenní kosti jsou nejčastěji výsledkem vysokoenergetického mechanizmu. Jejich primární ošetření, definitivní řešení a řešení poruch hojení jsou stále námětem k diskuzi. Poruchy hojení stehenní kosti jsou socioekonomickým problémem. Obzvláště u mladých lidí hraje významnou roli jejich návrat do práce k běžným aktivitám. Existuje řada faktorů, které mají prokazatelný vliv na kostní hojení, jako jsou kouření, medikace nesteroidními antiflogistiky, komorbidity (diabetes, apod.) a řada dalších. V naší práci rekapitulujeme úspěšnost operační léčby stehenní kosti a možnosti řešení poruch hojení.
CÍL
Cílem práce bylo analyzovat příčiny poruchy kostního hojení stehenní kosti, infekční komplikace a možnosti jejich řešení.
METODIKA
Jedná se o retrospektivní studii komplikací z let 2014 až 2018. Zaměřili jsme se na skupinu sdruženě poraněných pacientů, kteří zároveň utrpěli zlomeninu diafýzy nebo distální části stehenní kosti. Sledovali jsme výskyt poruch hojení, infekčních komplikací a jejich řešení. Vstupním kritériem pro zařazení do souboru byla zlomenina diafýzy a distální třetiny stehenní kosti jako součást sdruženého poranění.
V letech 1/2014 až 12/2018 jsme ošetřili celkem 1433 pacientů s NISS > 15, kteří byli starší 16 let a byli primárně či sekundárně transportováni do traumacentra FNHK. Z tohoto souboru 178 pacientů zemřelo. Ze zbylých 998 pacientů s NISS > 15 utrpělo 82 pacientů (8 %) současně zlomeninu diafyzární nebo distální části stehenní kosti. Z tohoto souboru bylo pět pacientů po operačním řešení sledováno, respektive doléčeno na spádových chirurgických pracovištích a neměli jsme tak možnost jejich stav sledovat až do konce. Ze zbylých 77 pacientů se v 49 případech jednalo o zlomeninu diafýzy stehenní kosti. V deseti případech o zlomeninu distální části stehenní kosti a v 18 případech o etážovou zlomeninu.
Vylučujícími kritérii byly věk pod 16 let, zlomeniny proximálního femuru (včetně zlomenin subtrochanterických) a monotraumata. Pacienty s izolovanou zlomeninou diafýzy stehenní kosti (monotraumata) jsme záměrně vyloučili. Tato skupina obsahovala 71 pacientů za stejné časové období, tedy 1/2014 – 12/2018. Jedná se často o starší pacienty s osteoporózou. Zlomeniny vznikají často nepřímým nízkoenergetickým mechanizmem a také taktika operační léčby může být rozdílná.
Doba sledování pacientů byla minimálně 12 měsíců. Pacienti byli kontrolováni v pravidelných měsíčních intervalech. Nikdo po dobu sledování nezemřel! Průměrný věk pacientů byl 39 let. Převažovali muži, a to z 80 %. Otevřenou zlomeninu utrpělo 29 pacientů (38 %). Za zhojenou byla považována zlomenina, u které došlo, podle rentgenové dokumentace, k přehojení lomné linie alespoň ve ¾ obvodu kortikální kosti.
VÝSLEDKY
K primárnímu ošetření jsme použili zevní fixátor v 72 případech (94 %) – v rámci „damage control surgery“. K definitivnímu ošetření, bez ohledu na lokalizaci zlomeniny, jsme ve 44 % (n=33) použili retrográdně zaváděný hřeb DFN Distal femoral nail (DePuy Synthes, Switzerland). Dále ve 14 % (n=11) hřeb UFN Unreamed femoral nail (De - Puy Synthes, Switzerland). Ve 12 % (n=9) jsme použili hřeb PFN - A long Proximal femoral nail (DePuy Synthes, Switzerland). V 10 % (n=8) jsme použili LCP dlahu Locking compression plate (DePuy Synthes, Switzerland) pro zlomeniny diafyzární a v 9 % (n=7) LCP dlahu pro distální femur. Kombinaci hřebu DFN a DHS dlahy Dynamic hip screw (DePuy Synthes, Switzerland) jsme použili v 9 % (n=7) a nakonec jedenkrát hřeb Universal (DePuy Synthes, Switzerland) (1 %) a jedenkrát kombinaci dlahy pro distální femur a DHS dlahy (1 %).
Ke zhojení bez nutnosti další intervence došlo v 84 % případech. U dvou pacientů (2,6 %) byl stav hodnocen jako prodloužené hojení. U obou jsme provedli pouze ambulantní dynamizaci hřebu v lokální anestezii s odstupem cca 8 – 9 měsíců, která vedla k posílení již tvořícího se svalku a následnému dohojení zlomeniny. Jednalo se v jednom případě o krátce šikmou zlomeninu v oblasti distální metafýzy. Ve druhém případě šlo o tříštivou zlomeninu pod istmem u pacienta s traumaticky amputovanou stejnostrannou dolní končetinou v bérci, u kterého bylo obtížné dávkovat zatížení končetiny nášlapem. K primárnímu nezhojení zlomeniny došlo celkem u šesti pacientů (8 %.) Respektive čtyřikrát v oblasti diafýzy (8 %) a dvakrát v oblasti distální části stehenní kosti (20 %). Etážové zlomeniny se zhojily vždy.
Zlomeniny diafýzy stehenní kosti, které se nezahojily, byly primárně ošetřeny třikrát nitrodřeňovým hřebem (75 %) a jedenkrát dvojicí titanových dlah. Dvakrát byl hřeb předvrtán. Jedenkrát jsme hřebovali bez předvrtání s ohledem na otevřenou tříštivou zlomeninu diafýzy. Otevřenou zlomeninu utrpěli tři pacienti (75 %) a jen u jednoho se jednalo o zlomeninu zavřenou (25 %). Jedenkrát byla zlomenina jednoduchá příčná až krátce šikmá (25 %) a třikrát se jednalo o zlomeninu tříštivou (75 %).
Řešením, které vedlo ke konečnému zhojení, bylo jedenkrát posílení stability zavedením vymezovacích šroubů společně s dynamizací hřebu u původně příčné zlomeniny (obr. 1).
Image 1. Nedostatečná stabilita IM hřebu – řešeno dynamizací hřebu a posílením stability vymezovacími šrouby, a) nezhojená jednoduchá zlomenina diafýzy po retrográdně zavedeném hřebu DFN po 6 měsících od úrazu, b) zhojeno po dynamizaci ponechaného hřebu in situ a posílení stability zavedením vymezovacích šroubů – 6 měsíců po revizní operaci 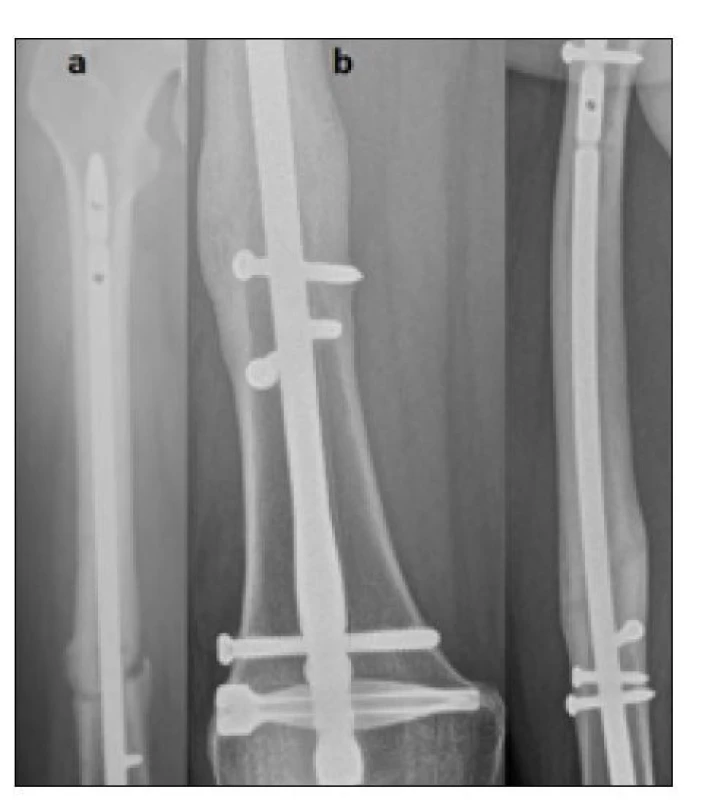
Jedenkrát jsme poruchu hojení řešili doplněním směsi autologní a alogenní spongioplastiky do oblasti defektu. Defekt vznikl po odstranění avitálních kostních fragmentů, které jsme provedli během primárního ošetřování a opakovaných převazů otevřené tříštivé zlomeniny. Zlomeninu jsme následně řešili osteosyntézou dvěma dlahami – laterální a helikální (obr. 2).
Image 2. Poúrazový defekt a nedostatečná stabilita při použití techniky přemosťující dlahou – řešeno posílením stability přidáním druhé dlahy a spongioplastikou, a) nezhojená tříštivá zlomenina diafýzy po dlahové osteosyntéze, b) zhojeno po přidání druhé (helikální) dlahy a spongioplastice – 6 měsíců po revizní operaci 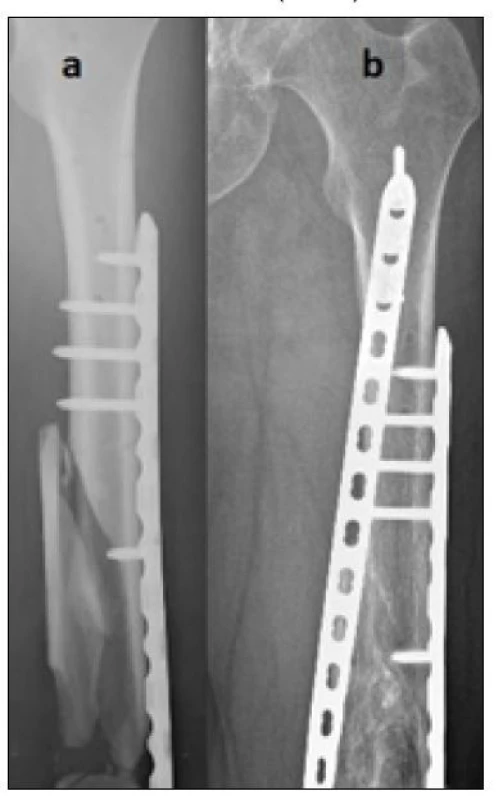
Jedenkrát jsme poruchu hojení řešili augmentací stávajícího hřebu DFN dlahou DCP (Dynamic compression plate) 3,5 mm včetně dekortikace a spongioplastiky u tříštivé zlomeniny.
V posledním případě, rovněž u tříštivé zlomeniny, jsme operovali ve dvou dobách. Nejprve přefrézováním dřeňové dutiny a výměnou původního hřebu UFN 11 mm za silnější hřeb Univerzál 14 mm. Ke zhojení však nedošlo. Následně jsme proto ještě konvertovali hřeb Univerzál na dlahovou osteosyntézu včetně dekortikace a spongioplastiky (obr. 3).
Image 3. Nedostatečné hojení tříštivé zlomeniny diafýzy po OS IM hřebem – řešeno konverzí na dlahovou osteosyntézu se spongioplastikou, a) přehojení pouze po obvodu kosti s centrálním defektem po antegrádně zavedeném hřebu UFN, b) zhojeno po konverzi na dlahovou osteosyntézu a výplní defektu spongiózní kostí – 6 měsíců po revizní a 18 měsíců po primární operaci 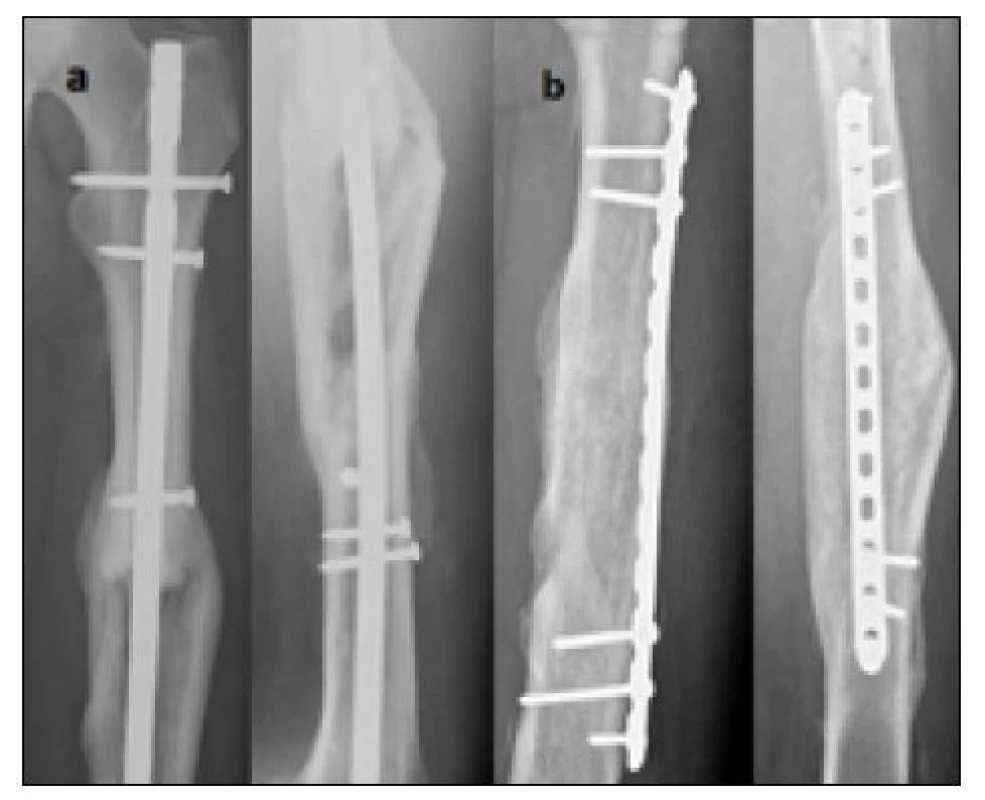
V posledních třech zmíněných případech (tedy u tříštivých zlomenin – 75 %) byly známky hojení od počátku přítomny, ale došlo k prohojení pouze po obvodu kosti (diafýzy) s ohledem na primární dislokaci kostních fragmentů. Zbytkový centrální defekt jsme tedy řešili jako pakloub.
Zlomeniny distální části stehenní kosti, které se nezahojily, byly primárně řešeny jedenkrát předvrtávaným a staticky zajištěným hřebem DFN u zavřené zlomeniny typu C2 a jedenkrát dlahou pro distální femur u zlomeniny otevřené typu C3. Vždy se tedy jednalo o zlomeniny s tříštivou zónou v metafýze (100 %).
Řešením, které vedlo ke konečnému zhojení, bylo jednou přefrézování dřeňové dutiny a výměna původního hřebu DFN 10 mm za silnější hřeb DFN 13 mm, spolu s posílením stability zavedením vymezovacích šroubů (obr. 4).
Image 4. Porucha hojení po ošetření zlomeniny distální metadiafýzy se spirálním mezifragmentem, řešeno konverzí na silnější předvrtaný retrográdní hřeb v kombinaci s vymezovacími šrouby, a) nezhojená zlomenina s mezifragmentem po retrográdně zavedeném hřebu DFN po 6 měsících od úrazu, b) zhojeno po vyfrézování dřeňové dutiny a výměně hřebu za silnější hřeb v kombinaci s vymezovacími šrouby – 6 měsíců po revizní operaci 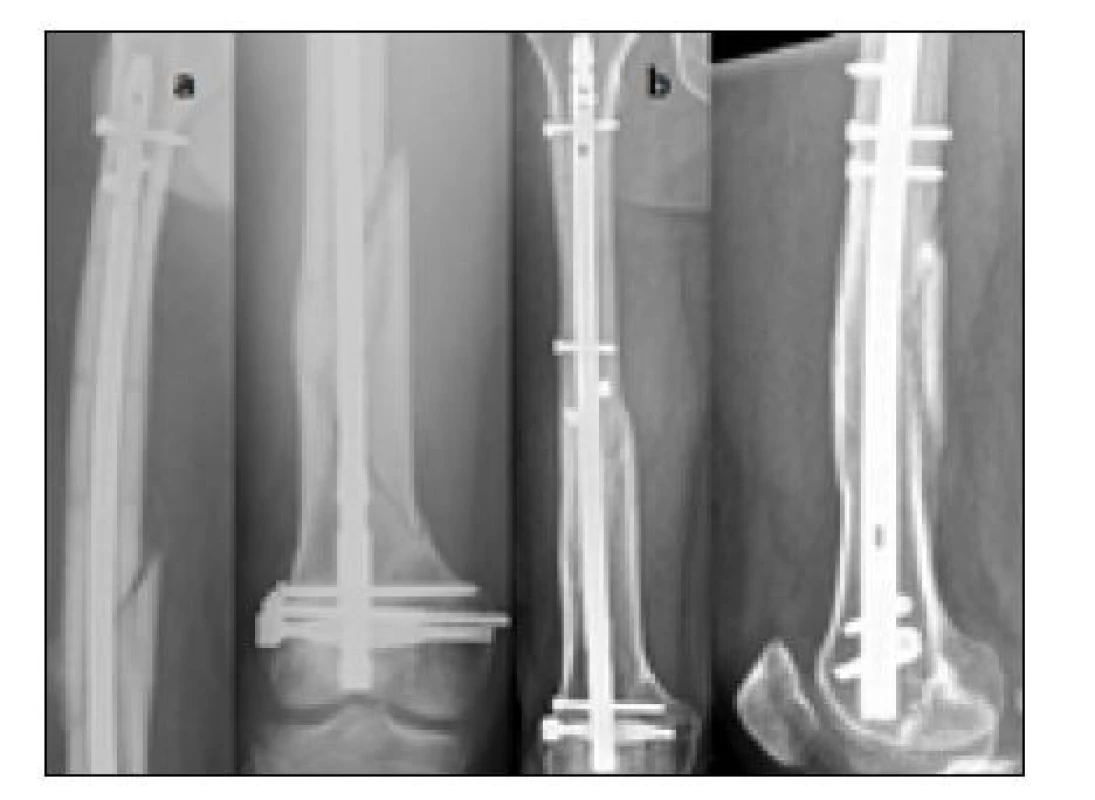
Ve druhém případě jsme k primárně použité ocelové LCP dlaze pro distální femur ze zevní strany přidali plánovaně s odstupem 12 týdnů druhou dlahu 3,5 mm z mediální strany včetně alogenní spongioplastiky do oblasti tříštivé zóny v metafýze. Zde však došlo k selhání osteosyntézy, respektive uvolnění relativně krátké dlahy (s ohledem na délku lomné linie – tříštivé zóny) ze zevní strany s následnou infekční komplikací. Řešením byla výměna ocelových dlah za titanové a delší dlahy a dočasná implantace lokálního nosiče antibiotik Septopalu® (Zimmer Biomet) včetně systémové léčby infektu antibiotiky Piperacilin/Tazobactam 4,5 g Pfizer® intravenózně po osmi hodinách (obr. 5, Tab. 1).
Image 5. Porucha hojení po ošetření zlomeniny distální metafýzy dlahou ze zevní strany s posílením stability přídatnou dlahou v druhé době – komplikováno infektem a ztrátou stability – řešenou reosteosyntézou po sanaci infektu, a) osteosyntéza tříštivé zlomeniny distální metafýzy LCP dlahou ze zevní strany, b) plánované posílení stability přídatnou dlahou z vnitřní strany a spongioplastika – 12 týdnů po primární osteosyntéze, c) uvolnění (selhání) dlahy na zevní straně s infekční komplikací – 18 týdnů od předchozí operace, d) zhojeno po sanaci infektu včetně implantace Septopalu® a výměně ocelových implantátů za titanové – 12 měsíců po primární osteosyntéze 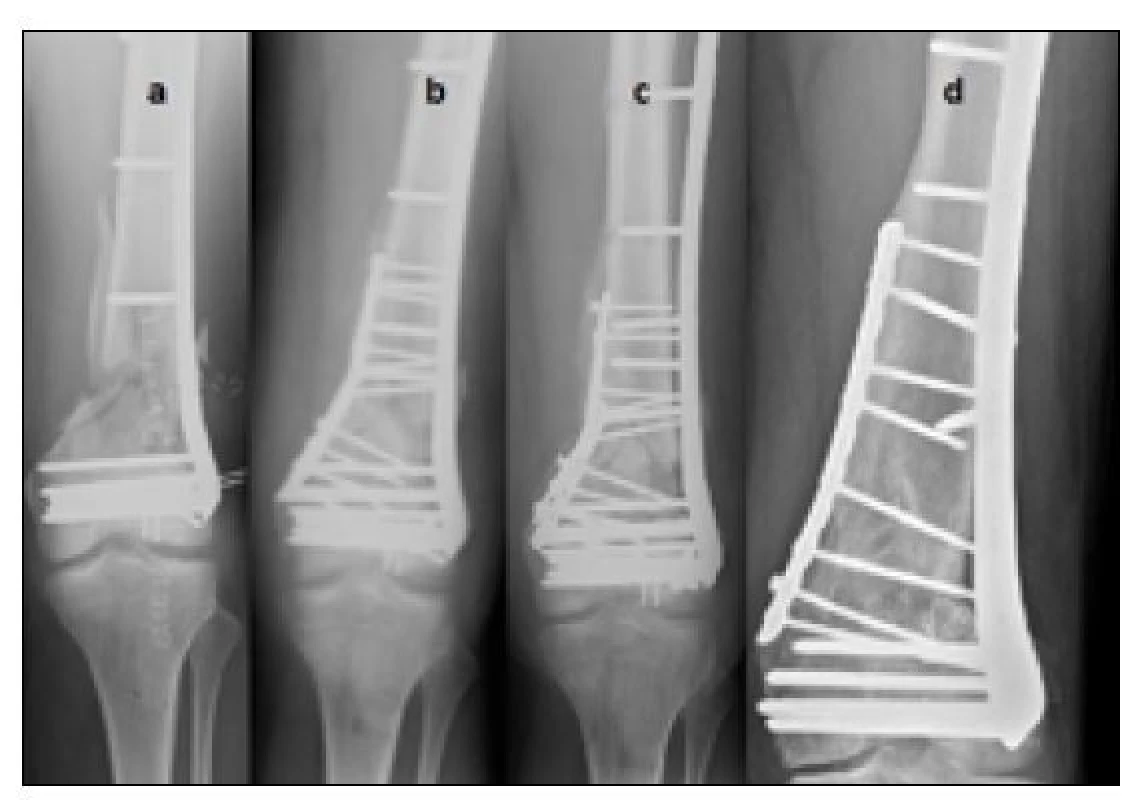
Table 1. Příčina vzniku pakloubu a jejich řešení 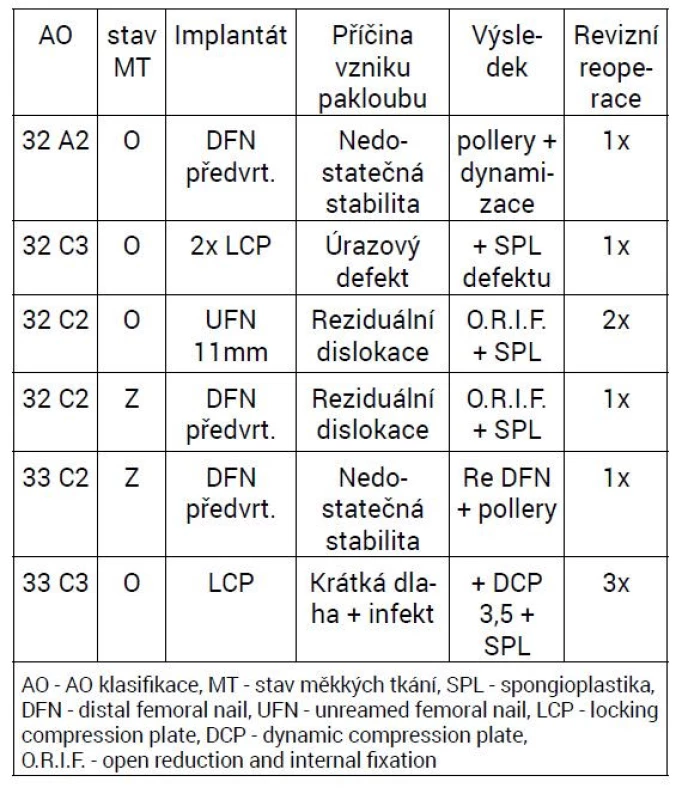
Infekční komplikace jsme řešili u čtyř pacientů (5 %). Ve dvou případech se jednalo o primárně otevřenou zlomeninu.
První pacient utrpěl také současně luxaci kolenního kloubu. I přes repozici, stabilizaci zevním fixátorem, cévní rekonstrukci a následně také fasciotomie došlo postupně k nekróze svalových skupin lýtka se septickým stavem po třech týdnech. Závažný celkový stav si vyžádal amputaci dolní končetiny ve stehně.
U druhého pacienta došlo po sedmi dnech ke kontaminaci hematomu ve stehně po otevřené zlomenině klostridiovým agens. Provedli jsme opakované drenáže, laváže, sekvestrotomie i opakované výplně kostního defektu cementovou plombáží s antibiotikem (Gentamicin, LEK Pharmaceutical D.D., Ljubljana). Zlomeninu jsme stabilizovali nejprve zevním fixátorem a následně po pěti měsících titanovou dlahou. Nakonec jsme byli nuceni i zde provést amputaci dolní končetiny ve stehně.
U třetího pacienta došlo po 15 dnech od zavedení PFN - A long hřebu také ke kontaminaci pooperačního hematomu Staphylococcus aureus s následnou nutností extrakce hřebu. Zlomeninu jsme stabilizovali zevním fixátorem. Provedli jsme vyfrézování dřeňové dutiny, laváž po vynětí hřebu a implantaci Septopalu. Infekt se podařilo zvládnout a po osmi týdnech jsme konvertovali fixátor na titanovou dlahu včetně autologní spongioplastiky.
U posledního pacienta se jednalo o kontaminaci pooperačního hematomu Staphylococcus epidermidis po dlahové osteosyntéze. Příčinou bylo předávkování antikoagulační prevence. Stav jsme vyřešili revizí, drenáží a výměnou ocelové dlahy za titanovou necelé tři týdny od primární operace.
DISKUZE
Je třeba zohlednit charakteristiku našeho souboru, který tvoří pacienti závažně sdruženě poraněni. Zlomeniny jsou výsledkem vždy vysokoenergetického poranění a také závažnost jejich celkového stavu negativně ovlivňuje biologickou schopnost organizmu ke kostnímu hojení.
Četnost výskytu poruch hojení v oblasti diafýzy stehenní kosti v našem souboru odpovídá údajům uváděných v literatuře, kde se pohybuje mezi 5 % a 12 % [5]. Jako prodloužené hojení lze označit stav, kdy nedošlo ke zhojení po dobu šesti měsíců od operace. Pakloubem pak nazýváme stav, kdy nedojde ke zhojení kosti do doby devíti měsíců od operace nebo jestliže nejsou na rentgenových snímcích patrny známky progrese hojení po dobu třech měsíců po sobě.
K poruchám hojení dochází nejčastěji při zbytkové distrakci na lomné linii, nedostatečné stabilitě osteosyntézy, interpozici měkkých tkání do linie lomu [8] nebo poškozením měkkých tkání úrazem či operační technikou se zhoršením výživy kosti. Z dalších negativních faktorů jsou to zejména infekční komplikace a kouření.
K řešení nezhojení stehenní kosti se nejčastěji používá výměna hřebu za silnější po předvrtání dřeňové dutiny s možným přidáním vymezovacích šroubů. Úspěšnost této techniky se pohybuje mezi 75 a 100 % [3, 4, 5, 6, 12]. Při předvrtání dochází sice k redukci prokrvení endostu a téměř ½ šířky kortikální kosti, ale recipročně dochází ke zvýšení prokrvení periostu, a to až šestinásobně. Při předvrtávání se do místa zlomeniny uvolňují pluripotentní kmenové buňky, růstové faktory a osteoblasty. Lze tak hovořit o tzv. autospongioplastice [2, 3]. Negativní možné účinky předvrtávání, jako rozvoj kompartement syndromu, ARDS (Acute respiratory distress syndrom), apod., nebyly v řadě studií potvrzeny [3, 4]. Silnější hřeb je také stabilnější osteosyntézou s ohledem na zvýšení jeho styčné plochy, která je v kontaktu s vnitřním povrchem kortikální kosti. Přidáním vymezovacích šroubů, kterými zkrátíme pracovní vzdálenost, posílíme stabilitu. Nižší míru úspěšnosti, podle některých prací [10], můžeme přisuzovat nejspíše liberálnějšímu použití této techniky i u atrofických a defektních pakloubů. U hypertrofického pakloubu je na našem pracovišti výměna hřebu za silnější s předvrtáním dřeňové dutiny a eventuálně posílení stability vymezovacími šrouby metodou první volby.
U hřebování víceúlomkových zlomenin je při zachování principu relativní stability přímá manipulace s dislokovanými fragmenty primárně se snahou o jejich přiblížení, eventuálně jejich připoutání k hřebu možným ohrožením jejich vitality. Stojíme tedy před otázkou, jak velká míra reziduální dislokace je ještě přijatelná, respektive povede k přemostění svalkem [8]. Zde se nám jeví jako důležitější zachování zbytkového prokrvení úlomků i za cenu možné nutnosti budoucí operační intervence již otevřeně v druhé době. U takových zlomenin není podle nás chybou převést původně víceúlomkovou zlomeninu do podoby pakloubu na zbytkové jednoduché lomné linii, který bude možné v druhé době řešit technikou absolutní stability s použitím dlahy. Podstatné je zdůraznit, že nemluvíme o hrubě dislokovaných fragmentech kortikální kosti (u otevřených zlomenin). Fragmenty bez závěsu měkkých tkání jsou zbaveny výživy. Takové nemají na další hojení žádný pozitivní vliv a jsou určeny k odstranění, aby se nestaly budoucími sekvestry.
Další možnou operační technikou při řešení poruchy hojení je augmentace stávajícího hřebu přídatnou dlahou, která se nám osvědčila zejména v infraistmické části diafýzy, tedy v distální třetině. Úspěšnost této metody překračuje 90 % [6, 7, 11, 13]. Studie srovnávající tuto techniku s metodou prostého přehřebování či otevřenou repozicí a konverzí na dlahovou osteosyntézu hovoří ve prospěch posílení hřebu jednou 3,5 mm dlahou. Smyslem je posílení stability zejména rotační. Současně lze provést také dekortikaci a spongioplastiku relativně méně invazivně.
Třetí možnou operační technikou při řešení poruchy hojení je konverze nitrodřeňové osteosyntézy na dlahovou. Tato metoda je invazivní, tedy spojena s větší krevní ztrátou a stripingem měkkých tkání. Její význam spatřujeme při nutné konverzi relativní na absolutní stabilitu. Tedy v případě, kdy původně tříštivá zlomenina ošetřená hřebem na principu relativní stability dozrála do pakloubu na zbytkové jednoduché lomné linii, kterou můžeme komprimovat tažnými šrouby. Nebo v případě, kdy je potřeba ukotvit vložený kostní štěp. Lze použít techniku jedné nebo někdy lépe dvou dlah [1, 9]. Nevýhodou dlahové osteosyntézy jednou dlahou je nemožnost zátěže končetiny váhou a stres působící na oba konce dlahy s nebezpečím stress zlomeniny a také riziko refraktury po eventuálním vynětí dlahy v budoucnu.
U zlomenin distální části stehenní kosti, kde jsme nuceni s ohledem na lokalizaci lomné linie od kloubu použít primárně dlahu, je s výhodou doplnit dlahu na zevní straně ještě dlahou z vnitřní strany. U dlahové osteosyntézy tříštivých zlomenin v metafýze je někdy problematické určit na dlaze pouze ze zevní strany správnou pracovní vzdálenost. Míra pohybu na vnitřní kortikalis může být přílišná a nepovede ke tvorbě svalku [11].
ZÁVĚR
Při analýze příčin poruchy hojení v našem souboru lze vysledovat tři nejčastější.
Prvním je nedostatečná stabilita u jednoduchých příčných (krátce šikmých) zlomenin, kde je veškerý mikropohyb soustředěn na této jedné krátké lomné linii. Na rozdíl od tříštivých zlomenin, kde dochází k lepšímu rozložení mikropohybu mezi jednotlivé lomné linie. Jednoduché zlomeniny vyžadují stabilizaci zajištěným a dostatečně širokým hřebem i s použitím vymezovacích šroubů, kterými dokážeme zkrátit pracovní vzdálenost.
Další příčinou poruch hojení je reziduální dislokace úlomků u víceúlomových zlomenin. Zavřenou nebo interferenční repozicí dokážeme napravit postavení osy, délky a rotace stehenní kosti, avšak postavení jednotlivých úlomků jen částečně (do určité míry).
Dalším negativním faktorem je rozvoj infekčních komplikací, které mají negativní vliv na hojení kosti.
Typickými příklady zlomenin diafýzy, kde lze očekávat problémy s hojením, jsou na jedné straně zlomeniny otevřené a víceúlomkové, vzniklé přímým mechanizmem. Obzvláště takové, kde nejsou fragmenty v žádném vzájemném kontaktu.
A na druhé straně jednoduché příčné nebo krátce šikmé zlomeniny, kde jsme nedosáhli dostatečné míry stability předvrtaným silným hřebem včetně vymezovacích šroubů.
MUDr. Jan Šimek
Sources
1. CHENG, T., XIA R, YX, LUO, C. Double-plating fixation of comminuted femoral shaft fractures with concomitant thoracic trauma. J Int Med Res. 2018, 46, 440–447.
2. DUAN, X., LI, T., MOHAMMED, AQ et al. Reamed intramedullary nailing versus unreamed intramedullary nailing for shaft fracture of femur: A systematic literature review. Arch Orthop Trauma Surg. 2011, 131, 1445–1452.
3. GÄNSSLEN, A., GÖSLING, T., HILDEBRAND, F. et al. Femoral shaft fractures in adults: treatment options and controversies. Acta Chir Orthop Traumatol Cech. 2014, 81, 108–117.
4. HIERHOLZER, C., GLOWALLA, C., HERRLER, M. et al. Reamed intramedullary exchange nailing: treatment of choice of aseptic femoral shaft nonunion. J Orthop Surg Res. 2014, 9. URL:https:// josr-online.biomedcentral.com/articles/10.1186/s13018-014 - 0088-1.
5. KIM, JW, YOON, YC, OH, CW et al. Exchange nailing with enhanced distal fixation is effective for the treatment of infraisthmal femoral nonunions. Arch Orthop Trauma Surg. 2018, 138, 27–34.
6. LAI, PJ, HSU, YH, CHOU, YC et al. Augmentative antirotational plating provided a significantly higher union rate than exchanging reamed nailing in treatment for femoral shaft aseptic atrophic nonunion - retrospective cohort study. BMC Musculoskelet Disord. 2019, 20.URL: https://bmcmusculoskeletdisord.biomedcentral. com/articles/10.1186/s12891-019-2514-3.
7. LIN, CJ, CHIANG, CC, WU, PK et al. Effectiveness of plate augmentation for femoral shaft nonunion after nailing. J Chin Med Assoc. 2012, 75, 396–401.
8. LIN, SJ, CHEN, CL, PENG, KT et al. Effect of fragmentary displacement and morphology in the treatment of comminuted femoral shaft fractures with an intramedullary nail. Injury. 2014, 45, 752 – 756.
9. PENG, Y., JI, X., ZHANG, L. et al. Double locking plate fixation for femoral shaft nonunion. Eur J Orthop Surg Traumatol. 2016, 26, 501–507.
10. RU, J., CHEN, L., HU, F. et al. Factors associated with development of re-nonunion after primary revision in femoral shaft nonunion subsequent to failed intramedullary nailing. J Orthop Surg Res. 2018, 13. URL: https://josr-online.biomedcentral. com/articles/10.1186/s13018-018-0886-y.
11. ŠMEJKAL, K., LOCHMAN, P., TRLICA, J. et al. Poruchy hojení po operační léčbě zlomenin stehenní kosti. Acta Chir Orthop Traumatol Cech. 2015, 82, 358–363.
12. SOMFORD, MP, VAN, DB, KLOEN, P. Operative treatment for femoral shaft nonunions, a systematic review of the literature. Strategies Trauma Limb Reconstr. 2013, 8, 77–88.
13. ZHANG, W., ZHANG, Z., LI, J. et al. Clinical outcomes of femoral shaft non-union: dual plating versus exchange nailing with augmentation plating. J Orthop Surg Res. 2018,13.URL:https://josronline. biomedcentral.com/articles/10.1186/s13018-018-1002-z.
Labels
Surgery Traumatology Trauma surgery
Article was published inTrauma Surgery
2020 Issue 4-
All articles in this issue
- Prof. MUDr. PETROVI HAVRÁNKOVI, CSc., FEBPS K 70. NAROZENINÁM
- Prim. MUDr. VLADIMÍR POKORNÝ, CSc. – 90. LET
- PORUCHY HOJENÍ PO OPERAČNÍ LÉČBĚ ZLOMENIN STEHENNÍ KOSTI U SDRUŽENĚ PORANĚNÝCH PACIENTŮ
- CT POČÍTAČOVÁ NAVIGACE OSTEOSYNTÉZY ZADNÍHO SEGMENTU PÁNVE – KAZUISTIKA
- REINZERCE RUPTURY DISTÁLNÍ ÚPONOVÉ ŠLACHY DVOJHLAVÉHO SVALU PAŽNÍHO – NAŠE ZKUŠENOSTI
- VNITŘNÍ OSTEOSYNTÉZA DORZÁLNÍCH ZLOMENIN PROXIMÁLNÍ TIBIE
- SPOLEČNÉ VĚDECKO-VÝZKUMNÉ PRACOVIŠTĚ - BIOMECHANICKÁ LABORATOŘ FAKULTNÍ NEMOCNICE OSTRAVA
- Trauma Surgery
- Journal archive
- Current issue
- Online only
- About the journal
Most read in this issue- REINZERCE RUPTURY DISTÁLNÍ ÚPONOVÉ ŠLACHY DVOJHLAVÉHO SVALU PAŽNÍHO – NAŠE ZKUŠENOSTI
- VNITŘNÍ OSTEOSYNTÉZA DORZÁLNÍCH ZLOMENIN PROXIMÁLNÍ TIBIE
- PORUCHY HOJENÍ PO OPERAČNÍ LÉČBĚ ZLOMENIN STEHENNÍ KOSTI U SDRUŽENĚ PORANĚNÝCH PACIENTŮ
- CT POČÍTAČOVÁ NAVIGACE OSTEOSYNTÉZY ZADNÍHO SEGMENTU PÁNVE – KAZUISTIKA
Login#ADS_BOTTOM_SCRIPTS#Forgotten passwordEnter the email address that you registered with. We will send you instructions on how to set a new password.
- Career

