-
Medical journals
- Career
Reoperace selhané DHS – retrospektivní analýza a naše zkušenosti
Authors: Maroš Hrubina 1,2; Miroslav Skoták 1; Zdeněk Rybář ml. 1; Pavel Míka 1
Authors‘ workplace: Department of Orthopaedics, Hospital Pelhrimov 1; Ortopedické oddělení Nemocnice Pelhřimov 1; Faculty of Biomedical Engineering, Department of Medicine and Humanities Kladno, Czech Technical University in Prague 2; Fakulta biomedicínského inženýrství - katedra lékařských a humanitných oborů Kladno, ČVUT v Praze 2
Published in: Úraz chir. 19., 2011, č.4
Overview
Cíl práce:
Prezentovat výsledky ošetření zlomenin proximálního femuru metodou DHS se zaměřením se na selhané a reoperované osteosyntézy.Materiál a metody:
Od roku 1997 do roku 2008 bylo provedeno 404 osteosyntéz DHS pro zlomeninu proximálního femuru (krčku a trochanterického masivu) u 377 pacientů s průměrným věkem 82,2 let (21-101 let). U 27 pacientů byla provedena operace oboustranně. Osteosyntéza byla vždy provedena pomocí 135° DHS firmy Medin. 15krát pro zlomeniny krčku femuru, 389krát pro zlomeniny trochanterické a basicervikální. Soubor byl zhodnocen koncem roku 2010 se zaměřením na incidenci a techniku reoperací selhaných DHS. Kontrolní RTG kyčle byl proveden před propuštěním pacienta, 6. pooperační týden, 3., 6. a 12. měsíc.Výsledky:
Celkem bylo zaznamenáno 17 selhaných a reoperovaných DHS (4,2 %) u 16 pacientů. Při reoperacích jsme provedli: 1x pouze extrakci kovů, 1x extrakci kovů se zavedením cementového spaceru, 2x reoperaci s pomocí 6otvorové dlahy, 2x reoperaci s pomocí PFN, 3x reoperaci s použitím CCEP, 8x reoperaci – konverzi na TEP kyčle.
Pro infekt byly reoperovány 2 DHS ze 404 (0,5 %). Z 15 osteosyntéz zlomenin krčku femuru byly 3 (20 %) reoperovány. Z 389 DHS použitých na trochanterické zlomeniny bylo 14 (3,6 %) reoperováno. Mortalita do 1 roku od primární operace byla celkem 48 %, do 1 roku od reoperace 19%.Závěr:
DHS považují autoři za metodu vhodnou k ošetření stabilních pertrochanterických zlomenin a zlomenin krčku femuru u mladších pacientů. Reoperace (mimo zlomenin krčku femuru) jsou vzácné, jsou částečně důsledkem technických chyb operatéra při primární osteosyntéze.Klíčová slova:
zlomeniny proximálního femuru, selhání dynamického skluzného šroubu (DHS), reoperace.Úvod
Zlomeniny horní části stehenní kosti jsou závažným a dá se říci, že dodnes ne úplně vyřešeným medicínsko – sociálně - ekonomickým problémem, jehož důležitost narůstá s postupně se prodlužujícím průměrným věkem populace. V dostupné literatuře je dostatečně rozebraná problematika jejich klasifikace, léčby a též komplikací. Méně pozornosti je však věnováno reoperacím selhaných osteosyntéz. Na našem oddělení se problematice operační léčby zlomenin proximálního femuru věnujeme od roku 1986. Náš soubor pacientů dlouhodobě sledujeme a při hodnocení se zaměřujeme zejména na komplikace operačního řešení. Statisticky nejpoužívanějším implantátem v operační léčbě těchto fraktur u nás je dlaha s dynamickým – skluzným kyčelním šroubem (dále jen DHS). Vzhledem k postupně narůstajícímu počtu operovaných pacientů narůstá i počet komplikací a též reoperovaných osteosyntéz. V této retrospektivní studii jsme se zaměřili na incidenci selhaných a reoperovaných DHS v našem souboru, dále jsme analyzovali možnou příčinu a též použitou metodu reoperace. Cílem práce je vyhodnotit vlastní soubor pacientů, definovat možné postupy při další léčbě selhané DHS u operabilních pacientů. Dále též hledat možnosti minimalizace vzniku selhání DHS.
Metodika
Sledovaný soubor tvoří 377 pacientů operovaných 404krát (27 pacientů bylo operováno oboustranně) pro zlomeninu proximálního femuru. Do souboru jsme zařadili pacienty se zlomeninou krčku femuru a trochanterického masivu bez předchozího postižení v operované oblasti (zlomenina, osteotomie, ložisko patologické kostní přestavby...). Vždy jsme použili 135° dlahu s dynamickým kyčelním šroubem od firmy Medin s použitím kompletního firemního instrumentária v období let 1997–2008. Soubor jsme vyhodnotili s odstupem 2 let, do konce roku 2010.
Zlomenina proximálního femuru je často se vyskytujícím úrazem diagnostikovaným na naší ambulanci. Pacient či pacientka je nejčastěji přivezena RZP. V diagnostice postupujeme standardně. Anamnesticky se jedná u seniorů většinou o nízkoenergetické násilí (prostý pád při chůzi, z postele či židle) s následnou bolestivostí postiženého kyčelního kloubu a nemožností jeho zátěže a chůze. U mladších pacientů je příčinou vysokoenergetické násilí. Klinicky je dolní končetina v zevně rotačním postavení se zkratem. Z vyšetřovacích metod standardně používáme RTG kyčle a horního konce stehenní kosti ve dvou vzájemně kolmých projekcích, na základě kterých posuzujeme stabilitu zlomeniny a indikujeme vhodný osteosyntetický materiál. Dále provádíme RTG pánve a plic v rámci předoperační přípravy. CT vyšetření používáme zřídka u polytraumatizovaných pacientů či podezření na patologickou zlomeninu. Vyšetření magnetickou rezonancí nepoužíváme.
Do sledovaného souboru jsme zahrnuli pacienty s intrakapsulární zlomeninou krčku femuru (do 65 let věku) též s ohledem na stupeň dislokace a časový interval od úrazu. Dále pacienty se stabilní pertrochanterickou zlomeninou – tedy zlomeninou s možností rekonstrukce Adamsova oblouku (posteromediální opory horního konce stehenní kosti) a bez poškození laterální kortikalis.
Operaci jsme prováděli ve spinální anestezii po předoperační přípravě pacienta v co nejkratším možném termínu. Standardně jsme začínali s repozicí zlomeniny na extenčním stole pod RTG zesilovačem v lehké abdukci postižené dolní končetiny a jejím vnitřně rotačním postavením, kdy jsme dbali zejména na dostatečnou valgizaci fragmentů po repozici (135° kolodiafyzárního úhlu – dále jen CCD) v předozadní projekci, kdy jsme opakovaně pozorovali mírný „rozvěr“ linie lomu mediálně. V úvahu jsme brali též CCD úhel nepostiženého femuru. V axiální projekci jsme zachovávali anteverzi krčku femuru. Používáme laterální přístup k proximálnímu femuru. Za použití 135° ciliče zavádíme vodící Ki drát se závitem v předozadní projekci do středu krčku nebo mírně distálně, v axiální projekci centrálně do hlavice femuru. Po předvrtání zavádíme šroub na osteosyntézu DHS (podle prostorových poměrů a lokalizace linie lomu se závitem 22 nebo 33 mm) s jeho ukotvením subchondrálně. Následně nakládáme dlahu DHS (dle průběhu linie lomu 2 - 4otvorovou), kterou fixujeme k diafýze femuru s pomocí kortikálních šroubů. U zlomenin krčku femuru dle rozhodnutí operatéra používáme přídavný spongiózní šroub s podložkou. Na závěr operace při dobrém postavení pod RTG zesilovačem v obou projekcích povolujeme extenzi a zavádíme šroub kompresní DHS délky 35 mm.
Standardně používáme ATB profylaxi (cefalosporín 1. generace) v jedné dávce peroperačně, dále celkem do 24 hodin po výkonu. V prevenci trombembolické nemoci používáme nízkomolekulární heparin.
Pooperačně pacienta ponecháváme 1–2 dny na JIP, další léčba pak probíhá na standardním oddělení, kde jsou pacienti podle celkového stavu co nejdříve vertikalizováni a mobilizováni. Následná péče zejména s ohledem na pooperační rehabilitaci probíhá na rehabilitačním oddělení či v léčebnách dlouhodobě nemocných v okolí. Chůzi s odlehčením operované dolní končetiny doporučujeme minimálně na dobu 6 týdnů, plnou zátěž povolujeme při dobrém klinickém a RTG nálezu po 6–12 týdnech od operace.
Pacienty kontrolujeme RTG před propuštěním či překladem z našeho oddělení, dále v 6 týdnech, 3, 6 a 12 měsících od operace. Při hodnocení RTG snímků v předozadní i axiální projekci se zaměřujeme na známky hojení zlomeniny, kompresi fragmentů (postupnou prominenci laterální části šroubu DHS se šroubem kompresním při skluzu v objímce dlahy), eventuální změnu pozice či protruzi šroubu z hlavice femuru („cut-out“ fenomén). Rozlomení kovového materiálu, rozvoj avaskulární nekrózy hlavice femuru (dále jen AVN), pakloubu či progresi koxartrózy. Následné kontroly provádíme podle klinického a RTG nálezu. Při nekomplikovaném průběhu kontrolujeme všechny chodící pacienty po osteosyntéze metodou DHS po každých dalších 12 měsících s RTG. Kovy odstraňujeme minimálně po 1 – 2 letech od operace výběrově u mladších pacientů při nálezu zhojené zlomeniny s ohledem na zdravotnickou indikaci, v případě infekčních komplikací a též u reoperací. U selhané DHS jsme posuzovali celkový stav pacienta hlavně s ohledem na jeho mobilitu a bolestivost. K reoperaci jsme přistupovali po vyloučení či potvrzení možného infektu a předoperačním interním a anesteziologickém vyšetření. Dále jsme pečlivě zvažovali přínos a možné komplikace. Využívali jsme pouhou extrakci kovů až po konverzi na totální endoprotézu (dále jen TEP). Pacienti po reoperacích byli dále standardně sledováni dle výše zmíněného schématu.
Sledovali jsme incidenci selhaných a reoperovaných DHS celkem a dále v podskupinách (zlomeniny krčku femuru a trochanterického masivu). K hodnocení souboru pacientů jsme použili údaje z centrálního nemocničního informačního systému a z našich spádových ortopedických ambulancí. Statistické zpracování bylo provedeno metodami deskriptivní statistiky. Byla provedena analýza některých faktorů: věk, pohlaví, časový interval mezi úrazem a osteosyntézou, letalita, incidence a způsob provedení reoperací. Kvalita kosti nebyla ve studii posuzována.
Výsledky
Primární ošetření zlomeniny horní části stehenní kosti metodou DHS se 135° dlahou jsme od 1. 1. 1997 do 31. 12. 2008 provedli celkem 404krát u 377 pacientů. Provedené osteosyntézy jsme zhodnotili do konce roku 2010, s odstupem minimálně 2 let od operace. Počet provedených DHS v jednotlivých letech a počet reoperací ukazuje tabulka 1 a graf 2.
Graph 1. Přehled použitých metod k ošetření zlomenin proximálního femuru za rok 2006 
DHS – dlaha s dynamickým kyčelním šroubem, PFN – proximální femorální hřeb, CCEP – cervikokapitální náhrada, TEP – totální náhrada kyčelního kloubu, Šrouby – tahové šrouby v krčku femuru, DCS – dlaha s dynamickým kondylárním šroubem, Konz. – konzervativní léčba bez operace Table 1. Počet DHS provedených v jednotlivých letech a počet reoperovaných případů 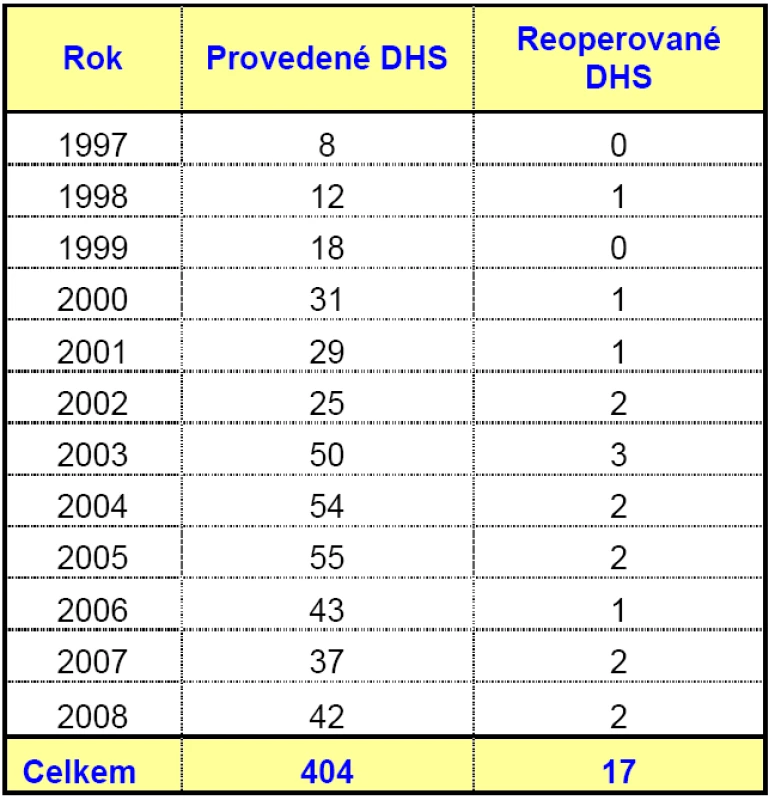
Věkové rozložení pacientů v našem souboru bylo 21–101 let s průměrným věkem v době úrazu – osteosyntézy 82,2 let. Pacientů starších 70 let bylo 283 (75 %). Ve sledovaném souboru bylo 283 žen (75 %) a 94 mužů (25 %), ženy tedy převažovaly v poměru 3 : 1 nad muži. Operace na pravé straně byla provedena 201krát, na straně levé 203krát (oboustranně byla osteosyntéza DHS provedena u 27 pacientů s odstupem 338 měsíců). Délka hospitalizace byla 4–31 dní, v průměru 8 dní. U pacientů s intrakapsulární zlomeninou byla osteosyntéza provedena v časovém intervalu 4–22 hodin (průměrně 7,8 hodiny) od úrazu, u pacientů se zlomeninou trochanterického masivu 5–52 hodin (průměrně 16,4 hodiny) od úrazu. Ze sledovaného souboru zemřelo za hospitalizace 11 pacientů (3 %). Do půl roku od výkonu zemřelo dalších 79 pacientů (21 %). Po 12 měsících od operace se zvýšila úmrtnost na celkem 181 pacientů (48 %). S odstupem dvou let jsme dohledali a zkontrolovali celkem 38 % pacientů. 14 % pacientů je nedohledatelných.
U intrakapsulárních zlomenin jsme DHS použili celkem 15krát u 15 pacientů (4 %). Indikovali jsme tuto metodu u zlomenin krčku femuru II. a III. typu podle Gardena u mladších pacientů (do 65 let). Časné provedení osteosyntézy do 6 hodin jsme provedli pouze 4krát, punkci intrakapsulárního hematomu jsme neprováděli.
U fraktur stabilních pertrochanterických jsme provedli osteosyntézu DHS 389krát u 362 pacientů (96 %).
Z 15 osteosyntéz zlomenin krčku femuru jsme zjistili 1 pakloub (14 měsíců po operaci, která byla provedena do 6 hodin od úrazu) a 2krát rozvoj AVN hlavice femuru (6 a 8 měsíců od operace, které byly provedeny 6 a 22 hodin od úrazu). Všichni tři pacienti byli reoperováni, jednou jsme provedli konverzi na cervikokapitální endoprotézu (dále jen CCEP) a 2krát na TEP kyčelního kloubu v časovém rozmezí od 6 do 18 měsíců od provedení DHS. Při reoperaci jsme používali původní jizvu, po extrakci kovů jsme ji pravidelně rozšiřovali proximálně (anterolaterální přístup). U všech třech pacientů jsme nacházeli vazivové srůsty v oblasti krčku femuru, které značně zhoršovaly orientaci. CCEP jsme indikovali u 65letého pacienta, který se půl roku po DHS (následovanou AVN) výrazně zdravotně zhoršil s nejistou prognózou ale byl mobilní. Podle RTG a peroperačního nálezu bylo acetabulum intaktní. Implantace proběhla bez komplikací. Byl použit kostní cement s ATB, s pomocí spongiózní kosti byly zaslepeny otvory ve femuru po kortikálních šroubech. Pacient zemřel 8 měsíců od výkonu. U dalších 2 reoperovaných pacientů (44 a 56 let věku) byla použita necementovaná TEP. Během implantace jsme zavedení femorální komponenty vzhledem k změnám v oblasti proximálního femuru po osteosyntéze kontrolovali pod RTG zesilovačem. Oba pacienti jsou nyní bez potíží 4 a 7 let po výkonu. Dle RTG bez známek uvolnění implantátu. Ani u jednoho z těchto tří pacientů nebyl prokázán infekt. ATB jsme podávali celkem 5 dní od operace (do negativního výsledku stěru z kloubu a všech drénů).
Z 389 osteosyntéz trochanterických zlomenin jsme reoperovali dvě u 2 pacientek (67 a 75 let) pro primárně ponechanou nedostatečnou repozicí (varozní postavení fragmentů, retroverze krčku, „nedosednutí“ Adamsova oblouku). V pooperačním průběhu došlo k medializaci diafýzy femuru při varozitě proximálního fragmentu, po kompresi došlo k výrazné prominenci šroubu DHS do podkoží. Pro bolestivost v oblasti operované kyčle, zkrat končetiny a nepřítomnost známek hojení jsme indikovali reoperaci. Obě za použití proximálního femorálního hřebu (dále jen PFN) 9 a 12 týdnů od primární operace. Původní jizvou jsme provedli extrakci DHS, tuto jizvu jsme dále použili na proximální a distální jištění hřebu. Další ránu jsme provedli proximálně v oblasti nad vrcholem velkého trochanteru. Technicky obtížnější bylo zavedení šroubů do krčku femuru. Obě reoperované osteosyntézy se zhojily. Jedna pacientka zemřela 10 měsíců po reoperaci.
Další dva pacienti (65 a 71 let) byli reoperováni pro selhanou DHS při primárně vysloveně špatném technickém provedení, kdy byl šroub DHS zaveden příliš proximálně a dorzálně až mimo hlavici femuru (obr. 2a). V obou případech jsme provedli konverzi na TEP, 6 a 9 měsíců po osteosyntéze, po zhojení trochanterického masivu (obr. 2b). Po extrakci kovů jsme zjistili značně destruované acetabulum špatně zavedeným šroubem. Proto jsme volili v obou případech cementovanou protézu. Použili jsme kostní cement s ATB na obě komponenty, otvory ve femuru jsme zaslepili spongiózní kostí. Po 2 a 5 letech od reoperace jsou pacienti bez potíží, TEP jsou bez známek uvolnění.
Reoperaci pro AVN hlavice femuru po osteosyntéze trochanterických zlomenin jsme provedli 2krát. K nekróze vždy došlo až po zhojení zlomeniny, celkově s odstupem 7 a 36 měsíců od operace, kde primární operace byla provedena 24 a 32 hodin po úrazu. Jeden 78letý pacient byl reoperován konverzí na TEP 11 měsíců po osteosyntéze (cementovaná protéza, kostní cement s ATB). Dva roky od reoperace je pacient bez potíží, TEP bez známek uvolnění.
Image 1. RTG dokumentace 76leté pacientky s primárně „podceněnou“ zlomeninou proximálního femuru, která zasahovala až pod úroveň malého trochanteru a - úrazový snímek b - stav po osteosyntéze 2otvorovou DHS dlahou, patrná linie lomu distálně pod dlahou 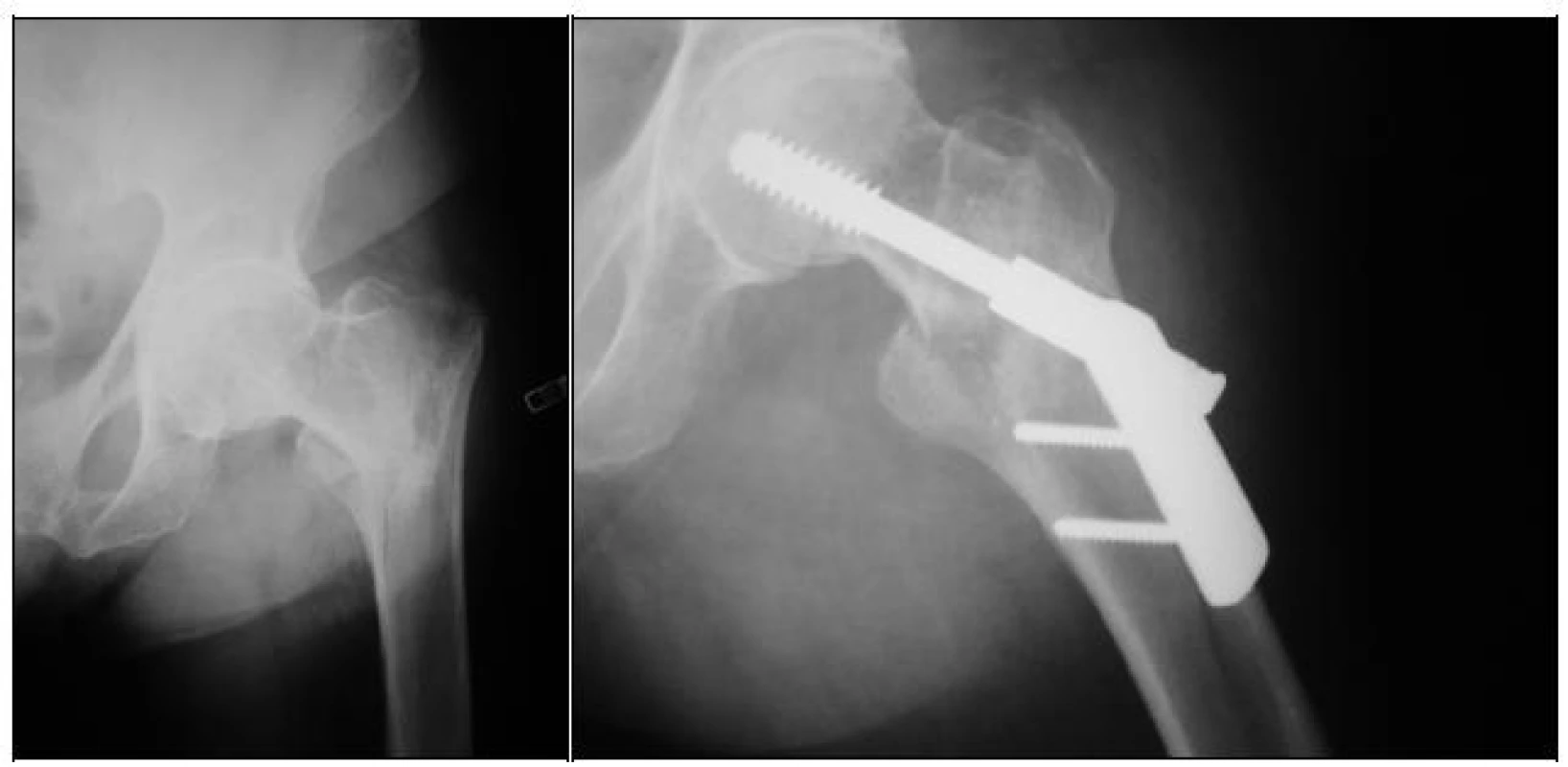
Obr. 1: c - selhání osteosyntézy 6. pooperační den (předozadní projekce) d - selhání osteosyntézy 6. pooperační den (axiální projekce) 
Obr. 1: e - stav po reoperaci 6otvorovou dlahou + serklážní kličky, původní šroub DHS ponechán f - stav 1 rok od reoperace, postavení v předozadní projekci je dobré, zlomenina zhojena 
Obr. 1: g - stav 1 rok po reoperaci, postavení v axiální projekci je dobré 
Image 2. RTG dokumentace 65leté pacientky s primárně technicky špatně provedenou osteosyntézou a - šroub DHS je zaveden příliš proximálně až mimo hlavice femuru, poškozuje acetabulum b - stav 2 roky po konverzi na cementovanou TEP, protéza je bez známek uvolnění 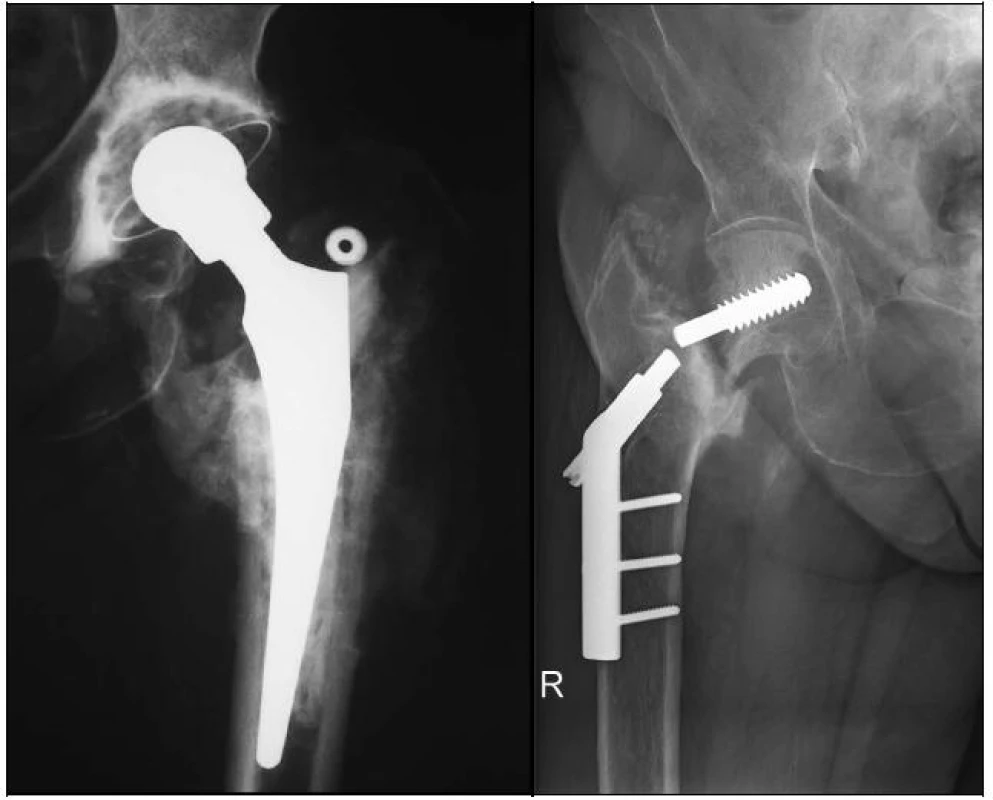
U 81leté pacientky byla provedena konverze na CCEP 38 měsíců po osteosyntéze vzhledem k věku pacientky a uspokojivému nálezu na acetabulu s minimálním poškozením. Následně pacientka utrpěla pertrochanterickou zlomeninu na druhé straně. Byla ošetřená DHS. Komplikováno časným infektem (Staphylococcus aureus) s prodlouženým hojením rány. Vzhledem k stavu a nálezu jsme ponechali pacientku 6 měsíců na ATB, následně byla DHS odstraněna (po zhojení zlomeniny dle RTG). Dále jsme podávali ATB ještě 6 týdnů. Při dobrém klinickém nálezu a normalizaci laboratorních hodnot jsme ATB vysadili. Druhostranná CCEP nebyla infektem postižena. Pacientka zemřela 9 měsíců po poslední reoperaci.
Pro fenomén proříznutí šroubu („cut-out“) z hlavice femuru jsme reoperovali jednu DHS u 79leté pacientky konverzí na cementovanou TEP 1 rok po osteosyntéze provedené 18 hodin po úrazu. Byl použit kostní cement s ATB. Pacientka zemřela 3 roky od reoperace, TEP byla po celou dobu sledování bez známek uvolnění.
Image 3. RTG dokumentace 91leté pacientky se selhanou osteosyntézou po 2 letech, stav před konverzí na CCEP a - předozadní projekce, rozlomení šroubu DHS, pakloub v oblasti krčku femuru b - axiální projekce, uspokojivé postavení proximální části šroubu DHS v krčku femuru 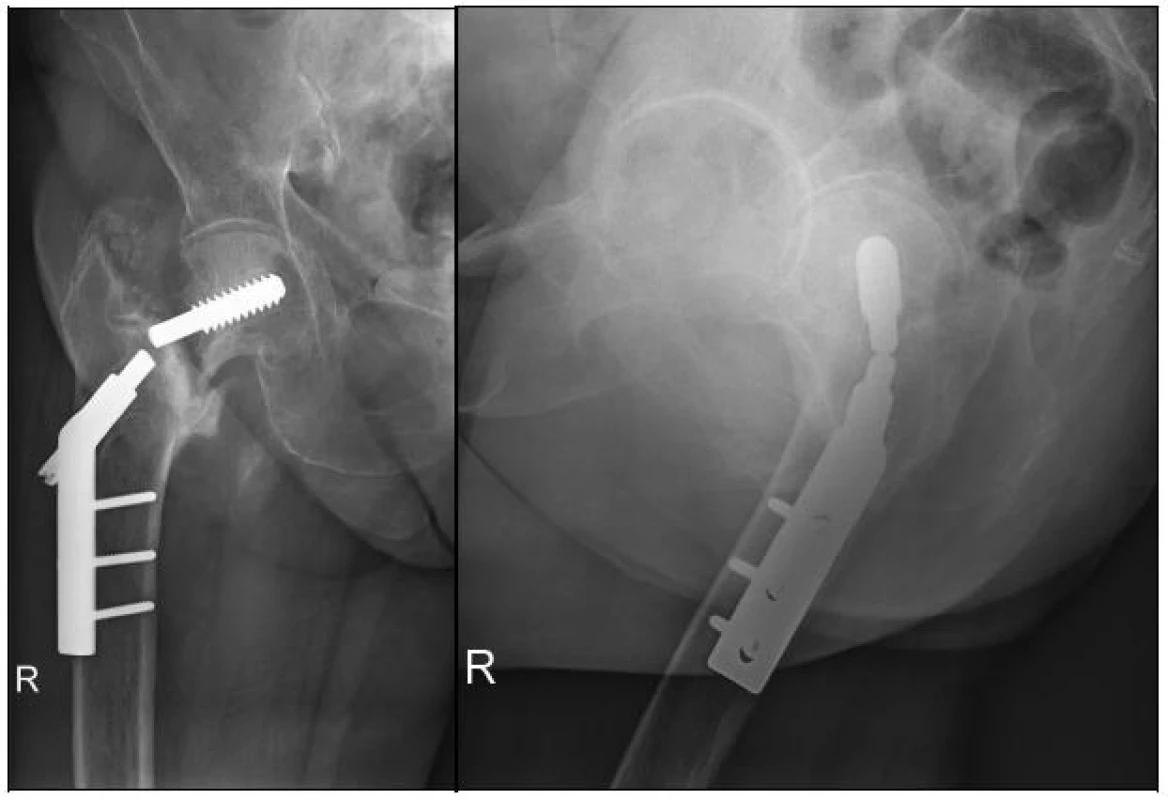
Image 4. RTG dokumentace 86letého pacienta s časně komplikovanou DHS „Z“ efektem 8 dní po osteosyntéze a - chybná indikace a chybné technické provedení s nedostatečnou valgizací fragmentů při repozici, medializace diafýzy, prominence laterální části šroubu DHS do měkkých tkání stehna 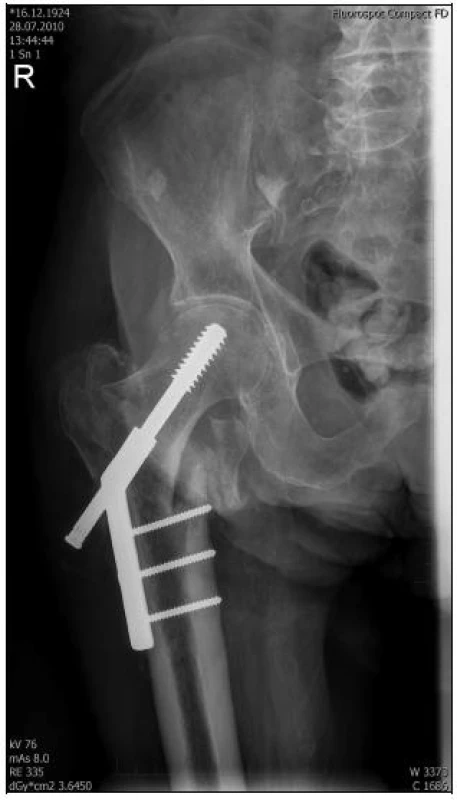
Pro frakturu v oblasti proximální metafýzy femuru pod distální části DHS dlahy jsme reoperovali jednu 76letou pacientku 6 dní po primární osteosyntéze u zlomeniny, která zasahovala až pod oblast malého trochanteru. Tato zlomenina byla primárně „podceněna“, řešena 2otvorovou dlahou (obr. 1a, 1b, 1c, 1d). Při reoperaci jsme původní dlahu odstranili, šroub DHS byl pevně ukotven v proximálním fragmentu (kontrolováno peroperačně). Stav jsme vyřešili za pomocí 6otvorové dlahy a serklážních kliček (obr. 1e). Po 1 roce od reoperace je pacientka bez potíží, zlomenina je zhojena (1f, 1g).
Pro rozlomení osteosyntetického materiálu jsme reoperovali 3 pacienty. U jednoho 59letého pacienta po osteosyntéze basicervikální zlomeniny femuru, kde byl šroub umístěn mírně proximálně nad osou krčku femuru a s nedostatečně provedenou valgizací peroperačně. Po 11 měsících od operace pro trvající bolesti v oblasti operovaného kyčle byla podle RTG zjištěna únavová zlomenina šroubu DHS a též pakloub v oblasti původní linie lomu. Stav jsme řešili konverzí na cementovanou TEP (kostní cement s ATB) 1 rok po primární osteosyntéze. Pacient zemřel 5 let po výkonu, TEP byla bez známek uvolnění. U další 88leté pacientky došlo během hojení stabilní pertrochanterické zlomeniny 3 měsíce od osteosyntézy k novému pádu na operovanou končetinu. Došlo k refraktuře v oblasti původní linie lomu a selhání všech 3 kortikálních šroubů (rozlomení šroubů pod jejich hlavičkami, zbytek byl pevně integrován ve femuru). Stav jsme následně řešili reoperací pomocí 6otvorové dlahy, šroub DHS byl dobře integrován v krčku femuru (což jsme kontrolovali peroperačně) a ponechán in situ. Po půl roce došlo k zhojení zlomeniny trochanterického masivu. Následně opět po pádu (celkem 1 rok od prvního úrazu) došlo k zlomenině v oblasti diafýzy femuru. Stav jsme řešili další reoperací – extrakcí DHS a dlahovou osteosyntézou femuru. Trochanterický masiv byl zhojen. Pacientka zemřela po 3 letech od první reoperace. U 91leté pacientky jsme 2 roky po provedení DHS na basicervikální zlomeninu pro postupně narůstající bolesti zjistili dle RTG rozlomení šroubu DHS (obr. 3a, 3b) v terénu pakloubu. Vzhledem k relativně dobrému zdravotnímu stavu a mobilitě jsme následně provedli konverzi na CCEP. 6 měsíců po reoperaci je pacientka bez potíží, zvládá chůzi o 1 francouzské holi bez bolesti.
Jednu 73letou pacientku jsme reoperovali 16 měsíců po osteosyntéze pro trvající varózní postavení fragmentů a progresi koxartrózy. Byla provedena konverze na cementovanou TEP (kostní cement s ATB). Pacientka je 3 roky od reoperace bez potíží, TEP je bez známek uvolnění.
Pozdní hematogenní infekt se vyskytl u jedné 80leté pacientky - 21 měsíců po použití DHS při ošetření pertrochanterické zlomeniny. Došlo postupně k osteolýze hlavice femuru s protruzí šroubu do acetabula. Pro bolestivost, omezení hybnosti, RTG nález a laboratorně vysoké hodnoty zánětlivých parametrů (CRP 92, FW 65/100) byla provedena revize (s nálezem hnisu kolem dlahy i šroubu), extrakce kovů, resekce hlavice femuru, zavedena proplachová laváž a spacer z kostního cementu s ATB. Po sanaci infektu (Staphylococcus aureus) další léčbu již pacientka odmítla. Na spaceru zvládla chůzi o berlích a se svým stavem byla spokojena. Zemřela 3 roky po reoperaci.
Celkově jsme reoperovali 16 pacientů z 377 (4,2 %), z toho 1 pacientku pro selhané DHS oboustranně. U 6 reoperovaných pacientů byla při retrospektivní analýze prokázaná určitá technická chyba provedení během primární osteosyntézy.
Z 15 zlomenin krčku femuru ošetřených DHS jsme reoperovali selhané 3 (20 %). Z 389 DHS použitých na trochanterický masiv bylo reoperováno 14 (3,6 %). Infekt byl diagnostikován a řešen operačně u 2 DHS z 404 (0,5 %). Do 1 roku od reoperace zemřeli 3 pacienti z 16 (19 %).
Rozložení použitých metod při reoperaci ukazuje tabulka 2.
Table 2. Přehled použitých metod u reoperací selhaných DHS 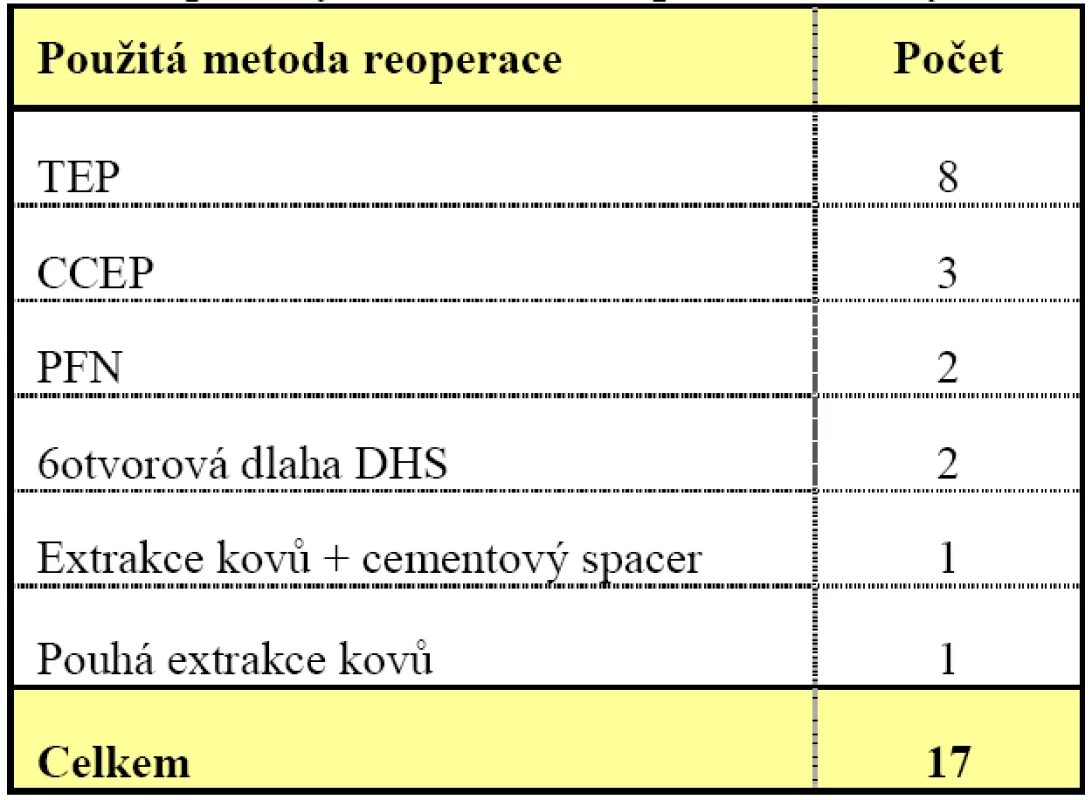
Diskuze
Soubor pacientů ošetřených na našem oddělení s diagnózou zlomeniny horní části stehenní kosti sledujeme dlouhodobě [17] již od roku 1986. Od začátku roku 1997 do konce roku 2008 (což je doba sledování DHS) zahrnuje 1049 fraktur. Z toho jsme stabilních pertrochanterických zlomenin a zlomenin krčku femuru s pomocí 135° dlahy s dynamickým kyčelním šroubem ošetřili 404. Statisticky je DHS nejpoužívanější implantát v traumatologii proximálního femuru u nás (graf 1). V současnosti se ale vzhledem k „zpřísnění“ indikací výrobci a AO společností pouze na stabilní pertrochanterické zlomeniny frekvence jeho použití snižuje. Náš soubor pacientů vykazuje s odstupem 1 roku od operace 48% mortalitu, je to číslo vysoké [4, 11]. ale je nutno vzít v úvahu vysoký průměrný věk pacientů, kdy i po úspěšném ošetření a zhojení zlomeniny dochází následně k úmrtí z jiných příčin [12]. Ve skupině pacientů po reoperaci je již úmrtnost výrazně nižší (19%), což dle našeho názoru souvisí s důkladnou předoperační rozvahou a indikací. Ne všechny pacienty s komplikací DHS indikujeme k reoperaci. U pacientů imobilních, kteří nemají velké bolesti postupujeme konzervativně. Naše první výsledky jsme vyhodnotili již v práci z roku 2010 [7], kde jsme zahrnuli všechny pacienty operované s použitím DHS. Zjistili jsme 39 komplikací, ale různorodých a též v závislosti na průběhu linie lomu. Dále jsme sem zahrnuli použití 2 až 6otvorových dlah. Celkově jsme měli 11 % komplikací, s nutností reoperace ve 4 %. Statisticky jsou ale komplikace prakticky nevyhodnotitelné z důvodu značné různorodosti. Proto jsme se zaměřili na zhodnocení selhaných a reoperovaných DHS, což považujeme za přiměřeně objektivní při možnosti porovnání s dalšími studiemi. V podskupině pacientů se zlomeninou krčku femuru máme 20% selhání, což potvrzuje známý fakt, že zlomenina krčku femuru je stav vysoce závažný s vysokým rizikem komplikací též s ohledem na časový interval mezi úrazem a operací [6], kdy prodleva repozice zvyšuje riziko ischemie a následné AVN hlavice i u technicky bezchybně provedené osteosyntézy. Zlomeninu krčku femuru u dětí [5] jsme DHS zatím neošetřovali. Pochopitelně jsou tyto výsledky zkreslené relativně malým počtem pacientů. Podobné výsledky má i Majerníček [13, 14]. Incidence reoperací po osteosyntezách trochanterického masivu je často udávaná ve studiích jako faktor k porovnání výsledku implantátů, zejména DHS a PFN [15]. Barton a spol. [2] udává 2 % reoperací, Stern a spol. [18] 2,9 % u DHS. Oba mají ale nižší počet pacientů s kratší dobou sledování provedených osteosyntéz, než je v našem souboru. Dle našeho názoru je doba 2 roky po provedené osteosyntéze dostatečná k zhodnocení komplikací a reoperací, i když AVN může být diagnostikovaná a následně reoperovaná i více let po osteosyntéze. Jsou však i studie, v porovnání s kterými jsou naše závěry lepší. Knobe a spol. u nestabilních zlomenin [9] uvádějí 25 % reoperací DHS celkově z toho pro infekt 14 % při porovnání PCCP, DHS a PFN. Ve studii cíleně na porovnání DHS a PCCP [10] uvádí 22 % reoperací DHS a 10 % reoperací PCCP. PCCP [16] zatím nepoužíváme. DHS považujeme za relativně jednoduchou a spolehlivou metodu, která je nyní též ekonomicky výhodná. Spojuje dostatečnou stabilitu osteosyntézy s možností komprese fragmentů během hojení. Problémy nastávají primárně při chybné indikaci („podcenění“ zlomeniny) a též při špatném technickém provedení, kde za klíčové považujeme dokonalou repozici s dostatečnou valgizací fragmentů a rekonstrukcí Adamsova oblouku. Při nedodržení těchto postupů hrozí časné selhání osteosyntézy (obr. 4). Tyto možné komplikace prodlužují délku hospitalizace a též utrpení pacienta. V neposlední řadě jsou komplikace a jejich řešení v porovnání s primární osteosyntézou výrazně ekonomicky a technicky náročnější. Odstranit je ale úplně nelze. Jednak z důvodu učební křivky (DHS je jedna z prvních operací, kterou mladí lékaři ortopedie či traumatologie provádějí) a též je nutné zohlednit celkový stav pacientů, kdy nespolupracující pacient dokáže při nedodržení doporučeného režimu i exaktně provedenou osteosyntézu znehodnotit. Za důležitý postup minimalizující následné selhání a reoperaci považujeme správnou indikaci (někdy s rozhodnutím o použití implantátu až na operačním sále po repozici zlomeniny pod RTG) a správné technické provedení. V souladu se Zatloukalem [19] dáváme přednost komplexnímu vyšetření pacienta, přípravě a provedení operace zkušeným týmem před časovým faktorem. Z analýzy reoperovaných pacientů vyplývá, že u více než 1/3 z nich (6) bylo možné primárně lepší technické provedení, kde by následně reoperace s vysokou pravděpodobností nebyla nutná. Při analýze našich selhání jsme zjistili minimální procento infektů, což si vysvětlujeme dodržováním obecných principů jejich prevence platných též v endoprotetice [8]. Při jejich léčbě jsme vždy odstranili kovy, v jednom případě při destrukci hlavice femuru jsme zavedli cementový spacer při plánovaném dvoudobém řešení, které však pacientka nakonec odmítla. Migraci kovů do pánve [3] jsme zatím nezaznamenali.
Každá reoperace s implantací dalších osteosyntetických materiálů byla již složitejší, většinou s nutností rozsáhlejšího operačního přístupu. Též vzhledem k nutnosti získání dokonalé orientace v již změněném terénu. Při konverzi selhané osteosyntézy na CCEP či TEP jsme se rozhodovali podle celkového stavu pacienta a dále lokálního nálezu (stavu acetabula). U cementovaných protéz jsme pravidelně zaslepovali otvory v stehenní kosti po kortikálních šroubech jako prevenci úniku cementu do měkkých tkání, jako prevenci infektu jsme používali kostní cement s ATB. Pravidelně jsme zjišťovali výraznou porózu kosti, na což je třeba myslet zejména při přípravě dna acetabula. U všech těchto pacientů podáváme ATB déle, minimálně 5 dní. Tuto dobu považujeme za dostatečnou k zhodnocení klinického stavu a lokálního nálezu. Dále k získání výsledků kultivace z kloubu a drénů. Z 11 pacientů takto řešených jsme v operované oblasti nezjistili ani jednou infekt před či po reoperaci.
Do budoucna je nutné počítat s nárůstem počtu zlomenin proximálního femuru [1] a též jejich reoperací zejména v souvislosti s předpokládaným seniorboomem do poloviny 21. století.
Závěr
Osteosyntézu metodou DHS považujeme za optimální volbu při ošetření stabilních pertrochanterických zlomenin horní části stehenní kosti a též zlomenin intrakapsulárních v indikovaných případech. Pro dobrý výsledek a minimalizaci komplikací považujeme za zásadní správnou indikaci a samozřejmě bezchybné technické provedení primární osteosyntézy. U pacienta se selhanou DHS je vhodné celkové posouzení stavu se zvážením přínosu a možného rizika výkonu. Reoperace jsou pak technicky a ekonomicky náročnější. Vzhledem k tomu plánujeme vypracování počítačového modelu - biomechanické studie k určení optimálního postavení implantátu při primární osteosyntéze. Zjištěné poznatky využijeme při operační technice. Tím by se měla snížit incidence selhaných a reoperovaných DHS. Soubor pacientů budeme i nadále sledovat a s odstupem času ho opět zhodnotíme.
MUDr. Maroš Hrubina
mhrubina@gmail.com
Sources
1. BARTONÍČEK, J., DOUŠA, P., SKÁLA-ROSENBAUM, J., KOŠŤÁL, R. Trochanterické zlomeniny – souborný referát. Úraz chir. 2002, 10, 13–24.
2. BARTON, T. M., GLEESON, R., TOPLISS, C. et al. A comparison of the long gama nail with the sliding hip screw for the treatment of AO/OTA 31-A2 fractures of the proximal part of the femur. J Bone Joint Surg Am. 2010, 92, 792–798.
3. BHATTI, A., ABBASI, A. Intra pelvic total migration of sliding screw in intetrochanteric fracture. J Coll Physicians Surg Pak. 2007, 17, 371–373.
4. DŽUPA, V., BARTONÍČEK, J., SKÁLA-ROSENBAUM, J., PŘÍKAZSKÝ, V. Úmrtí pacientů se zlomeninou proximálního femuru v průběhu prvního roku po úrazu. Acta Chir Orthop Traumatol Czech. 2002, 69, 39–44.
5. GUŘAN, M., ČAMBOR, S., LISÝ, M. et al. Zlomeniny krčku stehenní kosti u dětí a adolescentů. Úraz chir. 2009, 17, 19–24.
6. GUŘAN, M., ČAMBOR, S., LISÝ, M. et al. Riziko aseptické nekrózy hlavice stehenní kosti po zlomenině krčku stehenní kosti – experimentální studie. Úraz chir. 2009, 17, 25–29.
7. HRUBINA, M., SKOTÁK, M., BĚHOUNEK, J. Komplikace operační léčby zlomenin proximálního femuru metodou DHS. Acta Chir orthop Traumatol Czech. 2010, 77, 395–401.
8. JAHODA, D., NYČ, O., POKORNÝ, D., LANDOR, I., SOSNA, A. Antibiotika v prevenci infekčních komplikací u operací kloubních náhrad. Acta Chir orthop. Traumatol Czech. 2006, 73,108–113.
9. KNOBE, M., MÜNKER, R., SELLEI, R. M. et al. Unstable pertrochanteric femur fractures. Failure rate, lag screw sliding and outcome with extra - and intramedullary devices (PCCP, DHS and PFN). Z Orthop Unfal. 2009, 147, 306–313.
10. KNOBE, M., MÜNKER, R., SCHMIDT-ROHLFING, B. et al. Surgical outcome in pertrochanteric femur fracture: the impact of osteoporosis. Comparison between DHS and percutaneous compression plate. Z Orthop Unfall. 2008, 146, 44–51.
11. KOPP, L., EDELMAN, K., OBRUBA, P., PROCHÁZKA, B., BLŠŤÁKOVÁ, K., DŽUPA, V. Rizikové faktory úmrtí seniorů operovaných pro zlomeninu proximálního femuru. Acta Chir orthop Traumatol Czech. 2009, 76, 41–46.
12. KOUDELA, K., KASAL, E., MATĚJKA, J., VYSKOČIL, V. Geriatrická traumatologie - vize nebo skutečnost?. Acta Chir orthop Traumatol Czech. 2009, 76, 338–343.
13. MAJERNÍČEK, M., DUNGL, P., KOLMAN, J., MALKUS, T., VACULÍK, J. Osteosyntéza intrakapsulárních zlomenin krčku stehenní kosti metodou DHS. Acta Chir orthop Traumatol Czech. 2009, 76, 319–325.
14. MAJERNÍČEK, M., DUNGL, P., VACULÍK, J., MALKUS, T. Léčba zlomenin krčku stehenní kosti. Ortopedie. 2009, 6, 292–298.
15. MALKUS, T., VACULÍK, J., DUNGL, P., MAJERNÍČEK, M. Problematika pertrochanterických zlomenin. Ortopedie. 2009, 6, 274–282.
16. SKLÁDAL, M., PINK, M., LISÝ, M., NOVOTNÝ, L. Ošetření trochanterických zlomenin PC.C.P. dlahou. Acta Chir orthop Traumatol Czech. 2009, 76, 202–207.
17. SKOTÁK, M., BĚHOUNEK, J., KRUMPL, O. Řešení pertrochanterických zlomenin proximálního femuru 130 st. dlahou – dlouhodobé výsledky. Acta Chir orthop Traumatol Czech. 1999, 66, 336–341.
18. STERN, R., LÜBBEKE, A., SUVA, D. al. Prospective randomised study comparing screw versus helical blade in the treatment of low-energy trochanteric fractures. Int Orthop. 2011, 10.
19. ZATLOUKAL A., MRÁZEK, T. Fraktury proximálního femuru – mají pacienti časně operovaní nižší mortalitu než operovaní odloženě? Úraz chir. 2009, 17, 30–33.
Labels
Surgery Traumatology Trauma surgery
Article was published inTrauma Surgery

2011 Issue 4
Most read in this issue- Léčba poranění posterolaterálního rohu kolena anatomickou rekonstrukcí anebo proximální osteotomií tibie
- Reoperace selhané DHS – retrospektivní analýza a naše zkušenosti
- Poranění jater u dětí
Login#ADS_BOTTOM_SCRIPTS#Forgotten passwordEnter the email address that you registered with. We will send you instructions on how to set a new password.
- Career


