-
Medical journals
- Career
Léčba poranění posterolaterálního rohu kolena anatomickou rekonstrukcí anebo proximální osteotomií tibie
Authors: František Okál 1; Radek Hart 1,2; Martin Komzák 1
Authors‘ workplace: Department of Orthopaedics and Traumatology, Znojmo Hospital 1; Ortopedicko-traumatologické oddělení nemocnice Znojmo 1; Department of Traumatology, Trauma Hospital Brno 2; Klinika traumatologie v Úrazové nemocnici v Brně, LF MU Brno 2
Published in: Úraz chir. 19., 2011, č.4
Overview
ÚVOD:
Poranění stabilizačních struktur posterolaterálního rohu kolena může zapříčinit těžkou poruchu funkce způsobenou instabilitou. Popliteální komplex, zevní postranní vaz a struktury posterolaterální části kloubního pouzdra jsou kombinací dynamických a statických stabilizátorů. Existuje řada operačních technik obnovujících funkci posterolaterálního rohu kolena. Rozhodující je anatomická rekonstrukce těchto stabilizátorů. Náhrada jen části posterolaterálních struktur může vést ke vzniku zbytkové nestability.METODA A MATERIÁL:
V období 2008-2009 jsme ošetřili šest pacientů (5 mužů a 1 ženu) pro vysoký stupeň instability po poškození posterolaterálního rohu. Průměrný věk byl 50 let (25 – 67). Minimální sledování od operačního řešení bylo jeden rok.VÝSLEDKY:
Vždy byl po operaci dosažen plný rozsah pohybu, všichni pacienti jsou relativně spokojení. U dvou pacientů přetrvává částečná zevní nestabilita, ta je řešená ortézou, další operační řešení je pacienty odmítáno. V jednom případě nedošlo k regeneraci funkce n. peroneus, u jednoho pacienta přetrvává jen částečná reinervace a u jednoho plný návrat neurologické funkce. U jednoho pacienta byla v druhé době provedená anatomická rekonstrukce šlachou m. semitendinosus spolu s korekční osteotomií proximální tibie s otevřením úhlu mediálně. U obézní pacientky s mediální gonartrózou byla konečným řešením až implantace rotační šarnýrové endoprotézy.DISKUZE:
Poškození posterolaterálního rohu je často různého rozsahu a jen u málo kolen dochází k jeho izolovanému poranění, a proto je těžké najít k porovnání konzistentní skupinu pacientů i ve světovém písemnictví.ZÁVĚR:
Anatomické rekonstrukce vyžadují obnovu všech tří nejdůležitějších struktur posterolaterálního rohu, a to zevního postranního vazu, musculus popliteus a ligamentum popliteofibulare.KLÍČOVÁ SLOVA:
posterolaterální roh, laterální instabilita kolena, operační technika, rekonstrukceÚVOD
Jednou z příčin nejasností kolem posterolaterálního rohu (PLR) kolena byla nejednotná definice názvů a popisu jednotlivých anatomických struktur. PLR je komplexní strukturou statických a dynamických stabilizátorů podílejících se na jeho stavbě. V současnosti většina autorů souhlasí s třívrstvým popisem anatomie této komplikované části kolena [17]. První vrstva obsahuje stehenní fascii a iliotibiální trakt, šlachu m. biceps femoris a peroneální nerv uložený pod šlachou m. biceps femoris. Druhá vrstva zahrnuje retinaculum transversum patellae laterale. Třetí vrstva pozůstává ze zevního postranního vazu (ZPV), lig. fabellofibulare, laterální části pouzdra a popliteálního komplexu. Popliteální komplex je složen z dynamické části (šlachy m. popliteus) a statické složky (lig. popliteofibulare a lig. popliteomenisceale). Ligamentum popliteofibulare bylo v minulosti označováno mnoha nejednotnými názvy a v mnoha učebnicích anatomie se ani nevyskytuje. K PLR se často pro svůj synergistický efekt řadí i zadní zkřížený vaz. V minulosti bylo navrženo množství operací (laterální tenodéza-McIntosh, plikace laterálních struktur-Hugshton, posílení ZPV částí šlachy bicepsu-Müler), které však nerespektovaly anatomickou polohu rekonstruovaných struktur, a proto vedly často k selhání a nedostatečné rotační stabilitě během pohybu.
METODA A MATERIÁL
Při operačním řešení akutního poranění PLR volíme obloukový řez, který vedeme ve flexi kolenního kloubu až pod tuberculum Gerdi. Preparace n. peroneus ležícího za šlachou m. biceps femoris, a jeho makroskopické vyšetření pro možnost poškození je samozřejmostí. Častá je dilacerace všech struktur. Jejich postupné ozřejmení a naložení stehů proto nemusí být snadné. Stehy dotahujeme v extenzi kolenního kloubu. Při avulzním odtržení úponů od kosti bývá vyšší úspěšnost zhojení rekonstrukce, při přetržení struktur uprostřed vyvstává často nutnost použití primární augmentace, jinak hrozí selhání sutury, které se častěji objevuje při varózní deformitě rekonstruovaného kolenního kloubu. Primární sutura musí být nezřídka odložena pro hrozící kompartment syndrom, rozsáhlé poškození tkání a otok. V případě sekundární rekonstrukce je vždy nutné provést zároveň i rekonstrukci zkřížených vazů, jsou-li poraněny. U varózních deformit může být prvním krokem provedení korekční osteotomie proximální tibie s předozadním skloněním tibialního plató v závislosti na přítomnosti anteroposteriorní instability. U poškození předního zkříženého vazu (PZV) je preferováno zmenšení posteriorního sklonu tibiálního plató a u poškození ZZV je naopak žádoucí zvětšení jeho zadního sklonu [12]. Rekonstrukce PLR je možná v jedné době s osteotomií nebo po šesti měsících při přetrvávání potíží. Na našem pracovišti užíváme k provedení anatomické rekonstrukce autologní štěp ze šlachy m. semitendinosus (m. ST) odebrané pomocí striperu. Štěp musí mít minimální délku 200 mm (70 mm ZPV, 20 mm ligamentum popliteofibulare, 60 mm pro šlachu m. popliteus a 2x 25 mm pro zakotvení štěpu do doků ve femuru). K fixaci se používají interferenční šrouby (obr. 1).
Image 1. Znázornění anatomické rekonstrukce posterolaterálního rohu kolena 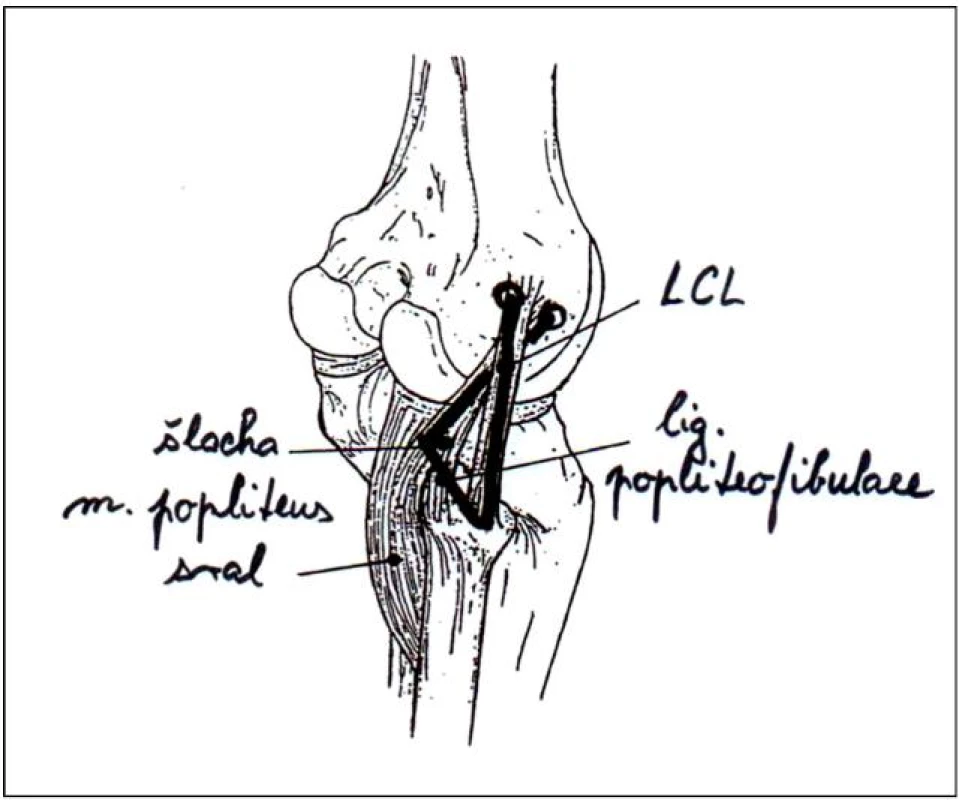
V anatomickém místě úponu šlachy m. popliteus na femuru vrtáme dok pro štěp. Místo cílení se nachází 10 mm distálně a 5 mm dorzálně od vrcholu laterálního epikondylu [2]. Štěp fixujeme interferenčním šroubem (obr. 2a). Následně protahujeme štěp pod bicepsem a fixujeme ho v tibii buď kostním kanálem nebo technicky pohodlněji kolem šroubu s hrotnatou podložkou = rekonstrukce m. popliteus (obr. 2b). Dále vrtáme tunel v hlavičce fibuly, štěp v něm fixujeme titan. interfer. šroubem = rekonstrukce lig. popliteofibulare (obr. 2c). Nakonec štěp noříme do doku v lat. epikodylu femuru vrtaného v místě úponu ZPV. Původní místo úponu se zbytkem vazu je často patrno, jestli ne, tak kanál cílíme 5 mm dorzálně a 2 mm proximálně od vrcholu laterálního epikondylu [2], který precizně preparujeme. Konec štěpu fixujeme ve valgozitě interferenčním šroubem = rekonstrukce ZPV (obr. 2d).
Image 2. (a) Fixace štěpu v místě původního úponu šlachy m. popliteus interferenčním šroubem. (b) Jištění kolem šroubu s hrotnatou podložkou = rekonstrukce m. popliteus (c) Protažení štěpu kanálem vrtaným v hlavičce a fixace titan. interfer. šroubem = rekonstrukce lig. popliteofibulare. (d) Tonizace a fixace ve valgozitě interferenčním šroubem = rekonstrukce ZPV 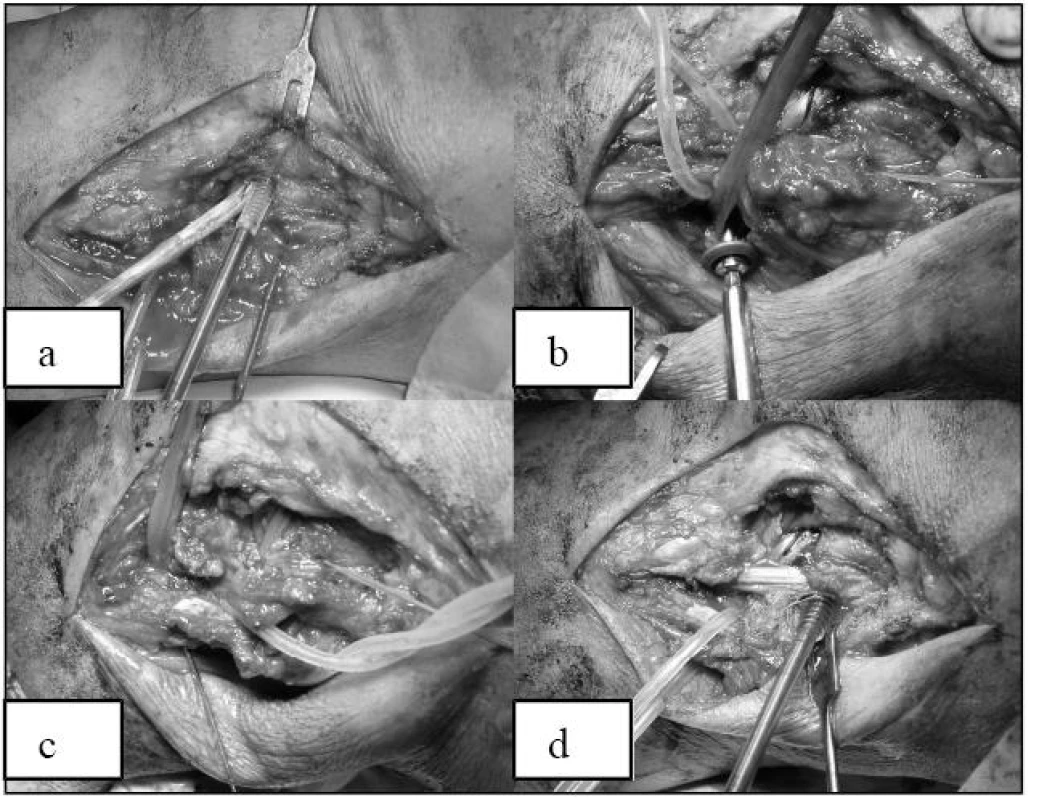
V období 2008–2009 jsme ošetřili šest pacientů (5 mužů a 1 ženu) pro značný stupeň instability po poškození PLR. Průměrný věk v době úrazu byl 50 let (25–67). Minimální sledování od operačního řešení bylo jeden rok. Jednalo se o pády z výšek, z kola, autonehody a zranění chodců. Byla přítomna poškození měkkých tkání různého stupně, léze n. peroneus třikrát a kostní poranění u dvou pacientů (2x Segondova zlomenina, 2x abrupce apexu fibuly, 1x vytržení tuberculum Gerdi).
Kazuistiky:
- 1. U 25 let starého muže po pádu z kola došlo k paréze n. peronei, pro rozvoj kompartment syndromu téhož dne provedena fasciotomie. 13. den od úrazu provedeno ošetření poškozených struktur (m. biceps a popliteus, kapsula kolenního kloubu, ZPV, tractus iliotibialis). K fixaci byly použité kostní kotvy. N. peroneus byl kompletně přerušen, proto byla provedena resekce dilacerovaných okrajů a sutura nervu PDS 6,0 za epineurium. Sedm měsíců od operace došlo postupně k rozvoji laterální laxity, pro přítomnost varózní deformity byla provedená v jedné době korekční valgizační osteotomie proximální tibie s úhlem otevřeným mediálně a anatomická rekonstrukce PLR pomocí štěpu z m. ST. Pacient má plný pohyb, bez bolestí, ortéza na sport, jen částečná reinervace (obr. 3).
Image 3. (a) K fixaci TIT, ZPV a kloubního pouzdra byly použité kostní kotvy (b) Rozvoj lat. nestability. (c) Řešeno provedením osteotomie a anatomické rekostrukce 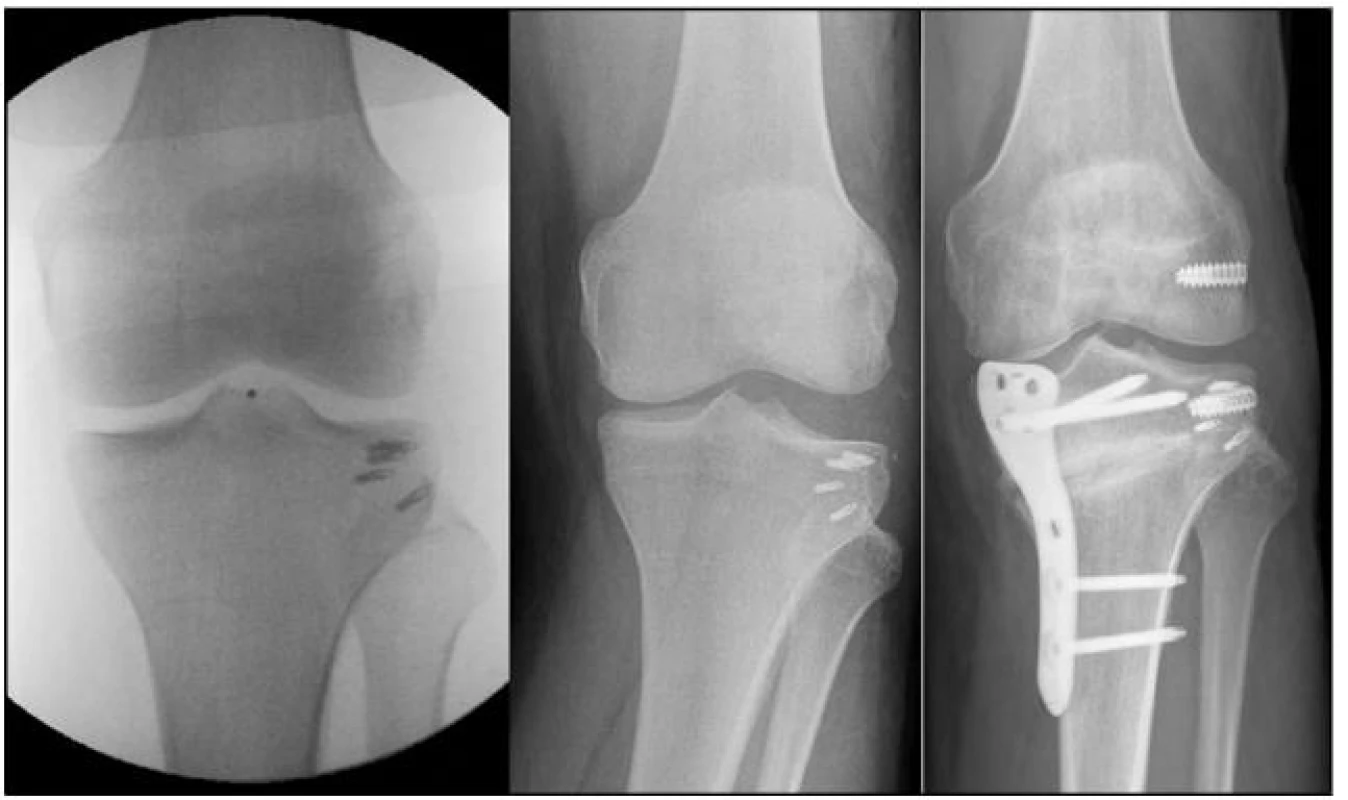
- 2. U obézní pacientky (123 kg) ve věku 63 let po pádu ze žebříku došlo k rozsáhlému poškození ligamentózního aparátu kolena (tractus iliotibialis, ZPV, m. biceps a popliteus, m. gastrocnemius lat., PZV, ZZV) a vytržení n. peron. superf. z větvení. Týž den sutura nervu a anatomická plastika PLR pomocí štěpu ze šlachy m. ST. Po 4 měsících obnovení funkce nervu, avšak rozvoj laterální instability, řešeno při mediální gonartróze rotační šarnýrovou TEP. Pacientka s výsledkem spokojena, pohyb bez omezení (obr. 4).
Image 4. (a) Selhání anatomické plastiky (b) Stav po implantaci šarnýrové TEP 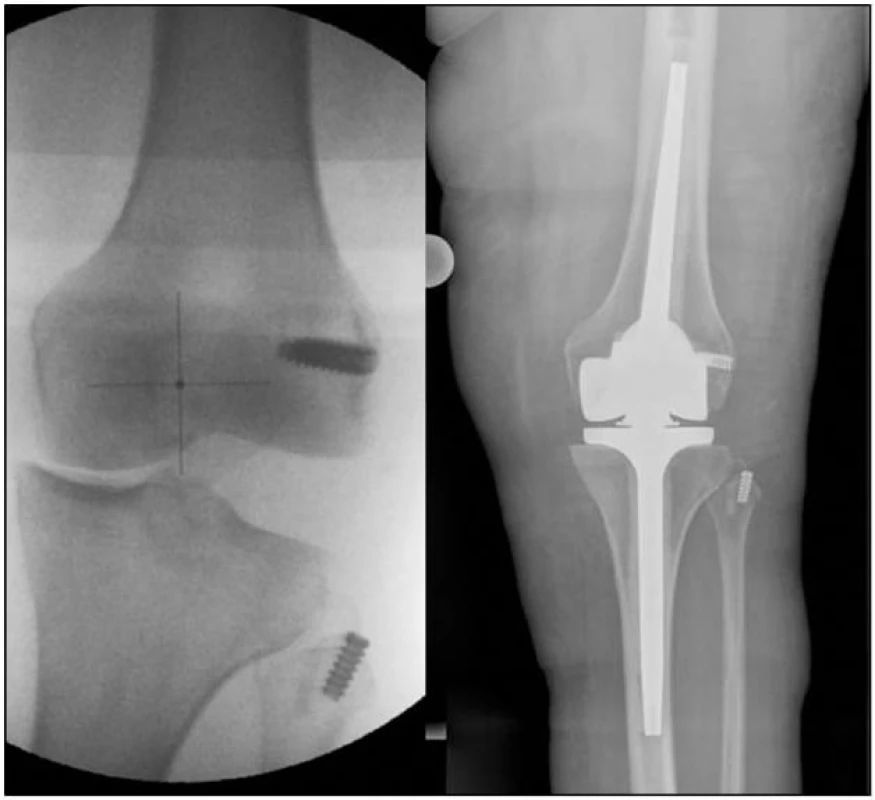
- 3. Muž ve věku 52 let po pádu z půdy utrpěl těžké poranění kolenního kloubu s poškozením m. biceps et popliteus, ZPV, kapsuly kolenního kloubu a přetržení n. peroneus vysoko na femuru. Po třech dnech resekce pahýlu nervu a sutura nervu PDS 6,0, vazivové struktury ošetřeny suturou. Přetrvávající nestabilita na +, plný pohyb bez bolestí, ortéza na chůzi, bez známek reinervace, neurochirurgické ošetření odmítá (ortéza a peron. páska) (obr. 5).
Image 5. Protržení n. peroneus vysoko na femuru 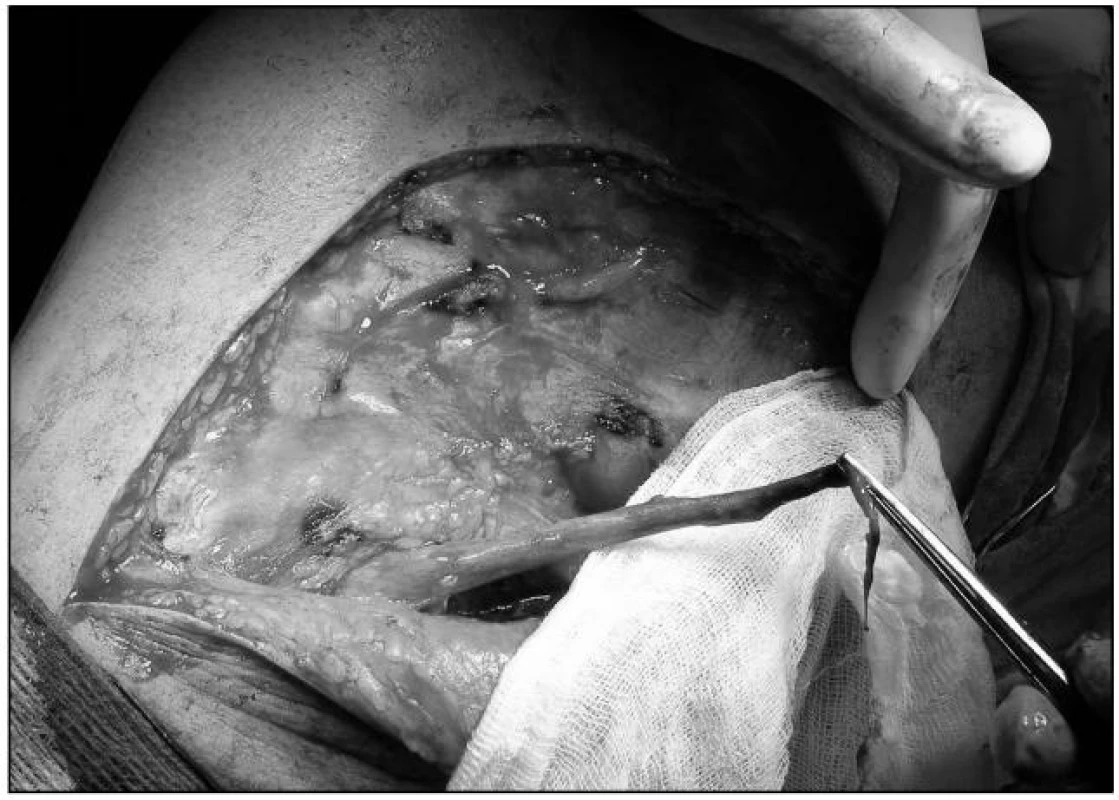
- 4. Chodec ve věku 67 let po srážce s automobilem utrpěl polytrauma (pánev, prox. femur, bérec), proto primární ošetření v oblasti kolena až po 5 dnech. Přítomna abrupce fibuly, tuberculum Gerdi, Segond. zlomenina a ruptura PZV. Koleno po zhojení stabilní, přetrvávající otoky, mírné omezení pohybu do krajní flexe a bolest při zatížení (obr. 6).
Image 6. (a) Držený snímek - přítomost abrupce fibuly, tuberculum Gerdi, Segond. zlomenina a ruptura PZV (b) Stav po osteosyntéze 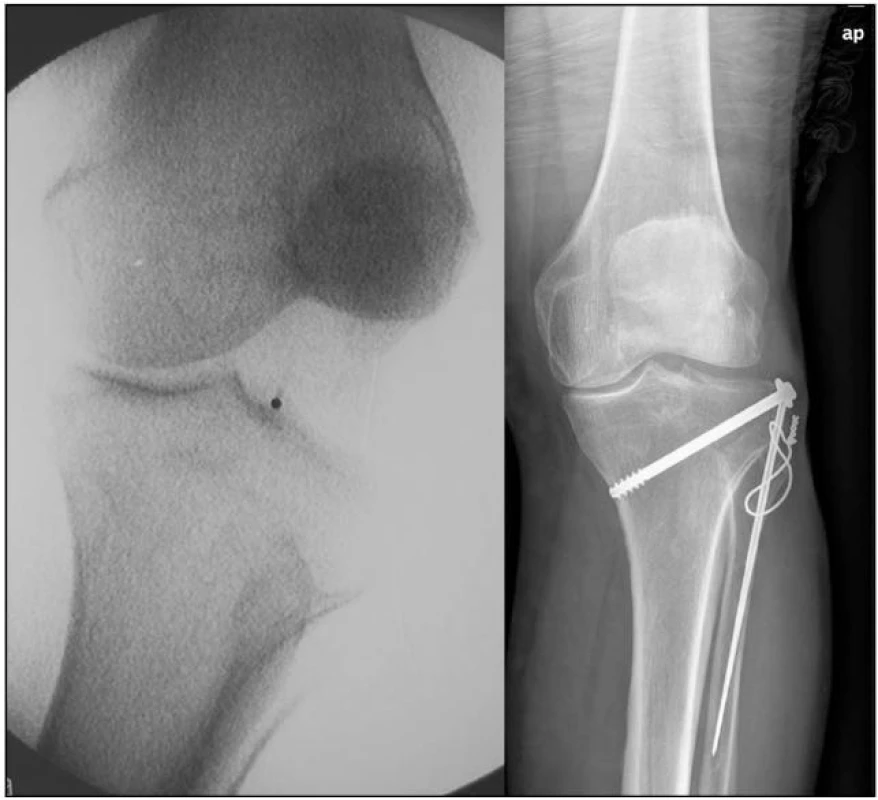
- 5. 41letý pacient po autohavárii a poranění kolenního kloubu rozvoj kompartment syndromu, přítomnost avulzního vytržení tibiálního úponu ZZV, Segondova zlomenina, abrupce apexu fibuly a poškození m. popliteus. Provedena osteosyntéza s výborným výsledkem, koleno je stabilní. Pacient je spokojený a má plný rozsah pohybu (obr. 7).
Image 7. Stav po provedení osteosyntézy pro přítomnost avulzního vytržení tibiálního úponu ZZV, Segondovu zlomeninu a abrupci apexu fibuly 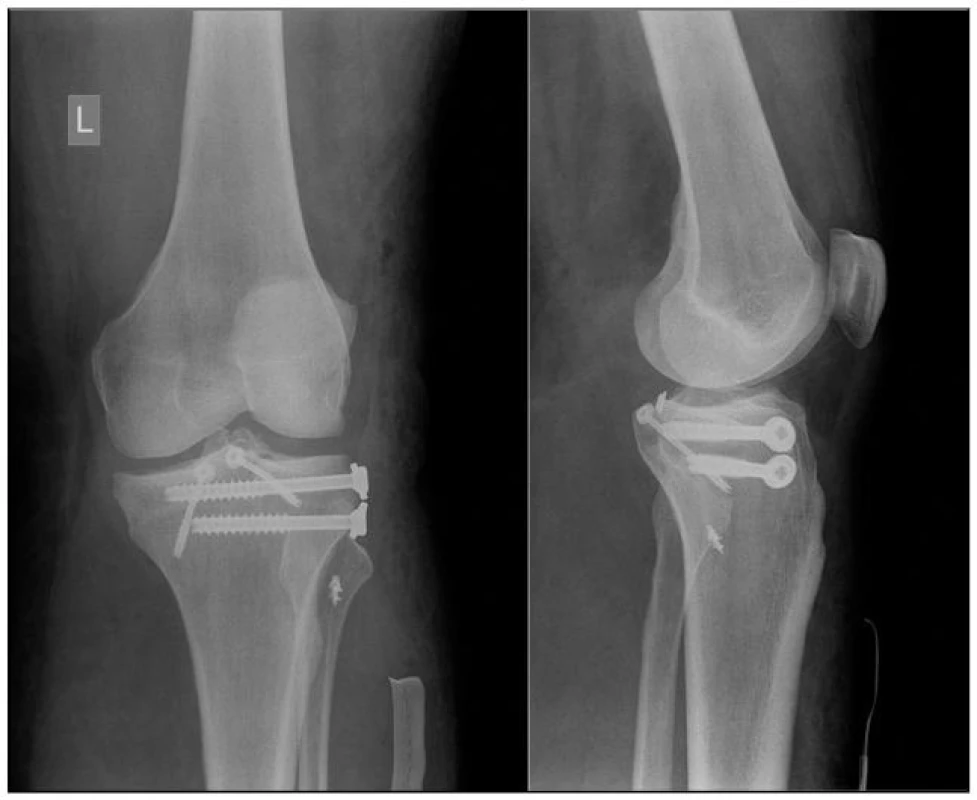
- 6. U aktivního pacienta ve věku 53 let byla provedena pro recidivující laterální instabilitu anatomická rekonstrukce pomocí štěpu odebraného z m. ST. Operace komplikována abrupcí apexu fibuly (vyřešeno tahovou cerkláží). Pacient s výsledkem spokojen (obr. 2). Pohyb plný, kloub stabilní.
VÝSLEDKY
Málo častý výskyt izolovaného poranění PLR a výrazná inkoherence typu poškození měkkých tkání a kostí neumožňuje statistické zhodnocení výsledků léčby. Po operaci byl vždy dosažen suficientní rozsah pohybu, všichni pacienti jsou s výsledkem relativně spokojení. Při avulzním odtržení úponu od kosti a jeho pevné fixaci bylo v obou případech dosaženo dobrého výsledku i bez nutnosti augmentace poškozených struktur. Ve dvou případech bylo nutné pro rozvoj nestability provést následnou operaci. U jednoho pacienta provedena anatomická plastika v druhé době šlachou m. ST spolu s provedením osteotomie proximální tibie s otevřením úhlu mediálně pro varozitu. U obézní pacientky byla konečným řešením až implantace rotační šarnýrové TEP. U dvou pacientů přetrvává částečná zevní nestabilita, která je řešená ortézou, další operační řešení je odmítáno. Často byl přítomen určitý stupeň poškození n. peroneus. V jednom případě nedošlo k jeho regeneraci, u jednoho pacienta jen částečná reinervace a u jednoho plný návrat funkce.
DISKUZE
Biomechanické studie jsou podkladem k určení významu jednotlivých klinických testů při posuzování rozsahu poškození vazivových struktur a zároveň dávají návod k fyziologické rekonstrukci postiženého vazivového aparátu. Izolované poškození PLR je typicky výsledkem působení sil na napřímené koleno z anteromediální strany. Jen málo kolen s poškozením vazivového aparátu však má izolované poranění PLR. Poranění má za následek bolestivost posterolaterální části kolena a vede k nestabilitě v extenzi a flexi kolena do 30° [8]. Nejčastěji poškozenou strukturou PLR je ZPV, a to v místě úponu na fibulu. ZPV je primární stabilizátor vůči varizujícím silám, začíná těsně za laterálním epikondylem a upíná se na fibulu, zhruba 1cm ventrálně od jejího apexu. Ruptura ZPV vede k pozitivitě addukčního testu s maximem ve 30° flexi, čímž se vyřadí stabilizační efekt dorzální části pouzdra a částečně i PZV [7]. Poškození všech posterolaterálních struktur při zachování ZZV vede při vyšetřování kolena ve 30° flexi k pozitivitě addukčního testu, nárůstu zevní rotace a zadnímu posunu tibie. V malém stupni flexe je jen menší část vláken ZZV napnutá, a proto se tolik nepodílejí na stabilizaci tibie. ZZV se plně napíná až při 90° flexi a pak se projeví jeho úloha při odolávání varizačním silám a zadní translaci [6]. Hyperextenzní poranění spojené se zevní rotací bérce je druhým typickým mechanizmem poranění posterolaterálního rohu. Proto by měla být věnována větší pozornost vyšetřování PLR u úrazů s tímto typem mechanizmu vzniku [5]. Působením sil na proximální anteromediální plochu bérce při zatížení a v plné extenzi končetiny dochází k addukci a hyperextenzi s poškozením PLR a PZV a z toho k vyplývajícímu nárůstu přední a zadní translace a též zevní rotace s pozitivním addukčním testem. Dosud však nepanuje shoda o využití testování zevní rotace ve 30° flexi k posouzení kombinovaného poškození PLR a PZV [10, 19]. K nárůstu zadní translace, k varizaci a zevní rotaci dochází ve všech stupních flexe při součastném kompletním poškození PLR a ZZV, což je způsobeno ztrátou omezujícího vlivu ZZV v hluboké flexi. Při podezření na izolované anebo kombinované poškození PLR je vhodné provést vnitřní a zevní rotaci ve 30° a 90° flexi a porovnat výsledky s nezraněnou končetinou [20]. Důležitou součásti diagnostiky poranění PLR je anamnestický údaj o mechanizmu úrazu. K vyslovení podezření na poškození PLP by měla vést vyšetřujícího bolestivost posterolaterální části kolena, pacientem pociťována nestabilita kolena, limitace aktivity, potíže s během a chůzi do schodů. Pacient často drží koleno ohnuté jako prevenci rozevření laterální kloubní štěrbiny při kontaktu paty s povrchem. Poškození n. peroneus vede k paresteziím s možnou slabostí v inervovaném svalstvu. Při přetažení nervu nedochází sice k poškození kontinuity, ale intramurálně následně nastává degenerace nervových vláken, intramurální fibróza a mikroangiopatie. U kompletní ruptury je nutná operační léčba, ale v obou případech bývá prognóza špatná [15]. Ke stanovení rozsahu poškození PLR bylo navrženo vícero testů. Mezi nejznámější patří posterolaterální zásuvka v 90° flexi a zevní rotaci, rekurvatum test, „figure 4 test“ – varus stress test ve 30° flexi a „dial“ test v zevní rotaci na břiše nebo v sedě. Existuje několik klasifikací k posouzení stupně laterální instability. Fanelli [9] rozlišuje Typ A: úraz popliteofibulárního ligamenta a šlachy m. popliteus jen s nárůstem zevní rotace. Typ B: úraz popliteofibulárního ligamenta, šlachy m. popliteus a ZPV. Zde je přítomna zvětšená zevní rotace a otevření laterální kloubní štěrbiny od 5 do 10 mm při varózním působení ve 30° flexi. Typ C se objevuje při poškození popliteofibulárního ligamenta, šlachy m. popliteus, ZPV, avulzi kloubního pouzdra a přerušení zkřížených vazů. Zde je přítomna zvětšená zevní rotace a vyrazná pozitivita varus stress testu ve 30°flexi. Baker et al. [1] používají následující škálu ke kvalitativnímu popisu: lehká (+), střední (++) a těžká (+++) instabilita. Ke kvantitativnímu stanovení se používá rozevření laterální kloubní štěrbiny při definovaném zatížení + (0 až 5 mm s dorazem), ++ (6 až 10 mm s dorazem) a +++ (více než 10 mm na konci s měkkým nebo žádným odporem) [13]. Rentgenové snímky odhalí abnormální rozšíření laterální kloubní štěrbiny, skládané snímky celé dolní končetiny odhalí varózní postavení, bilaterální snímek kolen s aplikací varózních sil odhalí signifikantní rozdíl mezi postiženou a nepostiženou končetinou, Segondovu zlomeninu (avulze laterální části kloubního pouzdra od tibiálního plató, která je neklamnou známkou poškození PZV), avulzi tuberculum Gerdi a avulzní zlomeninu apexu fibuly. MRI je užitečným nástrojem k popisu jednotlivých struktur. Důležité je zhotovení sekvencí ve vzdálenosti dvou mm a méně. K dalším nálezům patří distální avulze PZV a kontuze mediálního kondylu femuru [14]. Artroskopické vyšetření má význam jen u lehčích poranění, a to nejdříve po týdnu pro hrozící únik tekutiny do bérce přes poškozené kloubní pouzdro a možný vznik kompartment syndromu. Přínos artroskopie je zde spíše diagnostický nástroj k popisu poškození jednotlivých struktur, zejména léze ligamentum popliteomenisceale – volnější laterální meniskus má horší prognózu hojení. Pomocí artroskopické asistence lze ošetřit Segondovu zlomeninu. Pacienti s laterální laxitou větší než 10 mm anebo s nárůstem zevní rotace o více než 10° při 30° flexi nemají dobré výsledky při konzervativní terapii. Primární rekonstrukce je možné provést do dvou týdnů od úrazu, následná kontrakce poškozených struktur nedovolí jejich přiblížení a provedení suficientní sutury [3, 18]. U fyziologické osy se provádí rekonstrukce postižených struktur. Neodhalení poškození PLR u pacientů s rupturou PZV a ZZV může vést k neúspěchu i dobře provedené plastiky zkřížených vazů. Po náhradě PZV dochází k selhání plastiky při současně neléčené lézi PLR, protože rekonstrukce PZV obnoví jenom předozadní stabilitu, ale nevede k úpravě posterolaterální rotační nestability [11]. Naopak při absenci PZV se nároky na rekonstruovaný PLR zvyšují až o 100 %. Ligamentum popliteofibulare je důležitá struktura omezující zadní posun a zevní rotaci a eliminující varózní síly. Většina rekonstrukčních technik nezahrnovala jeho nahrazení, i když biomechanická data ukazují na jeho klíčovou úlohu a nutnost jeho obnovy k dosažení dobrých výsledků [4, 16].
ZÁVĚR
Akutní izolované nebo kombinované poranění PLR má být řešeno včasnou operační terapií s přímou obnovou poškozených struktur nebo jejich augmentací, eventuálně jejich anatomickou rekonstrukcí plastikou. Potřeba rekonstrukční operace v druhé době závisí od potíží pacienta a funkční stability. Anatomické rekonstrukce vyžadují obnovu všech tří nejdůležitějších struktur PLR, a to ZPV, musculus popliteus a ligamentum popliteofibulare.
MUDr. František Okál
email: frantisekokal@gmail.com
Sources
1. BAKER, C.L., NORWOOD L.A., HUGSTON J.C. Acute posterolateral rotatory instability of the knee. J Bone Joint Surg Am. 1983, 65, 614–618.
2. BRINKMAN, J.M., SCHWERING, P.J.A., BLANKEVOORT, L. et al. The insertion geometry of the posterolateral corner of the knee. J Bone Joint Surg. 2005, 87-B, 1364–1368.
3. CLANCY, W.G. Jr., SHEPARD M.F., CAIN E.L. Jr. Posterior lateral corner reconstruction. Am J Orthop. 2003, 32, 171–176.
4. COVEY, D. C. Current concepts review injuries of the posterolateral corner of the knee J Bone Joint Surg Am. 2001, 83, 106.
5. COVEY, D. C., SAPEGA, A. A. Injuries of the posterior cruciate ligament. J Bone Joint Surg Am. 1993, 75, 1376–1386.
6. COVEY, D.C., SAPEGA, A. A, SHERMAN, G. Testing for isometry during reconstruction of the posterior cruciate ligament. Anatomic and biomechanical considerations. Am J Sports Med. 1996, 24, 740–746.
7. ČECH, O., SOSNA, A., BARTONÍČEK, J. Poranění vazivového aparátu kolenního kloubu. 1. vyd. Praha: Avicenum, 1986. 196 s.
8. DEELEE, J. C., RILEY, M. B., ROCKWOOD, C. A. Acute posterolateral rotatory instability of the knee. Am J Sports Med. 1983, 11, 199–207.
9. FANELLI, G.C., FELDMANN, D.D. Management of combined ACL/PCL/ posterolateral complex injuries of the knee. Oper Tech Sports Med. 1999, 7, 143–149.
10. FORNALSKI, S., et al. Biomechanical and Anatomical Assessment After Knee Hyperextension Injury. Am J Sports Med 2008, 36, 80.
11. HARNER, C. D., VOGRIN, T. M., HOHER, J. et al. Biomechanical analysis of a posterior cruciate ligament reconstruction. Deficiency of the posterolateral structures as a cause of graft failure. Am J Sports Med. 2000, 28, 32–39.
12. HART, R., ŠTIPČÁK, V. Přední zkřížený vaz kolenního kloubu. 1. vyd. Praha: Maxdorf Jessenius, 2010. 224 s.
13. HUGSTON J.C, ANDREXS, J.R. et al. Classification of knee ligament instabilities. Part II. The lateral compartment. J Bone Joint Surg Am. 1976, 58-A, 173–179.
14. JUHUNG, S., LEE, J.K. et al. MR evaluation of the “arcuate” sign of posterolateral knee instability. AJR Am J Roentgenol. 2002, 178, 583–588.
15. LAPRADE, R., TERRY., G. Injuries to the posterolateral aspect of the knee: association of anatomic injury patterns with clinical instability. Am J Sports Med. 1997, 25, 433–438.
16. MAYNARD, M.J., DENG, X., WICKIEWICZ, T. WARREN, R.F. The popliteofibular ligament: rediscovery of a key element in posterolateral stability. Am J Sports Med. 1996, 24, 311–315.
17. SEEBACHER, J. R., INGLIS, A. E., MARSHALL, J. L., WARREN, R. F. The structure of the posterolateral aspect of the knee. J Bone Joint Surg Am. 1982, 64, 536–541.
18. VELTRI, D. M., WARREN, R.F. Operative treatment of posterolateral instability of the knee. Clin Sports Med. 1994, 13, 615–627.
19. VELTRI, D. M. et al. The role of the cruciate and posterolateral ligaments in stability of the knee. A biomechanice study. Am J Sports Med. 1995, 23, 436–43.
20. VELTRI, D. M., WARREN, R. Instructional Course Lecture, American Academy of Orthopaedic Surgeons. Posterolateral instability of the knee. J Bone Joint Surg Am. 1994, 76, 460–472.
Labels
Surgery Traumatology Trauma surgery
Article was published inTrauma Surgery

2011 Issue 4
Most read in this issue- Léčba poranění posterolaterálního rohu kolena anatomickou rekonstrukcí anebo proximální osteotomií tibie
- Reoperace selhané DHS – retrospektivní analýza a naše zkušenosti
- Poranění jater u dětí
Login#ADS_BOTTOM_SCRIPTS#Forgotten passwordEnter the email address that you registered with. We will send you instructions on how to set a new password.
- Career

