-
Medical journals
- Career
Mezioborová léčba chronické osteomyelitidy tibie
Authors: Aleš Nejedlý 1; Jiří Záhorka 2; Valér Džupa 2
Authors‘ workplace: Department of Plastic Surgery, Third Medical Faculty of Charles University and University Hospital Kralovske Vinohrady, Prague 1; Klinika plastické chirurgie 3. LF UK a FNKV, Praha 1; Department of Orthopaedics and Traumatology, Third Medical Faculty of Charles University and University Hospital Kralovske Vinohrady, Prague 2; Ortopedicko-traumatologická klinika 3. LF UK a FNKV, Praha 2
Published in: Úraz chir. 16., 2008, č.4
Overview
Cíl:
Autoři hodnotí výsledky mezioborové léčby 16 pacientů s posttraumatickou osteomyelitidou tibie.Metoda:
Pacienti byli léčeni metodou rozsáhlého debridement skeletu i měkkých tkání a následného krytí defektu svalovým lalokem.Výsledky a závěr:
Sanace infektu i plná nosnost končetiny při průměrném sledování 48 měsíců opravňuje autory považovat tento postup za metodu vhodnou při léčení chronické osteomyelitidy tibie.Klíčová slova:
osteomyelitida tibie, mezioborová léčba, debridement, volný svalový lalok.Úvod
Výhody interdisciplinární péče (spolupráce plastického chirurga a ortopeda) v rámci replantačního programu nás od 80. let minulého století přivedla k využití této techniky při ošetření defektů měkkých tkání po traumatických devastacích v oblasti bérce [3, 8]. Později jsme začali ošetřovat defekty měkkých tkání i u pacientů s infikovanými zlomeninami v oblasti bérce a s chronickou osteomyelitidou tibie [4]. Svalovým lalokem lze kvalitně nahradit radikálně odstraněné infikované a špatně perfundované jizevnaté tkáně, navíc lalok následně může pomoci při zvládnutí zánětlivého procesu [5, 6]. Cílem této práce je prezentovat techniku ošetření a výsledky léčení pacientů s osteomyelitidou tibie.
Soubor pacientů a metoda
Soubor pacientů
V období leden 2002 až červen 2006 jsme pro osteomyelitidu tibie léčili interdisciplinární péčí 16 pacientů (1 žena, 15 mužů) v průměrném věku 49 let (rozmezí 33–63 let).
Operační postup
V první fázi léčení provedl ortoped rozsáhlé debridement infikovaných měkkých tkání, trepanaci dutiny tibie a sekvestrotomii (obr. 1 a 2).
Image 1. Detail RTG snímku pravého bérce 59letého pacienta s nálezem defektu přední kortikalis tibie v místě secernující píštěle 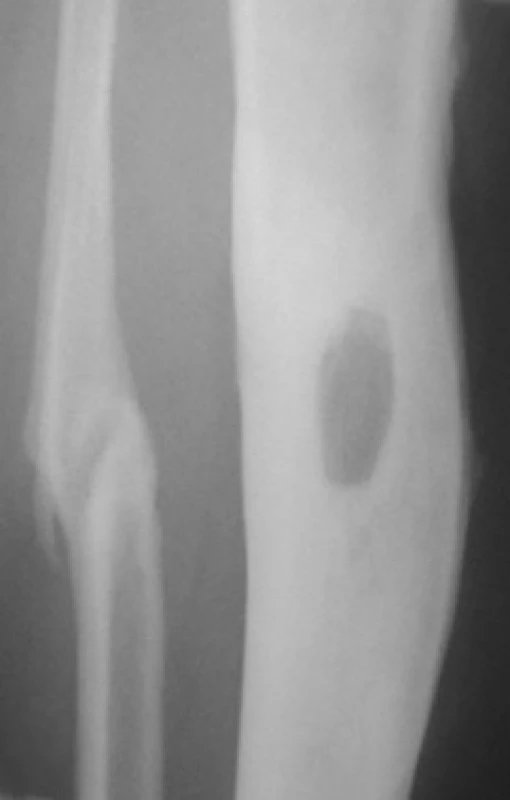
Image 2. Stav po provedení rozsáhlého debridement měkkých tkání a trepanaci tibie žlábkem 1 cm širokým a 12 cm dlouhým umožňujícím provedení debridement dutiny diafýzy tibie 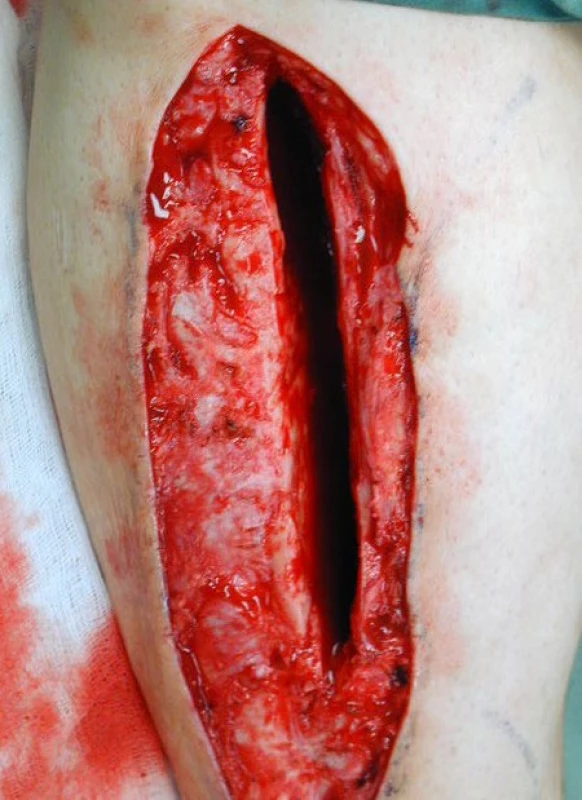
Druhou fází ošetření bylo krytí vzniklého defektu transpozičním nebo volným svalovým lalokem plastickým chirurgem. Volný svalový přenos pomocí mikrochirurgické techniky byl proveden u 14 pacientů (10krát m. gracilis, 4krát m. latissimus dorsi – obr. 3), transpoziční lalok u 2 pacientů (jednou m. soleus, jednou m. gastrocnaemius medialis). U 10 pacientů byly obě fáze ošetření provedeny v jedné době. V případě, že po provedení debridement jsme měli pocit možného rizika pokračování infekčního procesu, byla druhá fáze odložena a indikována s odstupem 3–9 týdnů po první fázi. Indikací pro provedení druhé fáze byl nález klidné granulační tkáně na povrchu měkkých tkání i kostí a negativní kultivace stěru z granulací.
Image 3. Krytí defektu volným svalovým přenosem laloku m. latissimi dorsi s ostrůvkem kůže k monitoraci prokrvení laloku (část laloku je krytá dočasným syntetickým krytem) 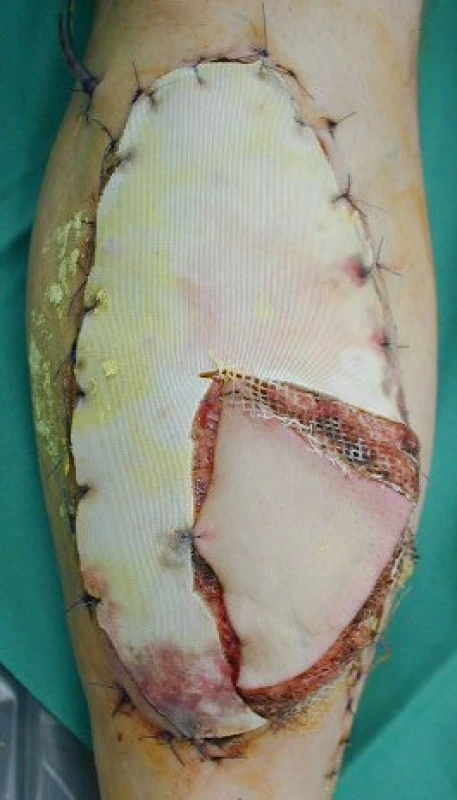
Při nálezu trvale dobrého prokrvení laloku byl 3.–5. den po přenosu sval kryt dermoepidermálním štěpem (obr. 4).
Image 4. Stav po krytí vitálního laloku dermoepidermálním štěpem 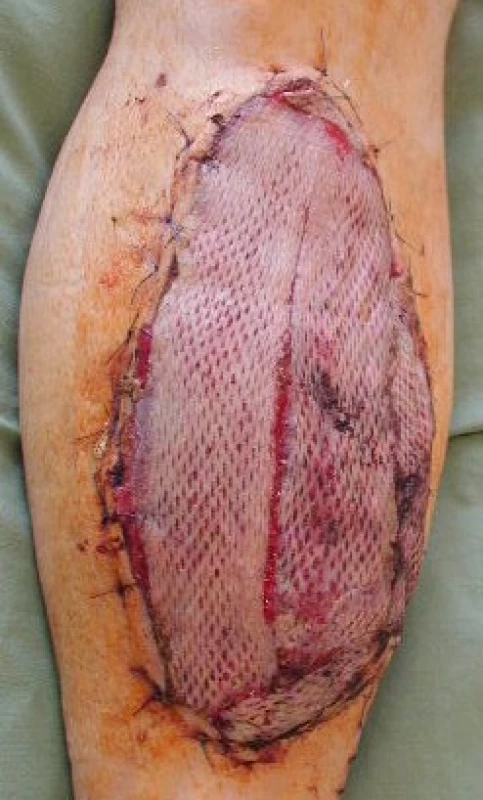
Pooperační péče
V perioperačním období byla pacientům do 7.–10. dne podávaná antibiotika podle citlivosti posledního pozitivního kultivačního vyšetření.
Profylaxe tromboembolické choroby byla zajištěna kontinuální antitrombotickou infúzí (heparin, agapurin, mezokain) v prvních 9 dnech po operaci. Poté byl do doby zvládnutí samostatné chůze o berlích (dalších 3 až 7 dní) podáván retardovaný heparin nebo nízkomolekulární hepariny (u pacientů s tromboembolickou chorobou v anamnéze). Po ukončení miniheparinizace bylo podáváno 2krát denně 200 mg kyseliny acetylosalicylové v pufrované formě do konce 8. týdne po operaci.
Pacienti byli vertikalizováni o berlích s pokládáním operované končetiny 9. den po operaci. Chůzi bez berlí jsme povolili po plné integraci laloku s odstupem 8 týdnů od operace.
Další sledování pacientů po propuštění jsme prováděli ambulantně v intervalu 2, 6 a 12 měsíců po operaci.
Hodnocení
Výsledky léčení jsme hodnotili na základě ambulantních vyšetření provedených v říjnu 2007. Zajímala nás aktuální nosnost končetiny a subjektivní spokojenost pacientů.
Výsledky
Doba sledování. Pacienti byli kontrolováni v rozmezí 16–69 měsíců po léčbě (průměr 48 měsíců). U žádného z pacientů jsme nezaznamenali recidivu infekce.
Bakteriologické nálezy. U 6 pacientů (38 %) byla předoperačně vykultivována G+ flora, u 4 pacientů (24 %) G – flora, u 3 pacientů (19 %) smíšená flora a u 3 pacientů (19 %) byl makroskopicky patrný hnis kultivačně negativní. Přehled bakteriologických nálezů uvádíme v tabulce 1.
Table 1. Přehled bakteriologických nálezů před interdisciplinární léčbou u pacientů sledovaného souboru 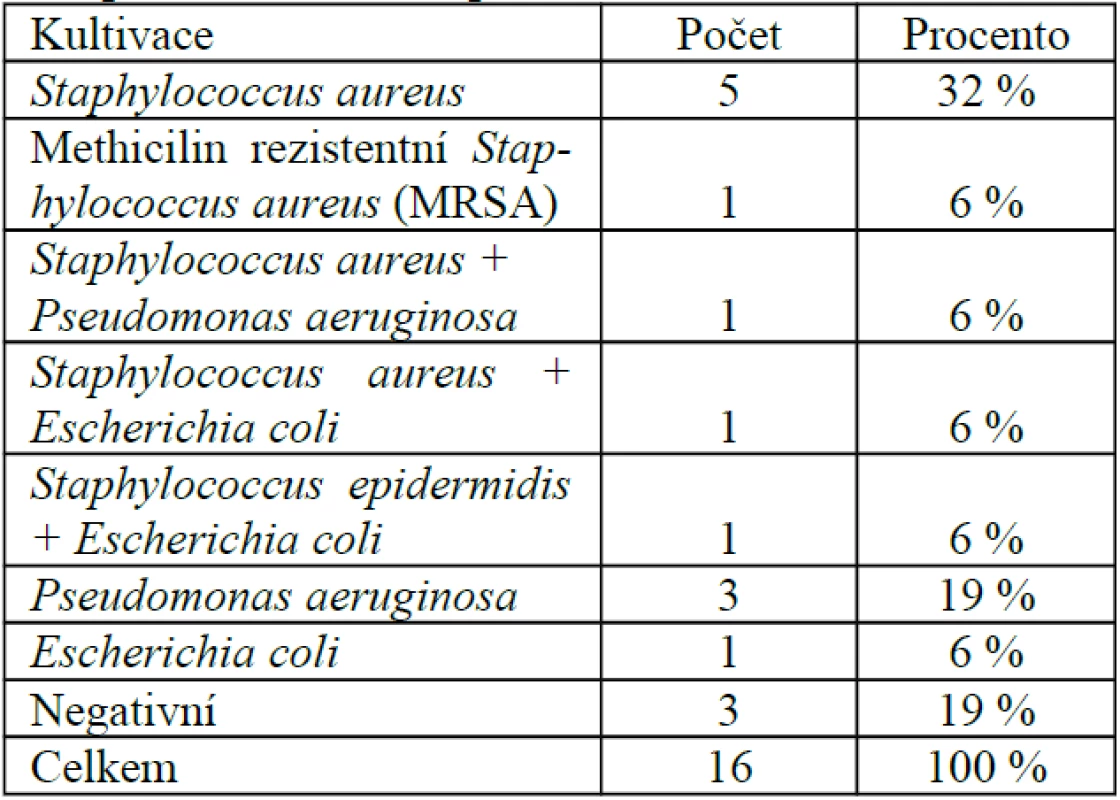
Komplikace. Poruchu prokrvení laloku v časné pooperační době jsme zaznamenali u dvou pacientů (12 %). V obou případech jsme časně revidovali a provedli reanastomózu, v jednom případě si však pokračující ischemie laloku vyžádala následný přenos dalšího laloku. U jednoho pacienta (6 %) došlo k opětovné hnisavé sekreci, revize a rozsáhlé redebridement umožnily zhojení.
Nosnost končetiny. V době kontroly měli všichni pacienti plnou nosnost operované končetiny.
Spokojenost pacientů. Tři pacienti byli s výsledkem léčení velmi spokojeni, 10 uvádělo částečnou spokojenost vzhledem k určitým omezením po léčbě (které však byly způsobené spíše stavem po primárním úrazu než mezioborovou léčbou) a 3 pacienti byli s výsledkem léčby nespokojeni, jelikož po léčbě osteomyelitidy došlo ke zhoršení pohybu hlezenního kloubu.
Diskuze
Doba sledování. Průměrná doba sledování (48 měsíců) odpovídá požadavku na minimálně 2leté sledování pacientů po infektech pohybového aparátu, jelikož většina recidiv se obvykle projeví v tomto intervalu (5–7).
Komplikace. Porucha prokrvení laloku v časné fázi u pacientů našeho souboru odpovídala přesně 12% výskytu popisovanému jinými autory [1, 2].
Recidivu infektu považujeme za neúspěch, i když redebridement bylo v tomto případě úspěšné. Tato komplikace nás ubezpečila o správnosti jedno - nebo dvojdobého postupu v závislosti na peroperačním nálezu. Je zřejmé, že u tohoto pacienta jsme měli postupovat dvojdobě.
Nosnost končetiny. Za úspěch metody považujeme skutečnost, že léčbou nedošlo ani v jednom případě ke ztrátě nosnosti končetiny. Zachování plné nosnosti končetiny považujeme za důležité zejména proto, že alternativou neúspěchu léčby osteomyelitidy tibie obvykle bývá vysoká amputace bérce.
Spokojenost pacientů. Tento aspekt je vždy velmi diskutabilní. Nás však zajímal s ohledem na to, zda by pacienti podstoupili náročnou mezioborovou léčbu vedoucí ke stávajícímu výsledku. Na tuto otázku odpověděli všichni pacienti kladně, včetně třech nespokojených s výsledkem.
Závěr
Na základě výsledků provedené studie považujeme mezioborovou léčbu pacientů s osteomyelitidou tibie metodou rozsáhlého debridement a následným krytím defektu měkkých tkání přenosem muskulárního laloku za vhodný postup.
doc. MUDr. Aleš Nejedlý
Klinika plastické chirurgie 3. LF UK a FNKV
100 34 Praha 10
a.nejedly@volny.cz
Publikace vznikla v rámci řešení grantu IGA MZ ČR NR/8535-4: Komplexní léčba infekčních komplikací devastujících poranění bérce.
Sources
1. Gonzalez, M.H., Tarandy, D.I., Troy, D. et al. Free tissue coverage of chronic traumatic wounds of the lower leg. Plast. Reconstr. Surg. 2002, 109, 592–600.
2. Naique, S.B., Perse, M., Nanchahal, J. Management of severe open tibial fractures. The need for combinated orthopaedic and plastic surgical treatment in specialist centers. J Bone Joint Surg. 2006, 88-B, 351–357.
3. Nejedlý, A., Tvrdek, M., Stehlík, J. Závěrečná zpráva grantu IGA MZ ČR 1651–3 „Význam užití časných tkáňových přenosů při komplexní léčbě defektních poranění dolní končetiny“. Praha, 3. LF UK 1995.
4. Nejedlý, A., Džupa, V., Záhorka, J., Tvrdek, M.: Využití muskulárního laloku při léčení infikovaných zlomenin a chronické osteomyelitidy v oblasti bérce a hlezna. Acta Chir Orthop Traumatol Čech. 2007, 74, 162–170.
5. Kuokkanen, H.O., Tukiainen, E.J., Asko-Seljavaara, S. Radical excision and reconstruction of chronic tibial osteomyelitis with microvascular muscle flaps. Orthopaedics, 2002, 25, 137–140.
6. Kutscha-Lissberg, F., Hebler, U., Kalic-ke, T., Arens, S. Prinzipien chirurgischer Terapienkonzepte der postoperativen und chronischen Os-teomyelitis. Orthopäde. 2004, 33, 439–454.
7. Mader, J.T., Wang, J., Calhoun, J.H. Antibiotic therapy for musculoskeletal infections. J Bone Joint Surg. 2001, 83-A, 1878–1890.
8. Pros, Z., Tvrdek, M., Kletenský, J., Nejedlý, A., Svoboda, S.: Chronic traumatic wounds of the leg. Acta Chir Plast. 1996, 38, 83–86.
Labels
Surgery Traumatology Trauma surgery
Article was published inTrauma Surgery

2008 Issue 4-
All articles in this issue
- Mezioborová léčba chronické osteomyelitidy tibie
- Zevní fixátor v dětském věku
- Rekonstrukce zastaralých a rozsáhlých ruptur Achillovy šlachy transferem šlachy musculus flexor hallucis longus
- Terapeutický vliv koloidních roztoků na množství extravaskulární plicní vody a oxygenační funkce u pacientů s těžkou sepsí
- Trauma Surgery
- Journal archive
- Current issue
- Online only
- About the journal
Most read in this issue- Rekonstrukce zastaralých a rozsáhlých ruptur Achillovy šlachy transferem šlachy musculus flexor hallucis longus
- Zevní fixátor v dětském věku
- Mezioborová léčba chronické osteomyelitidy tibie
- Terapeutický vliv koloidních roztoků na množství extravaskulární plicní vody a oxygenační funkce u pacientů s těžkou sepsí
Login#ADS_BOTTOM_SCRIPTS#Forgotten passwordEnter the email address that you registered with. We will send you instructions on how to set a new password.
- Career

