-
Medical journals
- Career
12. MYELOPROLIFERATIVNÍ NEMOCI A CHRONICKÁ MYELOIDNÍ LEUKÉMIE
Published in: Transfuze Hematol. dnes,28, 2022, No. Supplementum 2, p. 45-49.
Category:
SÚČASNÉ MOŽNOSTI LIEČBY PH-NEGATÍVNYCH MYELOPROLIFERATÍVNYCH NEOPLÁZIÍ
Hrubiško M.
Katedra hematológie a transfúziológie LF SZU, KHaT UN Bratislava
Úvod: Ako Ph-negatívne myeloproliferatívne neoplázie (MPN) sa označujú tie MPN, ktoré nemajú Filadelfský chromozóm (Ph chromozóm, gén BCR/ABL). Z najdôležitejších sem patria polycytémia vera (PV), esenciálna trombocytémia (ET) a primárna myelofibróza (PMF). Nie vždy ide o vyhranené chorobné jednotky, pri ktorých je nádorovo pozmenená len tvorba erytrocytov (PV), trombocytov (ET) prípadne strómy kostnej drene (PMF). Všetky MPN vrátane chronickej myelocytovej leukémie (CML) vychádzajú z nádorovo pozmenenej predurčenej bunky CFU-GEMM (koloniformná jednotka granulocyto-erytrocyto-monocyto-megakaryocytová). Mutácie v CFU-GEMM postihujú všetky krvinky, ktoré z nej vychádzajú, vrátane granulocytov i strómy. Postihnuté sú aj kapiláry a ich endotel. Mutácia JAK2 sa našla aj v endoteliálnych bunkách pacientov s MPN, ktorí prekonali trombózu. Experimentálne bolo dokázané, že takto zmutované endoteliálne bunky majú proadhezívne a protrombotické vlastnosti.
Diagnostika: Mutácia BCR/ABL je charakteristická pre CML, ak ju nenájdeme, ide o Ph-neg. MPN. Charakteristickú mutáciu má len PV – JAK2 V617F v exóne 14 (95 % pacientov) alebo v exóne 12 (3 %). Bez vyššie uvedenej mutácie prakticky neexistuje PV. Pri ostatných MPN to už neplatí, síce je táto mutácia typická aj pre ET i PMF (50–65 % prípadov), ale jej neprítomnosť uvedené diagnózy nevylučuje. Mutácia môže postihovať MPL gén v exóne 10 (okolo 10 % pacientov) ako aj gén pre kalretikulín v exóne 9 (15–25 % pacientov). Bez týchto mutácií (tripple negative) tak zostáva len okolo 10–15 % chorých. Ph-neg. MPN sa nemusia prejaviť hneď na začiatku ochorenia typickými príznakmi. Nie je vzácne, že PV i PMF začína trombocytózou a až histologické vyšetrenie odhalí pravú podstatu choroby. Vtedy hovoríme o prepolycytemickej fáze PV, resp. o prefibrotickej fáze PMF. Mutáciou postihnuté bunky (vrátane leukocytov) majú potom pozmenené vlastnosti a prispievajú k najrôznejším klinickým prejavom, predovšetkým ku zvýšenej náchylnosti k trombózam. Z uvedeného vyplýva, že k základným diagnostickým princípom okrem molekulových vyšetrení patrí trepanobioptické vyšetrenie kostnej drene, keďže len histológia môže rozlíšiť medzi jednotlivými podtypmi MPN.
Liečba: Prístup k liečbe MPN nie je vo svete jednotný. Na rozdiel od väčšiny onko-hematologických chorôb, kde sa princípy liečby veľmi nelíšia a prípadné rozdiely sú dané skôr ekonomickými možnosťami tej ktorej krajiny, pri MPN sa prístupy líšia aj v rámci Európy. Vidíme tu anglickú školu, ktorá až donedávna prakticky výhradne presadzovala cytostatickú liečbu hydroxyureou (HU), škandinávsku, ktorá preferuje interferón-beta (IFN) a stredoeurópsku (CEMPO – Central European Myeloproliferative Neoplasm Organisation), ktorá presadzuje pri PV interferón a pri ET anagrelid (ANA) prípadne IFN. Rozdielny prístup je aj k hodnoteniu rizikovosti jednotlivých podskupín ako aj času začatia liečby.
Polycytemia vera: Pacienti sú ohrození predovšetkým trombózou, preto je cieľom znížiť hematokrit na bezpečné hodnoty (< 0,45 u mužov a < 0,42 u žien). Klasickou metódou sú venepunkcie, ktoré je možné vykonať odstránením celej krvi, ale aj prístrojovo, erytrocytaferézou, kde sa odstránia len prebytočné erytrocyty. Samozrejmosťou je antiagregačná liečba. Dlhodobé venepunkcie však vedú postupne k deplécii železa, požadovaný hematokrit sa dosiahne len vďaka mikrocytóze. Počet erytrocytov je pritom zvýšený. Tento fakt ako aj prípadná intolerancia procedúry, resp. jej neúčinnosť, či progresia klinických symptómov vyžadujú v ďalšom kroku cytoredukciu. V krajinách CEMPO sa ako liek 1. voľby používa IFN, v súčasnosti väčšinou dlhodobo pôsobiaci pegylovaný IFN. V EMA bol schválený mono-pegylovaný IFN-beta 2b – ropeginterferon. Výhodou je podávanie v intervale 14 dní, prípadne i dlhšom. Pri vzácnej neúčinnosti IFN prichádza do úvahy HU, prípadne špecifický inhibítor JAK1/JAK2 ruxolitinib, ktorý je v niektorých krajinách považovaný za liek 2. voľby po IFN. Pri neúčinnosti všetkých uvedených liekov prichádza do úvahy busulfan avšak s rizikom zvýšenej pravdepodobnosti transformácie do akútnej leukémie. Vo výskume sú však aj nové lieky s úplne iným mechanizmom účinku.
Esenciálna trombocytémia: Pri tejto diagnóze sú rozdiely v prístupe k terapii najvypuklejšie. Podľa usmernení CEMPO je liekom 1. voľby anagrelid, necytostatický anti-megakaryocytový liek, ktorý ovplyvňuje vyzrievanie megakaryocytov a nedovolí ich nárast do obrovských rozmerov, čo je vlastne príčinou trombocytózy pri ET. K dispozícii sú dva preparáty s rozdielnou farmakokinetikou. ANA dostupný v západnej Európe mal podstatne horšiu toleranciu, čo viedlo k jeho zaradeniu do tretej, niekedy až 4. línie liečby. Oproti tomu ANA dostupný v strednej Európe je pomerne dobre tolerovaný a je preto liekom 1. voľby, u mladých pacientov v reprodukčnom veku je liekom 1. voľby IFN. Možné sú i kombinácie IFN + ANA, prípadne kombinácie s HU. Po (vzácnom) zlyhaní ANA alebo IFN prichádza do úvahy opäť HU.
Primárna myelofibróza: Ide o najvážnejšiu MPN. Dostupná liečba je len paliatívna, jedinou kuratívnou metódou je alogénna transplantácia krvotvorných buniek (TKB). K rozhodnutiu o potrebe liečby napomáhajú rôzne skórovacie systémy. Všeobecne platí, že v počiatočnom štádiu sa neoplatí riskovať mortalitu TKB, v najvyšších štádiách je však mortalita pri TKB natoľko vysoká, že jej vykonanie už nedáva zmysel. Na transplantáciu sú teda vhodní mladší pacienti v intermediárnych štádiách choroby. V prefibrotickom štádiu PMF (keď je jediným príznakom choroby trombocytóza) prichádza do úvahy liečba ANA aj IFN. Schváleným liekom je ruxolitinib, ktorý vie zmierniť príznaky choroby (najmä splenomegáliu) a znížiť transfúznu závislosť, nie však u všetkých chorých a kuratívny nie je. Pri výraznej proliferácii leukocytov prichádzajú do úvahy cytostatiká, predovšetkým HU. Na poli terapie PMF prebieha intenzívny výskum nových liekov.
Záver: Významný rozdiel v prístupe k (ne) liečbe MPN je aj v indikácii jej zahájenia. Ide o klonálne choroby, pri ktorých sa v priebehu ich väčšinou dlhodobého priebehu objavujú postupne nové mutácie. Prechod od „normálu“ k MPN a prípadne ďalej (k akútnej leukémii) je pozvoľný a postupný. Prvé mutácie ešte nemusia znamenať žiadne klinické prejavy, hovoríme o fáze „CHIP“ (Clonal hematopoiesis with indeterminate potential). Časom sú mutáciou postihnuté aj iné gény, čím dlhšie choroba trvá, tým je ich viac a postupne sa môžu objaviť aj mutácie typické pre AML. Preto je potrebné zvážiť liečbu už vo fáze CHIP, vo svete sa však názory na túto problematiku rozchádzajú. V strednej Európe sa riadime tým, že prístup watch and wait je vlastne čakaním na prvú tromboembolickú príhodu, čo nepokladáme za etické. Preto presadzujeme skorú necytostatickú liečbu v závislosti na veku a rizikových faktoroch.
CHRONICKÁ MYELOIDNÍ LEUKÉMIE – JE ČAS NA UKONČENÍ SPECIFICKÉ LÉČBY?
Čičátková P., Žáčková D.
Interní hematologická a onkologická klinika LF MU a FN Brno
Odhalení patogenetického podkladu chronické myeloidní leukémie (CML), fúzního genu BCR/ABL1, a s tím spojené konstitutivně aktivované tyrozinkinázy Bcr-Abl1, rychle vedlo ke snahám o cílenou terapii. Již zavedení prvního inhibitoru tyrozinkináz (tyrosine kinase inhibitors – TKI) imatinibu do klinické praxe zcela zásadně ovlivnilo nejen prognózu pacientů, ale také celkový pohled na léčbu CML. Imatinib byl následován dalšími TKI druhé a třetí generace (nilotinib, dasatinib, bosutinibu a ponatinib) a celková délka života pacientů s nově diagnostikovanou CML se nyní neliší od délky života zdravých vrstevníků. Léčba TKI je podle aktuálních doporučení Evropské leukemické sítě z roku 2020 obvykle celoživotní, a tak představuje nejen ekonomickou zátěž pro zdravotnické systémy, ale zejména může být spojena s negativním vlivem na kvalitu života pacientů. Stejně tak jak se vyvíjela terapie CML, měnily se i její cíle od dosažení kompletní hematologické (complete hematological response – CHR) a kompletní cytogenetické odpovědi (complete cytogenetic response – CCyR) až k odpovědi na molekulární úrovni – tzv. velké molekulární odpovědi (major molecular response – MMR, tj. pokles hladiny BCR/ABL1 transkriptů ≤ 0,1 % vzhledem k IS). Se zavedením TKI vyšších generací stále narůstá počet pacientů, u kterých je dosažena i tzv. hluboká molekulární odpověď (deep molecular response –DMR, tj. hladina transkriptů BCR/ABL1 ≤ 0,01 % vzhledem k IS). Počet pacientů, u kterých je DMR nastolena, se po 5 letech léčby pohybuje na základě zvoleného TKI mezi 40 a 60 %. Dosažení DMR je zásadním předpokladem k vysazení TKI a navození remise bez nutnosti léčby (TFR – treatment free remission), která se nyní pozvolna stává novým cílem léčby pacientů s CML. Tomu však předcházelo provedení řady klinických studií i kontrolovaných vysazení u pacientů v reálné klinické praxi a na zkušenosti z těchto prací navázala i akademická prospektivní celonárodní studie HALF probíhající nyní v České republice. Je určena pro pacienty s déle než 2 roky trvající DMR a její sofistikovaný design umožní po dvoustupňové redukci dávky vysadit TKI pacientům, kteří i při snižování dávky udrží stabilní MMR. Setrvat v TFR se v publikovaných studiích podařilo asi u poloviny pacientů. Z celkového počtu CML pacientů se však jedná jen o zlomek z nich (cca 20 %). K odhalení faktorů, které pacienty k úspěšnému vysazení predisponují, se snaží právě studie HALF přispět. Otázka, zda je u pacientů s CML čas na ukončení specifické léčby, zatím zůstává nezodpovězena a prozatím představuje možnost pouze pro malou skupinu pacientů.
Práce byla podpořena grantem číslo MUNI/A/1330/2021.
HALF: MULTICENTRICKÁ AKADEMICKÁ STUDIE FÁZE II VYSAZUJÍCÍ INHIBITORY TYROZINKINÁZ PO DVOUSTUPŇOVÉ REDUKCI DÁVKY U PACIENTŮ S CHRONICKOU MYELOIDNÍ LEUKÉMIÍ – DOSAVADNÍ VÝSLEDKY
Žáčková D.1, Kvetková A.1, Faber E.2, Bělohlávková P.3, Klamová H.4, Stejskal L.5, Karas M.6, Černá O.7, Cmunt E.8, Čičátková P.1, Semerád L.1, Horňák T.1, Procházková J.1, Rychlíčková J.9, Štěpánová R.9, Svobodník A.9, Machová Poláková K.4, Žižková H.4, Srbová D.4, Skoumalová I.2, Ježíšková I.1, Jurček T.1, Borský M.1, Wieworka O.10, Demlová R.9, Mayer J.1,11
1Interní hematologická a onkologická klinika LF MU a FN Brno
2Hematoonkologická klinika LF UP a FN Olomouc
3IV. Interní hematologická klinika LF UK a FN Hradec Králové
4Ústav hematologie a krevní transfuze, Praha
5Klinika hematoonkologie LF OU a FN Ostrava
6Hematoonkologická klinika LF UK a FN Plzeň
7Interní hematologická klinika 3. LF UK a FN Královské Vinohrady, Praha
81. Interní klinika – klinika hematologie 1. LF UK a VFN v Praze
9Farmakologický ústav, LF MU Brno
10Oddělení klinické biochemie, FN Brno
11Středoevropský technologický institut (CEITEC), MU Brno
Úvod: HALF je multicentrická akademická studie fáze II, v rámci které je u pacientů s chronickou myeloidní leukémií (CML) v dlouhodobé hluboké molekulární odpovědi (DMR) terapie inhibitory tyrozinkináz (TKI) redukovaná postupně. V prvním půlroce je dávka dosavadně užívaného TKI redukovaná na polovinu standardní dávky, s následným intermitentním podáváním téže dávky v půlroce dalším. Následně je podávání TKI ukončeno (HALF, ClinicalTrials.gov NCT04147533, obr. 1).
Cíle: Zhodnotit účinnost a bezpečnost postupného vysazení TKI u pacientů s CML v dlouhodobé DMR.
Metody: Provedena deskriptivní analýza dat 153 pacientů zařazených do studie v období 1. 6. 2020 až 31. 12. 2021 v šesti z osmi participujících center: FN Brno, FNOL, FNHK, ÚHKT Praha, FNO a FN Plzeň.
Výsledky: Do studie bylo doposud zařazeno 153 pacientů (80 mužů a 73 žen) s mediánem věku v době diagnózy 51 let (rozmezí 18–74). Medián intervalu od diagnózy CML po vstup do studie byl 9 let (rozmezí 4,4–22,5) a medián věku při vstupu do studie byl 62,2 let (rozmezí 24–86). V době diagnózy bylo 91 (59,5 %) pacientů v kategorii nízkého, 31 (20,3 %) středního a 22 (14,4 %) vysokého rizika dle ELTS skóre. Celkem 115 (75,2 %) pacientů dosáhlo poklesu BCR/ABL1 transkriptů ≤ 10 % v IS po 3 měsících terapie TKI. Při vstupu do studie bylo 118 (78,7 %) pacientů léčeno imatinibem, 21 (14,0 %) nilotinibem a 11 (7,3 %) dasatinibem, přičemž u 60 (39,2 %) pacientů byla dávka již při vstupu do studie redukovaná. K 31. 12. 2021 bylo celkově screenováno 166 pacientů, z čehož zmiňovaných 153 (92,2 %) do studie vstoupilo a byla u nich provedena první fází de-eskalace. Do druhé fáze postoupilo 99 (59,6 %) pacientů a do vysazovací fáze studie 49 (29,5 %) pacientů, bez signifikantních projevů syndromu z vysazení. Konfirmovaná molekulární rekurence, tj. ztráta MMR ve dvou konsekutivních odběrech ve stanoveném minimálním intervalu, byla doposud dokumentovaná u 18 (10,8 %) pacientů. U těchto pacientů byla terapie TKI navrácena v původně užívané dávce.
Závěr: Postupná redukce dávky TKI se dosud jeví být účinným a bezpečným postupem k dosažení remise bez léčby (treament-free remission – TFR). Zájem o bezpečné dosažení TFR reflektuje zařazení již 153 pacientů v šesti hematologických centrech napříč ČR v době analýzy, přičemž nábor dále pokračuje. Frekventní kontroly molekulární odpovědi po vysazení TKI umožňují promptní navrácení léčby, je-li k tomu indikace.
Podpořeno prostřednictvím MŠMT projektem VI CZECRIN (LM2018128), z Evropského fondu ro regionální rozvoj – projekt CZECRIN_4 PATIENTS (CZ.02.1.01/0.0/0.0/16_013/0001826) a z programového projektu Ministerstva zdravotnictví ČR s reg. č. NU22-03-00136.
PŘÍDATNÉ CYTOGENETICKÉ ABNORMALITY PROKÁZANÉ PŘI DIAGNÓZE CHRONICKÉ MYELOIDNÍ LEUKÉMIE A JEJICH VLIV NA PROGNÓZU – ANALÝZA Z DATABÁZE INFINITY
Čičátková P.1, Jarošová M.1, Mazalová M.2, Klamová H.3, Bělohlávková P.4, Stejskal L.5, Faber E.6, Horňák T.1, Kvetková A.1, Semerád L.1, Procházková J.1, Ransdorfová Š.3, Cmunt E.7, Černá O.8, Mayer J.1,9, Žáčková D.1
1Interní hematologická a onkologická klinika LF MU a FN Brno
2Institut biostatistiky a analýz, LF MU Brno
3Ústav hematologie a krevní transfuze, Praha
4IV. interní hematologická klinika LF UK a FN Hradec Králové
5Klinika hematoonkologie LF OU a FN Ostrava
6Hemato-onkologická klinika LF UP a FN Olomouc
7I. interní klinika – hematologie LF UK a VFN v Praze
8Hematologická klinika LF UK a FN Královské Vinohrady, Praha
9Středoevropský technologický institut, MU Brno
Cíl: Analyzovat vliv přídatných cytogenetických abnormalit (additional cytogenetic abnormalities – ACAs) přítomných při diagnóze chronické myeloidní leukémie (CML) na prognózu pacientů léčených terapií inhibitorů tyrozinkináz (TKI) v klinické praxi.
Metody: Byla provedena retrospektivní analýza dat z klinické praxe získaných cestou databáze INFINITY. K porovnávání mezi jednotlivými skupinami byly využity Mantelův-Haenszelův log-rank test – celkové přežití (OS), přežití bez progrese (PFS), přežití bez alternativní léčby (ATFS) nebo Grayův test – dosažení kompletní cytogenetické odpovědi (complete cytogenetic response – CCyR) a velké molekulární odpovědi (major molecular response – MMR), specifické přežití (hodnotící pouze úmrtí v důsledku CML) s hladinou významnosti 0,05.
Výsledky: V ČR byla v letech 2005–2019 diagnostikována CML v chronické fázi u 1 319 pacientů. Z nich 1 087 bylo v 1. linii léčeno imatinibem (m = 937) nebo nilotinibem (n = 150) a mělo validní záznamy. Izolovaná t (9; 22) byla přítomna u 939 (86 %), variantní translokace u 44 (4,4 %), ACAs typu major route (+Ph, +8, i17q a +19) u 24 (2,2 %), ACAs typu minor route (všechny ostatní ACAs s výjimkou –Y) u 65 (6,0 %) a –Y u 15 pacientů (1,4 %). Pětileté OS bylo v uvedených kategoriích 89,4 %, 76,0 %, 68,6 %, 92,3 %, resp. 76,6 % (p < 0,001), specifické přežití pak 98 %, 88,3 %, 87,5 %, 95,6 %, resp. 100 % (p < 0,001). Dále jsme analyzovali unikátní parametry – ATFS (obr. 1) a také CLFS (current leukemia-free survival) objektivněji odrážející klinickou rutinní praxi. Na OS, specifické přežití a PFS měly statisticky významný vliv variantní translokace a major route ACAs. V případě PFS byly navíc signifikantně horší výsledky u pacientů s –Y (p = 0,023). Při analýze ATFS jsme prokázali vliv v neprospěch kategorií major route ACAs a také –Y. Na druhou stranu žádná ze sledovaných kategorií neměla signifikantní vliv na dosažení CCyR ani MMR.
Závěr: Potvrdili jsme významný vliv major route ACAs při diagnóze na prognózu pacientů. Naproti tomu výsledky ukazující na význam variantní translokace jsou v souladu s literaturou rozporuplné a k jednoznačným závěrům bude zapotřebí dalších analýz. Přestože je v současné době cytogenetické vyšetření částečně nahrazováno vyšetřením molekulárně biologickým, zejména při diagnóze je stále nezastupitelné. Jeho provedení bychom měli zvažovat i u pacientů s přídatnými cytogenetickými změnami přítomnými při diagnóze a neoptimální léčebnou odpovědí. U pacientů s major route ACAs při diagnóze je také ke zvážení intenzifikace léčby v první linii.
Práce byla podpořena grantem číslo MUNI/A/1330/2021 a MZ ČR – RVO (FNBr, 65269705).
IMATINIB-REZISTENTNÍ KLONY MODELU BLASTICKÉHO ZVRATU CHRONICKÉ MYELOIDNÍ LEUKÉMIE NESOUCÍ RŮZNÉ SPEKTRUM MUTACÍ V BCR/ABL1 A JINÝCH GENECH ASOCIOVANÝCH S MALIGNITAMI SE LIŠÍ SVOU CITLIVOSTNÍ K BH3-MIMETIKŮM
Láznička A.1,2, Čuřík N.1,3, Polívková V.1, Koblihová J.1, Burda P.1,3, Dolníková A.3, Pokorná E.3, Šálek C.1, Klamová H.1, Srbová D.1, Klener P.3,4, Machová Poláková K.1,3
1Ústav hematologie a krevní transfúze, Praha
22. LF UK, Praha
3Ústav patologické fyziologie, 1. LF UK, Praha
41. interní klinika – klinika hematologie 1. LF UK a VFN v Praze
Úvod: Blastický zvrat chronické myeloidní leukémie (BC-CML) zůstává i v éře tyrozin-kinázových inhibitorů (TKI) terapeuticky těžce ovlivnitelný. Dysregulovaná apoptóza společně s přídatnými mutacemi vede k přežívání maligních buněk. BH3-mimetika, inhibitory antiapoptotických proteinů, nachází aktuálně uplatnění v léčbě hematologických malignit. Práce předpokládá terapeutický potenciál kombinované léčby TKI a BH3-mimetiky na buňky BC-CML na základě zjištěných molekulárních změn.
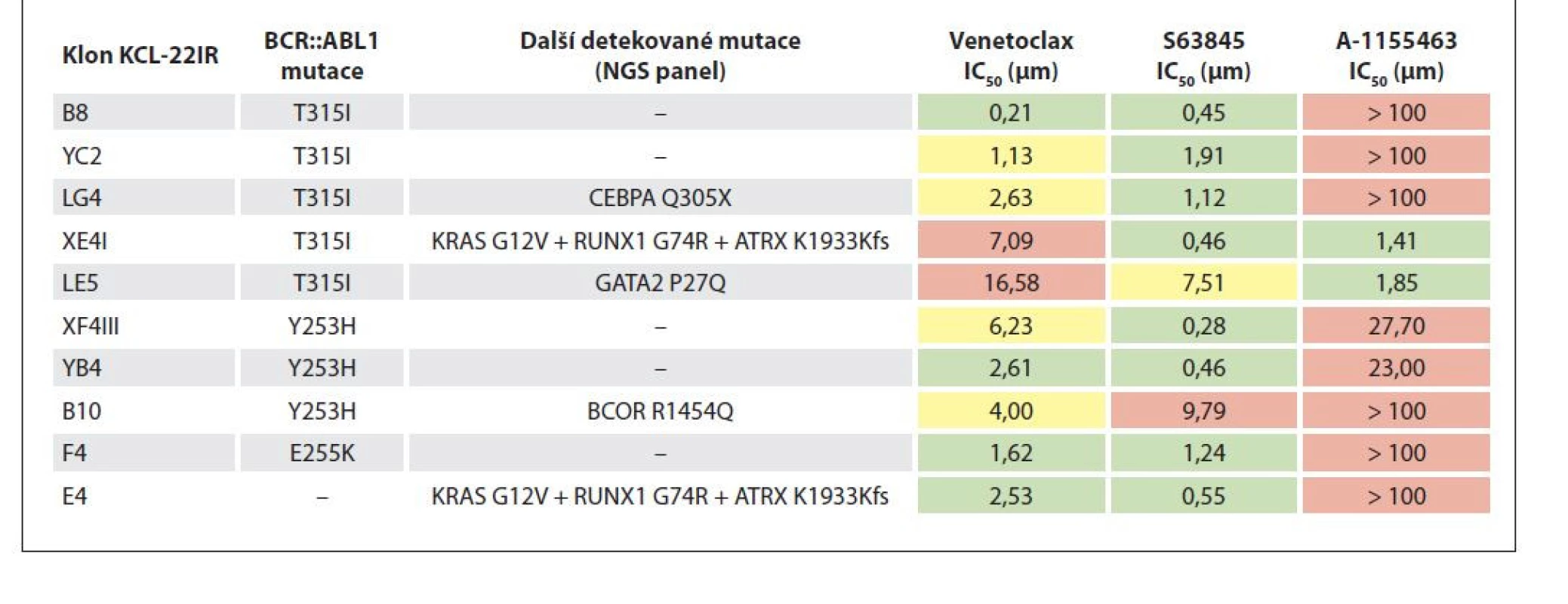
Cíle: Cílem práce je testovat sensitivitu odvozených imatinib-rezistentních (IR) klonů linie KCL-22, modelu BC-CML, k BH3-mimetikům a analýzou BCL-2 proteinů popsat mechanismus účinnosti/rezistence s ověřením výsledků in vivo a na primárních buňkách pacientů s BC-CML.
Metody: IR-klony KCL-22 (n = 10) byly charakterizovány NGS a 72 hod kultivovány s imatinibem (IM) a BH3-mimetiky (inhibitor BCL-2 venetoclax, MCL-1 S63845 a BCL-XL A-1155463). Proteinová analýza probíhala po 48hod kultivaci v IM s/bez 3µM BH3-mimetiky. NOD-SCID-gamma myším (n = 16) bylo podkožně aplikováno 1 × 106 buněk klonu BCR/ABL1-T315I. Myši byly rozděleny do čtyř skupin dle terapie. Blasty pacientů (n = 4) byly kultivovány s IM a BH3-mimetiky 7 dní s následným stanovením LC50.
Výsledky: IR-klony KCL-22 se liší senzitivitou k BH3-mimetikům (tab. 1). Většina klonů (8/10) byla citlivá k anti-MCL-1, vč. čtyř klonů s BCR/ABL1-T315I. Snížená citlivost byla pozorována u klonů s mutacemi BCR/ABL1-T315I a GATA2-P27Q, a BCR/ABL1-Y253H a BCOR-R1454Q. Dva klony s BCR/ABL1-T315I byly citlivé k venetoclaxu, dva s mutacemi v jiných onkogenech vykazovaly sníženou citlivost či rezistenci. Pouze dva klony byly citlivé k anti-BCL-XL, nicméně rezistentní k venetoclaxu. Proteinová analýza linie KCL-22IR z čtyř vybraných klonů ukázala vysokou (a po vystavení BH3-mimetikům neměnnou) expresi BCL-2 a BCL-XL. S výjimkou klonu BCR/ABL1-T315I nebyl detekován MCL-1, po ovlivnění BH3-mimetiky však došlo k výraznému zvýšení exprese. U klonu BCR/ABL1-T315I senzitivního k anti-MCL-1 nebyl nárůst MCL-1 pozorován, navíc byla detekována aktivní forma apoptotického efektoru BAX. Koimunoprecipitace mateřské linie po vystavení anti-MCL-1 prokázala rozvolnění antiapoptotického komplexu MCL-1/BIM, uvolněný BIM pak působí jako aktivátor apoptózy. In vivo došlo ke snížení růstu podkožního tumoru při léčbě IM, venetoclaxem, nebo kombinací. Přídatný efekt kombinované terapie oproti monoterapii nebyl pozorován, což může být vysvětleno inhibicí nemutovaného BCR/ABL1 (KCL-22 má dva Ph-chromozomy, z nichž pouze jeden nese mutaci). Analýza primárních buněk pacientů s BC-CML zjistila nejnižší LC50 pro anti-MCL-1. Blasty s mutacemi v dalších onkogenech nebo aberacemi karyotypu vykazovaly vyšší LC50 pro venetoclax nebo anti-BCL-XL.
Závěr: Na základě pilotních dat se inhibitor MCL-1 jeví jako nejpotentnější z testovaných BH3-mimetik v cílení BC-CML. Kombinovaná terapie BH3-mimetiky a TKI by měla reflektovat přítomnost mutací BCR/ABL1 a dalších genů asociovaných s malignitami.
Podpořeno MZCR 00023736.
Labels
Haematology Internal medicine Clinical oncology
Article was published inTransfusion and Haematology Today

2022 Issue Supplementum 2-
All articles in this issue
- 1. POSTGRADUÁLNÍ SEKCE 1
- 2. WIEDERMANNOVA PŘEDNÁŠKA
- 3. POSTGRADUÁLNÍ SEKCE 2
- 4. MALIGNÍ LYMFOMY
- 5. MONOKLONÁLNÍ GAMAPATIE
- 6. AKUTNÍ LEUKÉMIE
- 7. MYELOIDNÍ NEOPLÁZIE A VZÁCNÁ ONEMOCNĚNÍ
- 8. TRANSPLANTACE A BUNĚČNÁ TERAPIE
- 9. CYTOMORFOLOGIE V HEMATOLOGII
- 10. HEMATOLOGIE A TRANSFUZE DNES
- 11. CHRONICKÁ LYMFOCYTÁRNÍ LEUKÉMIE
- 12. MYELOPROLIFERATIVNÍ NEMOCI A CHRONICKÁ MYELOIDNÍ LEUKÉMIE
- POSTEROVÁ SEKCE
- 13TH SYMPOSIUM ON ADVANCES IN MOLECULAR HEMATOLOGY
- Transfusion and Haematology Today
- Journal archive
- Current issue
- Online only
- About the journal
Most read in this issue- 10. HEMATOLOGIE A TRANSFUZE DNES
- 6. AKUTNÍ LEUKÉMIE
- POSTEROVÁ SEKCE
- 12. MYELOPROLIFERATIVNÍ NEMOCI A CHRONICKÁ MYELOIDNÍ LEUKÉMIE
Login#ADS_BOTTOM_SCRIPTS#Forgotten passwordEnter the email address that you registered with. We will send you instructions on how to set a new password.
- Career