-
Medical journals
- Career
Intrahepatický cholangiokarcinom: rizikové faktory přežití operovaných nemocných
Authors: Z. Šubrt 1; M. Vošmik 2; A. Whitley 1; M. Oliverius 1; R. Gürlich 1
Authors‘ workplace: Chirurgická klinika 3. lékařské fakulty Univerzity Karlovy a Fakultní nemocnice Královské Vinohrady 1; Klinika onkologie a radioterapie Fakultní nemocnice Hradec Králové 2
Published in: Rozhl. Chir., 2022, roč. 101, č. 9, s. 443-451.
Category: Original articles
doi: https://doi.org/10.33699/PIS.2022.101.9.443–451Overview
Úvod: Cílem je zhodnotit výsledky chirurgické léčby intrahepatického cholangiokarcinomu (IHCHCA) z pohledu celkového přežití a přežití bez známek choroby a analyzovat a najít potenciální prognostické faktory ovlivňující celkové přežití a přežití bez známek choroby.
Metody: Retrospektivně byla vyhodnocena skupina pacientů operovaných pro IHCHCA jater za období leden 2005 až leden 2022 (17 let), u kterých byl proveden chirurgický výkon. Za sledované období bylo provedeno 38 chirurgických výkonů, z toho ve 25 případech byla provedena resekce jater (65,8 %).
Výsledky: 5leté přežití ve skupině radikálně resekovaných bylo 44 %, 5leté přežití bez známek choroby činilo 32 %. Univarietní a multivarietní analýza prokázala radikalitu chirurgického výkonu (p=0,01116) a postižení lymfatických uzlin (p=0,00576) jako negativní prognostické faktory celkového přežití. Radikalita chirurgického výkonu (p=0,018) a podání adjuvantní chemoterapie (p=0,044) pak byly významné negativní prognostické faktory přežití bez známek choroby. V rámci multivarietní analýzy ale ztratily na významnosti.
Závěr: Základem léčby intrahepatického cholangiokarcinomu zůstává radikální chirurgická resekce jater s cílem dosáhnout radikálního výkonu s mikroskopicky negativním okrajem.
Klíčová slova:
resekce – cholangiokarcinom – prognóza – recidiva – přežití
ÚVOD
Intrahepatický cholangiokarcinom jater (IHCHCA) patří mezi vzácnější primární maligní tumory jater vycházející z epiteliální výstelky distálních intrahepatických žlučovodů. Incidence tohoto primárního tumoru je značně variabilní i podle geografické lokality a představuje asi 5 až 30 % všech primárních jaterních malignit. V asijských zemích je udávána incidence mezi 0,6 až 1,5/100 000 obyvatel s postupně vzrůstající incidencí v posledních letech [1].
Chirurgická léčba zůstává jedinou potenciálně kurabilní metodou v léčbě IHCHCA. Nicméně vzhledem k dlouhodobě asymptomatickému růstu tumoru a rychlé progresi onemocnění je k radikální chirurgické léčbě indikována méně než třetina všech nemocných s tímto tumorem [2]. Výsledkem je pak celkově špatná prognóza, kdy u radikálně resekovaných nemocných se 5leté přežití pohybuje kolem 25 až 40 % s průměrným přežíváním kolem 20 až 22 měsíců. U nemocných bez indikace chirurgické léčby je průměrné přežití až 9 měsíců [3].
Na rozdíl od jaterních metastáz kolorektálního karcinomu, u kterých v současnosti existují celé řady skórovacích prediktivních systémů, jako je např. Fongovo, Sofocleovo, Nagashimovo, Nordlingerovo, Konopkeho skóre či Basingstoke index s variabilní mírou přesnosti predikce přežití a rekurence nádorového onemocnění [4], nic takového u IHCHCA není jednoznačně definováno. V případě IHCHCA je publikována celá řada klinických studií omezeného rozsahu hodnotících jednotlivé rizikové faktory ovlivňující vznik rekurence a celkové přežití s rozličnou mírou závažnosti jednotlivých faktorů [5,6].
Cílem práce je zhodnotit vlastní zkušenosti s resekcemi jater pro IHCHCA a zhodnotit výsledky chirurgické léčby z pohledu celkového přežití a přežití bez známek choroby – primární výstup. Dalším cílem bylo v rámci sestavy analyzovat a najít potenciální prognostické faktory ovlivňující celkové přežití a přežití bez známek choroby – sekundární výstup.
METODY
Retrospektivně byla vyhodnocena prospektivně sebraná skupina pacientů operovaných pro primární intrahepatický cholangiokarcinom jater za období leden 2005 až leden 2022 (17 let), u kterých byl proveden chirurgický výkon na chirurgické klinice FN Hradec Králové (do 31. 10. 2018) a na chirurgické klinice FN Královské Vinohrady (od 1. 11. 2018). U všech operovaných byly hodnoceny základní demografické údaje, komorbidity se zaměřením na výskyt jaterní cirhózy, hepatitidy a diabetu. Dále byl hodnocen typ chirurgického výkonu – radikální resekce, RFA či explorace. Charakteristika primárního tumoru byla hodnocena na základě aktuální TNM klasifikace, 8. vydání [7].
U nemocných s resekčním výkonem byly v průběhu operace a po operaci hodnoceny základní ukazatele kvality péče do 30. pooperačního dne. Byl hodnocen typ operačního výkonu a jeho radikalita (R0, R1, R2), délka operačního výkonu (incize-sutura), celková doba hospitalizace, doba pobytu na JIP, pooperační morbidita a letalita do 30. pooperačního dne. Pooperační komplikace byly klasifikovány ve stupnici podle Dindo a Clavien [8]. Dále byla hodnocena peroperační krevní ztráta a spotřeba transfuzních přípravků.
Vlastní chirurgická technika otevřené a laparoskopické resekce jater byla popsána již dříve [9]. U otevřených i laparoskopických výkonů nebyla standardně prováděna lymfadenektomie hepatoduodenálního ligamenta. Uzliny byly cíleně odebírány pouze v případě anatomického výkonu, kdy bylo disekováno v hepatoduodenálním ligamentu, anebo v případě makroskopicky zvětšených uzlin či suspektních uzlin při stagingovém vstupním vyšetření počítačovou tomografií (CT).
V pooperačním průběhu bylo hodnoceno, zda nemocný podstoupil adjuvantní chemoterapii. V průběhu pooperačního sledování byli nemocní standardně sledováni v poradně chirurgické kliniky a na onkologickém pracovišti, kdy celkové přežití bylo hodnoceno jako interval mezi datem operace a datem úmrtí. Data úmrtí byla zjištěna z databáze Národního onkologického registru a jednotlivých zdravotních pojišťoven. Přežití bez známek choroby bylo zjištěno na základě sledování nemocných v rámci odborné chirurgické poradny a onkologické ambulance jako interval mezi datem operace a datem stanovení recidivy onemocnění. U nemocných bez recidivy byl hodnocen interval mezi datem operace a datem poslední ambulantní kontroly.
Jednotlivé zjištěné hodnoty jsou udávány ve tvaru medián ± směrodatná odchylka. Celkové přežití a přežití bez známek choroby bylo hodnoceno na základě Kaplan-Mayerovy analýzy, významnost jednotlivých rizikových faktorů byla zhodnocena na základě univarietní analýzy a multivarietní analýzy pomocí Cox testu a Long rank testu. Hladina významnosti p byla stanovena 0,05.
VÝSLEDKY
Za sledované období leden 2005 až leden 2022 (17 let) bylo operováno celkem 38 nemocných ve věku 62,1±9,4 roku a s body mass indexem (BMI) 26,4±4,1. Šlo o 20 mužů (52,6 %) a 18 žen (47,4 %). Resekční výkon byl proveden u 25 (65,8 %) nemocných, ve 3 (7,9 %) případech byla provedena peroperačně otevřená radiofrekvenční ablace (RFA) ložiska. U 10 (26,3 %) nemocných byla pro diseminaci onemocnění či lokálně pokročilý nález provedena pouze explorace. Klinická charakteristika všech operovaných nemocných je uvedena v Tab. 1. 5leté přežití (5-OS) u resekovaných nemocných bylo 44 %, zatímco u skupiny, kde byla provedena RFA či pouze explorace, bylo nulové (p=0,001) – Graf 1.
Table 1. Klinická charakteristika nemocných podstupujících chirurgický výkon pro intrahepatický cholangiokarcinom
Tab. 1: Clinical characteristics of patients undergoing surgery for intrahepatic cholangiocarcinoma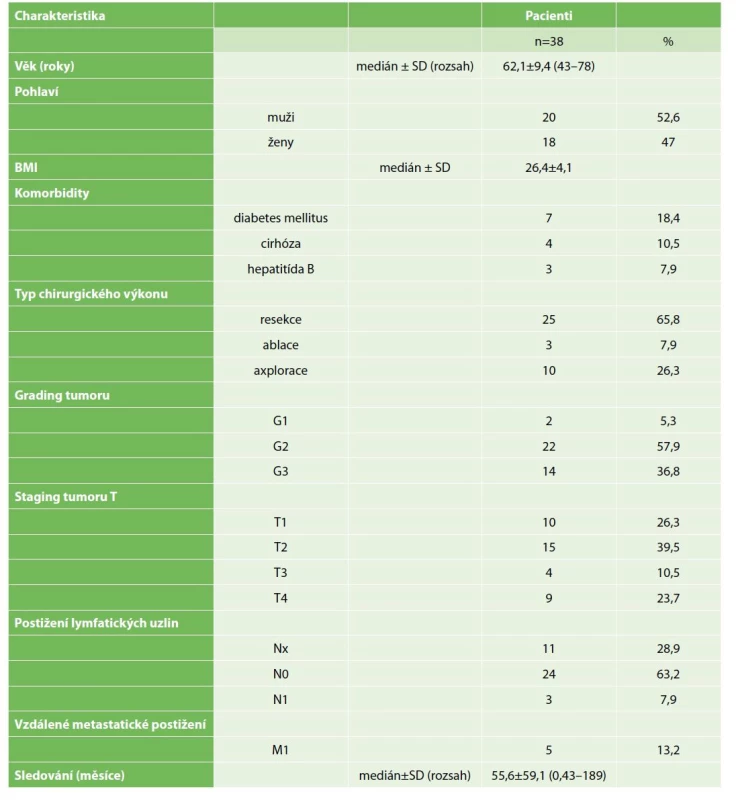
Graph 1. Přežití nemocných po resekci, radiofrekvenční ablaci a exploraci pro intrahepatický cholangiokarcinom
Graph 1: Survival analysis of patients after radical resection, radiofrequency ablation and exploration for intrahepatic cholangiocarcinoma
Resekční výkon s makroskopicky negativním okrajem byl proveden u 25 nemocných ve věku 64,4±8,3 roku a BMI 25,9±3,7. V 15 (60 %) případech byli operováni muži a v 10 (40 %) ženy. Charakteristika skupiny radikálně resekovaných nemocných včetně charakteristiky tumoru je shrnuta v Tab. 2.
Table 2. Charakteristika nemocných podstupujících kurativní resekci pro intrahepatický cholangiokarcinom
Tab. 2: Characteristics of patients undergoing curative resection for intrahepatic cholangiocarcinoma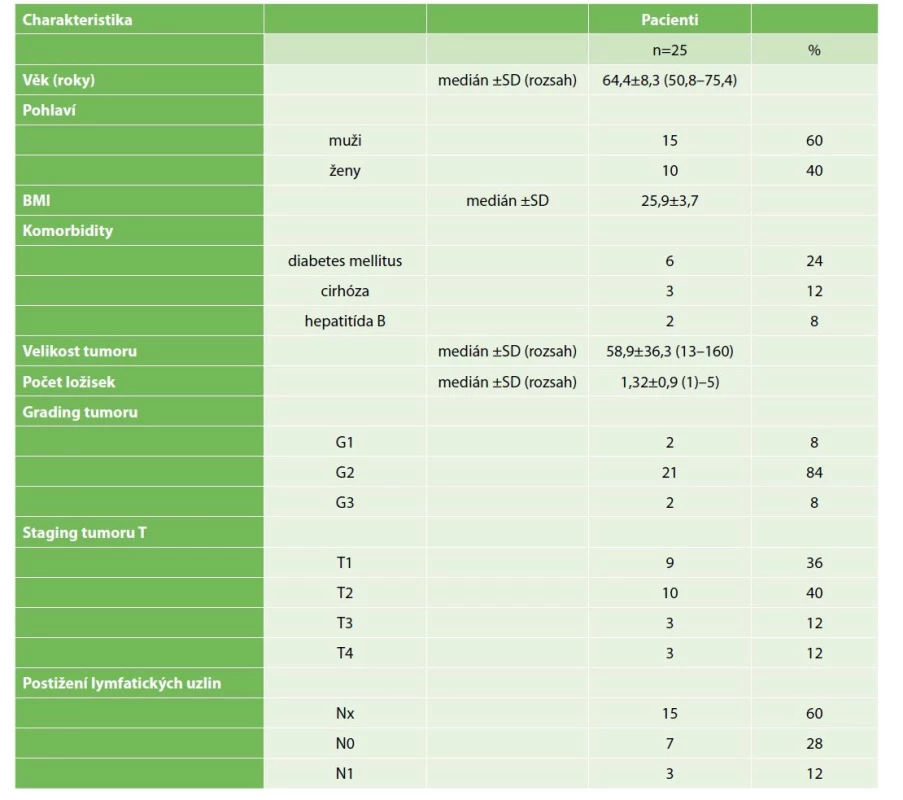
Ve 20 (80 %) případech byla provedena otevřená resekce jater, 5krát byla provedena laparoskopická resekce (20 %). Dominovaly velké resekce jater, které byly provedeny u 18 (72 %) nemocných. U 20 (80 %) nemocných bylo dosaženo mikroskopicky negativního okraje, u 5 výkonů dosahoval tumor méně než 1 mm k resekčnímu okraji (R1). U 10 (40 %) resekčních výkonů byla doplněna lymfadenektomie hepatoduodenálního ligamenta s odstraněním 4,1±2,4 lymfatické uzliny. Pooperační komplikace se vyskytla u 9 operovaných (36 %). Jen 1 (4 %) nemocný v pooperačním období zemřel z důvodu pooperačního jaterního selhání. Základní ukazatele kvality chirurgické péče a jednotlivých výkonů jsou uvedeny v Tab. 3.
Table 3. Charakteristika chirurgických výkonů u nemocných podstupujících kurativní resekci pro intrahepatický cholangiokarcinom
Tab. 3: Characteristics of surgical procedures in patients undergoing curative resection for intrahepatic cholangiocarcinoma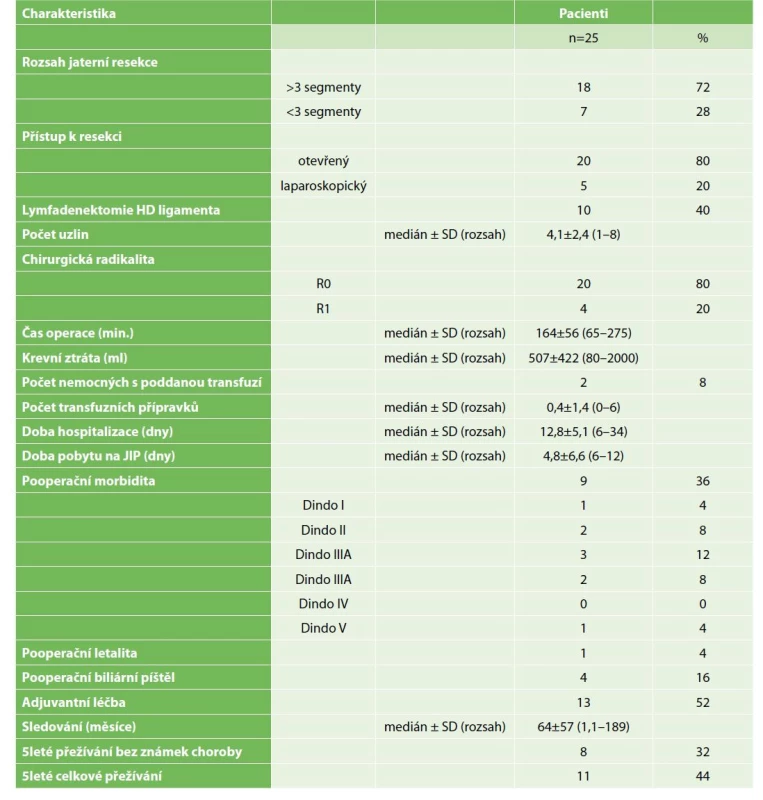
Celkem 13 (52 %) nemocným byla v pooperačním období podávána adjuvantní systémová chemoterapie. Doba sledování celé skupiny byla 64±57 měsíců, maximálně 189 měsíců. 5leté přežití bez známek choroby činilo 32 % (Graf 2), celkové 5leté přežití bylo 44 % (Graf 3).
Graph 2. Přežití bez známek choroby u nemocných po radikální resekci jater pro intrahepatický cholangiokarcinom
Graph 2: Disease-free survival analysis of patients after radical liver resection for intrahepatic cholangiocarcinoma
Graph 3. Celkové přežití u nemocných po radikální resekci jater pro intrahepatický cholangiokarcinom
Graph 3: Overall survival of patients after radical liver resection for intrahepatic cholangiocarcinoma
Univarietní analýza jednotlivých rizikových faktorů celkového přežití ukázala jako statisticky významný prognostický faktor radikalitu chirurgického výkonu (R0/R1) p=0,0061 a přítomnost metastatického postižení lymfatických uzlin p=0,0028. Ostatní hodnocené ukazatele včetně velikosti (p=0,17 a počtu ložisek (p=0,89) nebyly statisticky významné, podobně i provedení lymfadenektomie hepatoduodenálního ligamenta (p=0,93). Multivarietní analýza potvrdila významnost radikality chirurgického výkonu (p=0,01) a pozitivitu lymfatických uzlin (p=0,006) – Graf 4. Analýza jednotlivých prognostických faktorů celkového přežití je shrnuta v Tab. 4.
Graph 4. Význam radikality chirurgického výkonu a postižení lymfatických uzlin na celkové přežití resekovaných nemocných
Graph 4: Impact of surgical radicality and lymph node involvement on overall survival in radically resected patients
Table 4. Analýza přežití resekovaných nemocných, univarietní a multivarietní analýza rizikových faktorů celkového přežití
Tab. 4: Survival analysis of resected patients, univariate and multivariate analysis of risk factors – overall survival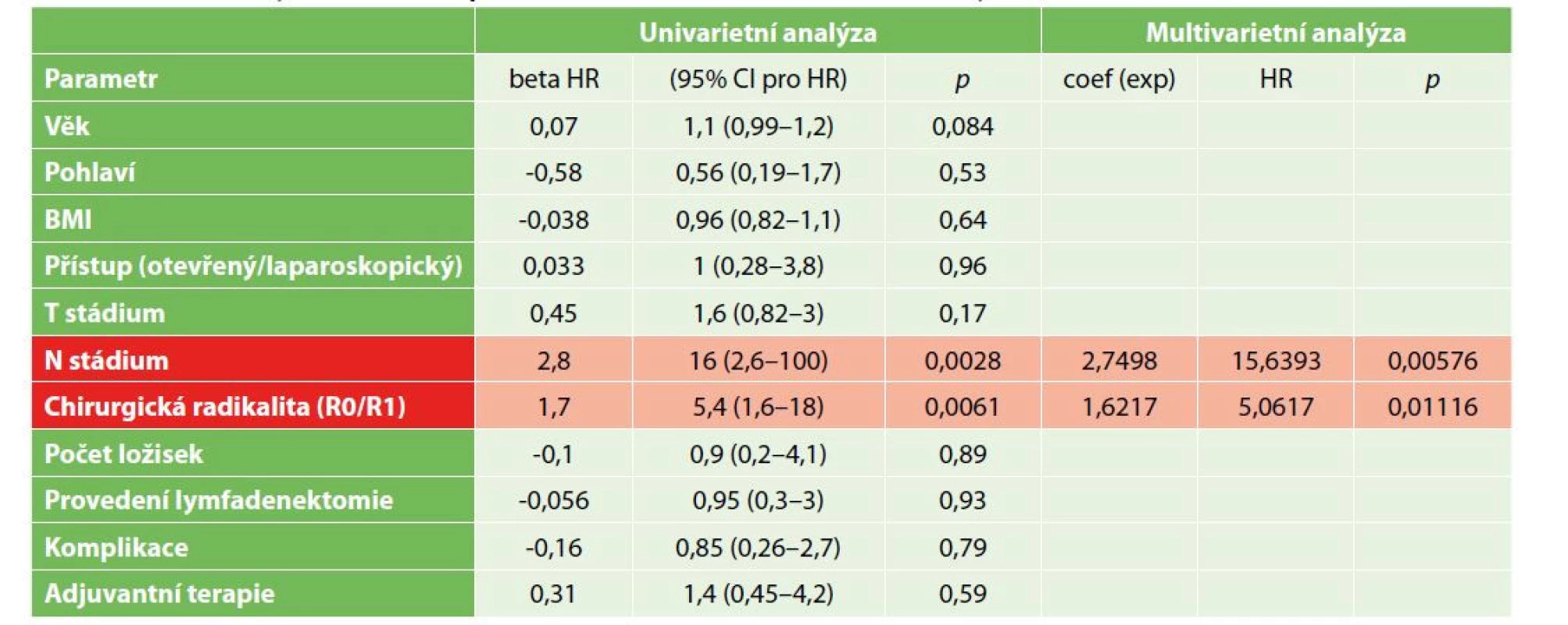
Univarietní analýza rizikových faktorů špatného přežití bez známek choroby prokázala jako zásadní faktor chirurgickou radikalitu výkonu (p=0,018), která ale ztratila významnost v rámci multivarietní analýzy rizikových faktorů (p=0,0524). Paradoxně jako negativní prognostický faktor přežití bez známek choroby v univarietní analýze bylo adjuvantní podávání chemoterapie v pooperačním období (p=0,044), i když v multivarietní analýze ztratilo na významnosti (p=0,078). Analýza je shrnuta v Tab. 5, vliv radikality výkonu a adjuvantní chemoterapie na přežití bez známek choroby je na Grafu 5.
Table 5. Analýza přežití resekovaných nemocných, univarietní a multivarietní analýza rizikových faktorů přežití bez známek choroby
Tab. 5: Survival analysis of resected patients, univariate and multivariate analysis of risk factors – disease-free survival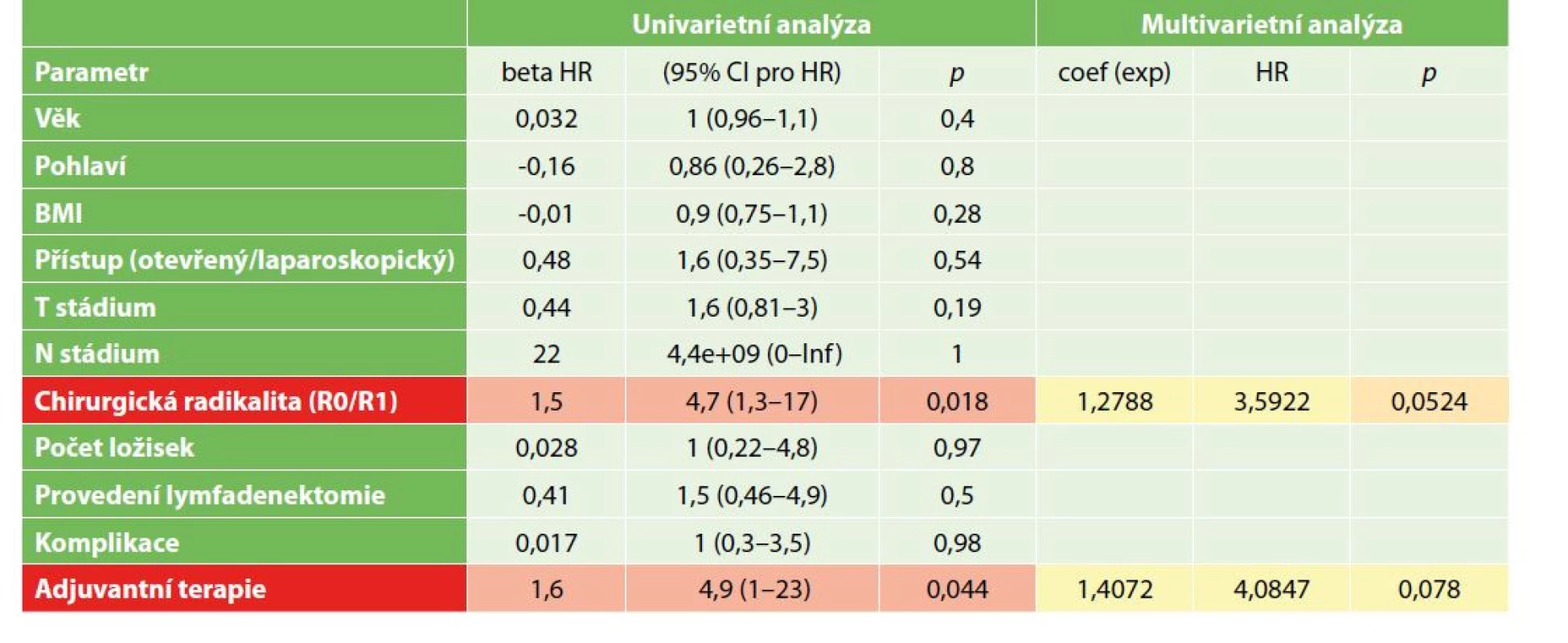
Graph 5. Význam radikality chirurgického výkonu a adjuvantní chemoterapie na přežití bez známek choroby u resekovaných nemocných
Graph 5: Impact of surgical radicality and adjuvant chemotherapy on disease-free survival in radically resected patients
DISKUZE
Jedinou potenciálně kurabilní metodou intrahepatického cholangiokarcinomu (IHCHCA) je radikální chirurgická resekce jater. To dokázala i naše analýza, která ukázala, že pouze radikální R0 resekce statisticky významně zvyšuje celkové přežití v porovnání s ablačními metodami či pouze explorací. V naší sestavě bylo 5leté přežití bez známek choroby 32 % a celkové 5leté přežití se pohybovalo kolem 44 %, což je ve shodě či o něco málo lepší v porovnání s dalšími dosud publikovanými studiemi [3,5,6].
Celá řada dosud publikovaných retrospektivních kohortových studií hodnotí významnost jednotlivých rizikových faktorů recidivy tumoru. Recentně publikoval Chan a kol. v roce 2018 analýzu 216 nemocných operovaných pro IHCCA, kde jako nezávislé rizikové faktory recidivy onemocnění uvádí velikost tumoru nad 5 cm, postižení lymfatických uzlin, vaskulární invazi a morfologický charakter růstu, kdy tumory histopatologicky rozděluje do čtyř skupin na intraduktálně rostoucí typ, masu tvořící typ, periduktálně infiltrující typ a smíšený typ. Prognosticky nejhorší byl pak tzv. masu tvořící typ tumoru [5]. Velikost tumoru nad 5 cm se nově objevuje i v rámci 8. klasifikace TNM, kdy tumory nad 5 cm anebo vícečetné tumory jsou zařazeny již do stadia T2 [7].
Poměrně často bývá zmiňován i výskyt pooperační komplikace jako negativního prognostického faktoru recidivy onemocnění [10]. To nebylo v naší práci prokázáno. V tomto roce publikovaná metaanalýza zahrnující celkem 10 studií a 4158 nemocných za časové období 1990 až 2016 (27 let) prokázala jako rizikové faktory mnohočetné tumory, mikrovaskulární a makrovaskulární invazi, postižení lymfatických uzlin a R1 resekci [6]. Na druhou stranu by ale resekabilní multicentrický tumor měl stále zůstat indikací k radikální chirurgické léčbě, což dokládá populační studie publikovaná v roce 2021 [11]. Autoři srovnali 151 nemocných, kteří podstoupili radikální výkon, a 429 nemocných s paliativní léčbou. 5leté přežití v resekované skupině činilo 12,9 %, což bylo v porovnání s nulovým přežitím nemocných v paliativní péči významné [11]. V naší skupině se jako významný nezávislý rizikový faktor celkového přežití ukázalo postižení lymfatických uzlin a radikalita chirurgického výkonu. To je ve shodě s publikovanou metaanalýzou [6]. V rámci přežití bez známek choroby jsme jako rizikový faktor odhalili radikalitu chirurgického výkonu. Nicméně v rámci multivarietní analýzy tento faktor ztratil na významnosti.
V rámci retrospektivní analýzy jsme se detailněji zpětně nezabývali histologickým hodnocením typu tumoru, tedy přítomností makro a mikrovaskulární invaze, anebo typem růstu. Neprokázali jsme význam velikosti tumoru, počtu ložisek ani výskytu pooperační komplikace na vyšší výskyt recidivy. To ale může být ovlivněno relativně malou skupinou operovaných nemocných.
Lymfogenní metastatické šíření IHCHCA do lymfatických uzlin hepatoduodenálního ligamenta je typickou charakteristikou této malignity. Přestože bylo dlouhodobě doporučeno rutinní provádění lymfadenektomie hepatoduodenálního ligamenta s odstraněním minimálně 6 lymfatických uzlin, nejsou dosud publikována jasná data doporučující rutinní provádění lymfadenektomie [5]. Tato studie, podobně jako další klinické studie [3,5,6], ukázala, že postižení lymfatických uzlin hepatoduodenálního ligamenta je negativním prognostickým faktorem. V naší sestavě byla lymfadenektomie provedena u 40 % operovaných, což je o něco vyšší podíl než ve španělské studii 67 operovaných [3]. Nicméně neprovedení lymfadenektomie nemělo vliv na prognózu nemocných. Paradoxně samotná lymfadenektomie nezanedbatelně zvyšuje pooperační morbiditu [3]. Zhou a kol. publikovali metaanalýzu 13 prací s 1377 nemocnými. Při porovnání skupiny s lymfadenektomií a bez lymfadenektomie prokázali, že celkové přežití, přežití bez známek choroby a procento recidiv byly statisticky srovnatelné v obou skupinách. Ve skupině s lymfadenektomií byl ale vyšší výskyt pooperačních komplikací [12]. Tento názor patrně podporují i nedávno publikované metaanalýzy srovnávající laparoskopický a otevřený přístup u intahepatického cholangiokarcinomu, které dokládají nižší procento rutinních profylaktických lymfadenektomií v laparoskopické skupině při zachování srovnatelných onkologických výsledků [13,14]. Na základě těchto informací nelze provádění rutinní lymfadenektomie doporučit a měla by být prováděna jen v případě anatomické resekce jater s potřebou disekce v hepatoduodenálním ligamentu anebo při makroskopicky suspektních lymfatických uzlinách.
S rozvojem laparoskopických resekcí jater se IHCHCA objevuje také jako možná indikace k laparoskopickému přístupu. To dokládá celá řada dosud publikovaných klinických studií na relativně malých skupinách nemocných či několik recentních metaanalýz zahrnujících téměř 3000 výkonů [13,14]. Tyto práce prokazují lepší krátkodobé výsledky ve skupině laparoskopických výkonů v podobě kratší hospitalizace, rychlejší rekonvalesce, nižší krevní ztráty a pooperační morbidity. Při porovnání onkologických aspektů pak uvádí srovnatelné procento dosažení R0 resekce, srovnatelné dlouhodobé přežití a přežití bez známek choroby. Nicméně jde stále o výkony prováděné u vysoce selektované skupiny nemocných ve vysoce specializovaných centrech [9,14]. V naší sestavě byla penetrace laparoskopických resekcí jater 20 %, což odpovídá i datům z publikovaných metaanalýz. Typ přístupu neměl vliv na přežití nemocných (p=0,96). Laparoskopický resekční výkon zvažujeme u nemocných v IHCHCA vždy jako možnost první volby.
Adjuvantní systémová léčba může být prospěšná u nemocných s IHCHCA, v současnosti ale neexistuje jednoznačný konsenzus pooperační léčby [2,15]. Kromě konvenční systémové chemoterapie mohou být používány metody transarteriální chemoembolizace, lokoregionální terapie, radioterapie, chemoradioterapie anebo biologické léčby [2]. V naší sestavě podstoupilo adjuvantní systémovou léčbu 52 % radikálně operovaných. Přestože jsme neprokázali adjuvantní chemoterapii jako nezávislý prognostický faktor, nemocní, kteří podstoupili adjuvantní chemoterapii, měli paradoxně kratší přežití bez známek choroby v rámci univarietní analýzy v porovnání se skupinou bez adjuvantní chemoterapie. Možným vysvětlením tohoto jevu může být fakt selekce operovaných k adjuvantní léčbě, kdy k pooperační chemoterapii byli zařazováni nemocní s pokročilejšími tumory, postižením lymfatických uzlin a nepříznivějšími biologickými charakteristikami tumoru. To potvrzuje i retrospektivní studie Chana a kol. hodnotící 216 resekcí [5]. Stejně jako naše studie ale nedokázali tento fenomén na základě vlastních klinických dat detailněji objasnit.
Zásadní limitací naší studie je retrospektivní metodika analýzy a velikost skupiny operovaných, kdy vlastní soubor radikálně resekovaných činí 25 jedinců. To do značné míry ovlivňuje výsledky statistických analýz a průkaznost významu jednotlivých rizikových faktorů. Velikost souboru je ale do značné míry dána incidencí IHCHCA a velikostí spádu chirurgického pracoviště a onkologického centra. Je nutné uvažovat, že při průměrném spádu jednoho komplexního onkologického centra (KOC) lze očekávat výskyt do 10 nemocných za rok. Z dat o resekabilitě kolem 20 % jde pak potenciálně o 1 až 2 radikální resekce za rok v jednom KOC. Za těchto okolností by pak bylo do budoucna vhodné vytvoření národního registru IHCHCA k analýze výsledků péče a jednotlivých prognostických faktorů.
ZÁVĚR
Intrahepatický cholangiokracinom jako druhá nejčastější primární malignita jater je v podmínkách České republiky poměrně vzácné onemocnění, které dlouhodobě zůstává asymptomatické, manifestace je pozdní, a tudíž je spojeno s obecně špatnou prognózou a krátkodobým přežitím nemocných.
Existuje celá řada negativních prognostických faktorů, nicméně nadále jedinou potenciálně kurabilní metodou zůstává radikální chirurgická léčba s dosažením R0 resekce, a to i u velkých nebo multicentrických tumorů.
Rutinní lymfadenektomie hepatoduodenálního ligamenta nezlepšuje přežití resekovaných nemocných a je spojena s vyšší pooperační morbiditou.
Laparoskopická resekce jater by měla být vždy zvažována jako možnost volby u nemocných s IHCHCA. Přináší lepší krátkodobé výsledky při zachování srovnatelných dlouhodobých onkologických výsledků léčby.
Konflikt zájmů
Autoři článku prohlašují, že nejsou v souvislosti se vznikem tohoto článku ve střetu zájmů a že tento článek nebyl publikován v žádném jiném časopise, s výjimkou kongresových abstrakt a doporučených postupů.
doc. MUDr. Zdeněk Šubrt, Ph.D.
1. Chirurgická klinika 3. lékařské fakulty UK a
Fakultní nemocnice Královské Vinohrady
e-mail: subrt@email.cz
ORCID: 000-0001-5317-8601
Sources
1. Xing H, Tan B, Yang C, et al. Incidence trend and competing risk analysis of patients with intrahepatic cholangiocarcinoma: a population-based study. Front Med. (Lausanne) 2022;9(846276. doi:10.3389/fmed.2022.846276.
2. Moeini A, Sia D, Bardeesy N, et al. Molecular pathogenesis and targeted therapies for intrahepatic cholangiocarcinoma. Clin Cancer Res. 2016;22(2):291–300. doi:10.1158/1078-0432.CCR-14-3296.
3. Rafecas A, Torras J, Fabregat J, et al. Intrahepatic cholangiocarcinoma: Prognostic factors for recurrence and survival in a series of 67 patients treated surgically at a single center. Cir Esp. (Engl Ed) 2021;99(7):506 – 513. doi:10.1016/j.cireng.2021.06.015.
4. Dupre A, Rehman A, Jones RP, et al. Validation of clinical prognostic scores for patients treated with curative-intent for recurrent colorectal liver metastases. J Surg Oncol. 2018; 117(6):1330–1336. doi:10.1002/jso.24959.
5. Chan KM, Tsai CY, Yeh CN, et al. Characterization of intrahepatic cholangiocarcinoma after curative resection: outcome, prognostic factor, and recurrence. BMC Gastroenterol. 2018;18(1):180. doi:10.1186/s12876-018-0912-x.
6. Choi WJ, Williams PJ, Claasen M, et al. Systematic review and meta-analysis of prognostic factors for early recurrence in intrahepatic cholangiocarcinoma after curative-intent resection. Ann Surg Oncol. 2022. doi:10.1245/s10434-022-11463-x.
7. Hau HM, Meyer F, Jahn N, et al. Prognostic relevance of the 8th edition of TNM classification for resected perihilar cholangiocarcinoma. J Clin Med. 2020;9(10). doi:10.3390/jcm9103152.
8. Dindo D, Demartines N, Clavien PA. Classification of surgical complications: a new proposal with evaluation in a cohort of 6336 patients and results of a survey. Ann Surg. 2004;240(2):205–213. doi:10.1097/01.sla.0000133083.54934.ae.
9. Subrt Z, Ferko A, Vosmik M, et al. Laparoscopic versus open liver resections for colorectal cancer liver metastases: short term results. Rozhl Chir. 2019;98(11):434 – 440. doi:10.33699/PIS.2019.98.11.434-440.
10. Ma KW, Cheung TT, She WH, et al. Major postoperative complications compromise oncological outcomes of patients with intrahepatic cholangiocarcinoma after curative resection – a 13-year cohort in a tertiary center. Asian J Surg. 2019;42(1):164–171. doi:10.1016/j.asjsur. 2018.01.004.
11. Yin L, Zhao S, Zhu H, et al. Primary tumor resection improves survival in patients with multifocal intrahepatic cholangiocarcinoma based on a population study. Sci Rep. 2021; 11(1): 12166. doi:10.1038/ s41598-021-91823-x.
12. Zhou R, Lu D, Li W, et al. Is lymph node dissection necessary for resectable intrahepatic cholangiocarcinoma? A systematic review and meta-analysis. HPB (Oxford) 2019;21(7):784–792. doi:10.1016/j. hpb.2018.12.011.
13. Machairas N, Kostakis ID, Schizas D, et al. Meta-analysis of laparoscopic versus open liver resection for intrahepatic cholangiocarcinoma. Updates Surg. 2021;73(1):59–68. doi:10.1007/s13304 - 020-00930-3.
14. Ziogas IA, Esagian SM, Giannis D, et al. Laparoscopic versus open hepatectomy for intrahepatic cholangiocarcinoma: An individual patient data survival meta - analysis. Am J Surg. 2021;222(4):731 – 738. doi:10.1016/j.amjsurg.2021.03.052.
15. Ke Q, Lin N, Deng M, et al. The effect of adjuvant therapy for patients with intrahepatic cholangiocarcinoma after surgical resection: A systematic review and meta-analysis. PLoS One 2020;15(2): e0229292. doi:10.1371/journal. pone.0229292.
Labels
Surgery Orthopaedics Trauma surgery
Article was published inPerspectives in Surgery

2022 Issue 9-
All articles in this issue
- Sekce HPB a biliární chirurgie
- Chirurgická léčba karcinomu extrahepatálních žlučových cest – aktuální důkazy a doporučení
- Chirurgie iatrogenních poranění žlučových cest
- Zhoubné nádory mimojaterních žlučových cest
- Karcinom středního a distálního žlučovodu, retrospektivní analýza, krátkodobé a dlouhodobé výsledky chirurgické léčby
- Intrahepatický cholangiokarcinom: rizikové faktory přežití operovaných nemocných
- Allen-Mastersův syndrom jako příčina ileózního stavu – kazuistika
- Parciální resekce jako možnost řešení pozdní infekce nativního i protetického arteriovenózního zkratu – kazuistiky
- Masivní nitrohrudní krvácení jako komplikace difúzní alveolární hemoragie a antikoagulační léčby při covid 19 – 2 kazuistiky
- Perspectives in Surgery
- Journal archive
- Current issue
- Online only
- About the journal
Most read in this issue- Chirurgie iatrogenních poranění žlučových cest
- Zhoubné nádory mimojaterních žlučových cest
- Allen-Mastersův syndrom jako příčina ileózního stavu – kazuistika
- Chirurgická léčba karcinomu extrahepatálních žlučových cest – aktuální důkazy a doporučení
Login#ADS_BOTTOM_SCRIPTS#Forgotten passwordEnter the email address that you registered with. We will send you instructions on how to set a new password.
- Career

