-
Medical journals
- Career
Komplikovaný priebeh u pacientky s cervikálnou krčnou fascitídou a descendentnou nekrotizujúcou mediastinitídou – kazuistika
Authors: P. Lauček; D. Šiška; M. Lučenič; P. Juhos; M. Janík
Authors‘ workplace: Klinika hrudníkovej chirurgie SZU, Univerzitná nemocnica Bratislava
Published in: Rozhl. Chir., 2020, roč. 99, č. 4, s. 189-193.
Category: Case Report
doi: https://doi.org/10.33699/PIS.2020.99.4.189–193Overview
Descendentná nekrotizujúca mediastinitída je závažná, rýchlo progredujúca, život ohrozujúca bakteriálna infekcia postihujúca mediastinum. Aj napriek pokrokom v diagnostike a terapii je stále zaťažená vysokou mortalitou. Zlatý štandard diagnostiky descendentnej nekrotizujúcej mediastinitídy je kontrastné CT vyšetrenie krku a hrudníka. Základným terapeutickým cieľom je dôkladný debridement a drenáž mediastinálnych priestorov. Autori v kazuistike uvádzajú obzvlášť komplikovaný priebeh u pacientky s cervikálnou nekrotizujúcou fascitídou a descendentnou nekrotizujúcou mediastinitídou. Pacientku iniciálne ošetrili pre hlbokú krčnú infekciu na ORL pracovisku. Po adekvátnom chirurgickom ošetrení descendentnej nekrotizujúcej mediastinitídy na pracovisku hrudníkovej chirurgie, nasadení antibiotickej terapie a stabilizácii stavu pacientky na oddelení intenzívnej medicíny sa autori v ďalšom priebehu hospitalizácie stretli s viacerými komplikáciami pri ošetrovaní tracheostómie a krčného nálezu, ktoré vyžadovali modifikované terapeutické postupy. Z toho dôvodu pacientka podstúpila opakované hospitalizácie a chirurgické výkony, ktoré predĺžili dobu liečenia na 220 dní.
Klíčová slova:
descendentná nekrotizujúca mediastinitída – hlboká krčná infekcia – tracheofisúra
ÚVOD
Descendentná nekrotizujúca mediastinitída (DNM) je závažná, rýchlo progredujúca, život ohrozujúca bakteriálna infekcia, ktorá je napriek pokroku v diagnostike a chirurgickej terapii zaťažená vysokou mortalitou (18−40 %) [1]. Najčastejšími príčinami DNM sú odontogénna infekcia (36−47 %) a infekčné procesy v orofaryngeálnej oblasti (33−45 %) [1]. Riziko vzniku DNM v prípade rozvoja hlbokej krčnej infekcie, alebo cervikálnej nekrotizujúcej fascitídy je 17−21 % [2].
Hlbokú krčnú infekciu charakterizujú bolesti krku s opuchom a erytémom, febrílie, dysfónia, odynofágia a podkožný emfyzém. U pacientov s DNM býva prítomné dyspnoe, bolesť na hrudníku, neproduktívny kašeľ, respiračná insuficiencia a rozvoj septického stavu [3]. Pri klinickom podozrení na DNM je diagnostickým štandardom CT vyšetrenie krku a hrudníka. Typickým CT nálezom bývajú tekutinové kolekcie a bubliny plynu v mäkkých tkanivách krku a mediastina, pleurálny alebo perikardiálny výpotok, venózna trombóza a lymfadenopatia [4,5]. Na základe CT vyšetrenia je možné DNM zaradiť podľa Endovej klasifikácie následovne: pri type I je infekcia lokalizovaná v prednom hornom mediastine nad úrovňou bifurkácie trachey, u pacientov s typom IIA sa šíri do predného dolného mediastina a typ IIB je charakteristický postihnutím predného a zadného mediastina pod úrovňou tracheálnej bifurkácie [6].
Diagnózu DNM je možné potvrdiť u pacientov, ktorí spĺňajú nasledovné kritéria:
- klinické prejavy závažnej infekcie až rozvoj septického stavu,
- charakteristický rádiologický nález,
- nález nekrotizujúcej mediastinálnej infekcie peroperačne, alebo post-mortem,
- dokázaná súvislosť medzi orofaryngeálnou, alebo odontogénnou infekciou a vznikom DNM [7].
Autori v kazuistike uvádzajú obzvlášť komplikovaný priebeh u pacientky s cervikálnou nekrotizujúcou fascitídou a DNM.
KAZUISTIKA
51-ročná pacientka bola ošetrená cestou rajónnej ORL ambulancie pre opuch v oblasti ľavej časti krku dňa 6. 10. 2017. U pacientky bola indikovaná empirická antibiotická terapia perorálne podávaným ciprofloxacínom. Pre progresiu klinického nálezu bolo dňa 10. 10. 2017 realizované CT krku s nálezom početných abscesov hlbokých krčných priestorov a vyjadrené podozrenie na DNM (Obr. 1, 2). Pacientka bola prijatá na ORL pracovisko za účelom chirurgického ošetrenia hlbokej krčnej infekcie, kde dňa 10. 10. 2017 absolvovala tonzilektómiu vľavo, drenáž retrotonzilárneho abscesu, rozsiahly debridement postihnutých mäkkých tkanív krku, drenáž prevertebrálneho priestoru a tracheostómiu. Bezprostredne po danom výkone absolvovala kontrolné CT vyšetrenie s podaním kontrastnej látky cez nazogastrickú sondu s cieľom vylúčiť perforáciu pažeráka. Pacientka bola následne konzultovaná s pracoviskom autorov a preložená za účelom doriešenia mediastinálneho nálezu a inštalácie preplachovej drenáže.
Image 1. Hlboká krčná infekcia
Fig. 1: Deep neck infection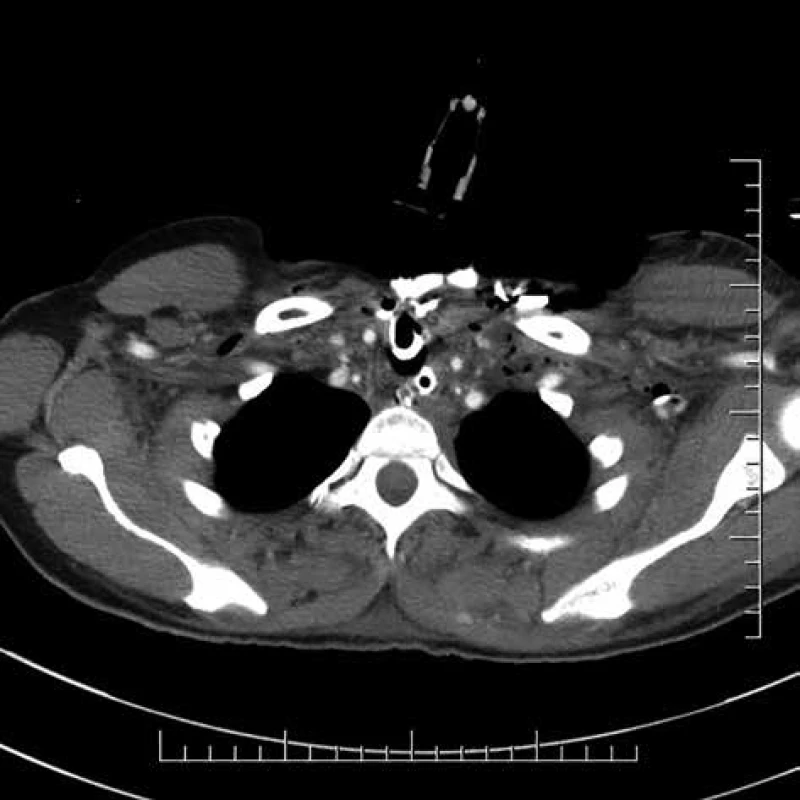
Image 2. Descendentná nekrotizujúca mediastinitída
Fig. 2: Descendent necrotising mediastinitis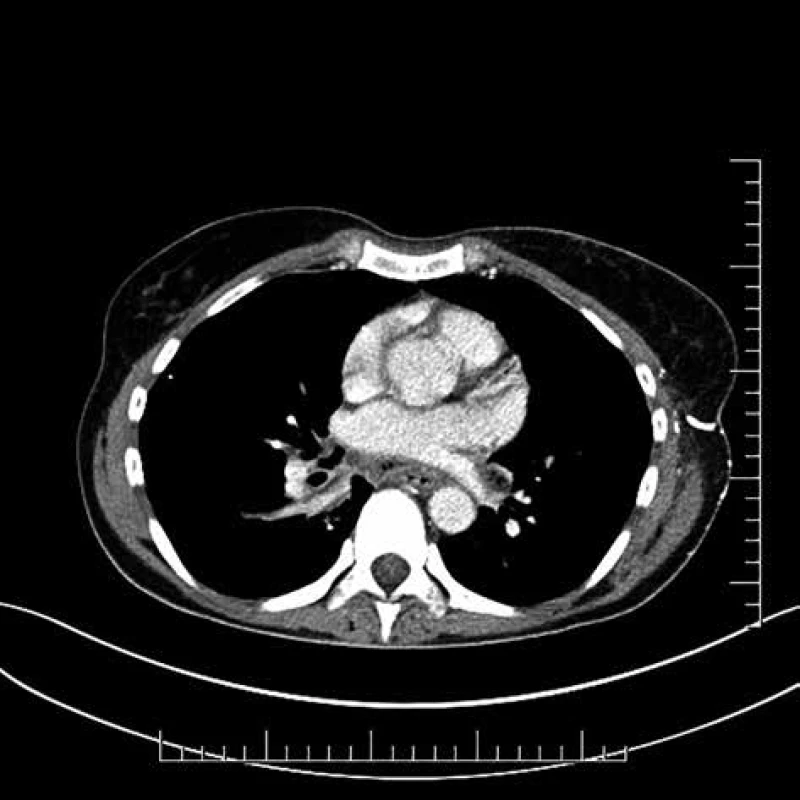
Po preklade bola u pacientky realizovaná revízia, pri ktorej bol potvrdený rozsiahly debridement mäkkých tkanív krku (podkožie, páskové svalstvo) po predchádzajúcom výkone. Boli prítomné obnažené krčné štruktúry ako nervovo-cievny krčný zväzok, štítna žľaza a krčný priebeh trachey s tracheostómiou (Obr. 3). Pri výkone bol odstránený pôvodný krčný a mediastinálny drén a transcervikálnym prístupom bol do zadného mediastina zavedený sŕkavý drén s preplachom. Tracheotómia bola suturovaná a krčné cievy prekryté s pomocou svalového laloka z m. sternocleidomastoideus. Sekundárnou sutúrou bola zmenšená plocha operačnej rany a do reziduálneho defektu bol aplikovaný systém pre hojenie rán s negatívnym podtlakom (NPWT). U pacientky bola empiricky nasadená trojkombinácia linezolid, meropenem, metronidazol. Kultivačný záchyt z abscesových ložísk potvrdil prítomnosť Fusobacterium necrophorum a z hemokultúry sa podarilo zachytiť prítomnosť patogénu Dialister pneumosynthes. Vzhľadom na prítomnosť Candida krusei a Candida albicans complex z odsatého sekrétu bol do terapie pridaný flukonazol. Neskôr bola vzhľadom na prítomnosť flukonazol rezistentného kmeňa Candida krusei v spúte pacientky terapia upravená na kaspofungín a vorikonazol. Mediastinum bolo denne kontinuálne preplachované 5% roztokom jód-povidonu v množstve 2000 ml/24 hod.
Image 3. St.p. príjme na KHCH - st.p. nekrektómií s odstránením podkožia, páskových svalov a obnažením krčného priebehu trachey, bielou šípkou označený mediastinálny drén, bielou prerušovanou šípkou označená tracheotómia, červenou šípkou označená oblasť priebehu ľavého plexus brachialis
Fig. 3: Patient after admission to the thoracic surgery department, after necrectomy of the neck space with subcutaneous tissue and infrahyoid muscles removal, mediastinal drainage is marked by the white arrow, tracheotomy is marked by the white dashed arrow and left plexus brachialis by the red arrow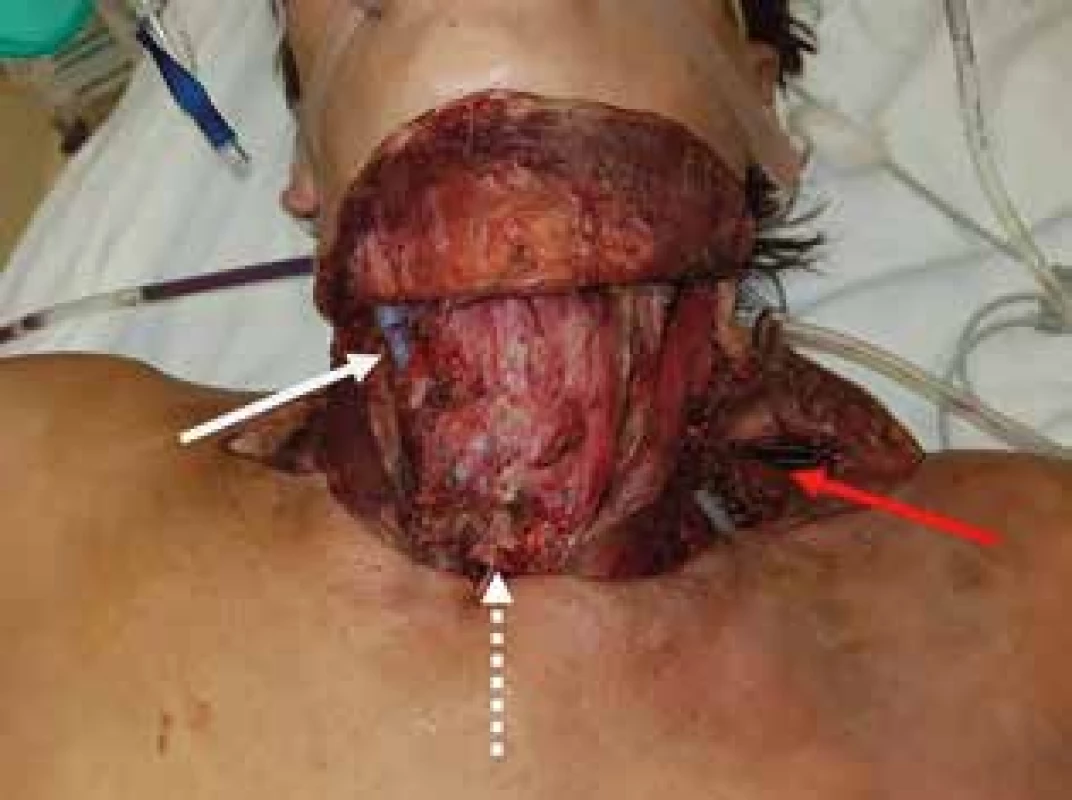
Vzhľadom na septický stav, cirkulačnú instabilitu a respiračnú insuficienciu pacientky v pooperačnom období bola nutná vazopresorická podpora a umelá pľúcna ventilácia (UPV). Po stabilizácii stavu bola pacientka extubovaná. Spontánne dýchala, vykašliavala, v klinickom obraze sa prejavili dysfagické obtiaže a dysfónia. Lekár ORL pri vyšetrení potvrdil pretrvávajúci edém v oblasti piriformných recesov a vyjadril podozrenie na léziu ľavého návratného nervu. Pokusy o nácvik hltania boli neúspešné, preto bola výživa zabezpečená cez nazogastrickú sondu. Zároveň sa u pacientky prejavila porucha motoriky ľavej hornej končatiny, ktorá bola neurológom vyhodnotená ako suspektná lézia plexus brachialis. Na 17. pooperačný deň bola zrušená sŕkavá drenáž zadného mediastína.
U pacientky došlo dňa 27. 10. 2017 k progresii respiračnej insuficiencie, preto bola opätovne indikovaná UPV. Pre nemožnosť intubácie orotracheálnou kanylou bola zavedená tracheostomická kanyla cez pôvodnú tracheotómiu. Tracheostomickú kanylu bolo nutné vyviesť cez penu NPWT systému, ktorého funkčnosť bola týmto obmedzená (Obr. 4). Dňa 30.10.2017 bolo pre vzostup zápalových parametrov realizované kontrolné CT hrudníka. Vzhľadom k nálezu abscesového ložiska v prednom dolnom mediastine bola indikovaná chirurgická revízia z krátkeho epigastrického rezu s evakuáciou ložiska a zavedením NPWT systému. Funkčnosť NPWT systému na krku bola vzhľadom na prítomnosť tracheostomickej kanyly limitovaná, preto bola dňa 7. 11. 2017 vytvorená suo modo tracheofisúra (vyšitie okrajov kože k okrajom tracheotómie) a inštalované 2 samostatné NPWT na oboch stranách krku.
Image 4. Vyvedenie tracheostomickej kanyly cez nasadený systém na hojenie rán s negatívnym podtlakom (NPWT) v rane na krku
Fig. 4: Tracheostomy cannula insertion through negative pressure wound therapy system (NPWT) on the neck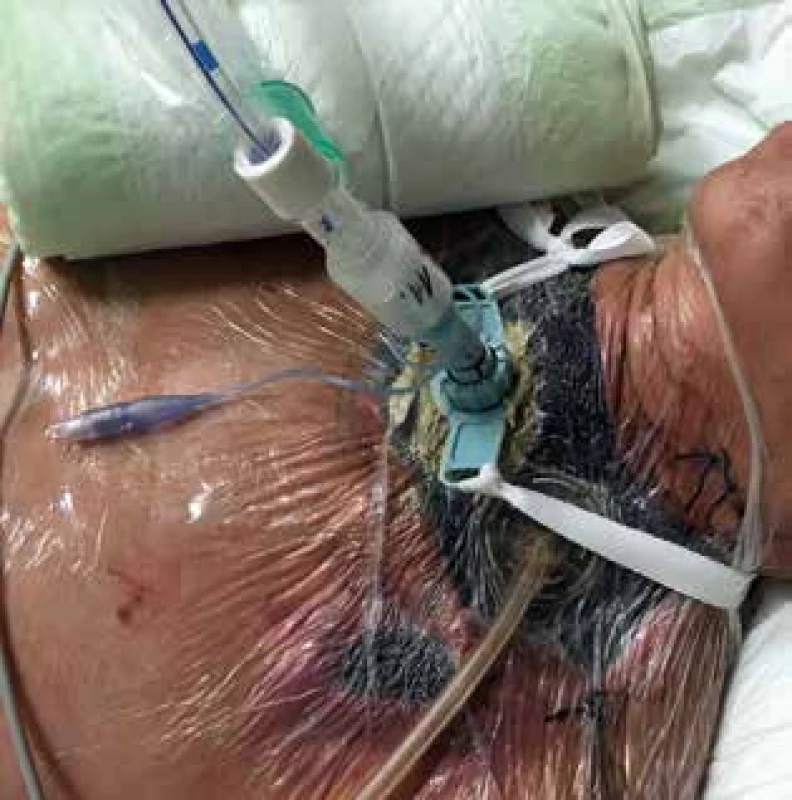
Dňa 15. 11. 2017 bola pacientka odpojená od UPV a následne bola mobilizovaná. Z dôvodu pretrvávajúcich ťažkostí s prehĺtaním, bolo u pacientky realizované gastrofibroskopické vyšetrenie. Pokus o zavedenie perkutánnej endoskopickej gastrostómie (PEG) bol neúspešný pre nález stenózy v oblasti horného pažerákového zvierača nepriechodnej pre fibroskop, preto bola na zabezpečenie výživy konštruovaná gastrostómia podľa Kadera. Pacientka bola živená cez gastrostómiu bez ťažkostí, porucha prehĺtania pretrvávala naďalej aj napriek endoskopickej dilatácii stenózy. Kontrolné CT vyšetrenie nepotvrdilo organickú príčinu pacientkiných ťažkostí, preto bol stav hodnotený ako funkčná porucha.
U pacientky bol zrušený NPWT v epigastrickej oblasti s následnou sekundárnou sutúrou. Rana na krku vľavo bola ponechaná na spontánne vyhojenie s pravidelnými preväzmi, rana na krku vpravo bola sekundárne suturovaná.
Pacientka bola dňa 1. 12. 2017, na 62. deň hospitalizácie preložená do starostlivosti rajónneho ORL pracoviska. Dňa 11. 12. 2017 na ambulantnej kontrole bolo zistené, že pacientka už toleruje kašovitú stravu. Po uzatvorení tracheostomického otvoru voľne dýchala a fonovala, preto u nej bola zavedená dvojplášťová fenestrovaná tracheostomická kanyla bez balónika.
Pacientka bola znovu prijatá dňa 27. 2. 2018 za účelom zváženia možnosti uzáveru tracheofisúry. Pri príjme tolerovala tuhú stravu, bola bez porúch prehĺtania a fonácie. Vzhľadom na spotrebovanú prednú stenu trachey, pred plánovaným uzáverom tracheofisúry, bola dňa 1. 3. 2018 v celkovej anestézii realizovaná parastomálna implantácia rebrových chrupaviek bilaterálne (Obr. 5). U pacientky bola niekoľko dní po výkone do trachey zavedená Montgomeryho T-kanyla, ktorú bez ťažkostí tolerovala.
Image 5. Parastomálna implantácia rebrových chrupiek
Fig. 5: Parastomal implantation of the costal cartilages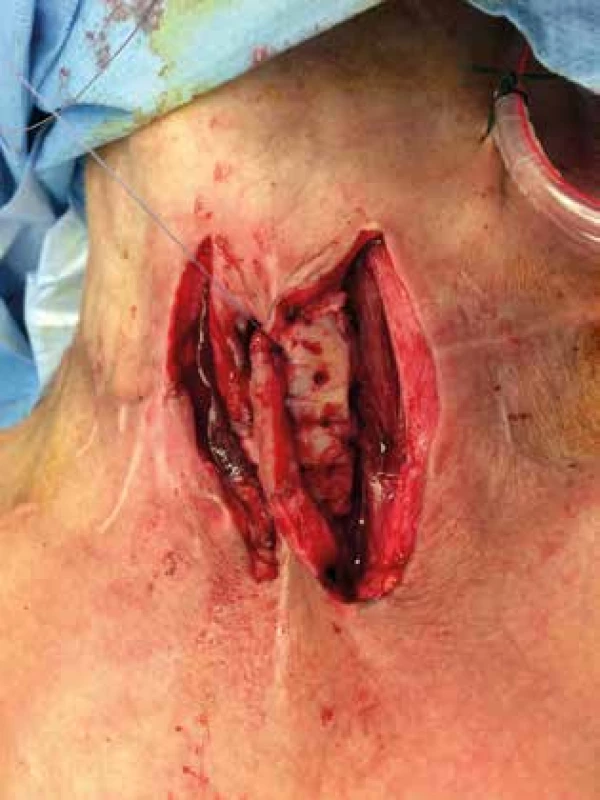
Pri ďalšej hospitalizácií od 14. 5. 2018 bola zrušená gastrostómia pri úplnom obnovení perorálneho príjmu. Dňa 17. 5. 2018 bola realizovaná oklúzia tracheofisúry strechovou plastikou s pomocou parastomálne implantovaných rebrových chrupaviek. Pacientka bola v celkovom dobrom stave prepustená do domáceho ošetrenia 220. deň od prvého operačného výkonu.
Poslednú kontrolu pacientka absolvovala 25. 10. 2018 (380. deň od prvého výkonu) - rany boli zhojené, pacientka voľne dýchala, fonovala, bola bez hltacích ťažkostí (Obr. 6). Bronchoskopický nález bol v norme, bez stenózy, bez granulácií.
Image 6. Kontrola po 5 mesiacoch
Fig. 6: Follow-up after 5 months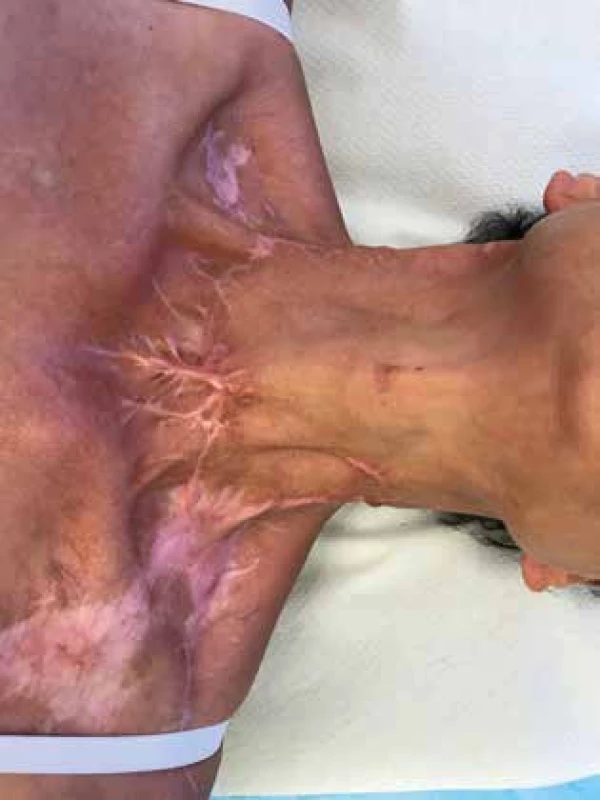
DISKUSIA
Hlboká krčná infekcia v kombinácii s DNM patria medzi život ohrozujúce stavy. Terapia pacientov s týmito ochoreniami je náročná a vyžaduje si kombináciu včasnej diagnostiky, adekvátnej chirurgickej intervencie a multiodborovú spoluprácu [8].
Chirurgické riešenie hlbokej krčnej infekcie s orofaryngeálnym pôvodom spadá pod pôsobnosť lekárov ORL. Cieľom ich terapie je ošetrenie primárneho infekčného fokusu a infikovaných krčných tkanív. U väčšiny pacientov s cervikálnou nekrotizujúcou fascitídou je základom rozsiahly debridement mäkkých tkanív postihnutých infekčným procesom [9]. V protiklade s tým však boli publikované aj práce ponúkajúce menej agresívne terapeutické postupy ako napríklad CT navádzaná perkutánna drenáž [10].
V prípade postihnutia mediastina je ďalší menežment v kompetencií hrudníkového chirurga. Vhodná forma chirurgického ošetrenia DNM je stále predmetom diskusie torakochirurgov. Veľká časť centier hrudníkovej chirurgie prispôsobuje operačný prístup na základe Endovej klasifikácie. U pacientov s DNM typu I podľa Endovej klasifikácie považujú mediastinálnu drenáž z transcervikálneho prístupu za techniku, ktorou je možné tento nález adekvátne ošetriť [4]. Nepovažujú ho však za indikovaný u pacientov s DNM typu IIA a IIB. Pri týchto nálezoch uprednostňujú drenáž a debridement mediastina z pravostrannej torakotómie, sternotómie alebo VATS prístupu [4,11]. Autori kazuistiky sú zástancovia mediastinálnej drenáže z krčného prístupu a to nezávisle od Endovej klasifikácie. Sú toho názoru, že touto technikou je možné dostatočne ošetriť väčšinu pacientov, a to bez ohľadu na typ nálezu pri hodnotení podľa Endovej klasifikácie.
Indikácia tracheostómie u pacientov s hlbokou krčnou infekciou a/alebo DNM je pomerne často diskutovanou otázkou. V niektorých centrách je frekventovaným výkonom a pohybuje sa v rozmedzí medzi 80 až 100 % prípadov [12,13]. Na pracovisku autorov býva tracheostómia súčasťou chirurgického ošetrenia u menej ako tretiny pacientov (31 %), a to selektívne vždy po individuálnom posúdení aktuálneho zdravotného stavu každého pacienta.
Rozsiahly debridement a nekrektómie viedli u pacientky k protrahovanému sekundárnemu hojeniu rán na krku a v obidvoch supraklavikulárnych oblastiach. Obzvlášť problematickou sa stala práve prítomnosť tracheostómie, ktorá interferovala s funkciou NPWT systému potrebného pre urýchlenie sekundárneho hojenia plôch po debridemente. Vzhľadom k tomu a k potrebe dlhodobej UPV bolo nutné u pacientky vytvoriť tracheofisúru a takto oddeliť tracheostomickú kanylu od systému NPWT. Pre neprítomnosť mäkkých tkanív krku sa však v ďalšom priebehu hospitalizácie stal problematickým uzáver tracheofisúry, ktorý si vyžiadal ďalšie dve hospitalizácie a dva operačné výkony.
Priemerná doba hospitalizácie u pacientov s DNM sa pohybuje v rozmedzí od 29 do 41 dní [14,15]. Doriešenie nálezu u pacientky z pracoviska autorov si vyžiadalo 4 hospitalizácie s celkovou dobou hospitalizácie v trvaní 80 dní, čo výrazne prekročilo očakávanú dobu ošetrenia pacientky. Celková dĺžka od prvého operačného výkonu po prepustenie do domáceho ošetrenia po poslednom výkone bola 220 dní.
Autori kazuistiky predpokladajú, že priebeh liečby pacientky bol negatívne ovplyvnený rozsiahlym debridementom mäkkých krčných tkanív, ktorý interferoval s terapeutickým postupom považovaným za štandard pri ošetrení DNM na pracovisku autorov.
Konflikt záujmov
Autori článku vyhlasujú, že nie sú v súvislosti so vznikom tohto článku v konflikte záujmov a že tento článok nebol publikovaný v žiadnom inom časopise, s výnimkou kongresových abstraktov a klinických odporúčaných postupov.
MUDr. Patrik Lauček
Klinika hrudníkovej chirurgie SZU a UNB
Ružinovská 6
82606 Bratislava
e-mail:plaucek@gmail.com
Sources
- Prado-Calleros HM, Jimenez-Fuentes E, Jimenez-Escobar I. Descending necrotizing mediastinitis: Systematic review on its treatment in the last 6 years, 75 years after its description. Head Neck 2016;38 Suppl 1: E2275−2283. doi:10.1002/hed.24183.
- Sarna T, Sengupta T, Miloro M, et al. Cervical necrotizing fasciitis with descending mediastinitis: literature review and case report. J Oral Maxillofac Surg. 2012;70(6):1342−1350. doi:10.1016/j.joms.2011.05.007.
- Weaver E, Nguyen X, Brooks MA. Descending necrotising mediastinitis: two case reports and review of the literature. European Respiratory Review 2010;19(116):141−149. doi:10.1183/09059180.00001110.
- Scaglione M, Pinto A, Romano S, et al. Determining optimum management of descending necrotizing mediastinitis with CT; experience with 32 cases. Emerg Radiol. 2005;11(5):275−280. doi:10.1007/s10140-005-0422-3.
- Dwivedi MK, Pal RK, Gupta R, et al. CT findings of descending necrotizing mediastinitis. Indian Journal of Radiology and Imaging 2001;11(3):131−134.
- Endo S, Murayama F, Hasegawa T, et al. Guideline of surgical management based on diffusion of descending necrotizing mediastinitis. Jpn J Thorac Cardiovasc Surg. 1999;47(1):14−19. doi: 10.1007/bf03217934.
- Estrera AS, Landay MJ, Grisham JM, et al. Descending necrotizing mediastinitis. Surg Gynecol Obstet. 1983;157(6):545−552.
- Šafránek J, Špidlen V, Skalický T, et al. Descendentní nekrotizující mediastinitida - chirurgická léčba. Rozhledy v chirurgii 2012;91(7):362−367.
- Elander J, Nekludov, Larsson A, et al. Cervical necrotizing fasciitis: descriptive, retrospective analysis of 59 cases treated at a single center. Eur Arch Otorhinolaryngol. 2016;273(12):4461−4467. doi:10.1007/s00405-016-4126-y.
- Sumi Y, Ogura H, Nakamori Y, et al. Nonoperative catheter management for cervical necrotizing fasciitis with and without descending necrotizing mediastinitis. Arch Otolaryngol Head Neck Surg. 2008;134(7):750−756. doi:10.1001/archotol.134.7.750.
- Son HS, Cho JH, Park SM, et al. Management of descending necrotizing mediastinitis using minimally invasive video-assisted thoracoscopic surgery. Surg Laparosc Endosc Percutan Tech. 2006;16(6):379−382. doi:10.1097/01.sle.0000213726.72709.62.
- Palma DM, Giuliano S, Cracchiolo AN, et al., Clinical features and outcome of patients with descending necrotizing mediastinitis: prospective analysis of 34 cases. Infection 2016;44(1):77−84. doi:10.1007/s15010-015-0838-y.
- Dajer-Fadel WL, Ibarra-Pérez C, Sánchez-Velázquez, et al. Descending necrotizing mediastinitis below the tracheal carina. Asian Cardiovasc Thorac Ann. 2014;22(2):176−182. doi:10.1177/0218492313485589.
- Hsu, RF, Wu PY, Ho CK. Transcervical drainage for descending necrotizing mediastinitis may be sufficient. Otolaryngol Head Neck Surg. 2011;145(5):742−747. doi:10.1177/0194599811406064.
- Wei D, Bi L, Zhu H, et al. Less invasive management of deep neck infection and descending necrotizing mediastinitis: A single-center retrospective study. Medicine (Baltimore) 2017;96(15):e6590. doi:10.1097/MD.0000000000006590.
Labels
Surgery Orthopaedics Trauma surgery
Article was published inPerspectives in Surgery

2020 Issue 4-
All articles in this issue
- HIPEC
- Aktuální možnosti minimálně invazivní terapie divertiklů jícnu
- Pseudomyxom peritonea (PMP) a jeho léčba − dvacetileté zkušenosti jednoho pracoviště
- Výsledky chirurgickej liečby nádorových trombov dolnej dutej žily pri karcinóme obličky
- Chirurgická léčba karcinomu prsu po neoadjuvantní terapii
- Cirkulující nádorová DNA jako biomarker metastazujícího kolorektálního karcinomu − kazuistika
- Podtlaková terapie − účinky a jejich využití, soubor kazuistik
- Komplikovaný priebeh u pacientky s cervikálnou krčnou fascitídou a descendentnou nekrotizujúcou mediastinitídou – kazuistika
- Perspectives in Surgery
- Journal archive
- Current issue
- Online only
- About the journal
Most read in this issue- Pseudomyxom peritonea (PMP) a jeho léčba − dvacetileté zkušenosti jednoho pracoviště
- Podtlaková terapie − účinky a jejich využití, soubor kazuistik
- Aktuální možnosti minimálně invazivní terapie divertiklů jícnu
- Chirurgická léčba karcinomu prsu po neoadjuvantní terapii
Login#ADS_BOTTOM_SCRIPTS#Forgotten passwordEnter the email address that you registered with. We will send you instructions on how to set a new password.
- Career

