-
Medical journals
- Career
Peroperačná lézia miechového vaku počas operácie degeneratívneho ochorenia driekovej chrbtice u pacientov vo veku nad 60 rokov − incidencia a rizikové faktory
Authors: P. Snopko; B. Kolarovszki; R. Opšenák; M. Hanko; M. Masaryková; M. Benčo
Authors‘ workplace: Neurochirurgická klinika, Jesseniova lekárska fakulta v Martine, Univerzita Komenského v Bratislave, Univerzitná nemocnica Martin
Published in: Rozhl. Chir., 2020, roč. 99, č. 2, s. 67-71.
Category: Original articles
Overview
Úvod: Peroperačná incidentálna lézia miechového vaku je bežnou, avšak pomerne závažnou peroperačnou komplikáciou v spondylochirurgii.
Metódy: Retrospektívna analýza pacientov vo veku nad 60 rokov, ktorí podstúpili operačnú liečbu degeneratívneho ochorenia driekovej chrbtice na Neurochirurgickej klinike UN v Martine od januára 2016 do decembra 2017. U pacientov bol sledovaný výskyt incidentálnej peroperačnej durotómie. U pacientov boli sledované vybrané rizikové faktory − pohlavie, skóre ASA (American Society of Anesthesiologists), operačná diagnóza, typ operačného výkonu, rozsah operačného výkonu, revízny operačný výkon a pridružené ochorenia. Výsledky boli štatisticky vyhodnotené metódami deskriptívnej štatistiky a pomocou Fisherovho testu, pričom hodnoty p<0,05 boli považované za štatisticky signifikantné.
Výsledky: Súbor pozostával zo 166 pacientov, 70 mužov a 96 žien (42,2 %/ 57,8 %). Peroperačná iatrogénna trhlina miechového vaku sa vyskytla u 23 pacientov (13,8 %). Najčastejšie sa lézia miechového vaku vyskytla u 13 pacientov v úrovni L4/L5 (56,5 %). Výsledky preukázali štatisticky signifikantne zvýšený výskyt iatrogénnej durotómie u žien v porovnaní s mužmi (7,1 %/ 18,7 %; p=0,0404). U pacientov so spondylolistézou bola štatisticky významne zvýšená prítomnosť peroperačnej lézie miechového vaku (33,3 %; p=0,0125). Z pridružených ochorení sme preukázali štatisticky významný vzťah medzi prítomnosťou diabetes mellitus 2. typu (p=0,0397), osteoporózou (p=0,0166) a prítomnosťou peroperačnej incidentálnej durotómie.
Záver: Retrospektívna štúdia preukázala štatisticky významne zvýšený výskyt iatrogénnej peroperačnej durotómie u žien v porovnaní s mužmi, u pacientov so spondylolistézou, u pacientov s diabetes mellitus 2. typu a osteoporózou, pričom lézia miechového vaku sa najčastejšie vyskytla v úrovni L4/L5.
Klíčová slova:
incidentálna durotómia – rizikové faktory – spondylochirurgia
Úvod
Peroperačná incidentálna lézia miechového vaku je bežnou, avšak pomerne závažnou peroperačnou komplikáciou v spondylochirurgii, pričom je charakterizovaná ako neplánované narušenie integrity, resp. otvorenie miechového vaku s únikom mozgomiechového moku alebo s vyklenutím pavúčnice. Incidencia je podľa literatúry veľmi variabilná, pohybuje sa v rozmedzí 1,4−18 % [1−5]. Jej výskyt môže viesť ku klinickým príznakom vyplývajúcich zo zníženia objemu cerebrospinálneho moku, vzniku pseudomeningokély, cerebrospinálnej kožnej fistuly, infekčným komplikáciám, zlyhaniu hojenia operačnej rany „per primam intentionem“, v krajnom prípade k rozvoju herniácie mozočkových tonzíl, vazospazmov a vzniku spontánneho intrakraniálneho krvácania [6−9]. Cieľom práce je zhodnotenie incidencie a analýza vybraných rizikových faktorov vzniku incidentálnej peroperačnej durotómie u exponenciálne sa zväčšujúcej a rizikovej skupiny pacientov vo veku nad 60 rokov.
Metody
Retrospektívna analýza pacientov vo veku nad 60 rokov, ktorí podstúpili operačnú liečbu degeneratívneho ochorenia driekovej chrbtice na Neurochirurgickej klinike Univerzitnej nemocnice Martin od januára 2016 do decembra 2017. Inkluzívne kritéria boli vek pacienta, typ operačného výkonu a operačná diagnóza. U pacientov bol sledovaný výskyt incidentálnej peroperačnej lézie miechového vaku. U pacientov boli taktiež sledované vybrané rizikové faktory – pohlavie, skóre ASA (American Society of Anesthesiologists), operačná diagnóza, typ operačného výkonu (dekompresívny operačný výkon – diskektómia resp. mikrodiskektómia, hemilaminektómia, laminektómia, foraminotómia/dekompresívne-stabilizačný operačný výkon), rozsah operačného výkonu (jednoúrovňový/viacúrovňový), pridružené ochorenia (arteriálna hypertenzia, osteoporóza, kardiovaskulárne ochorenia, respiračné ochorenia, ochorenia gastrointestinálneho traktu a hepatopatia, urogenitálne ochorenia, prítomnosť malígneho ochorenia a diabetes mellitus II. typu). Všetci pacienti podstúpili otvorený operačný výkon zo zadného prístupu. Výsledky boli štatisticky zhodnotené metódami deskriptívnej štatistiky a pomocou Fisherovho testu, pričom hodnoty p<0,05 boli považované za štatisticky signifikantné.
Výsledky
Súbor pozostával zo 166 pacientov, 70 mužov a 96 žien (42,2 %/ 57,8 %). Peroperačná iatrogénna trhlina miechového vaku sa vyskytla u 23 pacientov (13,8 %). Lézia miechového vaku sa vyskytla u 13 pacientov v úrovni L4/L5 (56,5 %), u šiestich pacientov v úrovni L5/S1 (26,1 %), u troch pacientov v úrovni L3/L4 (13,0 %) a u jedného pacienta v úrovni L2/L3 (4,4 %). Dekompresívny operačný výkon podstúpilo 95 (57,2%) pacientov, pričom u 10 pacientov (10,5 %) sa vyskytla peroperačná lézia miechového vaku. 71 pacientov (42,8 %) podstúpilo inštrumentovaný operačný výkon, pričom u 13 pacientov (18,3 %) sa vyskytla peroperačná lézia miechového vaku. Rozdiel vo výsledkoch medzi pacientmi, ktorí podstúpili dekompresívny výkon a pacientmi, ktorí podstúpili operačný výkon so stabilizáciou, nepreukázal štatistickú signifikantnosť (p=0,1765). Revízny operačný výkon (v teréne predošlého operačného výkonu) podstúpilo 19 pacientov (11,5%), pričom u 3 (15,8 %) sa vyskytla peroperačná lézia vaku. U pacientov, ktorí podstúpili revízny operačný výkon, bol prítomný zvýšený výskyt trhliny miechového vaku v porovnaní s primárne operovanými pacientmi, ale rozdiel bol bez štatistickej významnosti (p=0,7303). Výsledky preukázali štatisticky signifikantne zvýšený výskyt iatrogénnej durotómie u žien v porovnaní s mužmi (p=0,0404). Rozsah (p=0,4904; p=0,3444) a typ (p=0,1765) operačného výkonu nepreukázali štatisticky signifikantný vzťah s léziou miechového vaku. U pacientov so spondylolistézou bola štatisticky významne zvýšená prítomnosť peroperačnej lézie miechového vaku (p=0,0125). U pacientov so skóre ASA 3 a viac bola prítomná zvýšená incidencia iatrogénnej durotómie, avšak bez štatistickej signifikantnosti (15,7 %/11 %; p=0,4911). Z pridružených ochorení sme preukázali štatisticky významný rozdiel vo výsledkoch medzi prítomnosťou diabetes mellitus II. typu (p=0,0397), osteoporózou (p=0,0166) a prítomnosťou peroperačnej incidentálnej lézie miechového vaku [Tab. 1].
Table 1. Analýza vybraných rizikových faktorov peroperačnej durotómie
Fig. 1: Analysis of selected risk factors of unintended peroperative durotomy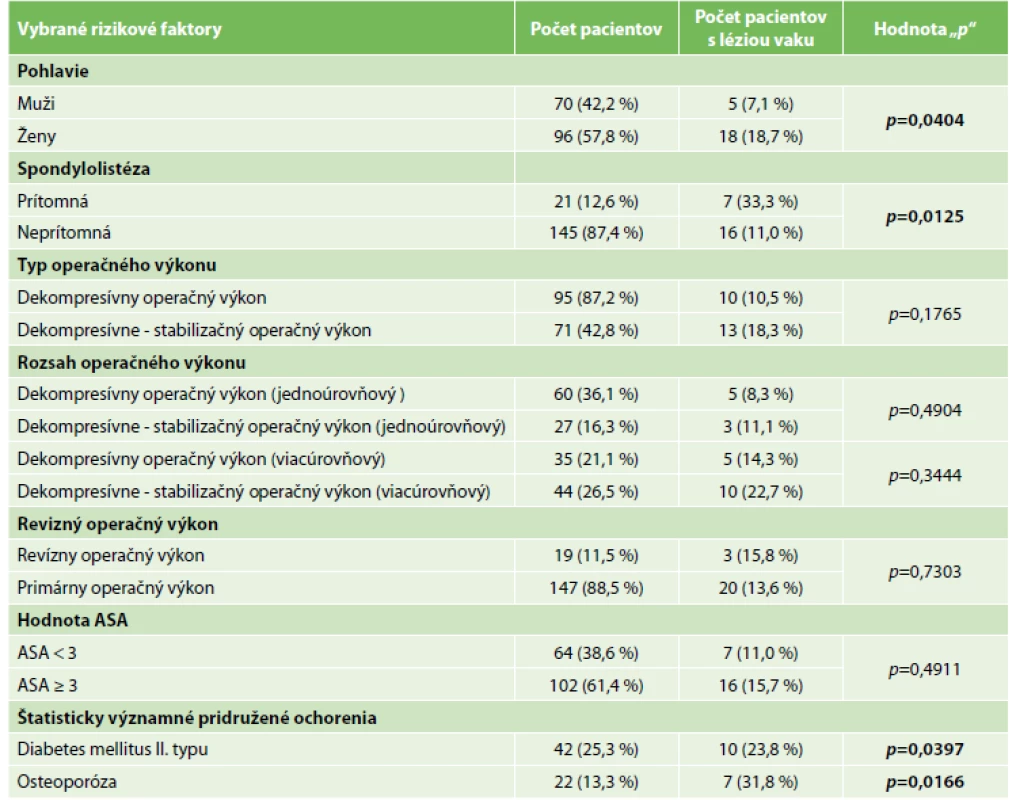
Diskusia
Chirurgické výkony sú u pacientov vyššieho veku vo všeobecnosti spojené s vyšším rizikom výskytu pooperačných komplikácií. Dôkladná prevencia pooperačných komplikácií má zásadný význam, pretože ich výskyt obvykle vedie k predĺženej hospitalizácii pacientov, zvýšeným finančným nákladom na liečbu a v neposlednom rade významne vplýva na spokojnosť pacienta po operačnom výkone. Peroperačná lézia miechového vaku patrí medzi jednu najčastejších komplikácií spojených so spondylochirurgickými výkonmi. Štúdia podľa Wanga a kol. verifikovala výskyt incidentálnej durotómie u 14 % pacientov, štúdia podľa Sina a kol. preukázala výskyt lézie na úrovni 15,8 % [6,7].
Lézia miechového vaku je zvyčajne vizualizovaná peroperačne, pričom môže byť ihneď ošetrená. Za určitých okolností môže byť lézia miechového vaku peroperačne nespozorovaná a príznaky sa objavia až v pooperačnom období, pričom môžu byť verifikované klinicky (príznaky vznikajúce v dôsledku zníženia objemu mozgomiechového moku ako bolesť hlavy, nauzea, vertigo, fotofóbia, diplopia, tinnitus, stuhnutosť šije, prípadne môže byť prítomné jeho presakovanie cez operačnú ranu) alebo diagnostikované podľa zobrazovacích metód, pričom najvyššiu špecifickosť má vyšetrenie magnetickou rezonanciou. Typ ošetrenia lézie miechového vaku závisí od veľkosti lézie, lokalizácie a od času, v ktorom je lézia identifikovaná. Existuje viacero uznávaných postupov ošetrenia – najčastejšie ide o priamu sutúru trhliny stehmi (eventuálne pomocou heterológnych náhrad tvrdej pleny v závislosti od veľkosti lézie), aplikáciu špeciálneho fibrínového lepidla, prípadne autológneho štepu zo svalu alebo fascie. Aplikácia subfasciálnych drénov (bez podtlaku) na krátke pooperačné obdobie je kontroverznou témou bez jednoznačného odporúčania. Veľmi dôležitá je dôkladná sutúra lumbodorzálnej fascie. V pooperačnom období stojí za zváženie predĺžený kľud na lôžku, prípadne supinačná poloha. Metódy peroperačného ošetrenia a pooperačnej starostlivosti o pacientov sú ovplyvnené skúsenosťou jednotlivých pracovísk vykonávajúcich spondylochirurgické zákroky a preferenciou resp. osobnou skúsenosťou operatérov [4,10].
Táto retrospektívna štúdia preukázala štatisticky významne zvýšený výskyt iatrogénnej peroperačnej durotómie u žien v porovnaní s mužmi, u pacientov so spondylolistézou, u pacientov s diabetes mellitus II. typu a osteoporózou, pričom lézia miechového vaku sa najčastejšie vyskytla v úrovni medzipriestoru L4/L5. Naša práca preukázala podobné výsledky v porovnaní s inými zahraničnými vedeckými prácami [10−16].
Väčšina zahraničných prác preukázala zvýšený výskyt peroperačnej durotómie u žien ako u mužov. Tento jav môže byť vysvetlený menšou hrúbkou durálneho vaku u žien než u mužov, pričom tento fakt bol anatomicky potvrdený v práci od Honga a kol. [15].
Naša štúdia nepreukázala štatisticky signifikantný vplyv rozsahu operačného výkonu na prítomnosť peroperačnej incidentálnej durotómie. Taktiež sme nepreukázali významný rozdiel vo výskyte lézie miechového vaku u pacientov, ktorí podstúpili dekompresívny výkon v porovnaní s pacientmi, u ktorých bol použitý aj stabilizačný materiál. Vedecké práce sa vo svojich výsledkoch prikláňajú k zvýšenému výskytu peroperačnej lézie miechového vaku u pacientov, ktorí podstúpili revízny operačný výkon vzhľadom na prítomnosť pooperačnej jazvy s adhéziami k miechovému vaku, avšak naša práca tento výsledok nepreukázala. Štúdia podľa Tafazala a kol. preukázala výskyt incidentálnej durotómie u pacientov po primárnej mikrodiskektómii na úrovni 3,5 %, pričom u revíznych mikrodiskektómii bola incidencia lézie na úrovni 13,2 % [10].
Štúdia podľa Smorgicka a kol. preukázala významne zvýšenú incidenciu peroperačnej lézie miechového vaku u pacientov vyššieho veku, pričom k tomuto výsledku sa prikláňa väčšina vedeckých prác. Zvýšené riziko lézie je spôsobené najmä v dôsledku pokročilých degeneratívnych zmien, zúžením miechového kanála a osifikáciou žltého väzu so vznikom adhézií k miechovému vaku [8].
Klasifikácia pacientov podľa hodnoty ASA je celosvetovo používané štandardné hodnotenie pre vyjadrenie fyzického stavu pacienta pred operačným výkonom. ASA klasifikácia rozdeľuje pacientov do piatich skupín (1−5). Vo všeobecnosti platí, že s narastajúcou hodnotou ASA narastá riziko možných perioperačných komplikácií [16]. Naša práca preukázala zvýšenú incidenciu lézie miechového vaku u pacientov s hodnotou ASA≥3, avšak rozdiel vo výsledkoch nebol štatisticky významný.
Peroperačná lézia miechového vaku sa vyskytuje častejšie u pacientov so spondylolistézou. Riziko vzniku trhliny miechového vaku sa pravdepodobne zvyšuje na základe pozmenených anatomických pomerov, obvykle spojených so stenotizáciou spinálneho kanála [17].
Vzťah medzi prítomnosťou pridružených ochorení a výskytom peroperačnej durotómie nie je v súčasnosti dostatočne spracovaný a vo vedeckej literatúre publikovaný. V prácach je obvykle hodnotený komplexný polymorbídny stav pacienta formou indexov komorbidít [12, 18]. V tejto práci sme hodnotili pridružené ochorenia jednotlivo, resp. podľa orgánových systémov vo vzťahu k prítomnosti incidentálnej durotómie, pričom sme preukázali štatisticky významný rozdiel medzi prítomnosťou osteoporózy, diabetes mellitus II. typu a zvýšeným výskytom peroperačnej trhliny miechového vaku.
Morbidita vyplývajúca z incidentálnej lézie miechového vaku nie je v literatúre dostatočne objasnená, podľa súčasných vedeckých prác sa jej prevalencia pohybuje vo veľmi variabilnej úrovni (5,7−25,5 %). Medzi najčastejšie popisované komplikácie v dôsledku lézie miechového vaku patria perzistentný únik mozgomiechového moku a infekčné komplikácie. Výskyt lézie miechového vaku následne signifikantne predlžuje dĺžku hospitalizácie pacientov. Úmrtie pacientov v dôsledku lézie miechového vaku a jej komplikácií sa vyskytuje len veľmi raritne [19−21].
Znalosť rizikových faktorov peroperačnej lézie miechového vaku je veľmi dôležitá, pretože veľké lézie môžu byť veľmi problematicky ošetriteľné a ich výskyt môže významne zhoršiť pooperačnú adaptáciu pacientov a zároveň významne zvýšiť finančné náklady v dôsledku komplikácií vyplývajúcich z lézie miechového vaku. Operačná liečba degeneratívneho ochorenia driekovej chrbtice, pri správnej indikácii, prináša v mnohých prípadoch pozitívne výsledky, ale u pacientov vyššieho veku a u rizikových pacientov vyžaduje vysoko individuálne rozhodnutie v čase indikácie operačného výkonu a znalosť rizikových faktorov vedúcich k rozvoju pooperačných komplikácií.
Záver
Pred plánovanou operačnou liečbou degeneratívneho ochorenia chrbtice, obzvlášť u starších a rizikových pacientov, je vhodná dôkladná predoperačná diskusia a edukácia pacienta ohľadne možných pooperačných komplikácií (často vyplývajúcich aj z peroperačnej trhliny miechového vaku), ktorých výskyt môže viesť k závažným dôsledkom a zhoršeniu pooperačného benefitu s následnou indikáciou vhodného typu a charakteru operačného výkonu.
Konflikt záujmov
Autori článku vyhlasujú, že nie sú v súvislosti so vznikom tohto článku v konflikte záujmov a že tento článok nebol publikovaný v žiadnom inom časopise, s výnimkou kongresových abstrakt a klinických odporúčaných postupov.
doc. MUDr. Branislav Kolarovszki, Ph.D.
Neurochirurgická klinika
Jesseniova lekárska fakulta UK v Martine
Univerzitná nemocnica Martin
Kollárova 2
036 01 Martin
e-mail: branislav.kolarovszki@uniba.sk
Sources
- McMahon P, Dididze M, Levi AD. Incidental durotomy after spinal surgery: a prospective study in an academic institution. J Neurosurg Spine 2012;17(1):30−36. doi: 10.3171/2012.3.SPINE11939.
- Takahashi Y, Sato T, Hyodo H, e al. Incidental durotomy during lumbar spine surgery: risk factors and anatomic locations: clinical article. J Neurosurg Spine 2013;18(2):165−169. doi: 10.3171/2012.10.SPINE12271.
- Yoshihara H, Yoneoka D. Incidental dural tear in spine surgery: analysis of a nationwide database. Eur Spine J. 2014;23(2):389−394. doi: 10.1007/s00586-013-3091-z.
- Tafazal SI, Sell PJ. Incidental durotomy in lumbar spine surgery: incidence and management. Eur Spine J. 2005;14(3):287−290. doi: 10.1007/s00586-004-0821-2.
- Weber C, Piek J, Gunawan D. Health care costs of incidental durotomies and postoperative cerebrospinal fluid leaks after elective spinal surgery. Eur Spine J. 2015;9 : 2065−2068. doi: 10.1007/s00586-014-3504-7.
- Wang JC, Bohlman HH, Riew KD. Dural tears secondary to operations on the lumbar spine. Management and results after a two-year-minimum follow-up of eighty-eight patients. J Bone Joint Surg Am. 1998;80(12):1728−1732. doi: 10.2106/00004623-199812000-00002.
- Sin AH, Caldito G, Smith D, et al. Predictive factors for dural tear and cerebrospinal fluid leakage in patients undergoing lumbar surgery. J Neurosurg Spine 2006;5(3):224−227. doi: 10.3171/spi.2006.5.3.224.
- Smorgick Y, Baker KC, Herkowitz H, et al. Predisposing factors for dural tear in patients undergoing lumbar spine surgery. J Neurosurg Spine 2015;22(5):483−486. doi: 10.3171/2015.1.SPINE13864.
- Zimmerman RM, Kebaish KM. Intracranial hemorrhage following incidental durotomy during spinal surgery. A report of four patients. J Bone Joint Surg Am. 2007;89(10):2275−2279. doi: 10.2106/JBJS.F.01550.
- Tafazal SI, Sell PJ. Incidental durotomy in lumbar spine surgery: incidence and management. Eur Spine J. 2005;14(3):287−290. doi: 10.1007/s00586-004-0821-2.
- Williams BJ, Sansur CA, Smith JS, et al. Incidence of unintended durotomy in spine surgery based on 108,478 cases. Neurosurgery 2011;68(1):117−123. doi: 10.1227/NEU.0b013e3181fcf14e.
- Yoshihara H, Yoneoka D. Incidental dural tear in spine surgery: analysis of a nationwide database. Eur Spine J. 2014;23(2):389−394. doi: 10.1007/s00586-013-3091-z.
- Guerin P, El Fegoun AB, Obeid I, et al. Incidental durotomy during spine surgery: incidence, management and complications. A retrospective review. Injury 2012;43(4):397−401. doi: 10.1016/j.injury.2010.12.014.
- Saxler G, Krämer J, Barden B, et al. The long-term clinical sequelae of incidental durotomy in lumbar disc surgery. Spine (Phila Pa 1976) 2005;30(20):2298−2302. doi: 10.1097/01.brs.0000182131.44670.f7.
- Hong JY, Suh SW, Park SY, et al. Analysis of dural sac thickness in human spine-cadaver study with confocal infrared laser microscope. Spine J. 2011;11(12):1121–1127. doi: 10.1016/j.spinee.2011.11.001.
- Somani S, Capua JD, Kim JS, et al. ASA classification as a risk stratification tool in adult spinal deformity surgery: A study of 5805 Patients. Global Spine J. 2017;7(8): 719-726. doi: 10.1177/2192568217700106.
- Desai A, Ball PA, Bekelis K, et al. Surgery for lumbar degenerative spondylolisthesis in spine patient outcomes research trial: does incidental durotomy affect outcome? Spine (Phila Pa 1976) 2012;37(5):406−413. doi: 10.1097/BRS.0b013e3182349bc5.
- Baker GA, Cizik AM, Bransford RJ, et al. Risk factors for unintended durotomy during spine surgery: a multivariate analysis. Spine J. 2012;12(2):121−126. doi: 10.1016/j.spinee.2012.01.012.
- Buck JS, Yoon ST. The incidence of durotomy and its clinical and economic impact in primary, short-segment lumbar fusion: an analysis of 17,232 cases. Spine (Phila Pa 1976) 2015;40(18):1444−1450. doi: 10.1097/BRS.0000000000001025.
- Guerin P, El Fegoun AB, Obeid I, et al. Incidental durotomy during spine surgery: Incidence, management and complications. A retrospective review. Injury 2012;43(4):397−401. doi: 10.1016/j.injury.2010.12.014.
- Adogwa O, Huang MI, Thompson PM, et al. No difference in postoperative complications, pain, and functional outcomes up to 2 years after incidental durotomy in lumbar spinal fusion: a prospective, multi-institutional, propensity-matched analysis of 1,741 patients. Spine J. 2014;14(9):1828−1834. doi: 10.1016/j.spinee.2013.10.023.
Labels
Surgery Orthopaedics Trauma surgery
Article was published inPerspectives in Surgery

2020 Issue 2-
All articles in this issue
- Sagitální profil krční a celé páteře před a po operaci subaxiální krční páteře
- Peroperačná lézia miechového vaku počas operácie degeneratívneho ochorenia driekovej chrbtice u pacientov vo veku nad 60 rokov − incidencia a rizikové faktory
- Radiologická analýza výsledků implantace expandibilní náhrady při jedno- až dvouetážové somatektomii krční páteře
- Maisonneuveova zlomenina
- Ankylozující spondylitida – specifika operačního řešení fraktury krční páteře – kazuistika
- Benigní angiomyolipom jater: kazuistika
- Solitární fibrózní tumor pleury jako nezvyklá příčina recidivující hypoglykémie: Doege-Potterův syndrom
- Můžeme vyřešit současné problémy regionálních chirurgických pracovišť?
- Mezinárodní projekt ERASMUS+ − dovednosti perioperačních sester
- Perspectives in Surgery
- Journal archive
- Current issue
- Online only
- About the journal
Most read in this issue- Maisonneuveova zlomenina
- Sagitální profil krční a celé páteře před a po operaci subaxiální krční páteře
- Solitární fibrózní tumor pleury jako nezvyklá příčina recidivující hypoglykémie: Doege-Potterův syndrom
- Benigní angiomyolipom jater: kazuistika
Login#ADS_BOTTOM_SCRIPTS#Forgotten passwordEnter the email address that you registered with. We will send you instructions on how to set a new password.
- Career

