-
Medical journals
- Career
Vysoká amputácia dolnej končatiny pre infikovaný sekundárny lymfedém − kazuistika
Authors: M. Duffek
Authors‘ workplace: Chirurgická klinika, Ústredná vojenská nemocnica SNP Ružomberok – Fakultná nemocnica
Published in: Rozhl. Chir., 2020, roč. 99, č. 12, s. 556-560.
Category: Case Report
Overview
Lymfedém predstavuje vážny zdravotný, psychologický, spoločenský ale aj ekonomický problém pre postihnutého jedinca. Napriek pokrokom v jeho diagnostike a liečbe nebude tento medicínsky problém v dohľadnej dobe definitívne vyriešený. V tejto kazuistike rozoberáme prehľadne prípad dlhodobej starostlivosti o pacienta s lymfedémom, ktorý žiaľ vzhľadom na septické komplikácie skončil vynútenou vysokou amputáciou v stehne. Priebeh ochorenia ako i jeho smutné definitívne riešenie len potvrdzuje, akým závažným až život ohrozujúcim problémom sa diagnóza lymfedému môže stať. V diskusii rozoberáme aktuálny pohľad na túto diagnózu z dostupnej literatúry.
Klíčová slova:
lymfedém − vysoká amputácia končatiny − septické komplikácie
Úvod
Lymfedém je definovaný ako akumulácia na proteíny bohatej intersticiálnej tekutiny spôsobujúcej opuch. Môže progredovať do chronicity s alebo bez fibrotizácie postihnutého tkaniva [1]. Príčinou vzniku je dysbalancia medzi množstvom pretekajúcej lymfy a kapacitou lymfatického riečiska. Primárny lymfedém spôsobuje vrodená malformácia lymfatického riečiska, alebo jeho úplna aplázia v určitých etážach lymfatického systému. Klinicky sa primárna forma môže prejaviť už pri narodení, ale aj neskôr počas života [2]. Sekundárny lymfedém, označovaný aj ako získaný vzniká dôsledkom zníženia kapacity lymfatického riečiska po chirurgickom zákroku, alebo dôsledkom iného ochorenia. Chronický lymfedém spojený s rastom objemu tkaniva sa v literatúre označuje aj ako elefantiáza. U pacientov po chirurgickom zákroku nazval americký chirurg Halstedt v roku 1921 takého tkanivové zmeny „elephantiasis chirurgica“ [3]. Spontánne k zlepšeniu nedochádza, naopak u každého pacienta bez liečby dochádza k postupnému zhoršovaniu stavu. Vyvíja sa v štyroch štádiách. Štádium 0 sa vyznačuje normálnym klinickým nálezom, patologickým je transport lymfy (v tomto štádiu môžeme pozorovať zmeny na lymfoscintigrafii, ostatné vyšetrenia pre lymfedém sú prakticky nevyužiteľné). Štádium 1 charakterizuje opuch, spontánne regredujúci pri elevácii končatiny. V štádiu 2 pozorujeme opuch kože končatiny s jamkami, ktorý už pri elevácii neregreduje. V treťom štádiu sa opuch stáva trvalým, kožné zmeny sú už nemenné a dochádza k fibroadipóznym zmenám [4]. Toto ochorenie má nielen veľmi neblahý vplyv na kvalitu života postihnutého (QoL - Quality of Life), vyžaduje aj nemalé náklady na liečbu ako uvádzajú vo svojej práci nemeckí autori Gutknecht a kol. Liečba nemeckého pacienta stojí ročne 5784€, z toho náklady samotného pacienta tvoria 649€ [5].
Kazuistika
Pacient narodený v roku 1978 bol viac ako 2 desaťročia sledovaný a liečený pre chronický lymfedém pravej dolnej končatiny. V starých záznamoch jeho zdravotnej dokumentácie sme zistili, že opuch predkolenia pozoroval už pred rokom 1998 po infekčnom ochorení malíčka pravej nohy, priebeh vtedajšieho ochorenia, respektíve liečby sa nám ale zistiť už nepodarilo. Až keď v januári 1998 nastúpil na základnú vojenskú službu, bol vyšetrený podrobnejšie a pre lymfedém, vtedy neznámej etiológie bol uznaný dočasne neschopným výkonu vojenskej služby. Od tej doby bol opakovane vyšetrovaný na ambulancii cievnej chirurgie Ústrednej vojenskej nemocnice (ÚVN) Ružomberok, konzultovaný s autoritami slovenskej angiológie najmä v Bardejove na angiologickej ambulancii doktora Džupinu. Na základe zlepšeného scintigrafického nálezu po preliečení na oddelení fyzioterapie v Nemocnici s Poliklinikou (NsP) Svätého Jakuba v Bardejove bol pacientovi predpísaný Pneuven Bevúk, prístroj na liečbu presoterapiou. Pacient, na trvalej terapii venotonikami a kompresívnymi pančuchami bol opakovane hospitalizovaný pre recidívy erysipelu, striedavo na oddeleniach dermatovenerológie a chirurgie v Ružomberku. Počas hospitalizácií v ÚVN Ružomberok i na oddelení fyziatrie, balneológie a liečebnej rehabilitácie Univerzitnej nemocnice L. Pasteura Košice boli využité fyzioterapeutické liečebné postupy (manuálne lymfodrenáže) V roku 2000 bol uznaným čiastočným invalidom. S obavami sme pacientovi na postihnutej DKK ošetrovali v 2003 a v 2007 roku zarastený necht na palci. Obe uvedené epizódy prekonal bez komplikácií a od roku 2007 sme už ďalšiu recidívu unguis incarnatus nezaznamenali.
V nasledujúcich rokoch pacient striedavo navštevoval ambulanciu kliniky cievnej chirurgie a ambulanciu kliniky fyziatrie, balneológie a liečebnej rehabilitácie (AFR), kde okrem predpisu zdravotných pomôcok podstupoval aj kúry manuálnymi lymfodrenážnymi masážami. Podľa záznamov v zdravotnej dokumentácii sa stav pacienta vždy po lymfodrenážnych masážach prechodne zlepšoval. Posledný záznam o vyšetrení pacienta v zdravotnej dokumentácii je z ambulancie AFR 15. 1. 2020. V uvedenej ambulantnej správe nie je o zhoršení stavu pacienta žiadna zmienka, pre kapacitné možnosti ambulancie sa lymfodrenážna liečba ešte odložila a pacientovi boli predpísané pravidelne predpisované zdravotné pomôcky.
Na jednotku intenzívnej starostliosti internej kliniky ÚVN Ružomberok bol pacient prijatý dňa 31.1.2020 s 9 dňovou anamnézou dyspnoických ťažkostí. Pri príjme mu bola pulzným oxymetrom nameraná nízka saturácia O2 (SpO2 – 75 %) a bol hypotenzný (tlak krvi 70/40 mm Hg). Bol prijatý po kolapse a akútnom ošetrení posádkou rýchlej lekárskej pomoci so zápalovými zmenami kože pravej dolnej končatiny v teréne uvedeného lymfedému (Obr. 1).
Image 1. Zápalové zmeny kože pravej dolnej končatiny v teréne lymfedému
Fig. 1: Inflammatory changes of the right lower limb skin in the field of lymphoedema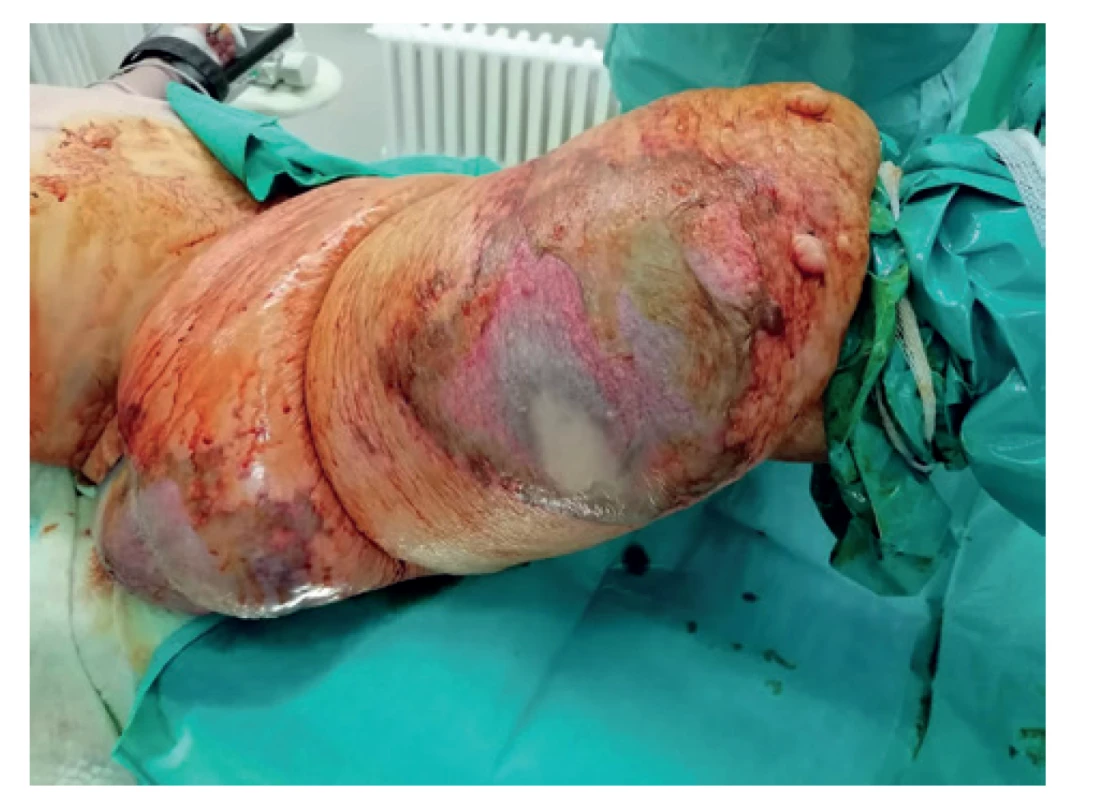
V laboratórnom obraze dominovali vysoké zápalové parametre, laboratórne známky renálneho i hepatálneho zlyhávania s poruchou zrážania s predĺženým aktivovaným parciálnym tromboplastínovým časom (APTT) a Quickovým testom 45 %. Na röntgenovom snímku hrudníka bola akútne vylúčená pneumónia, transtorakálnou echokardiografiou sa vylúčila pľúcna embólia a bola vylúčená i dysfunkcia srdca. Stav internista zhodnotil ako septický šok s multiorgánovým zlyhávaním, po nevyhnutnej príprave a s nasadenou kombinovanou antibiotickou (ATB) terapiou sme pacienta dňa 4. 2. 2020 preložili na jednotku intenzívnej starostliosti (JIS) chirurgie.
Vzhľadom na uvedené fakty o stave pacienta a lokálnom náleze sme pristúpili k vysokej amputácii v stehne vpravo z vitálnej indikácie dňa 4. 2. 2020. Z lymfedémom zmeneného podkožia vytekala masívne intersticiálna tekutina a lymfa, manipulácia s obrovskou končatinou bola náročná. Po amputácii s adaptačnou sutúrou rany sme končatinu zvážili, mala 40 kg (Obr. 2, 3).
Image 2. Lymfedém pravej dolnej končatiny pred amputáciou
Fig. 2: Lymphoedema of the right lower limb before amputation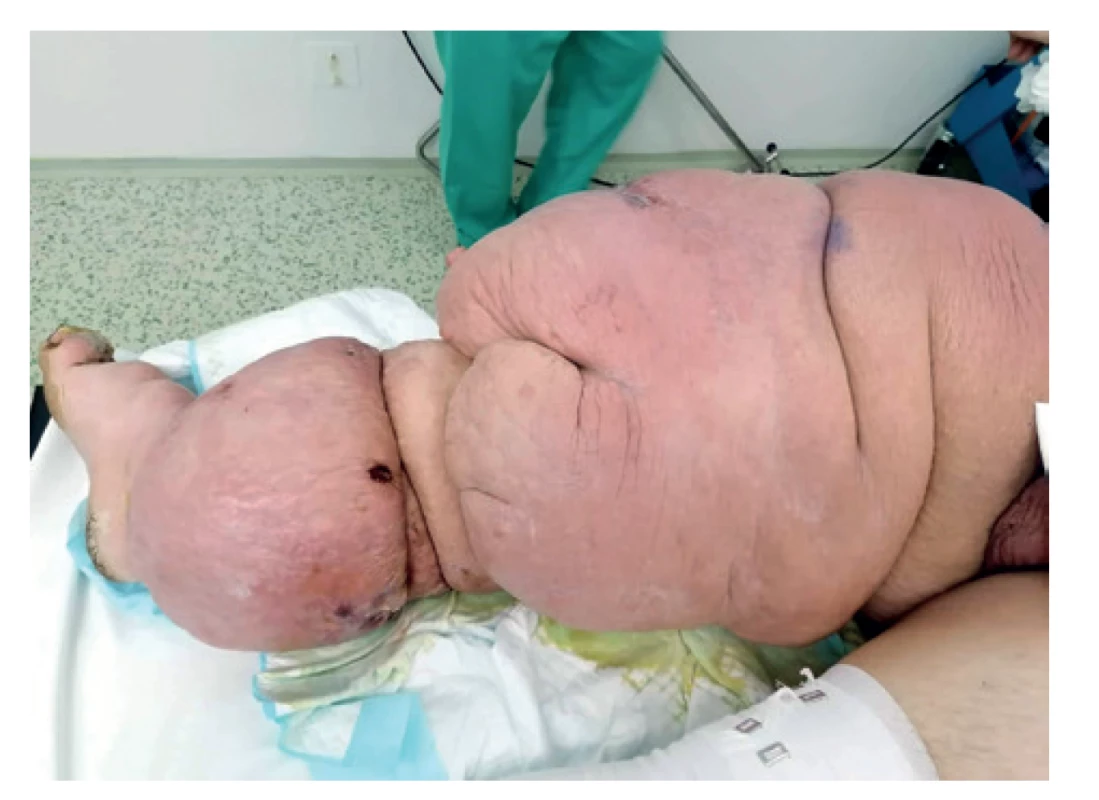
Image 3. Amputovaná pravá dolná končatina
Fig. 3: Amputated right lower limb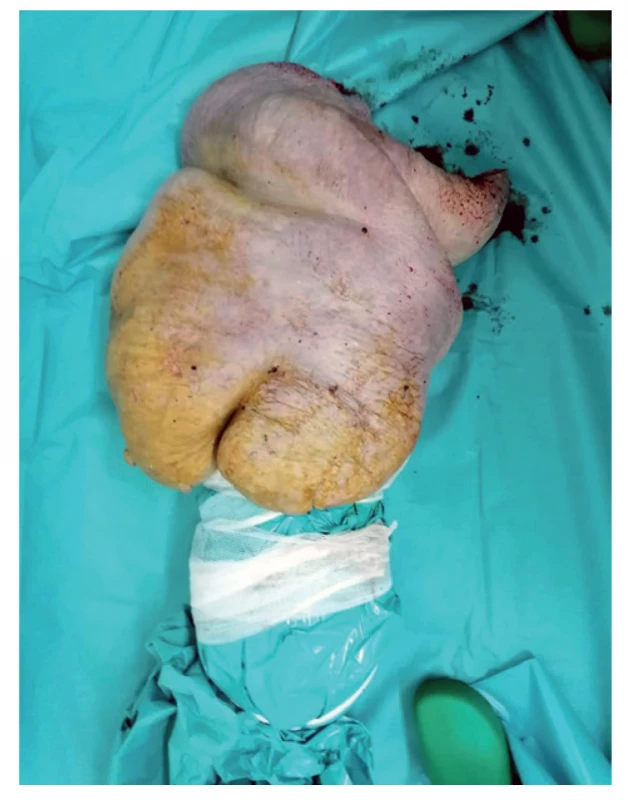
Vzhľadom na multiorgánovú dysfunkciu bol pacient pooperačne prijatý na kliniku anestézie a intenzívnej medicíny. 5. 2. 2020 bol odpojený od ventilátora, napriek intenzívnej kontinuálnej farmakologickej podpore diurézy pretrvávala oligo-anúria, preto bola dňa 5. 2. zahájená hemodialýza (Continuous Veno-Venosus Hemodialysis – CVV HD). Dňa 7. 2. 2020 bol pacient preložený späť na JIS chirurgie, kde pokračovala intenzívna liečba multiorgánovej dysfunkcie (CVV HD à 2 dni až do 19. 2. 2020) so súčasnou cielenou antibiotickou liečbou sepsy (meronem, vankomycin na základe výsledkov kultivačných vyšetrení). Lokálny nález na pahýli pravej DKK si vyžadoval opakované chirurgické ošetrenie s aplikáciou NPWT systému (Negativ Pressure Wound Therapy) s kontinuálnym podtlakom 65 torr. Prvý krát bol systém aplikovaný po deberidement rany dňa 11. 2. 2020. Následné výmeny prebehli 14. 2. 2020, 18. 2. 2020. Pri ďalšom chirurgickom zákroku, dňa 24. 2. 2020 sme okrem výmeny NPWT systému parciálne suturovali pahýľ a nakoniec 2. 3. 2020 bol systém NPWT definitívne zložený a defekt na laterálnej ploche pahýľa bol ponechaný k sekundárnemu hojeniu.
Po stabilizácii z chirurgického hľadiska bol pacient dňa 4. 3. 2020 preložený k doliečeniu na doliečovacie oddelenie ÚVN Ružomberok. Pre zintenzívnenie fantómových bolestí po konzultácii na ambulancii chronických bolestí bol do liečby pridaný pregabalín. Pacient absolvoval intenzívnu rehabilitáciu, s pomocou 1 osoby sa už dokázal postaviť a chôdzou rehabilitoval v G - aparáte. Pokračoval v ATB terapii podľa výsledkov aktualizovaných kultivačných vyšetrení (klindamycín). K ďalšej liečbe bol pacient dňa 18. 3. 2020 preložený do liečebne dlhodobo chorých, kde pokračoval v rehabilitácii, v liečbe ATB (colimycin, ciprofloxacin, doxyhexal) a defekt ošetrovaný genciánovou violeťou, dermazinom a sterilným krytím sa potupne zmenšoval. Pri prepustení z liečebne dlhodobo chorých 18. 5. 2020 bol defekt pahýľa sekundárne zhojený. (viď. Obr. 4.)
Image 4. Zahojený pahýľ pravej dolnej končatiny po vysokej amputácii
Fig. 4: Healed stump of the right lower limb after transfemoral amputation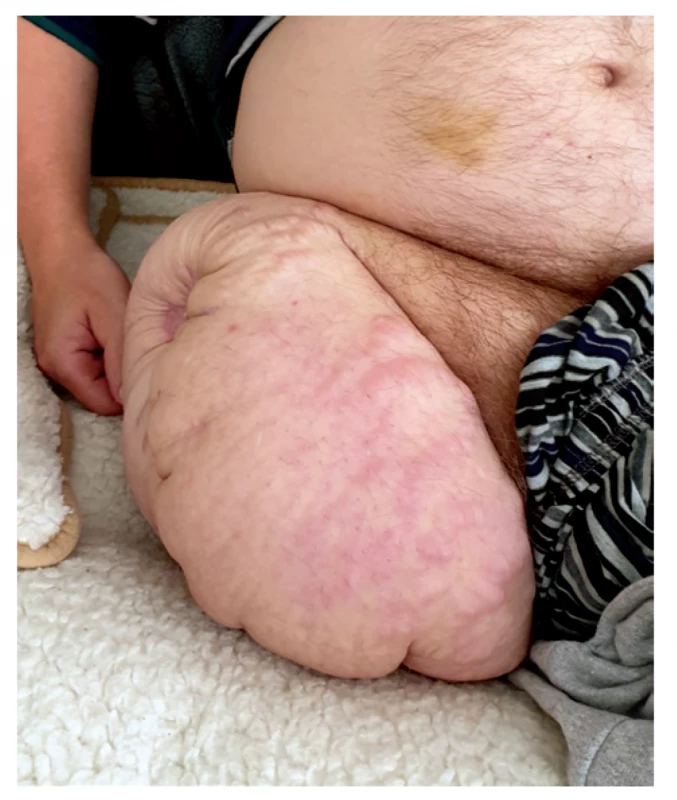
Diskusia
Lymfedém je chronické progredujúce ochorenie postihujúce približne 250 miliónov ľudí na celom svete [6].Príčiny vzniku primárneho lymfedému sú predmetom aktuálnych výskumov zameraných na určité genetické zmeny. Ako príklad môžeme uviesť výsledky výskumu „Milroy - Meigeho choroby“, autozomálne dominantne prenášaného hereditárneho lymfedému. Čínsky autori vyšetrením genetického materiálu pacientov s týmto ochorením zistili mutácie génu pre VEGFR 3 (receptor vaskulárneho rastového faktoru 3). Znalosť týchto genetických mutácií by v princípe perspektívne mohla viesť, podobne ako u mnohých onkologických chorôb k vývoju geneticky cielenej liečby vybraných foriem hereditárneho lymfedému [7]. Poruchy drenáže lymfy nie sú ani u primárneho lymfedému uniformné, zmeny varírujú od úplnej aplázie systému po rôzne hyperplázie častí systému. Pre pochopenie, napríklad u pacientov s chorobou „Milroy - Meige“ nenachádzame žiadne zjavné štrukturálne zmeny lymfatického systému, ide skôr o zhoršenie funkcie lymfatických kapilár. Naopak, pacienti so syndrómom distichiázy (pacenti s dvojitým radom rias na očných viečkach) spojenej s lymfedémom majú nedostatočne vyvinuté chlopne v lymfatických cievach a to vedie k lymfatickému refluxu [7]. Ďalším vrodeným genetickým defektom, ktorý sa zrejme u pacientov s lymfedémom podieľa na progresii ochorenia až do tretieho štádia a vedie k fibrotizácii tkaniva je tzv. upregulácia mRNA kolagénu 3 (COL-3 mRNA), COL-3A1gene transcript. U pacientov s lymfedémom v treťom štádiu bola dokázaná až 55-násobne väčšia koncentrácia uvedenej mRNA proti vzorke zdravej populácie [8] .
Celosvetovo najčastejšou príčinou vzniku sekundárneho lymfedému je filarióza, ochorenie vyvolané parazitom Wuchereria bancrofti. Druhá najčastejšia príčina sekundárneho lymfedému spomedzi infekcií je ochorenie vyvolané Streptococcus pyogenes - erysipelas. Erysipel nastupuje náhle, teploty pri ňom presahujú 38°C a sú spojené s celkovou slabosťou a nevoľnosťou pacienta. Každá ďalšia epizóda erysipelu zhoršuje lokálny nález a má vplyv na progresiu lymfedému [9]. Malígne ochorenia majú priamy vplyv na vznik lymfedému skôr výnimočne. Na vzniku sekundárneho lymfedému sa podieľajú predovšetkým nežiadúce účinky liečby onkologických ochorení. V prvom rade ide o karcinómy prsníka (horná končatina), ďalej malígne gynekologické ochorenia. U mužov vplýva na vznik lymfedému hlavne liečba karcinómu prostaty. Lymfómy, malígne melanómy a nádory z oblasti hlavy a krku vedú k lymfedému skôr vzácne. Medzi najzávažnejšie komorbidity, pri ktorých sa lymfedém vyskytuje markantne častejšie a ktoré majú najčastejšie negatívny vplyv na výsledky liečby radíme adipozitu a ochorenia štítnej žľazy – predovšetkým hypotyreózu [10].
Liečba lymfedému v ranných štádiách je predovšetkým konzervatívna. Okrem režimových opatrení zameraných na správnu životosprávu pacienta, spočíva jej podstata v prvej fáze v zmenšení objemu edému a v druhej fáze je zameraná na udržanie takto vytvoreného stavu. Prvú fázu reprezentuje najmä manuálna lymfodrenáž – lymfodrenážne masáže, ktoré výrazne urýchľujú tok lymfy. Pri lymfodrenážnych masážach je nutné myslieť i na to, že je často potrebné manuálne dostať lymfu z interstícia i masážou trupu. Druhú fázu, ktorej podstatou je zabrániť spätnému pritekaniu lymfy do interstícia, tvorí kompresia tkaniva (elastické bandáže obväzmi s nízkym ťahom resp. kompresné pančuchy). Nevyhnutnou súčasťou liečby takéhoto pacienta by mala byť často podceňovaná a zabúdaná pomoc psychológa [11].
Pri zlyhávaní konzervatívnej terapie sú potenciálnymi možnosťami liečby chirurgické zákroky. Už v roku 1912 sir Richard Charles publikoval úspešnú aplikáciu metódy debulkingu postihnutej oblasti hlboko na fasciu s následnou aplikáciou kožných štepov [7]. Veľkým priekopníkom resekčných operácií v Československu bol v 70. rokoch minulého storočia brnenský plastický chirurg prof. MUDr. Ladislav Bařinka, DrSc. [13]. Na konci 90 rokov minulého storočia publikovali svoje uspokojujúce výsledky chirurgickej liečby lymfedému Koshima a kol. Ide o mikrochirurgickú metódu vytvorenia lymfovenóznej anastomózy (LVA), ktorej princípom je odvádzanie lymfy z dosiaľ nepostihnutých lymfatických kolektorov (detekovaných lymfoscintigraficky) do priľahlého venózneho riečiska s cieľom zachovania odtoku lymfy z interstícia priľahlej oblasti. Postihnutá oblasť sa tak obchádza [12]. S najnovším poznatkami a skúsenosťami s mikrochirurgickými metódami sa repertoár liečby rozširuje i o tzv. vaskularizovaný transfer lymfatických uzlín – vascularised lymph node transfer (VLNT). Pri tejto metóde ide o transplantáciu zdravých lymfatických kolektorov najčastejšie z kontralaterálnych (axiálnych, inguinálnych) regiónov. Úspechy týchto metód v kombinácii s aplikáciou liposukcie resp. chirurgického debulkingu sú sľubné, aktuálne štúdie však nie sú dostatočne valídne a bude potrebný ďalší systematizovaný výskum [7,11,12]. Autorovi článku nie je známe, že by sa na Slovensku niektorým z uvedených chirurgických zákrokov venovalo systematicky niektoré zo Slovenských chirurgických či angiochirurgických pracovísk.
Záver
Diagnóza primárneho či sekundárneho lymfedému je často už na základe klinického obrazu zjavná, poruchu pasáže lymfy potvrdí lymfoscintigrafia. Ochorenie je napriek pokrokom v diagnostike a liečbe pre postihnutého jedinca stále vyčerpávajúce, postihuje pacienta psychicky, spoločensky aj ekonomicky. Doterajšie úspechy v chirurgickej liečbe (LVA, VLNT), vzhľadom na pomerne malé súbory úspešne vyliečených pacientov budú musieť byť v budúcnosti pred ich paušálnym zavedením do praxe podrobené podrobnejším a rozsiahlejším výskumom. Platí to aj pre výskum hereditárnych lymfedémov a ich prípadnej kauzálnej liečby v budúcnosti. Naša kazuistika poukazuje na to, ako vážne sa toto ochorenie môže napriek mnohoročnej snahe ošetrujúceho personálu skončiť a do akých monštruóznych rozmerov môže lymfedém v priebehu rokov napriek liečbe narásť.
Konflikt záujmov
Autor článku vyhlasuje, že nie je v súvislosti so vznikom tohto článku v konflikte záujmov a že tento článok nebol publikovaný v žiadnom inom časopise, s výnimkou kongresových abstrakt a klinických odporúčaných postupov.
MUDr. Marián Duffek
gen. Miloša Vesela 21
034 26 Ružomberok
e-mail: marian.duffek@gmail.com
Sources
- Fadil A, Aldawsary N, Alsheri MA. A literature review of using compression techniques for the management of lymphoedema. Int J Phisiother. 2018;5(1):23−30. doi: 10.15621/ijphy/2018/v5i1/167196.
- Keast DH, Despatis M, Allen JO, et al. Chronic oedema/lymphoedema: under‐recognised and under‐treated. Int Wound J. 2015;12(3):328−333. doi: 10.1111/iwj.12224
- Halsted WS. The swelling of the arm after operations for cancer of the breast-Elephantiasis chirurgica - its cause and prevention. Bull Johns Hopkins Hosp. 1921; 32 : 309−313.
- Greene A K, Goss J A. Diagnosis and staging of lymphedema. Semin Plast Surg. 2018;32 : 12−16. doi: 10.1055/s-0038-1635117.
- Gutknecht M, Herberger K, Klose K, et al. Cost-of-illness of patients with lymphoedema. J Eur Acad Dermatol Venereol. 2017;31 : 1930–1935. doi: 0.1111/jdv.14442.
- Hague A, Bragg T, Thomas M, et al. Severe lower limb lymphoedema successfully treated with a two-stage debulking procedure: a case report. Case reports in plastic surgery and hand surgery 2020;7(1):38−42. doi:10.1080/23320885.2020.1736943.
- Dai T, Li B, He B, et al. A novel mutation in the conserved sequence of vascular endothelial growth factor receptor 3 leads to primary lymphoedema. Journal of International Medical Research 2018;46(8):3162–3171. doi: 10.1177/0300060518773264.
- Karayi AK, Basavaraj V, Saravu RN, et al. Human skin fibrosis: up-regulation of collagen type III gene transcription in the fibrotic skin nodules of lower limb lymphoedema. Tropical Medicine and International Health 2020;25(3):319−327. doi:10.1111/tmi.13359.
- Panda D K, Mohapatra D P. Dermato-lymphangitis in filariasis resembles infected chronic venous insufficiency: Two case reports and review of literature. Journal of Clinical and Diagnostic Research 2018;12(9):1−4. doi: 10.7860/JCDR/2018/37460.12046.
- Reißhauer A, et al. Prävalenz von Komorbiditäten bei Lymphödemerkrankungen. Phys Med Rehab Kuror. 2019;29 : 282−289
- Hirsch T, Wahl U. Das praktische Vorgehen beim postoperativen und posttraumatischen Lymphödem. Zentralbl Chir. 2017;142 : 287−296.
- Rosian K, Stanak M. Efficacy and safety assessment of lymphovenous anastomosis in patients with primary and secondary lymphoedema: A systematic review of prospective evidence. Microsurgery. 2019;39 : 763–772. doi: 10.1002/micr.30514
- Wald M. Co je nového v chirurgické léčbě lymfedému. Dermatol praxi. 2012;6(4):173−177.
Labels
Surgery Orthopaedics Trauma surgery
Article was published inPerspectives in Surgery

2020 Issue 12-
All articles in this issue
- Oncosurgery in the Czech Republic
- PIPAC – overview of the method and first use in the Czech Republic
- Technical modifications of appendiceal transection during laparoscopic appendectomy
- Enhanced recovery after surgery and mini-invasive approaches in rectal cancer surgery – short-term outcomes
- Wunderlich‘s syndrome in patient with sporadic bilateral angiomyolipomas – case report
- Anus perinei ventralis in adulthood – case report
- Transfemoral amputation for infected secondary lymphoedema – a case report
- P.F. 2021
- Ženy a muži v české, převážně lůžkové chirurgii
- Začátky mladého chirurga
- Perspectives in Surgery
- Journal archive
- Current issue
- Online only
- About the journal
Most read in this issue- PIPAC – overview of the method and first use in the Czech Republic
- Anus perinei ventralis in adulthood – case report
- Transfemoral amputation for infected secondary lymphoedema – a case report
- Začátky mladého chirurga
Login#ADS_BOTTOM_SCRIPTS#Forgotten passwordEnter the email address that you registered with. We will send you instructions on how to set a new password.
- Career

