-
Medical journals
- Career
Traumatický pneumotorax – diagnostika a léčba 322 případů v pětiletém období
Authors: J. Vodička 1; V. Špidlen 1; V. Třeška 1; Š. Vejvodová 1; J. Doležal 1; A. Židková 2; J. Škorpil 3
Authors‘ workplace: Chirurgická klinika, Univerzita Karlova, LF v Plzni, FN Plzeň přednosta: prof. MUDr. V. Třeška, DrSc. 1; Klinika anestezie, resuscitace a intenzivní medicíny, Univerzita Karlova, LF v Plzni, FN Plzeň přednosta: MUDr. R. Pradl, Ph. D. 2; Kardiochirurgické oddělení FN Plzeň primář: MUDr. T. Hájek 3
Published in: Rozhl. Chir., 2017, roč. 96, č. 11, s. 457-462.
Category: Original articles
Overview
Úvod:
Retrospektivní analýza pětiletého souboru nemocných ošetřovaných pro traumatický pneumotorax v Traumacentru Fakultní nemocnice Plzeň.Metoda:
Ve zkoumaném období let 2012–2016 bylo ošetřováno 322 zraněných s traumatickým pneumotoraxem. Do souboru byly zařazeny osoby, jejichž zranění odpovídalo definici traumatického pneumotoraxu a u kterých se jednalo o primární ošetření, resp. o sekundární transport do traumacentra po základním ošetření v jiném zdravotnickém zařízení ještě v den vzniku traumatu. Vylučujícím kritériem byl pneumotorax <1 cm, do souboru dále nebyli zařazeni pacienti, kteří měli sporné nálezy při zobrazovacích vyšetřeních. V souboru byly zjišťovány základní demografické údaje, mechanismus vzniku traumatického pneumotoraxu, jeho typ, lateralita, hodnota Injury Severity Score, přidružená poranění, diagnostické postupy, načasování, způsob a výsledek léčby, výskyt komplikací a reoperací. Hodnocen byl rovněž počet úmrtí zraněných s traumatickým pneumotoraxem, jejich příčiny a doba úmrtí ve vztahu k času přijetí do traumacentra.Výsledky:
Naprostá většina traumatických pneumotoraxů (94,1 %) vznikla v důsledku tupého poranění hrudníku, přičemž nejčastějším mechanismem byla autonehoda (cca 28 %). Jednoznačně dominovaly zavřené pneumotoraxy (91,3 %). Traumatický pneumotorax byl součástí polytraumatu u cca ½ zraněných. Průměrná hodnota Injury Severity Score v souboru činila 20 bodů. Diagnóza traumatického pneumotoraxu byla stanovena u více než ¾ zraněných na základě klinického vyšetření a výpočetní tomografie. Nejčastějším terapeutickým zákrokem byla drenáž příslušné pleurální dutiny (259 osob, tj. 80,5 %). Téměř 2/3 operačních zákroků byly provedeny do 1 hodiny od přijetí zraněného do traumacentra. V souvislosti s léčbou traumatického pneumotoraxu byly zaznamenány komplikace u 10,2 % případů, bylo provedeno 33 reoperací. V souboru zemřelo 15 osob (4,7 %), z toho v den úrazu 12 zraněných, všichni pod obrazem dekompenzovaného traumatického šoku.Závěr:
Traumatický pneumotorax je poměrně častým typem poranění hrudníku, nacházíme jej až u poloviny zraněných, kteří mají poraněn hrudník v rámci polytraumatu. Zpravidla se jedná o pneumotorax zavřený, vznikající v důsledku tupého poranění hrudníku. Základem diagnostického procesu zůstává klinické vyšetření a skiagram hrudníku, nicméně ultrasonografie by v akutních situacích mohla být alternativou ke skiagramu hrudníku. Při závažnějších traumatech a sporných nálezech je metodou 1. volby výpočetní tomografie. U naprosté většiny zraněných postačuje k vyřešení stavu kvalitní drenáž příslušné pleurální dutiny. Prognóza pacientů s traumatickým pneumotoraxem je při včasné diagnóze a adekvátním terapeutickém zásahu příznivá.Klíčová slova:
traumatický pneumotorax – diagnostika – hrudní drenážÚVOD
Traumatický pneumotorax (TPNO) je definován jako patologické nahromadění vzduchu v pohrudniční dutině v důsledku úrazového děje. Může k němu dojít nejen porušením viscerální (lacerace plíce) nebo parietální pleury (penetrující poranění hrudníku), ale i při ruptuře velkých dýchacích cest či jícnu, je-li narušena pleura mediastinální. Může být tedy následkem jak penetrujícího, tak tupého poranění hrudníku. Při penetrujícím poranění vzniká pneumotorax mnohem častěji lacerací plíce, popřípadě tracheobronchiálního stromu či jícnu zraňujícím předmětem než následkem ztrátového poranění hrudní stěny s trvalou komunikací mezi pleurální dutinou a zevním prostředím. U tupého hrudního traumatu dochází k TPNO zpravidla třemi mechanismy. Při prvém je plíce poraněna dislokovanými úlomky žeber, při druhém nárazem na hrudník za současného uzavření hlasové štěrbiny vzniká přetlak v periferních dýchacích cestách, v jehož důsledku praská poplicnice, mnohdy v místě predisponující léze (emfyzematózní bula, subpleurální puchýř vzduchu). Třetí možnou příčinou pneumotoraxu je pak porušení velkých dýchacích cest. Relativně vzácně je TPNO následkem barotraumatu s hyperinflací, např. při blast syndromu či potápění [1].
V následujícím textu autoři předkládají analýzu pětiletého souboru zraněných ošetřovaných pro TPNO v Traumacentru (TC) Fakultní nemocnice (FN) Plzeň.
METODA
Jde o retrospektivní analýzu 322 zraněných s TPNO, kteří byli ošetřováni v TC FN Plzeň v období let 2012−2016. Soubor tvořilo 235 mužů (73 %) a 87 žen (27 %) průměrného věku 48,3 roku, nejmladšímu ošetřovanému bylo 10 let, nejstaršímu 92 let. Do souboru byly zařazeny osoby, jejichž zranění odpovídalo definici TPNO a u kterých se jednalo o primární ošetření, resp. o sekundární transport do TC po základním ošetření v jiném zdravotnickém zařízení ještě v den vzniku traumatu. Vylučujícím kritériem byl pneumotorax <1 cm, do souboru dále nebyli zařazeni pacienti, kteří měli stran přítomnosti TPNO sporné nálezy při zobrazovacích vyšetřeních. Vedle již uvedených základních demografických údajů byly v souboru dále zjišťovány následující parametry – mechanismus vzniku TPNO, jeho typ, lateralita, hodnota Injury Severity Score (ISS), přidružená poranění, diagnostické postupy, načasování, způsob a výsledek léčby, výskyt komplikací a reoperací. Hodnocen byl rovněž počet úmrtí zraněných s TPNO, jejich příčiny a doba úmrtí ve vztahu k času přijetí do TC.
VÝSLEDKY
Přehled mechanismu vzniku TPNO podává Tab. 1. V 303 případech (94,1 %) se jednalo o tupé poranění hrudníku, v 19 případech (5,9 %) o penetrující. TPNO byl lokalizován na pravé straně u 143 osob (44,4 %), na levé u 141 osob (43,8 %) a oboustranně u 38 zraněných (11,8 %). Zavřený TPNO byl diagnostikován u 294 osob (91,3 %), otevřený u 2 osob (0,6 %) a tenzní u 26 zraněných (8,1 %). Z uvedených 322 zraněných bylo v TC FN Plzeň primárně ošetřeno 302 osob (93,8 %), 20 pacientů (6,2 %) bylo do něj transportováno sekundárně po základním ošetření, resp. zajištění ve zdravotnickém zařízení nižšího typu. TPNO byl součástí polytraumatu u 165 zraněných (51,2 %), 113 osob (35,1 %) mělo monotrauma hrudníku, u 38 osob (11,8 %) šlo o poranění sdružené a pouze u 6 pacientů (1,9 %) byl TPNO jejich jediným poraněním. Průměrná hodnota ISS v souboru činila 20 bodů.
Table 1. Mechanismus vzniku traumatického pneumotoraxu Tab. 1: The mechanism of traumatic pneumothorax 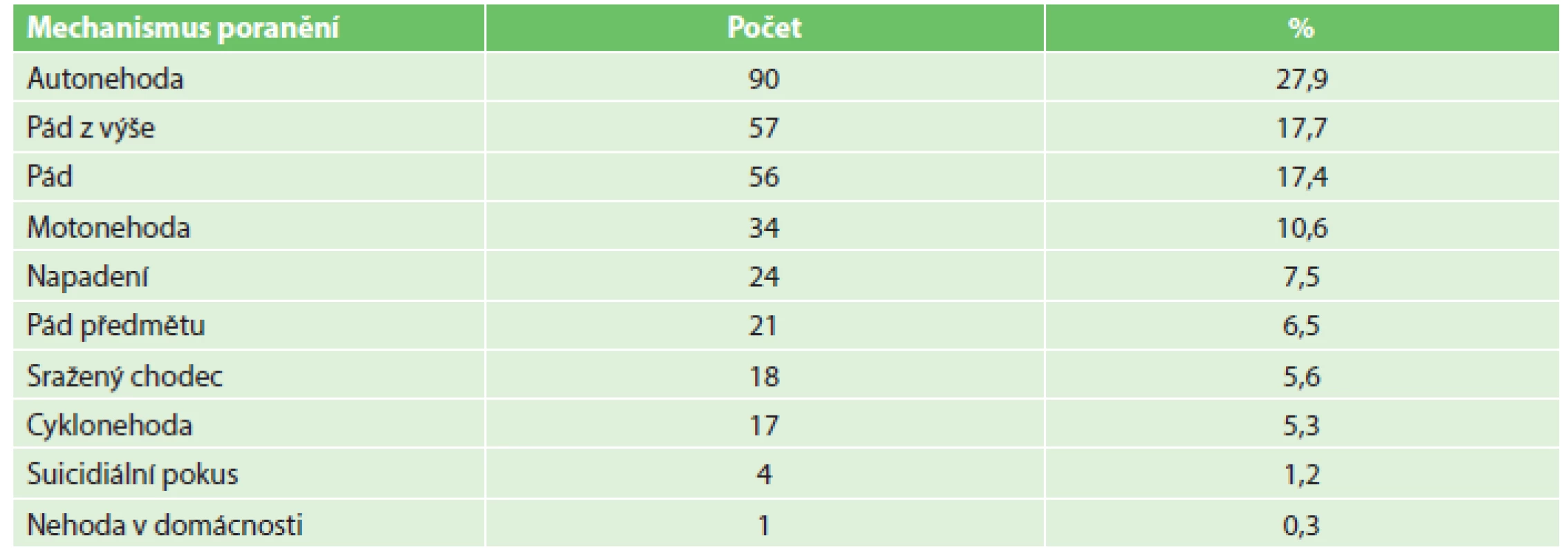
Diagnóza TPNO byla stanovena u 248 zraněných (77 %) na základě klinického vyšetření a výpočetní tomografie (CT), u 57 osob (17,7 %) na základě klinického a rentgenologického (RTG) vyšetření hrudníku (prostý skiagram), u 12 zraněných (3,7 %) bylo využito jak CT, tak RTG vyšetření a 5 nemocných (1,6 %) v kritickém stavu bylo podrobeno pouze fyzikálnímu vyšetření.
Způsob primárního ošetření TPNO prezentuje Tab. 2. Indikací k torakotomii, resp. sternotomii v rámci prvotní léčby TPNO byla současná přítomnost rozsáhlejšího nitrohrudního poranění či podezření na ně. Z hlediska timingu operační léčby bylo 172 zákroků (63,4 %) provedeno do 1 hodiny od přijetí nemocného do TC, 66 výkonů (24,4 %) do 24 hodin a u 33 zraněných (12,2 %) byl TPNO řešen až po 24 hodinách od přijetí do TC. Odklad v léčbě TPNO byl v těchto případech způsoben buď tím, že se původně jednalo o nevýznamný pneumotorax iniciálně indikovaný ke konzervativní léčbě, který až posléze progredoval a vynutil si chirurgické řešení, nebo se TPNO vyvinul, resp. byl diagnostikován později.
Table 2. Způsoby primárního ošetření traumatického pneumotoraxu (včetně event. přidružených poranění) Tab. 2: Methods of primary treatment of traumatic pneumothorax (including any associated injuries) 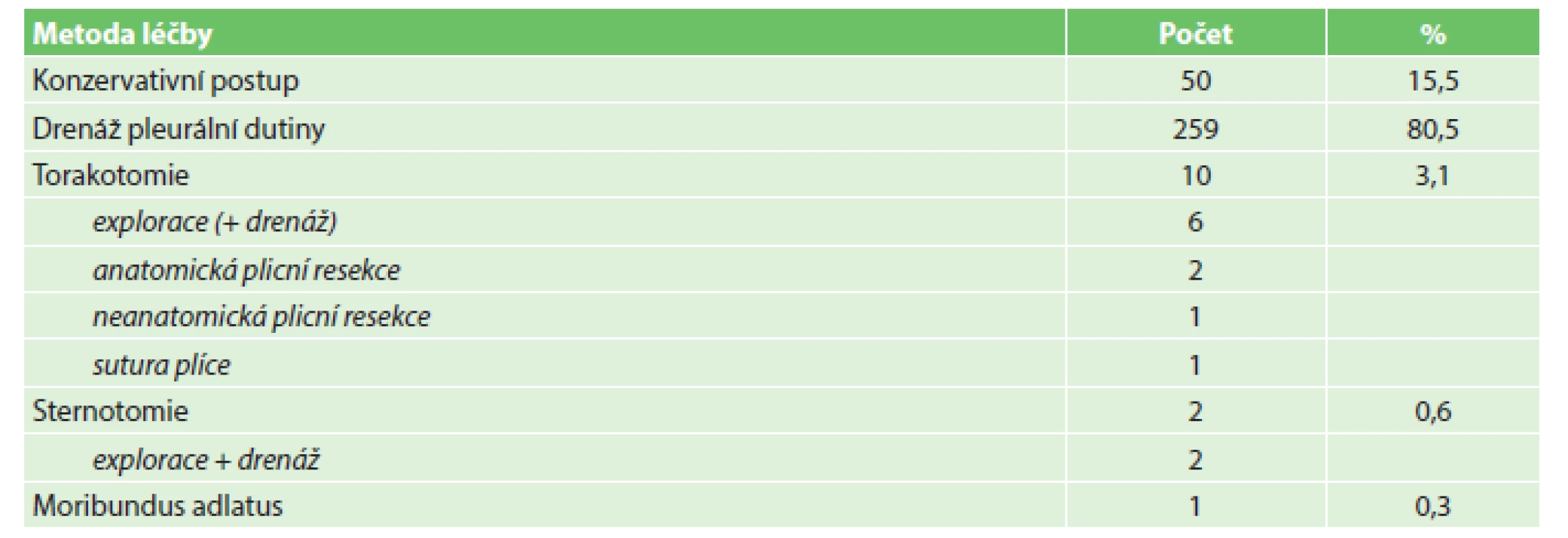
Výskyt komplikací souvisejících s TPNO, resp. s jeho léčbou (celkem 33 případů – 10,2 %), a z toho vyplývající reoperace ukazuje Tab. 3 (v tabulce nejsou uvedeny komplikace a reoperace související s přidruženými traumaty). Průměrná doba zavedení hrudní drenáže činila 6,6 dne, průměrná délka hospitalizace zraněných byla 14 dní (obě čísla jsou však ovlivněna přítomností přidružených poranění). V souboru zemřelo 15 osob (4,7 %), z toho v den úrazu 12 zraněných, všichni pod obrazem dekompenzovaného traumatického šoku při závažném polytraumatu. Později zemřeli další 3 zranění, jeden na následky kraniotraumatu, další dva v důsledku komplikující ischemie trávicího traktu, resp. bronchopneumonie.
Table 3. Komplikace a reoperace v souvislosti s léčbou traumatického pneumotoraxu Tab. 3: Complications and reoperations in connection with traumatic pneumothorax treatment 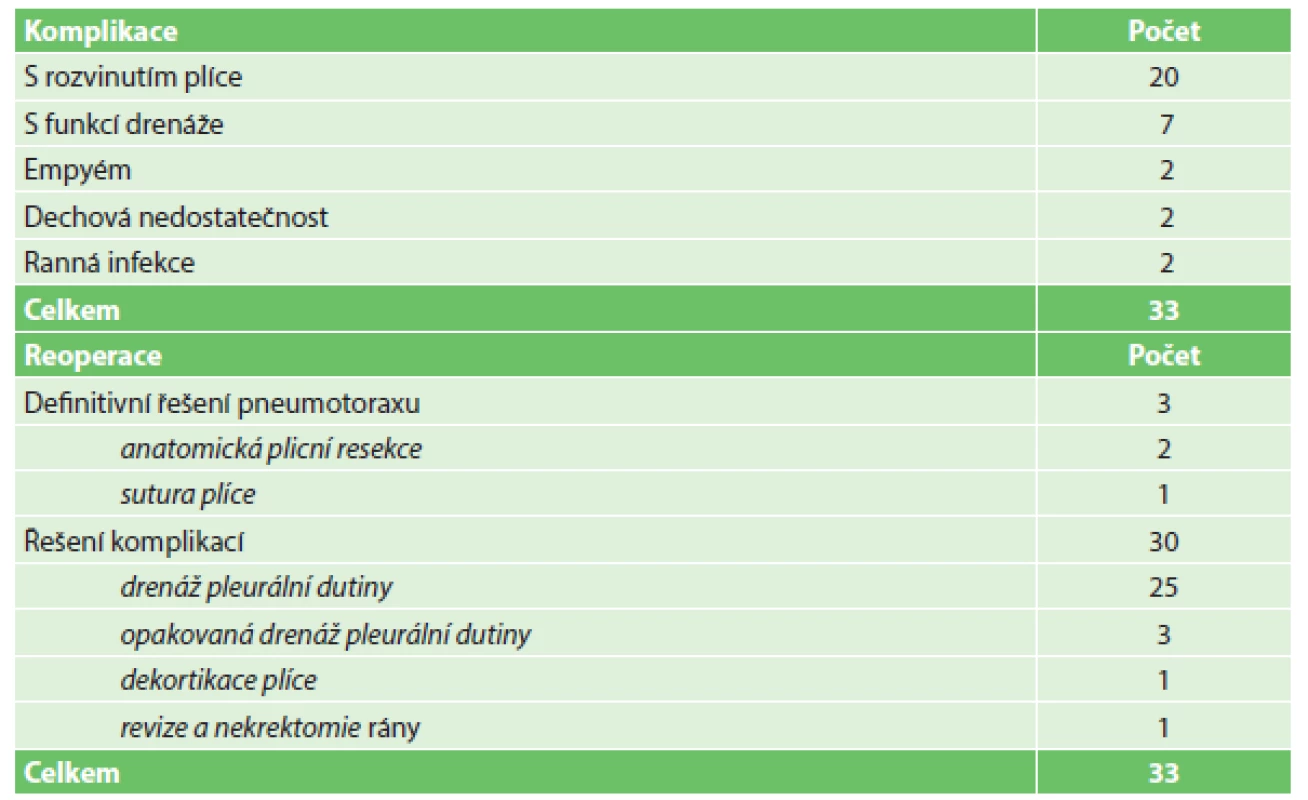
DISKUZE
Traumatický pneumotorax je poměrně častým důsledkem úrazu hrudníku. K naprosté většině případů TPNO dochází následkem tupých poranění hrudníku, která u nás i v evropském prostoru jednoznačně převažují [2–4]. Literatura uvádí jeho výskyt v rozmezí cca 4–25 %, v našem souboru představoval ve sledovaném období pěti let 12,6 % všech úrazů hrudníku [2,4–6]. Z příčin tupých poranění hrudníku spojených s TPNO jsou na prvém místě ve všech statistikách dopravní nehody [3,4,7]. Vyšší výskyt TPNO je zaznamenán u polytraumat a také pochopitelně u penetrujících poranění, kde u obou může být diagnostikován až v polovině případů [7–11]. Z hlediska výskytu jednotlivých typů TPNO je zřetelná většina zavřených TPNO, tenzních je popisováno do 20 % (v našem souboru 8,1 %), otevřené s trvalou komunikací mezi pleurální dutinou a okolím jsou poměrně vzácné (v našem souboru 0,6 %) [7]. Větší procento tenzních TPNO (Obr. 1) nacházíme u penetrujících poranění, zejména bodných, otevřené TPNO jsou v mírových podmínkách zpravidla důsledkem úrazů při práci s různými stroji, což dokládají i oba naše případy, které vznikly pádem postižených na běžící okružní pilu.
Image 1. RTG obraz pravostranného traumatického tenzního pneumotoraxu Fig. 1: X-ray image of right-sided traumatic tension pneumothorax 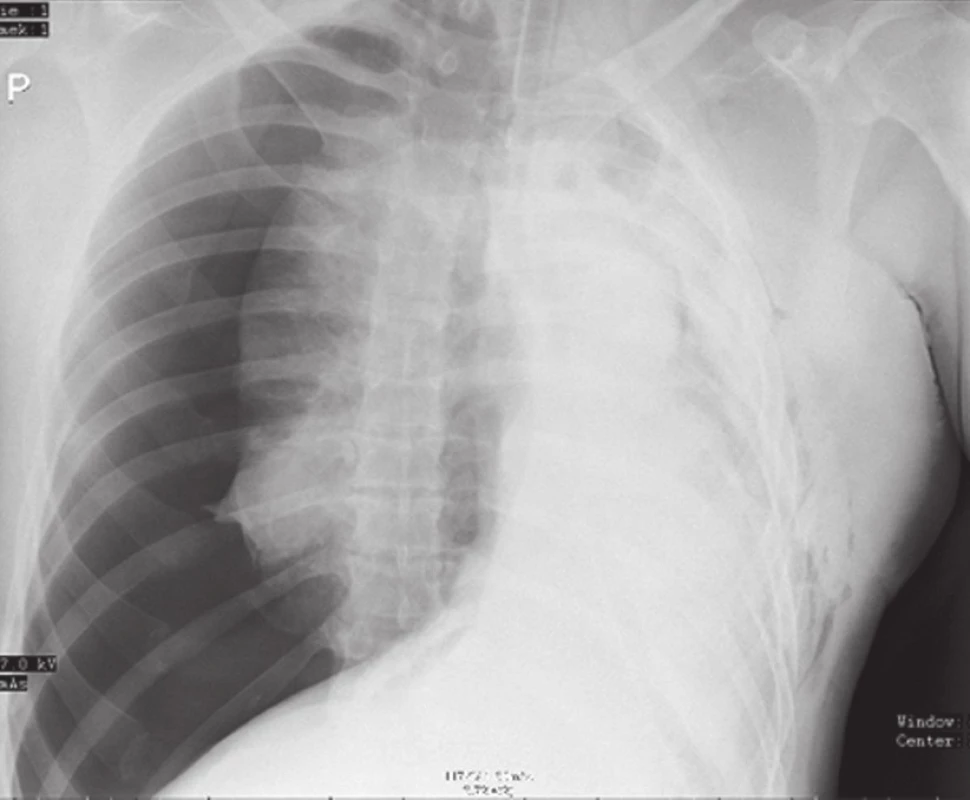
Základem diagnostiky nekomplikovaného TPNO stále zůstává klinické vyšetření a RTG hrudníku. Problémem však mohou být především u ležících pacientů a polytraumat tzv. okultní pneumotoraxy, tj. ty, které běžný skiagram hrudníku neodhalí a jež tak mohou být rizikem stran vzniku tenzního TPNO zejména u nemocných s umělou plicní ventilací [5,12–14]. Četné literární údaje uvádějí na základě výsledků CT vyšetření překvapivě vysoké procento jejich výskytu, a to 45–69 %, přičemž až 30 % z nich si pak vyžádá hrudní drenáž [2,5,13,14]. Proto lze jednoznačně doporučit u závažnějších úrazů a při sporných nálezech u ležících pacientů indikovat CT vyšetření, jehož citlivost k detekci pneumotoraxu je 88–100 % [1,14]. V našem souboru jsme ¾ případů TPNO diagnostikovali právě na základě CT vyšetření, která byla indikována pro přítomnost dalších přidružených poranění. V poslední době se také stále více diskutuje role ultrasonografie (USG) v diagnostice TPNO. Řada studií dokládá její vyšší citlivost k detekci TPNO oproti RTG, resp. klinickému vyšetření, výhodu spatřují někteří i v určení optimálního místa následné punkce či drenáže pleurální dutiny [6,15–17]. Například Alrajab a kol. uvádí senzitivitu USG k detekci TPNO 78,6 %, oproti 39,8 % u RTG (specificita 98,4 % v. 99,3 %) [17]. Podobné zkušenosti prezentuje Abdulrahman a kol., podle něhož je pozitivní prediktivní hodnota FAST (Focused Assessment with Sonography for Trauma) k diagnostice TPNO u tupého poranění hrudníku 76 %, negativní pak 92 %. Navrhuje proto zařadit FAST do algoritmu diagnostiky TPNO při tupém poranění hrudníku [6].
Doporučení pro první pomoc při otevřeném TPNO zůstává neměnné, tj. zakrytí rány poloprodyšným obvazem (nejlépe mulové čtverce) oblepeným náplastí ze tří stran (tvar obráceného písmene U), případně Aschermanovou chlopní [1,18]. Při tenzním pneumotoraxu je nezbytné neodkladně provést jeho dekompresi, podle stávajících doporučení punkcí pleurální dutiny dostatečně dlouhou jehlou (alespoň 7–8 cm), obvykle ve 2. mezižebří v příslušné medioklavikulární čáře [19–23]. Tento postup však může zejména při použití krátké a tenké jehly u obézních nebo svalnatých osob či při výrazném podkožním emfyzému selhat. Proto se jeví spolehlivější prosté převedení tenzního pneumotoraxu na otevřený, který nemocného aktuálně méně ohrožuje. Při této tzv. simple thoracostomy se po kožní incizi vytvoří tupou disekcí arteficiální otvor v hrudní stěně, nejlépe v 5. mezižebří v přední axilární čáře příslušného hemitoraxu [1]. Hrudní drenáž by se měla v přednemocniční péči provádět u tenzního TPNO pouze výjimečně, a to kvalifikovaným a zkušeným lékařem. Bývá provázena vysokou frekvencí komplikací (25–30 %) včetně jejího selhání, nesprávného umístění drénu či iatrogenního poškození plíce [1]. V nemocničních podmínkách a v rukou erudovaného chirurga je naopak metodou 1. volby.
Definitivní léčba TPNO se řídí jeho typem a rozsahem. Nekomplikované plášťové pneumotoraxy bez klinických projevů jsou určeny ke konzervativní léčbě, ostatní pak k hrudní drenáži, která je stále jakýmsi „zlatým“ standardem. K videotorakoskopické revizi se obvykle indikují případy perzistujícího úniku vzduchu drénem, resp. přetrvávající pneumotoraxy, při vyloučení poranění velkých dýchacích cest, a dále některé komplikace pneumotoraxu. V zásadě ve stejných případech se revize provádí cestou standardní torakotomie, pakliže nemocný netoleruje selektivní plicní ventilaci. Další indikací k torakotomii je definitivní řešení otevřeného TPNO a pochopitelně také nutné ošetření jiných nitrohrudních traumat, která jsou spolu s TPNO diagnostikována (centrální lacerace plíce, poranění velkých dýchacích cest, srdce, magistrálních cév apod.). Při vlastním ošetření poraněné plíce se preferují, je-li to možné, výkony plicní parenchym šetřící, tj. sutura plíce či její limitovaná resekce (staplerem, na svorce), před anatomickými plicními resekcemi, které jsou však v některých případech nezbytné (např. centrální lacerace plíce) [1,22,24–26].
Podle našich zkušeností, ve shodě např. s Fialou a kol., je optimálním místem pro provedení drenáže pleurální dutiny 4.–5. mezižebří v přední, resp. střední axilární čáře [23]. Část autorů doporučuje používat s ohledem na menší bolestivost a tím i nižší spotřebu analgetik drény tenké (5–14 French), což ale podle našeho názoru může častěji vést k jejich ucpávání, zejména, jde-li o hemopneumotorax [27,28]. Proto volíme raději drény silnější, např. 24–28 F, které se nám plně osvědčily. Důležitá je dostatečná pooperační analgezie, fyzioterapie a péče o odsávací systém [1,29]. Poměrně kontroverzní jsou názory na profylaktické podávání antibiotik při drenáži pleurální dutiny. Kong a kol., ve shodě s naším přístupem, jejich podávání nedoporučuje s argumentem nízkého výskytu podrenážních infekcí pleurální dutiny. Ve své sestavě 1002 pacientů s drenáží hrudníku zaznamenal empyém v pouhém 1,5 % případů (v našem souboru 0,8 %) [30]. Na druhou stranu např. Grigorescu a kol. či de Lesquen a kol. nízký počet pleurálních infekcí po hrudní drenáži ve svých souborech obhajují právě rutinním profylaktickým podáváním antibiotik [22,31]. Obecně jsou komplikace po drenážní léčbě TPNO popisovány v méně než 15 % případů, přičemž za nemalou část jsou zodpovědné problémy s funkčností drenáže [9,12]. Výstižně celou problematiku provedení hrudní drenáže ve své práci shrnuje Benns a kol. – umístění drénu v pleurální dutině nemá vliv na úspěšnost drenáže, pokud se drén skutečně nachází v pleurální dutině. Výsledek drenáže totiž nejvíce ovlivňují typ a závažnost poranění. Technika drenáže by se proto měla zaměřit na bezpečné vložení drénu do pleurální dutiny, ne na dosažení jeho určité specifické polohy [32].
ZÁVĚR
Traumatický pneumotorax je poměrně častým typem poranění hrudníku, nacházíme jej dokonce až u poloviny zraněných, kteří mají poraněn hrudník v rámci polytraumatu. Zpravidla se jedná o pneumotorax zavřený, vznikající v důsledku tupého poranění hrudníku. Život ohrožující tenzní pneumotorax postihuje méně než 20 % zraněných. Základem diagnostického procesu zůstávají klinické vyšetření a skiagram hrudníku, nicméně ultrasonografie by v akutních situacích mohla být alternativou ke skiagramu hrudníku s lepšími výsledky. Při závažnějších traumatech a sporných nálezech je metodou 1. volby výpočetní tomografie. U naprosté většiny zraněných postačuje k vyřešení stavu kvalitní drenáž příslušné pleurální dutiny, menší procento závažnějších poranění si vynutí provedení torakotomie. Vhodnými indikacemi k videotorakoskopické revizi jsou případy perzistujícího úniku vzduchu drénem, resp. přetrvávající pneumotoraxy, a dále některé komplikace pneumotoraxu. Prognóza pacientů s traumatickým pneumotoraxem je při včasné diagnóze a adekvátním terapeutickém zásahu příznivá.
Seznam zkratek
CT – výpočetní tomografie
FAST – Focused Assessment with Sonography for Trauma
FN – fakultní nemocnice
ISS – Injury Severity Score
RTG – rentgenový, rentgenologický
TC – traumacentrum
TPNO – traumatický pneumotorax
USG – ultrasonografie
Konflikt zájmů
Autoři článku prohlašují, že nejsou v souvislosti se vznikem tohoto článku ve střetu zájmů a že tento článek nebyl publikován v žádném jiném časopise.
doc. MUDr. Josef Vodička, Ph.D.
Chirurgická klinika, Univerzita Karlova,
LF v Plzni,
FN Plzeň
Alej Svobody 80
304 60 Plzeň
e-mail: vodicka@fnplzen.cz
Sources
1. Vodička J a kol. Traumatologie hrudníku. Praha, Galén 2015.
2. Mennicke M, Gulati K, Oliva I, et al. Anatomical distribution of traumatic pneumothoraces on chest computed tomography: implications for ultrasound screening in the ED. Am J Emerg Med 2012;30 : 1025−31.
3. van As AB, Manganyi R, Brooks A. Treatment of thoracic trauma in children: literature review, Red Cross War Memorial Children Hospital data analysis, and guidelines for management. Eur J Pediatr Surg 2013;23 : 434−43.
4. Ismail MF, al-Refaie RI. Chest trauma in children, single center experience. Arch Bronconeumol 2012;48 : 362−6.
5. Lee LK, Rogers AJ, Ehrlich PF, et al. Pediatric Emergency Care Applied Research Network (PECARN). Occult pneumothoraces in children with blunt torso trauma. Acad Emerg Med 2014;21 : 440−8.
6. Abdulrahman Y, Musthafa S, Hakim SY, et al. Utility of extended FAST in blunt chest trauma: is it the time to be used in the ATLS algorithm? World J Surg 2015;39 : 172−8.
7. Lorkowski J, Teul I, Hładki W, et al. The evaluation of procedure and treatment outcome in patients with tension pneumothorax. Ann Acad Med Stetin 2014;60 : 10−5.
8. Vodička J, Doležal J, Vejvodová Š, et al. Poranění hrudníku a jeho operační léčba u polytraumatizovaných nemocných v pětiletém období. Acta Chir Orthop Traum Cech 2016;83 : 123−6.
9. Kong VY, Oosthuizen GV, Clarke DL. Selective conservatism in the management of thoracic trauma remains appropriate in the 21st century. Ann R Coll Surg Engl 2015;97 : 224−8.
10. Kong V, Sartorius B, Clarke D. Traumatic tension pneumothorax: experience from 115 consecutive patients in a trauma service in South Africa. Eur J Trauma Emerg Surg 2016;42 : 55−9.
11. Kong VY, Sartorius B, Clarke DL. The selective conservative management of penetrating thoracic trauma is still appropriate in the current era. Injury 2015;46 : 49−53.
12. Kirkpatrick AW, Rizoli S, Ouellet JF, et al. Canadian Trauma Trials Collaborative and the Research Committee of the Trauma Association of Canada. Occult pneumothoraces in critical care: a prospective multicenter randomized controlled trial of pleural drainage for mechanically ventilated trauma patients with occult pneumothoraces. J Trauma Acute Care Surg 2013;74 : 747−54.
13. Charbit J, Millet I, Maury C, et al. Prevalence of large and occult pneumothoraces in patients with severe blunt trauma upon hospital admission: experience of 526 cases in a French level 1 trauma center. Am J Emerg Med 2015;33 : 796−801.
14. Langdorf MI, Medak AJ, Hendey GW, et al. Prevalence and clinical import of thoracic injury identified by chest computed tomography but not chest radiography in blunt trauma: Multicenter prospective cohort study. Ann Emerg Med 2015;66 : 589−600.
15. Kwan RO, Miraflor E, Yeung L, et al. Bedside thoracic ultrasonography of the fourth intercostal space reliably determines safe removal of tube thoracostomy after traumatic injury. J Trauma Acute Care Surg 2012;73 : 1568−73.
16. Hyacinthe AC, Broux C, Francony G, et al. Diagnostic accuracy of ultrasonography in the acute assessment of common thoracic lesions after trauma. Chest. 2012;141 : 1177−83.
17. Alrajab S, Youssef AM, Akkus NI, et al. Pleural ultrasonography versus chest radiography for the diagnosis of pneumothorax: review of the literature and meta-analysis. Crit Care 2013;17:R208.
18. Kong VY, Liu M, Sartorius B, et al. Open pneumothorax: the spectrum and outcome of management based on Advanced Trauma Life Support recommendations. Eur J Trauma Emerg Surg. 2015;41 : 401−4.
19. Hecker M, Hegenscheid K, Völzke H, et al. Needle decompression of tension pneumothorax: Population-based epidemiologic approach to adequate needle length in healthy volunteers in Northeast Germany. J Trauma Acute Care Surg 2016;80 : 119−24.
20. Aho JM, Thiels CA, El Khatib MM, et al. Needle thoracostomy: Clinical effectiveness is improved using a longer angiocatheter. J Trauma Acute Care Surg 2016;80 : 272−7.
21. Clemency BM, Tanski CT, Rosenberg M, et al. Sufficient catheter length for pneumothorax needle decompression: a meta-analysis. Prehosp Disaster Med 2015;30 : 249−53.
22. de Lesquen H, Avaro JP, Gust L, et a. Surgical management for the first 48 h following blunt chest trauma: state of the art (excluding vascular injuries). Interact Cardiovasc Thorac Surg 2015;20 : 399−408.
23. Fiala P, Lischke R. Tupé poranění hrudníku. Rozhl Chir 2005;84 : 334–41.
24. Kong VY, Oosthuizen GV, Clarke DL. The selective conservative management of small traumatic pneumothoraces following stab injuries is safe: experience from a high-volume trauma service in South Africa. Eur J Trauma Emerg Surg 2015;41 : 75−9.
25. Vyhnánek F, Fanta J, Vojtíšek O, et al. Operace u tupého a pronikajícího poranění hrudníku. Rozhl Chir 2006;85 : 599–603.
26. Vyhnánek F. Diagnostické a léčebné postupy u torakoabdominálních poranění – současný stav. Rozhl Chir 2007;86 : 397–403.
27. Kulvatunyou N, Erickson L, Vijayasekaran A, et la. Randomized clinical trial of pigtail catheter versus chest tube in injured patients with uncomplicated traumatic pneumothorax. Br J Surg 2014;101 : 17−22.
28. Contou D, Razazi K, Katsahian S, et al. Small-bore catheter versus chest tube drainage for pneumothorax. Am J Emerg Med. 2012;30 : 1407−13.
29. Molnar TF. Thoracic trauma: Which chest tube when and where? Thorac Surg Clin 2017;27 : 13−23.
30. Kong VY, Sartorius B, Oosthuizen GV, et al. Prophylactic antibiotics for tube thoracostomy may not be appropriate in the developing world setting. Injury 2015;46 : 814−6.
31. Grigorescu D, Maghiar A. Efficacy of antibiotic prophylaxis for preventing intrathoracic infections, after thoracostomy, for traumatic haemo/pneumothorax – experience of Oradea county emergency hospital. Rev Med Chir Soc Med Nat Iasi 2012;116 : 1157−61.
32. Benns MV, Egger ME, Harbrecht BG, et al. Does chest tube location matter? An analysis of chest tube position and the need for secondary interventions. J Trauma Acute Care Surg 2015;78 : 386−90.
Labels
Surgery Orthopaedics Trauma surgery
Article was published inPerspectives in Surgery

2017 Issue 11-
All articles in this issue
- Damage control operace u poranění hrudníku
- Historie stabilizace hrudního koše
- Traumatický pneumotorax – diagnostika a léčba 322 případů v pětiletém období
- Penetrující poranění hrudníku – zkušenosti Traumacentra Fakultní nemocnice Plzeň
- Naše zkušenosti se stabilizací hrudníku
- Poranění srdce hrudním drénem
- Initial experience with using uniportal VATS (SITS) to treat the implications of thoracic trauma in the 1st Department of Surgery of the Faculty of Medicine at Masaryk University and St. Anne’s Teaching Hospital in Brno
- Perspectives in Surgery
- Journal archive
- Current issue
- Online only
- About the journal
Most read in this issue- Traumatický pneumotorax – diagnostika a léčba 322 případů v pětiletém období
- Naše zkušenosti se stabilizací hrudníku
- Damage control operace u poranění hrudníku
- Penetrující poranění hrudníku – zkušenosti Traumacentra Fakultní nemocnice Plzeň
Login#ADS_BOTTOM_SCRIPTS#Forgotten passwordEnter the email address that you registered with. We will send you instructions on how to set a new password.
- Career

