-
Medical journals
- Career
Operace v těhotenství pro náhlé příhody břišní z pohledu chirurga
Authors: P. Zonča; P. Ihnát; M. Peteja
Authors‘ workplace: Katedra chirurgických oborů, LF Ostravské univerzity, Ostrava, vedoucí katedry: MUDr. P. Vávra, Ph. D.
Published in: Rozhl. Chir., 2015, roč. 94, č. 6, s. 229-233.
Category: Review
Overview
Úvod:
Problematika náhlých příhod břišních (NPB) u gravidních pacientek představuje specifickou oblast na rozhraní chirurgie a gynekologie. I když zdravotní péče o těhotnou pacientku spadá do péče gynekologa-porodníka, indikace operačního výkonu pro NPB je požadována od chirurga, který má obvykle znalosti a zkušenosti s vyšetřováním těhotných pacientek. Tato skutečnost nabízí prostor ke vzniku pochybení v poskytování zdravotní péče s možnými velmi závažnými důsledky pro matku i plod.Metoda:
Byla provedena literární rešerše studií publikovaných za posledních 10 let v databázi PubMed týkajících se apendektomie, cholecystektomie a laparoskopie v těhotenství v kontextu náhlých příhod břišních. Vylučovacím kritériem byly operace provedené z porodnické indikace.Výsledky:
Těhotenství je doprovázeno řadou anatomických a fyziologických změn, které je nutné brát v úvahu při klinickém vyšetření pacientky, analýze výsledků laboratorních vyšetření i v rámci operační taktiky. Využití zobrazovacích technik v diagnostice NPB u těhotných je výrazně omezeno prokázaným škodlivým efektem ionizujícího záření, jakož i nejasným dopadem silného magnetického pole na plod. Timing akutního operačního výkonu pro NPB u těhotných by neměl být odlišný od časování operační intervence u ostatních pacientek s NPB. Miniinvazivní chirurgie, resp. laparoskopické řešení vybraných NPB u těhotných představuje v současnosti již standardní operační techniku. Mnohé z obecných výhod laparoskopického přístupu (nižší riziko infekcí a dehiscencí operačních ran, rychlejší rekonvalescence atd.) se uplatňují i u gravidních pacientek.Závěr:
Náhlé příhody břišní v těhotenství je nutné řešit v rámci multidisciplinární spolupráce mezi chirurgem, gynekologem, anesteziologem a neonatologem. S ohledem na dostupné výsledky publikovaných studií je laparoskopické řešení NPB u těhotných pacientek považováno za bezpečné a efektivní.Klíčová slova:
náhlé příhody břišní – gravidita – laparoskopická chirurgie – indikace operaceÚVOD
Dle literárních údajů 0,1–0,2 % všech těhotných pacientek podstoupí operaci z důvodu nesouvisejícího s těhotenstvím. U řady těchto pacientek se jedná o akutní operace pro náhlou příhodu břišní nejčastěji na podkladě akutní apendicitidy, střevní obstrukce nebo cholecystitidy [1−3]. Stanovení indikace k operaci u pacientů s náhlou příhodou břišní bývá někdy jednoznačné již na základě anamnézy a klinického vyšetření. Jindy naopak musí (pacient) podstoupit řadu vyšetření (dle diagnostických algoritmů), než je operační revize indikována. U těhotných pacientek bývá indikace k operaci pro náhlou příhodu břišní svízelnější než u běžných pacientů. Je však velmi důležité, aby byla indikace včasná, tak jako to již v roce 1921 napsal sir Zachary Cope: „Earlier diagnosis means better prognosis“ [4].
Těhotenství je doprovázené řadou anatomických a fyziologických změn, na které je třeba myslet nejen při klinickém vyšetření, ale i v rámci operační taktiky. Rovněž je nutné vzít v úvahu gestační věk a vývoj plodu. V souvislosti s těhotenstvím dochází ke změnám hodnot v krevním obraze, ke změnám v biochemických i koagulačních parametrech. Škála diagnostických zobrazovacích vyšetření je limitovanější pro úzké indikace metod využívající ionizující záření [3,5,6]. V celkovém kontextu stanovení indikace k operační revizi hraje principiální roli vyvolávající příčina náhlé příhody břišní. V okamžiku stanovení operační indikace je zapotřebí optimalizovat perioperační management s cílem maximalizovat bezpečnost matky i plodu. K nejčastějším akutním výkonům provedeným v těhotenství patří apendektomie, cholecystektomie a řešení střevní obstrukce [5].
V minulosti byla gravidita považována za kontraindikaci pro provedení laparoskopie. Avšak se stoupajícími zkušenostmi začala být miniinvazivní chirurgie používána i v průběhu těhotenství a použití této technologie se stalo standardem [6]. V této práci jsme si položili otázku, zda je v těhotenství možné bezpečně provést laparoskopickou apendektomii, resp. cholecystektomii a jaká literární data máme k dispozici.
METODY
Provedli jsme literární rešerši prací v PubMedu za posledních 10 let týkajících se apendektomie, cholecystektomie a laparoskopie v těhotenství v kontextu náhlých příhod břišních. Vylučovacím kritériem byly operace provedené z porodnické indikace. Do rešerše byly vzaty všechny kazuistiky, série případů, kohortové studie, randomizované studie a metaanalýzy. Byla provedena jazyková limitace na angličtinu, němčinu a češtinu.
VÝSLEDKY
Na základě výše uvedených kritérií jsme provedli analýzu celkem 51 článků týkajících se laparoskopické apendektomie v těhotenství a 50 článků týkajících se laparoskopické cholecystektomie v těhotenství. Je nutné konstatovat, že v současnosti nejsou k dispozici prospektivní randomizované studie srovnávající otevřenou a laparoskopickou techniku operace. Na základě výše uvedených publikovaných prací dále rozebíráme jednotlivé aspekty anamnézy, klinického vyšetření, použití laboratorních a zobrazovacích metod a operační taktiky.
Anamnéza
Podrobná anamnéza se odebírá standardizovaně jako u všech pacientů s náhlou příhodou břišní. Speciální důraz klademe na gestační věk plodu. Soustředíme se na diferenciální diagnostiku odpovídající gestačnímu věku a diferenciální diagnostiku obecně. Diferenciálně diagnosticky rozlišujeme diagnostické jednotky s incidentálním vztahem k těhotenství (Tab. 1) a v příčinném vztahu s těhotenstvím (Tab. 2).
Table 1. Diagnostické jednotky s incidentálním vztahem k těhotenství Tab. 1: Diagnostic units with incidental relationship to pregnancy 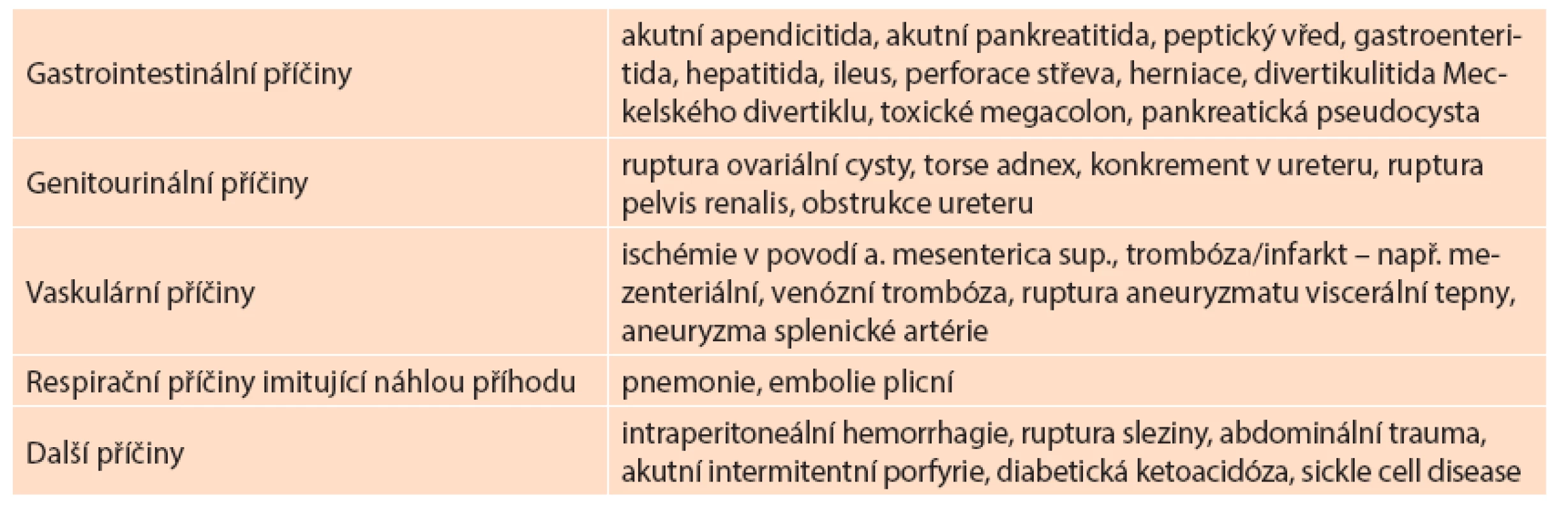
Table 2. Diagnostické jednotky v příčinném vztahu k těhotenství Tab. 2: Diagnostic units with causal relationship to pregnancy 
Některé příznaky, např. se vztahem ke gastrointestinálnímu traktu, se vyskytují v těhotenství velmi často. Příznaky, jako jsou nauzea, zvracení, zácpa, zvýšená frekvence mikce a abdominální dyskomfort, mohou být v těhotenství časté (jako takové), a je proto třeba klást důraz na jejich eventuální změny od běžných těhotenských příznaků [5−7].
Fyzikální vyšetření
Provádíme standardní fyzikální vyšetření. Je třeba mít na paměti, že známky peritoneálního dráždění nejsou tak intenzívní jako u ostatních pacientů [7]. Je to dané distenzí (a elevací) stěny břišní. Zvětšený uterus zabraňuje přímému kontaktu patologického procesu s břišní stěnou, a tím mohou být známky peritoneálního dráždění částečně eliminovány [7,8,9]. Proto je někdy výhodnější provádět vyšetření těhotné pacientky na pravém či levém boku. Musíme rovněž vzít v úvahu fakt, že v případě těhotných vyšetřujeme vlastně dva pacienty najednou – těhotnou ženu a plod. Vyšetření porodníkem s adekvátní evaluací plodu musí být rutinní součástí hodnocení těhotné pacientky se známkami náhlé příhody břišní.
Laboratorní vyšetření
Těhotenství per se je provázeno řadou laboratorních změn. Je třeba myslet na změny počtů leukocytů v krevním obraze gravidních žen. V časné fázi těhotenství mohou leukocyty dosahovat hodnot až 20 000/mm3, resp. 30 000/mm3. V druhém a třetím trimestru se počty leukocytů pohybují v intervalu od 6 000 do 16 000/mm3 [10]. U gravidních žen dochází rovněž ke změnám objemu plazmy, hodnot hemoglobinu, srážlivých faktorů a glomerulární filtrace, které jsou uvedeny v Tab. 3.
Table 3. Změny laboratorních parametrů v graviditě Tab. 3: Changes in laboratory findings during pregnancy 
Zobrazovací metody
Zobrazovací metody představují velmi důležitou diagnostickou modalitu při často nejasném klinickém obrazu náhlé příhody břišní u těhotných žen. Zobrazovací metody použité v těhotenství musejí být bezpečné pro těhotnou pacientku i pro plod, proto je modalitou první linie ultrazvuk. U řady onemocnění vykazuje ultrazvukové vyšetření dostatečnou senzitivitu i specificitu. Kromě toho je ultrazvukové vyšetření zásadní pro hodnocení plodu [5,8,11].
Zobrazovací metody využívající ionizující záření mají být využity jen v nezbytném případě. Musíme myslet na možné důsledky ve formě chromozomálních mutací, neurologických abnormalit, mentální retardace a zvýšeného rizika rozvoje leukemie u dětí [11,12]. Expozice dávkou nižší než 50 mGy není asociována se zvýšeným výskytem fetálních anomálií nebo abortu. Dávky vyšší než 200 mGy během organogeneze (ve 2.–8. týdnu těhotenství) mohou indukovat anomálie nebo růstovou retardaci. V 8. až 12. týdnu gestace mohou dávky vyšší než 500 mGy způsobit těžkou mentální retardaci. V 16. až 25. týdnu gestace pak mentální retardaci mohou způsobit již dávky 250 mGy a vyšší.
K zobrazení patologického procesu v dutině břišní je dostupná řada technik využívajících ionizující záření. Je možné provést např. nativní snímek břicha (vestoje nebo v poloze na boku), cholangiografii, CT břicha a malé pánve a další. V indikaci zobrazovacích vyšetření musíme jednoznačně zodpovědět otázku, co má dané vyšetření potvrdit, resp. vyloučit v kontextu risk/benefit. Intraoperační či endoskopická cholangiografie představuje minimální expozici zářením. Nicméně výše expozice záleží na délce prováděné cholangiografie. CT břicha a malé pánve vede k absorpci dávek plodem cca 17–25 mGy [12−14]. I když je tato dávka považována za bezpečnou, přesto se často poukazuje na potenciální teratogenní vliv či potenciální zvýšení rizika vzniku hematoonkologických onemocnění. Riziko vzniku leukemie stoupá v případě expozice pacientky v pozdější fázi těhotenství [14].
Další zobrazovací modalitou je magnetická rezonance (MRI). Katz ve své práci udává, že během posledních 20 let nebyl na klinických nebo laboratorních studiích zdokumentován škodlivý efekt MRI využívajícího magnetické pole 1,5 T nebo menší. Přesto americký National Radiological Protection Board doporučuje nepoužívat MRI v prvním trimestru gravidity [15]. V současnosti jsou využívané MRI přístroje generující magnetické pole vyšší než 1,5T. Navíc kontrastní látky používané při MRI (např. intravenózně podané gadolinium) překračují placentární bariéru. Jejich potenciální dopad na plod dosud není jednoznačně vyhodnocen. Radionuklidové vyšetření (scintigrafie) vystavuje plod rovněž expozici ionizujícím zářením, avšak obvykle představuje nízkou zátěž [16].
Časování operace
U akutních operací je časování operačního výkonu jednoznačné a musí být respektován standardizovaný timing. U elektivních operací je však situace jiná – v případě nutnosti elektivního provedení operace v průběhu těhotenství se jeví jako nejvhodnější druhý trimestr gravidity. První trimestr je rizikovější vzhledem k možnosti spontánního abortu a potenciálním rizikům podávaných léků včetně anestetik. Ve třetím trimestru je pak ve srovnání s druhým trimestrem vyšší riziko předčasného porodu. Tento klasický náhled byl publikován zejména ve starších pracích, které vycházely z analýzy laparotomických operací pro náhlé příhody břišní u gravidních.
Podle současných doporučení Society of American Gastrointestinal and Endoscopic Surgeons (SAGES) a s odvoláním se na výsledky recentních studií lze vykonávat laparoskopickou chirurgii bezpečně v průběhu kteréhokoliv trimestru gravidity bez zvýšeného rizika pro matku či plod [11]. Je poukazováno na fakt, že oddalování chirurgické intervence u gravidních pacientek se symptomatickou cholecystolitiázou může vést ke vzniku komplikací (např. akutní cholecystitidy nebo biliární pankreatitidy), které mohou vyústit ve spontánní abortus nebo předčasný porod [17]. Přesná kvantifikace rizika v jednotlivých trimestrech gravidity dle dostupné literatury však neexistuje. Hlavním prediktorem rizika se jeví pokročilost vlastního patologického procesu, pro který operujeme.
Laparoskopická chirurgie u gravidních žen
Laparoskopická operace u těhotných pacientek s sebou přináší obdobné obecné výhody jako u celé populace (nižší spotřeba analgetik, kratší hospitalizace, rychlejší rekonvalescence, nižší riziko infekcí a dehiscencí operačních ran atd.). Specificky pro gravidní pacientky se pak u laparoskopického přístupu uvádí menší ovlivnění respirační deprese u plodu v důsledku nižší pooperační potřeby podaných analgetik. Dochází tak k nižšímu výskytu hypoventilace u matky v pooperačním období [18,19]. V průběhu laparoskopické operace je díky menší manipulaci s dělohou (ve srovnání s laparotomickou operací) redukováno riziko uterinní iritace, a tedy i nižší riziko spontánního abortu nebo předčasného porodu [11,20]. I když je laparoskopie v těhotenství obecně akceptována jako bezpečná, pořád jsou v praxi i v literatuře dostupná sdělení o pooperační ztrátě plodu [21].
Operační poloha gravidní pacientky na zádech je limitovaná díky tlaku uteru s plodem na dolní dutou žílu. Tím dochází ke snížení venózního návratu se všemi důsledky ve formě snížení srdečního výdeje a tím i snížení perfuze placentou. Z tohoto úhlu pohledu je proto výhodnější šikmá poloha, která je provedena selektivně dle kvadrantu, ve kterém operujeme. Obecně je doporučována otevřená technika zavádění kapnoperitonea, použití Veressovy jehly je nevhodné. Někteří autoři doporučují ultrazvukem navigované zavádění trokárů, abychom se vyvarovali potenciálního poranění dělohy. Na základě provedených studií je kapnoperitoneum s hodnotami 10–15 mmHg považováno za bezpečné pro plod. CO2 insuflovaný do dutiny břišní však může potenciálně způsobit acidózu plodu, proto je v průběhu laparoskopie doporučována kapnografie [11,22]. Technika bezplynové laparoskopie není rutinně prováděna, byť nabízí některé teoretické výhody [23].
Lokalizace trokarů musí umožňovat adekvátní přístup k operovanému ložisku a odpovídat velikosti a poloze dělohy v daném týdnu gravidity. Úzká spolupráce chirurga a porodníka při řešení náhlých příhod břišních u gravidních žen je velmi žádoucí. Během operace je doporučena monitorace srdečních ozev plodu.
Základní indikace laparoskopického operačního přístupu u gravidních žen jsou shrnuty v Tab. 4. Dle postupů doporučených SAGES má laparoskopické řešení náhlých příhod břišních stejné indikace u těhotných jako u netěhotných pacientů [11]. Akutní apendektomie je nejčastější indikací akutní operace. Dle dostupných literárních údajů se její incidence pohybuje od 0,05 % do 0,13 %. Tato incidence tak odpovídá i výskytu v normální populaci [24]. Na druhé straně je nutné zdůraznit, že výskyt pokročilejších stadií apendicitidy u gravidních žen je vyšší [19,25]. Z toho vyplývá potenciální vyšší morbidita a eventuální důsledky pro plod. Samotná operační technika laparoskopické apendektomie v průběhu těhotenství se neliší od standardní apendektomie.
Table 4. Indikace laparoskopie v těhotenství Tab. 4: Indications of laparoscopic surgery in pregnancy 
ZÁVĚR
Management náhlých příhod břišních u těhotných pacientek představuje velmi specifickou problematiku vyžadující multidisciplinární přístup s aktivní účastí chirurga, gynekologa, neonatologa a anesteziologa. Při hodnocení gravidní pacientky a stanovování indikace a taktiky operační revize je nutné brát v úvahu specifikace týkající se anamnézy, samotného klinického vyšetření, výsledků laboratorních i zobrazovacích metod. S ohledem na výsledky publikovaných studií a guidelines SAGES je možné v současnosti v případě nutnosti bezpečně laparoskopicky operovat v průběhu gravidity bez zvýšeného rizika pro matku či plod. Právě tak jako byla např. laparoskopická cholecystektomie všeobecně přijata za zlatý standard bez provedení prospektivních randomizovaných studií, tak je tomu i s akceptováním laparoskopického přístupu v řešení náhlých příhod břišních u gravidních pacientek. Základní kritéria hodnocení výsledků operační léčby jsou bezpečnost matky, bezpečnost plodu, kontraindikace podání teratogenních léků, zabránění fetální acidóze a hypoxemii plodu a prevence předčasného porodu.
Konflikt zájmů
Autoři článku prohlašují, že nejsou v souvislosti se vznikem tohoto článku ve střetu zájmů a že tento článek nebyl publikován v žádném jiném časopise.
Doc. MUDr. Pavel Zonča, Ph.D., FRCS
17. listopadu 1790
708 52 Ostrava
e-mail: pavel.zonca@fno.cz
Sources
1. Kort B, Katz VL, Watson WJ. The effect of nonobstetric operation during pregnancy. Surg Gynecol Obstet 1993;177 : 371−6.
2. Kammerer WS. Nonobstetric surgery during pregnancy. Med Clin North Am 1979;63 : 1157−64.
3. Cheek TG Baird E. Anesthesia for nonobstetric surgery: maternal and fetal considerations Clin Obstet Gynecol 2009;52 : 535−45.
4. Baer J. Appendicitis in pregnancy with changes in position and axis of the normal appendix in pregnancy. JAMA 1932;98 : 1359−64.
5. Gilo NB, Amini D, Landy HJ. Appendicitis and cholecystitis in pregnancy. Clin Obstet Gynecol 2009;52 : 586−96.
6. Fallon WF, Newman JS, Fallon GL, et al. The surgical management of intra-abdominal inflammatory conditions during pregnancy. Surg clin North Am 1995;75 : 15−31.
7. Cunningham FG, McCubbin JH. Appendicitis complicating pregnancy. Obstet Gynecol 1975;45 : 415−20.
8. Sivanesaratnam V. The acute abdomen and the obstetrician. Baillieres Best Pract Res Clin Obstet Gynaecol 2000;14 : 89−102.
9. Lakyová L, Belák J, Kudlác M, et al. Appendicitis in pregnancy. Rozhl chir 2008;87 : 536−41.
10. Pritchard JA, Baldwin RM, Dickey JC, et al. Blood volume changes in pregnancy and the puerperium, II: red blood cell loss and changes in apparent blood volume during and following vaginal delivery, cesarean section, and cesarean section plus total hysterectomy. Am J Obstet Gynecol 1962;84 : 1271.
11. Soper NJ. SAGES’ guidelines for diagnosis, treatment, and use of laparoscopy for surgical problems during pregnancy. Surg Endosc 2011;25 : 3477−8.
12. ACOG Committee on Obstetric Practice. Guidelines for diagnostic imaging during pregnancy. Obstet Gynecol 2004;104 : 647−51.
13. Katz DS, Klein MA, Ganson G, et al. Imaging of abdominal pain in pregnancy. Radiol Clin North Am 2012;50 : 149−71.
14. Hurwitz LM, Yoshizumi T, Reiman RE, et al. Radiation dose to the fetus from body MDCT during early gestation. AJR Am J Roentgenol 2006;186 : 871−6.
15. Garden AS, Griffiths RD, Weindling AM, et al. Fast-scan magnetic resonance imaging in fetal visualization. Am J Obstet Gynecol 1991;164 : 1190−6.
16. Schaefer C, Meister R, Wentzeck R, et al. Fetal outcome after technetium scintigraphy in early pregnancy. Reprod Toxicol 2009;28 : 161−6.
17. Kraus J, Krška Z, Krausová V, et al. Severe necrotizing pancreatitis during pregnancy. Rozhl Chir 2005;84 : 621−5.
18. Weber AM, Bloom GP, Allan TR, et al. Laparoscopic cholecystectomy during pregnancy. Obstet Gynecol 1991;78 : 958−9.
19. Majerník J, Bis D, Hanousek P, et al. Laparoscopic appendectomy in pregnancy – a case report. Rozhl Chir 2012;91 : 327−9.
20. Soriano D, Yefet Y, Seidman DS, et al. Laparoscopy versus laparotomy in the management of adnexal masses during pregnancy. Fertil Steril 1999;71 : 955−60.
21. Carver TW, Antevil J, Egan JC, et al. Appendectomy during early pregnancy: what is the preferred surgical approach? Am Surg 2005;71 : 809−12.
22. Rollins MD, Chan KJ, Price RR. Laparoscopy for appendicitis and cholelithiasis during pregnancy: a new standard of care. Surg Endosc 2004;18 : 237−41.
23. Oguri H, Taniguchi K, Fukaya T. Gasless laparoscopic management of ovarian cysts during pregnancy. Int J Gynaecol Obstet 2005; 91 : 258−9.
24. Kirshtein B, Perry ZH, Avinoach E, et al. Safety of laparoscopic appendectomy during pregnancy. World J Surg 2009;33 : 475–480.
25. Corneille MG, Gallup TM, Bening T. The use of laparoscopic surgery in pregnancy: evaluation of safety and efficacy. Am J Surg 2010;200 : 363–367.
Labels
Surgery Orthopaedics Trauma surgery
Article was published inPerspectives in Surgery

2015 Issue 6-
All articles in this issue
- Individualizovaná medicína
- Operace v těhotenství pro náhlé příhody břišní z pohledu chirurga
- Současné standardy v péči o pacienty s břišní sepsí
- Nová metoda endovaskulární výplně výdutě aorty abdominální (endovascular aneurysm sealing − EVAS)
- Ganglioneurom, raritní příčina nádoru měkkých tkání krku v dospělosti
- Synchronní nádorové duplicity pankreatu a žaludku/ledviny a jejich léčba
- Krvácení z pseudoaneuryzmatu a. hepatica po pankreatoduodenektomii řešené implantací stentgraftu
- Polymorfismy NOD2/CARD15 genu a riziko reoperací u Crohnovy nemoci
- Perspectives in Surgery
- Journal archive
- Current issue
- Online only
- About the journal
Most read in this issue- Operace v těhotenství pro náhlé příhody břišní z pohledu chirurga
- Současné standardy v péči o pacienty s břišní sepsí
- Ganglioneurom, raritní příčina nádoru měkkých tkání krku v dospělosti
- Nová metoda endovaskulární výplně výdutě aorty abdominální (endovascular aneurysm sealing − EVAS)
Login#ADS_BOTTOM_SCRIPTS#Forgotten passwordEnter the email address that you registered with. We will send you instructions on how to set a new password.
- Career

