-
Medical journals
- Career
Poranenia extenzorového aparátu v zóne I – mallet deformita
: D. Oravcová
: Oddělení plastické chirurgie, Krajská nemocnice T. Bati, a. s., Zlín poverená vedením oddelenia: MUDr. B. Vozárová
: Rozhl. Chir., 2014, roč. 93, č. 3, s. 117-122.
: Review
Mallet deformita, nazývaná aj deformita kladivkového prsta, je poranením extenzorového aparátu v zóne I, ktoré sa vyskytuje pomerne často v ambulanciách chirurgických odborov. Prejavuje sa nemožnosťou aktívnej extenzie v distálnom interfalangeálnom kĺbe. Môže ísť o samostatné poškodenie extenzorového mechanizmu bez poškodenia kožného krytu alebo s jeho poškodením, prípadne môže zahŕňať intraartikulárne poškodenie alebo subluxáciu distálneho interfalangeálneho kĺba. Manažment mallet deformity závisí od typu poranenia a zahŕňa dlahovanie, zatvorenú repozíciu, perkutánnu fixáciu Kirschnerovým drôtom, otvorenú repozíciu a vnútornú fixáciu extenzorového mechanizmu alebo kostných fragmentov. Neliečená mallet deformita môže prejsť do chronickej formy, ktorá vyžaduje špecifickú terapiu. Správne rozpoznanie a promptné ošetrenie akútneho poranenia môže zvýšiť predpoklad na úplnú obnovu pohybu.
Článok je zameraný na zásady ošetrenia a následnú starostlivosť zatvorených, otvorených a chronických poranení extenzorového aparátu v zóne I.Kľúčové slová:
mallet deformita – zatvorená – otvorená – chronická – zásady ošetreniaÚvod
Termín mallet deformita (deformita kladivkového prsta) znamená pretrvávajúcu flexiu distálneho článku ako následok lézie extenzorového mechanizmu v úrovni alebo tesne pri jeho inzercii na báze distálneho článku, teda v zóne I. Nemožnosť aktívnej extenzie DIP (distálneho interfalangeálneho) kĺba je náhla. Mallet deformita sa môže vyskytnúť ako pri zatvorenom, tak pri otvorenom poranení. Aj keď funkčný deficit nie je pri tejto deformite výrazný, jej liečba je opodstatnená, aby sa predišlo vzniku sekundárnej swan neck deformity (deformita labuťej šije).
Existuje niekoľko klasifikácií, ktoré rozdeľujú typy mallet deformít približne rovnakým princípom. Jednou z nich je klasifikácia podľa Langea a Engbera (Obr. 1).
1. Klasifikácia mallet deformít I) poranenie extenzorovej šľachy: – ruptúra alebo oslabenie, – lacerácia, II) avulzia extenzorového mechanizmu: – avulzný fragment menší ako 20 % kĺbového povrchu, III) mallet zlomeniny: A) transepifyzeálna zlomenina u detí, B) hyperflekčná mallet zlomenina – avulzný fragment veľkosti 20 %–50 % kĺbového povrchu bez subluxácie distálneho článku, C) hyperextenčná mallet zlomenina – avulzný fragment väčší ako 50 % kĺbového povrchu s volárnou subluxáciou distálneho článku [1]. Fig. 1: Mallet finger classification I) Extensor tendon injury: – rupture or attenuation, – laceration, II) extensor mechanism avulsion: – fraction fragment less then 20 % of articular surface, III) mallet fractures: A) transepiphyseal fractures of children, B) hyperflexion mallet fracture – 20%–50% articular surface fracture without subluxation of DIP joint, C) hyperextension mallet fracture – more than 50% articular surface fracture with volar subluxation of DIP joint [1]. ![Klasifikácia mallet deformít
I) poranenie extenzorovej šľachy:
– ruptúra alebo oslabenie,
– lacerácia,
II) avulzia extenzorového mechanizmu:
– avulzný fragment menší ako 20 % kĺbového povrchu,
III) mallet zlomeniny:
A) transepifyzeálna zlomenina u detí,
B) hyperflekčná mallet zlomenina – avulzný fragment veľkosti
20 %–50 % kĺbového povrchu bez subluxácie distálneho
článku,
C) hyperextenčná mallet zlomenina – avulzný fragment väčší
ako 50 % kĺbového povrchu s volárnou subluxáciou distálneho
článku [1].
Fig. 1: Mallet finger classification
I) Extensor tendon injury: – rupture or attenuation, – laceration,
II) extensor mechanism avulsion: – fraction fragment less then 20 % of articular surface, III) mallet fractures:
A) transepiphyseal fractures of children,
B) hyperflexion mallet fracture – 20%–50% articular surface fracture without subluxation of DIP joint,
C) hyperextension mallet fracture – more than 50% articular surface fracture with volar subluxation of DIP joint [1].](https://www.prolekare.cz/media/cache/resolve/media_object_image_small/media/image/7c2092b200fc94ecd0b56611a6dd33ab.jpg)
Všetky otvorené poranenia extenzorového mechanizmu v zóne I, ako aj avulzné zlomeniny s fragmentom zasahujúcim kĺbovú plochu väčšiu ako 1/3, je potrebné riešiť chirurgicky. Konzervatívnu terapiu je doporučené skúsiť vždy pri ostatných zatvorených poraneniach, akútnych ako aj chronických. Pokiaľ zlyhá konzervatívna terapia, je na mieste otvorená chirurgická liečba, akou je: priama reparácia šľachy, tenotómia centrálneho pruhu, tenodermodéza, šľachový transplantát, rekonštrukcia ORL (šikmého retinakulárneho ligamenta, angl. oblique retinacular ligament) alebo artrodéza [1]. Pomôckou pri rozhodovaní o druhu terapie by mal byť vždy röntgenový snímok prsta v dvoch projekciách, s presnou bočnou projekciou [6].
Zatvorené poranenia
Bez poranenia kosti a avulzie so zasiahnutím do 30% kĺbovej plochy
Terapia: dlhodobé a precízne dlahovanie DIP kĺba v miernej hyperextenzii, bez obmedzenia funkcie PIP (proximálneho interfalangeálneho) kĺba, bez ischémie kože na dorzálnej strane – 6 týždňov 24 hodín denne a ďalších 6 týždňov v noci s tým, že počas dňa sa dlaha postupne odkladá. Dôležité je kontrolovať postavenie dlahy a spoluprácu pacienta, hlavne v prvých týždňoch, kedy odznieva opuch a môže byť nutné dlahu upraviť. Pri odkladaní dlahy je nutný počas celého obdobia taping (Obr. 2). Je potrebné vyhnúť sa cielenému silovému rozcvičovaniu DIP kĺba [2].
2. Dlahovanie a taping mallet deformity Materiál z Ústavu chirurgie ruky a plastické chirurgie, Vysoké nad Jizerou, ČR, s povolením primára. Fig. 2: Mallet deformity splinting and taping Material from the Institute of Hand and Plastic Surgery, Vysoké nad Jizerou, CZ, with permission of the head of the institute. 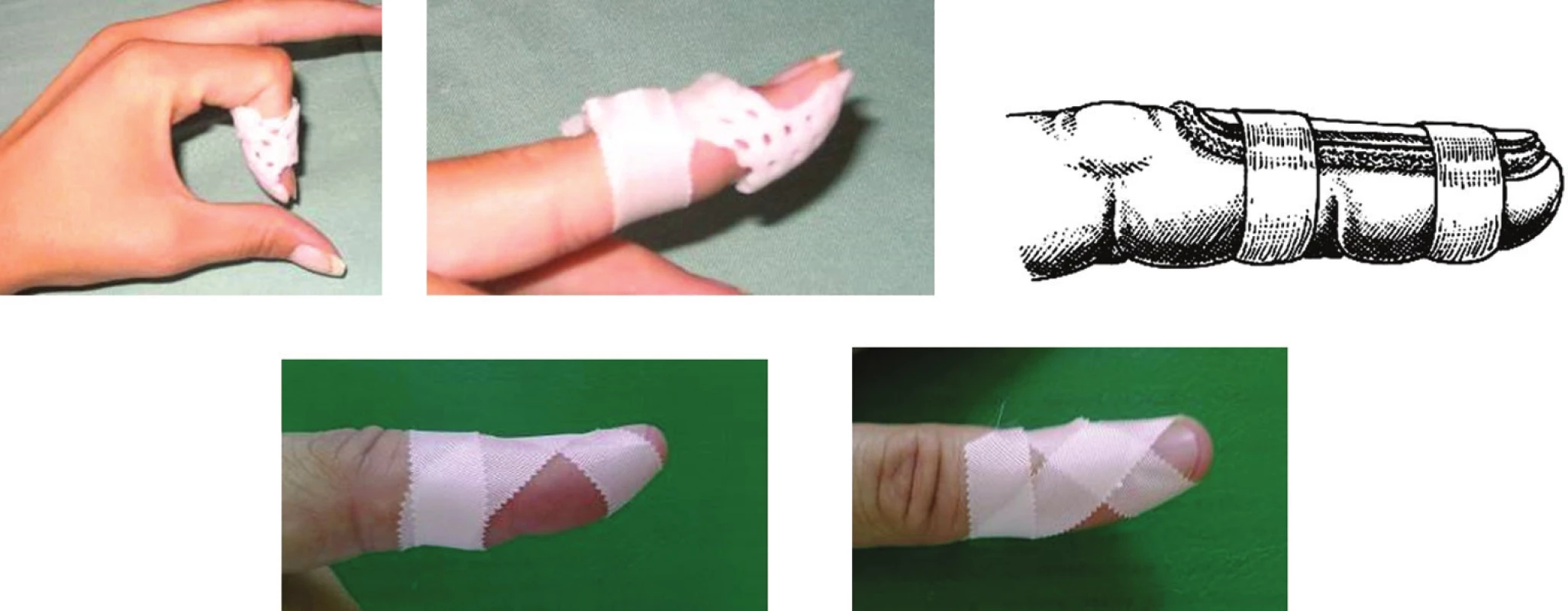
Avulzné zlomeniny s viac ako 40% zasiahnutím kĺbovej plochy
Terapia: zatvorená repozícia a fixácia Ishiguro metodou (Obr. 3). Blokovací drôt sa ponecháva 3–4 týždne, osový 4–6 týždňov.
3. Ishiguro metóda Kirschnerov drôt sa zavedie do hlavičky stredného článku pri flektovanom DIP kĺbe v 45˚ uhle. Následne sa transfixuje DIP kĺb v miernej hyperextenzii ďalším Kirschnerovým drôtom. Materiál z Ústavu chirurgie ruky a plastické chirurgie chirurgie, Vysoké nad Jizerou, ČR, s povolením primára. Fig. 3 Ishiguro technique Holding DIP joint flected, a K-wire is drilled into the articular head of the middle phalanx and makes 45˚ angle with this phalanx. Subseguently, the DIP joint is transfixed in slight hyperextension with another K-wire. Material from the Institute of Hand and Plastic Surgery, Vysoké nad Jizerou, CZ, with permission of the head of the institute. 
Rehabilitácia (RHB): 0–6. týždeň: CobanTM (3MTM) a tlaková masáž, 7.–8. týždeň: dlaha a CobanTM (3MTM) 24 hodín denne, 9.–12. týždeň: dlahovanie na noc, povolenie bežných činností, pri rizikových činnostiach použiť taping.
Výhody Ishiguro metódy: rýchla, zatvorená, ambulantná metóda, nie je potrebná dlaha, ale je nutné ju realizovať hneď po poranení. S odstupom času je už nebezpečenstvo vzniku interpozít medzi avulzným fragmentom a samotným distálnym článkom [3]. Potom je potrebný otvorený prístup, kedy sa odstránia interpozitá a reponuje sa zlomenina (Obr. 4). Nasleduje dlahovanie a RHB – ako pri Ishiguro metóde (viď vyššie). Blalockov steh sa odstráni po 4 týždňoch, Kirschnerov drôt po 7 [2]. Ďalšou možnosťou ošetrenia avulzných zlomenín s viac ako 40% zasiahnutím kĺbovej plochy je otvorená repozícia a osteosyntéza avulzného fragmentu s použitím ťahovej skrutky, ako aj transfixácia DIP kĺba v osi samostatným Kirschnerovým drôtom. Drôt sa zavedie cez bázu distálneho článku anterográdne, následne sa avulzný fragment reponuje a ten istý Kirschnerov drôt sa zavedie cez fragment až do stredného článku v extenzii DIP kĺba [4].
4. Otvorená metóda redukcie mallet deformity a) dorzálna transverzálna incízia s prolongáciou tvaru V na okrajoch na dvihnutie 4 lalokov, b) naloženie Blalockovej sutúry, ktorá vytvára U tvar v hĺbke šľachy pri okraji avulzného fragmentu; zavedený obojstranne zaostrený Kirschnerov drôt anterográdne do distálneho článku c) fragment je reponovaný, Kirschnerov drôt zavedený proximálne cez DIP, sutúra uviazaná cez gombík na konci procedúry zviera 45° uhol s DIP kĺbom [2]. Fig. 4: Open reduction of a mallet finger with fracture a) dorsal transverse incision with V-shaped prolongation at the edges to allow four skin flaps to be raised, b) providing Blalock suture, which makes an U-shape under the deep surface of the tendon at the edge of the avulsed fragment; a double-ended K-wire is drilled anterogradely into the distal phalanx, c) reposition of the fragment, the K-wire is driven proximally through DIP joint, suture is tied through the button and makes a 45˚ angle with the DIP joint [2]. ![Otvorená metóda redukcie mallet deformity
a) dorzálna transverzálna incízia s prolongáciou tvaru V na okrajoch na dvihnutie 4 lalokov, b) naloženie Blalockovej sutúry, ktorá vytvára U tvar v hĺbke šľachy pri okraji avulzného fragmentu; zavedený obojstranne zaostrený Kirschnerov drôt anterográdne do distálneho článku
c) fragment je reponovaný, Kirschnerov drôt zavedený proximálne cez DIP, sutúra uviazaná cez gombík na konci procedúry zviera 45° uhol s DIP kĺbom [2].
Fig. 4: Open reduction of a mallet finger with fracture
a) dorsal transverse incision with V-shaped prolongation at the edges to allow four skin flaps to be raised,
b) providing Blalock suture, which makes an U-shape under the deep surface of the tendon at the edge of the avulsed fragment; a double-ended K-wire is drilled anterogradely into the distal phalanx,
c) reposition of the fragment, the K-wire is driven proximally through DIP joint, suture is tied through the button and makes a 45˚ angle with the DIP joint [2].](https://www.prolekare.cz/media/cache/resolve/media_object_image_small/media/image/eed2f861886953a7f6f9aca2019e9803.jpg)
Detská mallet deformita vzniká väčšinou ako následok transepifyzeálnej zlomeniny distálneho článku. Liečba spočíva opäť v repozícii a dlhodobom dlahovaní v extenzii DIP kĺba [2, 5].
Otvorené poranenia
Pri otvorených poraneniach je potrebné uvedomiť si blízkosť DIP kĺba, germinálnej matrix nechta a hrúbku extenzorovej šľachy, ktorá je v tejto oblasti tenká a teda sutúra krehká.
Terapia: transfixácia DIP kĺba Kirschnerovým drôtom v miernej hyperextenzii na 4 týždne a sutúra šľachy a kože en block, tzv. dermatotenodéza [4]. Na reparáciu defektu sa môže použiť sutúra tvaru ležatej 8, ktorou sa reparuje šľacha a koža súčasne alebo pokračujúci steh. Tieto stehy sú uzlené na povrchu kože a tým je zabránené dráždeniu tenkej kože oblasti DIP kĺba zvnútra. Ďalšou možnosťou je reparácia samotnej šľachy a následná kožná sutúra (Obr. 5). Na sutúru šľachy sa použije jemné, biele, syntetické vlákno 6/0, ktoré zachytí každý z laterálnych pruhov extenzora.
5. Reparácia terminálneho extenzora [2] Fig 5: Reparation of the terminal extensor [2] ![Reparácia terminálneho extenzora [2]
Fig 5: Reparation of the terminal extensor [2]](https://www.prolekare.cz/media/cache/resolve/media_object_image_small/media/image/cdd2b2b7d5cf6a08b532fda7bc9b7b13.jpg)
RHB: 0.–4. týždeň: CobanTM (3MTM) a tlaková masáž, 5.–8. týždeň: dlaha a CobanTM (3MTM) 24 hodín denne, 9.–12. týždeň: dlahovanie na noc, povolenie bežných činností, pri rizikových činnostiach použiť taping.
Pokiaľ je poranenie kontúzne alebo ak je prítomná abrázia so stratou kože a šľachy, prioritou je rekonštrukcia kožného krytu, napr. reverzným cross finger flap-om alebo reverzným homodigitálnym arteriálnym, resp. heterodigitálnym lalokom, pričom je potrebné udržať úplnú extenziu DIP kĺba dlahovaním. Po niekoľkých mesiacoch – minimálne 3, ideálne 6 – nasleduje sekundárna rekonštrukcia šľachy, prípadne artrodéza [2,3].
Chronická mallet deformita
Neoponovaná flexia v DIP kĺbe naťahuje jazvu terminálneho extenzora. Neexistuje presné určenie času, kedy sa mallet deformita môže už nazvať chronickou. Je len známe, že percento zlyhania konzervatívnej terapie rapídne stúpa od 3 mesiacov po vzniku mallet deformity. Napriek tomu, pokus o konzervatívnu terapiu dlhodobým dlahovaním, pokiaľ to daný stav umožňuje, má význam aj po dlhšom čase. K operačnému riešeniu je možné pristúpiť aj s odstupom času, po neúspešnosti konzervatívnej terapie. Chronická mallet deformita môže byť klasifikovaná modifikovanou Nalebuffovou klasifikáciou z roku 1989 [2]. Táto môže byť použitá pri všetkých chronických deformitách prstov asociovaných so svalovo-šľachovou dysbalanciou.
- štádium: bez limitácie pasívneho rozsahu pohybu v každom kĺbe prsta
- štádium: limitácia pohybu v jednom kĺbe je ovplyvnená pozíciou iného kĺba prsta, tzv. tenodesis efekt. Mallet deformita spôsobí posunutie extenzorového aparátu proximálne, zvýšenie tonusu extenzora na PIP (proximálny interfalangeálny) kĺb relatívne k DIP kĺbu. Ak má pacient voľnú volárnu platničku PIP kĺba, tento hyperextenduje. Vzniká sekundárna swan neck deformita.
- štádium: fixované deformity, limitácia pohybu v kĺbe nie je ovplyvnená pozíciou iných kĺbov prsta. Táto limitácia môže byť spôsobená kontraktúrou mäkkých tkanív alebo adhéziami. Bez artikulárnych zmien na RTG (röntgenové vyšetrenie).
- štádium: jednoznačné artikulárne zmeny na RTG.
Pre 1. štádium je možnosťou riešenia metóda zriasenia extenzora v zóne II (Obr. 6). Pri inej metóde, ktorú uviedli Brooks v roku 1976 a Iselin a kol. v roku 1977, sa z dorza DIP kĺba elipsovito excidujú cca 2–3 mm kože a cca 2 mm šľachového kalusa, podľa možnosti bez otvorenia kĺbového puzdra. Následne sa urobí tenolýza proximálnej časti extenzora v rozsahu stredného článku a naložia sa monofilamentózne matracové stehy en bloc cez kožu, šľachu a ev. kĺbové puzdro (Obr. 7) [6]. Stehy sa zauzlia až po skontrolovaní úplnej extenzie DIP kĺba pritiahnutím stehov. Predtým sa ešte transfixuje DIP kĺb Kirschnerovým drôtom v miernej hyperextenzii, ktorý sa ponechá 6 týždňov za podpory postavenia dlahou, nasleduje dlahovanie 2 týždne 24 hodín denne a ďalších 4–6 týždňov sa dlaha postupne odkladá ako pri zatvorených poraneniach.
6. Metóda zriasenia extenzora v zóne II na korekciu mallet deformity Materiál z Oddělení plastické chirurgie, Krajská nemocnice T. Bati, a.s., Zlín, ČR, s povolením primára. Fig. 6: Correction of the mallet deformity with shortening of the extensor in the zone II Material from the Department of Plastic Surgery, City Hospital of T. Baťa, Ltd., Zlín, CZ, with permission of the head of the department. 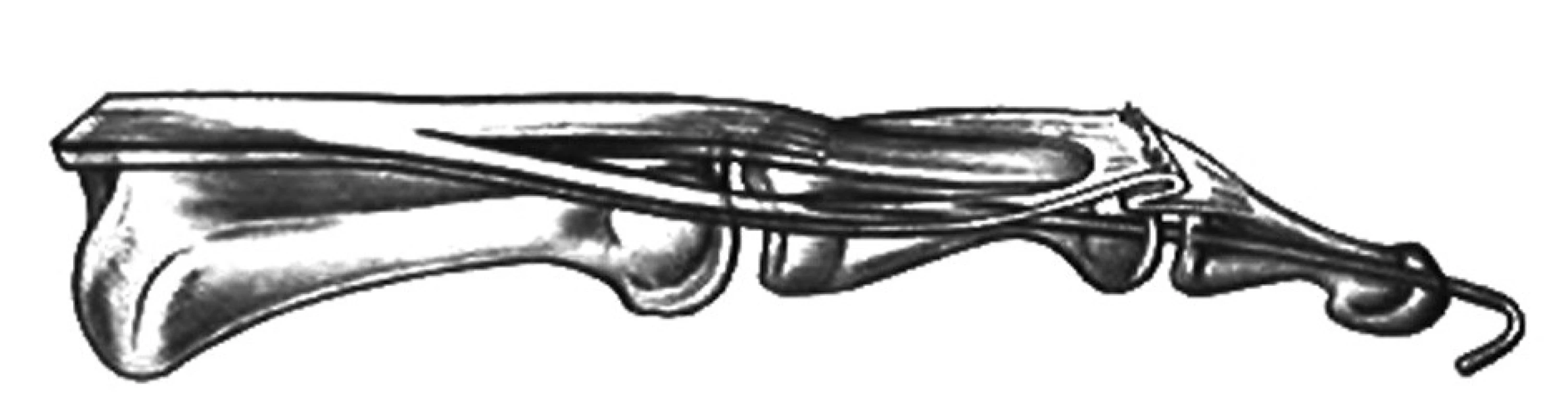
7. Korekcia chronickej mallet deformity a) excízia kože a šľachového kalusa, b) naložené matracové stehy en bloc cez kožu, šľachu a ev. kĺbové puzdro, c) transfixovaný DIP kĺb Kirschnerovým drôtom v miernej hyperextenzii, d) zauzlenie stehov [2]. Fig. 7: Correction of chronic mallet deformity a) excision of skin and tendon callus, b) placing the matrace sutures en bloc through the skin, tendon and ev. articular capsule, c) K-wire fixes the DIP joint in slight hyperextension, d) sutures are tied [2]. ![Korekcia chronickej mallet deformity
a) excízia kože a šľachového kalusa,
b) naložené matracové stehy en bloc cez kožu, šľachu a ev. kĺbové puzdro,
c) transfixovaný DIP kĺb Kirschnerovým drôtom v miernej hyperextenzii,
d) zauzlenie stehov [2].
Fig. 7: Correction of chronic mallet deformity
a) excision of skin and tendon callus,
b) placing the matrace sutures en bloc through the skin, tendon and ev. articular capsule,
c) K-wire fixes the DIP joint in slight hyperextension,
d) sutures are tied [2].](https://www.prolekare.cz/media/cache/resolve/media_object_image_small/media/image/e6556ca4a75873a925e8e7c0a011d3fd.jpg)
Ďalšou možnosťou korekcie 1. štádia mallet deformity je použitie šľachového transplantátu (Obr. 8). Väčšinou s používa pri abrazívnych poraneniach so stratou časti šľachy. Podmienkou je kvalitný kožný kryt a úplný pasívny rozsah pohybu. DIP kĺb sa transfixuje v miernej hyperextenzii Kirschnerovým drôtom na 6 týždňov. Následné dlahovanie je ako pri zatvorenej mallet deformite [2].
8. Použitie šľachového transplantátu pri strate šľachy a úplne pasívne mobilnom DIP kĺbe Transplantát má byť 2 mm široký a 6 cm dlhý. Jeho stredná časť sa ukotví do fibrózneho tkaniva na báze distálneho článku. Konce transplantátu sa prekrížia, prevlečú laterálnymi pruhmi extenzorového mechanizmu a fixujú sa niekoľkými stehmi. DIP kĺb sa fixuje Kirschnerovým drôtom v miernej hyperextenzii [2]. Fig. 8: Tendon graft used for a loss of tendon substance with a fully passively mobile DIP joint Tendon graft should be 2 mm wide and 6 cm long. The middle part of the graft is anchored to the fibrous tissue at the base of the terminal phalanx. The two ends of the graft are crossed over, passed trhough the lateral extensor tendons and fixed with several stiches. DIP joint is fixed with K-wire in slight hyperextension [2]. ![Použitie šľachového transplantátu pri strate šľachy a úplne pasívne mobilnom DIP kĺbe Transplantát má byť 2 mm široký a 6 cm dlhý. Jeho stredná časť sa ukotví do fibrózneho tkaniva na báze distálneho článku. Konce transplantátu sa prekrížia, prevlečú laterálnymi pruhmi extenzorového mechanizmu a fixujú sa niekoľkými stehmi. DIP kĺb sa fixuje Kirschnerovým drôtom v miernej hyperextenzii [2].
Fig. 8: Tendon graft used for a loss of tendon substance with a fully passively mobile DIP joint
Tendon graft should be 2 mm wide and 6 cm long. The middle part of the graft is anchored to the fibrous tissue at the base of the terminal phalanx. The two ends of the graft are crossed over, passed trhough the lateral extensor tendons and fixed with several stiches. DIP joint is fixed with K-wire in slight hyperextension [2].](https://www.prolekare.cz/media/cache/resolve/media_object_image_small/media/image/e2ebe05885931f068b632f4f8c695ccc.jpg)
V 2. štádiu chronickej mallet deformity s hyperextenziou PIP kĺba je vhodné najskôr korigovať metódou podľa Brooksa a Iselina a kol. uvedenou vyššie (Obr. 7) a pokiaľ táto metóda nie je úspešná, je potrebné urobiť artrodézu DIP kĺba v 10° flexii. Korekciou postavenia DIP kĺba sa môže zlepšiť postavenie v PIP kĺbe. Ďalším spôsobom korekcie sekundárnej swan neck deformity ako následku mallet deformity je prerušenie centrálneho pruhu extenzora podľa Fowlera, Bowersa a Hursta, čím sa spôsobí retrakcia terminálneho extenzora a fibrózneho kalusa proximálne. Tým DIP kĺb extenduje (Obr. 9) [7]. Podmienkou vykonania tejto metódy je úplný rozsah pohybu IP (interfalangeánych) kĺbov a vyzretý šľachový kalus, čo trvá približne 6 mesiacov. Transverzálna kožná incízia sa urobí dorzálne, asi 1 cm proximálne od PIP kĺba. Identifikuje sa centrálny pruh extenzora a priečne sa transciduje. Laterálne pruhy sa ponechajú intaktné. DIP a PIP kĺb sa dlahujú v extenzii 3 týždne, potom len samotný DIP kĺb ďalšie 3 týždne, následne 6 týždňov s postupným odkladaním dlahy ako pri zatvorených poraneniach. PIP kĺb sa dlahuje na noc, cez deň sa mobilizuje. Pri tejto metóde existuje riziko vzniku boutonniere deformity [1,2,3,8,9,10].
9. Tenotómia centrálneho pruhu extenzorového aparátu a) transcízia centrálneho pruhu, b) proximálna retrakcia extenzorového aparátu [2] Fig. 9: Tenotomy of the central strip of extensor apparatus a) transcision of the central strip, b) proximal retraction of the extensor apparatus [2] ![Tenotómia centrálneho pruhu extenzorového aparátu
a) transcízia centrálneho pruhu, b) proximálna retrakcia extenzorového aparátu [2]
Fig. 9: Tenotomy of the central strip of extensor apparatus
a) transcision of the central strip, b) proximal retraction of the extensor apparatus [2]](https://www.prolekare.cz/media/cache/resolve/media_object_image_small/media/image/a6f769624e8bbe619673b658594bfbef.jpg)
Iný spôsob korekcie pri úplnom pasívnom rozsahu pohybu IP kĺbov je použitie šľachového transplantátu z musculus palmaris longus na rekonštrukciu ORL, ktorého úlohou je koordinovaná flexia a extenzia DIP a PIP kĺba (Obr. 10) [3,11].
10. Rekonštrukcia ORL šľachovým transplantátom Koniec transplantátu sa prišije na terminálny extenzor, vedie sa medzi flexorovou šľachou a volárnou platničkou PIP kĺba, prevedie sa diafýzou proximálneho článku a zafixuje sa na opačnej strane na koži cez gombík [11]. Fig. 10: ORL reconstruction with the tendon graft One end of the tendon graft if fixed to the terminal extensor. The graft is passed between the flexor tendon and PIP joint volar plate, then through the diaphysis of the proximal phalanx and fixed on the opposite site on the skin through the button [11]. ![Rekonštrukcia ORL šľachovým transplantátom
Koniec transplantátu sa prišije na terminálny extenzor, vedie sa medzi flexorovou šľachou a volárnou platničkou PIP kĺba, prevedie sa diafýzou proximálneho článku a zafixuje sa na opačnej strane na koži cez gombík [11].
Fig. 10: ORL reconstruction with the tendon graft
One end of the tendon graft if fixed to the terminal extensor. The graft is passed between the flexor tendon and PIP joint volar plate, then through the diaphysis of the proximal phalanx and fixed on the opposite site on the skin through the button [11].](https://www.prolekare.cz/media/cache/resolve/media_object_image_small/media/image/b1c4d274f85758962ca10eaed73b63fc.jpg)
3. a 4. štádium: chronické mallet deformity s flekčnou kontraktúrou DIP kĺba majú byť vyhodnotené aj röntgenologicky. Pokiaľ je zachovaná kĺbová štrbina, je možný návrat pasívnej extenzie dynamickým dlahovaním a následná korekcia niektorou z uvedených metód použiteľných pri úplnom pasívnom rozsahu pohybu DIP kĺba. Pri výraznej kontrakcii kolaterálnych ligament a volárnej platničky DIP kĺba nemusí byť dlahovanie dostatočne účinné. Pri chirurgickej intervencii je potom nutné vykonať aj volárnu kapsulotómiu a discíziu časti kolaterálnych ligament DIP kĺba. Pokiaľ je prítomná artróza alebo chronická palmárna subluxácia distálneho článku, nie je možné vyhnúť sa artrodéze DIP kĺba v 10° flexii.
Záver
Správna diagnostika a zhodnotenie typu mallet deformity s vhodne zvolenou terapiou a rehabilitáciou sú veľmi dôležité parametre na optimálnu obnovu rozsahu pohybu, bez deformít nadväzujúcich kĺbov. Pri fixácii je nutné vždy ponechať PIP kĺb voľný. Akokoľvek perfektné primárne ošetrenie môže mať insuficientné výsledky, pokiaľ je nesprávne vedená následná starostlivosť. Aj keď ide o zdanlivo malé poškodenie, zanedbanie precízneho ošetrenia mallet deformity môže mať za následok ďalšie deformity súvisiacich kĺbov a výrazné poškodenie funkcie ruky a obmedzené opätovné zaradenie do pracovného procesu.
MUDr. Darina Oravcová
Oddělení plastické chirurgie
Krajská nemocnice T. Bati, a.s.
Havlíčkovo nábřeží 600
762 75 Zlín
e-mail: dari.oravcova@gmail.com
Sources
1. Bidic SM, Schaub T. Extensor tendons. In: Selected readings in plastic surgery. Dallas, Selected Readings in Plastic Surgery Inc. 2009;10,26 : 1–23.
2. Tubiana, R, Gillbert A, Masquelet AC. Extensor tendons. In: Tubiana R, Gillbert A, Masquelet AC. An atlas of surgical techniques of the hand and wrist. 1. vyd. London, Informa Healthcare 1999 : 254–278.
3. Baratz ME, Schmidt CC, Hughes TB. Extensor tendon injuries. In: Green DP, Hotchkiss RN, Pederson WC, et al. Green‘s operative hand surgery. 5. ed. 1. vol. Philadelphia, Elsevier 2005 : 187–218.
4. Hellmuth T, Schmoranzová A, Sukop A, Dráč P. Extenzory. In: Sukop A, et al. Akutní poranění ruky. 1. vyd. Praha, Galén 2013 : 73?78.
5. Schmidt B, Weinberg A, Friedrich H. The mallet finger in children and adolescents. Handchir Mikrochir Plast Chir 2008;40,3 : 149–152.
6. Slodička R. Poranění šlachového systému. In: Pilný J, Slodička R, et al. Chirurgie ruky. 1. vyd. Praha, Grada Publishing 2011 : 294–297, 308.
7. Asghar M, Helm RH. Central slip tenotomy for chronic mallet finger. Surgeon 2013;11, 5 : 264 –266.
8. Bates SJ, Chang J. Repair of the extensor tendon system. In: Grabb WC, Smith JW. Plastic surgery [CD-ROM]. 6. vyd. Philadelphia, Lippincott Williams & Wilkins 2006 : 16.
9. Carlson MG. Cerebral palsy. In: Green DP, Hotchkiss RN, Pederson WC, et al. Green‘s operative hand surgery. 5. ed. 2. vol. Philadelphia, Elsevier 2005 : 1232–1233.
10. Suh N, Wolfe SW. Soft tissue mallet finger injuries with delayed treatment. J Hand Surg [Am] 2013;38,9 : 1803–1805.
11. Kleinman WB, Petersen DP. Oblique retinacular ligament reconstruction for chronic mallet finger deformity. J Hand Surg [Am] 1984;9 : 399–404.
Labels
Surgery Orthopaedics Trauma surgery
Article was published inPerspectives in Surgery

2014 Issue 3-
All articles in this issue
- Histopathological differential diagnosis of primary liver tumors
- Organisation and use of a tumour tissue bank
- Injury of the extensor mechanism in the zone I – mallet deformity
- Analysis of complications and clinical and pathologic factors in relation to the laparoscopic cholecystectomy
- Standardization of pancreatic cancer specimen pathological examination
- Transtibial amputation: sagittal flaps in patients with diabetic foot syndrome
- GIST of the small bowel in neurofibromatosis terrain as a source of massive bleeding
- Pathologic fluid collection of mesentery, differential diagnosis of mesenteric cysts – case report
- General principles of handling tissues and organs intended for examination in histopathology – pathologists’ requirements for surgeons
- Lymphatic metastasizing – viewed by pathologist
- Perspectives in Surgery
- Journal archive
- Current issue
- Online only
- About the journal
Most read in this issue- Lymphatic metastasizing – viewed by pathologist
- Pathologic fluid collection of mesentery, differential diagnosis of mesenteric cysts – case report
- Transtibial amputation: sagittal flaps in patients with diabetic foot syndrome
- Injury of the extensor mechanism in the zone I – mallet deformity
Login#ADS_BOTTOM_SCRIPTS#Forgotten passwordEnter the email address that you registered with. We will send you instructions on how to set a new password.
- Career

