-
Medical journals
- Career
Možnosti predikce pN pozitivity u T3 nádorů rekta
Authors: T. Dušek 1,2; A. Ferko 1; J. Örhalmi 1; M. Chobola 1; O. Sotona 1; D. Hadži Nikolov 3; E. Hovorková 3
Authors‘ workplace: Chirurgická klinika Fakultní nemocnice Hradec Králové a Lékařské Fakulty UK v Hradci Králové přednosta kliniky: prof. MUDr. A. Ferko, CSc. 1; Katedra vojenské chirurgie, Fakulta vojenského zdravotnictví, Hradec Králové, Univerzita obrany, Brno vedoucí: doc. MUDr. J. Páral, Ph. D. 2; Fingerlandův ústav patologie Fakultní nemocnice Hradec Králové a Lékařské Fakulty UK v Hradci Králové přednosta ústavu: prof. MUDr. A. Ryška, Ph. D. 3
Published in: Rozhl. Chir., 2014, roč. 93, č. 12, s. 572-576.
Category: Original articles
Podpořeno MZ ČR – RVO (FNHK, 00179906)
Overview
Úvod:
pN+ stadium je faktorem, který ovlivňuje strategii léčby T3 karcinomu rekta. Senzitivita předoperačních zobrazovacích vyšetření, odhalujících N+, není zcela uspokojivá. Rizikové faktory, které jsou spojeny s pN+ stadiem a zjistitelné předoperačními vyšetřeními, nejsou u T3 karcinomu zatím spolehlivě identifikovány. Cílem práce je analýza prediktivních faktorů, které mají vliv na vznik metastatického postižení uzlin u T3 karcinomu rekta.Materiál a metodika:
Zhodnocena byla skupina pacientů s resekčním výkonem pro (y)pT3 karcinom rekta operovaných na chirurgické klinice Fakultní nemocnice v Hradci Králové v období od 1. 1. 2011 do 28. 2. 2014. Data byla sbírána prospektivně a ukládána do registru pro karcinom rekta. Sledovanými parametry byly věk, pohlaví, lokalizace nádoru, cirkumferentní topografie nádoru, hloubka penetrace nádoru do mezorekta, počet odebraných a pozitivních uzlin, grading, přítomnost angioinvaze, lymfangioinvaze a perineurálního šíření a podstoupení neoadjuvantní (chemo)radioterapie.Výsledky:
Do studie bylo zařazeno 89 pacientů s T3 karcinomem rekta. Resekce pro karcinom horního rekta byla provedena u 22 (24,7 %) pacientů, středního rekta u 37 (41,6 %) a dolního rekta 30 (33,7 %) pacientů. Primárně operováno bylo 38 (42,7 %) pacientů, neoadjuvantní chemoradioterapii mělo 41 (46,1 %) pacientů, ozářením bylo léčeno 10 (11,2 %) pacientů. Stadium pN+ bylo zjištěno u 51 (57,3 %) pacientů. Statistickou analýzou byly identifikovány rizikové faktory pro pN+: lymfangioinvaze (p≤0,001), angioinvaze (p=0,030) a perineurální šíření tumoru (p=0,010). Na hranici statistické významnosti pro pN+ byl zjištěn vliv nízkého gradingu tumoru (p=0,084). Hloubka penetrace nádoru do mezorekta nebyla statisticky významná (p=0,230).Závěr:
Naše studie prokázala, že pN pozitivita u T3 tumorů rekta je spojena s lymfovaskulární invazí, perineurálním šířením a nízkým gradingem nádoru. Přesná identifikace těchto faktorů před léčbou je ale zatím stále obtížná.Klíčová slova:
T3 karcinom rekta − hloubka penetrace − lymfovaskulární invaze − perineurální šíření − uzlinové postiženíÚvod
pN+ stadium je důležitým faktorem, který ovlivňuje strategii léčby karcinomu rekta [1]. Identifikace postižených lymfatických uzlin a lymfovaskulární invaze není zcela spolehlivá [2,3,4]. Nepřesná předléčebná diagnostika N stadia může vést k podhodnocení onemocnění a nepodstoupení neoadjuvantní léčby, které má za následek vyšší riziko lokální recidivy i dlouhodobého přežití pacientů. Naopak nadhodnocení N stadia vede ke zbytečnému přeléčení pacientů [5].
U časných stadií karcinomu rekta je staging určován pomocí endorektální sonografie. Toto vyšetření má pro T1 a T2 karcinomy vysokou senzitivitu i specificitu (77,8 %, resp. 92,0 %) [6,7]. Pro T3 a T4 karcinomy rekta je optimální zobrazovací metodou MRI. Ta zobrazuje hloubku penetrace tumoru do mezorektálního tuku se senzitivitou 81–92 % a specificitou 68−90 %. Problémem ale stále zůstává správná diagnostika metastaticky postižených uzlin v mezorektu. V jejich identifikaci má endorektální sonografie při porovnání s MRI nižší senzitivitu (55,0 % vs. 84,6 %), specificita je shodná (89,9 % vs. 83 %) [2,3,6,7].
Faktory, které ovlivňují vznik pN+ u časných stadií karcinomu rekta, jsou již známy. Ve skupině pT3 karcinomů rekta nejsou tito činitelé zcela objasněny. Cílem naší studie je identifikace faktorů, které predikují pN+ stadium u T3 karcinomů rekta. Při znalosti těchto rizikových faktorů bude možné pacienty s T3 karcinomem přesněji selektovat pro neadjuvantní léčbu.
Materiál a metodika
Zhodnocena byla skupina pacientů po resekci pro (y)pT3 karcinom rekta, operovaných na chirurgické klinice Fakultní nemocnice v Hradci Králové v období od 1. 1. 2011 do 28. 2. 2014. Data byla sbírána prospektivně a ukládána do registru pro karcinom rekta. Sledovanými parametry byly věk, pohlaví, lokalizace nádoru, cirkumferentní topografie nádoru, hloubka penetrace nádoru do mezorekta, počet odebraných a pozitivních uzlin, grading, přítomnost angioinvaze, lymfangioinvaze a perineurálního šíření a podstoupení neadjuvantní onkologické terapie.
Diagnóza karcinomu rekta a jeho předoperační staging byly provedeny standardními metodami (klinické vyšetření, koloskopie s odběrem biopsie, CT vyšetření trupu, MRI malé pánve a rekta, u některých pacientů i endorektální ultrasonografie).
Indikace k zahájení předoperační onkologické léčby byla stanovena multioborovým onkochirurgickým seminářem. Hlavním indikačním kritériem k tomuto postupu byl předoperační staging nádoru (T3N+). Po ukončení onkologické léčby bylo provedeno restagingové MRI vyšetření a chirurgická léčba proběhla nejméně po 8 týdnech od jejího ukončení.
Nefixovaný resekát rekta byl histopatologicky vyšetřen v souladu s „Histopatologickým protokolem pro karcinom rekta“, tj. určení (y)pTNM klasifikace, u T3 karcinomu i s určením hloubky penetrace do mezorektálního tuku a odečtením výšky volné tukové tkáně nad nádorem. Samozřejmostí je zjištění přítomnosti angioinvaze, lymfangioinvaze a perineurálního šíření nádoru i se stanovením jeho gradingu. Mikroskopicky jsou vyšetřeny všechny nalezené lymfatické uzliny. U pacientů, kteří podstoupili předoperační onkologickou léčbu, je odpověď nádoru na léčbu klasifikována podle Dworaka. Dále je hodnocena kvalita mezorektální excize a stanovení proximálního, distálního i cirkumferentního okraje. Hranice hloubky penetrace tumoru do mezorektálního tuku byla v naší studii stanovena na 5 mm.
Data byla hodnocena pomocí dvouvýběrového t-testu, neparametrického Mann-Whitney a Kolmogorov-Smirnova testu a χ2 testu nezávislosti.
Výsledky
Od 1. 1. 2011 do 28. 2. 2014 bylo na chirurgické klinice Fakultní nemocnice v Hradci Králové operováno pro karcinom rekta celkem 267 pacientů. Z tohoto celkového počtu byla provedena resekce rekta pro T3 karcinom u 89 pacientů (33,3 %), ve skupině bylo 60 mužů (67,4 %) a 29 žen (32,6 %). Průměrný věk byl 66,1 roku (medián 67 roků).
Resekce pro karcinom horního rekta byla provedena u 22 (24,7 %) pacientů, středního rekta u 37 (41,6 %) a dolního rekta 30 (33,7 %) pacientů. Primárně operováno bylo 38 (42,7 %) pacientů, neoadjuvantní chemoradioterapii podstoupilo 41 (46,1 %) pacientů, ozářením bylo léčeno 10 (11,2 %) pacientů. Stadium (y)pN+ bylo zjištěno u 51 (57,3 %) pacientů, stadium (y)pN0 u 38 (42,7 %) pacientů. Synchronní metastatické postižení jater bylo zjištěno u 22 pacientů, z toho u 4 (10,5 %) pacientů bez postižení uzlin, a naopak u 18 (35,3 %) pacientů s (y)pN+ (p=0,060).
Lymfangioinvaze nebyla ve skupině pN0 vůbec nalezena, ve skupině s pN+ byla popsána u 23 pacientů (45,1 %). Bez angioinvaze bylo ve skupině pN0 35 (92,1 %) pacientů, s angioinvazí 3 (7,9 %). Naproti tomu ve skupině pN+ mělo pozitivní angioinvazi 18 (35,3 %) pacientů, u 33 (64,7 %) pacientů nebyla angioinvaze popsána. Zjištění perineurálního šíření bylo nalezeno ve skupině pN0 u 3 (7,9 %) pacientů, u pN+ ve 22 případech (43,1 %). Statistickou analýzou tak byly identifikovány rizikové faktory pro pN+: lymfangioinvaze (p≤0,001), angioinvaze (p=0,030) a perineurální šíření tumoru (p=0,0010). Na hranici statistické významnosti pro pN+ byl zjištěn vliv nízkého gradingu tumoru (p=0,084). Penetrace tumoru do mezorekta do 5 mm byla zastižena při pN0 u 24 (63,2 %) pacientů, u pN+ u 19 (37,3 %). Nad 5 mm prorůstání bylo zastiženo u pN0 u 14 pacientů (36,8 %), u pN+ 32 (62,7 %). Hloubka penetrace nádoru do mezorekta nebyla statisticky významná (p=0,230), (Tab. 1).
Table 1. Demografická a klinická data Tab. 1: Demographic and clinical data 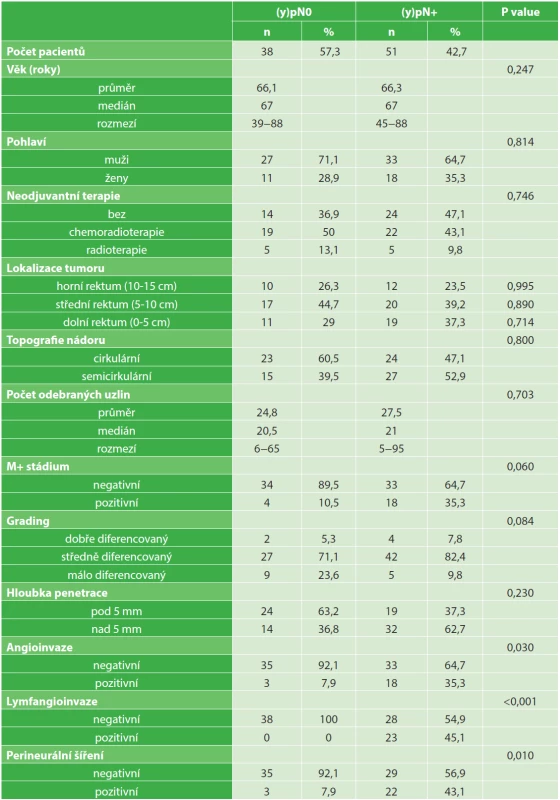
Diskuze
Léčba karcinomu rekta je závislá na stagingu onemocnění v době stanovení diagnózy. Obecně platí, že časná stadia onemocnění (T1N0, T2N0) jsou indikována k primární chirurgické léčbě. Stejně tak i lokálně pokročilé tumory T4 jsou jednoznačně určeny k předoperační onkologické léčbě. T3 karcinomy rekta jsou ale nehomogenní skupinou, kde rozhodnutí o absolovování předoperační onkologické léčby závisí na postižení lymfatických uzlin v mezorektu. Pozitivní nodální stadium u T3 karcinomu rekta se pohybuje v rozmezí 22 – 58,4 % pacientů [5,8,9].
Podhodnocení N+ stadia bez předoperační léčby vede k vyššímu riziku časné lokální recidivy, naopak nadhodnocení N stadia vede k přeléčení pacientů [10,11]. Fuciniho prospektivní studie porovnávala dvě skupiny pacientů – s primární chirurgickou léčbou a resekcí po neoadjuvantní chemoradioterapii. Pooperační morbidita byla u obou skupin shodná (43 % vs. 44 %). Závažné komplikace se ale u skupiny s NCHRT vyskytly ve 21 %, zatímco u pacientů primárně operovaných v 11 %. Nejčastější komplikací byl leak anastomózy [5]. Riziko lokální recidivy u T3N0 karcinomů s radikálně onkologicky provedenou resekcí se pohybuje mezi 4–9,5 % [8,12,13,14]. Podmínkou pro provedení primární resekce je neinfiltrovaná mezorektální fascie tumorem se zachováním alespoň 2mm lemu zdravé mezorektální tkáně [15].
Jaké jsou další možnosti predikce pN+ u T3 karcinomu rekta?
Jednoznačně byly v literatuře rozpoznány rizikové faktory pro N+ stadium: lymfangioinvaze, hloubka penetrace (T1 vs. T2), diferenciace tumoru, angioinvaze a mucinozní složka tumoru [16,17,18,19]. V naší práci byly jako statisticky významné faktory pro vznik N+ stadia určeny angioinvaze (p=0,030), lymfangioinvaze (p <0,001) a perineurální šíření (p=0,010).
Lymfovaskulární invaze (LVI) je u T3 a T4 karcinomů rekta nalézána až ve 34,9 % případů, zatímco u T2 karcinomů pouze v 9,2 %. Její vliv na postižení uzlin dokazuje práce Hohn Lee. Skupina pacientů bez LVI měla pN+ popsáno pouze v 17,2 %. Pokud bylo LVI přítomno, tak metastatické postižení uzlin bylo nalezeno v 55,1 % [20].
Přítomnost perineurálního šíření (PNI), které je dalším silným a nezávislým prediktivním faktorem spojeným s postižením lymfatických uzlin, potvrdila i naše studie [21]. Práce Penga uvádí, že perineurální šíření karcinomu bylo nalezeno u 24,3 % pacientů s T3N0 onemocněním. Perineurální šíření tumoru má velký vliv i na riziko vzniku lokální recidivy. V pětiletém období sledování byla popsána ve 22,7 % pacientů s PNI+, zatímco u pacientů s PNI - byla nalezena u 7,9 % [11].
Předpoklad, že hloubka penetrace tumoru do mezorekta může být dalším prognostickým faktorem pro postižení lymfatických uzlin mezorekta, nebyl v naší studii potvrzen (p=0,230). Hloubka penetrace T3 tumoru do mezorekta je ale významným prognostickým faktorem ovlivňujícím přežití pacienta [22,23,24]. Disease free survival v pětiletém období byl u pacientů s invazí tumoru do mezorekta nad 5 mm dosažen u 55,2 %, ve skupině pod 5 mm u 77,6 % pacientů [9].
Stupeň diferenciace nádoru je v řadě studií považován za faktor významně ovlivňující schopnost zakládat uzlinové metastázy [14,16]. V naší studii nebyl tento vztah potvrzen, i když se pohyboval na hranici statistické významnosti (p=0,084). Zajímavým zjištěním v našem souboru bylo ale vyšší zastoupení málo diferencovaného karcinomu ve skupině (y)pN0 proti skupině (y)pN+ (23,6 % vs. 9,8 %).
Podstatný závěr přináší i studie Kajiwary, která prokázala, že se stoupajícím počtem pozitivních prediktivních faktorů roste riziko postižení uzlin mezorekta (Tab. 2) [25].
Table 2. Riziko N+ ve vztahu k počtu pozitivních prediktivních faktorů (dle Kajiwary) Tab. 2: Risk of N+ according to the number of positive predictive factors (according to Kajiwara) 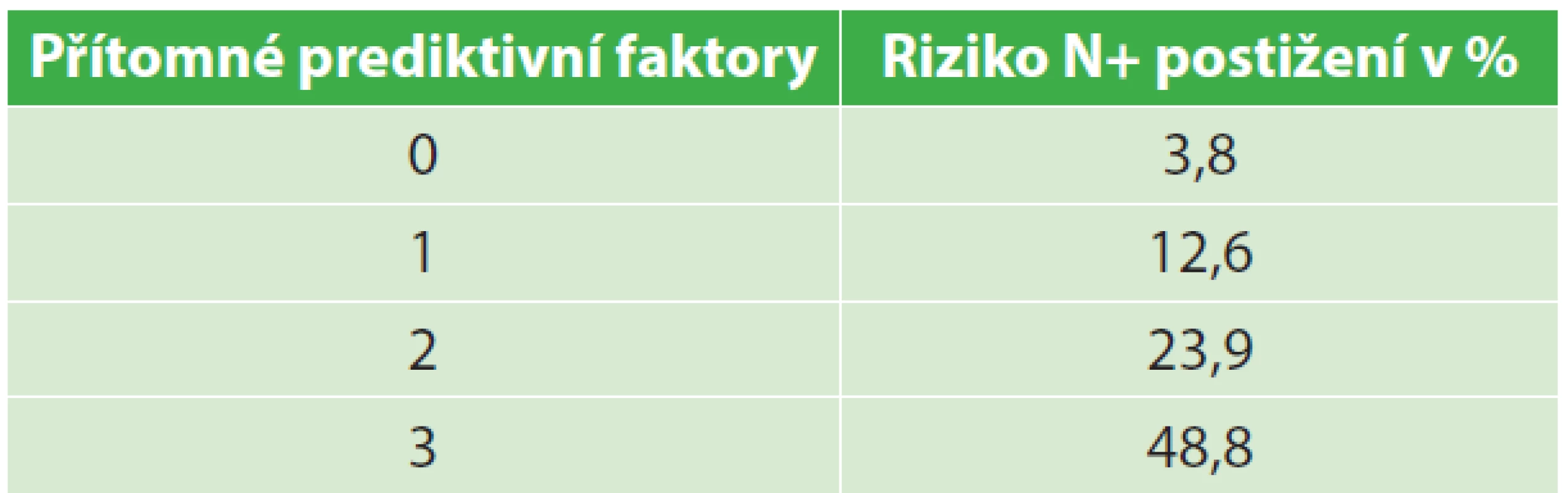
Závěr
Naše studie prokázala, že pN pozitivita u T3 tumorů rekta je spojena s lymfovaskulární invazí, perineurálním šířením a nízkým gradingem nádoru. Identifikace těchto faktorů před léčbou je ale zatím stále obtížná.
Seznam zkratek:
LVI − lymfovaskulární invaze
PNI − perineurální šíření
NCHRT − neoadjuvantní chemoradioterapie
MUDr. Tomáš Dušek
chirurgická klinika
LF UK a FN Hradec Králové
Sokolská 581
500 05 Hradec Králové
e-mail: dusek.t@email.cz
Sources
1. Shin JY, Kwan HH. Prognostic significance of lymph node ratio in stage III rectal cancer. J Korean Soc Coloproctol 2011;27 : 252−9.
2. Al-Sukhni E, Milot L, Fruitman M, Beyene J, Victor JCh, et al. Diagnostic accuracy of MRI for assesment of T category, lymph node metastases, and circumferential resection margin involvement in patients with rectal cancer: a systematic review an meta-analysis. Ann Surg Oncol 2012;19 : 2212−23.
3. Zhou J, Songhua Z, Qiong Z, Hangjhun G, Yidong W, et la. Prediction of nodal involvement in primary rectal carcinoma without invasion to pelvic structures: accuracy of preoperative CT, MR, and DWIBS assessments. PloS One 2014;4,published online.
4. Merkel S, Mansmann U, Siassi M, Papadopoulos T, Hohenberger W, et al. The prognostic inhomogenity in pT3 rectal carcinomas. Int J Colorectal Dis 2001;16 : 298−304.
5. Fucini C, Pucciani F, Elbetti C, Gattai R, Russo A. Preoperative radiochemotherapy in T3 operable low rectal cancers: A gold standard? World J Surg 2010;34 : 1609−14.
6. Yimei J, Ren Z, Lu X, Huan Z. A comparison between the reference values of MRI and EUS and their usefulness to surgeons in rectal cancer. Eur Rev Med Pharmacol Sci 2012;16 : 2069−77.
7. Ren JH, Guo FJ, Dai WD, Han XJ, Ma N. Study of endorectal ultrasonography in the staging of rectal cancer. Chin Med J (Engl) 2012;125 : 3740−43.
8. Baek SJ, Kim SH, Kwak JM, Cho JS, Shin JW, et al. Selective use of preoperative chemoradiotherapy for T3 rectal cancer can be justified: Analysis of local reccurence. World J Surg 2013;37 : 220−6.
9. Shin R, Jeong SY, Yoo HY, Park KJ, Heo SCh, et al. Depth of mesorectal extension has prognostic significance in patients with T3 rectal cancer. Dis Colon Rectum 2012;55 : 1220−28.
10. Guillem JG, Díaz-González JA, Minsky BD, Valentini V, Jeong SY, et al. cT3N0 rectal cancer: potential overtreatment with preoperative chemoradiotherapy is warranted. J Clin Oncolog. 2008;20 : 368−73 .
11. Augestad KM, Lindsetmo RO, Stulberg J, Reynolds H, Senagore A, et al. International rectal cancer Study Group (IRCSG). International preoperative rectal cancer management staging, neodjuvant treatment and impact of multidisciplinary teams. World J Surg 2010;34 : 2689−700.
12. Peng J, Sheng W, Huang D, Venook AP, Xu Y, et al. Perineural invasion in pT3N0 rectal cancer. The incidence and its prognostic Effect. Cancer 2011;117 : 1415−21.
13. Picon AI, Moore HG, Sternberg SS, Minksy BD, Paty PB, et al. Prognostic significance of depth of gross or microscopic perirectal fat invasion in T3N0M0 rectal cancers following sharp mesorectal excision and no adjuvant therapy. Int J Colorectal Dis 2003;18 : 487−92.
14. Nissan A, Stojadinovic A, Shia J, Hoos A, Guillem JG, et al. Predictors of recurrence in patients with T2 and early T3, N0 adenocarcinoma of the rectum treated by surgery alone. J Clin Oncol 2006;24 : 4078−84.
15. Frasson M, Garcia-Granero E, Roda D, Flor-Lorente B, Roselló S, et al. Preoperative chemoradiation may not always be needed for patients with T3 and T2N+ rectal cancer. Cancer 2011;117 : 3118−25.
16. Glasgow SC, Bleier JIS, Burgart LJ, Finne ChO, Lowry AC. Meta-analysis of histopathological features of primary colorectal cancers that predict lymph node metastases. J Gastrointestinal Surg 2012;16 : 1019−28.
17. Carrara A, Mangiola D, Pertile R, Ricci A, Motter M, et al. Analysis of risk factors for lymph nodal involvement in early stages of rectal cancer: when can local excision be considered an appropriate treatment? Systematic review and meta-analysis of the literature. Int J Surg Oncol 2012;published online.
18. Saraste D, Gunnarsson U, Janson M. Predicting lymph node metastases in early rectal cancer. Eur J Cancer 2013;49 : 1104−08.
19. Huh JW, Kim HR, Kim YJ. Lymphovascular or perineural invasion may predict lymph node metastasis in patients with T1 and T2 colorectal cancer. J Gastrointest Surg 2010;14 : 1074−80.
20. Jong HL, Hong SJ, Jun-Gi K, Hyun MCh, Byoung YS, et al. Lymphovascular invasion is a prognosticator in rectal cancer patients who receive preoperative chemoradiotherapy followed by total mesorectal excision. Ann Surg Oncol 2012;19 : 1213−21.
21. Peschl EM, Pollheimer MJ, Kornprat P. Perineural invasion: correlation with aggressive phenotype and independent prognostic variable in both colon and rectum cancer. J Clin Oncol 2010;28 : 358−60.
22. Pollhemimer M, Kornprat P, Pollheimer VS, Lindtner RA, Schlemmer A, et al. Clinical significance of pT subclassification in surgical pathology of colorectal cancer. Int J Colorectal Dis 2010,25 : 187−96.
23. Miyoshi M, Ueno H, Hashiguchi Y, Mochizuki H, Talbot IC. Extent of mesorectal tumor invasion as a prognostic factor after curative surgery for T3 rectal cancer patients. Ann Surg 2006;243 : 492−8.
24. Brandt WS, Yong S, Abood G, Micetich K, Walther A, et al. The depth of post-treatment perirectal tissue invasion is a predictor of outcome in patients with clinical T3N1M0 rectal cancer treated with neoadjuvant chemoradiation followed by surgical resection. Am J Surg 2014;207 : 357−60.
25. Kajiwara Y, Ueno H, Hashiguchi Y, Mocjizuki H, Hase K. Risk factors of nodal involvement in T2 colorectal cancer. Dis Colon Rectum 2010;53 : 1393−99.
Labels
Surgery Orthopaedics Trauma surgery
Article was published inPerspectives in Surgery

2014 Issue 12-
All articles in this issue
- Transanální totální mezorektální excize pro karcinom rekta – jen módní trend?
- Resekce jater pro metastázy kolorektálního karcinomu – současnost a perspektivy
- Možnosti predikce pN pozitivity u T3 nádorů rekta
- Rizikové faktory anastomotické insuficience po resekcích konečníku – Multicentrická studie
- Komplikovaná mezenteriální ischemie
- Entrapment syndrom podkolenní tepny
- Perspectives in Surgery
- Journal archive
- Current issue
- Online only
- About the journal
Most read in this issue- Entrapment syndrom podkolenní tepny
- Komplikovaná mezenteriální ischemie
- Transanální totální mezorektální excize pro karcinom rekta – jen módní trend?
- Možnosti predikce pN pozitivity u T3 nádorů rekta
Login#ADS_BOTTOM_SCRIPTS#Forgotten passwordEnter the email address that you registered with. We will send you instructions on how to set a new password.
- Career

