-
Medical journals
- Career
Chirurgická léčba jaterních metastáz kolorektálního původu v České republice: současný celostátní survey
Authors: M. Ryska 1; J. Pantoflíček 1; L. Dušek 2
Authors‘ workplace: Univerzita Karlova, 2. LF UK a ÚVN Praha, Chirurgická klinika, přednosta: prof. MUDr. Miroslav Ryska, CSc. 1; Ústav biostatistiky a analýz, Přírodovědecká a Lékařská fakulta, MU Brno ředitel: doc. RNDr. Ladislav Dušek, Ph. D. 2
Published in: Rozhl. Chir., 2010, roč. 89, č. 2, s. 100-108.
Category: Monothematic special - Original
Overview
Úvod:
Česká republika je na 1. místě na světě v incidenci kolorektálního karcinomu (KRK). Játra jsou nejčastějším místem metastázování kolorektálního karcinomu (JMKRK). Vyvinou se přibližně u 60 % nemocných. Resekce jater, kterou je možné provést u 20 % nemocných s JMKRK, je nejúčinnější léčebná modalita, potencionálně kurabilní, která spolu s adjuvantní chemoterapií umožňuje 50% pětileté přežití.Cíl:
Zjistit, kolik nemocných je indikováno každoročně k jaterní resekci v ČR a jaká je tato potřeba vzhledem k predikovanému množství pacientů s JMKRK vhodných k provedení resekce.Metoda:
Odpovědi z dotazníků odeslaných na 140 chirurgických pracovišť v roce 2001 a na 142 chirurgických pracovišť v roce 2009 týkajících se počtu provedených jaterních resekcí porovnat s údaji podobné akce v Holandsku a Rakousku a dále s údaji v Národním onkologickém registru.Výsledky:
V roce 2000 bylo provedeno 217 jaterních resekci, z toho 57 velkých. V roce 2008 to bylo 466, z toho 140 velkých resekcí (navýšení o 114,7 %). Poměr počtu provedených jaterních resekcí k predikovanému počtu resekcí, vyjádřených v procentech, byl v roce 2000, resp. v roce 2008, 24,1 % resp. 49,4 % (navýšení přibližně o 100 %). Udané počty operací pro JMKRK jsou v Národním onkologickém registru zahrnuty v celkovém počtu jaterních malignit, tj. primárních i sekundárních.Závěr:
Vysoká incidence KRK v ČR znamená vysoký výskyt JMKRK. Při udávaném 60% výskytu rozvoje JMKRK u těchto nemocných a 20% resekabilitě lze v ČR každoročně očekávat přibližně 1 000 pacientů indikovaných k chirurgické léčbě JMKRK. Podle provedené celostátní dotazníkové akce v roce 2001 a v roce 2009 autoři shledali více než dvojnásobný nárůst počtu jaterních resekcí. Nicméně v současné době má pouze 50 % nemocných s JMKRK šanci dostat v ČR optimální terapii. Hodnocení kvality péče o tyto nemocné bude vyžadovat dalších klinických studií.Klíčová slova:
kolorektální karcinom – játra – metastázy – resekce – dotazníkČeská republika zaujímá vedoucí postavení ve světových statistikách incidence a mortality kolorektálního karcinomu (KRK) [1]. Podle trendů vývoje v posledních 30 letech je predikovaná incidence KRK na rok 2010 v České republice 8 387 nových pacientů (CI 90%: 7 612; 9 167) (Tab. 1). 1 989 nemocných můžeme očekávat ve 3. stadiu (CI 90%: 1 849; 2 130) a 1 926 pacientů (CI 90%: 1792; 2 063) ve 4. stádiu onemocnění s tím, že u dalších téměř 850 nemocných není stadium onemocnění známo. Více než 4 000 nemocných se tak bude letos v ČR nacházet v pokročilém stadiu onemocnění.
Table 1. Odhad incidence KRK v České republice pro rok 2010 [2] ![Odhad incidence KRK v České republice pro rok 2010 [2]](https://www.prolekare.cz/media/cache/resolve/media_object_image_small/media/image/922b2dd8a2d3486a97627a3dfdff6897.png)
Table 2. Odhad prevalence KRK V České republice pro rok 2010 [2] ![Odhad prevalence KRK V České republice pro rok 2010 [2]](https://www.prolekare.cz/media/cache/resolve/media_object_image_small/media/image/b5a1f358a294795187657b178168d66e.png)
Chirurgické odstranění JMKRK je v současné době považováno za jediný potencionálně radikální terapeutický postup. Spolu s adjuvantní chemoterapií lze dosáhnout u takto léčených pacientů 50% pětiletého přežití. Uvádí se, že pouze u 20 % nemocných s JMKRK lze ložiska primárně radikálně resekovat [4]. Existující metody downstagingu (lépe řečeno downsizingu) – neoadjuvantní chemoterapie, chemoembolizace – pomocí kterých lze procento resekability druhotně navýšit [5, 6]. U nás se tyto metody místy používají, nicméně na úrovni ČR doposud systematicky nikoliv.
Dalším problémem je skutečnost, že kritéria resekability se při srovnání chirurgických pracovišť zabývajících se jaterní chirurgií výrazně liší [7]. Často se diskutuje o vhodnosti a indikaci ablativních technik [8]. Ani adjuvantní terapie po resekčním výkonu na játrech u nás doposud nedoznala jasných algoritmů. A tak pouze část nemocných má šanci absolvovat optimální terapii založenou jednak na systémovém přístupu [9], jednak na principech personalizované onkologie [10].
Cílem naší práce je zhodnotit výsledek dotazníkové akce zaměřené na chirurgickou léčbu JMKRK v České republice, kterou jsme provedli v roce 2008 a srovnat ji s podobnou dotazníkovou akcí, kterou jsme uskutečnili v letech 1998–2000 [11]. Získané údaje dále srovnat s údaji uvedenými v databázi Národního onkologického registru (NOR) a informovat odbornou veřejnost o současném stavu léčby těchto nemocných u nás. Autoři si dále kladou za cíl dát podnět ke zlepšení systémových opatření směřovaných ke zlepšení péče o tyto nemocné.
METODA
Na jaře roku 2001 rozeslala Česká společnost hepatopankreatobiliární chirurgie dotazník na všechna chirurgická pracoviště v České republice. V dotazníku bylo položeno celkem 10 otázek týkajících se způsobu diagnostiky, operační taktiky, používaných přístrojů a dispenzarizace nemocných s JMKRK v letech 1998–2000. Součástí dotazníku byla data o počtu operací pro KRK, počtu operací pro metastázy KRK a uvedení jednotlivých typů výkonů [11].
Na rozeslané dotazníky odpovědělo celkem 75 (56 %) ze 140 obeslaných chirurgických pracovišť, většinou anonymně. Podle těchto údajů, které jsme porovnali s údaji ÚZIS, se jednalo o pracoviště provádějící celkově 70 až 80 % operací pro KRK v ČR. Odpovědi jsme rozdělili do dvou skupin. V první skupině bylo 51 pracovišť, které ročně provedly 20–50 resekcí střeva pro KRK a ojedinělé výkony pro JMKRK. V druhé skupině bylo 24 pracovišť, která prováděly resekce pro JMKRK.
Na začátku roku 2009 jsme rozeslali na chirurgická pracoviště ČR podobný dotazník. Tentokrát obsahoval 18 dotazů (Tab. 3)
Table 3. Dotazník zaslaný na chirurgická pracoviště ČR (k vyplnění údajů za rok 2008) 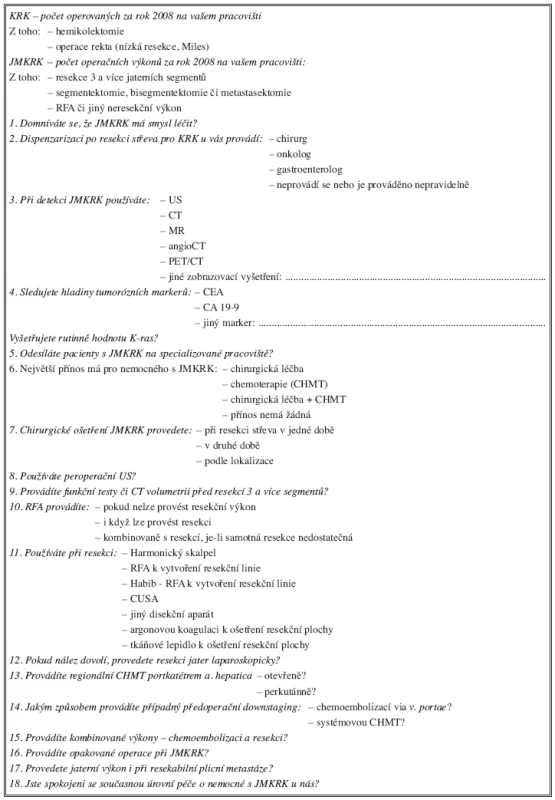
Na dotazník 2008 odpovědělo, překvapivě s uvedením svého názvu, 38 (27 %) z celkového počtu 142 obeslaných chirurgií. Z tohoto počtu se jednalo o 22 chirurgických klinik FN a velkých krajských nemocnic, u kterých byl předpoklad, že se jaterní chirurgií intenzivněji zabývaly. Z této skupiny jsme odpověď obdrželi ze 16 pracovišť a tak lze návratnost dotazníku podmínečně hodnotit jako 73% s tím, že na malých chirurgických pracovištích se jaterní chirurgie neprovádí nebo sporadicky provádí pouze metastasektomie (Tab. 4).
Table 4. Počet dotázaných a počet respondentů – údaje za léta 1998–2000 a za rok 2008 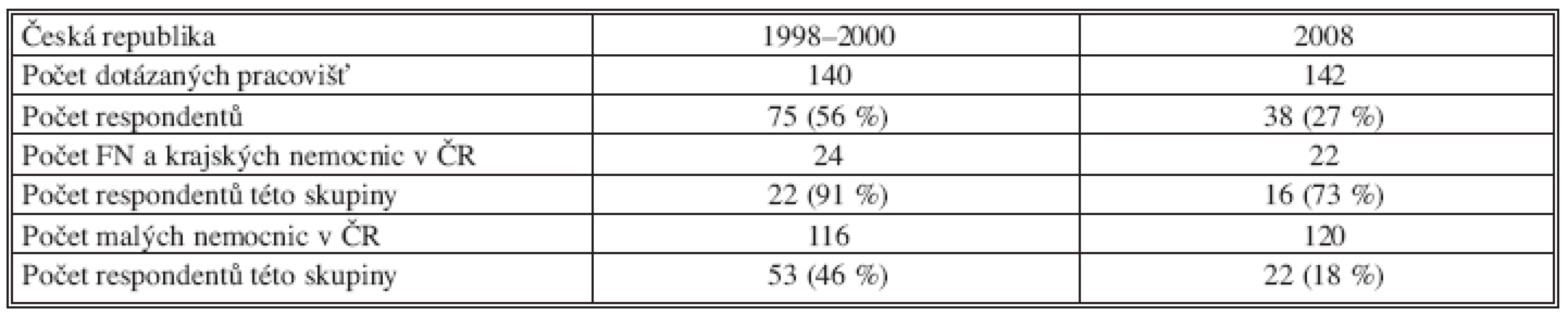
Výsledky dotazníku s údaji za rok 2008 jsme analyzovali a srovnali s výsledkem dotazníkové akce provedené před 10 roky v letech 1998–2000. Celostátní data získaná dotazníkovou akcí jsme porovnali s daty uvedenými v Národním onkologickém registru (NOR) a s obdobnými daty publikovanými v Holandsku v roce 2002 [17], v Rakousku v roce 2007 [7] a dalšími literárními údaji [13, 14].
VÝSLEDKY
Dispenzarizaci nemocných po primárním resekčním výkonu pro KRK prováděl v ČR chirurg v roce 1998 u 83 % a v roce 2008 u 89 % pacientů, onkolog u 56 % resp. u 68 % a gastroenterolog u 16 % resp. u 13 % nemocných (Tab. 5). U části nemocných se dispenzáře prováděné chirurgem či gastroenterologem a onkologem proto překrývaly.
Table 5. Rozdělení dispenzarizace nemocných po primární resekci střeva pro KRK 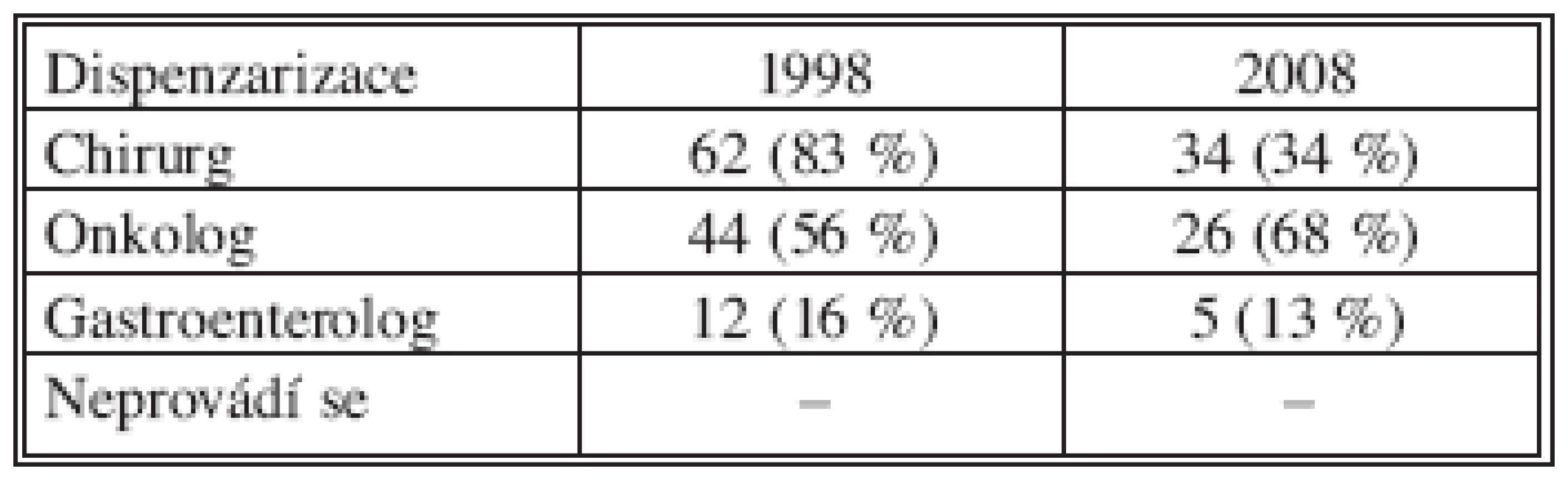
Všechna chirurgická pracoviště používala v roce 2008 v rámci dispenzářů k detekci rozvoje JMKRK abdominální US a CT, méně MR. Pouze u 53 % nemocných bylo provedeno PET vyšetření k detekci JMKRK a eventuálních extrahepatických metastáz KRK. Jiné zobrazovací metody respondenti neudávali (Tab. 6).
Table 6. Detekce JMKRK pomocí zobrazovacích metod 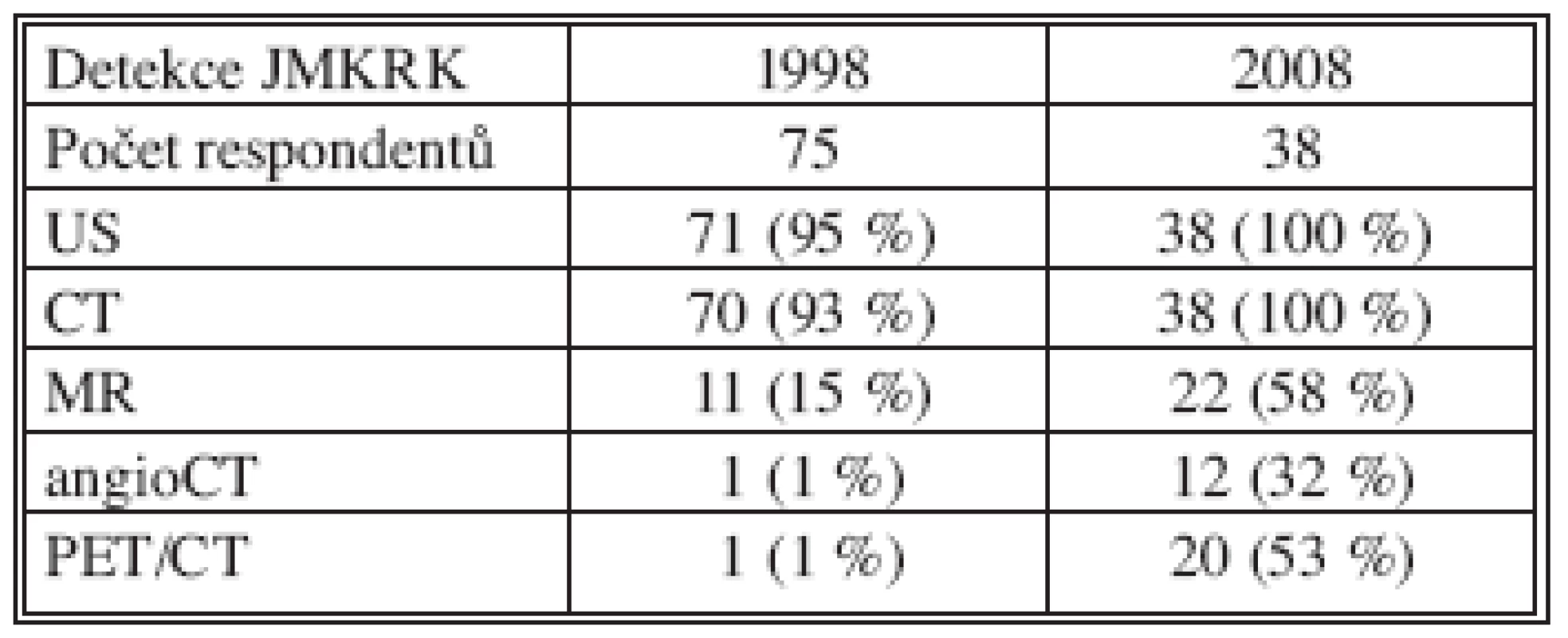
Pravidelně byly sledovány hladiny nádorových markerů: CEA, v roce 2008 i CA 19-9 u 100 % nemocných. Vyšetření K-ras u nemocných s KRK nebo JMKRK uvádělo pouze 24 % chirurgických pracovišť (Tab. 7).
Table 7. Sledování hladin nádorových markerů u nemocných s JMKRK 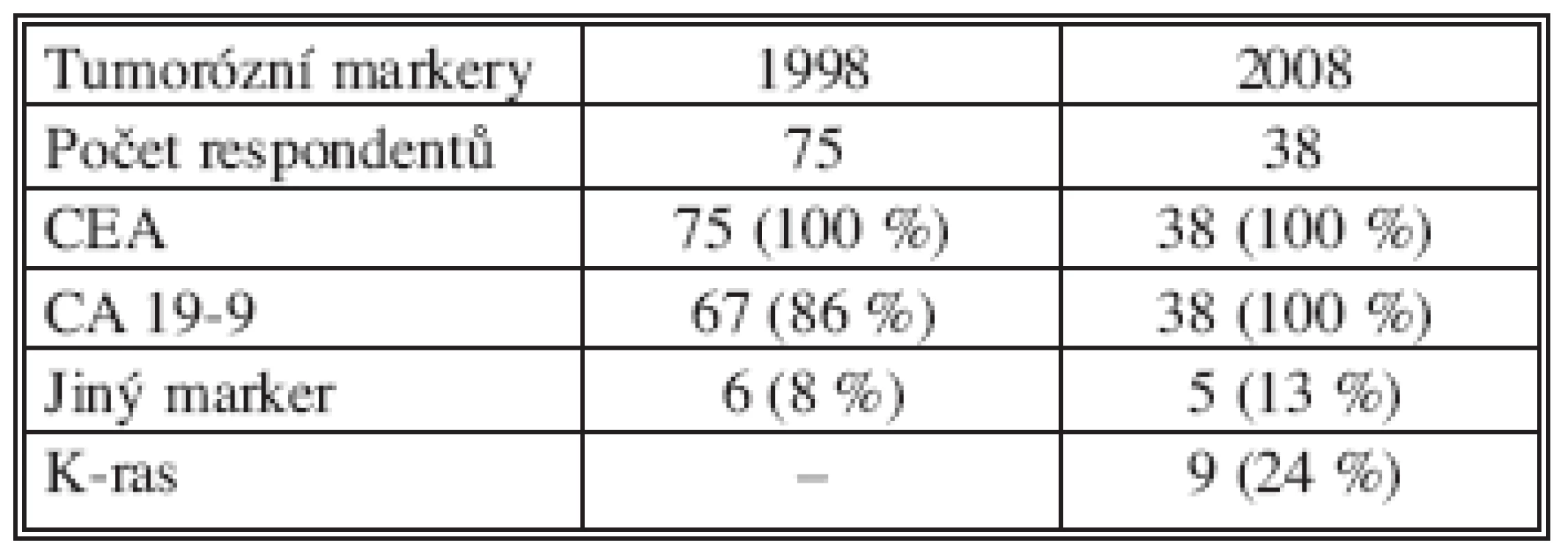
Na specializované pracoviště odesílá pacienta s JMKRK polovina z respondujících 38 chirurgických pracovišť: z fakultních a krajských nemocnic dvě (10 % z celkového počtu 19 odesílajících pracovišť), z malých nemocnic 17 (90 %).
V roce 1998 uvádělo 66 % respondentů, že léčebný význam u nemocného s JMKRK má izolovaný chirurgický výkon. O 10 let později převažuje mezi chirurgy povědomí, v souladu se současnými poznatky, že terapeuticky je nejpřínosnější kombinovaná léčba (Tab. 8).
Table 8. Posuzování efektivity léčby JMKRK 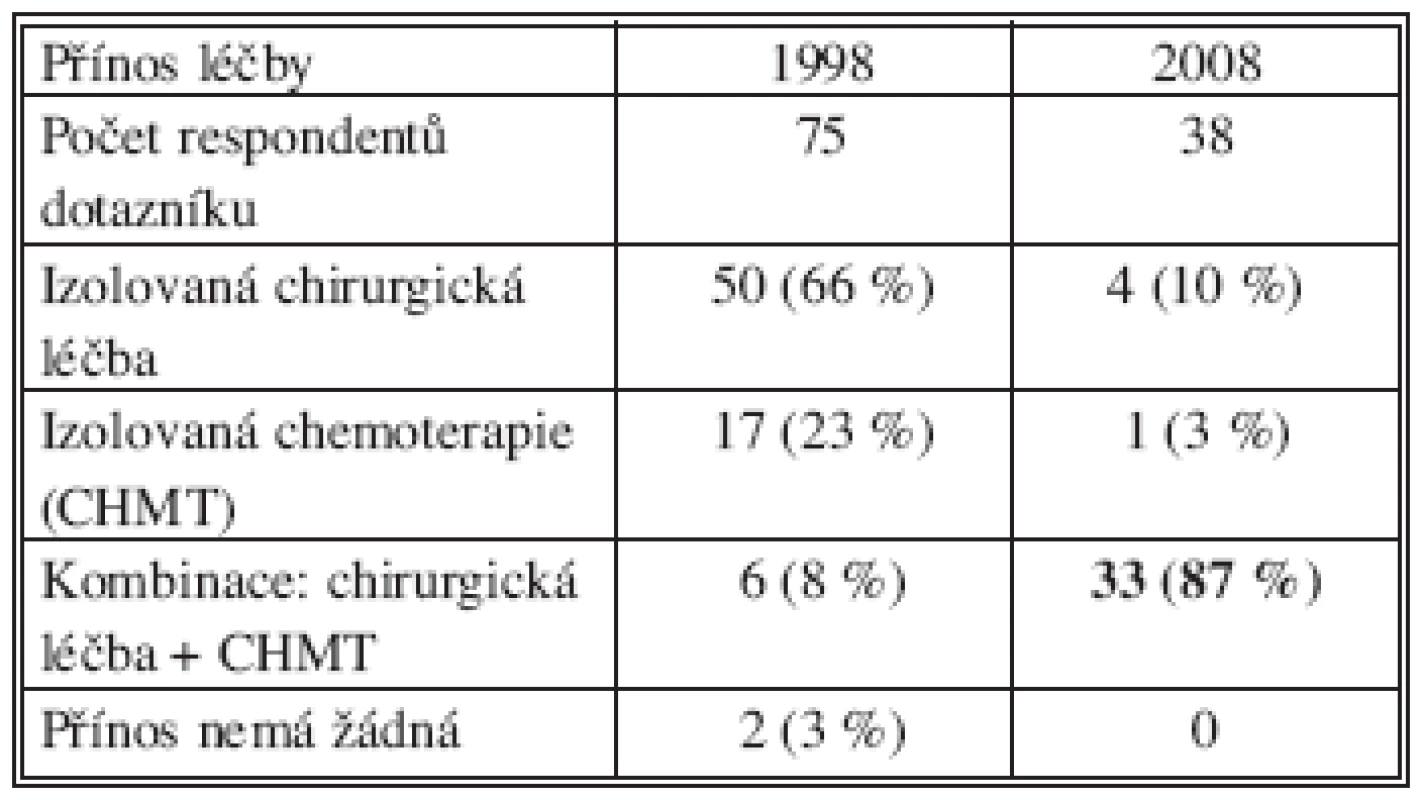
Na 12 pracovištích (32 %) upřednostňovali v roce 2008 ošetření synchronních JMKRK v jedné době s provedením primárního resekčního výkonu pro KRK, na 15 chirurgiích (40 %) provedení výkonu odděleně s časovým odstupem a 40 % pracovišť posuzovalo tyto dvě možnosti v závislosti na lokalizaci primárního nádoru u konkrétního pacienta. Peroperační US k upřesnění předoperačního nálezu u nemocného s JMKRK používalo 20 pracovišť (55 %), ve velkých nemocnicích 14 (85 %), v malých nemocnicích 6 (16 %). Celkem 11 (30 %) pracovišť provádělo předoperačně před velkou jaterní resekcí rutině odhad funkčních jaterních rezerv, více jej používala fakultní a krajská (60 %). V situaci, že velké jaterní resekce se provádějí pouze na fakultních či krajských chirurgických pracovištích, to znamená, že vyšetření odhadu funkční rezervy jater se prováděla podle dotazníku v roce 2008 téměř u všech nemocných indikovaných k tomuto výkonu.
Počty chirurgických resekcí
Podle obdržených odpovědí bylo v roce 2000 provedeno v ČR 217 resekcí jater. V roce 2008 bylo ve 38 nemocnicích provedeno celkově 466 resekcí s frekvencí výkonů v rozmezí 1–63/rok. Na 16 (z celkového počtu 22) velkých chirurgických pracovištích bylo z tohoto počtu provedeno 431 resekcí (92,5 %) s převažující frekvencí v rozmezí 7–63/rok s tím, že na 6 pracovištích neprovedli resekční výkon ani jeden. Na 16 malých chirurgických pracovištích bylo provedeno 35 jaterních resekcí s frekvencí v rozmezí 2–9/rok. Malé nemocnice neprovedly ani jednu velkou jaterní resekci (resekce 3 a více jaterních segmentů). Fakultní a krajské nemocnice provedly 140 velkých resekcí, kdy podle počtu výkonů můžeme pozorovat následující rozdělení (Tab. 9, 10).
Table 9. Rozdělení podle počtu výkonů v letech 1998–2000 (v resekcích uváděn rok 2000, ostatní je zprůměrňováno) a 2008 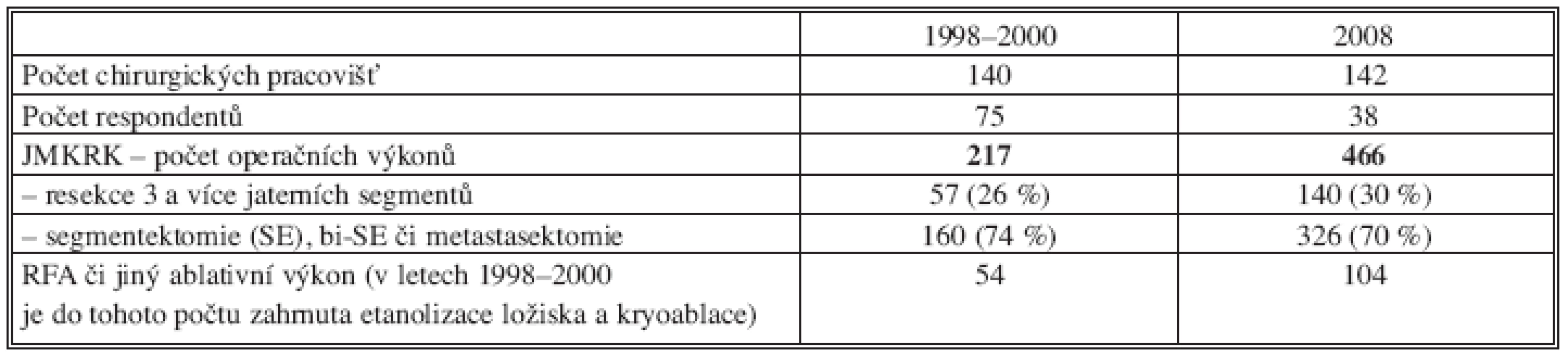
Table 10. Frekvence resekčních výkonů pro JMKRK/rok na 22 velkých chirurgických pracovištích 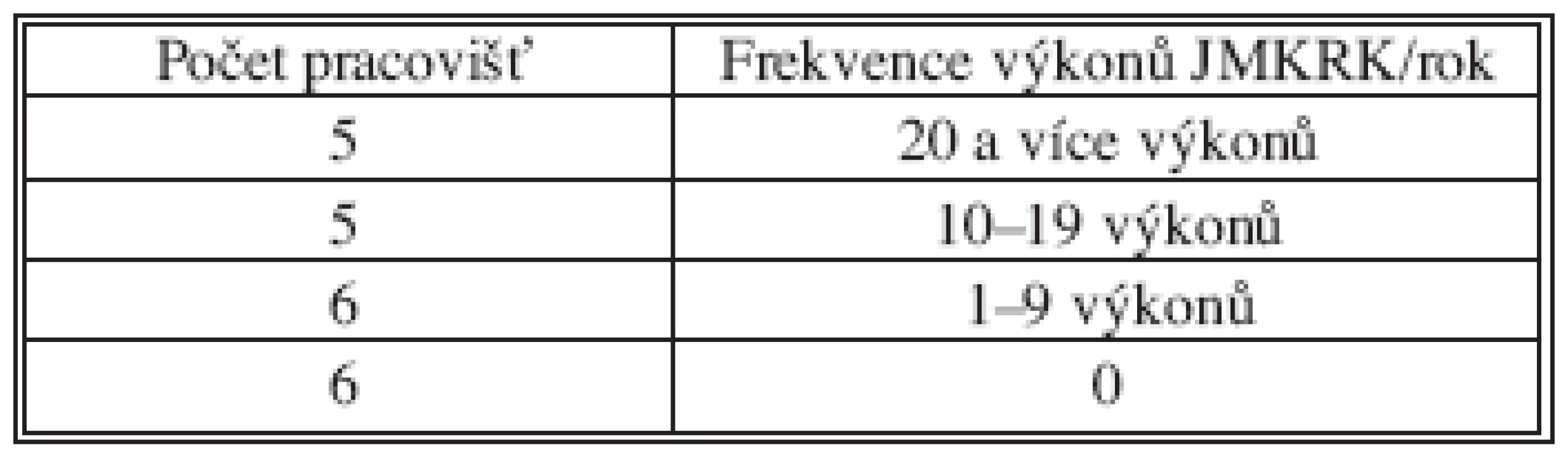
Narůstající trend chirurgického ošetření JMKRK lze pozorovat i u neresekčních metod – v roce 2000 převládaly kryochirurgické výkony a alkoholizace ložisek u celkem 54 pacientů, v roce 2008 bylo provedeno 104 samostatných RFA. 13 (35 %) pracovišť používala RFA tehdy, když nebylo technicky možné resekční výkon provést. Do počtu intraoperačních RFA bylo na jednom pracovišti započítány i RFA provedené transkutánně rentgenologem.
Použití přístrojové techniky
11 (29 %) pracovišť používala RFA jako doplněk výkonu (např. k vytvoření nekrózy jaterního parenchymu v průběhu resekční linie) nebo kombinovaně s resekcí jater.
26 pracovišť (tj. více než dvě třetiny) používala při transakci jaterního parenchymu harmonický skalpel, téměř polovina pracovišť (17) používala k ošetření resekční plochy argonovou koagulaci. Tkáňové lepidlo používalo 15 (39 %) pracovišť (Tab. 11).
Table 11. Použití přístrojové techniky při transekci jaterního parenchymu a ošetření resekční plochy 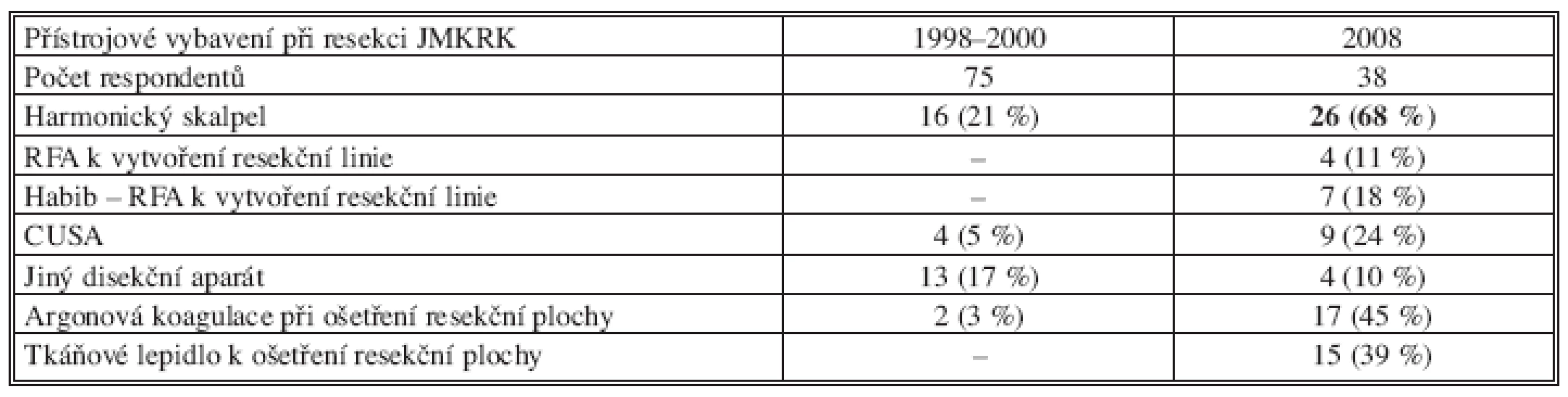
Z tabulky plyne, že před 10 lety bylo vybavení pracovišť skromnější, pouze jedna pětina používala harmonický skalpel a stejný počet používal CUSA nebo jiný disekční přístroj.
9 chirurgických pracovišť (24 %) uvedlo možnost provést resekci jater laparoskopicky (autorům sdělení se tento údaj jeví spíše jako přání než současná realita). 8 (20 %) pracovišť zavádělo do a. hepatica portkatétr k adjuvantní regionální CHMT. V roce 1998 bylo implantováno 70 katétrů. Radiologicky nezavedlo v uvedeném období portkatétr do hepatické arterie podle obdržených odpovědí v ČR žádné pracoviště.
Předoperační downstaging (downsizing) chemoembolizací v. portae provádělo 9 pracovišť fakultního typu, žádné z malých nemocnic. 21(60 %) pracovišť provádělo jako předoperační downstaging systémovou CHT. Kombinované výkony – chemoembolizaci a následně resekci jater – provádí 10 fakultních či krajských nemocnic. Opakované operace pro JMKRK provádělo 16 (42 %) pracovišť, z fakultních nemocnic 15 (tj. téměř všechna), z ostatních pouze 1 chirurgické pracoviště. 21 (55 %) chirurgických pracovišť indikovalo jaterní resekci i při resekabilní plicní metastáze, z fakultních a krajských nemocnic 14. Sedm malých nemocnic připouštělo možnost resekce jater při plicní metastáze.
Spokojenost se současným stavem léčby JMKRK
Z 38 pracovišť bylo pouze 9 (24 %) spokojeno se současnou péčí o JMKRK v ČR, 20 (53 %) pracovišť bylo se stávající léčbou nespokojeno. Devět pracovišť (tj. 24 %) mělo k současné organizaci léčby v ČR vážné výhrady, které však blíže nespecifikuje.
DISKUSE
Kolorektální karcinom metastazuje nejčastěji do jater a to přibližně u 60 % nemocných. Proto s pokrokem v léčbě KRK musí jít i zlepšení péče o pacienty se synchronními nebo metachronními JMKRK. V současné době je radikální resekce JMKRK předpokladem úspěšné léčby a dává spolu s podáním protinádorové onkologické léčby nemocnému šanci na dlouhodobé přežití [9]. Nicméně této terapie se zdaleka nedostává všem indikovaným nemocným.
Již v roce 1988 CJH van de Velde [12] upozornil na toto úskalí organizace lékařské péče a v roce 1994 s velkým ohlasem provedl dotazníkovou akci v Holandsku [13]. Výsledky ukazovaly na nedostatečnou péči o tyto nemocné. Ošetření primárního nádorového ložiska vedlo k uspokojení chirurgů, onkologů a gastroenterologů a rozvoj JMKRK byl mnohdy lékařskou veřejností považován za příznak terminální generalizace onemocnění bez možnosti efektivní terapie.
V posledních 20 letech byly podobné dotazníky týkající se léčby JMKRK rozeslány jednak IHPBA po celém světě a dále v Holandsku a v Rakousku (Tab. 12).
Table 12. Dotazníkové akce směřované na výzkum četnosti chirurgického ošetření JMKRK v průběhu posledních 25 let v Evropě 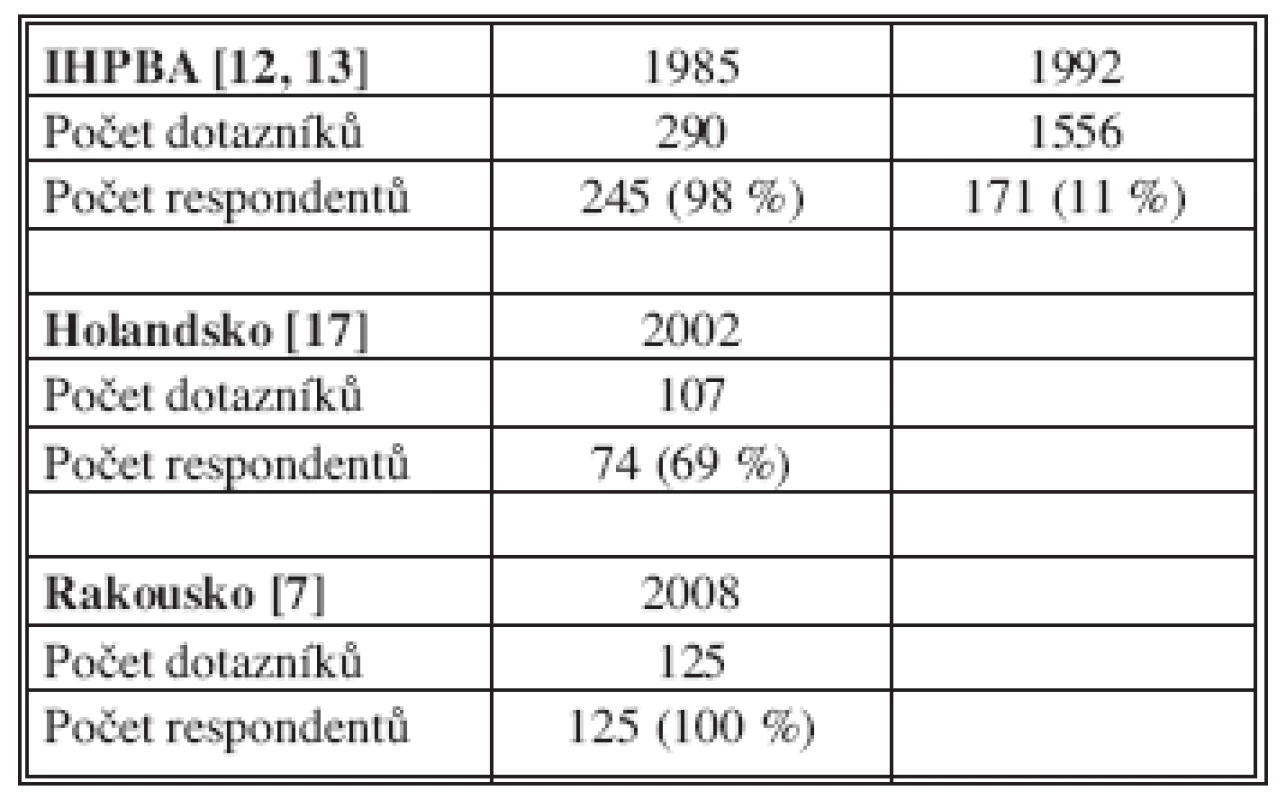
Dotazníková akce za léta 1998–2000 a za rok 2008, návratnost dotazníků
Motivováni holandskými autory jsme provedli obdobnou dotazníkovou akci za léta 1998–2000 v České republice (11) a prezentovali ji v roce 2002 na XI. jarním zasedání České společnosti HPB chirurgie. Z kraje roku 2009 jsme dotazníkovou akci zopakovali s 18 otázkami za rok 2008 (tab. č. 3). Počet obeslaných pracovišť byl podobný (140 vs.142) s tím, že počet respondentů se významně lišil (75 vs. 38). Vysvětlením je patrně skutečnost, že údaje za rok 2008 odeslala pouze ta pracoviště, kde se výkony pro JMKRK provedly, zatímco za první období 1998–2000 jsme obdrželi výrazně více odpovědí z malých chirurgických pracovišť, kde jaterní výkony neprováděli a uvedli pouze počty nemocných s KRK. V roce 2008 se jaterní chirurgií v ČR zabývalo 22 pracovišť, většinou se jednalo o fakultní či krajská. Odpovědi jsme obdrželi ze 16 z nich. Při této skutečnosti jsme návratnost dotazníku hodnotili jako 73%, což by odpovídalo holandskému procentu obdržených odpovědí (17). Zdaleka jsme však nedosáhli disciplíny rakouských pracovišť, která odpověděla ve 100 % (7).
Resekční a ablativní výkony, jejich reálný počet a předpokládaná potřeba
Srovnáme-li počet resekčních výkonů pro JMKRK za období 1998–2000 s rokem 2008, zaznamenáme navýšení z 217 (160 malých resekcí, 57 velkých resekcí) na 466 (326 malých resekcí, 140 velkých resekcí), tj. celkově o 114,7 %. Zřejmý je též nárůst počtu velkých resekcí z 57 na 140, tj. o 146 %, které byly všechny provedeny na 16 velkých chirurgických pracovištích s rozdílnou frekvencí (Tab.10).
Celkový počet 466 chirurgicky ošetřených nemocných s JMKRK je nutné porovnat s kvalifikovaným odhadem roční potřeby této léčby u nás. V roce 2000 bylo diagnostikováno přibližně 7 500 nových případů KRK (údaje NOR). V souladu s literárními údaji (3) u cca 60 % těchto nemocných se vyvinula JMKRK: u menší skupiny pacientů v době stanovení diagnózy KRK (synchronní JMKRK), u větší skupiny v pooperační době (metachronní). V průběhu roku 2000 tak bylo v ČR možné očekávat přibližně 4 500 nemocných s JMKRK. Většina autorů udává cca 20% resekabilitu, tj. jaterní resekci lze provést u každého pátého nemocného s JMKRK [5]. Dostáváme se k počtu 900 nemocných, kteří byli potencionálně indikováni v roce 2000 k resekčnímu výkonu na játrech. V souladu s dotazníkem bylo provedeno 217 resekčních výkonů, tj. pouze 24,1 % z požadovaného předpokládaného počtu pacientů s JMKRK.
V roce 2008 byl nově diagnostikován KRK u 7 850 pacientů a bylo provedeno 466 resekčních výkonů u 942 nemocných s resekabilní JMKRK, tj. u 49,4 % z požadovaného předpokládaného počtu pacientů s JMKRK. V průběhu 10 let jsme tak zaznamenali přibližně dvojnásobný nárůst počtu jaterních resekcí u srovnatelného počtu nemocných s KRK. Nicméně nadále nedosahujeme ani 50 % indikací k resekci jater u nemocných s JMKRK. Jinými slovy – pouze každý druhý pacient s JMKRK v ČR dostal v roce 2008 šanci na provedení léčby, která signifikantně prodlužuje ve spojení s adjuvantní protinádorovou léčbou pětileté přežívání uváděné ve vyspělých zemích v rozmezí 40–60 % [16]. Stejnou úvahou se dostáváme k počtu 1 006 nemocných s JMKRK potencionálně indikovaných v ČR k resekci jater v roce 2010, ve kterém je predikováno 8 387 nových pacientů s KRK (Tab. 1).
Pro srovnání – v Rakousku s 8 150 000 obyvatel v roce 2004 byl v roce 2005 KRK nově diagnostikován u 4 995 nemocných [7]. V roce 2007 bylo provedeno 615 jaterních resekcí při odhadu 600 nemocných s resekabilní JMKRK. Statisticky každý pacient s JMKRK byl v Rakousku v roce 2007 chirurgicky ošetřen, dostal šanci k podání účinné adjuvantní protinádorové terapie a tím šanci na dlouhodobé přežívání (!).
V letech 1998–2000 bylo průměrně ročně provedeno 51 etanolizací JMKRK a 3 kryoablace. U kryoablace byl dříve prokázán účinný destruktivní efekt, ale metoda vyžadující stálý přísun tekutého dusíku byla na většině chirurgických pracovišť spolu s rozvojem RFA opuštěna. Etanolizace JMKRK se neprokázala jako účinná a v případě JMKRK byla opuštěna [16]. Obdržené odpovědi týkající se relativně vysokého udaného počtu 104 provedených ablativních výkonů (RFA) neumožňují analyzovat jejich reálný vliv na efektivní léčbu JMKRK u nás. V současné době na základě randomizovaných klinických studií je léčebný efekt RFA srovnatelný s resekčním výkonem pouze u izolovaného metastatického ložiska do průměru 3 cm, pokud je RFA prováděna při laparotomii [18]. Metoda je především přínosná u nemocných s fibrotickými (cirhotickými) změnami jaterního parenchymu a v případě neresekabilní JMKRK z důvodů nevhodné lokalizace či při kombinaci s resekčním výkonem.
Požadavek, že ablativní a doplňkové metody léčby nemocných s JMKRK (RFA, izolované perfuze jater arteriální cestou, portální embolizace a intraarteriální chemoterapie) je nutné v současné době realizovat pouze v rámci klinického experimentu, uvádí EBM doporučený postup v Holandsku z roku 2007 [9].
Problémem v odhadu počtu nemocných s JMKRK potencionálně indikovaných k resekci jater je skutečnost, že u vysokého procenta pacientů s KRK je v ČR diagnóza stanovena ve IV. stadiu onemocnění (dlouhodobý poměr stadií KRK v ČR – podle NOR). V roce 2010 je tak očekáváno 1 989 nemocných (tj. 23 %). U dalších 633 pacientů nebude stadium KRK stanoveno z objektivních důvodů a u 207 nemocných nebude stadium známo bez udání důvodu (Tab. 1). Vysoké procento pacientů ve IV. stadiu KRK může náš odhad o počtu nemocných s JMKRK, stanovený na základě literárních údajů publikovaných mimo ČR, ještě navýšit (!).
Pro srovnání údajů z dotazníkových akcí v roce 1998 a v roce 2008 jsou v tabulce 13 uvedeny počty výkonů pro KRK a operační výkony získané z NOR z roku 2005.
Zatímco údaje o primárním operačním výkonu – resekci střeva či abdominoperineální amputaci konečníku – pro KRK nepochybně odpovídají realitě, údaje týkající se jak incidence, tak i počtu výkonů a jejich radikalitě u JMKRK nelze z NOR vyčíst. Problém je v tom, že současné údaje o JMKRK dostává NOR v „balíčku“ s primárními nádory jater (hepatocelulární a cholangiocelulární karcinom). Chirurgové nerozlišují ZN 220 a ZN 787. Nejde tedy o chybu NOR, ale chybu v odesílaných datech ze zdravotnických zařízení. Z tohoto důvodu nelze tyto údaje v současné době použít.
Dotazník nám neumožnil vysledovat údaje týkající se strategie jednotlivých pracovišť vzhledem k počtu metastatických ložisek a velikosti nádoru, stejně tak ke zjištěné makrovaskulární invazi. Současný postoj vyjádřený v odborné literatuře je mnohdy kontroverzní. Nebyl však zjištěn rozdíl v 5tiletém přežívání mezi pacienty s < 3 ložisky JMKRK a se 4–7 [19]. Velikost ložiska JMKRK nebyla shledána faktorem signifikantně ovlivňujícím prognózu nemocného [20]. Podle ECMTG (The European Colorectal Metastases Treatment Group) je invaze nádoru do v. cava inf., 3 jaterních žil či obou větví portální žíly považována za kontraindikaci k resekci [21].
Údaje z dotazníku z roku 2008, týkající se odhadu funkční rezervy jaterního parenchymu a odhadu objemu budoucího ponechaného jaterního parenchymu, jsou uváděny zjevně i z pracovišť, které velké resekce jater neprovádějí a proto je považujeme za sporné. V současné době má většina autorů za to, že funkční vyšetření jaterního parenchymu je nutné provádět pouze v případě chronického jaterního onemocnění (grade IV fibrosis) [22] a odhad objemu budoucího ponechaného jaterního parenchymu v případě, že bychom nedodrželi doporučený objem, tj. < 20–30 % u zdravého parenchymu, < 30–40 % u parenchymu po neoadjuvantní CHMT a < 40 % u jaterní fibrózy při dobré funkci jaterního parenchymu [23]. Z těchto důvodů je indikována předoperační portální embolizace ve snaze o docílení sekundární resektability pouze u těch nemocných, které výše uvedený objem nesplňuje [24]. Resekabilní extrahepatická metastáza KRK v souladu s literárními údaji ani na našich pracovištích není většinou považována za kontraindikace jaterní resekce u nemocného s JMKRK [25].
Table 13. Údaje o počtech nemocných s KRK a o počtech operovaných s KRK a operacích na játrech v ČR v roce 2005 – data NOR 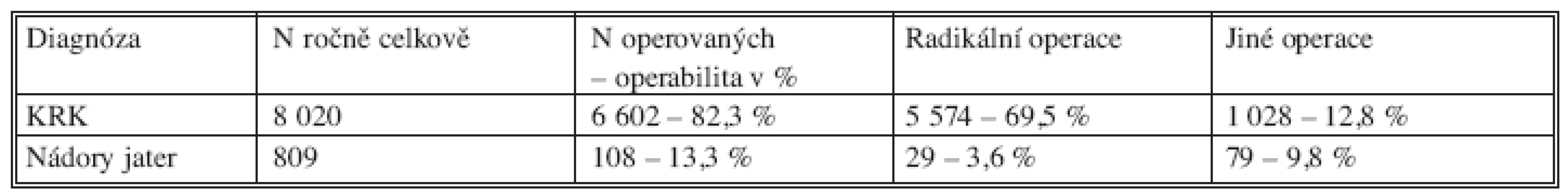
Zhodnocení počtu prováděných výkonů na jednotlivém chirurgickém pracovišti a hodnocení kvality chirurgické léčby nemocných s JMKRK
Na základě hodnocení výsledků jaterních resekcí v závislosti na jejich prováděném počtu (tzv. high volume vs. low volume surgery) je doporučeno nepodkročit počet 17 jaterních resekcí provedených jedním chirurgem za rok [15]. Nebo nepodkročit 45 jaterních resekcí prováděných na jednom pracovišti. Pokud bychom posuzovali počet skromněji, dostali bychom se na 20 jaterních resekcí provedených na jednom pracovišti za rok (tento počet je doporučován u HPB chirurgie). Toto kritérium splňovalo na základě dotazníku v ČR v roce 2008 pouze 5 fakultních či krajských chirurgických pracovišť (Tab. 10). Dalších 5 pracovišť provádělo ročně 10–19 resekcí a12 méně než 10 resekcí/rok. Vzhledem k tomu, že v letech 1998–2000 uvádělo 17 pracovišť roční frekvenci jaterních výkonů menší než 5, lze odvozovat, že situace v koncentraci chirurgické péče o tyto nemocné se výrazněji v průběhu posledních 10 let nezměnila. Stejný problém uvádějí rakouští autoři, kdy na 35 chirurgických pracovištích zaznamenali roce 2007 méně než 10 resekcí [7].
Hodnocení kvality léčby nemocných s JMKRK na českých chirurgických pracovištích tak zůstane předmětem následného zájmu a bude vyžadovat provádění pravidelných auditů v rámci specializace chirurgických pracovišť v ČR. Výsledky by měly být dány do souvislosti s podáváním (neo)adjuvantní protinádorové léčby na onkologických pracovištích s cílem výrazně zvýšit nejen šanci nemocného na podání optimální léčby, ale také poměrně nízké procento pětiletého přežívání nemocných s JMKRK v ČR ve srovnání s vyspělými státy [26, 27].
Diagnostika JMKRK a vybavení pracovišť
Ze získaných údajů z roku 2008 plyne, že vybavení pracovišť moderní zobrazovací technikou (US, CT, MR) je velmi dobré s výjimkou možnosti provést PET vyšetření s cílem detekce extrahepatických metastáz KRK. FDG - PET bylo provedeno pouze u 53 % nemocných s JMKRK a nelze jej tak v rozporu s ostatními autory považovat za doporučenou součást standardního předoperačního diagnostického algoritmu v ČR [9]. Vybavení chirurgických pracovišť zabývajících se jaterní chirurgií shledali respondenti jako dostatečné.
ZÁVĚR
Vysoká incidence kolorektálního karcinomu v ČR znamená vysoký výskyt jaterních metastáz. V současné době je chirurgická resekce považována za nejúčinnější součást onkologické terapie těchto nemocných s možností pětiletého přežívání kolem 50 % při multidisciplinární léčbě (jaterní resekce s adjuvantní protinádorovou terapií). Při udávaném 60% výskytu rozvoje jaterních metastáz u těchto nemocných a 20% resekabilitě lze v ČR každoročně očekávat přibližně 1 000 pacientů indikovaných k chirurgické léčbě.
Podle provedené celostátní dotazníkové akce v létech 1998–2000 a v roce 2008 autoři shledali více než dvojnásobný nárůst počtu jaterních resekcí v průběhu posledního desetiletí. Nehledě na tento pokrok má v současné době pouze 50 % nemocných s JMKRK šanci dostat optimální terapii. Hodnocení kvality péče o tyto nemocné bude vyžadovat dalších klinických studií. Je nutné zlepšit vykazování nemocných s JMKRK do Národního onkologického registru.
Poděkování
Autoři děkují všem chirurgům, kteří odeslali požadované údaje ze svých pracovišť a tím zásadně přispěli k provedení této publikace. Autoři věří, že právě díky všem těmto lékařům je možné získané údaje použít ve snaze zlepšit péči o nemocné s JMKRK. Za tuto snahu všem chirurgům, onkologům, gastroenterologům a dalším lékařům děkují.
Prof. MUDr. Miroslav Ryska, CSc.
Chirurgická klinika 2. LF UK a ÚVN Praha
U Vojenské nemocnice 1200, 160 00 Praha 6
e-mail: miroslav.ryska@uvn.cz
Sources
1. Zavoral, M., Suchanek, S., Zavada, F. et al. Colorectal cancer screening in Europe. World J. Gastroenterol., 2009; 15 : 5907–5915.
2. Dušek, L., Mužík, J., Kubásek, M., Koptíková, J., Žaloudík, J., Vyzula, R. Epidemiologie zhoubných nádorů v České republice [online]. Dostupný z WWW: http://www.svod.cz. Verze 7.0 [2007], ISSN 1802 – 8861
3. Scheele, J., Stang, R., Altendorf-Hofmann, A., et al. Resection of colorectal liver metastases. World J. Surg., 1995; 19 : 59–71.
4. Sasaki, A., Iwashita, Y., Shibata, K., et al. Analysis of preoperative prognostic factors for long-term survival after hepatic resection of liver metastase of colorectal carcinoma. S Gastrointest. Surg., 2005; 9 : 374–380.
5. Adam, R., Lucidi, V., Bismuth, H. Hepatic colorectal metastases: methods of improving resectability. Surg. Clin. North Am., 2004; 84 : 659–671.
6. van Gulik, T. M., van den Esschert, J. W., de Graf, W., et al. Controversies in the use of portal vein embolisation. Dig. Surg., 2008; 25 : 436–444.
7. Kaczirek, K., Tamandl, D., Kliner, M., et al. Criteria for resectability of colorectal cancer liver mestatases – an Austrian survey and current recommendations. Eur. Surg., 2009; 41/5 : 213–220.
8. Mulier, S., Ruers, T., Jamart, J., et al. RFA versus resection for resectable colorectal liver metastase: time for a randomized trial? Dig. Surg., 2008; 25 : 445–460.
9. Bipat, S., van Leeuwen, M. S., Ijzermans, J. N. M., et al. Evidence.based guideline on management of colorectal liver metastase in the Netherlands. Neth. J. Med., 2007; 65 : 5–14.
10. Welsh, F. K. S., Tekkis, P. P., John, T. G., et al. Predictive models in colorectal liver metastase – can we personalize treatment and outcome? Dig. Surg., 2008; 25 : 406–412.
11. Pantoflíček, J., Ryska, M., Bělina, F. Léčba jaterních metastáz kolorektálního původu v České republice. Výsledky celostátní dotazníkové akce. Bull. HPB, 10, 2002 : 147–150.
12. van de Velde, C. H. J., de Braun, L. M. Attitudes towards detection and management of hepatic metastase in the western world. Eur. J. Cancer Clin. Oncol., 1988; 24 : 791–794.
13. Bruinvels, D. J., de Braun, L. M., Kievit, J., et al. Attitudes towards detection and management of hepatic metastase of colorectal origin: a sekond look. HPB Surgery, 1994; 8 : 115–122.
14. Pawlik, T. M., Schulick, R. D., Choti, M. A. Expanding criteria for resectability of colorectal liver metastases. Oncologist, 2008; 13 : 51–64.
15. Scarborough, J. E., Pietrobon, R., Clary, B. M., et al. Regionalization of hepatic resections is associated with increasing disparities among some patient populations in use of high-volume providers. J. Am. Coll. Surg., 2008; 207 : 831–838.
16. Evans, J. Ablative and catheter – delivered therapies for colorectal liver metastases (CRLM). Eur. J. Surg. Oncol., 2007; 33: Suppl 2: S64–75.
17. Bipat, S., van Leeuwen, M. S., Ijzermans, J. N. M., et al. Imaging and treatment of patiens with colorectal liver metastase in the Netherlands: a survey. The Nether. J. Med., 2006; 64 : 147–151.
18. Mulier, S., Ruers, T., Jamart, J., et al. RFA versus resection for resectable colorectal metastase: time for a randomized trial? Dig. Surg., 2008; 25 : 4445–4460.
19. Malik, H. Z., Hamady, Z. Z., Adair, R., et al. Prognostic influence of multiple hepatic metastase from colorectal cancer. Eur. J. Surg. Oncol., 2007; 33 : 468–473.
20. Choti, M. A., Sitzmann, J. V., Tiburi, M. F., et al. Trends in long-term survival following liver resection for hepatic colorectal metastase. Ann. Surg., 2002; 235 : 759–766.
21. van Cutsem, E., Nordlinger, B., Adam, R., et al. Towards a pan-European consensus on the treatment of patiens with colorectal liver metastase. Eur. J. Cancer, 2006; 42 : 2212–2221.
22. Knodell, R. G., Ishak, K. G., Black, W. C., et al. Formulation and application of a numerical scoring system for assessing histological activity in asymptomatic chronic active hepatitis. Hepatology, 1981; 1 : 431–435.
23. Belghiti, J., Ogava, S. Assessment of hepatic reserve for the indication of hepatic resection. J. Hepatobiliary Pancreat. Surg., 2005; 12 : 1–3.
24. Abulkhir, A., Limongelli, P., Healey, A. J., et al. Preoperative portal vein embolization for major liver resection: a meta-analysis. Ann. Surg., 2008; 247 : 49–57.
25. Carpizo, D. R., D’Angelica, A. Liver resection for metastatic colorectal cancer in the presence of extrahepatic disease. Lancet Oncol., 2009; 10 : 801–809.
26. Třeška, V., Skalický, T., Sutnar, A., et al. Chirurgická léčba jaterních metastáz kolorektálního karcinomu. Rozhl. Chir., 2009; 88 : 69–74.
27. Ryska, M., Bělina, F., Langer, D., et al. Výsledky radikální chirurgické léčby u nemocných s jaterními metastázami kolorektálního karcinomu. Rozhl. Chir., 2010; 89: v tisku.
Labels
Surgery Orthopaedics Trauma surgery
Article was published inPerspectives in Surgery

2010 Issue 2-
All articles in this issue
- Axiloskopie – alternativa v disekci axilárních lymfatických uzlin při karcinomu mammy
- Hemoragické komplikace léčby warfarinem
- Opakované chirurgické výkony jako zásadní součást léčby recidivujícího kolorektálního karcinomu – kazuistika
- Minimální reziduální choroba u karcinomu pankreatu – naše prvotní zkušenosti
- Cysta choledochu II. typu alebo nadpočetný žlčník?
- Subperiostálna direktná zlomenina lopatky u dieťaťa
- Zarastený prsteň na prste u pacientky závislej na alkohole
- Chirurgická léčba jaterních metastáz kolorektálního původu v České republice: současný celostátní survey
- Osteoplastická dekompresivní kraniotomie – indikace a operační technika
- Komplikace u pacientů po operaci pro plicní malignitu
- PCCP – metoda volby v léčení trochanterických zlomenin na našem pracovišti
- Perspectives in Surgery
- Journal archive
- Current issue
- Online only
- About the journal
Most read in this issue- Osteoplastická dekompresivní kraniotomie – indikace a operační technika
- Komplikace u pacientů po operaci pro plicní malignitu
- PCCP – metoda volby v léčení trochanterických zlomenin na našem pracovišti
- Cysta choledochu II. typu alebo nadpočetný žlčník?
Login#ADS_BOTTOM_SCRIPTS#Forgotten passwordEnter the email address that you registered with. We will send you instructions on how to set a new password.
- Career

