-
Medical journals
- Career
Operace na vnitřních karotidách v lokoregionální anestezii na chirurgické klinice v Plzni za uplynulých 7 let. Diskuse nad AHA a ESVS guidelines
Authors: B. Čertík; V. Třeška; J. Křižan; R. Šulc; M. Čechura; V. Kuntscher; J. Moláček
Authors‘ workplace: Chirurgická klinika FN Plzeň-Lochotín, přednosta: prof. MUDr. Vladislav Třeška, DrSc.
Published in: Rozhl. Chir., 2010, roč. 89, č. 1, s. 4-8.
Category: Monothematic special - Original
Overview
Na chirurgické klinice v Plzni podstoupilo v 7letém období (2002–2008) operaci na vnitřní karotidě 830 nemocných, průměrného věku 68let (48–86 let). Celkem bylo provedeno 916 výkonů na vnitřních karotidách, poměr výkonů u mužů a žen byl 667/249. Poměr výkonů pro asymptomatické a symptomatické nálezy byl 639/277. Poměr nemocných s jednostranným a oboustranným postižením vnitřní karotidy byl 677/153. Všechny operační výkony byly provedeny v lokoregionální anestezii. Z celkového počtu operací na vnitřních karotidách (916) byla 30denní mortalita 1 % (9 případů).
Klíčová slova:
vnitřní karotida – endarterektomie – ischemická mozková příhodaÚVOD
Ischemické mozkové příhody jsou stále závažný zdravotním problémem ve všech vyspělých zemích. Mortalita na ischemický iktus se pohybuje mezi 10–30 % a u přežívajících nemocných zůstává často trvalý neurologický deficit. Všeobecně je dobře známo i vysoké riziko opakování ischemických mozkových příhod, od pouhých tranzitorních atak po dokončené ikty. Se stárnoucí populací stoupá počet ischemických mozkových příhod a narůstá tak počet invalidních nemocných.
Aterosklerotické postižení karotické bifurkace má na svědomí jednu třetinu ischemických iktů, přičemž až v 80 % případů vznikají tyto ischemické příhody bez jakýchkoliv varovných příznaků. Důležité je také zdůraznit, že řada malých ischemických příhod proběhne s minimálními (prchavými) příznaky, mohou proběhnout během spánku nemocného nebo jako nespecifické příznaky kolapsových stavů či závratí a následný iktus již bývá většinou velice závažný. Jedná se tedy o velice zrádné, dlouhou dobu klinicky němé onemocnění, které se v konečné fázi manifestuje závažným, ve většině případů nereparabilním neurologickým postižením.
Na druhou stranu máme v dnešní době již řadu možností k úspěšné léčbě a řešení aterosklerotického postižení karotického řečiště (od konzervativní léčby až po invazivní zásahy operační a endovaskulární), ale úspěšnost této léčby je v zásadě profylaktická, musí přijít dříve, než dokončená ischemická příhoda způsobí nezvratné změny v mozkové tkáni.
Není proto překvapující, že se celosvětově sestavují klinické studie, které hodnotí konzervativní léčbu, léčbu operační a endovaskulární ve snaze vytvořit jednoznačná doporučení, která by vedla ke snížení mortality a morbidity nemocných s aterosklerotickým postižením karotického řečiště [1, 2, 3, 4].
Přesto je však jedinou šancí pro nemocné především důslednost při lékařských prohlídkách, tzn. podrobná anamnéza, která může odkrýt i prchavé příznaky proběhlé ischemické ataky, fyzikální vyšetření krku, které upozorní na možnost němé stenózy karotického řečiště a odborná zdatnost lékaře, který rozhodne o dalším postupu a léčbě tohoto onemocnění.
PACIENTI A METODIKA
Nejvhodnější screeningovou vyšetřovací metodou k odhalení stenózy v krčním úseku vnitřních karotid je DUSG (dopplerometrická ultrasonografie), která s vysokou přesností určí podle zrychlení krevního proudu ve vnitřní karotidě stupeň stenózy a v řadě případů i morfologii plátu, zda se jedná o plát tvrdý (sklerotický) nebo měkký (aterotrombotický). Ze zobrazovacích metod je nevhodnější neinvazivní CTA (angiografie výpočetní tomografií), která dokonale zobrazí celé extrakraniální i intrakraniální řečiště, jeho průchodnost i anatomické uspořádání. Na základě těchto vyšetření označujeme nález na bifurkaci karotid a vnitřní karotidě jako významný, jestliže u asymptomatických nemocných přesahuje stupeň stenózy 60 % původního lumen tepny, u symptomatických nemocných přesahuje stupeň stenózy 50 % původního lumen tepny. Důležité je současně zhodnotit přítokové řečiště, tzn. aortální oblouk s odstupy velkých tepen a zhodnotit výtokové řečiště, tzn. intrakraniální řečiště a průchodnost Willisova okruhu [5].
Na chirurgické klinice v Plzni podstoupilo v sedmiletém období (2002–2008) operaci na vnitřní karotidě 830 nemocných, průměrného věku 68 let (48–86 let). Celkem bylo provedeno 916 výkonů na vnitřních karotidách, poměr výkonů u mužů a žen byl 667/249. Poměr výkonů pro asymptomatické a symptomatické nálezy byl 639/277 (Tab. 1). Poměr nemocných s jednostranným a oboustranným postižením vnitřní karotidy byl 677/153. Poměr nemocných s oboustrannou karotickou endarterektomií a nemocných s jednostrannou karotickou endarterektomií při druhostranném uzávěru vnitřní karotidy byl 86/67. Z celkového počtu výkonů na vnitřních karotidách bylo provedeno 584 endarterektomií everzní technikou (63,7 %), 282 endarterektomií podélnou technikou (30,8 %) a z tohoto počtu byla u gracilních tepen arteriotomie uzavřena protetickou záplatou ve 30 případech. V 11 případech (1,2 %) byla provedena náhrada vnitřní karotidy. Ve 39 případech (4,2 %) byla provedena pouze operační revize a od výkonu ustoupeno pro kompletní uzávěr vnitřní karotidy nebo těžké sklerotické postižení zasahující vysoko pod bázi lební (Tab. 2). V 17,1 % výkonů na vnitřní karotidě byl v průběhu operace zaveden shunt, ve 148 případech při podélné endarterektomii a v 9 případech při everzní endarterektomii. Všechny operační výkony byly provedeny v lokoregionální anestezii.
Table 1. Charakteristika souboru 1. 1. 2002–31. 12. 2008 Tab. 1. The study group characteristics – 1. 1. 2002–31. 12. 2008 
Table 2. Operační výkony na vnitřních karotidách Tab. 2. Internal carotid procedures 
Z celkového počtu výkonů na vnitřních karotidách jsme provedli 98 endarterektomií před kardiochirurgickým výkonem, z toho 66 výkonů simultánně. Také u simultánních výkonů byly provedeny endarterektomie vnitřní karotidy v lokoregionální anestezii.
Na radiodiagnostické klinice na Lochotíně bylo ve stejném sedmiletém obdobní provedeno celkem 146 endovaskulárních výkonů na vnitřních karotidách a 42 endovaskulárních výkonů na společných karotidách.
VÝSLEDKY
Z celkového počtu operačních výkonů na vnitřních karotidách (916) zemřelo 9 nemocných (mortalita 1,0 %). Ve 4 případech byla příčinou smrtelná ischemická mozková příhoda, ve 2 případech smrtelné intrakraniální krvácení a ve 3 případech kardiální smrt.
Perioperačních mozkových příhod jsme zaznamenali celkem 11. V 9 případech ischemických mozkových příhod jsme při CTA vyšetření zjistili trombózu operované karotidy. Urgentní reoperací s uzávěrem operované karotidy záplatou nebo její náhradou jsme v 5 případech nemocné zachránili a neurologický deficit se z větší části reparoval, ve 4 případech byly příhody smrtelné.
Průměrná doba hospitalizace byla 4 dny. Všechny nemocné jsme pooperačně zvali v pravidelných intervalech (první kontrola do 6 měsíců od operace a druhá za rok). U nemocných jsme kontrolovali neurologický nález a DUSG vyšetřením jsme vyhledávali restenózy operovaných karotid. Při DUSG podezření na restenózu ≥ 50 % jsme kontrolovali nález CTA vyšetřením a při potvrzení významné restenózy ≥ 60 % byl těmto nemocným zaveden endovaskulárně stent. Reoperace restenóz jsme neprováděli. Z celého souboru se k vyzvanému vyšetření nedostavilo 42 nemocných.
Prokázali jsme celkem 25 významných (≥ 60 %) asymptomatických restenóz (2,7 %). Ve 14 případech se jednalo o restenózu operované karotidy podélnou technikou (5 %), v 11 případech o restenózu operované karotidy everzní technikou (1,8 %). Dále jsme prokázali 8 asymptomatických uzávěrů operované karotidy (0,9 %). V 7 případech se jednalo o uzávěr operované karotidy podélnou technikou, v 1 případě o uzávěr operované karotidy everzní technikou (Tab. 3). U 779 zkontrolovaných nemocných jsme nezaznamenali neurologickou symptomatologii z operované karotidy ani zhoršení předchozího neurologického stavu.
Table 3. Výsledky operací vnitřních karotid na chirurgické klinice v Plzni (období 2002–2008) Tab. 3. Outcomes of internal carotid procedures in the Plzeň Surgical Clinic (2002–2008 period) 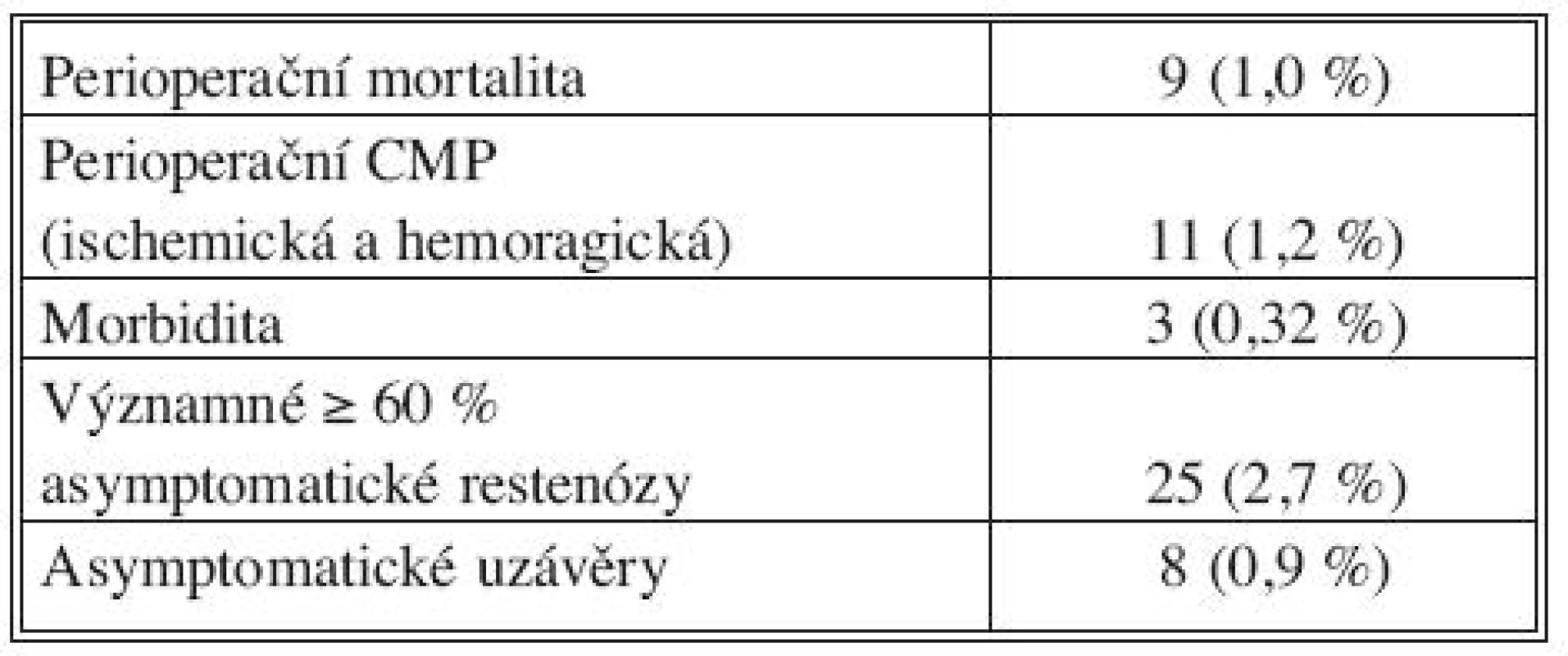
Guidelines ke karotické endarterektomii doporučená American Heart Association 1997:
Nemocní s asymptomatickým postižením karotid
při chirurgickém riziku < 3 % a s přežitím minimálně 5 let- jistá indikace: ipsilaterální karotická endarterektomie pro stenózu ≥ 60 % bez ohledu na druhostranné tepenné řečiště,
- akceptovatelná indikace: unilaterální karotická endarterektomie simultánně s kardiochirurgickým výkonem pro stenózu ≥ 60 %,
- nejistá indikace: unilaterální karotická endarterektomie pro stenózu > 50 % s ulcerací;
při chirurgickém riziku 3–5 %
- jistá indikace: žádná,
- akceptovatelná indikace: ipsilaterální karotická endarterektomie pro stenózu ≥ 75 % při současném postižení druhostranné karotidy od 75 % až po uzávěr;
při chirurgickém riziku > 5 % není indikace jistá ani akceptovatelná.
Pro nemocné se symptomatickým postižením karotid bez závažného neurologického deficitu je přínosná endarterektomie ipsilaterální stenózy od 70–90 %. Endarterektomie není přínosná při stenóze od 0–29 % a potenciální benefit lze očekávat od endarterektomie symptomatické stenózy od 30–69 %.
European Society for Vascular Surgery guidelines k invazivní léčbě karotické stenózy 2008:
- karotická endarterektomie (CEA) je doporučena u symptomatických nemocných se stenózou > 50 %, riziko perioperačního iktu/úmrtí < 6 % (CEA nejlépe během 2 týdnů od posledních neurologických příznaků),
- CEA je doporučena u asymptomatických mužů < 75 let se stenózou od 70–99 %, riziko perioperačního iktu/úmrtí < 3 %,
- přínos CEA u asymptomatických žen není průkazný, a proto by měla být zvažována pouze u mladších, zdravých žen,
- aspirin v dávce 75–325mg denně a statiny by měly být podávány před, během i následně po CEA,
- zavedení karotického stentu (CAS) je indikováno pouze u vysoce rizikových nemocných, v centrech s vysokým počtem CAS a s nízkým procentem periprocedurálních komplikací (nesmí přesáhnout 3 %),
- CAS je indikováno při druhostranném ochrnutí laryngálního nervu, po předchozích operacích na krku, po ozařování krku, u restenóz, u vysoko uložené bifurkace nebo při extenzi aterosklerotického postižení vysoko intrakraniálně,
- CAS by mělo být prováděno s duální antiagregací aspirin+cloperidol – 3 měsíce,
- CEA může být prováděna i u vysoce rizikových nemocných,
- u 80letých nemocných je CAS spojeno s vysokým rizikem embolizace, naopak CEA je u 80letých prováděna bez zvýšeného rizika embolizace s akceptovatelným rizikem perioperačních komplikací,
- u asymptomatických nemocných po interní stránce extrémně rizikových je nejvhodnější konzervativní léčba.
Zhodnocení morfologie plátu, techniky CEA a způsobu anestezie:
- morfologie plátu musí být vždy zhodnocena před invazivní léčbou, CEA je u nestabilních plátů vhodnější,
- není důvod k rutinnímu zavádění shuntu během CEA,
- uzávěr ateriotomie záplatou je vhodnější než primární sutura, snižuje riziko okluze či restenózy,
- everzní CEA má nižší procento restenóz, ale není rozdíl mezi everzní CEA a podélnou CEA při uzávěru arteriotomie záplatou,
- volba techniky CEA je závislá na zkušenostech operujícího chirurga,
- lokoregionální i celková anestezie při CEA jsou bezpečné, volba zůstává na domluvě s nemocným, anesteziologem a chirurgem, nicméně při oboustranném postižení karotid snižuje lokoregionální anestezie riziko perioperačního iktu z kontralaterální strany,
- při současném postižení karotid a periferního tepenného řečiště je doporučena CEA před periferním cévním výkonem pouze u nemocných se symptomatickou stenózou > 70 %,
- simultánní řešení závažného postižení karotid a koronárních tepen je individuální, v závislosti na specifických rizicích pro nemocného.
DISKUSE
Při srovnání AHA a ESVS guidelines je na první pohled vidět komplexní, v některých směrech dokonce progresivní přístup k řešení karotického onemocnění evropskou společností jako jednoznačný důsledek 10letého odstupu. Nicméně je od ESVS zarážející stacionární nebo dokonce až zpátečnický přístup k indikacím CEA v upjaté závislosti na procentuálním zhodnocení karotické stenózy a symptomatologii. Podobně lze pozorovat také upjatost či setrvávání na starých standardních způsobech při volbě operační techniky a anestézie a neochotu přiznat novým trendům nesporné výhody.
Pro snazší orientaci AHA guidelines zjednodušíme do následující tabulky:
Indikační kritéria pro CEA doporučená AHA
Asymptomatická stenóza ≥ 60 % Riziko perioperačního iktu/úmrtí < 3 % Symptomatická stenóza ≥ 70 %
≤ 69 %?Riziko perioperačního iktu/úmrtí < 6 Podobně zjednodušíme ESVS guidelines do tabulky pro možnost komparace:
Indikační kritéria pro CEA doporučená ESVS
Asymptomatická stenóza u mužů < 75 let 70–99% Riziko perioperačního iktu/úmrtí < 3 % Ženy mladší a zdravé
Symptomatická stenóza
(nejlépe během 2 týdnů)?? ≥ 50% Riziko perioperační iktu/úmrtí < 6 % Zatímco u symptomatických stenóz je patrný progresivní přístup (AHA indikovala symptomatické stenózy nad 70 % a pod 70 % pouze připouštěla možný benefit operačního výkonu), ESVS jednoznačně indikuje symptomatické stenózy od 50 % a správně klade důraz na potřebu provedení výkonu v průběhu 2 týdnů od posledních neurologických příznaků.
Naopak u asymptomatických stenóz evropská společnost zpátečnicky oklešťuje indikaci k CEA u mužů < 75 let se stenózou od 70–99 % a u žen ji prakticky nedoporučuje, přestože již před 10 lety AHA dává indikaci k operaci asymptomatické stenózy ≥ 60 % bez ohledu na pohlaví a věk nemocného, podmínkou je pouze předpoklad pětiletého přežití nemocného. Povolené riziko výskytu perioperačních iktů/smrt je u obou společností stejné, ale z našich zkušeností se zdá stále neúměrně vysoké jak u symptomatické tak i asymptomatické skupiny nemocných.
Přísnost v indikaci asymptomatických stenóz doporučené evropskou společností neodpovídá dnešním znalostem o karotickém aterosklerotickém onemocnění a jeho možným důsledkům. Přestože v úvodu ESVS guidelines je jednoznačně uvedeno, že téměř v 80 % se ischemické mozkové příhody z karotického povodí objeví náhle bez varování a navíc je známo, že až 10 % ischemických příhod může vzniknout bez zjevné symptomatologie (nálezy na CT mozku s negativním neurologickým vyšetřením), neklade evropská společnost důraz na profylaktické řešení aterosklerotických změn bifurkace karotid.
Jestliže připustíme, že v řadě případů u nemocných velice obtížně hodnotíme neurologickou symptomatologii, respektive obtížně rozhodujeme, zda pravá či levá strana je zodpovědná například za faktickou poruchu při zrcadlovém aterosklerotickém postižení karotid, anebo za krátkodobé bezvědomí bez následné lateralizace apod., musíme si také připustit, že matematické dělení nemocných na + symptomy či – symptomy je velice ošidné. V době, kdy je jednoznačně ve studiích prokázána redukce ischemických příhod po CEA nejen z ipsilaterální strany, ale dokonce i z kontralaterální strany – tzn. dvojnásobná protekce, lze riskovat u tzv. „asymptomatických“ stenóz pod 70 % neindikováním k CEA a vyčkávat až na symptomatologii?
Je prokázáno, že více než 60 % smrtelných iktů postihuje ženy, přestože je u mužů výskyt ischemických příhod častější. Není to snad argument naopak k důraznější indikaci profylaktické CEA u žen, než vycházet z jediné studie, ve které výsledky CEA pro ženy nebyly statisticky průkazné?
Naopak si ceníme v dokumentu zhodnocení výsledků CEA versus CAS a jednoznačného doporučení evropskou společností indikovat CAS pouze u vysoce rizikových nemocných a nemocných nevhodných z anatomických důvodů k CEA. Jako riziko operačního výkonu není stavěn věk nemocného, naopak je u 80letých nemocných upřednostňována CEA pro nižší výskyt perioperačních embolizací. U extrémně rizikových asymptomatických nemocných je správně doporučena pouze konzervativní léčba [6, 7].
Přínosem dokumentu je také zařazení hodnocení morfologie plátu, techniky CEA a způsobu anestézie. Bohužel zde není dán dostatečný prostor moderním trendům, naopak je patrná snaha zůstat na zakořeněných zvyklostech. Jestliže je u everzních technik CEA prokázána stejná bezprostřední úspěšnost jako u standardní podélné CEA a naopak v pozdních výsledcích prokázána nižší četnost restenóz a uzávěrů, není pochopitelná snaha evropské společnosti prosazovat podélnou techniku CEA a dohánět technicky jednoduchou metodu everzní endarterektomie uzavíráním podélné arteriotomie záplatou [8, 9]. Technika uzávěru arteriotomie záplatou je nesporně obtížnější a časově náročnější. Navíc se domníváme, že není vhodné odebírat žilní štěp (část velké safény) u aterosklerotického nemocného, jemuž by mohl mnohem zásadněji pomoci při rekonstrukcích v jiných oblastech tepenného řečiště. V případě nutnosti uzávěru arteriotomie plastikou dáváme přednost originálním umělým záplatám.
Zásadním opomenutím při srovnávání technik je nekomentování možnosti parciální resekce elongované vnitřní karotidy při everzní CEA. Z operačních a grafických nálezů je nám dobře znám častý výskyt elongace vnitřní karotidy nebo dokonce zalamování prodloužené tepny nad aterosklerotickým plátem. U everzní techniky lze velice jednoduše po endarterektomii doplnit parciální resekci a tepnu vyrovnat, zatímco u podélné CEA je vyrovnání tepny vždy problematické.
Podobný konzervatismus vnímáme i v hodnocení metod anestezie v průběhu CEA. Přestože má lokoregionální anestezie jednoznačné výhody a dokonce evropská společnost některé výhody připouští (např. nižší procento perioperačních ischemických příhod při oboustranném postižení vnitřních karotid), není doporučení jednoznačné. Jestliže se v medicíně prokáže u určitých vyšetřovacích metod a metod léčby jednoznačný benefit pro nemocného, musí být uznány za metodu první volby [10, 11]. Pouze z důvodů medicínských, které doloží nutnost jiné volby, lze přistoupit k ostatním. Tím rozhodně nechceme vytvořit neměnný standard ať v technice karotické endarterektomie či způsobu anestezie, ale zvážit, zda je správné, aby konečné rozhodnutí bylo postaveno na volbě operujícího chirurga a anesteziologa. Domníváme se, že na pracovištích, kde lékařský tým zainteresovaný řešením onemocnění vnitřních karotid nemá komplexní zkušenosti, nemůže ani svobodně rozhodovat. Konečná volba o způsobu řešení by měla být podřízena především celkovému stavu nemocného, lokálnímu nálezu na krku a anatomickému nálezu na postiženém karotickém řečišti. Proto je nezbytné, aby operující chirurg ovládal všechny techniky karotické endarterektomie a konečné rozhodnutí podřídil perioperačnímu nálezu a stejně anesteziolog dokázal bezpečně podat jak lokoregionální anestezii tak anestezii celkovou. Nemocnému je nezbytné podat informace o možnostech řešení jeho onemocnění, ale volba nemocného nemůže bezdůvodně (bez medicínského podkladu) přimět pracoviště, aby řešilo jeho onemocnění způsobem, které není up to date. Lékař musí dokázat nemocnému vysvětlit, co je pro jeho zdravotní stav nejoptimálnější a nenechat nemocného „vybírat ze vzorníku barev“. Jedná se o zcela odlišnou problematiku než např. operace křečových žil a s ní spojená volba způsobu anestézie a technika operačního zákroku.
Otázku simultánních výkonů na karotidách s jinými cévními operacemi a kardiochirurgickými výkony je nutné rozšířit obecně na profylaktické řešení významných stenóz karotid před velkými operačními zákroky. Domníváme se, že před každou velkou plánovanou operací je nezbytné vyšetření karotid a pokud není nebezpečí z prodlení operačního výkonu, je správné u významných stenóz provést profylaktickou CEA. Simultánní výkony na karotidách nejsou ve většině těchto případů indikovány.
Simultánní výkony na karotidách jsou indikovány především u neodkladných kardiochirurgických výkonů a indikace je závislá na specifických rizicích každého nemocného, tzn. „ušitá přímo na míru“.
ZÁVĚR
Nízké procento perioperačních komplikací a dlouhodobé výborné výsledky po operacích karotid v cévních centrech dokládají prioritu operačního řešení významných nálezů na vnitřních karotidách v prevenci a léčbě ischemických mozkových příhod.
Soubor nemocných z chirurgické kliniky v Plzni dokládá výhody regionální anestezie při operacích vnitřních karotid, výhody zdravotní pro nemocného i ekonomické pro celou nemocnici.
Doc. MUDr. Bohuslav Čertík, Ph.D.
Valcha E1713
Plzeň 321 00
e-mail: certik@fnplzen.cz
Sources
1. AHA Scientific Statement 1998 Guidelines for Carotid Endarterectomy
2. MRC Asymptomatic Carotid Surgery Trial (ACST) Collaborative Group. Prevention of disabling and fatal strokes by successful carotid endarterectomy in patients without recent neurological symptoms: randomised controlled trial. The Lancet, 2004, 363, p. 1491–1502.
3. Toole, J. F. Surgery for carotid artery stenosis. BMJ 2004, 329, p. 635–636.
4. ESVS Guidelines. Invasive Treatment for karotid Stenosis: Indications, techniques. Eur. J. Vasc. Endovasc. Surg., 2009, 37, p. 1–19.
5. Čertík, B., a kol. Onemocnění karotid a velkých cév aortálního oblouku. Grada Publishing, 2005, p. 61–65.
6. Mas, J.-L., et al. for the EVA-3S Investigators Endarterektomy versus stenting in patiens with symptomatic severe karotid stenosis. N. Eng. J. Med., 2006, 355, p. 1660–1671.
7. SPACE Collaborative Group. 30 day results from the SPACE trial of stent-protected angioplasty versus karotid endarterectomy in symptomatic patiens: A randomised non-inferiority trial. Lancet, 2006, 368, p. 1239–1247.
8. Cao, P., Giordano, G., De Rango, P., Zannetti, S., Chiesa, R., Coppi, G., Palombo, D., Peinetti, F., Spartera, C., Stancanelli, V., Vecchiati, E., Collaborators of the EVEREST Study Group Eversion versus conventional carotid endarterectomy: Late results of a prospective multicenter randomized trial. J. Vasc. Surgery, 2000, 31, p. 19–30.
9. Katras, T., Baltazar, U., Rush, D. S., Sutterfield, W. Ch., Harvill, L. M., Stanton, P. E. Durability of eversion carotid endarterectomy: Comparison with primary closure and carotid patch angioplasty. J. Vasc. Surgery, 2001, 34, p. 453–458.
10. Illky, K. A., Shortell, C. K., Zhang, R., Sternbach, Y., Rhodes, J. M., Davies, M. G., Ouriel, K., Tansky, W., Johansson, M., Green, R. M. Carotid endarterectomy then and now: outcome and cost-effectiveness of moderne practice. Surgery, 2003, 134, p. 705–712.
11. Sternbach, Y., Illing, K. A., Zhang, R., Shortell, C. K., Rhodes, J. M., Davies, M. G., Lyden, S. P., Green, R. M. Hemodynamic benefits of regional anesthesia for carotid endarterectomy. J. Vasc. Surg., 2002, 35, p. 333–339.
Labels
Surgery Orthopaedics Trauma surgery
Article was published inPerspectives in Surgery

2010 Issue 1-
All articles in this issue
- Klinické zkušenosti s použitím chladem konzervovaných žilních a tepenných alloštěpů: dlouhodobé výsledky
- Pedální bypass – desetileté zkušenosti
- Vícenásobná sekvenční revaskularizace infrapopliteálních tepen při záchraně kriticky ischemické končetiny
- Úspešné kombinované riešenie aneuryzmy aberantnej retroezofageálne prebiehajúcej arteria subclavia dextra (arteria lusoria). Kazuistika
- Výsledky kombinované chirurgické a endovaskulární léčby žilního thoracic outlet syndromu v letech 2000 – 2007 na II. chirurgické klinice VFN a 1. LF UK v Praze
- Chronická žilní insuficience a možnosti moderní chirurgické léčby v oblasti povrchního systému
- Infekce av spojky k hemodialýze založené ePTFE interponátem. Léčba na základě zkušeností nebo podle nálezů moderních vyšetřovacích metod?
- Cévní protézy: 50 let vývoje od syntetických k tkáňovému inženýrství a buněčné terapii
- Operace na vnitřních karotidách v lokoregionální anestezii na chirurgické klinice v Plzni za uplynulých 7 let. Diskuse nad AHA a ESVS guidelines
- Hybridní výkony v léčbě torakoabdominálních výdutí typu IV, V
- Prevence endoleaku II. typu pomocí peroperačního coilingu vaku aneuryzmatu abdominální aorty během implantace stentgraftu
- Případ kombinace endoleaku Ib a IIIa typu po zavedení stentgraftu pro subrenální výduť aorty
- Současné možnosti roboticky asistované cévní chirurgie
- Příspěvek k diagnostice infekce cévní protézy
- Autogenní vena femoralis superficialis jako náhrada infikované aorto-iliako-femorální cévní protézy
- Perspectives in Surgery
- Journal archive
- Current issue
- Online only
- About the journal
Most read in this issue- Cévní protézy: 50 let vývoje od syntetických k tkáňovému inženýrství a buněčné terapii
- Úspešné kombinované riešenie aneuryzmy aberantnej retroezofageálne prebiehajúcej arteria subclavia dextra (arteria lusoria). Kazuistika
- Chronická žilní insuficience a možnosti moderní chirurgické léčby v oblasti povrchního systému
- Pedální bypass – desetileté zkušenosti
Login#ADS_BOTTOM_SCRIPTS#Forgotten passwordEnter the email address that you registered with. We will send you instructions on how to set a new password.
- Career

