-
Medical journals
- Career
Flexibilní endoskopie horních dýchacích cest v léky navozeném spánku
: J. Hybášková 1; V. Babiarová 1; O. Jor 3; V. Novák 4; Petr Matoušek 1,2; Pavel Komínek 1,2
: Klinika otorinolaryngologie a chirurgie hlavy a krku, Fakultní nemocnice Ostrava, přednosta prof. MUDr. P. Komínek, Ph. D., MBA 1; Lékařská fakulta, Katedra kraniofaciálních oborů, Ostravská univerzita, vedoucí katedry prof. MUDr. P. Komínek, Ph. D., MBA 2; Klinika anesteziologie, resuscitace a intenzivní medicíny, Fakultní nemocnice Ostrava, přednosta prof. MUDr. P. Ševčík, CSc. 3; Centrum pro poruchy spánku a bdění – spánková laboratoř, Klinika dětské neurologie, Fakultní nemocnice Ostrava, primářka MUDr. H. Medřická 4
: Otorinolaryngol Foniatr, 65, 2016, No. 1, pp. 30-34.
: Review Article
Obstrukční spánková apnoe (OSA) je charakterizovaná opakovanými epizodami částečného nebo úplného uzávěru horních dýchacích cest během spánku. Diagnostickým, ale i léčebným problémem je určení místa (lokalizace), kde dochází k obstrukci horních dýchacích cest. V posledních letech se do popředí dostává tzv. spánková endoskopie (drug-induced sleep endoscopy – DISE). Spánková endoskopie je jednoduše proveditelná, bezpečná vyšetřovací metoda, pomocí níž lze objektivizovat místo/a obstrukce horních dýchacích cest (HDC) během uměle navozeného spánku. Velkým přínosem DISE je právě individuální analýza HDC u každého pacienta, což umožňuje specifickou a cílenou léčbu dle lokalizace a stupně obstrukce HDC, a tímto vyšší úspěšnost léčby pacientů s chrápáním a OSA.
Klíčová slova:
spánková endoskopie, obstrukční spánkové apnoe, flexibilní endoskopieÚVOD
Prevalence obstrukční spánkové apnoe (OSA) se pohybuje mezi 4 % (muži) a 2 % (ženy) (2, 5, 7). Nejčastějšími příčinami obstrukce dýchacích cest jsou patologie nosní dutiny a nosohltanu, zúžení velofaryngeálního či retrolinguálního prostoru, kraniofaciální deformity nebo obezita (7).
Diagnostickým, ale i léčebným problémem nemocných je určení místa (lokalizace), kde dochází k obstrukci horních dýchacích cest, protože právě na tuto oblast by měl být cílený případný chirurgický zákrok. V posledních letech se do popředí dostává tzv. spánková endoskopie (drug-induced sleep endoscopy – DISE), pomocí které je možno právě tato místa obstrukce objektivizovat. Jedná se o flexibilní endoskopii horních dýchacích cest (HDC) a hltanu v uměle navozeném spánku pomocí krátkodobých nitrožilně podávaných hypnotik (propofolu) a midazolamu. Spánková endoskopie je prozatím jediná metoda, pomocí níž je možno přímo zjistit místa obstrukce v horních dýchacích cestách při uměle navozeném spánku, a tímto optimalizovat léčbu OSA. DISE nicméně v žádném případě není diagnostickou metodou ke zjištění apnoí a nenahrazuje polysomnografické vyšetření (10). DISE dává dodatečnou informaci o konfiguraci a dynamice HDC v uměle navozeném spánku a pomáhá zjistit místa obstrukce HDC (5).
Indikace DISE
DISE je indikovaná u pacientů s prostou ronchopatií a pacientů s obstrukční spánkovou apnoí, u kterých není indikace k léčbě přetlakovou maskou (5). Dále je indikovaná u pacientů s těžkou OSA, u kterých selhala léčba přetlakovou maskou, nebo kteří tuto léčbu netolerují, a to k objasnění poměrů HDC (5, 10). DISE může být použita i u pacientů po předchozí operační léčbě, která však selhala, nebo neměla dostatečný efek, a to opět k bližšímu určení místa obstrukce (5). DISE naopak není indikovaná, pokud je úspěšná konzervativní léčba (redukce váhy, léčba přetlakovou maskou) (10).
Kontraindikace DISE
Kontraindikováni k provedení DISE jsou dle Americké anesteziologické asociace pacienti s rizikem anestezie ASA 3 a vyšším (10). Absolutní kontraindikací pak je ASA 4 a těhotenství (5). Relativní kontraindikací je těžké OSA s AHI nad 70 a morbidní obezita (obezita III. stupně, kdy BMI je nad 40) (5, 10). Dále alergie na propofol či midazolam je kontraindikací provedení DISE (5, 10). Přehled indikací a kontraindikací je uveden v tabulce 1.
1. Indikace a kontraindikace DISE. 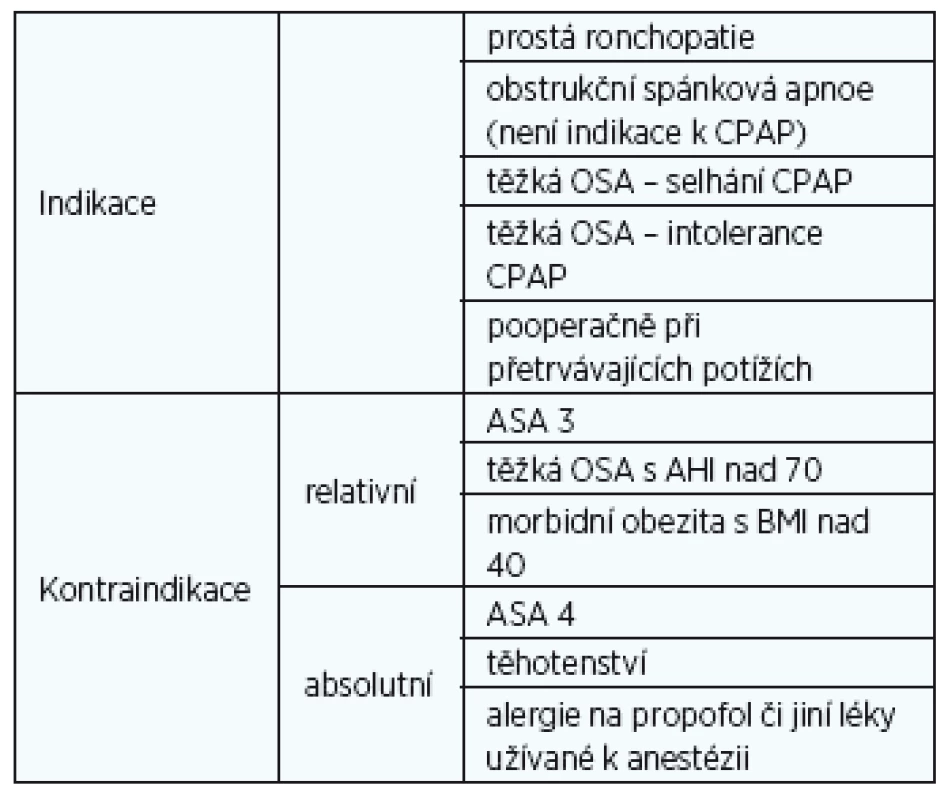
OSA - obstrukční spánkové apnoe, AHI – apnoe hypopnoe index, BMI – body mass index, ASA 3 - závažné onemocnění omezující výkonnost, ASA 4 – těžké onemocnění, které ohrožuje život nemocného v souvislosti s operací i bez této souvislosti Provedení DISE
Vyšetření před DISE
OSA by měla být diagnostikovaná provedením spánkového monitoringu (limitovaná polygrafie, polysomnografie) (1, 9).
Součástí vyšetřovacího algoritmu by měla být podrobná anamnéza a další data o pacientovi, jako např. Epworthská škála spavosti (kvantifikace denní spavosti), věk, pohlaví a BMI (9). Před DISE má být provedeno standardní ORL vyšetření, jehož součástí je hodnocení velikosti patrových tonzil a vztahu kořene jazyka k měkkému patru (Mallampati, Friedman) (1, 9). Dále je nezbytné flexibilní vyšetření horních dýchacích cest při vědomí, kdy hodnotíme event. patologie v oblasti nosní dutiny a nosohltanu, hodnotíme zúžení velofaryngeálního a retrolinguálního prostoru (7).
Anestezie u DISE a provedení DISE
Spánková endoskopie se v zahraničí běžně provádí ambulantně, v našich podmínkách za hospitalizace na operačním sále. V místnosti musí být přítomen monitor základních životních funkcí, vybavení pro umělou plicní ventilaci, pomůcky pro zajištění dýchacích cest a resuscitační set (5). Pacientovi je monitorován krevní tlak, pulz, saturace krve kyslíkem, EKG a v případě potřeby by měl být dostupný kyslík (10). V místnosti by měl být klid a přítmí, aby se vyloučily okolní stimuly (5, 10).
Poloha pacienta při vyšetření je na zádech s použitím polštáře nebo bez něj. Poloha by měla odpovídat poloze při spaní doma (5, 10). Pokud pacient chrápe doma v jiné poloze, pak se standardně DISE provádí v poloze na zádech a poté v pozici, ve které pacient doma spí a chrápe (např. poloha na boku) (5). Flexibilní endoskop šíře 3,5 mm je zaveden transnazálně, při vyšetření je na čtyřech místech HDC (měkké patro, orofaryng, kořen jazyka a epiglotis) hodnocen stupeň a typ obstrukce. Délka vyšetřování by měla být minimálně 10-15 minut, neboť při kratším vyšetření by nemusely být zachyceny apnoické pauzy (10). Udává se, že u každého hodnoceného místa by měly proběhnout minimálně 2 a více dechových cyklů (5).
Lokální anestezie sliznic nosu 10% Lidocainem nebo Xylocainem může nebo nemusí být provedena, neměla by však být příliš silná, aby nedošlo k potlačení obranných reflexů dýchacích cest a zvýšenému riziku aspirace (10).
Ke snížení salivace je možno použít Atropin v premedikaci, cca 30 min. před vyšetřením (10). Léky užívané k navození umělého spánku a chrápání mohou být různé. Užívá se buď midazolam nebo propofol, nebo jejich kombinace v dávce určené anesteziologem (5, 10).
Výhodou propofolu je krátký biologický poločas, a tím pádem dobrá řiditelnost, nevýhodou je větší vliv na kardiovaskulární systém.
Propofol je možno dávkovat třemi způsoby:
- Bolusově, kdy je úvodní dávka 1 mg/kg ideální tělesné hmotnosti, a dále udržovací bolusy 20-30 mg asi co 2 minuty,
- kontinuálně pomocí lineárního dávkovače,
- TCI (Targer Control infusion), což je sofistikovaná metoda, při které speciální lineární dávkovač automaticky dávkuje propofol na cílovou hladinu v plazmě (5).
Každý z těchto způsobů má výhody i nevýhody. Výhodou bolusového podaní je rychlost nástupu účinku a dobrá řiditelnost, nevýhodou je možnost předávkování s následkem apnoe. Výhodou podání přes lineární dávkovač je stabilní úroveň sedace, nevýhodou je pomalý nástup účinku a horší řiditelnost. Výhodou podaní TCI je stabilní úroveň sedace a automatické dávkování. Nevýhodou je vysoká pořizovací cena TCI pump a pomalejší nástup účinku (5).
Výhodou midazolamu je delší doba trvání účinku, nevýhodou je špatná řiditelnost, velké interindividuální rozdíly a vyšší riziko vzniku kognitivní dysfunkce u starších osob (5). Hloubku anestezie lze měřit bispektrálním indexem, což je forma hodnocení hloubky anestezie pomocí EEG monitoringu, kde je EEG signál softwarově zpracován na bezrozměrové číslo od 0 do 100, kde 100 je plné vědomí a hodnota pod 40 odpovídá komatu. Cílová hodnota BIS při DISE by měla být 50 – 70 (5).
Hodnocení výsledků
Hodnocení výsledků spánkové endoskopie prozatím není celosvětově jednotné. Nejrozšířenější a nejvíce používaná je klasifikace dle Keziriana (8), podle které je hodnocena obstrukce na čtyřech místech horních dýchacích cest - oblast měkkého patra, laterální stěny faryngu, včetně patrových tonzil, kořen jazyka a epiglottis (obr. 1). Je hodnocen jak stupeň obstrukce, tak i její konfigurace (předozadní, cirkulární, laterolaterální) (tab. 2).
1. Čtyři hodnocená místa obstrukce v HDC dle Keziriana. 1 – měkké patro, 2 – laterální stěny hltanu, tonzily, 3 – kořen jazyka, 4 – epiglotis. 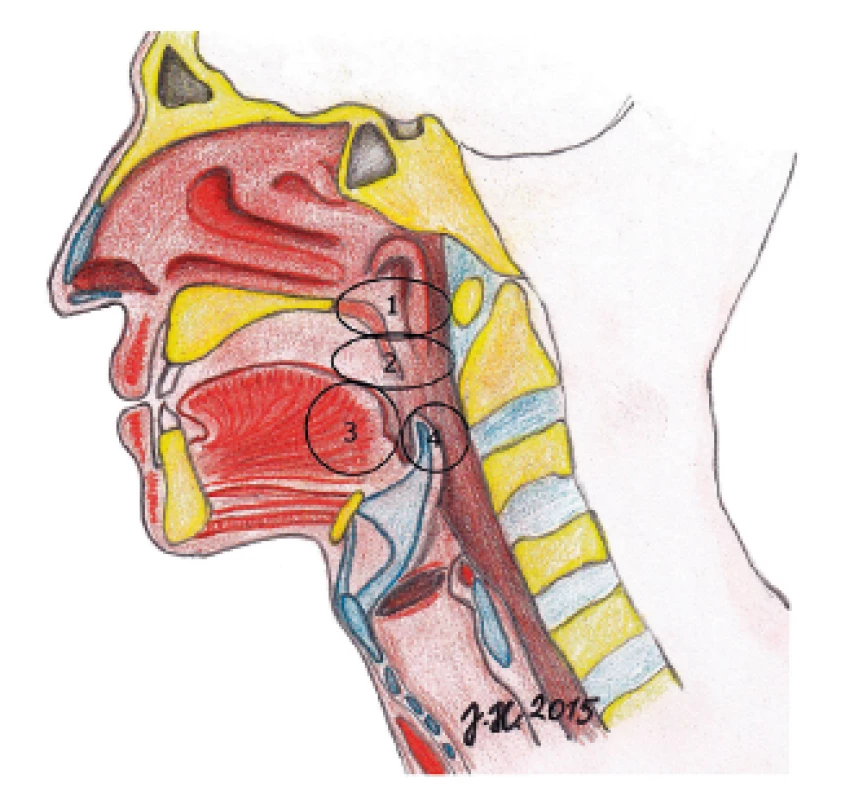
2. Hodnocení míst obstrukce v HCD (Kezirian 2011). 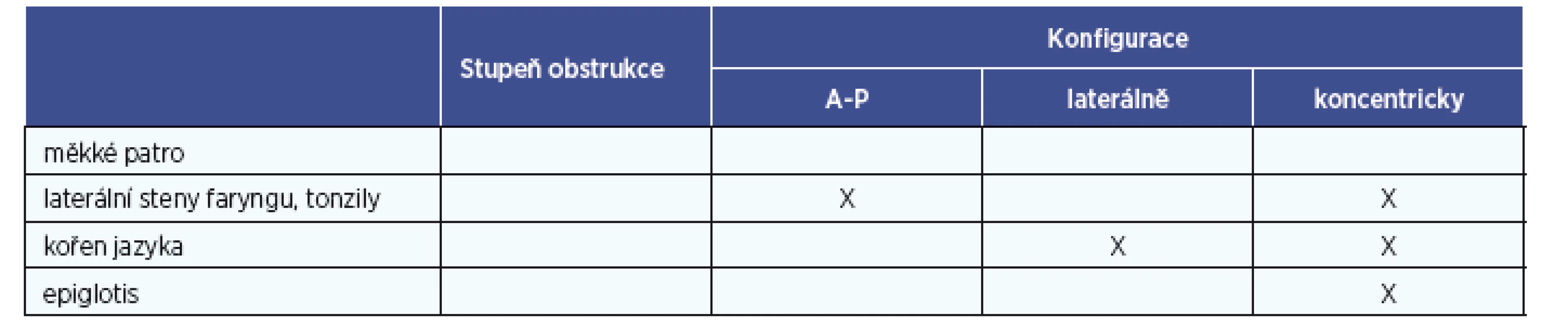
X – konfigurace označeny tímto symbolem nebyly v daných lokalizacích pozorovány. Stupeň obstrukce v každé této části je hodnocen třemi stupni: 0 – žádná obstrukce, 1 – částečná obstrukce, 2 – úplná obstrukce (tab. 3). Této klasifikaci je však vyčítána její jednoduchost, proto byla vytvořena další podrobnější klasifikace – NOHL, která navíc hodnotí i patologii v oblasti nosu a více se věnuje patologii hrtanu. Stupně obstrukce jsou vyjadřovány procentuálně. Vzhledem ke složitosti a ne úplně jednoznačnému profitu se tato klasifikace příliš neujala a nejvíce je užívána stále klasifikace dle Keziriana.
3. Stupně obstrukce jednotlivých míst v HCD (Phang 2013, Kezirian 2011). 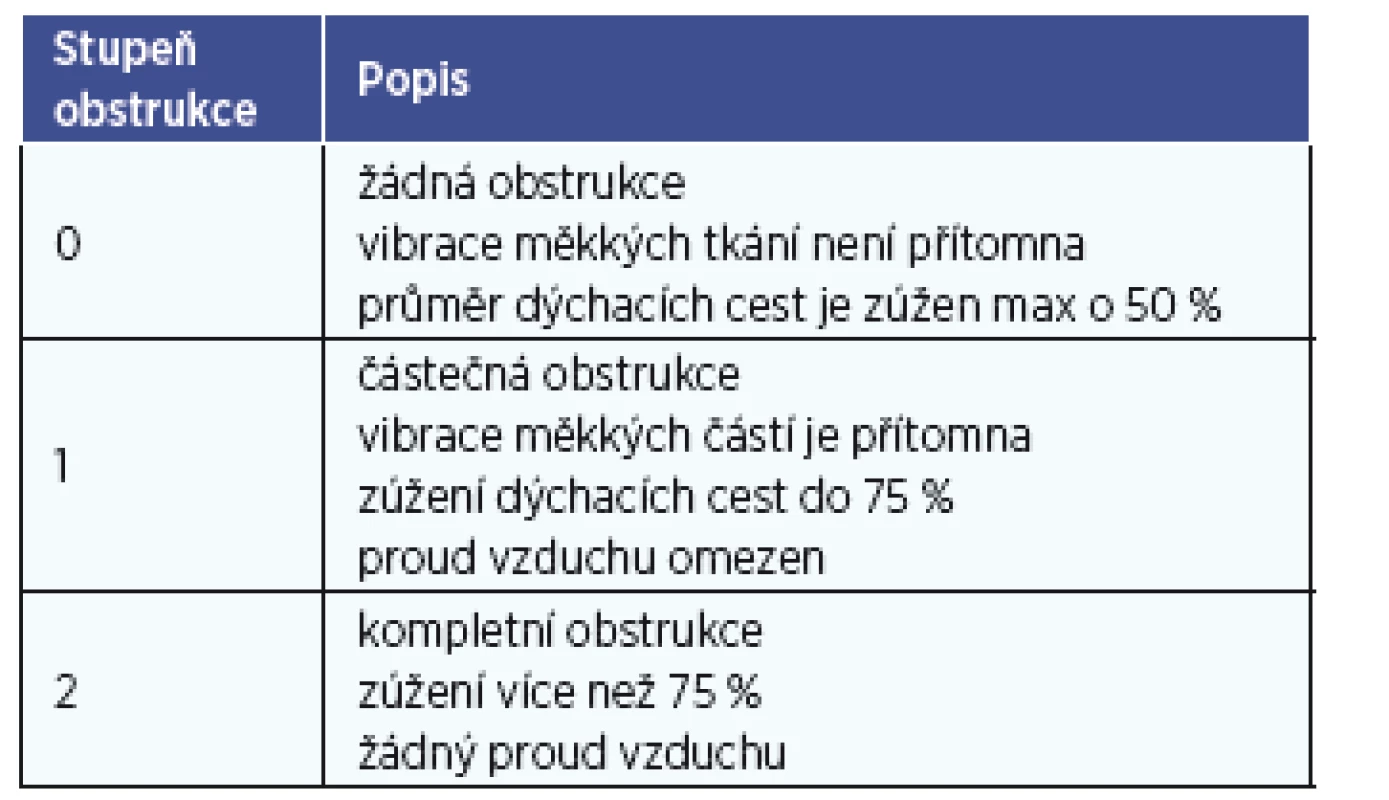
Obstrukce v oblasti měkkého patra je nejznámější příčina chrápání a OSA a při DISE bývá nejčastěji pozorována jeho předozadní a cirkulární obstrukce (8, 10). Role laterálních stěn hltanu, včetně patrových tonzil, může být obtížně hodnotitelná, obstrukce v této oblasti je pouze laterolaterální konfigurace (8, 10). V oblasti kořene jazyka bývá přítomna typicky předozadní obstrukce, neboť ve spánku (v REM i NREM fázi) dochází ke snížení tonu m. genioglossus (8). Obstrukce v oblasti epiglotis může být dvojí. Předozadní, při které má epiglotis normální konfiguraci, pouze se překlopuje směrem k zadní stěně hltanu. Dále může být obstrukce laterolaterální, při které se epiglotis deformuje a její laterální okraje se k sobě přibližují, nebo dochází k jejímu tzv. svinutí (8). Typy obstrukce jsou znázorněny na obrázku 2.
2. Hodnocení typu obstrukce na čtyřech místech HDC dle Keziriana. 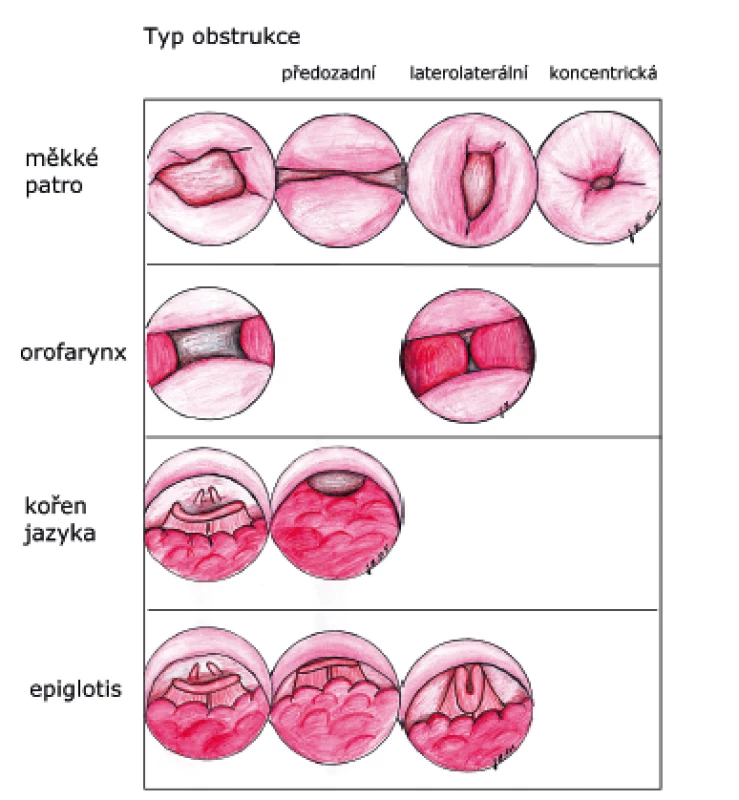
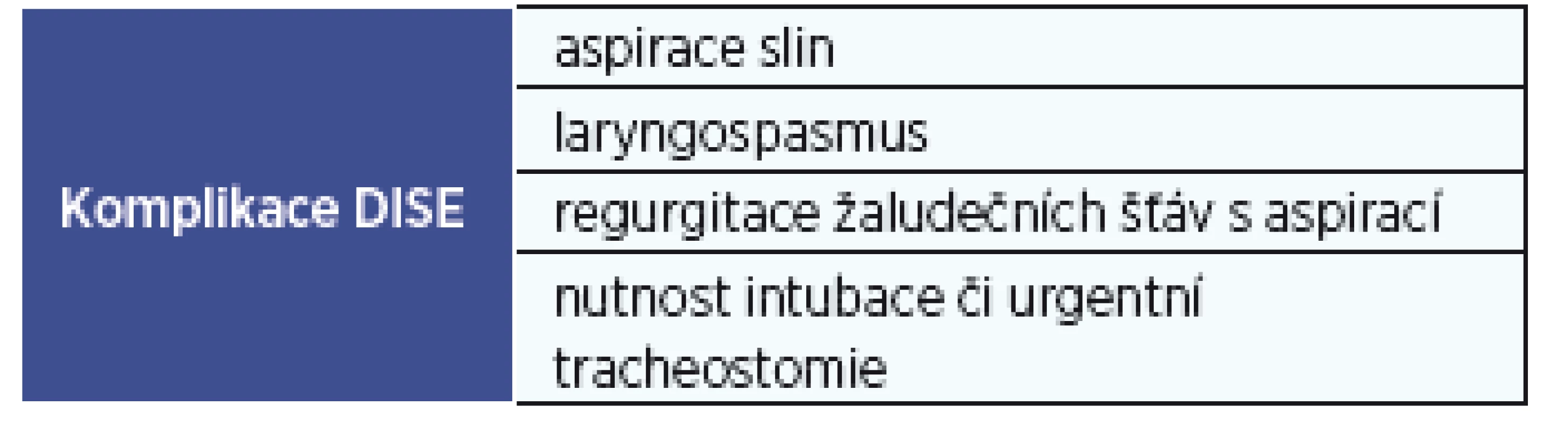
Komplikace DISE
Možnou komplikací spánkové endoskopie může být příliš hluboký spánek s nutností intubace nebo urgentní tracheostomie. Dále aspirace slin, laryngospasmus či regurgitace žaludečních šťáv s aspirací (tab. 4). S těmito možnými komplikacemi je třeba počítat, i přes to, že se dosud dle dostupné literatury nikdy nevyskytly. Jsou popisovány případy nutnosti oxygenace, event. přiložení masky s kyslíkem při desaturaci (10).
Metodika DISE a výsledky na Klinice ORL a chirurgie hlavy a krku FN Ostrava
Vyšetření se provádí za hospitalizace, pacient přichází ráno v den vyšetření, nalačno. Realizuje se na standardním operačním sále vybaveném anesteziologickou věží, pacientovi je monitorován krevní tlak, saturace krve kyslíkem, EKG. V případě nutnosti je dostupný kyslík.
Vyšetření je zahájeno podáním premedikace, u osob mladších 70 let zpravidla midazolam v dávce 5 mg intramuskulárně, a pokud nejsou kontraindikace atropin v dávce 0,5 mg intramuskulárně 30 minut před odjezdem na sál. Na operačním sále je provedena lokální anestezie sliznic nosu (10% Lidocain). Poté anesteziolog titruje dávku propofolu tak, aby pacient začal chrápat. Jakmile pacient chrápe, provádíme flexibilní endoskopii horních dýchacích cest flexibilním endoskopem tloušťky 3,5 mm, záznam je nahráván a následně hodnocen.
VÝSLEDKY
Na ORL klinice FN Ostrava bylo od srpna 2015 do konce října 2015 vyšetřeno 15 pacientů, z toho 2 ženy. Průměrný věk byl 45,6 let, průměrné AHI bylo 23. V sedmi případech došlo na základě DISE vyšetření ke změně indikace k operaci (tab. 5). Ve třech případech jsme zjistili patologii v oblasti epiglotis, která svým překlopením na zadní stěnu hltanu způsobovala apnoe. Toto bychom v bdělém stavu pacienta nebyli schopni nikdy diagnostikovat. Komplikace prozatím nebyly zpozorovány.
5. Změna indikace k operaci na základě DISE vyšetření. 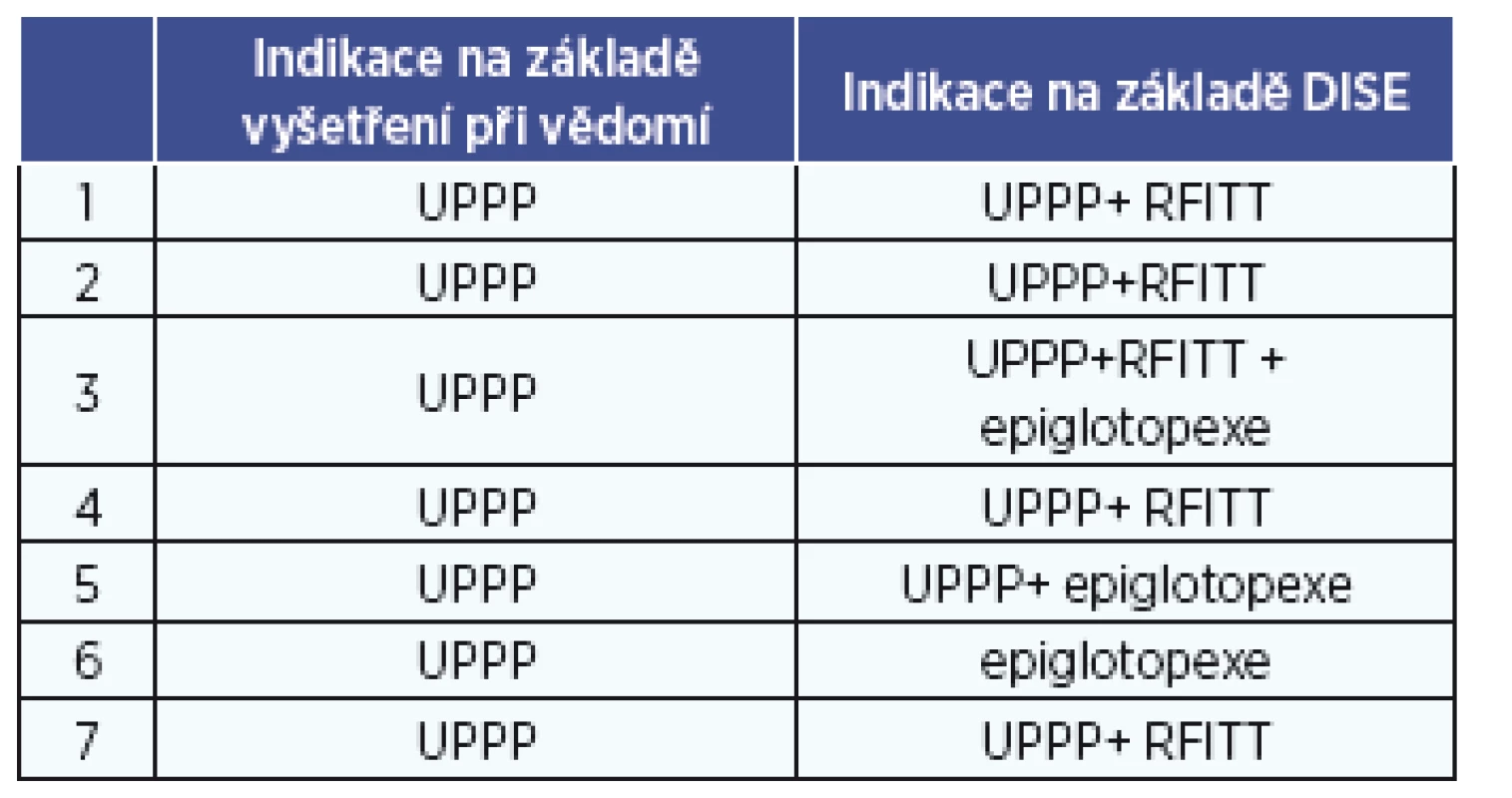
Legenda: UPPP – uvulopalatofaryngoplastika, RFITT – radiofrekvenční termoterapie kořene jazyka DISKUSE
Spánková endoskopie je prozatím jediná metoda pomocí níž je možno přímo zjistit místa obstrukce v horních dýchacích cestách při uměle navozeném spánku, a tímto optimalizovat léčbu pacientů s OSA.
Při uměle navozeném spánku dojde k uvolnění svalstva horních dýchacích cest, a tímto k obstrukci, kterou můžeme přímo vizualizovat a objektivizovat provedením flexibilní endoskopie.
V minulosti bylo za nejčastější místo obstrukce považováno měkké patro, prostřednictvím DISE se však zjistilo, že obstrukce HDC může být i na několika různých místech (10). K plánování operační léčby se používala klasifikace dle Fujita, který rozlišoval 2 místa obstrukce – velofaryngeální a retrolinguální, což je velmi limitující, neboť i laterální stěny faryngu a oblast epiglotis mohou hrát velkou roli při vzniku apnoe/hypopnoe (8, 10).
V současnosti je v zahraničí spánková endoskopie rutinně prováděná diagnostickou metodou u pacientů s chrápáním a OSA, v ČR zatím o DISE nebyl publikován žádný článek.
První výsledky spánkové endoskopie byly publikovány v roce 1991 Croftem a Pringlem (4, 6, 11). K navození umělého spánku byl použit midazolam. Až později Later, Guerin a kol. publikovali výhodnější farmakokinetické vlastnosti intravenózně podaného propofolu, který se rychleji odbourává (11).
Berry a kol. demonstrovali validitu DISE za použití propofolu u tří různých typů pacientů – pacientů, kteří nechrápali, pacientů s prostou ronchopatií a pacientů s OSA. Ve studii bylo zjištěno, že žádný pacient, který normálně nechrápal, se po podání propofolu nestal symptomatickým, čili nezačal chrápat nebo neměl apnoe (1).
Rabelo a kol. srovnávali u 15 pacientů polysomnografii přirozeného spánku a uměle navozeného spánku propofolem a zjistili, že charakter spánku, včetně jeho fází (REM, NREM), není propofolem ovlivněn (11).
De Vito a kol. ve své studii z roku 2013 mimo jiné ukazují vzestupující tendenci provedených DISE, a to v závislosti na počtu publikovaných článků. Od roku 1991–1999 bylo publikováno 8 článků, od roku 2000-2009 to bylo 28 článků a od roku 2010-2013 celkem 49 článků (5).
Vroegop a kol. publikovali v roce 2014 studii o souboru 1249 pacientů, kteří podstoupili DISE vyšetření. Zjistili, že nejčastější kolaps HDC je v oblasti měkkého patra (81 %), kolaps na více než jednom místě (multietážově) byl zjištěn v 68,2 %. S tím, že nejčastější kombinací obstrukce HDC byla obstrukce v oblasti měkkého patra a kořene jazyka, a to v 25,5 %. Výskyt kolapsu na více místech HCD stoupal s tíží OSA a BMI. Dle studie De Corsa a kol. z roku 2013 je částečná, ale i úplná obstrukce na více místech HDC statisticky signifikantně spojena s vyšším AHI.
Karen Pilaete a kol. provedli DISE u 61 pacientů a zjistili, že obstrukce na jednom místě HDC se vyskytla u 13 pacientů, zatímco u 48 pacientů zjistili obstrukci na více místech HDC. Původní indikace k operaci se na základě DISE změnila u 41 % pacientů.
Na základě dosud provedených DISE na naší ORL klinice a publikovaných studií se stále více přikláníme k tomu, že DISE vyšetření je nezbytné ke zlepšení diagnostiky, a tímto i léčby pacientů s OSA, neboť konfigurace a dynamika HDC při vědomí a ve spánku může být naprosto odlišná.
ZÁVĚR
Spánková endoskopie je jednoduše proveditelná, bezpečná vyšetřovací metoda, pomocí níž lze objektivizovat místo/a obstrukce HDC během uměle navozeného spánku. Spánková endoskopie by se měla stát nedílnou součástí vyšetřovacího algoritmu u pacientů s chrápáním a OSA. Velkým přínosem DISE je právě individuální analýza HDC u každého pacienta, což umožňuje specifickou a cílenou léčbu dle lokalizace a stupně obstrukce HDC, a tímto vyšší úspěšnost léčby pacientů s chrápáním a OSA.
Adresa ke korespondenci:
MUDr. Jaroslava Hybášková
Klinika ORL a chirurgie hlavy a krku
Fakultní nemocnice Ostrava
17. listopadu 1790
708 52 Ostrava - Poruba
e-mail: jaroslava.hybaskova@fno.cz
Sources
1. Aktas, O., Erdur, O., Cirik, A. A. et al.: The role of drug-induced sleep endoscopy in surgical planning for obstructive sleep apnea syndrome, European Archives of Oto-Rhino-Laryngology [online]. 2014, 272(8): 2039-2043 [cit. 2015-09-12]. DOI: 10.1007/s00405-014-3162-8.
2. Campanini, A., Danti, P., De Vito, A. et al.: Awake versus sleep endoscopy: personal experience in 250 OSAHS patiens. Acta Otorhinolaryngologica Italica, 30, 2010, s. 73-77.
3. Cavaliere, M., Russo, F., Iemma, M.: Awake versus drug-induced sleep endoscopy: evaluation od airway obstruction in obstructive sleep apnea/hypoponoea syndrome. Laryngoscope, 123, 2013, s. 2315-2318.
4. De Cors, E., Diority, A., Rizzott, G. et al.: The role of drug-induced sleep endoscopy in the diagnosis and management of obstructive sleep apnea syndrome: our personal experience, Acta Otorhinolaryngoloica Italica, 33, 2013, s. 405-413.
5. De Vito, A., Liatas, M. C., Vanni, A. et al.: European position paper on drug-induced sedation endoskopy (DISE), Sleep Breath, 18, 2014, s. 453-465.
6. Fernandez-Julián, E., García-Pérez, M. A., García-Gallejo, J. et al.: Surgical planning after sleep versus awake techniques in patient with obstructive sleep apnea. Laryngoscope, 124, 2014, s. 1970-1974.
7.. Friedman, M.: Sleep apnea and snoring, surgical and non-surgical therapy. China, Saunders/Elsevier, 2009.
8. Kezirian, E. J., Hohenhorst, W., Vries de Nico: Drug-induced sleep endoscopx: the VOTE classification, Eur. Arch. Otorhinolaryngol., 268, 2011, s. 1233-1236.
9. Nevšímalová, S., Šonka, K. a kol.: Poruchy spánku a bdění, Brno, Maxdorf Jessenius, 1997.
10. Phang, K. P., Rotenberg, B. W., Woodson B. T.: Advanced surgical techniques in snoring and obstructive sleep apnea. CA: Plura. P,ub., 2013, s. 43-63.
11. Salamanca, F., Konstantini, F., Bianchi, A. et al.: Identification of obstructive sites and pattwens in obstructive sleep apnoea synrome by sleep endoscopy in 614 patients, Acta Otorhinolaryngologica Italica, 33, 2013, s. 261-266.
12. Victores, J. A., Hamblin, J., Gilbert, J. et al.: Usefulness of sleep endoscopy in predicting positional obstructive sleep apnea. Head and Neck Surgery, 150, 2014, s. 293-487.
13. Vroegop, V. A, Vanderveken, O. M., Boudewyns, N. et al.: Drug-induced sleep endoscopy in Sleep-disordered breathing: Report on 1249 cases. Laryngoskope, 124, 2014, s. 797-802.
Labels
Audiology Paediatric ENT ENT (Otorhinolaryngology)
Article was published inOtorhinolaryngology and Phoniatrics

2016 Issue 1-
All articles in this issue
- Drug-Induced-Sleep-Endoscopy, DISE
- Nasal Packing – Survey of Materials
- Visual Reinforcement Audiometry. Behavioral Method for Hearing Examination in Small Children
- Clinical Use of a New Audiometric Nethod – Visual Reinforcement Audiometry
- Significance of C kit and MYB Gene Expression for Diagnosis, Prognosis and Treatment of Adenoid Cystic Carcinoma of the Salivary Glands- the Current Level of Research and Its Application in Clinical Practice
- Mucosal Malignant Melanoma of the Nasal Cavity
- Diagnostics of Meniere’s Disease by Objective Methods of Examination
- Quality of Life in Patients with Head and Neck Cancer in the Course of Three Years of Observation in a Nutritional Outpatient Department
- Microbiological Findings in Children with Adeno-Tonsillar Hypertrophy
- Peritonsillar Complications of Acute Inflammations of Palatine Tonsils (a Retrospective Study)
- Otorhinolaryngology and Phoniatrics
- Journal archive
- Current issue
- Online only
- About the journal
Most read in this issue- Nasal Packing – Survey of Materials
- Peritonsillar Complications of Acute Inflammations of Palatine Tonsils (a Retrospective Study)
- Diagnostics of Meniere’s Disease by Objective Methods of Examination
- Drug-Induced-Sleep-Endoscopy, DISE
Login#ADS_BOTTOM_SCRIPTS#Forgotten passwordEnter the email address that you registered with. We will send you instructions on how to set a new password.
- Career