-
Medical journals
- Career
První zkušenosti se zobrazením vnitřního ucha magnetickou rezonancí s využitím intratympanické aplikace kontrastní látky
: H. Doucek Abboudová 1; J. Vodička 1,2; O. Vincent 3
: Klinika otorinolaryngologie a chirurgie hlavy a krku, Nemocnice Pardubického kraje, a. s., Pardubická nemocnice, přednosta MUDr. J. Vodička, Ph. D. 1; Fakulta zdravotnických studií, Univerzita Pardubice 2; Radiodiagnostické oddělení, Nemocnice Pardubického kraje, a. s., Pardubická nemocnice 3
: Otorinolaryngol Foniatr, 64, 2015, No. 1, pp. 28-34.
: Original Article
Cíl:
Cílem práce bylo zjistit, u kterých osob se symptomatologií onemocnění vnitřního ucha (náhle vzniklá nedoslýchavost, periferní typ závrati, tinnitus) lze prokázat hydrops endolymfatického prostoru na základě vyšetření MR po intratympanické aplikaci kontrastní látky. Současně tak lze ověřit metodický postup zobrazování vnitřního ucha s cílem odlišit endolymfatický a perilymfatický prostor.Metodika:
Vyšetřeno bylo 34 pacientů (18 žen a 16 mužů průměrného věku 56 let). Náhle vzniklá percepční nedoslýchavost byla audiometricky potvrzena u 33 pacientů, jedna pacientka byla bez poruchy sluchu. Šesti pacientům byla diagnostikována definitivní Ménièrova choroba dle kritérií AAO-HNS Commitee of Hearing and Equilibrium (1995). Dvacetišesti pacientům byla do bubínkové dutiny ambulantně aplikována kontrastní látka (gadobutrol 1,0 mmol/ml, ředěn fyziologickým roztokem 1 : 7), u 8 pacientů byla aplikace zajištěna systémem MicroWick. Vyšetření MR (1,5 Tesla) proběhlo za 24 hodin (+/-7 hod) po aplikaci kontrastní látky, k vyhodnocení byly použity T1 sekvence. Přítomnost a velikost hydropsu byla hodnocena na základě velikosti poměru endolymfatického prostoru k celému vestibulu. Pokud byl tento poměr 33 % a více, bylo toto rozšíření endolymfatického prostoru vestibula hodnoceno jako hydrops. Následně byli pacienti sledováni, včetně kontrolních audiometrických vyšetření. Průměrná doba sledování byla 48 dnů.Výsledky:
Podíl velikosti endolymfatického prostoru k velikosti celého vestibula bylo možné z výsledků MR vyšetření posoudit u 31 pacientů. Výsledek u 3 pacientů byl nediagnostický. Rozšíření endolymfatického prostoru bylo prokázáno u 14 pacientů. Pěti pacientům s definitivní Ménièrovou chorobou byl prokázán endolymfatický hydrops. U osob pouze s percepční nedoslýchavostí nebyl hydrops v oblasti vestibula přítomen. U žádného z pacientů nebylo dle MR zjištěno retrokochleární postižení (např. ve smyslu schwannomu vestibulárního nervu).Závěr:
Vyšetření vnitřního ucha MR s intratympanicky podávanou kontrastní látkou se jeví jako vhodná metoda volby k zobrazení hydropsu vnitřního ucha (nejčastěji u osob s Ménièrovou chorobou). Tento nález může sloužit k cílené léčbě těchto pacientů.Klíčová slova:
magnetická rezonance, Ménièrova choroba, intratympanická aplikace, endolymfatický hydropsÚVOD
K zobrazení vnitřního ucha se v dnešní době standardně využívá počítačová tomografie a magnetická rezonance. Limitujícím zůstává rozlišení perilymfatického a endolymfatického prostoru, které může být výhodou především v diagnostice hydropsu labyrintu, který je popisován typicky u Ménièrovy choroby.
CT vyšetření vnitřního ucha je vyčleněno především pro poúrazové stavy (HRCT pyramid u laterobazálních poranění), vrozené vývojové vady (např. Mondiniho dysplazie), event. posouzení rozsahu nádorů a jejich invaze do kostí. V tomto článku bude věnována pozornost zobrazení spánkové kosti magnetickou rezonancí. Základní je rozlišení T1 a T2 vážených obrazů. Obrazy režimu T1 jsou blízké zobrazování na CT (lze je označit za anatomická zobrazení), T2 obrazy zvýrazní většinu patologických tkání. Výsledné MR obrazy jsou ovlivněny zejména rozdílnými relaxačními časy vody a tuku a podle jejich obsahu se mění poměry vzájemného kontrastu tkání. MR vyšetření může být využito především k zobrazení otogenních intrakraniálních komplikací (abscesy, trombóza žil) a komplikací v měkkých tkáních (např. Bezoldův absces). Dále je možné využití MR k zobrazení hnisavé labyrintitidy (vyšší signál na T1 vážených obrazech) a také k zobrazení perilymfatického prostoru po aplikaci kontrastní látky intravenózně (9, 11). Relativně nová je možnost odlišení perilymfatického a endolymfatického prostoru po aplikaci kontrastní látky intratympanicky (2, 5, 9, 10, 12, 13), což je výhodou především v diagnostice hydropsu labyrintu, který je popisován typicky u Ménièrovy choroby.
Ménièrova choroba je onemocnění, jehož přesná etiologie není zcela objasněna. K etiologii mohou přispívat vlivy metabolické, ischemické, traumatické a alergické. Existují také práce, které popisují vliv autoimunitních mechanismů na rozvoji nemoci (8). Vyvíjí se metody imunohistochemické a rozvíjí se snaha nalézt patologický podklad nemocí na molekulární úrovni (6). Za všeobecně uznávaný patofyziologický podklad Ménièrovy choroby je považována porucha v metabolismu tekutin vnitřního ucha, kdy dochází k navýšení hydraulického tlaku uvnitř endolymfatického systému, vzniká hydrops labyrintu, v jehož důsledku dochází k distorzím a rupturám struktur endolymfatického aparátu (typicky popisované u Reissnerovy membrány). Toto navýšení tlaku a změny anatomických struktur zřejmě způsobí typické klinické příznaky, jež jsou fluktuující percepční nedoslýchavost, tinnitus, vertigo a nekonstantně pocit tlaku v postiženém uchu.
Diagnostika Ménièrovy choroby je založena zejména na klinických projevech a vychází z kritérií, které byly publikovány AAO-HNS Committee of Hearing and Equilibrium v roce 1995 (1). Klasifikace Ménièrovy choroby, která byla vytvořena, je založena na jistotě diagnózy (tab. 1). Definitivní diagnóza je stanovena v případě, kdy u pacienta proběhly dvě nebo více epizod vertiga s poruchou sluchu, tinitem a příp. pocitem plnosti v uchu. Pokud proběhla pouze jedna epizoda vertiga s ostatními příznaky, mluvíme o pravděpodobné diagnóze. Na Ménièrovu chorobu pomýšlíme vždy jako na možnou příčinu periferního vestibulárního syndromu. Diagnóza Ménièrovy choroby je stanovena per exclusionem, tedy po vyloučení jiných možných příčin vertiga s akutní nedoslýchavostí či tinitem. Nově je popisována možnost zobrazení hydropsu labyrintu in vivo magnetickou rezonancí s podáním kontrastní látky intratympanicky (2, 5, 9, 10, 12, 14). Kontrastní látka aplikovaná do bubínkové dutiny se difuzí přes okrouhlé okénko dostává do perilymfy. Ve stejné době se v endolymfatickém prostoru objeví minimum nebo téměř žádná kontrastní látka. Hydrops v oblasti labyrintu může způsobit také pouze poruchy sluchu nebo pouze závratě.
1. Klasifikace Ménièrovy choroby (1). 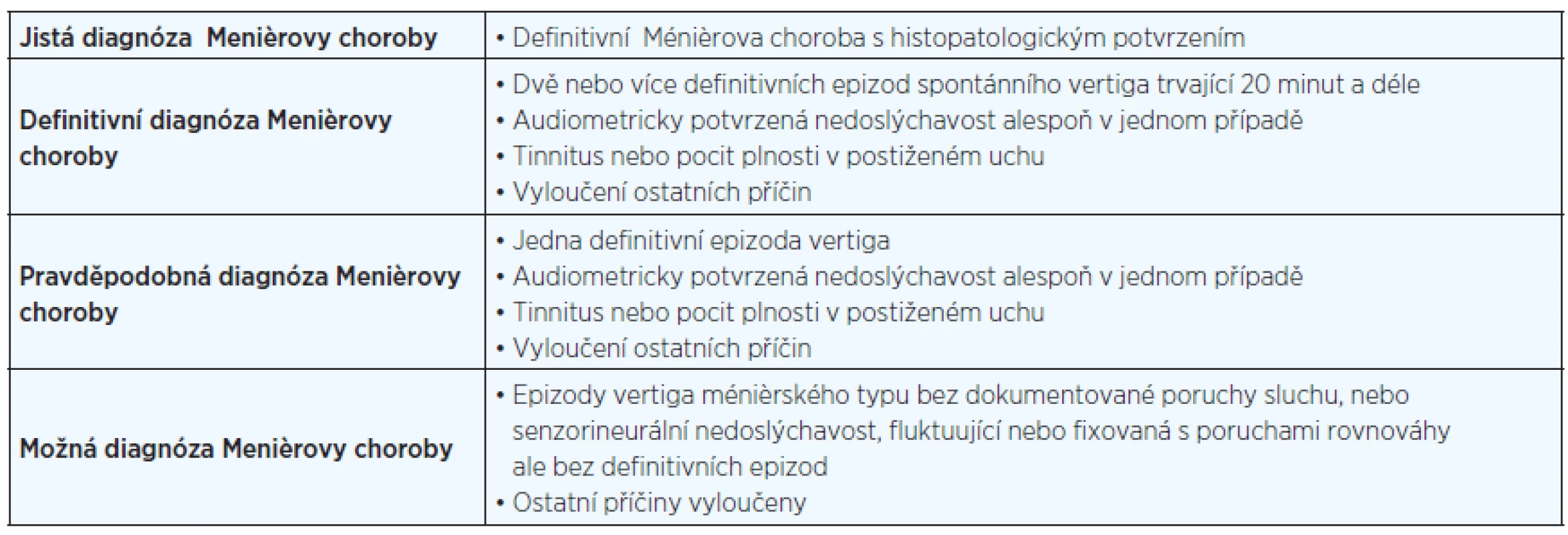
Cílem práce bylo zjistit, zda u pacientů s percepční nedoslýchavostí bude přítomen hydrops vnitřního ucha v oblasti vestibula a u kolika pacientů s typickou symptomatologií Ménièrovy choroby je možné zobrazit endolymfatický hydrops vestibula. Potvrzení endolymfatického hydropsu může vést k cílené lokální léčbě, ať se jedná o aplikaci kortikoidů a nebo ototoxických látek (gentamicinu) do středouší ke zmírnění symptomů Ménièrovy choroby (4).
PACIENTI A METODIKA
Pacienti
Na Klinice otorinolaryngologie a chirurgie hlavy a krku Pardubické krajské nemocnice jsme v období od dubna 2012 do března 2013 vyšetřili 34 pacientů (věk 24-80, průměr 56 let), z toho 16 mužů a 18 žen, u 33 z nich (97 %) byla zjištěna a audiometricky potvrzena percepční nedoslýchavost (akutně vzniklá či akutně zhoršená), u některých pacientů doprovázena vertigem (21 pacientů z 34), tinitem (26 pacientů z 34) či pocitem plnosti v postiženém uchu (9 pacientů z 34). Pacienti byli následně pro obtíže léčeni, 15 pacientů užívalo kortikoidy celkově (intravenózně či perorálně), u 2 pacientů byla použita pouze lokální léčba, tedy aplikace kortikoidů do středouší, u 14 pacientů pak kombinace lokální a celkové léčby kortikoidy a u 3 pacientů jiná léčba.
Metodika
U každého pacienta byla důsledně odebrána anamnéza, dotazy jsme především cílili na charakter, délku, trvaní a vyvolávající faktor závratí, poruchu sluchu, přítomnost ušního šelestu a pocit tlaku v uchu. Následně bylo provedeno vyšetření sluchu (šepotem, ladičkami, tónovou audiometrií, tympanometrií) a vyšetření vestibulárního aparátu (vyšetření spontánního nystagmu, vyšetření posturálních reflexů). S odstupem 30 dní od první návštěvy pacienta na ORL ambulanci bylo plánováno vyšetření intrakrania a vnitřního ucha magnetickou rezonancí. Dvacetčtyři hodin (+/ - 7 hod) před vyšetřením byla pacientovi do postiženého ucha aplikována kontrastní látka (gadobutrol 1,0 mmol/ml) ředěná fyziologickým roztokem (1 : 7). U většiny pacientů (26 z 34 pacientů, 76,5 %) byla látka aplikována jednorázově ambulantně do středouší. Pacient byl uložen na lůžko s mírným záklonem a pootočením hlavy ke zdravé straně. Pod mikroskopem byla provedena tympanocentéza v zadním dolním kvadrantu bubínku. Následně (po aplikaci ředěné kontrastní látky) zůstal pacient ve výše uvedené poloze 60 minut. U části pacientů (8 pacientů, 23,5 %) byl využit systém MicroWick, kdy si pacienti aplikovali kontrastní látku sami do zvukovodu po předchozí edukaci. Látka byla po aplikaci v kontaktu s knotem, který při správném zavedení zasahoval do jamky okrouhlého okénka. K vyhodnocení zobrazení MR byla použita T1 sekvence, axiální řezy. Zhodnocení bylo provedeno ve spolupráci otorinolaryngologa a radiologa. Byla hodnocena velikost defektu v oblasti vestibula vnitřního ucha (obr. 1 - obr. 5). Tento defekt (nepřítomnost intenzity) odpovídá endolymfatickému prostoru.
1. MR, axiální projekce, T1 sekvence, FLAIR. Kontrastní látka aplikovaná intratympanicky vpravo. 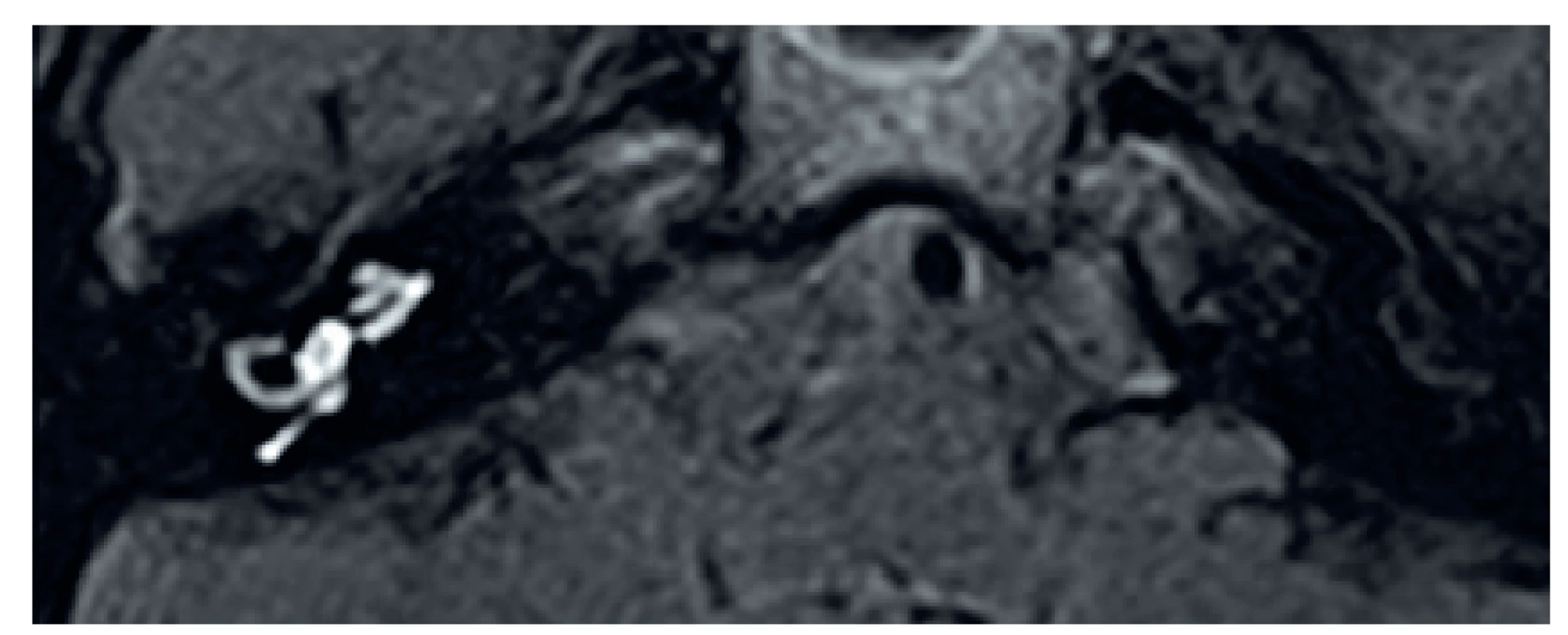
Normální nález. 2. MR, axiální projekce, T1 sekvence, FLAIR. Kontrastní látka aplikovaná intratympanicky vpravo. 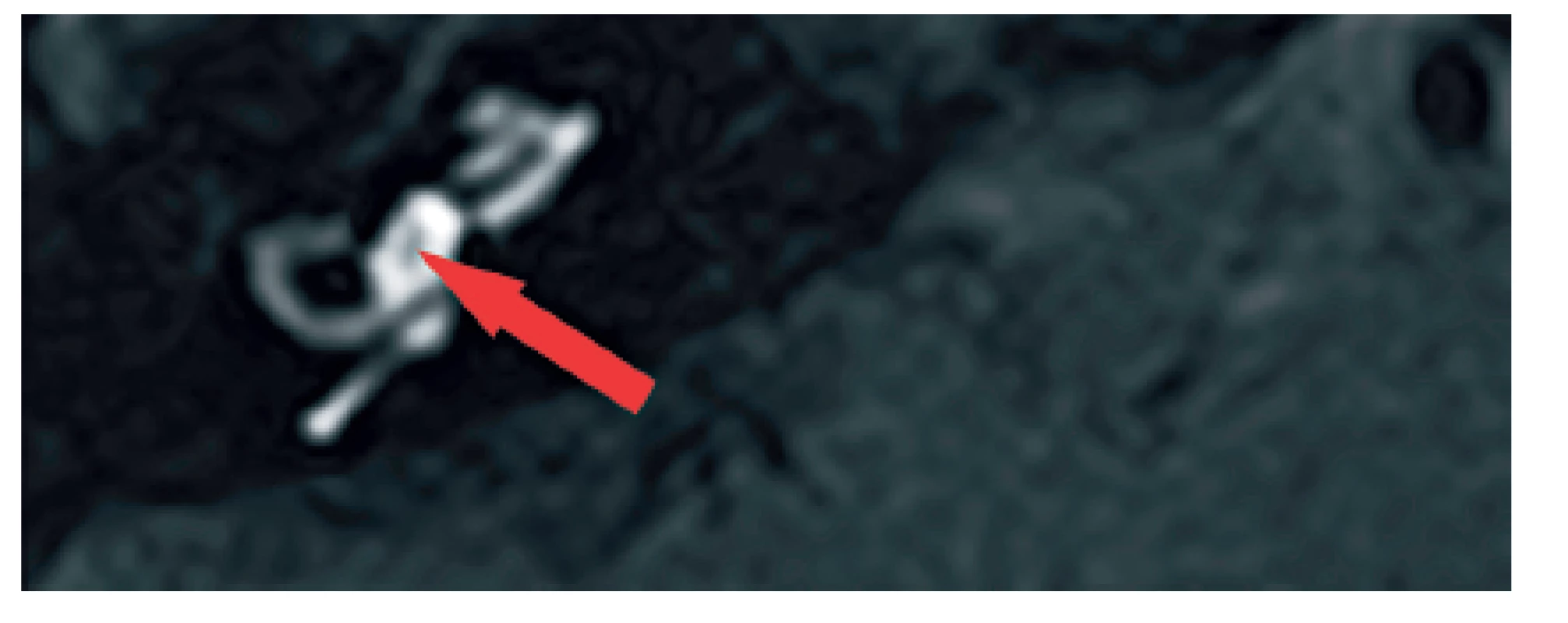
Normální nález, detail. (šipka – oblast endolymfatického prostoru v oblasti vestibula). 3. MR, axiální projekce, T1 sekvence, Fatsat, kontrastní látka - levý labyrint. 
Hydrops v oblasti vestibula (šipka). 4. MR, axiální projekce, T1 sekvence, Fatsat, kontrastní látka - levý labyrint. Hydrops v oblasti vestibula (šipka). 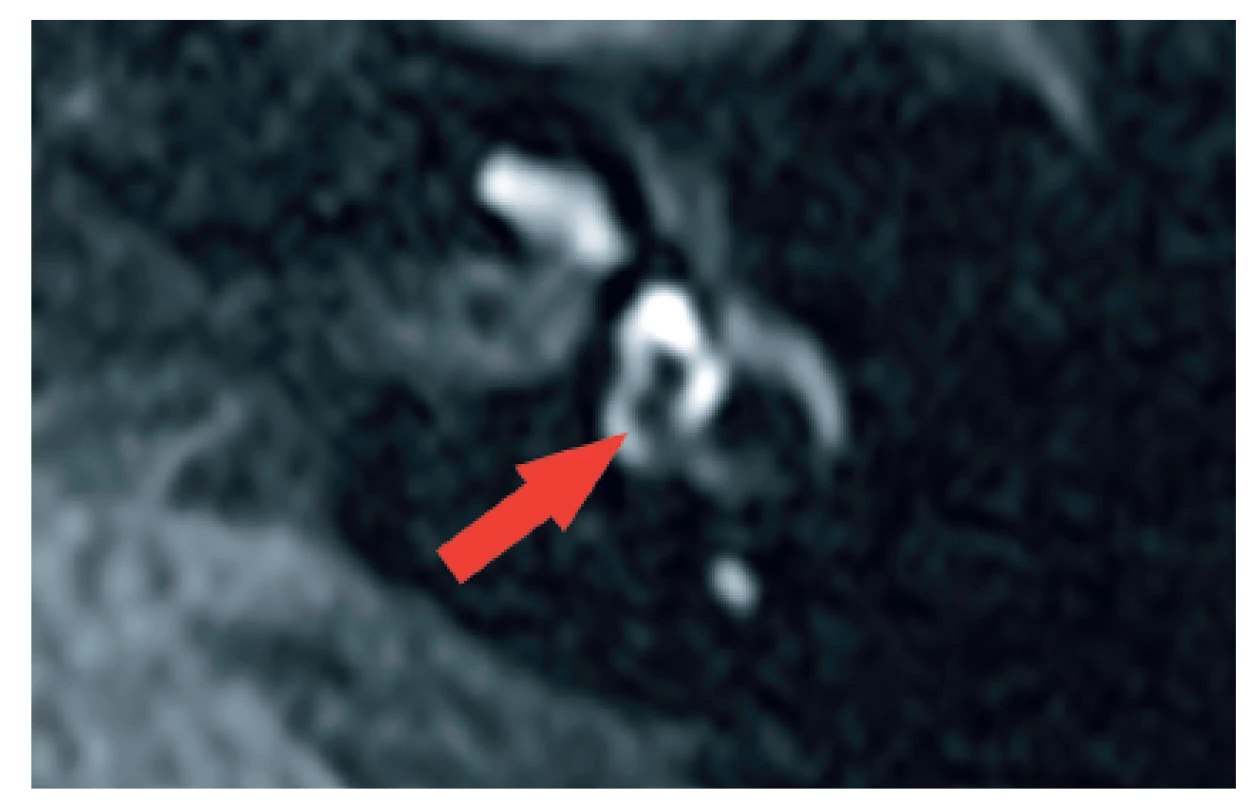
Detail. 5. MR, axiální projekce, T1 sekvence, FLAIR, rozšíření endolymfatického prostoru vpravo v oblasti vestibula. 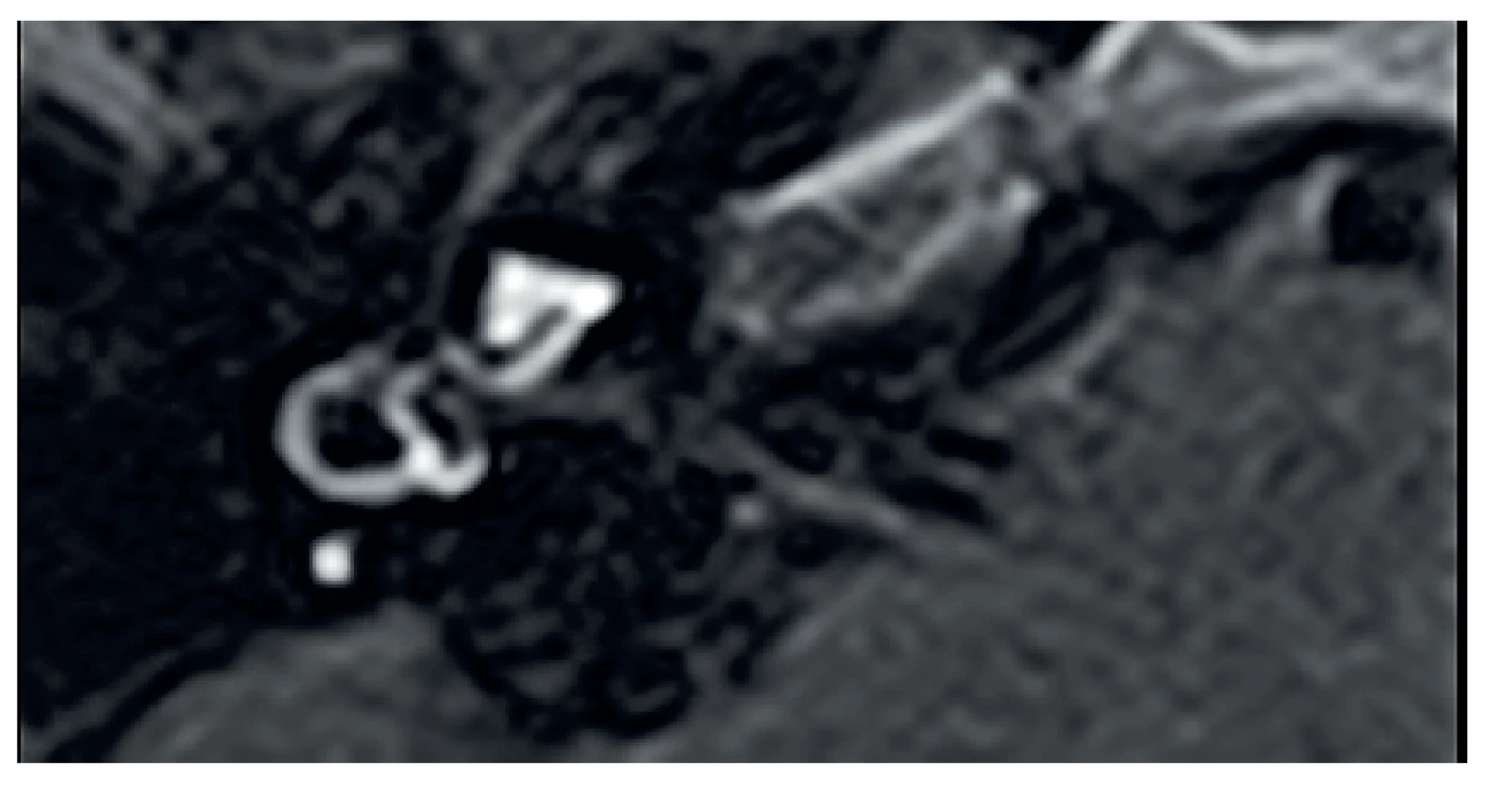
Posuzuje se velikost tohoto defektu. Vycházeli jsme ze skórovacího systému dle Nakashima (13) pro oblast vestibula, kdy byl hodnocen podíl endolymfatického prostoru k velikosti celého vestibula. Výsledkem je zařazení do jednoho ze tří stupňů. Pokud je podíl menší či roven 33 %, pak se o hydrops nejedná, pokud je podíl v rozmezí 33 % až 50 %, jde o lehký stupeň hydropsu. Pokud je podíl více než 50 %, pak je hydrops signifikantní.
Následně byli pacienti sledováni, včetně kontrolních audio-metrických vyšetření. Tři pacienti se na kontrolní audiometrické vyšetření nedostavili. Průměrná doba sledování byla 48 dnů.
Etická komise Pardubické krajské nemocnice, a.s., schválila retrospektivní vyhodnocení nálezů u pacientů zařazených do souboru. V případě informovanosti pacientů jsme postupovali obdobně jako u jiných ambulantních zákroků na našem pracovišti a pacienty jsme informovali o postupu vyšetření i aplikaci kontrastní látky do středouší ústně. Pacienti vyjádřili souhlas ústně. Pokud bylo vyšetření provedeno během hospitalizace, pacienti podepsali informovaný souhlas.
MR vyšetření probíhalo na 1,5 Tesla přístroji Toshiba Vantage jednotným protokolem (tab. 2). K základnímu morfologickému zobrazení struktur vnitřního ucha, ale např. i anatomických poměrů v oblasti mostomozečkových koutů, byla použita sekvence 3D ssfp. Ostatními prováděnými sekvencemi (především jsme vycházeli z T1W Fatsat, FLAIR) se detailně zobrazily struktury vnitřního ucha, zejména vestibulum, kochlea a polokruhovité kanálky po předchozí aplikaci kontrastní látky do středouší. Sekvence CO 3D T1w a 3D ssfp IAC umožila multiplanární obrazové rekonstrukce. Tloušťka řezů byla v rozmezí 1 mm – 2 mm.
2. MR protokol. 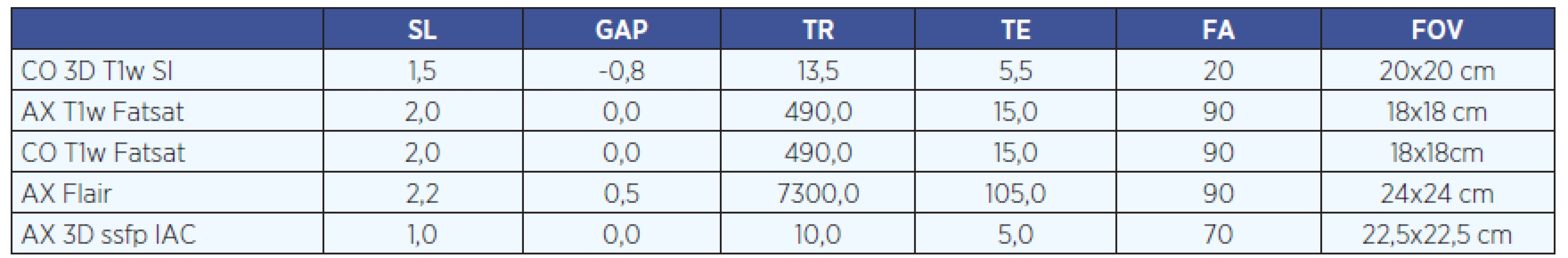
Vysvětlivky: CO – koronární sekvence, AX – axiální sekvence, Fatsat – sekvence s potlačením tuku, ssfp – steady-state free-precission, Flair – Fluid attenuated inversion recovery, SL – slice (mm), TR – Repetition Time, TE – Echo Time (ms), GAP – mezera, překryv, FA – Flip angle (vychylovací úhel, stupně), FOV – Field of view Kontrastní látka gadobutrol
Kontrastní látka gadobutrol (použit výrobek Gadovist) s osmolaritou při 37 °C: 1117 mOsm/l roztoku byla dostatečně ředěna fyziologickým roztokem dle uvedených studií (2, 9).Nejčastějšími pozorovanými nežádoucími účinky po intravenózním podání jsou bolesti hlavy, nevolnost, reakce v místě vpichu, dysgeusie a pocit horka. Nejzávažnějšími nežádoucími reakcemi jsou srdeční zástava, zástava dechu, anafylaktická reakce. V případě této studie byl gadobutrol použit off label, takové použití bylo hlášeno na Státní ústav pro kontrolu léčiv (SÚKL). U podání kontrastní látky intratympanicky je popisováno riziko podráždění kůže zvukovodu, pruritus, vyrážka a ekzém. V našem souboru pacientů se neobjevil žádný z uvedených nežádoucích projevů.
VÝSLEDKY
Vyšetření vnitřního ucha MR bylo provedeno průměrně s odstupem 48 dní od akutních obtíží. K nabarvení vnitřního ucha došlo u 31 pacientů a bylo možné zhodnotit rozsah endolymfatického prostoru (oblast bez signálu) a rozsah perilymfatického prostoru (hyperintenzní oblast). U intratympanické aplikace došlo k obarvení u 25 osob (96 %). U aplikace po knotu systému MicroWick došlo k nabarvení perilymfatického prostoru labyrintu u 6 osob (75 %). Rozšíření endolymfatického prostoru bylo přítomno u 14 pacientů. Z celkového počtu 34 pacientů byla stanovena definitivní Ménièrova choroba u 6 pacientů. Z těchto pacientů se u 5 pacientů prokázalo rozšíření endolymfatického prostoru.
Rozšíření endolymfatického prostoru u pacientů pouze s percepční nedoslýchavostí (celkem 5 pacientů) nebylo přítomno u žádného z nich. U žádného pacienta se neobjevily nežádoucí projevy po aplikaci kontrastní látky, neobjevily se závratě, audiometricky nedošlo ke zhoršení sluchu o více než 10dB na třech sousedních frekvencích. Průměrný rozdíl ztrát sluchu před a po aplikaci gadobutrolu na frekvencích 500 Hz, 1k Hz, 2k Hz, 4 kHz, 6 kHz nebyl více než 5 dB. Přehledně jsou výsledky uvedeny v tabulce 3.
DISKUSE
U pacientů se symptomy závratí periferního typu a vznikem percepční nedoslýchavosti je k vyloučení retrokochleárního postižení indikováno vyšetření magnetickou rezonancí. Toto vyšetření však může být velmi cenné také pro informace, které můžeme získat o stavu vnitřního ucha. Po aplikaci kontrastní látky do středouší magnetická rezonance může přispět k diagnostice přímým zobrazením endolymfatického prostoru především v oblasti vestibula.
Snaha o detailní zobrazení vnitřního ucha byla uvedena již Taniokou (15). Následně se objevily práce, ve kterých je k diagnostice hydropsu použita intratympanicky aplikovaná kontrastní látka s následným provedením MR vyšetření (2, 5, 9, 10, 12, 14). Ve většině případů bylo použito vyšetření MR 3 Tesla, inversion recovery. Pro naše účely s použitím MR o 1,5 Tesla se nám jako nejvhodnější jeví zobrazení T1 sekvencí v axiálních řezech. Grieve (3) použil k vyšetření vnitřního ucha také MR o 1,5 Tesla (Philips Medical Systém Achieva Scanner), s využitím PS-IR sekvence (phase sensitive inversion recovery). Tato metoda umožňuje posoudit hydrops i v případech, kdy je nižší signál v důsledku variabilní absorpce gadobutrolu do perilymfy.
V našem souboru pacientů byla definitivní Ménièrova choroba diagnostikována u 6 pacientů, z toho u 5 z nich (83 %) bylo zobrazeno rozšíření endolymfatického prostoru (ve smyslu lehkého či signifikantního hydropsu). Tento nález tak potvrzoval hydrops jako patofyziologický podklad Ménièrovy choroby. U všech těchto pacientů byla kontrastní látka aplikována přes tympanocentézu. Průměrná doba od posledních příznaků k provedení MR vyšetření byla v těchto případech 30 dní.
U ostatních pacientů s rozšířením endolymfatického prostoru bylo vždy součástí příznaků akutní vertigo, vždy s tinitem, u 3 pacientů doprovázeno pocitem tlaku v uchu a pouze u jednoho pacienta nebyla přítomna porucha sluchu. U těchto pacientů nebyla stanovena diagnóza definitivní Ménièrovy choroby a je tedy vhodné pečlivé poučení pa-cienta o možném novém výskytu závratí, dalším sledování a provádění kontrolní audiometrie. V dlouhodobé léčbě lze doporučit preparáty s betahistinem k prodloužení intervalů bez symptomů (7), případně diuretika, cinnarizin a další. Nedílnou součástí komplexní terapie je i úprava životního stylu, vestibulární rehabilitace, v indikovaných případech chirurgická terapie.
Percepční nedoslýchavost pouze s vertigem (bez ušního šelestu, bez diagnózy definitivní Ménièrovy choroby) byla zaznamenána u 2 osob, u žádné nebyl hydrops prokázán. Devět pacientů s percepční nedoslýchavostí udávalo současně s vertigem i tinnitus. Z těchto pacientů byl v šesti případech (66,7 %) prokázán hydrops v oblasti vestibula, což může být prediktivním faktorem v rozvoji Ménièrovy choroby.
V našem souboru pacientů nedošlo u jednoho pacienta s definitivní Ménièrovou chorobou k průkazu hydropsu dle MR (z celkem 6 zařazených pacientů). To můžeme vysvětlit čtyřmi způsoby: 1. u pacienta nebyl přítomen hydrops labyrintu (a nejednalo se tedy o Ménièrovu chorobu); 2. jednalo se o špatné načasování zobrazovací metody v závislosti na akutní atace příznaků (tzn. příliš dlouhý odstup od vzniku příznaků a provedení vyšetření, který byl u tohoto pacienta 83 dní); 3. látka nebyla správně aplikována lékařem transmyringicky; 4. látka se nedostala k jamce okrouhlého okénka (např. pro jizvení ve středouší a nedošlo tak k difuzi kontrastní látky do nitrouší).
Ve třech případech z celého souboru byl výsledek nediagnostický. V prvním případě šlo o pacienta, který po aplikaci kontrastní látky nesetrval v horizontální poloze 60 minut, ale pouze poloviční čas, ve dvou případech šlo o pacientky se systémem MicroWick, kde mohou hrát roli především dva faktory: 1. neadekvátní aplikace kontrastní látky, která je ovlivněna spoluprací pacienta, který si kontrastní látku aplikuje sám; 2. nesprávné zavedení systému MicroWick a s tím spojena chybná poloha knotu ve středouší. Vyšetření MR s použitím kontrastní látky tak ovšem může sloužit k ověření do zvukovodu aplikované lokální léčby a funkčnosti systému MicroWick. V našem případě by toto znamenalo, že pomocí tohoto systému u 75 % pacientů dochází k řádnému dopravení látky do nitrouší.
Z celého souboru pouze u jediného pacienta nebyla audiometricky zaznamenána percepční nedoslýchavost, z ostatních příznaků se objevila závrať, tinnitus a pocit tlaku v postiženém uchu. Dle vyšetření MR byl v oblasti vestibula prokázán hydrops, což dokladuje možnost vzniku hydropsu bez současného vzniku percepční nedoslýchavosti.
Pacienti byli po vyšetření MR zváni ke kontrolním vyšetřením, včetně audiometrických kontrol. Tři pacienti se na kontrolu nedostavili (8,8 %). U žádného ze sledovaných pa-cientů nedošlo k poklesu sluchu na 3 sousedních frekvencích o více než 10 dB, průměrná ztráta sluchu nebyla více než 5 dB (tab. 3).
3. Souhrn - sluchový práh (průměr, medián) před a po aplikaci gadobutrolu, rozdíl sluchového prahu (průměr, medián), počet osob s přítomným hydropsem dle symptomatologie. 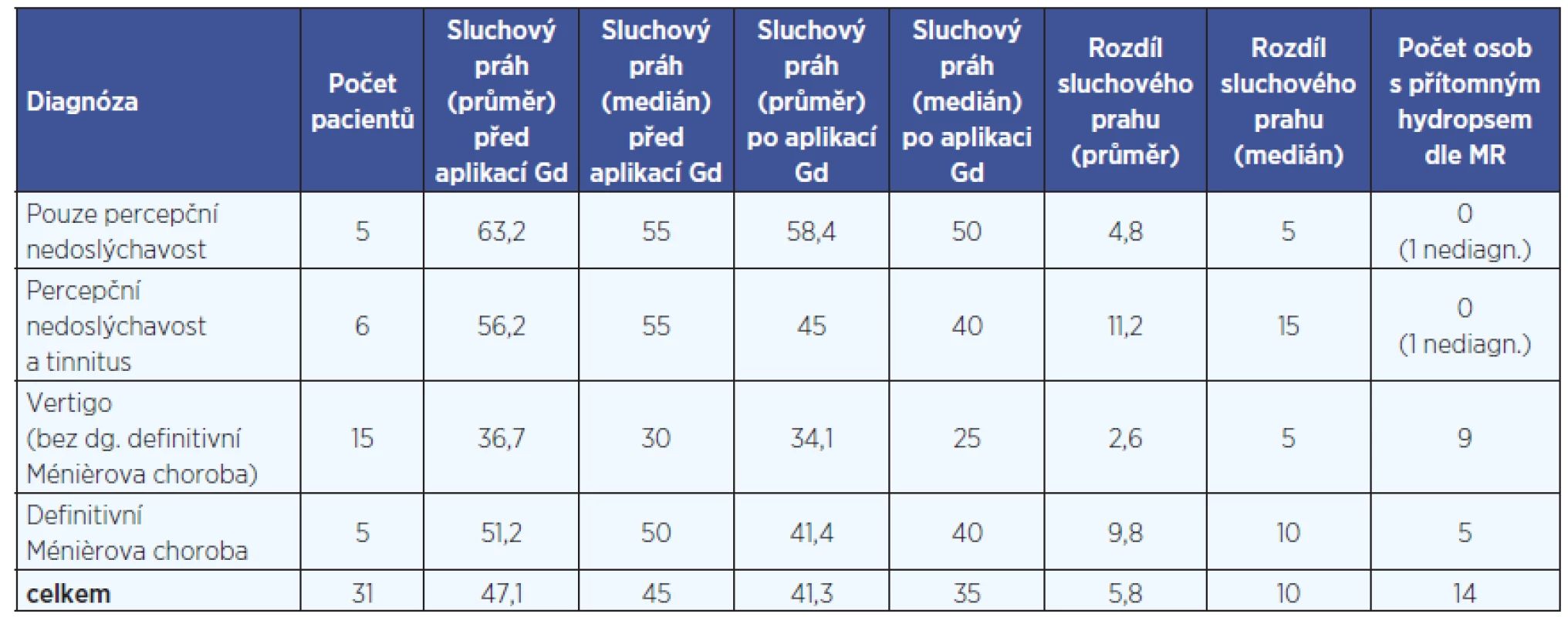
Pozn.: Tři pacienti se na kontrolní vyšetření sluchu nedostavili (z toho bylo vyšetření u jednoho nediagnostické); v tabulce jsou zařazeni i další 2 pacienti s nediagnostickým zobrazením vnitřního ucha. Potvrzení hydropsu vnitřního ucha umožňuje lékaři daleko přesněji cílit léčbu. U pacientů s přítomným hydropsem lze nabídnout jako první volbu systémovou léčbu (především kortikoidy, dále diuretika a také preparáty betahistinu) (7). Aplikace kortikoidů do středouší (jednorázově intratympanicky nebo při současném zavedení systému MicroWick) je další možností léčby u pacientů s přítomnou poruchou sluchu. Při obtěžujících a opakovaných závratích s vážnou poruchou sluchu až hluchotou lze nabídnout destrukci labyrintu pomocí intratympanicky aplikovaných ototoxických látek (např. gentamicin) (4).
ZÁVĚR
Vyšetření vnitřního ucha MR s intratympanicky podávanou kontrastní látkou se jeví jako vhodná a bezpečná metoda volby k zobrazení hydropsu vnitřního ucha (nejčastěji u osob s Ménièrovou chorobou). Tento nález pak může sloužit k cílené léčbě těchto pacientů, ať již systémové (např. preparáty betahistinu) nebo lokální s intratympanickou aplikací kortikoidů či ototoxických látek.
Adresa ke korespondenci:
MUDr. Hana Doucek Abboudová
Klinika otorinolaryngologie a chirurgiehlavy a krku
Nemocnice Pardubického kraje, a.s.
Pardubická nemocnice
Kyjevská 44
532 03 Pardubice
e-mail: hana.abboud@centrum.cz
Sources
1. Committee on Hearing an Equilibrium guidelines for the diagnosis and evaluation of therapy in Meniere´s disease. American Academy of Otolaryngology Head and Neck Foundation, Inc. Otolaryngol. Head Neck Surg., 113, 1995, s. 181-185.
2. Fiorino, F., Pizzini, B. F., Beltramello. A., Barbieri. F.: Progression of endolymphatic hydrops in Menière‘s disease as evaluated by magnetic resonance imaging. Otology & Neurology, 32, 2011, 7, s. 1152-1157.
3. Grieve, S. M. et al.: Imaging of endolymphatic hydrops in Meniere´s disease at 1,5 T using phase-sensitive inversion recovery: (1) Demonstration of feasibility and (2) overcoming the limitations of variable gadolinium absorption. Eur. J. Radiol., 81, 2012, 2, s. 331-338.
4. Hill, S. L. III, Digges , E. N. B., Silverstein, H.: Long–term follow-up after gentamycin application via the Silverstein MicroWick in the treatment of Menière‘s disease. Ear Nose Throat J., 85, 2006, 8, s. 494, 496, 498.
5. Hornibrook, J., Coates, M., Goh, T., Bird, P.: MRI imaging of the inner ear for Menière‘s disease. Journal of the New Zealand Medical Association, 123, 2010, 1321.
6. Ishiyama, G., Lopez, I. A., Beltran-Parrazal, L., Ishiya-ma, A.: Immunohistochemical localization and mRNA expression of aquaporins in the macula utriculi of patients with Meniere‘s disease and acoustic neuroma. Cell Tissue Res., 340, 2010, 3, s. 407-419.
7. Lacour, M., Van de Heyning, P. H., Novotny, M., Tighilet, B.: Betahistine in the treatment of Menière‘s disease. Neuropsychiatr Dis. Treat., 3, 2007, 4.
8. Nacci, A., Dallan, I., Monzani, F., Dardano, A., Migliorini, P,; Riente, L., Ursino, F., Fattori, B.: Elevated antithyroid peroxidase and antinuclear autoantibody titers in Ménière‘s disease patients: more than a chance association? Audiol. Neurootol., 15, 2010, 1, s. 1-6.
9. Naganawa, S., Ishihara, S., Iwano, S., Kawai, H., Sone, M., Nakashima, T.: Estimation of gadolinium - induced T1-shortening with measurement of simple signal intensity ratio between the cochlea and brain parenchyma on 3D-FLAIR: Correlation with T1 measurement by T1 scout sequence. Magn. Reson. Med. Sci., 9, 2010, 1, s. 17-22.
10. Naganawa, S., Ishihara, S., Iwano, S., Sone, M., Nakashima, T.: Three-dimensional (3D) visualization of endolymphatic hydrops after intratympanic injection of Gd-DTPA: optimalization of a 3D-real inversion-recovery turbo spin-echo (TSE) sequence and application of a 32-channel head coil at 3T. J. Magn. Reson. Imaging, 31, 2010, 1, s. 210-214.
11. Naganawa, S., Kawai, H., Sone, M., Nakashima, T.: Increased sensitivity to low concentration gadolinium contrast by optimized heavily T2-weighted 3D-FLAIR to visualize endolymphatic space. Magn. Reson. Med. Sci., 9, 2010, 2, s. 73-80.
12. Naganawa, S., Sone, M., Yamazaki, M., Kawai, H., Nakashima, T.: Visualization of endolymhatic hydrops after intratympanic injection of Gd-DTPA: Comparison of 2D and 3D real inversion recovery imaging. Magn. Reson. Med. Sci., 10, 2011, 2,, s. 101-106.
13. Nakashima, T., Naganawa, S., Pyykko, I. et al.: Grading of endolymphatic hydrops using magnetic resonance imagin. Acta Otolaryngol. Suppl., 129, 2009, s. 5-8.
14. Nakashima, T., Naganawa. S., Sugiura, M., Teranishi, M., Sone, M., Hayashi, H., Nakata, S., Katayama, N., Ishida, I. M.: Visualization of endolymphatic hydrops in patients withMeniere‘s disease. Laryngoscope, 117, 2007, 3, s. 415-420.
15. Tanioka, H., Zusho, H., Machida, T., Sasaki, Y., Shiraka-wa, T.: High-resolution MR imaging of the inner ear: findings in Menière‘s disease. Eur. J. Radiol., 15, 1992, 1, s. 83-88.
Labels
Audiology Paediatric ENT ENT (Otorhinolaryngology)
Article was published inOtorhinolaryngology and Phoniatrics

2015 Issue 1-
All articles in this issue
- Negative Pressure Therapy in Otorhinolaryngology
- Cogan's Syndrome
- Tornwaldt's Disease – Endoscopic Surgical Approach
- Relevance of Measurement of Nasal Nitric Oxide as Bioindicator of Inflammation in Otorhinolaryngology
- Diffuse Large B-cell Lymphoma as the Most Common Non-Hodgkin B-cell Lymphoma of the Head and Neck
- Age as a Risk Factor of Cytotoxicity Caused by Cisplatin
- Haemophilus influenzae b in Acute Middle Ear Inflammations and Meningitor of Otogenic Origin in Children after Introduction of Vaccination with Anhihemophilus Vaccine
- The State of Hearing Screening in Newborn Children in the Czech Republic
- Hearing Screening in Physiological and Risk Newborn Children by the OAE and AABR Methods – Evaluation of Results
- Modified Calculation of Average Active Drain Output Allows their Earlier Removal in Head and Neck Surgery
- First Experience with Inner Ear Imaging Using Magnetic Resonance after Intratympanic Application of Contrast Medium
- Otorhinolaryngology and Phoniatrics
- Journal archive
- Current issue
- Online only
- About the journal
Most read in this issue- Relevance of Measurement of Nasal Nitric Oxide as Bioindicator of Inflammation in Otorhinolaryngology
- Cogan's Syndrome
- First Experience with Inner Ear Imaging Using Magnetic Resonance after Intratympanic Application of Contrast Medium
- Diffuse Large B-cell Lymphoma as the Most Common Non-Hodgkin B-cell Lymphoma of the Head and Neck
Login#ADS_BOTTOM_SCRIPTS#Forgotten passwordEnter the email address that you registered with. We will send you instructions on how to set a new password.
- Career

