-
Medical journals
- Career
Vestibulární schwannom
Authors: J. Betka 1; E. Zvěřina 1,2; J. Lisý 3; Martin Chovanec 1,4; J. Kluh 1; J. Kraus 5
Authors‘ workplace: Klinika otorinolaryngologie a chirurgie hlavy a krku 1. LF UK a FN Motol, , Praha Katedra otorinolaryngologie IPVZ, Praha ; přednosta a vedoucí katedry prof. MUDr. J. Betka, DrSc. Neurochirurgická klinika 3. LF UK a FN Královské Vinohrady, Praha 1; přednosta prof. MUDr. P. Haninec, DrSc. Klinika zobrazovacích metod 2. LF UK a FN Motol, Praha 2; přednosta doc. MUDr. M. Roček, CSc. Anatomický ústav 1. LF UK, Praha 3; přednosta prof. MUDr. M. Grim, DrSc. Klinika dětské neurologie 2. LF UK a FN Motol, Praha 4; přednosta doc. MUDr. V. Komárek, CSc. 5
Published in: Otorinolaryngol Foniatr, 57, 2008, No. 4, pp. 221-225.
Category: Comprehensive Reports
Overview
Vestibulární schwannom je benigní nádor vycházející ze schwannových buněk vestibulárních nervů. Ve většině případů jde o sporadický nádor (95 %). Kolem 5 % případů je dědičných, nejčastěji v rámci neurofibromatózy II. Onemocnění se nejčastěji projevuje jednostrannou percepční nedoslýchavosti, tinnitem a rovnovážnými obtížemi. Diagnostika vestibulárních schwannomů vychází z audiologického a vestibulárního vyšetření a v současnosti především ze zobrazovacích metod, nejlépe MRI. Předmětem textu je vysvětlení odlišností v chování jednotlivých nádorů. Porozumění je nezbytné pro správnou volbu léčebného postupu. K bližšímu pochopení volby mezi dostupnými léčebnými modalitami (observace, ozáření a chirurgie) je diskutován jejich historický vývoj a současné výsledky.
Klíčová slova:
vestibulární schwannom, léčba, chirurgie, gamma nůž, observace.ÚVOD
Vestibulární schwannom (VS) je intrakraniální extraaxiální nádor, který vyrůstá ze schwa-nnových buněk vestibulární porce n. VIII. Název vestibulární schwannom nejlépe vystihuje původ nádoru. Užívají se také synonyma jako neurinom akustiku, akustický schwannom nebo neurilemmom. Jde o benigní nádor, který postihuje osmý hlavový nerv v místě vnitřního zvukovodu a v mostomozečkovém koutě. Za přesné místo vzniku nádoru bývá označován přechod centrálního a periferního myelinu (tzv. Oberstienova-Redlichova zóna). VS tvoří asi 80-90 % nádorů, které nacházíme v mostomozečkovém úhlu (MMK), zbývajících 10-20 % připadá na jiné vzácnější nádory, především meningiomy. Velmi zřídka se v mostomozečkovém koutu setkáváme se schwannomy n. V., n. VII. a n. IX.-XI., epidermoidem, nádory endolymfatického vaku, cévními tumory, lipomem, arachnoidální cystou nebo metastatickým procesem.
EPIDEMIOLOGIE
Incidence VS se udává 0,7–1,0/100 000 obyvatel/rok. Zdá se, že incidence v poslední době stoupá, což můžeme připsat jednak zvyšujícímu se povědomí, jednak pokrokům v diagnostice vedoucím k častějšímu záchytu v minulosti nepoznaných malých nádorů (obr. 1). V bioptickém materiálu se při cíleném pátrání po tomto nádoru prokazuje vyšší výskyt, lze tedy předpokládat, že některé VS byly a jsou klinicky němé.
Image 1. Intrameatální tumor (1. stupně) vlevo se zasahováním do fundu zvukovodu (T1SE + Gadolinium). 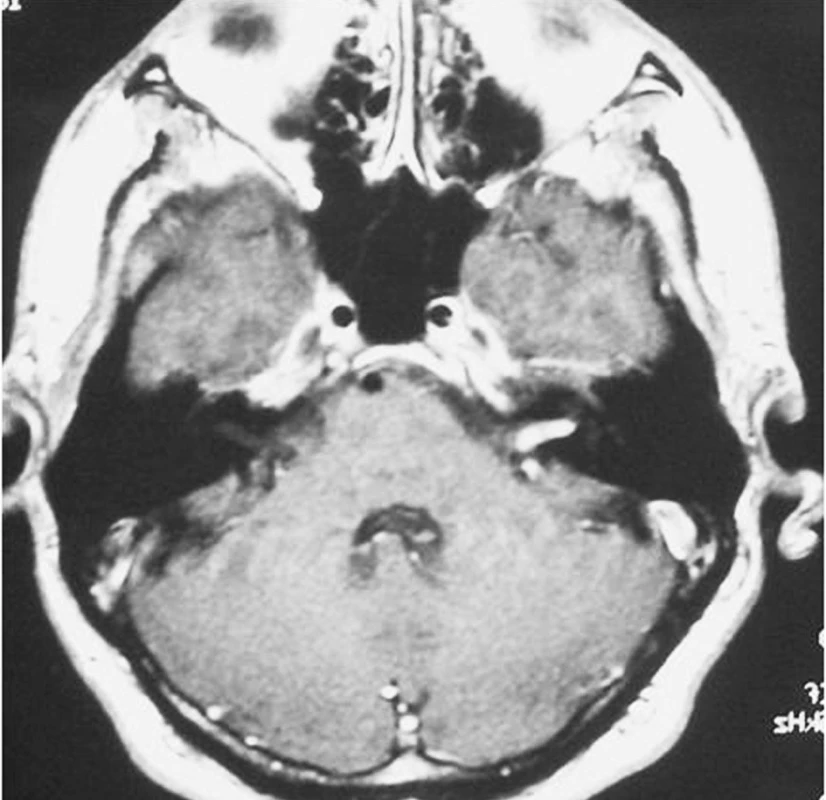
ETIOLOGIE A PATOGENEZE
Důvody vzniku VS nejsou známy. Bilaterální postižení je součástí obrazu neurofibromatózy typ II (NF II), která se vyskytuje u jedinců, kteří mají defektní 1 kopii tumor supresorového genu umístěného na 22. chromozomu. Nemoc se manifestuje v pubertě nebo v časné dospělosti. Pacienti mají i další projevy NF II, ke kterým patří mnohočetné intrakraniální meningiomy a schwannomy, gliomy, nádory v páteřním kanálu a juvenilní katarakta. U sporadické formy dochází ke dvěma spontánním mutacím výše zmíněného genu.
BIOLOGIE
Naprostá většina VS vyrůstá ze schwannových buněk vestibulární porce VIII. hlavového nervu. Méně než 5 % vyrůstá z kochleární porce. Nádor vyrůstá ve stejném procentu z horního a dolního vestibulárního nervu. Podle rychlosti růstu lze dělit VS do tří skupin. První skupinu tvoří nádory, které buď vůbec nerostou, nebo rostou jen velmi pomalu. Druhou skupinu tvoří nádory, které rostou pomalu (0,2 cm/rok) a třetí skupinu tvoří rychle rostoucí nádory (≥ 1,0 cm/rok). Většina VS roste velmi pomalu, jen některé rostou rychle a mohou zvětšit svůj objem za 6 měsíců dvakrát. Někteří autoři odhadují, že 75 % VS roste velmi pomalu a pravidelně a jen 10 % roste velmi rychle (5). Odhadnout biologickou aktivitu nádoru však bývá v klinické praxi problematické.
Zatímco některé nádory se chovají jak popsáno výše, jiné mohou své růstové vlastnosti měnit. Chování VS nelze tedy přesně odhadnout. Zejména nádory, které vykazují cystickou degeneraci, pravděpodobně pro poruchy jejich prokrvení, se mohou velmi rychle zvětšit v důsledku rychlého nárůstu cystické komponenty (obr. 2).
Image 2. Cysticky degenerovaný tumor vyplňující mostomozečkový kout vpravo zasahující do rozšířeného vnitřního zvukovodu a usurující hrot pyramidy. Nádor komprimuje přilehlou mozečkovou hemisféru, mozkový kmen a působí tlakové změny na IV. mozkové komoře (4a. stupně). Postkontrastně se sytí solidní porce tumoru (T1SE + Gadolinium). 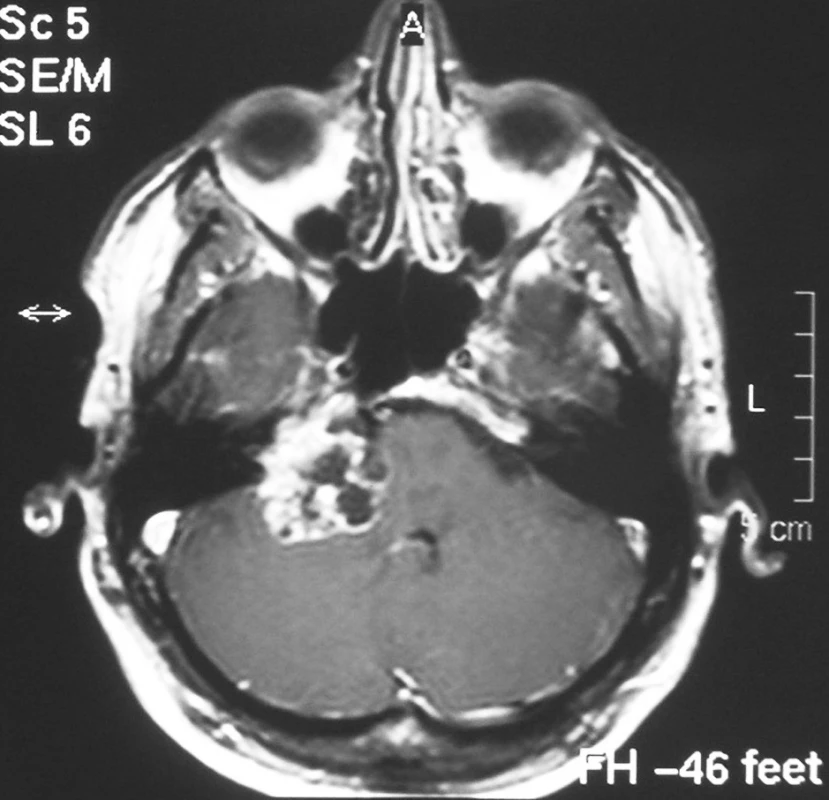
Vzhledem k tomu, že nádory vyrůstají ze schwa-nnových buněk vestibulárních porcí VIII. nervu, nádor nejprve začne tlačit na tato vlákna. Destrukce vestibulárních vláken je však pozvolná a tak pacienti nemívají žádné, nebo jen malé problémy s rovnováhou. V okamžiku, kdy nádor vyplní vnitřní zvukovod, pokračuje v růstu tak, že usuruje kost pyramidy v oblasti vnitřního zvukovodu a/nebo začne vrůstat do mostomozečkového koutu. VS, jako jiné nádory, vyplňují nejprve volný prostor vnitřního zvukovodu a MMK a až následně se začnou klinicky projevovat jedním ze čtyř mechanismů: 1. útlakem a/nebo poškozením nervů, 2. útlakem arterií a vén, 3. útlakem mozkového kmene, 4. poruchami proudění mozkomíšního moku.
Vzhledem k tomu, že MMK představuje relativně prázdný prostor, mohou nádory růst do velikosti 3–4 cm než se dostanou do styku s kritickými strukturami. Růst může být tak pomalý, že lícní nerv se přizpůsobí tlaku nádoru a ztenčí se bez klinického dopadu na funkci. Nádory vyplňující vnitřní zvukovod mohou mít časnější klinické příznaky v důsledku útlaku kochleárního nervu, vestibulárních nervů nebo a. labyrinthi proti kostěné části vnitřního zvukovodu. Pokud v mostomozečkovém koutu nádory přesáhnou 2 cm v průměru, začínají se dotýkat mozkového kmene. Další růst je možný pouze za předpokladu stlačení nebo dislokace mozkového kmene na kontralaterální stranu. Nádory o velikosti 3 cm, zejména ty, které rostou rostrálně, se dotýkají a utlačují n. V. a mohou tak vyvolávat poruchu jeho funkce. Obdobně může nádor svým kaudálním růstem vést k poruše funkce nervů postranního smíšeného systému. Růst nádorů nad 4 cm zpravidla vede k poruše distribuce mozkomíšního moku. V patogenezi hydrocefalu se však uplatňují též biochemické vlastnosti nádoru (obr. 3).
Image 3. Gigantický tumor vyplňující mostomozečkový kout vlevo, výrazně komprimující a dislokující mozkový kmen a mozeček s defigurací a rozšířením IV. mozkové komory (4b. stupně, klinicky se známkami nitrolební hypertenze). Tumor rozsáhle rozšiřuje vnitřní zvukovod a destruuje přilehlou pyramidu (T1SE + Gadolinium). 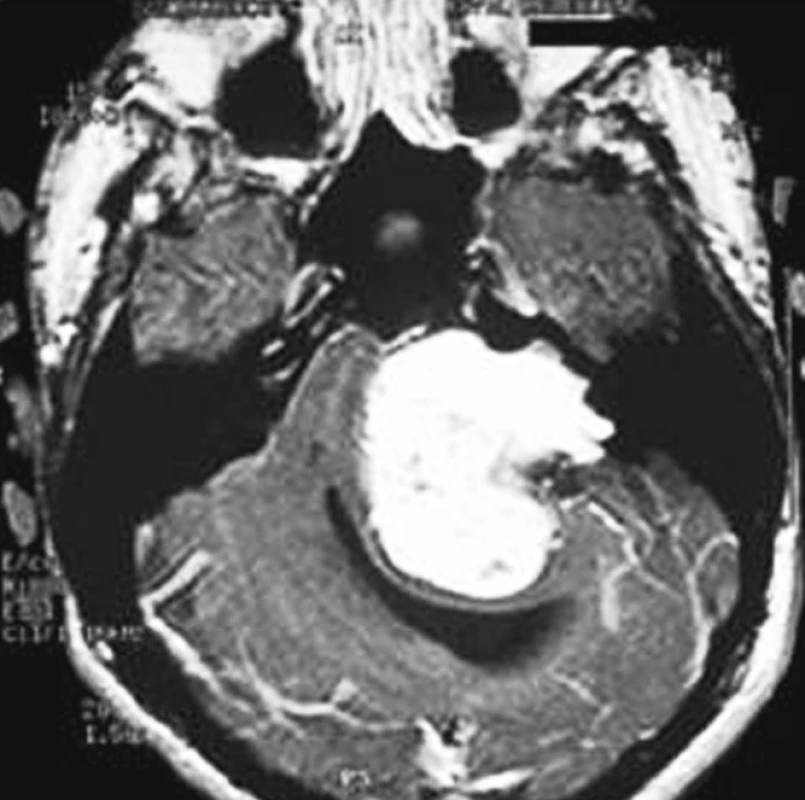
SYMPTOMATOLOGIE
Jednostranná nedoslýchavost je nejčastěji se vyskytujícím prvním příznakem a měla by být příznakem, který povede k diagnóze. Každá jednostranná percepční nedoslýchavost by měla být pokládána za VS, dokud není tato etiologie vyloučena. Nádor může způsobit sluchovou poruchu dvěma mechanismy, přímým poraněním kochleární větve, nebo porušením krevní cirkulace. Postupující komprese nervu růstem nádoru pravděpodobně způsobí suprakochleární nedoslýchavost, kterou pozorujeme u většiny pacientů. Náhlá nebo kolísající sluchová ztráta je lépe vysvětlitelná cévním útlakem vedoucím k poruše prokrvení. Kolísající nebo náhlá nedoslýchavost se vyskytuje asi u 5–15 % pacientů. Některé sluchové vady tohoto typu se mohou upravit spontánně, nebo po léčbě (nejčastěji kortikoidní) zcela vymizet (10).
Část pacientů (3–5 %) může mít sluch normální. Překvapivě jsou v této skupině stejně zastoupeni pacienti s malými, ale i středními a velkými tumory. Není překvapením, že mnoho pacientů bylo z této skupiny objeveno při užití zobrazovací metody, v případě malých nádorů především MRI s aplikací gadolinia (obr. 1). Někteří byli posláni na toto vyšetření pro jednostranný tinnitus bez sluchové vady. Jiní netrpěli klasickými obtížemi a byli vyšetřeni z jiných důvodů. Tinnitus se současnou poruchou sluchu je udáván u 50-70 % pacientů. Kolem 10% VS se prezentuje jednostranným tinnitem bez nedoslýchavosti. Závrať a výraznější poruchy rovnováhy jako příznak vedoucí k diagnóze VS se vyskytují zřídka. Rotační závrať je příznak častější, hlavně u malých nádorů. Poruchy rovnováhy a pocit nejistoty pozorují především pacienti s velkými nádory. Při velmi pozorně a cíleně prováděné anamnéze však udává 40–50 % pacientů nějaký problém s rovnováhou, ale jen 10 % udává větší potíže (10). Minimální stesky se připisují adaptaci vestibulárního aparátu na vznikající patologické změny.
Bolesti hlavy má 50–60 % pacientů, ale méně než 10 % udává bolesti hlavy jako dominantní, prvotní symptom. Cefalea je závislá na velikosti nádoru a zejména pacienti, u kterých se vyvinul hydrocefalus, trpí velkými bolestmi.
Hypestezie obličeje v důsledku poruchy n. V. se vyskytuje až u 25 % pacientů. V době diagnózy je tedy častější než porucha funkce n. VII. Poruchy citlivosti postihující zuby, sliznici tváře, kůži, se vyskytují u velkých nádorů. Snížený korneální reflex se většinou objeví dříve a častěji než hypestezie obličeje. Přestože 50–70 % jedinců má objektivně prokazatelnou hypestezii obličeje, nemocní si to neuvědomují a tak tento příznak bývá zřídka pozorován jako první. Vzácněji se VS může projevit bolestmi v distribuci n. V.
Poruchy funkce n. VII., především snížený tonus mimického svalstva a hemispasmus, se vyskytují u méně než u 10 % pacientů s prokázaným VS. Motorická vlákna lícního nervu tolerují útlak způsobený nádorem dobře, pokud nastává pomalu. Důvodem je pravděpodobně vyšší odolnost motorických vláken v porovnání s vlákny senzitivními. Pokud je porucha funkce n. VII. patrná, měla by vést k podezření, že nejde o VS. Měli bychom pomýšlet na jiné afekce MMK, jako je schwannom lícního nervu, meningiom, epidermoid či vaskulární léze (10).
Gigantické nádory (obr. 3) v důsledku obstrukce likvorových cest mohou vést ke vzniku hydrocefalu s příznaky nitrolební hypertenze. V polovině minulého století se 75 % pacientů prezentovalo hydrocefalem. Bohužel i nyní vidíme takto pokročilé případy a ani v České republice nejsou ojedinělé.
DIAGNOSTIKA
V souladu s přímým poraněním kochleárního nervu má většina pacientů suprakochleární sluchovou vadu, která může přejít až v hluchotu. Tomu odpovídají i sluchové subjektivní a objektivní testy. Typická je porucha řečové diskriminace disproporcionálního nálezu v tónové audiometrii. K verifikaci suprakochleárního postižení provádíme vyšetření kmenových evokovaných potenciálů.
Základem diagnózy je v současnosti jednoznačně adekvátní zobrazovací metoda. Pacienti jsou indikováni k provedení MRI se zaměřením na oblast mostomozečkového koutu a vnitřního zvukovodu (fast spin echo či postkontrastní vyšetření). Význam audiologických vyšetření stále trvá, ale negativní audiologické vyšetření jednoznačně VS nevylučuje.
LÉČBA
Cílem léčby vestibulárních schwannomů je záchrana života pacienta při současném uchování neurologických funkcí. Těchto cílů je možno dosáhnout nejen odstraněním nádoru, ale zejména kontrolou jeho růstu. Při rozhodování o strategii terapie vstupují do hry znalosti o biologickém chování nádoru, které byly popsány v posledních letech. Základní strategie léčby má tři možnosti, které však mohou přecházet jedna v druhou:
1. Observace pacientů s VS
Vychází ze znalostí, že VS je nádor, který roste velmi pomalu a v některých případech svou růstovou aktivitu ztrácí. Pacienti zařazení do této skupiny jsou pečlivě monitorováni a docházejí na pravidelné kontroly. Z těch jsou nejdůležitější pravidelná MRI vyšetření. Kontroly jsou prováděny nejčastěji za 6 měsíců a následně s ročními intervaly. V případě změny klinického stavu je MRI vyšetření provedeno dříve. Dále je audiometricky sledován sluch pacienta, funkce vestibulárního aparátu a ostatní neurologické funkce. Do této skupiny jsou zařazováni především pacienti s malými nádory, zejména pokud mají dobrý sluch, pacienti s jediným slyšícím uchem, kde nádor je na straně slyšícího ucha, starší pacienti, pacienti s interní kontraindikací jiné léčby a ti, kteří nepreferují aktivní přístup (3). Odhaduje se, že z této skupiny bude nutné léčit 15-40 % pacientů jinou modalitou. Během sledování ale ztrácí asi 50 % pacientů možnost být léčeno aktivně se současným zachováním sluchu (13).
Stereotaktická radiochirurgie a radioterapie
V roce 1969 Lars Leksell a Bjorn Meyerson provedli první intervenci s pomocí gamma nože (LGN) u VS a otevřeli tak nechirurgické možnosti aktivní léčby. Stereotaktická radiochirurgie (Leksellův gamma nůž, LINAC) užívá princip nefrakcionovaného ozáření. Pomocí gamma nože je cílová tkáň ozářena vysoce fokusovaným zářením z mnoha bodů. Je tak dosaženo ozáření nádoru velkou dávkou se současným šetřením kritických tkání (7). Po ozáření zpravidla dochází k lehkému nárůstu objemu VS v důsledku otoku, který může přetrvávat až 12 měsíců po léčbě. Následně dochází k zástavě růstu a v mnoha případech ke zmenšení objemu. Nárůst objemu vedoucí k deterioraci je důvodem, proč léčba LGN nebývá doporučována u nádorů s velikostí nad 2,5 cm (12). Stereotaktická radiochirurgie sebou nese především rizika poškození sluchu, zhoršení rovnováhy, poruchy funkce hlavových nervů, pozdního nárůstu peritumorózních cyst, hydrocefalu, otoku či ischemie mozkového kmene. Snížení maximální i marginální dávky z původních 50-60 respektive 25-35 Gy na 20, respektive 12 Gy, vedlo k poklesu výskytu poruchy funkce n. VII. na 1 % z původních 38 %. Je udávána 96% dlouhodobá úspěšnost LGN (7). Velkou výhodou stereotaktické radioterapie je velmi krátká doba léčby, zpravidla jen jeden den, okamžitý návrat do plného pracovního zatížení. Léčba radioterapií má však také svá úskalí. Nádor po ozáření není odstraněn, je jen ovlivněn jeho růst. Metodu lze využít jen u malých nádorů. Problematická zůstává prognóza sluchu pacientů. Někteří autoři vzácně upozorňují na možnost maligního zvratu nádoru po jeho ozáření (14). V případě, že nádor dále roste, je operace po ozáření velmi obtížná a její výsledky jsou zpravidla neuspokojivé. Pacienti po léčbě stereotaktickou radioterapií musejí být pravidelně sledováni MRI, ideálně 1x za rok, a okamžitě, pokud dojde k zhoršení sluchu, funkce lícního nervu, poruše rovnováhy atd. Alternativou stereotaktické radiochirurgie je stereotaktická radioterapie (IMRT, Cyberknife atd.) (12).
2. Chirurgická léčba
První pokusy o chirurgickou léčbu VS byly činěny již koncem 19. století. Pravděpodobně prvním, kdo provedl úspěšnou exstirpaci vestibulárního schwannomu, byl Thomas Annandale v roce 1895. Na našem území je jako první kdo prováděl chirurgii VS uváděn Kutwirt (11). Za otce této chirurgie bývá však považován Harvey Cushing, který publikoval na téma vestibulárního schwannomu monografii v roce 1917. Cushing prováděl intrakapsulární zmenšení nádoru a dokázal snížit úmrtnost na 10-15 %. Přes tento úspěch dosahovala mortalita recidiv za 5 let 54 %. Cushing preferoval bilaterální subokcipitální přístup. Významným pokrokem bylo zavedení nových diagnostických metod: ventrikulografie (1918), pneumoencefalografie (1919) a angiografie (1926). Walter E. Dandy rozpracoval jednostranný subokcipitální přístup a jako první úspěšně radikálně resekoval VS v roce 1925. První úspěšně odstraněný VS se zachováním lícního nervu je připisován Cairnsovi v roce 1931 (8). Další rozvoj přichází v době zavedení antibiotik v 50. letech minulého století. Za otce moderní éry chirurgické léčby jsou považováni William F. House a Gazi M. Yasargil, kteří začali rutinně používat operační mikroskop (15). House rozpracoval subtemporální a translabyrintální přístup, popsaný již v roce 1904 Pansem (2, 6, 8). Nedávný pokrok byl umožněn použitím nových diagnostických technik s použitím pozitivní a později negativní cysternografie. Zlom však přináší zavedení CT a zejména MRI do běžné vyšetřovací praxe (1). Následně přichází monitorace hlavových nervů, rozvoj technického zabezpečení operace (ultrazvuková odsávačka, výkonné frézy, dokonalejší mikroskopy atd.) a bezpečnější způsoby vedení anestezie. V současnosti jsou voleny přístupy translabyrintální, subtemporální a retrosigmoidní. V posledních letech se objevila ojedinělá sdělení o endoskopicky provedené resekci nejprve intrameatálních a posléze i větších tumorů. Pokud se naplní naděje vkládané do těchto operací, dojde k dalšímu zlomu v terapii VS (4).
Začátkem 20. století byla chirurgická mortalita okolo 70–90 %, v polovině minulého století se snížila na 30 %, zavedením mikrochirurgie klesla na 10 % a v současné době se pohybuje na 0,8–3 %. Zachování anatomické kontinuity lícního nervu je v současné době až 98% a u naprosté většiny pacientů je zachována i dobrá funkce. Zachovat dobrou nebo výbornou funkci lícního nervu se daří prakticky u 100 % pacientů s malými nádory. V posledních letech je ve vývoji této chirurgie logickým krokem snaha o zachování sluchu. Vedle ztráty sluchu a poruchy funkce n. VII. patří ke specifickým rizikům chirurgie VS likvorea, meningitis, porucha kompenzace rovnováhy a poruchy dalších hlavových nervů (12). Cílem chirurgické léčby by v současnosti mělo být radikální odstranění nádoru s minimálním nebo žádným poškozením okolních struktur. Pokud je nádor radikálně odstraněn, je jen velmi malé riziko recidivy, méně než 1-0,1%. Typ operačního přístupu závisí na velkosti nádoru, sluchu pacienta a zkušenosti a zvyklostech chirurgického týmu. Sestavení chirurgického týmu je klíčové. Vyžaduje zkušené anesteziology, možnost peroperační monitorace hlavových nervů, precizní chirurgy a drahé technické vybavení. Pooperační péče je složitá a nákladná. To vše je vyváženo velmi dobrými výsledky. U malých nádorů je zachování normální funkce lícního nervu pravidlem a je realistická možnost zachovat sluch, pokud byl před operací přítomen. Zachovaný sluch po operaci je stabilní. Velké nádory jsou pro léčebný tým obtížnější a riziko poškození lícního nervu je pochopitelně větší. Zachovat sluch, pokud je přítomen, se daří jen výjimečně. Přesto lze dosáhnout úplného vyléčení pacienta bez funkčních následků, a to i v případech, kdy objemné nádory ohrožují pacienta na životě a operace jsou indikovány z vitální indikace
Současná strategie volby léčebného postupu u VS je určena bližším pochopením chování tohoto nádoru. Velké úsilí vynakládané stovkami lékařů různých oborů je vyváženo ideálními léčebnými a funkčními výsledky se zachováním vysoké kvality života pacientů.
Práce byla podpořena grantem IGA MZ ČR projekt 9909–3.
Prof. MUDr. Jan Betka, DrSc.
Klinika ORL a chirurgie hlavy a krku 1. LF UK a FN Motol
V Úvalu 84
Došlo 3. 9. 2008 150 06 Praha 5
Sources
1. Briggs, R. J. S., Fabinyi, G., Kaye, A. H.: Current management of acoustic neuromas: review of surgical approaches and outcomes. J. Clin. Neurosci., 7, 2000, s. 521-526.
2. House, W. F.: Surgical exposure of the internal auditory canal and its contents through the middle, cranial fossa. Laryngoskope, 71, 1961, s. 1363-1385
3. Charabi, S., Thomsen, J., Tos, M., Mantoni, M., Charabi, B., Junker, M., Borgersen, S. E.: Management of intrameatal vestibular schwannoma: microsurgery, radiosurgery or wait and scan. Acta Oto-Laryngologica, 119, 1999, s. 796-800.
4. Kabil, M. S., Shahinian, H. K.: A series of 112 fully endoscopic resections of vestibular schwannomas Minim. Invasive Neurosurg., 49, 2006, s. 362-368.
5. Komatsuzaki, A.: Nerve origin of the acoustic neuroma. J. Laryngol. Otol., 115, 2001, s. 376-379.
6. Koval, J., Šulla, I., Krempaská, S., Kaliarik, L., Almasi, M.: Hĺadisko chirurga na zachovanie funkcie nervus facialis při odstraňovaní vestibulárneho schwanómu translabyrintným prístupom. Otorinolaryng. a Foniat. /Prague/, 55, 2006, s. 199-205.
7. Leksell, L.: The stereotaxic method and radiosurgery of the brain. Acta Chir. Scand., 102, 1951, s. 316-319.
8. Machinis, T. G., Fountas, K. N., Dimipoulos, V., Robinson, J. S.: History of acoustic neurinoma surgery. Neurosurg. Focus, 18, 2005, s. 1-4.
9. Norén, G., Greitz, D., Hirsch, A., Lax, I.: Gamma knife Sumery in acoustic tumors. Acta Neurochir. Suppl. (Wien), 58, 1993, s. 104-107.
10. Roland, P. S.: Skull base, acoustic neuroma (Vestibular Schwannoma). [on line]. 2006-09-06 [cit. 2008-28-08]. Dostupný na WWW:
< http://www.emedicine.com_et_TOPIC239.htm>.
11. Škeřík, P., Betka, J. a kol.: Příspěvek k historii otorinolaryngologie v Čechách a na Moravě. Rudolfov u Českých Budějovic, Medea, 2003. 18 s.
12. Sackým, P. A: Stereotactic radiosurgery, microsurgery, and expectant management of acoustic neuroma: basis for informed consent. Otolaryngol. Clin. North. Am., 38, 2005, s. 653-670.
13. Walsech, R. M., Bath, A. P., Bance, M. L., Keller, A., Tator, C. H., Rutka J. A.: The role of conservative management of vestibular schwannomas. Clinical Otolaryngology, 25, 2001, s. 28-39.
14. Wilkinson, J. S., Reid, H., Armstrong, G. R.: Malignant transformation of a recurrent vestibular schwannoma. Journal of Clinical Patology, 57, 2004, s. 109-110.
15. Yasargil, M. G., Fox, J. L.: The microsurgical approach to acoustic neurinomas. Surg. Neurol., 2, 1974, s. 393-398.
Labels
Audiology Paediatric ENT ENT (Otorhinolaryngology)
Article was published inOtorhinolaryngology and Phoniatrics

2008 Issue 4-
All articles in this issue
- Česká slovní audiometrie – vývoj nových testů
- Vztah PTA a SRT (Pure Tone Average - průměrná tónová ztráta, Speech Recognition Threshold – hladina srozumitelnosti řeči)
- Chirurgická léčba primárních tumorů orbity
- Fonochirurgická léčba glotické insuficience
- Význam PET pro diagnostiku perzistence krčních metastáz po léčbě v rámci záchovného protokolu u pokročilých karcinomů hlavy a krku
- Prevence záměny stran u operací na ORL klinice FN Ostrava
- Vestibulární schwannom
- Cetuximab v záchovném protokolu lokoregionálně pokročilých karcinomů hlavy a krku: první klinické zkušenosti a možnosti výzkumu v oblasti predikce účinnosti této léčby
- Pemphigus vulgaris
- Sarkoidóza sdružená s papilárním karcinomem štítné žlázy a adenomem příštítného tělíska
- Kožní T-lymfom ORL oblasti
- Primární dlaždicobuněčný karcinom frontální dutiny
- Otorhinolaryngology and Phoniatrics
- Journal archive
- Current issue
- Online only
- About the journal
Most read in this issue- Vestibulární schwannom
- Pemphigus vulgaris
- Vztah PTA a SRT (Pure Tone Average - průměrná tónová ztráta, Speech Recognition Threshold – hladina srozumitelnosti řeči)
- Primární dlaždicobuněčný karcinom frontální dutiny
Login#ADS_BOTTOM_SCRIPTS#Forgotten passwordEnter the email address that you registered with. We will send you instructions on how to set a new password.
- Career

