-
Medical journals
- Career
Profesionální poranění zdravotníků
Authors: Vejvalková Pavla
Authors‘ workplace: Ochrana zdraví, ŠKODA AUTO a. s., vedoucí pracoviště doc. MUDr. Miroslav Bartoš, CSc.
Published in: Pracov. Lék., 65, 2013, No. 1-2, s. 42-47.
Category: Review Article
Overview
Tento článek popisuje problematiku mimořádné expozice zdravotníka biologickému materiálu, zejména krvi (tj. profesionální poranění zdravotníka). Vychází ze sledování zdravotníků Krajské zdravotní a. s., Masarykova nemocnice v Ústí nad Labem, o. z., analyzuje data související s profesionální expozicí. Je hodnocen osobní a profesionální přístup k možné expozici biologickému materiálu pomocí dotazníkového šetření.
Klíčová slova:
profesionální poranění – expozice krvi a jiným tělním tekutinám – zdravotník – virové hepatitidy B, C, A – HIVÚvod
Definice
Expozice zdravotníků biologickému materiálu je akutní událost, při které dochází buď k porušení celistvosti kůže (perkutánní poranění – např. píchnutí jehlou při špatné manipulaci či říznutí ostrým předmětem), kontaminaci sliznic nebo kontaminaci porušené kůže (poškrábaná, odřená, popálená, postižená dermatitidou,…) od známého či neznámého zdroje [6]. Tuto situaci je třeba řešit rychle, nejlépe do 24 hodin, nejpozději do 7 dnů. Představuje riziko krví přenosných infekcí (VHB, VHC, HIV). Možnosti profylaxe jsou omezené – pouze u hepatitidy B existuje očkovací látka, hyperimunní globulin a zároveň je vysoká proočkovanost zdravotníků. Neexistuje vakcína proti hepatitidě C, antiretrovirové přípravky jsou potenciálně toxické s nepříjemnými nežádoucími účinky a možným selháním léčby [10, 11]. V prevenci je tedy nejdůležitější dodržování bezpečných ošetřovatelských, diagnostických a operačních postupů a používání ochranných pomůcek.
Odhad rizika infekcí přenosných krví
Pro stanovení a provedení opatření po poranění je důležitý odhad rizika krví přenosných infekcí. Riziko závisí na několika faktorech – na mechanismu poranění, druhu biologického materiálu, pravděpodobnosti přenosu jednotlivých virových agens a na aktuální epidemiologické situaci [1].
Mechanismus poranění – způsob expozice
Nejčastější a nejrizikovější způsob přenosu je perkutánní poranění o jehlu či ostrý nástroj. Velmi častým důvodem je opětné nasazení krytu na použitou jehlu. Tento postup je nepřípustný [6, 14]. Významné je, zda se jedná o parenterální poranění chirurgickou nebo aplikační jehlou (dutou) či jen o škrábnutí. Důležitá je hloubka poranění. Další možností je kontaminace sliznic a kontaminace porušené kůže (poškrábaná, odřená, popálená, postižená dermatitidou).
Druh biologického materiálu
Nejrizikovější biologický materiál při expozici je krev a tělní tekutiny viditelně obsahující krev, dále sperma, vaginální sekret. Jako potenciálně rizikový se hodnotí mozkomíšní mok, pleurální a synoviální tekutina, peritoneální, perikardiální a amniová tekutina. Extrémně nízké riziko se předpokládá u expozice slinám, nosnímu sekretu, slzám, moči, stolici.
Pravděpodobnost přenosu virových agens
Pravděpodobnost přenosu virových agens závisí na infekční dávce, virulenci jednotlivých agens (virové hepatitidy, HIV), stabilitě při přežívání v prostředí. Průměrné riziko infekce po jednorázové perkutánní expozici je u VHC odhadováno na 1–3%, u HIV 0,3%, při expozici sliznic 0,09%. Nejrizikovější a nejpravděpodobnější je přenos virové hepatitidy B, udává se riziko přenosu 30% při expozici krvi od pozitivního zdroje. U VHB ovlivňuje riziko infekce přítomnost HBeAg, v tomto případě je sérokonverze udávána 37–62%, klinické onemocnění po expozici 10–30 %. [1]
Aktuální epidemiologická situace
K posouzení rizika a zvážení dalších opatření je třeba přihlédnout i k aktuální situaci ve výskytu infekcí přenosných krví v České republice (tab. 1).
Table 1. Výskyt infekcí přenosných krví v České republice v letech 2002–2011, absolutní počty 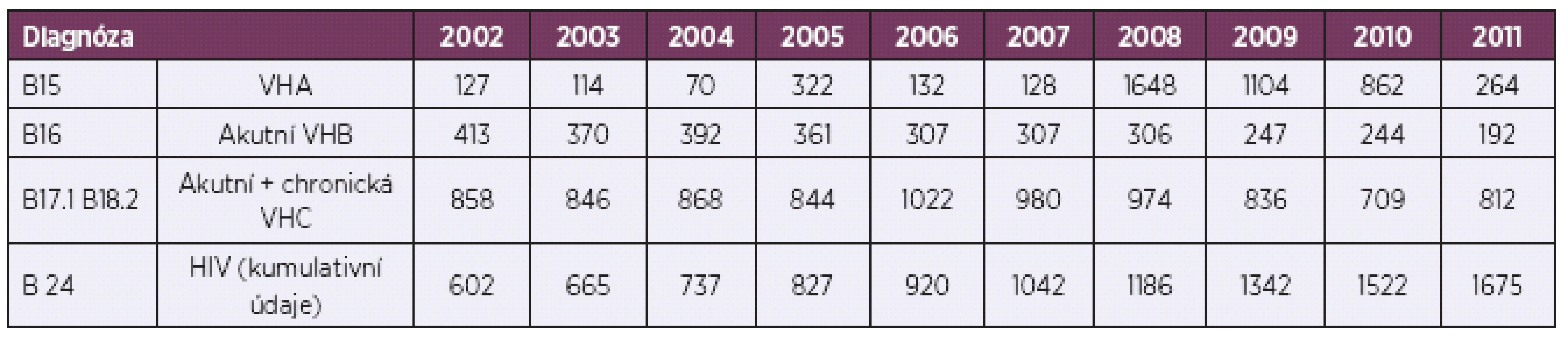
U onemocnění VHB je v ČR dlouhodobě zaznamenáván příznivý trend vývoje nemocnosti. Předpokládá se, že díky zahájení očkování 12letých dětí v r. 2001 dojde k poklesu incidence i u rizikové skupiny 20–24letých. K příznivému řešení expozice přispívá dlouhodobé očkování zdravotníků a možnost aktivně-pasivní profylaxe.
Naopak nejčastější a nejrizikovější hepatitidou v ČR se stala virová hepatitida C. Výrazná prevalence je u rizikových skupin – u narkomanů více než 60% a u dialyzovaných 2% [9]. K závažnosti možné profesionální expozice zdravotníků přispívá, že neexistuje účinná postexpoziční profylaxe, jen se uvažuje o léčbě akutní VHC.
U infekce HIV je profesionální riziko vázáno především na specializovaná centra (AIDS centra, infekční oddělení). Existuje účinná postexpoziční profylaxe, u které je třeba rychlé nasazení a zároveň ale existuje reálné riziko nepříjemných nežádoucích účinků a možného selhání léčby [10, 11].
V rámci expozice biologickému materialu je sledováno i možné riziko přenosu virové hepatitidy A. Pravděpodobnost parenterálního přenosu je ale velmi nízká (nízká virémie).
Péče o profesionálně exponované zdravotníky
Zdravotníci v riziku krví přenosných infekcí musí být informováni a mít znalost o zásadách a postupu při profesionální expozici (metodický návod). Postup při poranění je popsán i v provozním řádu oddělení.
Po expozici biologickému materiálu je nutné ihned provést lokální ošetření rány (kůži omýt vodou a mýdlem, oko vypláchnout sterilním fyziologickým roztokem, nos a ústa vypláchnout vodou, ránu nechat volně krvácet), včetně dezinfekce virucidním dezinfekčním prostředkem a podle potřeby ránu více ošetřit [6].
Je třeba v dalším postupu nahlásit poranění nadřízenému, provést zápis o poranění a následně kontaktovat pracoviště, které poskytuje péči při profesionální expozici. Je-li známa zdrojová osoba, při jejímž ošetření došlo k expozici, provede se u ní sérologické vyšetření na infekce přenosné krví.
Velmi pečlivě je třeba zdokumentovat závažnost poranění. Především mechanismus poranění má výrazný vliv na další postup v péči o poraněného zdravotníka. Exponovaný zdravotník je poučen, sledován je po dobu šesti měsíců ode dne expozice, v případě potřeby očkován. U zdravotníka jsou vyšetřeny markery VH, HIV a jaterních testů, eventuálně jsou doplněny další odběry. První odběr se provádí co nejdříve po expozici, další odběry obvykle dvakrát v průběhu šesti měsíců, jejich frekvence a rozsah jsou ovlivněny odhadem rizika přenosu infekcí přenosných krví. Termíny vyšetření jsou podloženy rozhodnutím OOVZ.
V případě stanovení pozitivních výsledků se postupuje podle platné legislativy a nejnovějších medicínských znalostí.
Cíle studie
Za pomoci dotazníkového šetření zhodnotit osobní a profesionální přístup zdravotníků k možné expozici biologickému materiálu, posoudit znalost správných ošetřovatelských postupů a postupu při poranění. Na základě výsledků identifikovat nejvíce rizikové momenty v rutinní práci zdravotníků.
METODIKA
Dotazníkové šetření: anonymní dotazník s otázkami týkajícími se postojů k riziku profesionální expozice byl zaslán 343 zaměstnancům Masarykovy nemocnice – Krajská zdravotní, a. s., Ústí nad Labem. Byl použit náhodný systematický výběr stratifikovaný podle oddělení a profese. Vyhodnoceny byly odpovědi na otázky zaměřené na dodržování bezpečnosti práce, používání osobních ochranných prostředků a přístup k postupu po expozici biologickému materiálu.
Zpracování dat z dotazníku v EPIINFO – analýza dat ze 181 navrácených dotazníků.
VÝSLEDKY DOTAZNÍKOVÉHO ŠETŘENÍ
Výběr dotazníkového souboru
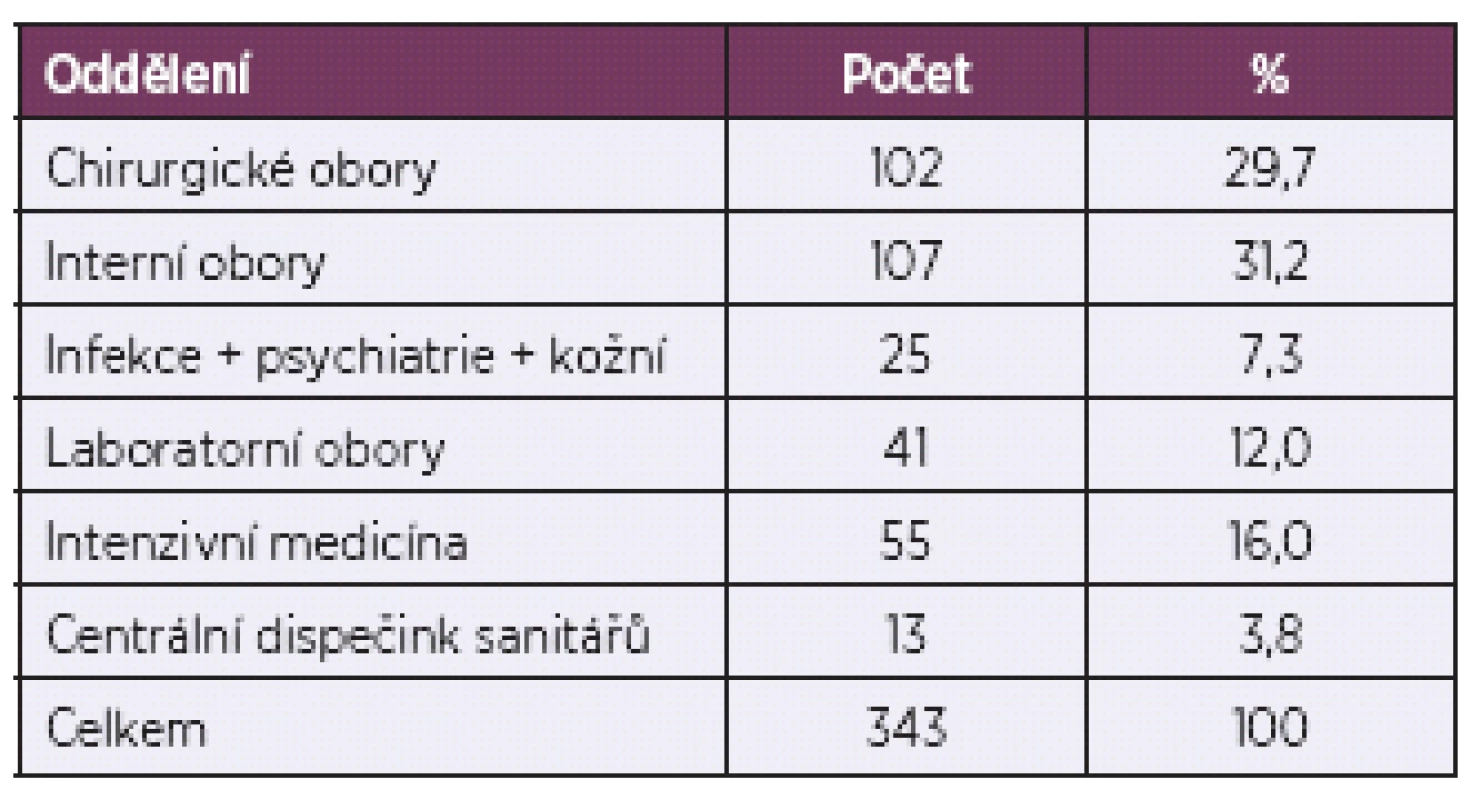
Při výběru souboru se vycházelo z údajů o zaměstnancích personálního oddělení MN ÚL (PAM) s těmito počty – 1 739 zdravotníků, z toho 325 lékařů, 1 186 SZP a nelékařů, 228 nižšího personálu. Zaměstnanci Masarykovy nemocnice byli rozděleni podle oddělení a profese. Oddělení byla zvolena vzhledem k riziku možné expozice – operační obory vs. interní obory, intenzivní medicína, jako speciální skupina byla zvolena infekční, psychiatrické a kožní oddělení z důvodu častější možné expozice virovým hepatitidám a HIV. Pro výběr profesí bylo použito rozdělení PAM Masarykovy nemocnice. Jednotlivci v kategoriích byli seřazeni podle abecedy a byla vybrána každá pátá osoba na seznamu do dotazníkové studie. Dotazníky byly rozeslány 343 zaměstnancům nemocnice, 63 lékařům (18,4 %), 235 nelékařům a SZP (68,5 %) a 45 osobám nižšího zdravotnického personálu (13,1 %). Osoby z řad nižšího personálu jsou zaměstnanci jednotlivých oddělení nebo centrálního dispečinku sanitářů. Nejvyšší počet zaujímali zaměstnanci oborů chirurgických a interních (tab. 2), stejně jako v celkovém zastoupení zaměstnanců.
Při tvorbě dotazníku byla inspirací francouzská studie autorů Rabaud, Zanea: Practices in connection with occupational exposure in French nurse [8]. Dále byl využit dotazník předtestový a potestový, který je používán v programu EPINet, jenž je ochrannou známkou University of Virginia (Janine Jagger, M. P. H., Ph.D. and Ginger B. Parker, M. B. A., International Healthcare Worker Safety Center, University of Virginia, Charlottesville)[3].
Návratnost dotazníků a charakteristika dotazníkového souboru
Do studie bylo zahrnuto 181 respondentů, kteří odeslali vyplněný dotazník, což činí 10,9 % zdravotníků Masarykovy nemocnice.
Návratnost dotazníků byla 52%, nejvyšší návratnost byla z oddělení infekce, psychiatrie a kožní (72%), dále z laboratorních oborů (61%), z interních oborů (59%), z chirurgických oborů (52%). Nejnižší návratnost byla z oddělení intenzivní medicíny (24%). Při srovnání návratnosti podle profese nejvíce (58 %) se k problematice vyjádřila kategorie nelékař a SZP, z lékařů odpovědělo 41 % a z nižšího personálu 48 % osob.
Charakteristika dotazníkového souboru (181 respondentů)
V dotazníkovém souboru (181 respondentů) mají největší zastoupení zaměstnanci interních oborů (63 = 34,8 %) a chirurgických oborů (53 = 29,3 %), naopak nejnižší zaměstnanci centrálního dispečinku sanitářů (7 = 3,9 %).
Nejvíce zastoupenou profesí je kategorie nelékař, SZP – 75,1 %, významně méně zastoupené jsou kategorie lékař (14,4 %) a nižší personál (10,5 %).
89,5 % respondentů tvořily ženy. Průměrný věk zdravotníků byl 39,5 roku, nejvíce zastoupenou věkovou kategorií byla skupina 31–40 roků (29,3 %).
Nejvíce zastoupenou profesní skupinou podle délky praxe jsou zdravotní sestry s praxí 11–20 roků ve zdravotnictví (38,5 % SZP). U lékařů je nejčetnější skupina s praxí 21–30 roků (38,5 % lékařů).
Používání osobních ochranných pracovních prostředků – rukavic (OOPP)
Rukavice při manipulaci s biologickým materiálem vždy používá 64,6 % osob, při parenterálních výkonech používá rukavice vždy 59 % osob (grafy 1 a 2).
Graph 1. Používání OOPP při manipulaci s biologickým materiálem 
Graph 2. Používání OOPP při parenterálním výkonu 
Postup při expozici biologickému materiálu
Postup při profesionálním poranění zná většina zdravotníků – 97,2 % (176 osob), neznalost udávají 2,2 % (4 osoby), 1 osoba neodpověděla (0,6 %).
Poranění vždy hlásí jen 50,3 % zdravotníků, většinou 33 %, nikdy nehlásí 4,4 %.
Nebyly zjištěny významné rozdíly v hlášení poranění v závislosti na věku a na délce praxe. Z výsledku dotazníku se jeví jako nejzodpovědnější při hlášení poranění skupina ve věku 21–30 let, hlásí expozici vždy v 65,6 % případů a s délkou praxe 5–10 let, hlásí expozici vždy v 66,7 % případů.
Obavy a strach z nákaz přenosných krví
Přenosu infekční nemoci při expozici biologickému materiálu se velmi obává 59,7 % osob (graf 3).
I přes možnost výběru jen jedné varianty se při specifikaci choroby nejvíce vyskytovaly obavy z více infekcí současně, HIV a VHC 27,1 %, HIV samostatně se obávalo 23,2 % zdravotníků, VHC samostatně 8,8 %, v kategorii ostatní se např. objevila tuberkulóza u zaměstnanců patologie (tab. 3).
Table 3. Strach a největší obavy 
Vlastní zkušenost s expozicí biologickému materiálu
Osobní zkušenost s expozicí má během své praxe 63,5 % zdravotníků, z toho 72 % zdravotníků je z chirurgických oddělení. Jen 59,7 % z celkového počtu exponovaných se podrobilo následnému vyšetřování a sledování. Přitom postup při expozici biologickému materiálu zná 97,2 % respondentů.
Rukavice při parenterálním poranění mělo 90 zdravotníků, tj. 78,3 %.
Nejrizikovější při expozici biologickému materiálu je krev a hluboká perkutánní expozice, např. odběrovou jehlou. Krev při poranění tekla 92 zdravotníkům, tj. 80 % exponovaným.
Nejčastějším místem expozice byla ambulance, ošetřovna. Tento výsledek může souviset s likvidací nebezpečného odpadu na těchto místech, kde jsou kontejnery na odpad skladovány a teprve zde jsou použité jehly odhazovány (graf 4).
Nejvíce osob, tj. 75 (65,2 %), bylo během své praxe poraněno 1–4krát, 4 osoby udaly více jak 20 expozic během své praxe, maximální udané číslo bylo 99 expozic.
Prevence expozici biologickému materiálu
Za zajímavé lze považovat postoje zdravotníků k problematice možného snížení profesionálních rizik. Podle názoru 34,8 % zdravotníků by riziku expozice nejlépe zabránil dostatek času při práci (tab. 4).
Table 4. Prevence expozici biologickému materiálu dle dotazníkového šetření 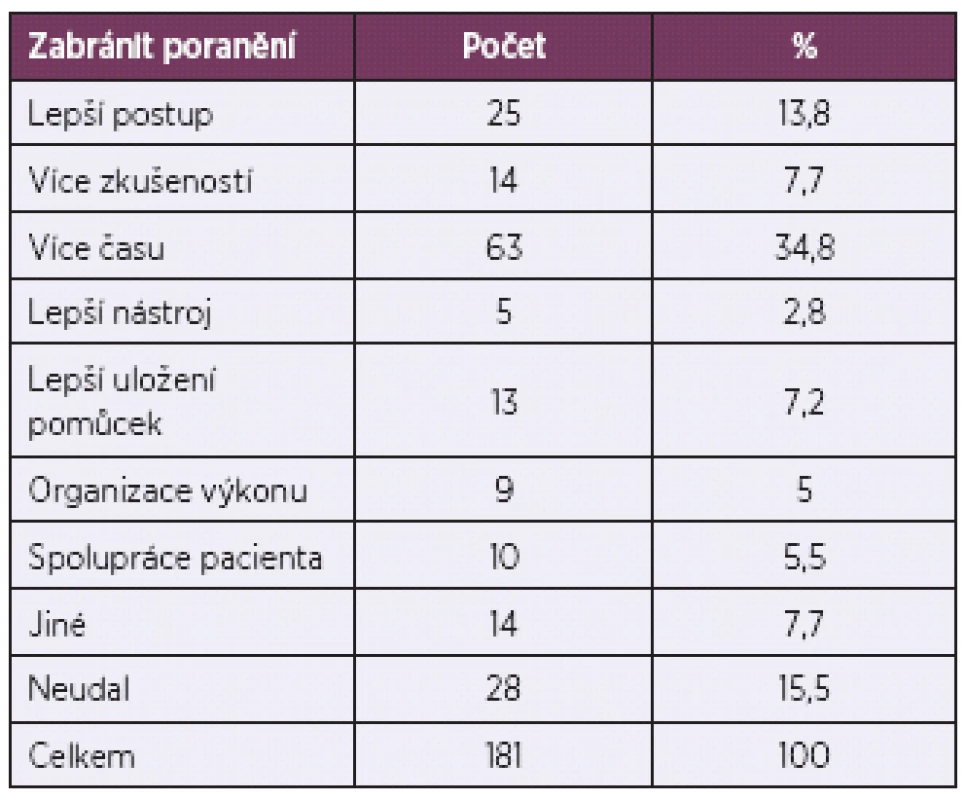
DISKUSE
Výsledky dotazníkového šetření jsou srovnávány s výsledky francouzské studie publikované v únoru roku 1999 [8]. Při anonymní studii zaměřené na bezpečnost práce zdravotních sester, bylo vyhodnoceno 964 dotazníků ve věkovém rozmezí 20–58 let. Jen 166 sester (17 %) používalo ochranné rukavice při každé venepunkci. Ve studii zaměstnanců Masarykovy nemocnice je používá 59 % zdravotníků při každém parenterálním výkonu. Ve francouzské studii bylo ve sledovaném 27měsíčním období období exponováno biologickému materiálu 30 % sester. Z nich se 57 % poranilo injekční jehlou, ale jen 51 % poranění hlásilo. Protilátky proti HIV, VHB a VHC byly vyšetřeny bezprostředně jen u 46 % poraněných a u 40 % po šesti měsících. V Masarykově nemocnici bylo během své praxe exponováno biologickému materiálu 63,5 % zdravotníků, poranění vždy hlásí 50,3 % a většinou 18,3 %. Tato data jsou v souladu se zahraničními autory. U nás postexpoziční vyšetření absolvovalo 59,7 % zdravotníků.
V roce 2011 bylo v České republice jako nemoc z povolání hlášeno 6 případů virových hepatitid, akutní hepatitida byla zastoupena jednou, chronická hepatitida C byla zaznamenána třikrát a chronická hepatitida B se vyskytla dvakrát. Chronickou hepatitidou C byla postižena zdravotní sestra, ošetřovatelka a uklízečka. Akutní hepatitidou C onemocněla zdravotní sestra na transfuzním oddělení. Chronická hepatitida B vznikla u dvou sanitářů, jeden byl z protetického a druhý z chirurgického oddělení [7].
Odhaduje se, že v Evropě ročně dojde přibližně k 1 milionu poranění injekčními jehlami. Ohroženi nejsou pouze lékaři. Za nejrizikovější skupinu jsou považovány zdravotní sestry, které asistují při akutních případech, poranit se injekční jehlou se však může mnoho dalších pracovníků. Vysokému riziku mohou být vystaveni například také pomocní zaměstnanci, jako jsou úklidoví pracovníci či zaměstnanci prádelen.
K řešení tohoto problému byla přijata směrnice 2010/32/EU. Tato směrnice provádí Rámcovou dohodu o prevenci poranění ostrými předměty v nemocnicích a ostatních zdravotnických zařízeních podepsanou evropskými sociálními partnery, organizacemi HOSPEEM (Evropským sdružením nemocničních a zdravotnických zaměstnavatelů) a EPSU (Evropskou federací odborových svazů veřejných služeb).
Cílem směrnice je dosažení co nejbezpečnějšího pracovního prostředí předcházením poranění zaměstnanců způsobeným veškerými ostrými předměty ve zdravotnictví (včetně injekčních jehel) a ochranou ohrožených zaměstnanců v nemocnicích a ostatních zdravotnických zařízeních.
Tohoto cíle lze dosáhnout uplatňováním těchto preventivních a ochranných opatření:
- vyloučení používání ostrých předmětů, které nejsou nezbytné;
- poskytování zdravotnických prostředků, jejichž konstrukce zahrnuje ochranné mechanismy zvyšující jejich bezpečnost;
- zavedení bezpečných systémů práce;
- zavedení bezpečných postupů používání a likvidace ostrých zdravotnických nástrojů;
- zákaz vracení krytů na použité jehly;
- používání osobních ochranných pracovních prostředků;
- očkování;
- informování a školení zaměstnanců [4].
ZÁVĚR
Z dotazníkového šetření (návratnost 52 % – 181 respondentů) na dodržování zásad správných ošetřovatelských postupů a postupu při poranění vyplynulo, že 97 % zdravotníků zná správný postup při expozici biologickému materiálu. I přes tuto znalost rukavice při manipulaci s biologickým materiálem vždy používá jen 64,6% osob, při parenterálních výkonech používá rukavice vždy jen 59 % osob.
Téměř 2/3 respondentů byly již během své praxe exponovány biologickému materiálu. Jen 59,7 % z nich se podrobilo následnému vyšetřování a sledování. Podle zdravotníků by riziku expozice mohl nejlépe zabránit dostatek času.
I v souladu s touto studií a stále se vyskytujícími případy hlášených hepatitid je jasné, že doporučení a návody na postexpoziční profylaxi nejsou zdaleka dodržovány a je potřeba najít nové způsoby, jak předávat informace efektivně. Odhaduje se, že 80 % všech expozic je preventabilních [15]. Trvá nutnost informování pracovníků před nástupem do zaměstnání o možných rizicích, pravidelného proškolování a přezkušování v otázkách bezpečnosti práce.
Do redakce došlo dne 1. 2. 2013.
Do tisku přijato dne 14. 2. 2013.
Adresa pro korespondenci:
MUDr. Pavla Vejvalková
Ochrana zdraví ŠKODA AUTO, a. s.
Tř. Václava Klementa 869
293 60 Mladá Boleslav
e-mail: pavla.vejvalkova@seznam.cz
Sources
1. CDC. Updated U. S. Public Health Service Guidelines for the Management of Occupational Exposures to HBV, HCV, and HIV and Recommendations for Postexposure Prophylaxis, MMWR Reccomendations and Reports 2001 June 29; Vol. 50, No. RR-11 : 1–42
2. EPIDAT
3. EPINET (exposure prevention information network), Needlestick &Sharp Object Injury Report, Postexposure Follow-Up, Blood and Body Fluid Exposure Report, Bloodborne Exposure Incident Report – Questionnaire and Report
4. https://osha.europa.eu/cs/sector/healthcare
5. Jílková, E., Beneš, Č., Vejvalková, P. Profesionální poranění zdravotníků – riziko infekcí přenosných krví. Vědecká konference Teplice, ústní prezentace.
6. Metodický návod – Prevence virové hepatitidy typu A (VHA), typu B (VHB), typu C (VHC), typu D (VHD) a typu E (VHE), Věstník MZ ČR 2/2008.
7. Nemoci z povolání v České republice 2011. SZÚ, Centrum hygieny práce a pracovního lékařství.
8. Rabaud, C.; Zanea, A.; Blech, M. F.; May, T., Mur, J. M., Guillemin, F. Practices in connection with occupational exposure in French nurses, ProgramAbstr 6th Conf Retrovir Oppor Infect Chic III, 1999 Jan 31 – Feb 6, 6th: 108 (abstract no.213).
9. Rychlík, S., Lopot, F. Statistická ročenka dialyzační léčby v České republice v roce 2008. Česká nefrologická společnost.
10. Sedláček, D. Principy postexpoziční profylaxe infekce HIV. Klinická mikrobiologie a infekční lékařství, 2000, 6(4), s. 102–105
11. Sedláček, D., Staňková, M. Postexpoziční profylaxe (PEP) aneb Jak snížit riziko infekce virem lidského imunodeficitu (HIV) u zdravotnických pracovníků exponovaných HIV pozitivnímu biologickému materiálu (případně u jiných osob v riziku infekce). SZÚ, Praha.
12. Vejvalková, P. Profesionální expozice zdravotníků biologickému materiálu. Atestační práce 2009.
13. Vejvalková, P., Jílková, E. Riziko profesionální expozice zdravotníků – dotazníkové šetření v Masarykově nemocnici v Ústí nad Labem, posterová prezentace, Celostátní sjezd mikrobiologie a epidemiologie, Olomouc, 2008
14. Vyhláška č. 306/2012 Sb., o podmínkách předcházení vzniku a šíření infekčních onemocnění a o hygienických požadavcích na provoz zdravotnických zařízení a ústavů sociální péče
15. www.who.int/entity/occupational_health/activities/4needlepc.pdf.
Labels
Hygiene and epidemiology Hyperbaric medicine Occupational medicine
Article was published inOccupational Medicine

2013 Issue 1-2-
All articles in this issue
- Fyzická zdatnost a kritéria pro posuzování pracovní způsobilosti důlních záchranářů
- Zdraví pracovníků v kancelářích typu open space
- Kompenzační cviky u pacientů s profesionální lézí ulnárního nervu v oblasti lokte*
- Kvalita života pacientů se závratí
- Průzkum motivace pro kompenzaci sluchové vady
- Profesionální poranění zdravotníků
- Je jaterní fibróza reverzibilní proces?
- Psychohygiena (nejen) jako prevence syndromu vyhoření u zdravotnického managementu
- Hluk z pracovnělékařského hlediska
- Fokální dystonie u profesionálních hudebníků
- Vývoj případu plicní aluminózy
- Occupational Medicine
- Journal archive
- Current issue
- Online only
- About the journal
Most read in this issue- Kompenzační cviky u pacientů s profesionální lézí ulnárního nervu v oblasti lokte*
- Fokální dystonie u profesionálních hudebníků
- Psychohygiena (nejen) jako prevence syndromu vyhoření u zdravotnického managementu
- Je jaterní fibróza reverzibilní proces?
Login#ADS_BOTTOM_SCRIPTS#Forgotten passwordEnter the email address that you registered with. We will send you instructions on how to set a new password.
- Career