-
Medical journals
- Career
Karcinom prsu v posudkovém lékařství
Authors: MUDr. Lucie Nováková
Authors‘ workplace: Oddělení lékařské posudkové služby, OSSZ Jeseník
Published in: Reviz. posud. Lék., 15, 2012, č. 2, s. 72-79
Category: Review articles
Overview
Karcinom prsu patří mezi nejčastější malignitu u žen a podílí se i na vysoké invalidizaci pacientek. Důležitá je prevence a screening. V článku je popsána diagnostika, léčba a následné komplikace. Byl porovnán soubor pacientek od 1. 1. 2008 do 30. 9. 2011 podle vyhlášky č. 284/1995 Sb. a č. 359/2009 Sb.
Klíčová slova:
mastektomie – sentinelová uzlina – lymfedém – karcinom prsu – mamografie – mamární screening – invalidizaceÚvod
Incidence karcinomu prsu v rozvinutých zemích narůstá a tento nádor postihuje stále častěji ženy mladších věkových kategorií. Jde o závažné onemocnění, které vede k závažným společenským a ekonomickým následkům. I proto se dostává problematika karcinomu prsu do popředí jak odborné, tak i laické veřejnosti.
Karcinom prsu je systémové onemocnění úspěšně léčitelné pouze multimodální léčbou, která vyžaduje zapojení nejen chirurgů, ale i radiačních a klinických onkologů. Základem kvalitní terapie je přesná diagnostika, na které se podílí jak radiologové, tak patologové. Jde o nejčastější malignitu u žen, incidence v rozvinutých zemích světa stále stoupá, v roce 1970 činila 40/100 000 žen, v roce 1998 už 87/100 000 žen. Mortalita se drží v České republice na stálé úrovni, přičemž činí téměř poloviční hodnotu incidence. Prognóza nemoci záleží primárně na stadiu stanoveném při diagnóze, lokální léčba (chirurgie, radioterapie) ji prakticky neovlivňuje, prodloužení intervalu přežití je možné očekávat více méně jen od systémové léčby.
Nádory prsu jsou nemocí staršího věku, k výraznému vzestupu dochází po 40. roce života žen. U mladších ročníků mají horší prognózu, bývají typicky multifokální a jejich záchyt nebývá včasný. Jednak se na nemoc nemyslí a senzitivita mamografie u ženy ve fertilním věku je výrazně snížená.
Mamografie (MG) je nejstarší a stále nejdůležitější metodou v mamární diagnostice. Je finančně únosná, široce rozšířená a tím dobře dostupná, lze ji použít v plošných screeningových programech, kde prokázala schopnost snížit mortalitu prsu až o 30 % u žen nad 50 let věku, MG obraz je uchovatelný a reprodukovatelný a z toho vyplývá možnost srovnání starší a nové dokumentace či možnost konzultace obrazu s jiným radiodiagnostikem.
Karcinom prsu je nejčastější malignitou u žen, podílí se i na vysoké invalidizaci pacientek. Cílem sdělení je provést srovnání posuzovaných žen za období od 1. 1. 2008 do 30. 9. 2011, zaměřit se na vzdělání, stadium onemocnění, následnou léčbu a srovnat hodnocení zdravotního stavu podle vyhlášky č. 284/1995 Sb., ve znění platném do 31. 12. 2009 a vyhlášky č. 359/2009 Sb.
Epidemiologie, riziko a prevence karcinomu prsu
Karcinom prsu lze vzhledem k jeho vysoké incidenci považovat za celospolečenský problém. Velké úsilí se věnuje studiu rizikových faktorů a rozvoji preventivních programů, které mohou zmírnit negativní individuální i sociální dopady tohoto závažného onemocnění. Jde o nejčastější malignitu u žen, v České republice bylo za rok 2006 hlášeno 5884 nových případů (112/100 000 žen) a asi 2000 žen na toto onemocnění zemřelo. Celoživotní riziko vzniku karcinomu u ženy v naší populaci se pohybuje mezi 8–10 %.
Etiopatogeneze karcinomu prsu není ve většině případů zřejmá, existují však některé rizikové faktory, které pravděpodobnost onemocnění zvyšují. Mezi hlavní rizikové faktory patří věk – se stoupajícím věkem riziko narůstá, dědičnost – familiární či hereditární výskyt, výskyt premaligních lézí – především DCIS (duktální karcinom in situ), LCIS (lobulární karcinom in situ) a benigní proliferativní změny s atypiemi, výskyt samotného karcinomu prsu je spojen s rizikem lokální recidivy a s přibližně dvojnásobným zvýšením rizika v prsu druhostranném.
Vedlejší rizikové faktory jsou ovlivnitelné, ale mají omezený význam. Patří sem působení hormonů – karcinom prsu může být podmíněn delší expozicí estrogenů (časná menarché, pozdní menopauza, první gravidita po 30. roce, krátká laktace, dlouhodobé užívání kombinace estrogenů a gestagenů v rámci substituční hormonální léčby a nuliparita). Dalším vedlejším rizikovým faktorem jsou dietní faktory – zvýšený příjem alkoholu, zvýšený příjem tuků v dětství a dospívání, hmotnostní nárůst s nedostatkem fyzické aktivity a vlivy zevního prostředí – významný rizikový faktor je ionizující záření, zvláště před 40. rokem života (např. ozařování pro Hodgkinovu chorobu).
Preventivní opatření se dělí do tří skupin. Primární prevence s cílem snížit riziko vzniku karcinomu má možnosti v běžné populaci dost omezené. Připadá zde v úvahu eliminace ovlivnitelných rizikových faktorů – dodržování zdravého životního stylu, užívání hormonální substituční léčby v menopauze po pečlivém zvážení a po nezbytně dlouhou dobu. Sekundární prevence má za cíl odhalit karcinom v co nejčasnější fázi. Základním nástrojem sekundární prevence v běžné populaci je mamární screening spočívající v pravidelných mamografických vyšetřeních symptomatických žen. Pro ženy s vyšším rizikem připadá v úvahu zkrácení intervalů mezi vyšetřeními nebo zařazení dalších vyšetřovacích metod. Terciární prevence má za cíl sledovat pacienty po léčbě karcinomu prsu tak, abychom co nejdříve zachytili případný relaps onemocnění.
V České republice byl mamografický screening zaveden v roce 2002 a jeho pravidla stanoví vyhláška. Praktická doporučení a bližší pravidla jsou uvedena ve Věstníku Ministerstva zdravotnictví České republiky ze dne 26. března 2010: „Doporučený standard pro poskytování screeningu karcinomu prsu a provádění diagnostické mamografie v České republice.“
V současné době je screening určen pro ženy od 45 let věku, které mají jedenkrát za dva roky nárok na mamografické vyšetření hrazené zdravotní pojišťovnou. Na screeningovou mamografii by měl ženu po dovršení 45. roku odesílat registrující gynekolog nebo praktický lékař. U rizikových žen lze intervaly mezi vyšetřeními zkrátit nebo zařadit i jiné zobrazovací metody. Je nutno odlišit tzv. diagnostické mamografie, které jsou indikované na základě klinických příznaků. Každý mamogram je hodnocen dvěma lékaři radiodiagnostiky.
Většina karcinomů prsu vzniká sporadicky (náhodně), přibližně 5–10 % má genetický podklad. Je známa již řada genů, které podmiňuji zvýšenou pohotovost ke vzniku mamárního karcinomu. Mezi nejčastější příčiny dědičné formy nádorů prsu patří zárodečné mutace v genech BRCA 1 a BRCA 2 (BRest CAncer). Mutace těchto genů mohou pro nosičku představovat až 85% celoživotní riziko vzniku karcinomu prsu.
Základními složkami dispenzarizace (terciární prevence) je odběr anamnézy, klinické vyšetření a mamografie. Anamnéza a klinické vyšetření se provádí první tři roky každých 3–6 měsíců, čtvrtý a pátý rok každých 6–12 měsíců, dále jednou ročně. Mamografie se provádí jednou ročně. Ostatní vyšetření – krevní obraz, biochemie, scintigrafie kostí, RTG plic, sono jater, hladiny nádorových markerů jsou doporučena k upřesnění podezřelých nálezů zjištěných základními metodami.
Zobrazovací metody v mamární diagnostice
Cílem je časná a co nejpřesnější diagnostika karcinomu prsu. Používané zobrazovací metody jsou průběžně zdokonalovány a vývoj nových neustále pokračuje. Mezi základní patří mamografie a ultrasonografie, doplňující je nukleární magnetická rezonance, ojediněle se uplatňuje duktografie, CT nebo PET/CT.
Mamografie je nejdůležitější zobrazovací metodou. U žen nad 45 let je vždy zobrazovací metodou první volby. V praxi se odlišují dvě indikace mamografického vyšetření: screeningová mamografie pro bezpříznakové ženy – provádí se jednou za 2 roky u žen od 45 let a diagnostická mamografie pro ženy s hmatným nálezem či jinou klinickou patologií prsu. Senzitivita mamografie pro záchyt karcinomu závisí na věku, respektive denzitě mléčné žlázy. Čím je vyšší denzita, tím je výtěžnost menší. Vyšší denzita tkáně bývá u mladších žen, nad 60 let věku je senzitivita mamografie asi 95%, zatímco pod 40 let věku může detekovat méně než 50% karcinomů. Pro denzitu žlázy v mamografickém obraze se používá klasifikace podle Tabára (Tabár I.–V.). Malignita se může prezentovat různými mamografickými obrazy, lze rozlišit obraz ložiska, mikrokalcifikací (mohou být jedinou známkou přítomnosti karcinomu in situ) a nepřímé známky malignity (stranová asymetrie žlázového tělesa, nepravidelnost struktury, deformace kontury, zesílení a přitažení kůže, změna denzity podkoží).
Další metodou je ultrasonografie, je dobře dostupná, ale subjektivní, výsledek závisí na zkušenosti vyšetřujícího. U mladších žen (pod 40 let věku) se sonografie zařazuje jako první metoda volby. Při suspektním nebo pozitivním výsledku je pak indikována mamografie. Nedílnou součástí USG vyšetření prsu je sonografie axily, na mamografických snímcích bývá zachycena jen část dolní etáže axily.
Mezi doplňující vyšetřovací metody patří magnetická rezonance – jen v přesně vymezených indikacích, duktografie – metoda volby při spontánní sekreci z mamily, zejména pokud je krvavá, počítačová tomografie – u rozsáhlých nádorů před chirurgickým výkonem k určení vztahu nádoru k hrudní stěně. Většina karcinomů se dnes histologicky diagnostikuje pomocí tkáňové punkční biopsie (core-cut) pod ultrasonografickou kontrolou.
Při pozitivním nálezu v oblasti prsu je potřeba doplnit vyšetření lymfatických uzlin v oblasti axily a vyšetření vzdálených orgánů, tzn. játra, plíce a kosti pomocí RTG, sonografie a scintigrafie. V ojedinělých případech může být přínosné stanovení sérové hladiny nádorových markerů (CEA, CA 15-3).
Pro klasifikaci rozsahu karcinomu prsu se používá mezinárodní klasifikace TNM – tumor-nodus-metastasis. Slouží k posouzení rozsahu primárního nádoru a uzlinových či vzdálených metastáz. Je nástrojem pro univerzální a jednoznačnou diagnózu a komunikaci. Rozlišujeme: klinický staging určený před léčbou na základě výsledků klinického vyšetření a zobrazovacích metod cTNM, patologický staging na základě výsledků histopatologického vyšetření. Vychází z něj indikace k adujvantní léčbě pTNM a staging hodnocený až po aplikaci protinádorové léčby yTNM.
Primární nádor se podle pokročilosti dělí na T0 – bez známek primárního nádoru, Tis karcinom in situ, T1 nádor do 2 cm, T2 větší než 2 cm a menší než 5 cm, T3 větší než 5 cm, T4 nádor jakékoliv velikosti s přímým šířením do stěny hrudní nebo do kůže.
Regionální mízní uzliny: N0 nejsou postiženy, bez metastáz, N1 metastázy v pohyblivé stejnostranné axilární uzlině, N2 metastázy ve fixované stejnostranné axilární uzlině nebo ve vnitřní mamární uzlině, N3 metastázy ve stejnostranných infraklavikulárních nebo supraklavikulárních uzlinách.
Vzdálené metastázy: M0 nejsou vzdálené metastázy, M1 přítomné vzdálené metastázy (plicní, kostní, jaterní, mozkové).
Na základě posouzení TNM se určí výsledné klinické stadium I – IV. Čím vyšší stadium, tím horší prognóza. Stadium 0 (TisN0M0), stadium I (T1N0M0), stadium IIA (T0N1M0,T1N1M0, T2N0M0), stadium IIB (T2N1M0, T3N0M0), stadium IIIA (T0N2M0, T1N2M0, T2N2M0, T3N1,N2M0), stadium IIIB (T4N0,N1,N2M0), stadium IIIC (jakékoliv T,N3M0), stadium IV (jakékoliv T, jakékoliv N,M1).
Karcinom prsu je považován za systémové onemocnění. Již v časných fázích nemoci můžeme detekovat cirkulující volné nádorové buňky nebo mikrometastázy v kostní dřeni. Dnešní terapie je zásadně komplexní, multimodální. Uplatňují se metody lokálně regionální (chirurgie a radioterapie) a metody celkové (chemoterapie, hormonální a biologická léčba). Bez detekovatelných vzdálených metastáz se hovoří o lokalizovaném onemocnění (stadium I – III). Léčebným záměrem je kurativní léčba s cílem vyléčit. Jsou-li zjištěny vzdálené metastázy, jde o onemocnění pokročilé či diseminované (stadium IV). Dominuje paliativní léčba s cílem pozastavit či omezit růst a šíření nádoru a prodloužit přežití.
V léčbě lokalizovaného onemocnění hraje primární roli chirurgie. Operace vede k odstranění všech klinicky detekovatelných ložisek nemoci. Doplňuje ji adjuvantní léčba, zaměřená na subklinické formy onemocnění, podává se téměř u všech pacientek po operaci karcinomu prsu. Cílem je snížení rizika návratu onemocnění a zlepšení přežití. Existuje i neoadjuvantní léčba, aplikovaná před operací, zpravidla u lokálně pokročilejších nádorů.
Radioterapii absolvují prakticky všechny pacientky s invazivním karcinomem prsu po parciální mastektomii v trvání 5–7 týdnů. Podání adjuvantní radioterapie závisí na prognostických faktorech, zejména na stavu lymfatických uzlin. Bývá zahajována 4.–6. týden od operace, pokud je podávána i adjuvantní chemoterapie, pak se ozařuje až po skončení chemoterapie.
U nádorů s pozitivními steroidními receptory se podává adjuvantní hormonální léčba. Standardem je tamoxifen po dobu 5 let. Hormonální léčba se nasazuje až po ukončení adjuvantní chemoterapie. U premenopauzálních pacientek s méně příznivými prognostickými faktory se navíc doporučuje reverzibilní blokáda ovariálních funkcí goserelinem na 2 roky nebo ovarektomie.
Chemoterapie se podává pacientkám, u kterých nelze účinně zajistit hormonální léčbu. Obnáší 4–8 cyklů intravenózní léčby v 3týdenních intervalech, trvá 4–6 měsíců.
Z biologických preparátů se v adjuvantní terapii podává pouze trastuzumab, a to u pacientek indikovaných rozsahem onemocnění k chemoterapii. Musí být průkaz HER-pozitivity nádoru. Podává se po ukončení chemoterapie infuzemi v intervalu 3 týdnů po dobu jednoho roku. Léčba je velmi nákladná, soustřeďuje se do specializovaných center.
Většinu karcinomů prsu dnes můžeme řešit záchovným výkonem – parciální mastektomií. Onkologická účinnost parciální mastektomie doplněné adjuvantní radioterapií je rovnocenná onkologické účinnosti totální mastektomie. Indikována je, pokud se v prsu vyskytuje jeden nádor nebo více nádorů blízko sebe, ložiska lze odstranit en block tak, aby byl kosmetický výsledek přijatelný, pokud není překážka podání adjuvantní radioterapie a pokud pacientka se záchovným výkonem souhlasí. V terminologii parciálních mastektomií se běžně užívá řada pojmů – resekce, exstirpace, kvadrantektomie, segmentektomie, lumpektomie, tylektomie.
Principem totální mastektomie je odstranění celé prsní žlázy s okolním tukem a zpravidla i s přilehlými fasciemi. Indikována je, pokud nádor nelze dostatečně odstranit přijatelným parciálním výkonem, je kontraindikována adjuvantní radioterapie, pacientka si sama žádá tento výkon.
Tradičním výkonem na regionálních uzlinách bývala u všech pacientek disekce axily, tzn. odstranění uzlin I. a II. etáže. U řady žen nejsou axilární uzliny metastaticky postiženy, tím je léčebný prospěch disekce nepatrný. Do popředí vystupuje riziko závažných i pozdních komplikací, především lymfedém. Od 90. let 20. století se rozvíjí metoda lymfatického mapování a biopsie sentinelové uzliny. Je to první uzlina v cestě přirozeného lymfatického odtoku z místa primárního nádoru. V mapování uzliny lze použít značení barvivem a značení izotopem. Preferována je kombinovaná metoda značení – použití jak izotopu, tak i barviva.
Pro disekci axily jsou dnes dvě indikační kritéria – histopatologicky prokázaná metastáza mamárního karcinomu v axilární uzlině anebo histopatologicky prokázaný invazivní karcinom prsu bez vzdálených metastáz a klinicky či ultrasonograficky evidentní metastázy v axilárních uzlinách.
Pooperační bolest vede k cílenému omezování pohybů v rameni, nedostatek pohybu přispívá k tvorbě otoku a výsledkem může být zmrzlé rameno a lymfedém. Důležitá je časná rehabilitace. Je potřeba tlumit bolest účinnými analgetiky, elevovat stejnostrannou končetinu.
Mezi komplikace po operacích patří sérom v operační ráně, ranná infekce, pooperační krvácení, nekróza kožních laloků, poruchy senzitivity a hybnosti, bolest. Nejobávanější komplikací je sekundární lymfedém. Je způsoben zmenšenou transportní lymfatickou a proteolytickou kapacitou, charakterizován nadbytkem proteinu v intersticiu, nadbytkem tekutiny ve tkáních, chronickými zánětlivými reakcemi a nadbytkem fibrotické tkáně. Rozlišujeme 4 stadia lymfedému. Stadium 0 – odtok lymfy je narušen, ale edém není vyjádřen, stadium I – edém není trvalý, objevuje se jen po větší fyzické námaze, stadium II – otok je trvalý, může být provázen zánětlivými změnami, stadium III – změny jsou výrazné, deformují postižené partie těla, mohou být provázeny kožními komplikacemi, fibrotizací podkoží. Nejtěžším obrazem je elefantiáza. Následky dlouhotrvajícího neléčeného lymfedému se rozvíjejí postupně, kůže bývá suchá, bledá a chladná, dochází ke ztrátě ochlupení, přidružují se poruchy hybnosti. Terén lymfedému predisponuje k bakteriálnímu zánětu měkkých tkání – erysipelu.
Metodika zpracování
Okres Jeseník je s počtem obyvatel 42 413 podle sčítání lidu z roku 2001 nejmenším okresem České republiky, obsahem práce jsou všechny pacientky, které byly posuzovány na referátu LPS Jeseník od 1. 1. 2008 do 30. 9. 2011 s diagnózou karcinom prsu, statistická značka C50.0–C50.9 podle desáté revize Mezinárodní klasifikace nemocí a přidružených zdravotních problémů MKN-10. U všech sledovaných žen byl zaznamenán věk, dosažený stupeň vzdělání, způsob léčby – typ operace, následná onkologická léčba, stupeň invalidity po skončení léčby. Dále bylo provedeno porovnání stupně invalidity při hodnocení podle vyhlášky č. 284/1995 Sb., ve znění platném do 31. 12. 2009 a vyhlášky č. 359/2009 Sb (tab. 1–5).
Table 1. Počet posuzovaných v závislosti na vzdělání 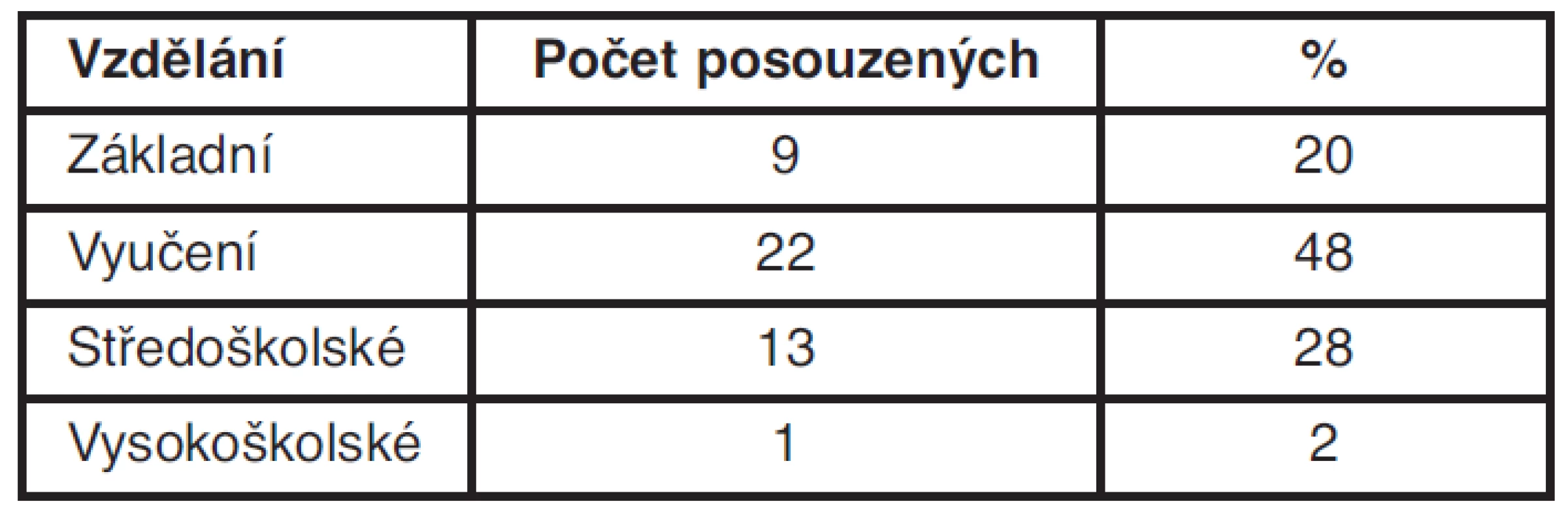
Table 2. Počet posuzovaných v závislosti na klinickém stadiu onemocnění 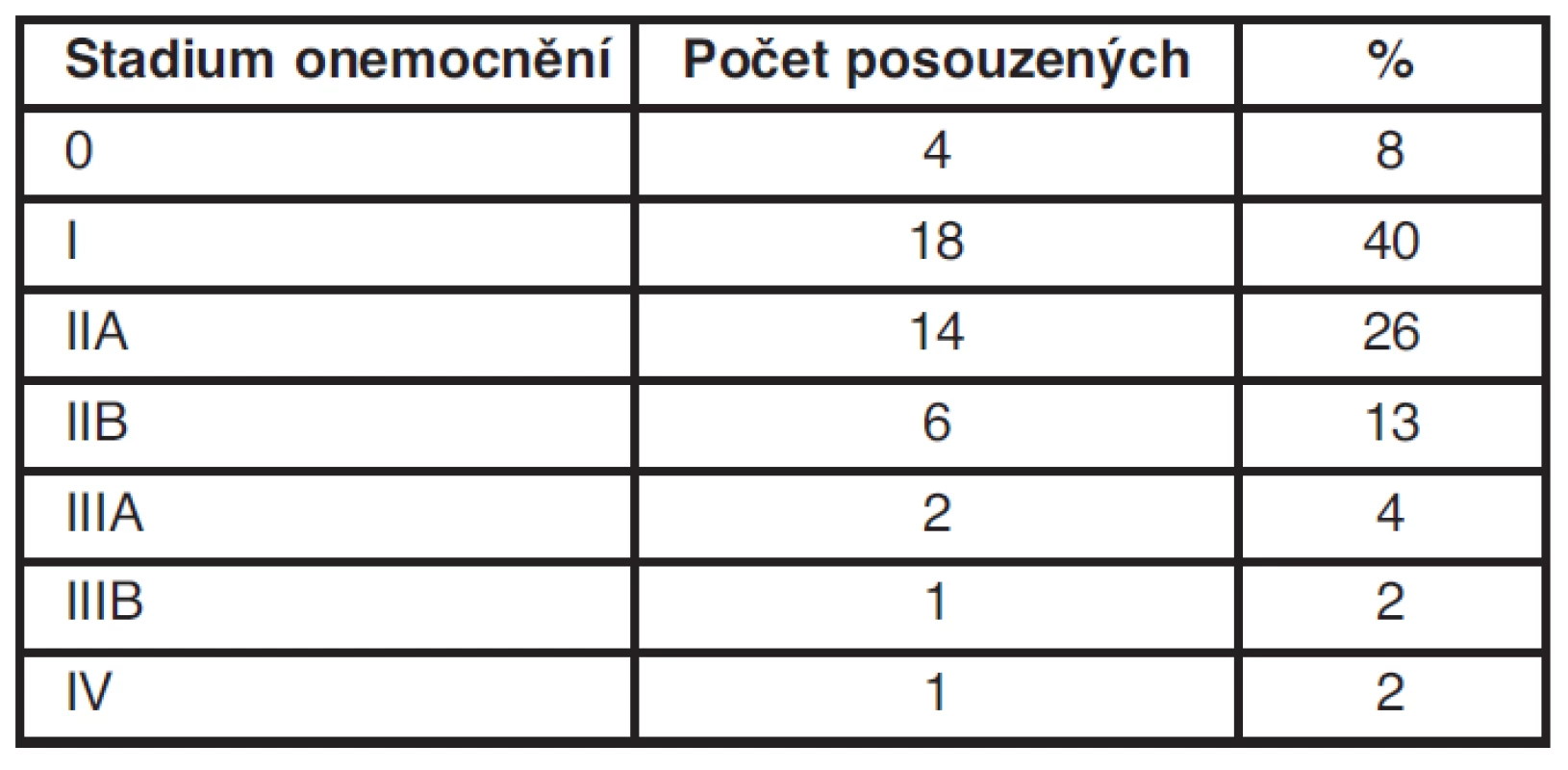
Table 3. Počet posuzovaných v závislosti na chirurgickém výkonu 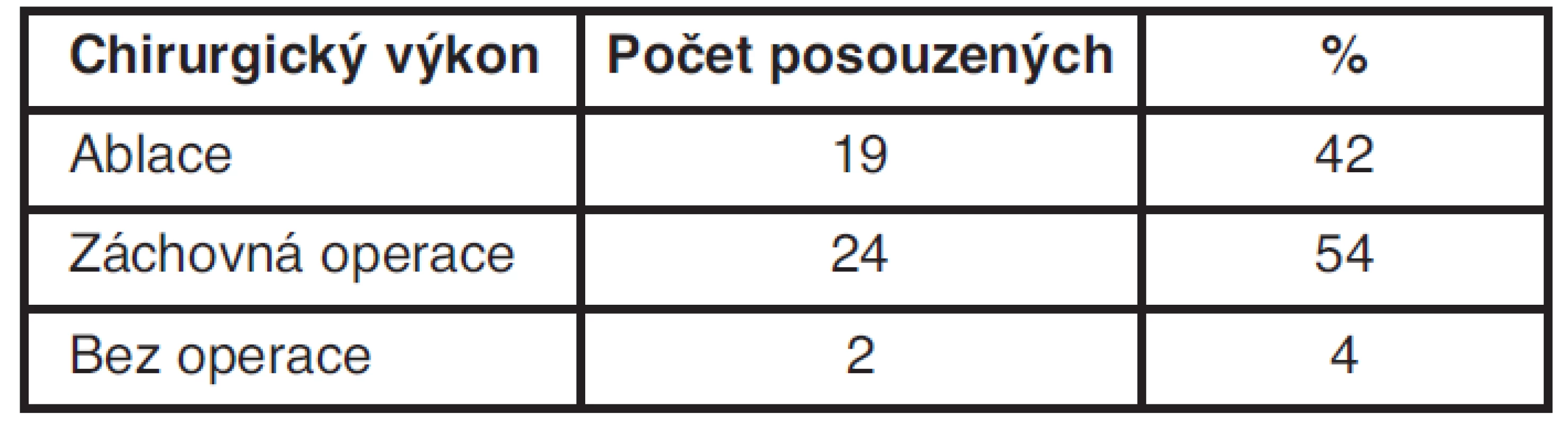
Table 4. Počet posuzovaných podle věku 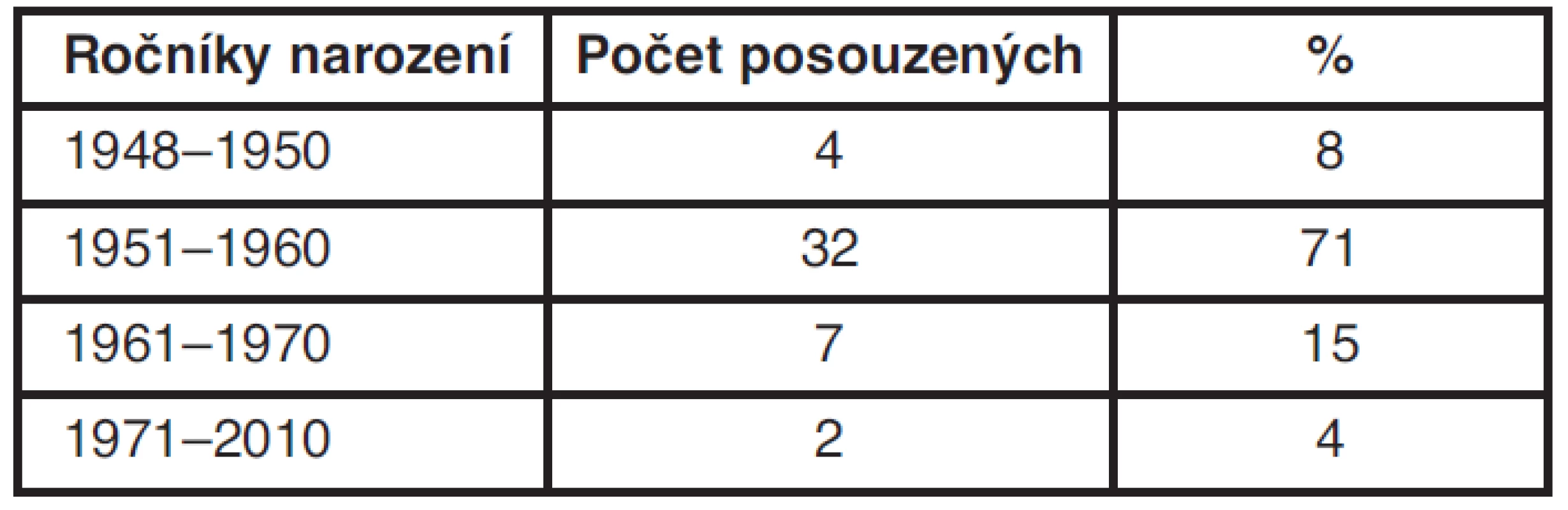
Table 5. Počet posuzovaných podle vyhlášky č. 284/1995 Sb. a č. 359/2009 Sb. 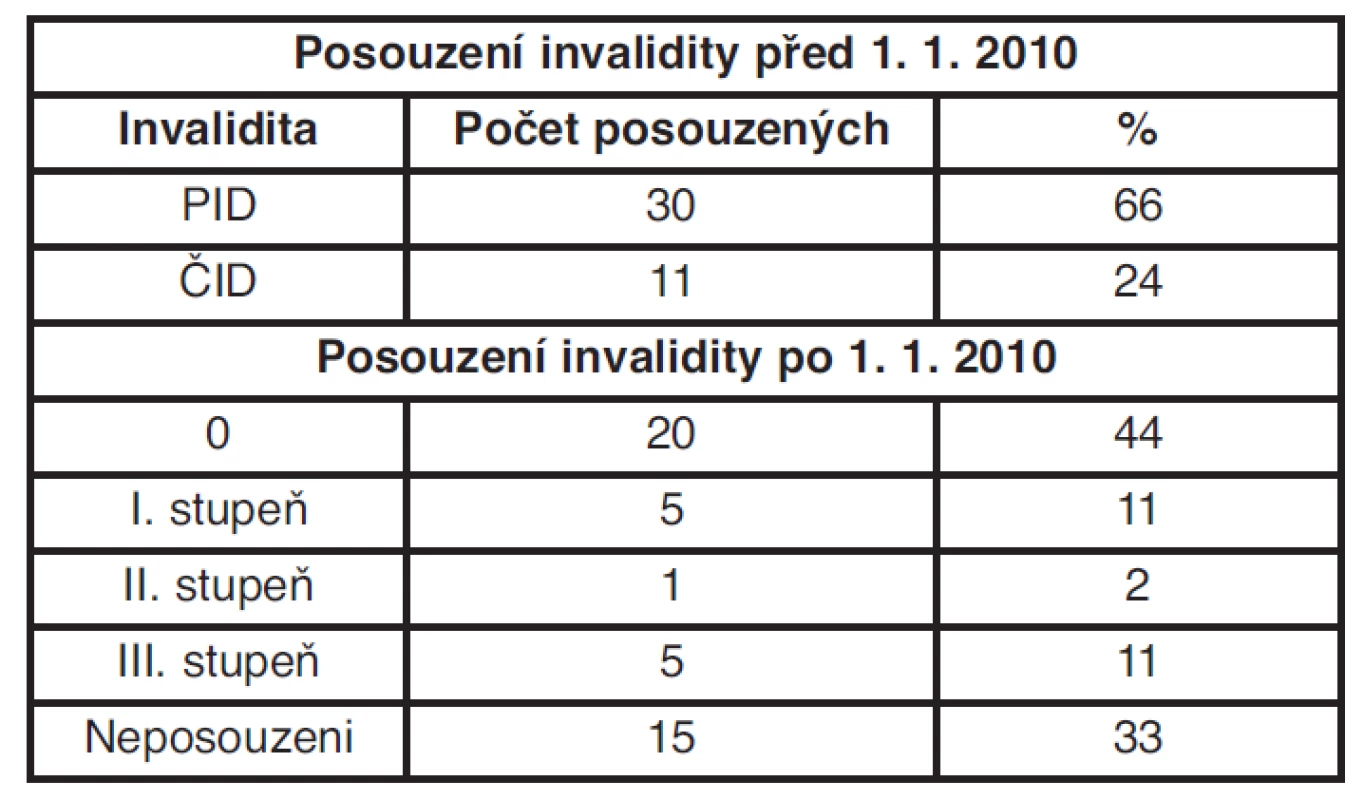
Výsledky šetření
Soubor pacientek posuzovaných na RLPS Jeseník s diagnózou karcinom prsu od 1. 1. 2008 do 30. 9. 2011 tvoří 45 žen. Nejstarší žena je ročník 1948, nejmladší ročník 1974. Základní vzdělání má 9 žen (20 %), vyučeno je 22 žen (48 %), 13 žen je se středoškolským vzděláním (28 %) a jedna žena má vysokoškolské vzdělání (2 %). Toto rozložení odpovídá i statistice vzdělanosti v okrese Jeseník při sčítání lidu z roku 2001 – základní vzdělání 33 % žen, vyučeno 33 % žen, středoškolské vzdělání 25 % a vysokoškolské 4,8 %.
Posuzování invalidity
Invalidita je posudkově medicínská kategorie systému důchodového pojištění. Je kategorií vícerozměrnou, neboť obsahuje zdravotní, pracovní, sociální a ekonomické skutečnosti. Od 1. 1. 2010 došlo ke změně posudkově rozhodných skutečností pro uznání invalidity a nově se zavedl třístupňový systém invalidity, a to zákonem č. 306/2008. Sb., kterým byl s účinnosti od 1. 1. 2010 novelizován zákon č. 155/1995. Sb., o důchodovém pojištění, ve znění pozdějších předpisů (ZDP).
Za dlouhodobě nepříznivý zdravotní stav podle ustanovení § 26 ZDP se pro účely zákona považuje zdravotní stav, který omezuje tělesné, smyslové nebo duševní schopnosti pojištěnce významné pro jeho pracovní schopnost, pokud tento stav trvá déle než 1 rok, nebo podle poznatků lékařské vědy lze předpokládat, že bude trvat déle než jeden rok.
Podle § 39 odst. 1 ZDP je pojištěnec invalidní, jestliže z důvodu dlouhodobě nepříznivého zdravotního stavu poklesla jeho pracovní schopnost nejméně o 35 %. Podle § 39 odst. 2 ZDP jestliže pracovní schopnost pojištěnce poklesla:
- nejméně o 35 %, avšak nejvíce o 49 %, jedná se o invaliditu prvního stupně;
- nejméně o 50 %, avšak nejvíce o 69 %, jedná se o invaliditu druhého stupně;
- nejméně o 70 %, jedná se o invaliditu třetího stupně.
Pracovní schopností se rozumí schopnost pojištěnce vykonávat výdělečnou činnost odpovídající jeho tělesným, smyslovým a duševním schopnostem s přihlédnutím k dosaženému vzdělání, zkušenostem a znalostem a předchozím výdělečným činnostem. Poklesem pracovní schopnosti se rozumí pokles schopnosti vykonávat výdělečnou činnost v důsledku omezení tělesných, smyslových a duševních schopností ve srovnání se stavem, který byl u pojištěnce před vznikem dlouhodobě nepříznivého zdravotního stavu.
Prováděcím právním předpisem k zákonu č. 155/1995. Sb., o důchodovém pojištění, ve znění pozdějších předpisů, je s účinností od 1. 1. 2010 vyhláška č. 359/2009 Sb., kterou se stanoví procentní míry poklesu pracovní schopnosti a náležitosti posudku o invaliditě a upravuje posuzování pracovní schopnosti pro účely invalidity (vyhláška o posuzování invalidity). Při posuzování invalidity posuzující lékař vychází z lékařských zpráv a nálezů vypracovaných ošetřujícími lékaři posuzovaného. Při hodnocení míry poklesu pracovní schopnosti se vychází z funkčního postižení, na kterém se podílí jak nádorová nemoc, tak onkologická terapie. Přitom se hodnotí celkový stav, postižení funkce orgánů nebo tělesných systémů, dlouhodobé nebo trvalé postižení způsobené následkem chemoterapie, radioterapie, hormonální a biologické léčby, rozsah zachovaných funkčních schopností a schopnost vykonávat denní aktivity. Za denní aktivity se považují aktivity podle Mezinárodní klasifikace funkčních schopností, disability a zdraví (podle SZO).
Dopad na pracovní schopnost mají nejen funkční postižení následkem maligní choroby, ale také nežádoucí účinky onkologické terapie. Nejčastější dlouhodobé následky onkologických postižení jsou chronická bolest, psychické změny, chronická únava, námahová dušnost, muskuloskeletální změny, narušení funkce končetin, lymfedém, cytopenie, poruchy imunity, krvácivé projevy, neuropatie, rozsah operačního výkonu včetně závažného estetického postižení.
Při posuzování poklesu pracovní schopnosti se na pojištěnce s lokalizovaným nádorem (stadium I, II, III) nahlíží jako na potenciálně vyléčitelné a hodnocení míry poklesu pracovní schopnosti se odvíjí od výsledku léčby, klinického obrazu, rozsahu a tíže funkčního postižení. U diseminovaných nádorů (ve stadiu IV), které lze obecně považovat za zvlášť těžké funkční postižení, může být postižení potenciálně reverzibilní u vyléčitelných nádorů.
Ze sledovaného souboru žen, které byly posouzeny ještě podle vyhlášky č. 284/1995 Sb., tzn. před 1. 1. 2010, jich bylo celkem 41. Z toho třiceti z nich byl přiznán plný invalidní důchod, tj. 66 %, a jedenácti z nich částečný invalidní důchod (ČID), tj. 24 %, to znamená, že všechny ženy byly uznány invalidními. Podle osobních zkušeností podle vyhlášky č. 284/1995 Sb. byl ČID přiznáván prakticky všem ženám. Příloha č. 2 k vyhlášce, kapitola XIII, položka 2a) udává rozmezí 30–40 % poklesu schopnosti soustavné výdělečné činnosti (SVVČ), jedná se o ženy po odstranění tumoru ve stadiu I, položka 2b) udává rozmezí 40–60 %, hodnoceny jsou ženy po odstranění tumoru ve stadiu II, s ohledem na množství postižených uzlin. Položka 2d) je v rozmezí 50–60 %, zařazeny jsou do ní ženy po dosažení stabilizace zdravotního stavu (zpravidla po dvou letech od ukončení léčby), ženy s pokročilejším stadiem. Plná invalidita byla uznávaná podle položky 2c) s rozmezím 70–80 %, u žen po odstranění v pozdních stadiích – během onkologického léčení a podle položky 2e) 90 % při nepříznivých formách, progredujících, recidivujících. S účinností nové vyhlášky došlo k upřesnění hodnocení zdravotního stavu a pracovní schopnosti podle nejnovějších poznatků lékařské vědy. Nyní se stabilizace hodnotí již po půl roce od ukončení onkologické léčby, na rozdíl od původní vyhlášky, kde byla stabilizace dána dvěma roky (tab. 6 a 7).
Table 6. Procentní míry poklesu pracovní schopnosti (Vyhláška do 31. 12. 2009) 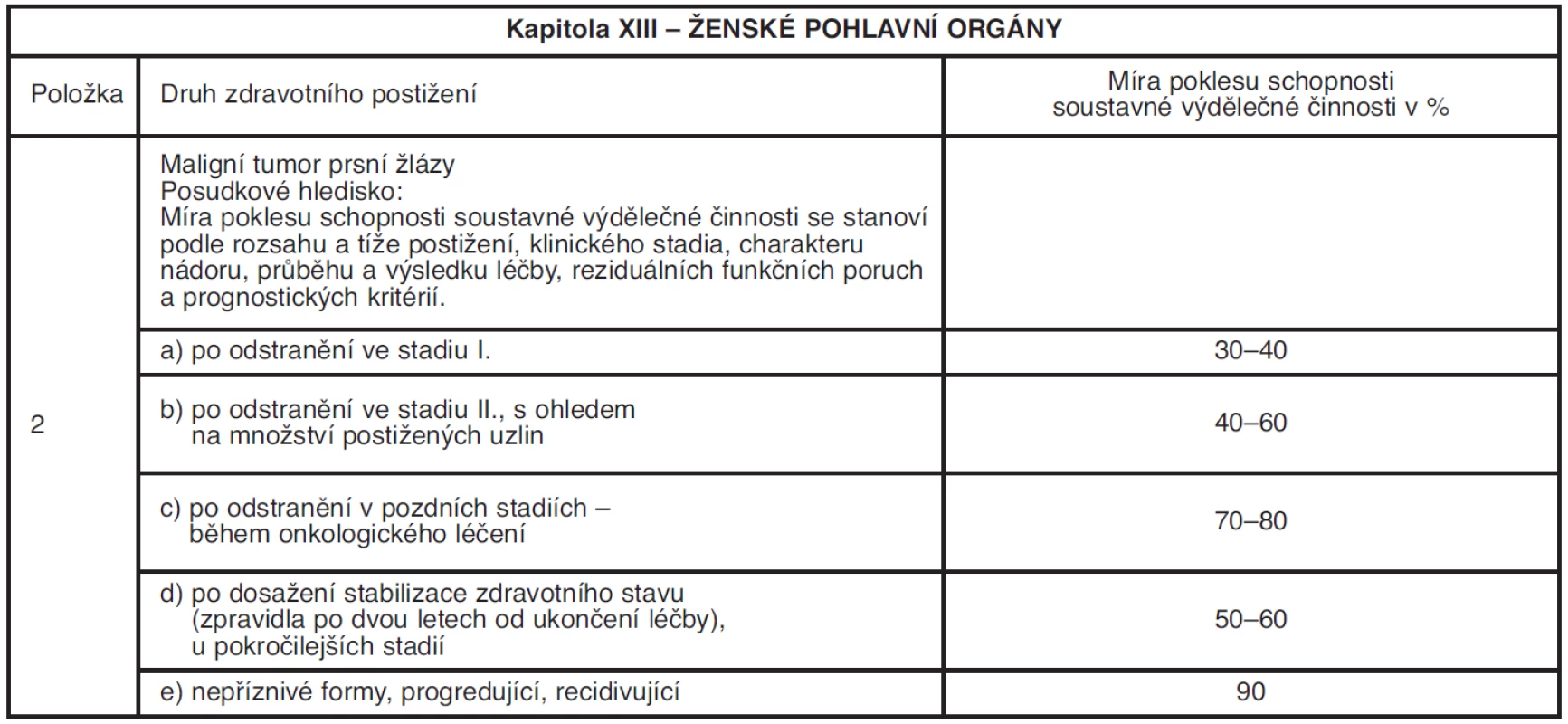
Table 7. Procentní míry poklesu pracovní schopnosti (Vyhláška od 1. 1. 2010) 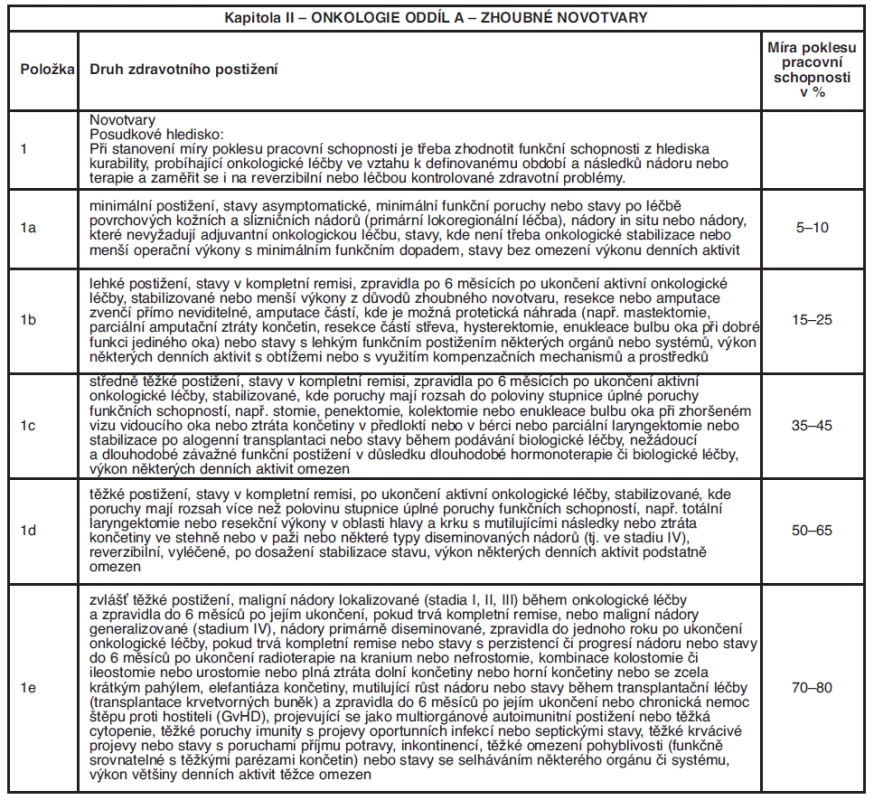
Ve sledovaném souboru jsou též 4 ženy, které byly posuzovány primárně po 1. 1. 2010, všem byla přiznána invalidita III. stupně. Byly posuzovány v období během a do 6 měsíců po ukončení onkologické léčby.
Od 1. ledna 2010 se invalidita posuzuje podle vyhlášky č. 359/2009 Sb. Ve sledovaném souboru bylo posouzeno 20 žen s výsledkem, že nejsou invalidní, tj. 44 %, 5 žen s výsledkem invalidity prvního stupně, tj. 11 %, 1 žena s výsledkem invalidity druhého stupně, tj. 2 %, 5 žen s výsledkem invalidity třetího stupně. Patnáct žen ze sledovaného souboru, tj. 33 %, nebylo posuzováno z důvodu věku (nárok na starobní důchod), úmrtí, nebo mají kontrolní lékařskou prohlídku naplánovanou v pozdějším termínu. Z celkového počtu 45 posuzovaných 3 pacientky zemřely. Z výsledků je patrné, že skoro polovině žen posuzovaných po 31. 12. 2009 byla dříve uznaná invalidita oduznána.
Je zřejmé, že během dočasné pracovní neschopnosti lze zvládnou prakticky celou léčbu – operaci i následnou onkologickou terapii. Stupeň dosaženého vzdělání (viz tab. 1) a vykonávaná profese je jeden z atributů, které je potřeba zohlednit při celkovém hodnocení. Většina žen měla základní vzdělání, nebo byla vyučena. Okres Jeseník je v kraji, kde je většina obyvatel zaměstnána v zemědělství nebo průmyslu. Pracují tedy manuálně, projevují se negativní následky léčby po zatížení končetiny (bolest, lymfedém). Hodnotí se tedy na horní hranici, vhodné je navýšení pro profesi na rozdíl od žen se středoškolským či vysokoškolským vzdělání, které vykonávají fyzicky málo náročnou práci.
Důležité pro prognózu onemocnění je i klinické stadium onemocnění. Čtyři ženy byly zachyceny ve stadiu 0 (8 %), ve stadiu I bylo 18 žen (40 %), ve stadiu IIA 14 žen (26 %), ve stadiu IIB 6 žen (13 %), ve stadiu IIIA 2 ženy (2 %), ve stadiu IIIB a IV po 1 ženě (2 %). Věkové zastoupení je následující: ročník 1948–1950 4 ženy (8 %), ročníky 1951–1960 32 žen (71 %), ročníky 1961–1970 7 žen (15 %) a ročníky mladší než 1971 2 ženy (4 %). Věkové zastoupení odpovídá celorepublikovému průměru.
Závěr
Karcinom prsu patří i z posudkového hlediska k významným onemocněním, poněvadž se podílí na zdravotním stavu ekonomicky aktivní populace. V posledním období došlo ke zlepšení v diagnostice. Zavedením screeningu jsou odhalována časná stadia onemocnění. Okamžitě následuje kauzální terapie, nejdříve chirurgická, následně onkologická. Základní léčba je zvládnutelná v rámci dočasné pracovní neschopnosti. Pokud onkologická léčba probíhá ke konci jednoroční podpůrčí doby, je vhodné pacientky, zejména fyzicky těžce pracující posoudit jako invalidní. Při kontrolní lékařské prohlídce po půl roce či roce je již zdravotní stav stabilizován a dochází tedy ke snížení stupně invalidity či k úplnému oduznání. Zdravotní stav posuzovaných je vždy třeba hodnotit individuálně a zároveň komplexně, zaměřit se na pracovní zařazení posuzované, na charakter předchozí výdělečné činnosti – profesi, ke které posuzujeme a zejména na schopnost rekvalifikace. Z posudkového hlediska je nutné vyhodnotit funkční postižení a vedlejší následky léčby – bolest, hybnost v ramenním kloubu, lymfedém, depresivní stavy. Pracovní potenciál je faktor dynamický – může se měnit v čase a v závislosti na léčbě, na stabilizaci zdravotního stavu a také na adaptaci posuzované na výslednou míru funkčního omezení a jeho dopad na další pracovní zařazení. Důraz je kladen na potřebu kontrolních lékařských prohlídek a opětovné posouzení zdravotního stavu a tím stupně invalidity nejen podle závažnosti postižení, ale také s ohledem na stabilizaci dlouhodobě nepříznivého zdravotního stavu spojenou s adaptací na postižení a tím možnou obnovu pracovního potenciálu a zařazení se postižené osoby do společnosti.
Cílem práce bylo porovnání dosažení stupně invalidity u dané diagnózy, v tomto případě karcinomu prsu, podle dříve platné vyhlášky a současně platné vyhlášky. Z výsledků je patrné, že změnou vyhlášky došlo ke změnám v hodnocení zdravotního stavu a tím i ke snížení stupně invalidity či k jejímu oduznání (skoro polovina posuzovaných). K těmto změnám došlo v důsledku vývoje moderní lékařské vědy, na nějž nová vyhláška reaguje. Do nové vyhlášky byly promítnuty výsledky grantu MPSV „Promítnutí pokroků lékařské vědy do funkčního hodnocení zdravotního stavu a pracovní schopnosti ve vztahu k zdravotním postižením podle Mezinárodní klasifikace nemocí s přihlédnutím k Mezinárodní klasifikaci funkčních schopností.“ Nadále je však možné snížit stupeň invalidity pouze z důvodu zlepšení zdravotního stavu, jeho stabilizace nebo předchozího posudkového nadhodnocení.
Adresa pro korespondenci:
MUDr. Lucie Nováková
Oddělení lékařské posudkové služby
OSSZ Jeseník
Karla Čapka 1147/10
790 01 Jeseník
e-mail: lucie.novakova2@cssz.cz
Sources
1. Coufal, O. Chirurgická léčba karcinomu prsu. Praha: Grada Publishing, a. s. 2011.
2. Čevela, R. Posudkové lékařství. Praha: Grada Publishing, a. s. 2010.
3. http://www.senologie.cz/cinnost/karcinom-prsu.php ze dne 9. 9. 2011
4. ÚZ sociální pojištění 2011. Nakladatelství Sagit a.s.
5. Statistické údaje ČSSZ – program POSUDKY.
6. http://www.czso.cz ze dne 16. 9. 2011.
Labels
Medical assessment Occupational medicine
Article was published inMedical Revision

2012 Issue 2-
All articles in this issue
- Screening karcinomu prsu – kontrola a revize oprávněnosti jeho úhrady na smluvních pracovištích VZP ČR Moravskoslezského kraje
- Prevence a screening rakoviny děložního hrdla – kontrola a revize oprávněnosti jeho úhrady na smluvních pracovištích VZP ČR Moravskoslezského kraje
- Zkušenosti revizního lékaře s posuzováním výše úhrad biologické léčby v centrech specializované péče
- Vertebrogenní algický syndrom z pohledu pojistných a nepojistných systémů
- Karcinom prsu v posudkovém lékařství
- Senioři – kvalita života, zdravotní péče a sociální zabezpečení
- Medical Revision
- Journal archive
- Current issue
- Online only
- About the journal
Most read in this issue- Vertebrogenní algický syndrom z pohledu pojistných a nepojistných systémů
- Karcinom prsu v posudkovém lékařství
- Zkušenosti revizního lékaře s posuzováním výše úhrad biologické léčby v centrech specializované péče
- Senioři – kvalita života, zdravotní péče a sociální zabezpečení
Login#ADS_BOTTOM_SCRIPTS#Forgotten passwordEnter the email address that you registered with. We will send you instructions on how to set a new password.
- Career

