-
Medical journals
- Career
Lékové regulace v Evropě v čase krize
: Prokeš Michal
: Infopharm a. s.
: Reviz. posud. Lék., 15, 2012, č. 1, s. 34-40
: Review Articles
Z údajů prezentovaných na konferenci PPRI vyplývá, že sice existují země, které regulují náklady ještě hůře než my, ale Česká republika má co dohánět. Mě osobně na konferenci nejvíce potěšily dvě věci: Za prvé, že i rakouští úředníci sami přišli na to, že pro regulaci nákladů nestačí regulovat pouze ceny přípravků, ale že je třeba též podporovat racionální předepisování léků. Za druhé, že prioritou je vytváření promyšleného a provázaného systému regulací, nikoliv přijímání jednotlivých regulačních opatření. Doufejme, že se naši čelní regulátoři z těchto zahraničních zkušeností poučí.
Klíčová slova:
cenové regulace – promyšlená národní léková politika – globální pohled na stanovování cen a úhrad léků – změny lékové politiky zemí EU vyvolané ekonomickou krizí – národní systémy lékových regulacíKdyž se řekne regulace nákladů ve zdravotnictví, jako první se běžnému člověku vybaví pojem regulace nákladů na léky. Tento článek poskytuje informace od profesionálů, kteří přednášeli a vedli semináře na mezinárodní konferenci na téma lékových regulací v Evropě v čase finanční krize. Tato konference se konala ve dnech 29.–30. září 2011 ve Vídni, uspořádala ji organizace PPRI, která sdružuje odborníky na tvorbu cen, úhrad a dalších lékových regulací, kteří se těmito regulacemi profesionálně zabývají. Podnět k založení PPRI před několika lety vyšel od pracovníků rakouské státní firmy Gesundheit Österreich GmbH (GÖG), jejichž publikace pro svou práci využívá mimo jiné i náš SÚKL. Účelem konference je mezinárodní výměna informací o lékových regulacích ve smyslu šíření „know-how“ jak náklady regulovat účinně a zároveň co možná nejméně ohrozit dostupnost léků pro občany té které země. PPRI v současné době spojuje pracovníky téměř šedesáti státních institucí, kde kromě všech zemí EU jsou zastoupeny i Norsko, Švýcarsko, Kanada, Island, Albánie a Turecko. Dalšími členy PPRI jsou Evropská komise, EMA, OECD, Světová banka a Světová zdravotnická organizace. Podrobnější informace lze získat na http://ppri.oebig.at. Podrobný program konference s možností stáhnout plné znění téměř všech přednesených sdělení je volně dostupné na http://whocc.goeg.at/Conference2011. Ti, kdo nemají čas, si mohou stáhnout oficiální závěry konference kliknutím na nabídku „final conclusions“.
Úvod
Paní Sabina Vogler (Rakousko), která se tvorbou cen léků již dlouho profesionálně zabývá, v úvodní přednášce zdůraznila, že cenové regulace by měly být součástí promyšlené národní lékové politiky, jinak se může stát, že přijatá regulační opatření nepřinesou žádoucí efekt nebo že efekt bude pouze krátkodobý. Národní léková politika by měla zajistit přístup občanů k základním lékům (essential medicines) i v situaci značné rozpočtové tísně. WHO již řadu let vydává doporučení, jak seznam základních léků sestavit. Rozhodování by měla být prováděna na základě takových postupů, které se v praxi osvědčily, na základě důkazů a s přihlédnutím ke zkušenostem v jiných zemích. Do lékové politiky patří nejen stanovování cen a úhrad léků, ale také jiné složky včetně podpory racionální farmakoterapie. Přitom je nezbytné přihlédnout ke kulturním a historickým zvláštnostem konkrétní země: V některých zemích je pečlivě budován systém podpory účelné farmakoterapie již desítky let (Švédsko, Nizozemí) a racionalizace preskripce je na vysoké úrovni (např. pokud se týká spotřeby ATB), v jiných takový systém neexistuje a tedy nelze očekávat, že ihned po vzniku bude přinášet maximálně možný užitek.
Globální pohled na stanovování cen a úhrad léků
Ve své přednášce Andreas Seiter (The World Bank) uvedl, že cíle Světové banky jsou snížit chudobu a zvýšit rovnost mezi občany různých zemí. Přitom zdůraznil následující výzvy pro tvůrce lékové politiky zemí se středními příjmy (tedy i pro ČR):
- rovný přístup ke zdravotní péči,
- racionální užívání (předepisování) léků,
- vnímání kvality nabízených léků,
- finanční stabilita systému zdravotnictví v dané zemi,
- cenová dostupnost inovativních léčebných metod.
Pan Seiter upozornil, že slabinou řídících orgánů zemí s totalitní minulostí bývá zpravidla nedostatek zodpovědnosti ve smyslu „accountability“, tedy ve zdůvodňování, proč byly finanční prostředky utraceny právě tímto a ne jiným způsobem. S tím je možno souhlasit – kdo u nás v ČR logickými argumenty zdůvodnil, že v roce 2012 pojišťovny přidají peníze právě a jen lůžkovému segmentu? Kdo z našich volených zástupců v parlamentu žádal od MZ takové zdůvodnění? Dále Seiter upozorňuje, že v řadě zemí je uplatňována zastaralá léková politika a že neexistuje systémový přístup k rozhodování, což podporuje korupci. Dále je zřejmé, že státní zaměstnanci nejsou dostatečně obchodně zdatní a neumí se vůči výrobcům léčiv prosadit. Bolestí, zejména postsocialistických zemí, je nedostatek volně dostupných dat, pokud se týká poskytování a úhrady konkrétní zdravotní péče. Světlou výjimkou v ČR jsou data o spotřebě jednotlivých léčivých přípravků přímo dostupná na webu SÚKLu nebo prostřednictvím programu AISLP.
Při vstupu nového léku na trh se má regulátor zeptat:
- Jak moc (nový) lék v naší zemi potřebujeme? Odpověď může získat od profesionálů, kteří se zabývají medicínským a ekonomickým hodnocením léků.
- Do jaké míry si můžeme dovolit platit za takový lék? To je věc analýzy dopadu na rozpočet a úvah typu „willingness to pay“, neboli ochoty platit za užitek, který určitý lék pacientům přináší (např. za QALY, tedy za získaný rok kvalitního života).
- Jak získáme nejnižší cenu, za kterou je výrobce ochoten lék obchodovat?
- Kdo z pacientů dotyčný lék nakonec skutečně dostane? Bude-li lék podáván mimo indikace, kde byla prokázána jeho účinnost, jak můžeme předpokládat, že se jeho úhrada vyplatí? Řešením je vytváření národních guidelines, terapeutických protokolů a monitorování spotřeb (a případně využívání národních registrů).
Regulace cen je prováděna proto, aby byl občan chráněn před nepřiměřenými náklady, které by mohly vzniknout v době jeho nemoci, a dále proto, aby byly veřejné zdravotní fondy chráněny před finanční nerovnováhou. Veřejné fondy (např. zdravotní pojišťovny) se mají snažit, aby za vynaložené peníze získávaly pro své pacienty co nejvíce prospěchu. Je třeba zdůraznit, že regulace cen sama o sobě nestačí k dosažení zmíněných cílů. Nepromyšlené regulování cen může způsobit zánik tržních mechanismů, které bývají nejúčinnějším podnětem k „dobrovolnému“ snížení ceny léku samotným výrobcem. Výrobci stanovují ceny svých výrobků zpravidla podle ochoty jednotlivých zemí platit za určitý lék. Je třeba zdůraznit, že užitečnost peněz vynaložených na ten či onen lék nezávisí pouze na vypočtené nákladové efektivitě (tedy podílem ceny a užitku, prezentované ve formě nákladů na 1 QALY), ale i na tom, jak pečlivě v reálné klinické praxi lékař vybírá pacienty pro určitou léčbu a jak monitoruje výsledky léčby a zda je skutečně odhodlán lék vyřadit, pokud nebyla splněna kritéria úspěchu léčby a lék více škodí, než pomáhá. Tato pravidla ovšem platí i pro „levné“ hromadně užívané léky.
Změny lékové politiky zemí EU vyvolané ekonomickou krizí
Ve své přednášce Sabina Vogler (GÖG, Rakousko) prezentovala výsledky výzkumu zaměřeného na změny v tvorbě cen a úhrad léků v roce 2010 a v první polovině 2011. Podklady byly získány prostřednictvím sítě PPRI od 23 z celkového počtu 33 zkoumaných zemí. Bylo identifikováno téměř 90 různých opatření, nejčastěji se jednalo o následující metody:
1. Snižování cen výrobců léčiv
Administrativní snížení cen bylo uplatněno kromě ČR i v Řecku, Irsku (u generik), ve Velké Británii (u patentových léků), ve Španělsku u drahých generik dokonce o 30 %, v Litvě (u hrazených léků o 10 %).
Povinné slevy u léků hrazených z veřejných zdrojů byly ve Španělsku uplatněny u patentových léků ve výši 7,5 %, přičemž u léků užívaných pro vzácná onemocnění pouze 4 %. V Německu byly povinné slevy zvýšeny z 6 % na 16 %, v Portugalsku byla zavedena povinná sleva ve výši 6 %.
V některých zemích nejsou lékové limity a pokuty za jejich překročení stanovovány předepisujícím lékařům, ale výrobcům léčiv. Firmy vrací pojišťovnám peníze, pokud tržby za jejich léky převýšily určitý limit, což se označuje jako tzv. claw-back (nebo též „pay-back“), např. ve Francii je takové opatření dohodnuto již řadu let. V Itálii si nyní výrobci mohou vybrat, zda jim budou sníženy ceny administrativně, nebo zda raději podepíší podobnou dohodu. V Rumunsku byl tento systém zaveden v roce 2010, v Polsku je claw-back od roku 2011 zakotven v zákoně, který nabyde platnosti v roce 2012.
Externí referencování cen je metoda, kdy ceny, respektive úhrady, jsou stanoveny na základě cen ve vybraných zemích (referenční koš), podobně jako nyní v ČR. V současné době se jedná o „národní sport“ Evropské unie, kdy ceny porovnává se zahraničím každá země kromě Dánska, Švédska, Velké Británie a Německa. Metody užívané v jednotlivých státech se však zásadním způsobem liší, někdy je vypočten prostý průměr cen, jindy je to průměr tří nejlevnějších cen či cena zcela nejnižší. Některé země při stanovení cen vlastních léků k zahraničním cenám pouze „přihlíží“. Během let 2010–2011 došlo k rozšiřování koše a ke zpřísnění výpočtů tak, aby výsledná cena byla co nejnižší. Například na Slovensku byla cena léku dříve stanovena jako průměr šesti nejlevnějších zemí EU, nově je stanovena jako průměr pouze dvou nejlevnějších zemí EU. ČR nyní figuruje jako referenční země pro 10 jiných zemí EU.
2. Změny obchodních přirážek distributora a lékáren
Většina zemí má oddělenou obchodní přirážku distributora a lékárny, přičemž výrobce i lékárna mohou účtovat přirážku nižší, než je úředně stanovená hodnota. Existuje dlouhý výčet zemí, kde došlo k administrativní redukci obchodních přirážek. Itálie je výjimkou, neboť zde byla přirážka lékárny zvýšena na úkor přirážky distributora. Ke zvýšení přirážky lékáren došlo i v Portugalsku (ovšem poté, co byla tato přirážka dosti výrazně snížena). V některých zemích je lékárník odměňován fixní částkou, což odstraňuje motivaci lékáren upřednostňovat drahé léky.
3. Sazba DPH
Univerzální pravidlo, že by DPH mělo být u všech komodit stejné, pro léky platí pouze ve 4 zemích EU. Naopak ve Velké Británii a ve Švédsku není u hrazených léků uplatňováno žádné DPH, v ostatních zemích je DPH u léků nižší než u běžných komodit. V Česku od ledna 2012 u léků dochází ke zvýšení z 10 % na 14 % a zvažuje se další vzestup DPH.
4. Změny v úhradách léků a ve výši doplatků pacientů na léky
Účelem zdravotního pojištění je umožnit pojištěncům přístup k potřebné léčbě, která může být velmi drahá, nikoliv hradit všechny léky v plné výši. Díky pokroku medicíny můžeme dnes pomáhat lidem, jejichž nemoc neodvratně vedla k invaliditě nebo přímo k smrti. Nové technologie jsou však drahé, a tak se vlády vyspělých zemí snaží přenést část finančního břemene na pojištěnce s běžnými nemocemi, které lze úspěšně léčit levně. Technicky to lze provést dvěma způsoby:
- a) U léků na běžná onemocnění se zvyšují doplatky na léky. V zemích, kde mají procentní způsob úhrad, se snižuje podíl z ceny léků, který hradí pojišťovna, např. ve Francii úhradu snížili z 35 % na 30 %. V jiných zemích je úhrada referenční a je tedy odvozena z ceny léků (např. na úroveň nejlevnějšího ze srovnatelných léků, které jsou na trhu v té které zemi). Regulátoři v těchto zemích buď zpřísňují výpočet úhrady a/nebo rozšiřují skupiny léků, které považují za srovnatelné: Původně byly srovnávány ceny generických léků obsahujících tutéž léčivou látku (např. enalapril), nyní jsou nezřídka srovnávány i léky s jinou účinnou látkou, pokud mají stejný mechanismus účinku (např. ACE-inhibitory, tedy kaptopril, enalapril, lisinopril, perindolril, ramipril, chinapril, cilazapril, fosinopril, trandopapril, spirapril a moexipril). Takovým širokým skupinám se říká „jumbo-groups“ (do této sféry regulací patří i naše české „referenční skupiny“);
- b) Léky, jejichž účinek je nevelký a/nebo jsou používány u nemocí, které samy odezní, jsou vyřazovány se seznamu léků, které jsou hrazeny pojišťovnami (ať procentem nebo referenční úhradou) a pacient si tyto léky v plné výši platí sám.
Finanční břemeno úhrad léků je stále více přenášeno na pojištěnce, avšak sociálně slabí pacienti doplácí na léky méně (pojišťovny platí vyšší sazby za jejich léky, nebo je stanovena určitá horní mez doplatků).
Z dalších regulačních mechanismů zmínila paní Vogler podporu užívání generik. V řadě zemí lékárník může zaměňovat léky se stejnou účinnou látkou a cestou podání, v některých zemích lékaři předepisují „genericky“, tedy názvem léčivé látky s tím, že lékárník má vydat nejlevnější ze srovnatelných léků. Od ledna 2011 je lékař povinen takto předepisovat v Litvě a nyní i na Slovensku.
Do budoucna paní Vogler hodlá sledovat nejen jednotlivá opatření, ale i jejich dopady, a to jak ve smyslu snížení nákladů na léky, tak dopady na zdraví a peněženku pacientů.
Stručný přehled externího referencování cen léků v Evropě
(Leopold C, GÖG, Rakousko)
Externí referencování cen léků znamená, že ceny v jedné nebo více zahraničních zemích slouží jako podklad pro výpočet ceny v tuzemsku nebo jako východisko k jednání s výrobcem pro stanovení rozumné ceny v tuzemsku. Metody externího referencování se v různých zemích dosti odlišují, a to zejména:
- v legislativních podkladech pro referencování: v některých zemích je taková regulace daná zákonem (Portugalsko), jinde jde o smlouvu mezi domácí organizací a organizací výrobců (např. Irsko);
- ve smyslu rozsahu externího referencování, tedy zda jsou zahrnuty i patentové přípravky a zda metoda platí pro všechny lékové skupiny na trhu;
- ve smyslu složení referenčního koše zemí;
- ve smyslu metody kalkulace ceny: nejčastěji se jedná o průměr zemí koše;
- ve způsobu aplikace vypočtené hodnoty ceny (pevná cena, maximální cena, nebo jde pouze o podklad pro vyjednávání);
- ve frekvenci změn metodologie takového stanovování ceny.
Složení referenčního koše je uvedeno v tabulce 1. Z tabulky je zřejmé, že nejrozsáhlejší koš referenčních zemí má Slovensko a že nejčastěji jsou ceny vyhledávány v Německu, Španělsku, Francii a Velké Británii. Dříve provádělo externí referencování cen i Švédsko a Dánsko, posléze však byla tato metoda v uvedených zemích zrušena. Ceny v ČR používá pro referencování 10 zahraničních zemí.
1. Externí referencování cen v EU: složení referenčních košů v jednotlivých zemích 
(Leopold C, GÖG, Rakousko, PPRI konference 2011) Vysvětlivky: AT – Rakousko, CZ – ČR, EL – Řecko, HU – Maďarsko, LU – Lucembursko, NO – Norsko, SE – Švédsko, BE – Belgie, DE – Německo, ES – Španělsko, IE – Irsko, LV – Lotyšsko, PL – Polsko, SL – Slovinsko, BG – Bulharsko, DK – Dánsko, Fi – Finsko, IT – Itálie, MT – Malta, PT – Portugalsko, SK – Slovensko, CY – Kypr, EE – Estonsko, FR – Francie, LT – Litva, NL – Nizozemsko, RO – Rumunsko, UK – Velká Británie Pravidlo, že referenční země by měly mít podobnou výši HDP, není nijak striktně dodržováno. Ostatně nejnižší ceny nebývají v zemích nejchudších, ale tam, kde se nejlépe podařilo využít tržní mechanismy. Většina zemí srovnává ceny na úrovni výrobce (blíže tab. 2). Některé země berou v úvahu pouze tu samou nebo podobnou lékovou formu, sílu a velikost balení. Vždy se jedná o cenu za balení, nikdy nejde o přepočet na DDD nebo podobnou jednotku (tedy kromě ČR, kdy pro stanovení úhrady provádíme takové přepočty a uplatňujeme koeficienty mezi různými silami léku). Objem prodaných balení v referenční zemi se nezkoumá. Měnový přepočet je vždy proveden podle měnových kurzů (nikdy podle PPP). Při identifikaci cen v referenčních zemích většinou čerpáme z oficiálních seznamů, kde ovšem slevy nebývají zveřejňovány (viz výše). Frekvence změn v seznamech je v různých zemích velmi různá, a to od hodnoty jedenkrát ročně až po hodnotu „podle potřeby“ a tedy častěji než jednou měsíčně.
2. Metoda kalkulace referenční ceny v jednotlivých zemích 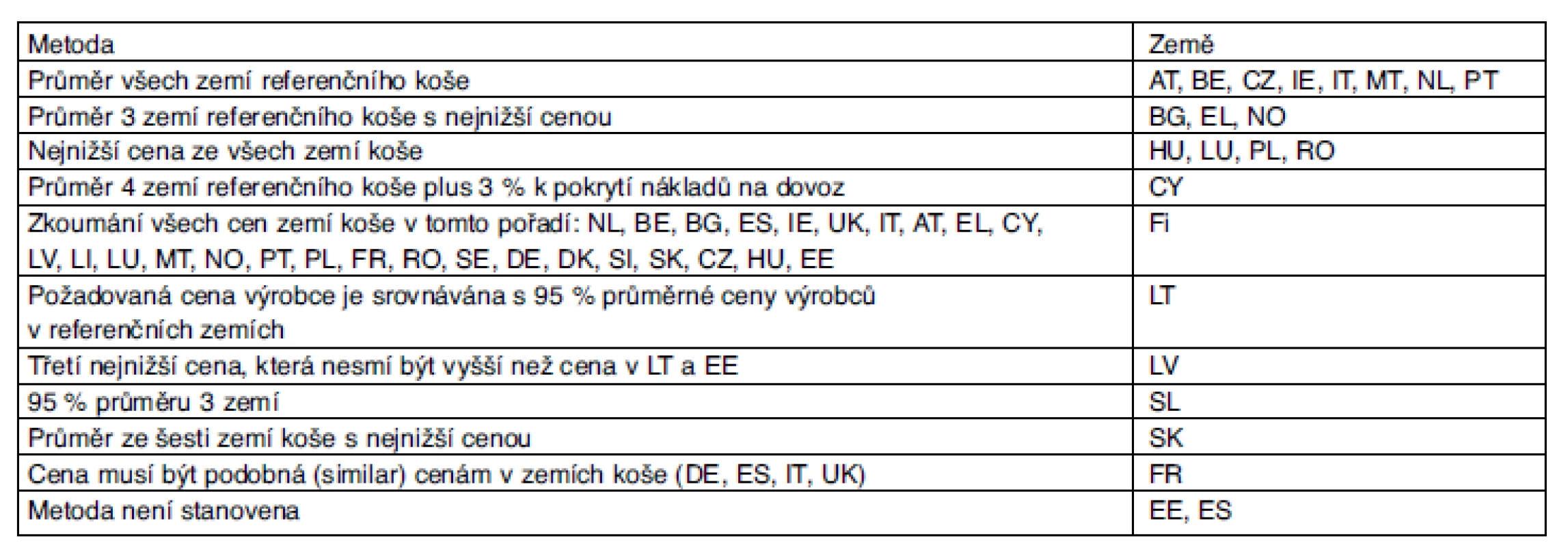
(Leopold C, GÖG, Rakousko, PPRI konference 2011) Autorka příspěvku upozorňuje na následující:
- Při aplikaci údajů o zahraničních cenách je třeba zvážit celý národní systém tvorby cen v té které zemi, nelze vytrhávat údaj o konkrétní ceně z celého rámce regulačních opatření.
- Oficiální údaje (většinou) neobsahují rabaty nebo slevy, přepočet na cenu výrobce je pak chybný.
- Pokud nejsou cenové informace ze zahraničí pravidelně aktualizovány, spočítaná referenční cena zanedlouho nebude odpovídat realitě.
Závěrem lze říci, že externí referencování cen je v Evropě značně rozšířené, jednotlivé metodiky se značně různí a jsou průběžně měněny. V některých zemích by legislativa měla být pozměněna, neboť neodpovídá reálným možnostem. Existuje objektivní potřeba bližší komunikace mezi jednotlivými zeměmi, aby chyby vyplývající z uplatňovaných metodologií byly co nejmenší.
Národní systémy lékových regulací
Na konferenci byly prezentovány systémy regulací řady zemí, zde uvádíme několik údajů ze dvou zemí, které jsou – pokud se týká úrovně lékových regulací – určitými protipóly:
- Řecko, kde dlouho znali pouze jediný způsob regulace, a to úředním stlačováním ceny „ad maximum“ a nyní čelí těžkým problémům;
- Švédsko, kde je léková politika profesionálně prováděna již desítky let a kde existuje provázaný systém lékových regulací.
Paradoxem je, že řada léků je v rámci EU nejlevnější právě ve Švédsku, aniž by Švédi trpěli výpadky zásobování léky jako v Řecku.
Řecko
Je všeobecně známo, že řecké hospodářství prochází závažnou krizí, což má negativní dopad i na řecké zdravotní pojišťovny. Řekové proto plánují, že náklady na léky předepsané na recept sníží z 4,9 miliardy Ř v roce 2009 na 2,9 miliardy Ř v roce 2013, tedy o 40 % (!) během několika let. Cílové číslo nákladů na léky je určeno jako 1 % z HDP a je odvozeno od průměru zemí EU. K úsporám by mělo dojít snižováním cen, úhrad i množství předepsaných léků.
Ovlivnění ceny a úhrady
V současné době je cena přípravku stanovena jako průměr tří nejnižších cen ve 22 zemí EU (tab. 1). Relevantní hodnoty cen jsou stahovány z oficiálních webových stránek. Při uplynutí patentové ochrany je cena tohoto léku snížena o 30 %. Nejvyšší cena příslušného generika je pak stanovena jako 90 % z takto snížené ceny patentového přípravku (tedy 63 % z původní ceny patentového přípravku). Řekové plánují následující zpřísnění tvorby cen:
- Má být zaveden negativní seznam léků, respektive má být vyřazeno z úhrady cca 450 přípravků.
- Má být zavedena povinná 4% sleva na všechny léky.
- Má být zaveden referenční systém na základě terapeutické zaměnitelnosti (tedy „jumbo-groups“), a to již v říjnu 2011.
Průběžně jsou snižovány obchodní přirážky na léky, avšak nikoli podstatným způsobem, při ceně výrobce 100 € bude cena pro konečného spotřebitele činit 153,68 €. DPH bude sníženo z 10 % na 6,5 %.
Metody, které by v Řecku měly přispět ke snížení objemu předepsaných léků
- Zavedení e-preskripce; v současné době je prováděna úprava příslušných právních norem. Koncem roku 2011 bude vypsán tendr pro systém e-preskripce, který by byl společný pro všechny zdravotní pojišťovny.
- Speciální pilotní programy některých zdravotních pojišťoven v Řecku.
- Koncem roku 2011 by měly být vytvořeny a implementovány doporučené terapeutické postupy pro vybraná onemocnění.
- Povinná generická preskripce všech léků (v současné době je návrh příslušného zákona v řeckém parlamentu). Nebyly zmíněny metody, kterými by byli lékárníci motivováni k výdaji levných léků.
Osud výše zmíněných reformních kroků není jistý, protože lidé dotčení navrhovanými regulacemi (výrobci, distributoři, lékaři i pacienti) jsou vždy proti změnám, které by se jich negativně dotkly. Řekové nejsou na omezování v lékové oblasti zvyklí, před rokem 2009 zdravotní pojišťovny fakticky hradily všechny předepsané léky. Reformy, které mají být nyní implementovány během roku a půl, byly ve vyspělých zemích zaváděny v průběhu řádově deseti let. Potenciál úspor je v Řecku teoreticky značný, lékaři předepisují příliš draze a zbytečně upřednostňují drahé léky – o 30 % více než činí průměr EU, ale „hurá-styl“, se kterým jsou příslušná regulační opatření prosazována, vzbuzuje pochybnosti o úspěšnosti reformy. Neúspěch reformy by ovšem prohloubil hospodářskou krizi a vedl by k dalšímu snížení platů a sociálních dávek.
Švédsko
Ve Švédsku existuje systém státního zdravotnictví, které je hrazeno z daní vybraných státem (tak jako v bývalém Československu). Úhrada je organizována jednotlivými regiony, kterých je 21. Silnou úlohu v organizaci zdravotnictví hrají nemocnice. Již od 70. let minulého století existují regionální lékové komise, které systematicky podporují účelnou farmakoterapii, tato podpora je nedílnou součástí vzdělávání lékařů. Existuje jediná (státní) distributorská firma, lékárníci byli do roku 2009 vždy zaměstnanci (neexistovaly soukromé lékárny), lékárníci nebyli a nejsou nijak zainteresováni na vydávání dražších léčiv.
Léky nejsou hrazeny referenční úhradou jako v ČR, ani procentní úhradou jako ve Francii, ale jsou hrazeny prostřednictvím „franšízy“: Do 900 švédských korun (SEK) ročně si léky každý platí sám, po překročení 900 SEK jsou léky hrazeny částečně a nad 1800 SEK ročně hradí celou sumu stát.
Jak ve Švédsku podporují racionální užívání léků
- Generická substituce, která již několik let funguje a přináší významné úspory (podrobnosti viz níže).
- Již v roce 2002 byla založena státní agentura, která zkoumá, zda příslušný léčivý přípravek splňuje kritéria úhrady z veřejných prostředků ve smyslu získání hodnoty za peníze (TLV, dříve Pharmaceutical Benefits Agency, více na: www.tlv.se/in-english-old/in-english/).
- Existují národní registry kvality, jsou užívány indikátory kvality preskripce.
- Na regionální úrovni jsou uplatňovány tyto mechanismy, reformy mají posílit jejich účinnost:
- práce lékových komisí (rozbory preskripce, podpora účelné farmakoterapie);
- tvorba a (nenásilná) implementace pozitivních seznamů léčiv (viz níže);
- systém elektronické podpory správné preskripce (při předepisování on-line);
- jasně definované cíle, kterých má být při preskripci dosaženo;
- systém podnětů k dodržování racionální preskripce a rozpočty na léky.
Generická substituce byla zavedena v roce 2002. V rámci jednotlivých látek došlo ke skutečné soutěži generických firem, a proto byly konkurenčním mechanismem ceny léků sníženy na dvacetinu (i méně) původní ceny originálního přípravku (prezentován byl vývoj ceny u omeprazolu, simvastatinu, sertralinu, citalopramu, amlodipinu, ramiprilu). Příčinu tohoto až neuvěřitelného úspěchu je možno hledat v následujících okolnostech:
- důkladná příprava systému generické substituce a podrobné informování všech subjektů (pacientů, lékařů a lékárníků) před zavedením systému;
- on-line systém poskytování informací o cenách léků v lékárnách, počítač lékárníkovi tedy ihned napoví, který lék má vydat;
- lékárník automaticky vydá lék doporučený počítačem, je to v jeho popisu práce a není hmotně zainteresován na výdeji dražších léků; lékárník může vydat na přání pacienta i lék dražší, ale pacient musí rozdíl cen zaplatit.
V okamžiku, kdy příslušná firma oznámí svou nejnižší cenu (např. v rámci všech přípravků obsahujících omeprazol), všichni lékárníci se toto rozhodnutí ihned dozvědí a vydávají pouze omeprazol vyráběný touto firmou, kdykoli přijde pacient s receptem na kterýkoli přípravek obsahující omeprazol. A to do té doby, než jiná firma vyrábějící omeprazol oznámí ještě nižší cenu svého přípravku, od tohoto okamžiku pak všichni lékárníci vydávají omeprazol této firmy. Tímto způsobem byly redukovány ceny některých přípravků o 96 % (!).
Pozitivní lékový seznam („wise-list“, švédsky „Kloka Listan“) obsahuje seznam asi 300 léčivých látek, které mají být preferovány při preskripci. Compliance lékařů k tomuto seznamu je nyní 80–90%. Bylo prokázáno, že čím více lékaři dodržují seznam, tím lépe a levněji léčí. Vyhodnocování je prováděno tak, aby lékaři měli dostatečný prostor užít i méně běžný lék, který na seznam nebyl zařazen (ale zároveň aby byly identifikováni lékaři, kteří si z takových výjimek vytvářejí pravidlo), používána je matematická metoda DU90. Ve Švédsku stačí, když jsou na seznamu uvedeny generické názvy („INN“) a alespoň jeden název přípravku (ten, který byl v době sestavování seznamu nejlevnější), neboť při případném zlevnění jiného léku spolehlivě zafunguje generická substituce v lékárně (viz výše). Bližší informace jsou dostupné na www.janusinfo.se/In-English/. Také v tomto případě bylo úspěchu dosaženo dlouhodobou tvrdou prací a oboustrannou otevřenou komunikací mezi odborníky a „běžnými“ terénními lékaři.
Stručné shrnutí PPRI konference ve Vídni 2011
Regulace cen a úhrad pro léky předepisované v ambulantním sektoru zůstává klíčovou regulací nákladů na léky. Metody užívané různými zeměmi se značně liší. Srovnávání cen léků v různých zemích bude i nadále důležité, je však třeba zlepšit metodiku sledování zahraničních cen a vypočtené ceny správně interpretovat, jinak vzniknou problémy, např. s dostupností léků v dané zemi.
Cena je jen jednou částí rovnice, která stanovuje, jaké náklady na léky vynaložíme. Platí, že náklady jsou násobkem ceny léku a počtu předepsaných léků s tím, že neustále probíhá přesun preskripce, a to zpravidla z léků levnějších na léky dražší.
Podpora racionální farmakoterapie je důležitou cestou vpřed. Kritickými body jsou identifikace „suboptimální“ kvality preskripce po stránce medicínské i z hlediska hospodárnosti a volba správné strategie podporující racionální (účelnou) farmakoterapii.
U nových léků či medicínských technologií je třeba řádně vyhodnocovat jejich přínos, abychom za vynaložené peníze pro pacienty získali zřetelný prospěch.
Transparentnost regulačních procesů by měla být v řadě zemí zlepšena.
Je třeba na regulace i výsledky regulací nahlížet též z pohledu pacienta.
Adresa pro korespondenci:
MUDr. Michal Prokeš
INFOPHARM, a. s.
Hvožďanská 3
148 00 Praha 4
e-mail: prokes@drugagency.cz
Labels
Medical assessment Occupational medicine
Article was published inMedical Revision

2012 Issue 1-
All articles in this issue
- A proposal of rational antibiotic selection support to family physicians by health insurance companies
- Children palsy in the social welfare system
- New examination and therapeutic procedures in multiple sclerosis and their importance for the activity of advisory physicians in the controlling the evaluation of temporary incapacity of work or invalidity
- Drug regulation in Europe at the time of crisis
- Medical Revision
- Journal archive
- Current issue
- Online only
- About the journal
Most read in this issue- Children palsy in the social welfare system
- New examination and therapeutic procedures in multiple sclerosis and their importance for the activity of advisory physicians in the controlling the evaluation of temporary incapacity of work or invalidity
- A proposal of rational antibiotic selection support to family physicians by health insurance companies
- Drug regulation in Europe at the time of crisis
Login#ADS_BOTTOM_SCRIPTS#Forgotten passwordEnter the email address that you registered with. We will send you instructions on how to set a new password.
- Career

