-
Medical journals
- Career
Význam plicní biopsie u pacienta s idiopatickou plicní fibrózou
Authors: Josef Kaláb 1; Ester Lišková 1; Jaroslava Dušková 2
Authors‘ workplace: 1. klinika tuberkulózy a respiračních nemocí 1. LF UK a VFN v Praze 1; Ústav patologie 1. LF UK a VFN v Praze 2
Published in: Čas. Lék. čes. 2022; 161: 242-246
Category: Case report
Overview
Idiopatická plicní fibróza (IPF) je závažné progredující onemocnění plic, dosud ne zcela jasné etiologie, postihující výhradně populaci starší 40 let s maximem výskytu ve věkových kategoriích 60–70 let. Jeho celosvětová prevalence je udávána v rozmezí 2–29 případů/100 000 obyvatel (v Česku 5–6 případů/100 000 obyvatel), přičemž jeho roční incidence neustále narůstá, a to především díky stále se zlepšujícím diagnostickým možnostem.
Neléčené onemocnění má za následek rychlou strukturální i funkční devastaci plic s rozvojem respirační insuficience a úmrtím pacienta obvykle do 2–3 let od diagnózy, z hlediska prognózy je tedy zcela bez nadsázky srovnatelné s neléčeným bronchogenním karcinomem.
V uplynulých letech se prognóza i kvalita života pacientů díky dostupné specifické antifibrotické léčbě výrazně zlepšila, která dokáže progresivní vývoj choroby výrazně zpomalit a prodloužit tak délku přežití. Nutnou podmínkou včasného zahájení léčby je však rychlá a přesná diagnostika. Následující kazuistika popisuje případ zdlouhavé cesty ke správné diagnóze u pacienta s netypickým radiologickým nálezem, kdy k definitivnímu stanovení diagnózy vedla až chirurgická plicní biopsie.
Klíčová slova:
idiopatická plicní fibróza – obvyklá intersticiální pneumonie – endoskopická kryobiopsie – chirurgická biopsie
POPIS PŘÍPADU
73letý muž dosud léčený pouze pro arteriální hypertenzi, nekuřák, byl pro dušnost a hyposaturaci v lednu 2020 přijat k hospitalizaci na plicní oddělení krajské nemocnice. Při příjmu byla na základě provedeného skiagramu hrudníku konstatována přítomnost bilaterální pneumonie, zánětlivé parametry byly však nízké. Dále byla přítomna fibrilace síní nejasného stáří s rychlou komorovou odpovědí.
Pacientovi byl podávána antibiotická léčba cefotaximem, antikoagulace nízkomolekulárním heparinem a betablokátor ke kontrole frekvence komorové odpovědi. Po sedmidenní antibiotické léčbě se však nezlepšil ani klinický stav pacienta, ani radiologický obraz. Byla doplněna transtorakální echokardiografie, kde konstatována těžká systolická dysfunkce levé komory s difuzní hypokinézou, bez významnějšího nálezu na chlopních. Pacient byl přeložen na kardiologii, byla zahájena medikamentózní léčba srdečního selhání a sycení amiodaronem, následně byla pacientovi provedena elektrická kardioverze s nastolením sinusového rytmu.
Při této léčbě došlo ke zlepšení klinického stavu s vymizením hypoxémie, byla zavedena antikoagulační léčba warfarinem a pokračováno v podávání amiodaronu. Pacient byl propuštěn domů s plánem kardiologické dispenzarizace.
Po šesti dnech však byl pro námahovou dušnost NYHA III a opakované presynkopy ve smyslu slabosti a opakovaně udávaných pocitů na omdlení v domácím prostředí znovu přijat na plicní oddělení. Při příjmu byl pacient normotenzní, bradykardický 50–60/min, s hraniční saturací, poslechově byl u něj popisovány bazálně jemné chrůpky. Skiagraficky byly opět konstatovány rozsáhlé infiltrativní změny obou plic, avšak při nízkém CRP i NT-proBNP. Následně byla doplněna výpočetní tomografie (CT) hrudníku, na níž byly popsány fibrotické změny obou plic v lingule, středním laloku a obou dolních lalocích s infiltrativními změnami levého dolního plicního laloku se zvětšenými a zmnoženými lymfatickými uzlinami mediastina (bez uvedení jejich velikosti). Na základě CT bylo poprvé vysloveno podezření na intersticiální plicní proces (IPP).
Pacient byl bronchoskopován s provedením bronchoalveolární laváže (BAL), tkáňová biopsie u něj prováděna nebyla. Endobronchiální nález byl normální, normální byla i buněčnost a diferenciální rozpočet v bronchoalveolární tekutině. Funkční plicní vyšetření nebylo z důvodu opakovaných presynkop pacientovi provedeno, které byly vysvětlovány hypotenzí a bradykardií. Byla redukována bradykardizující léčba a zahájena systémová kortikoterapie v dávce 30 mg prednisonu denně a s touto léčbou byl pacient propuštěn s plánem sledování v plicní ambulanci.
První komplexní funkční vyšetření bylo pacientovi provedeno v únoru 2020 – byla při něm čistě restrikční ventilační porucha lehkého stupně (TLC 66 % náležitých hodnot, FEV1/VC 91 %, VC 60 % n. h., FEV1 63 % n. h.) byla tehdy hodnocena jako „kombinovaná porucha středně těžkého stupně“, současně byla konstatována těžká porucha transferfaktoru (TLCO 28 %).
Kortikoterapie byla navýšena na 40 mg denně a byla zahájena bronchodilatační léčba fixní dvojkombinací olodaterol + tiotropium. Následně byl proveden laboratorní autoimunitní screening a bylo konstatováno, že není přítomno systémové onemocnění pojiva. V průběhu následujících devíti měsíců byla postupně redukována kortikoterapie na 5 mg denně, bronchodilatační inhalační léčba výše zmíněnou dvojkombinací byla ponechána a bylo v ní pokračováno i celý následující rok 2021. Během této doby nedošlo k významné změně ventilačních parametrů, pacient byl setrvale dušný ve funkční třídě NYHA III, radiologicky byl sledován pouze opakovaným skiagramem hrudníku, na němž byla konstatována přítomnost zhrubělé plicní kresby ve středních a dolních plicních polích. Po celou dobu sledování v plicní ambulanci krajské nemocnice bylo onemocnění hodnoceno jako „IPP ne zcela jasné etiologie, nejde o IPF ani systémové onemocnění“.
V únoru 2022 pacient oslovil naše pracoviště k posouzení svého onemocnění v rámci second opinion. Při vyšetření udával dušnost odpovídající NYHA III, poslechově byl přítomen oboustranně velmi diskrétní krepitus, byla patrná již změna tvaru nehtů na rukou. Nebyly přítomny klinické známky systémového onemocnění pojiva. Anamnéza nesvědčila pro přítomnost exogenní alergické alveolitidy. Negativní byl rovněž screeningový panel autoprotilátek i vybraných specifických imunoglobulinu třídy IgG. V rámci diferenciální diagnostiky jsme vyloučili i polékové postižení plic (amiodaronem), který začal pacient užívat až v době, kdy byly intersticiální změny na CT již přítomné.
Funkčně byly hodnoty srovnatelné s hodnotami z plicní ambulance krajské nemocnice z předcházejících dvou let – byla přítomna lehká restrikce se středně těžkou poruchou plicní difúze. Doplněná výpočetní tomografie s vysokým rozlišením (HRCT) byla radiologem při primárním popisu i při hodnocení v rámci multidisciplinárního týmu hodnocena jako nespecifický intersticiální proces s retikulacemi a denzitami mléčného skla, trakčními bronchiektáziemi a oblastmi air-trappingu, tedy abnormální retence vzduchu v plicních alveolech (obr. 1–3).
Image 1. Oblast úrovně mezi aortálním obloukem a bifurkací trachey – ve ventrální části plicního parenchymu retikulace s trakčními bronchiektáziemi, diskrétní opacity mléčného skla 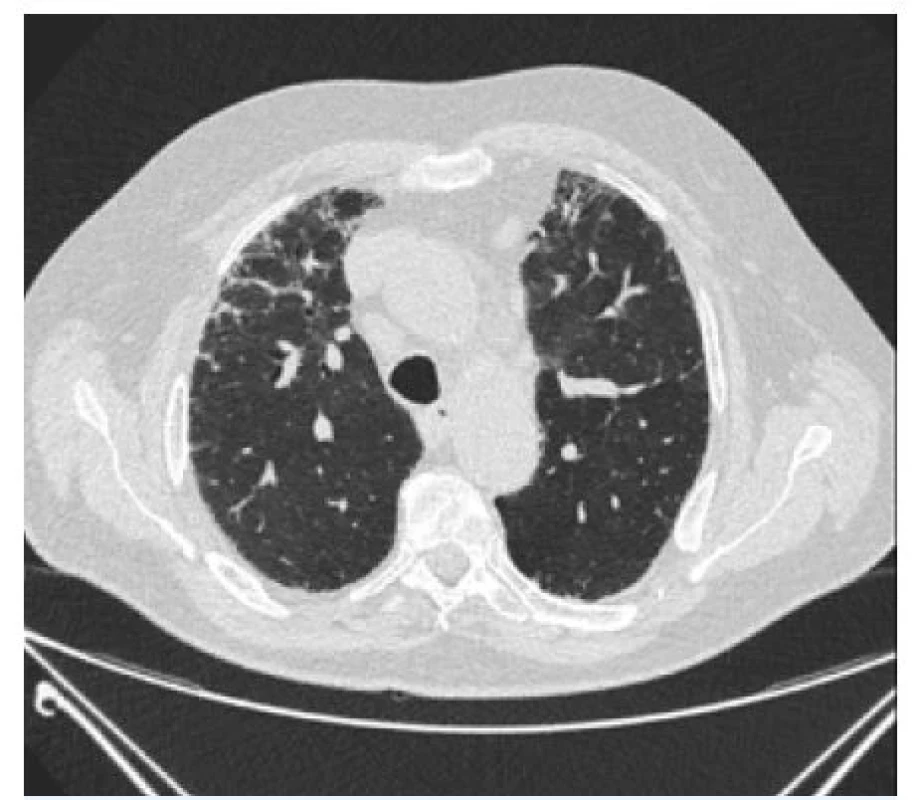
Image 2. Nadbrániční oblast – retikulace a trakční bronchiektázie, air-trapping, v menší míře přítomné i opacity mléčného skla 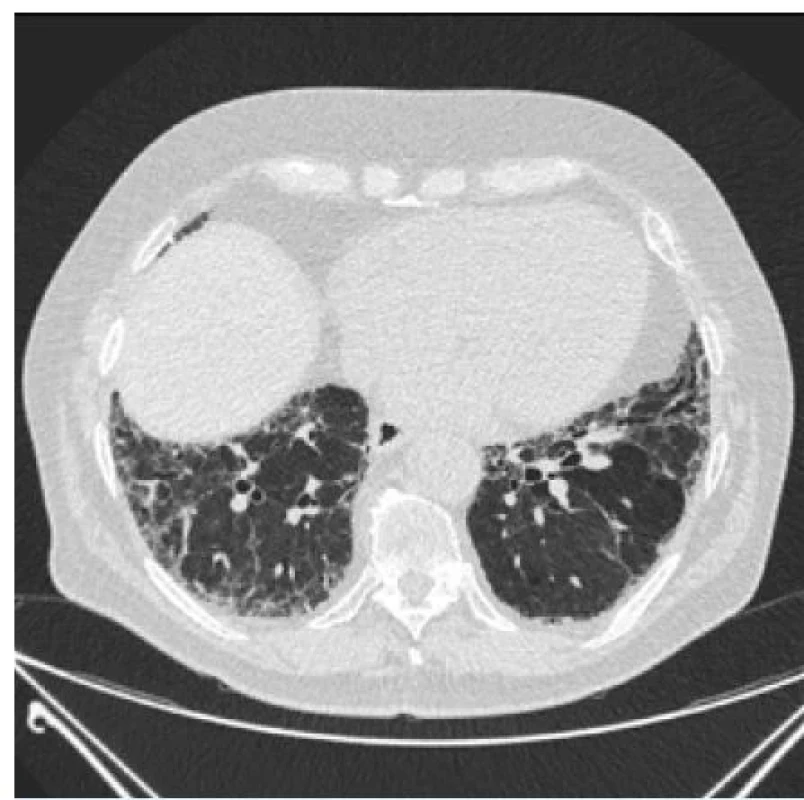
Image 3. Nadbrániční oblast – retikulace a trakční bronchiektázie, v pravém dolním laloku rovněž s výraznějším zastoupením opacit mléčného skla 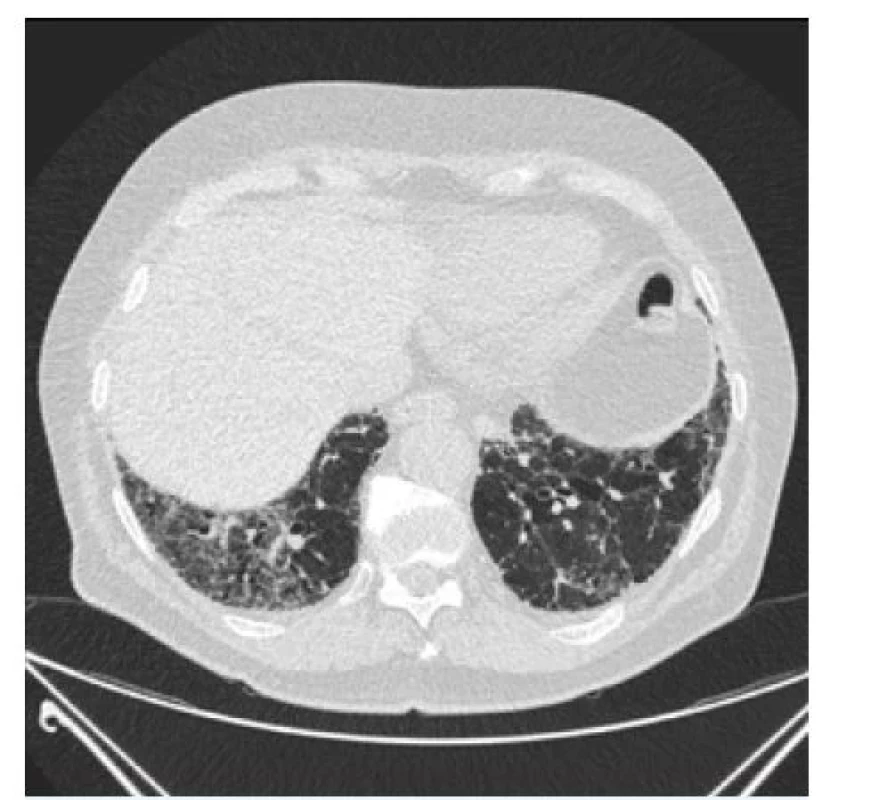
Při neměnném klinickém stavu i funkčních parametrech byla pacientovi zcela vysazena bronchodilatační léčba i dosud užívaný prednison a pacient byl pozván ke kontrole s odstupem tří měsíců. Při ní udával mírné zhoršení dušnosti a tolerance zátěže, byly u něj měřeny klidové hodnoty SpO2 těsně nad 90 %, nedlouho předtím však při tachyfibrilaci síní prodělal další epizodu kardiální dekompenzace. Funkčně došlo k mírnému zhoršení plicní difúze, která však byla stále v pásmu středně těžké poruchy, kontrolní CT bylo bez vývoje a obraz byl na multidisciplinárním týmem nadále hodnocen jako nespecifický IPP.
Pacientovi byla ve spolupráci s dispenzarizujícím kardiologem doporučena koronarografie, která však neprokázala významnou koronární aterosklerózu. Následně byl pacient v červnu 2022 indikován k bronchoskopické diagnostice. Endobronchiální nález byl normální, byla provedena BAL, kde byla stejně jako před dvěma lety v krajské nemocnici normální buněčnost s normálním rozpočtem a IRI 0,58. Dále byla provedena kryobiopsie z pravého dolního laloku, která však zachytila pouze bronchiální stěnu bez okolního plicního parenchymu, histologie tedy byla nepřínosná. V té době byl pacient s již zřetelně vyjádřenou chronickou hypoxemickou respirační insuficiencí indikován k dlouhodobé domácí oxygenoterapii (DDOT).
Po diskusi v rámci multidisciplinárního týmu, zda bronchoskopii s kryobiopsií opakovat, byl pacient nakonec indikován k chirurgické plicní biopsii z horního a dolního laloku pravé plíce. V obou vzorcích byla histologicky prokázána jednoznačná přítomnost obvyklé intersticiální pneumonie (UIP – usual interstitial pneumonia) (obr. 4–6). Na základě tohoto zjištění byla pacientovi přiznána diagnóza idiopatické plicní fibrózy a byl indikován k antifibrotické léčbě.
Image 4. Fibroblastový fokus (barvení hematoxylin-eozin, zvětšení 20×) 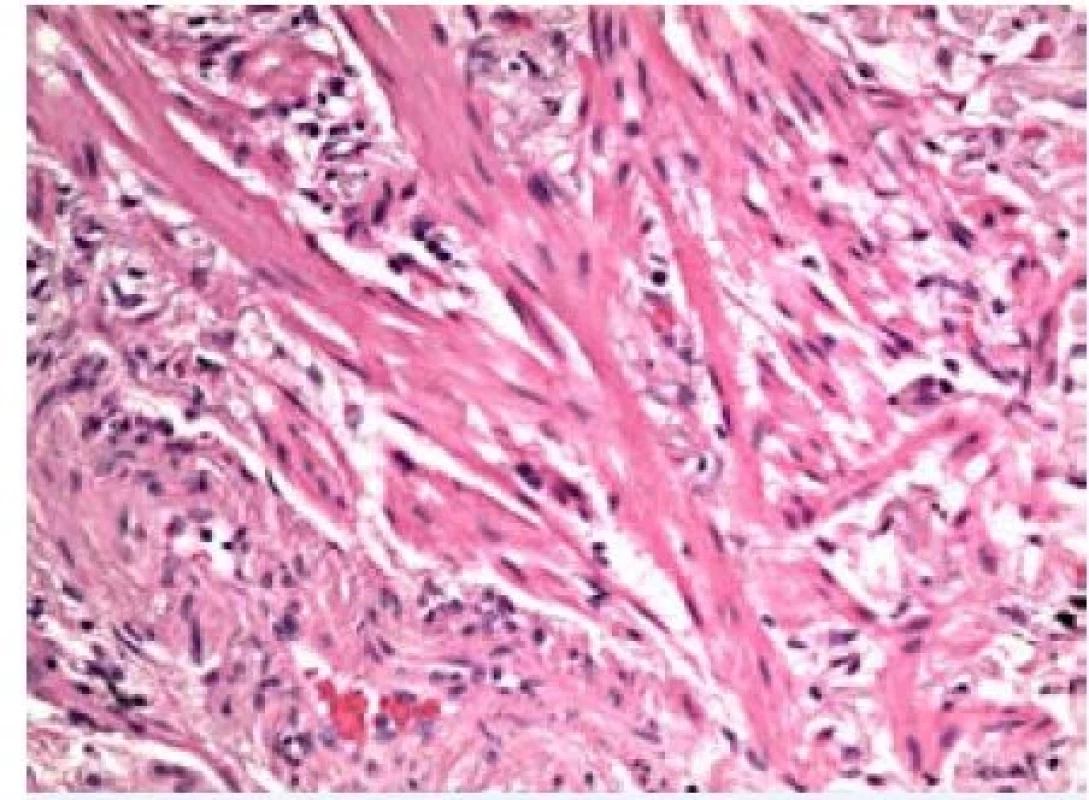
Image 5. Ložisková distribuce změn – místy zachovalá architektonika střídající se s voštinovitou přestavbou (barvení hematoxylin-eozin, zvětšení 20×) 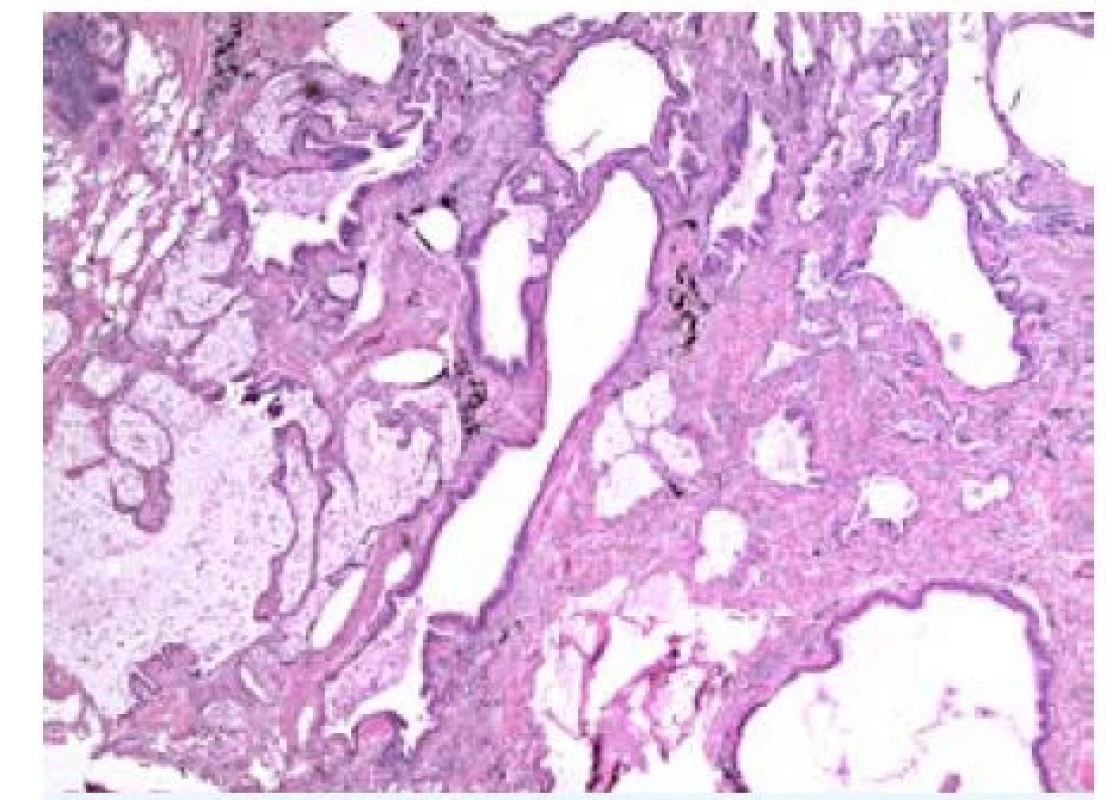
Image 6. Fibróza intersticia (barvení trichrom, zvětšení 4×) 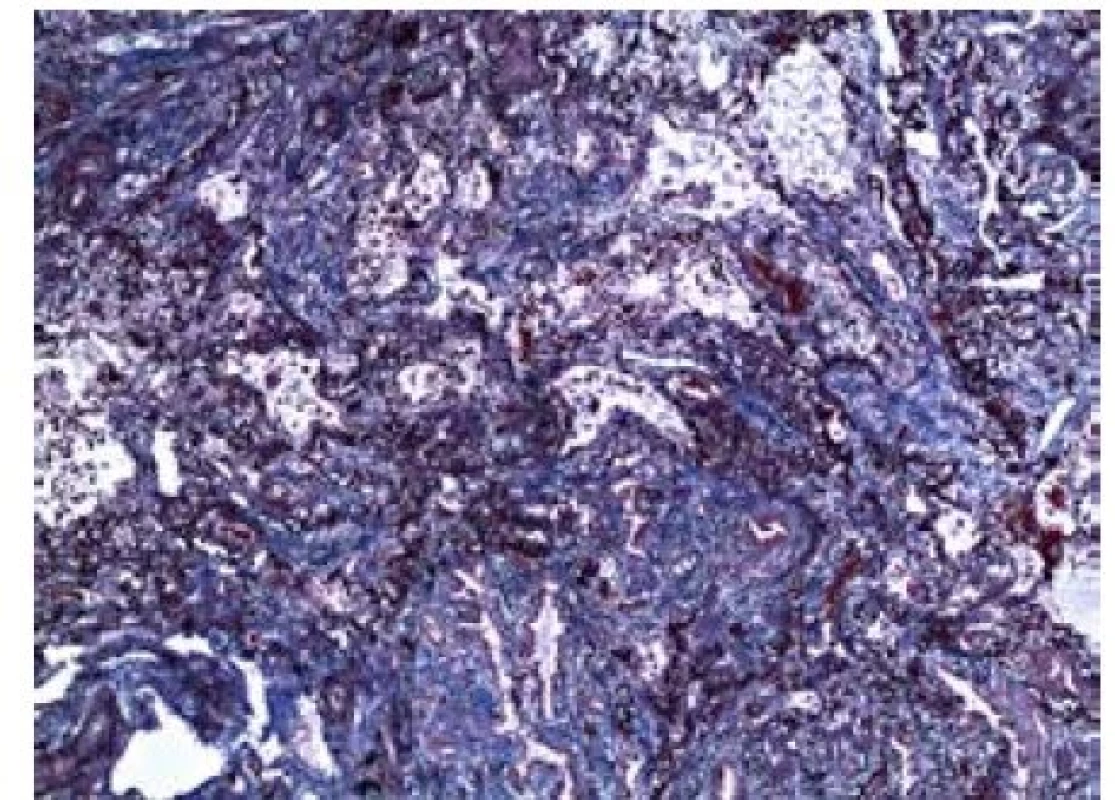
DISKUSE
Idiopatická plicní fibróza je závažné progredující fibrotické onemocnění plic, postihující výhradně populaci starší 40 let s maximem výskytu ve věkových kategoriích 60–70 let. Celosvětová prevalence tohoto onemocnění je udávána v rozmezí 2–29 případů/100 000 obyvatel, v Česku je dle údajů z registru IPF EMPIRE uváděna v rozmezí 5–6 případů/100 000 obyvatel.
Etiopatogeneze tohoto onemocnění nebyla doposud zcela objasněna, předpokládá se však, že jejím podkladem je abnormální reakce plicní tkáně na poškození alveolární výstelky různými infekčními či neinfekčními agens, která vede k nekontrolovatelnému jizvení a úplné devastaci architektoniky plic. Možný genetický podklad onemocnění je nadále předmětem zkoumání, vzácně je popisován i familiární výskyt tohoto onemocnění. Klinicky se onemocnění projevuje progredující dušností a kašlem, objektivně lze v typických případech nalézt poslechový fenomén krepitu (zvuk připomínající roztrhávání suchého zipu) nad dolními partiemi plic, v drtivé většině případů nacházíme též paličkovité prsty s nehty tvaru hodinového sklíčka a v různé míře vyjádřenou hypoxemickou respirační insuficiencí. Funkčně bývá typicky přítomna porucha plicní difúze (snížení transferfaktoru) a restrikční ventilační porucha různé tíže. HRCT obraz odpovídá v typických případech UIP, pro niž je charakteristická přítomnosti voštinovité plíce s retikulacemi a tlustostěnnými cystami a trakčními bronchiektáziemi s predilekcí bazálně a subpleurálně, a naopak minimálním nebo žádným zastoupením aktivních změn charakteru opacit mléčného skla (ground-glass opacities). UIP má rovněž svůj typický histologický obraz s přítomností ložiskového postižení, kdy se oblasti s vyzrálou fibrózou a fibroblastovými fokusy střídají oblastmi relativně normálního plicního parenchymu.
Obraz UIP však není specifický jen pro IPF, proto stanovení této diagnózy vyžaduje vyloučení plicního postižení v rámci systémových onemocnění pojiva (zejména revmatoidní artritidy a systémové sklerodermie), polékového postižení, chronické exogenní alergické alveolitidy, azbestózy a ostatních onemocnění ze skupiny idiopatických intersticiálních pneumonií (IIP). Současný přístup k diagnostice IPF vychází z doporučení ATS/ERS/JRS/ALAT (1) a Fleischnerovy společnosti z roku 2018 (2), která se odrážejí i v příslušném doporučení České pneumologické a ftizeologické společnosti ČLS JEP (3): Stěžejní diagnostickou metodou je zde HRCT plic, na jehož základě je radiologický obraz možno rozdělit na UIP, pravděpodobnou UIP, neurčený obraz a alternativní diagnózu (tab. 1).
Table 1. Radiologický obraz UIP (podle: 3) 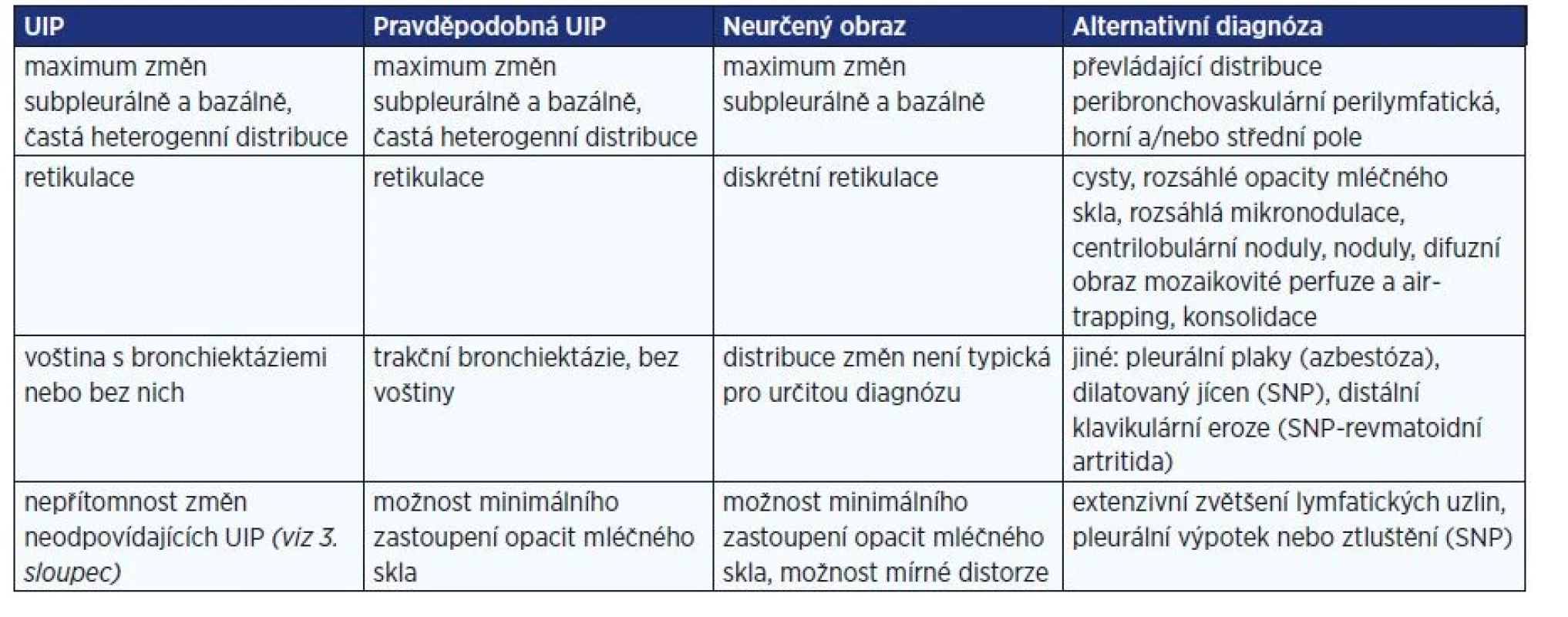
V případě obrazu UIP či pravděpodobné UIP s typickým klinickým obrazem a při vyloučení jiné etiologie není indikována biopsie, naopak u neurčeného obrazu a alternativní diagnózy je plicní biopsie doporučena. V případě její indikace je možno volit mezi biopsií chirurgickou a kryobiopsií provedenou bronchoskopickou cestou. Provedení BAL je naopak indikováno u všech pacientů s podezřením na IPF, a to především k vyloučení lymfocytární alveolitidy, jejíž přítomnost s vysokou pravděpodobností svědčí pro jiný typ intersticiálního plicního procesu než IPF. Hodnocení dílčích diagnostických výsledků, stanovení konečné diagnózy IPF včetně individualizovaného diagnostického postupu ve sporných případech a indikace antifibrotické léčby je úkolem multidisciplinárního týmu v rámci center pro diagnostiku a léčbu intersticiálních plicních procesů, což je též podmínkou pro úhradu této nákladné léčby z prostředků veřejného zdravotního pojištění. U všech pacientů by dále měla být zvážena možnost plicní transplantace.
V uvedené kazuistice došlo již v krajském zdravotnickém zařízení ke značné časové prodlevě v adekvátním diagnostickém postupu. Ačkoliv radiologický obraz byl nespecifický (odpovídající neurčenému obrazu) a v BAL byl zcela normální diferenciální buněčný rozpočet, pacient byl dva roky léčen kortikoidy, přestože se jeho klinický obraz ani plicní funkce na této léčbě nikterak nelepšily, naopak docházelo k pozvolnému horšení tolerance zátěže a rozvoje respirační insuficience. V důsledku chybné interpretace funkčního vyšetření byla navíc pacientovi dva roky léčena neexistující obstrukční ventilační porucha, což mohlo samo o sobě odvést pozornost od jeho skutečného onemocnění. Klíčovým krokem v diagnostice přitom byla plicní biopsie – v tomto případě chirurgickou cestou, a to poté, co vzorek získaný z kryobiopsie nebyl výtěžný. Její pozdní provedení významně oddálilo zjištění správné diagnózy na období, během něhož již byla přítomna pokročilá respirační insuficience.
ZÁVĚR
Plicní biopsie, ať už chirurgická či bronchoskopická kryobiopsie, je stále nedílnou součástí diagnostiky intersticiálních plicních procesů, resp. IPF, zejména u těch pacientů, kde radiologický obraz neodpovídá obrazu UIP či pravděpodobné UIP, a není tedy možné stanovit diagnózu bez biopsie. Její včasné provedení je přitom klíčové pro adekvátní zahájení antifibrotické léčby a včasnou indikaci pacienta k transplantaci. Pozdní indikace biopsie nebo její neprovedení a nahrazení „terapeutickým testem“ s kortikoidy může naopak vést k opožděnému stanovení diagnózy, a tím i vyloučení pacienta z možnosti profitovat z antifibrotické léčby či plicní transplantace.
Seznam použitých zkratek
ALAT Latinskoamerická hrudní společnost
ATS Americká hrudní společnost
BAL bronchoalveolární laváž
CRP C-reaktivní protein
CT výpočetní tomografie
ERS Evropská respirační společnost
FEV1 jednosekundová vitální kapacita plic
HRCT výpočetní tomografie s vysokým rozlišením
IIP idiopatická intersticiální pneumonie
IPF idiopatická plicní fibróza
IPP intersticiální plicní proces
IRI imunoregulační index (poměr CD4+ a CD8+ lymfocytů v krvi či bronchoalveolární tekutině)
JRS Japonská respirační společnost
n. h. náležitá hodnota
NT-proBNP N-terminální frakce prohormonu mozkového natriuretického peptidu
NYHA New York Heart Association
TLC celková plicní kapacita
TLCO transferfaktor
UIP obvyklá intersticiální pneumonie
VC vitální kapacita plic
Adresa pro korespondenci:
MUDr. Josef Kaláb
1. klinika tuberkulózy a respiračních nemocí 1. LF UK a VFN
U Nemocnice 2, 128 08 Praha 2
Tel.: 224 969 352
e-mail: josef.kalab@vfn.cz
Sources
- Raghu G, Remy-Jardin M, Myers JL et al. Diagnosis of idiopathic pulmonary fibrosis. An Official ATS/ERS/JRS/ALAT Clinical Practice Guideline. Am J Respir Crit Care Med 2018; 198: e44–e68.
- Lynch DA, Sverzellati N, Travis WD et al. Diagnostic criteria for idiopathic pulmonary fibrosis: a Fleischner Society White Paper. Lancet Respir Med 2018; 6 : 138–153.
- Vašáková M, Šterclová M. Idiopatická plicní fibróza: doporučený postup pro diagnózu, léčbu a sledování (2. aktualizace). In: Kolek V a kol. Doporučené postupy v pneumologii (3. vydání). Maxdorf, Praha, 2019.
Labels
Addictology Allergology and clinical immunology Angiology Audiology Clinical biochemistry Dermatology & STDs Paediatric gastroenterology Paediatric surgery Paediatric cardiology Paediatric neurology Paediatric ENT Paediatric psychiatry Paediatric rheumatology Diabetology Pharmacy Vascular surgery Pain management Dental Hygienist
Article was published inJournal of Czech Physicians

-
All articles in this issue
- ÚVODEM
- EDITORIAL
- Bolest na hrudi z pohledu pneumologa
- Chronický kašel
- Současné možnosti intervenční léčby těžkého emfyzému plic
- Význam plicní biopsie u pacienta s idiopatickou plicní fibrózou
- Výzvy telemedicíny v Česku perspektivou expertů
- Počátky Sexuologického ústavu ve vzpomínkách jeho prvního přednosty prof. MUDr. Josefa Hynie, DrSc.
- Lékař a spisovatel František Langer a jeho povídka „Děti a dýka“
- Joseph Edward Murray (1919–2012)
- Z pétépáka trestaného komunisty profesorem neurochirurgie a primátorem Plzně
- Za profesorem Vladimírem Benckem
- PŘEDNÁŠKOVÉ VEČERY SPOLKU ČESKÝCH LÉKAŘŮ V PRAZE (LEDEN – ÚNOR 2023)
- Journal of Czech Physicians
- Journal archive
- Current issue
- Online only
- About the journal
Most read in this issue- Bolest na hrudi z pohledu pneumologa
- Chronický kašel
- Současné možnosti intervenční léčby těžkého emfyzému plic
- Výzvy telemedicíny v Česku perspektivou expertů
Login#ADS_BOTTOM_SCRIPTS#Forgotten passwordEnter the email address that you registered with. We will send you instructions on how to set a new password.
- Career

