-
Medical journals
- Career
Doporučení pro léčbu závislosti na tabáku
Authors: Eva Králíková 1,2,3; Kamila Zvolská 1,3; Lenka Štěpánková 1,3; Alexandra Pánková 1,2,3
Authors‘ workplace: Centrum pro závislé na tabáku, 3. interní klinika – klinika endokrinologie a metabolismu 1. LF UK a VFN v Praze 1; Ústav hygieny a epidemiologie 1. LF UK a VFN v Praze 2; Společnost pro léčbu závislosti na tabáku, z. s. 3
Published in: Čas. Lék. čes. 2022; 161: 33-43
Category: Guidelines
Overview
Kouření je příčinou každého šestého úmrtí v Česku a souvisí s nemocemi všech orgánových soustav. Účinná léčba diagnózy F17 existuje a měla by být nabízena a dostupná jako samozřejmá součást léčebně preventivní péče v rozsahu dle časových možností – od krátké intervence při každém klinickém kontaktu s pacientem až po intenzivní léčbu. Zahrnuje psychosociobehaviorální podporu a farmakoterapii. Měla by se týkat všech profesí v klinické medicíně – dle doporučení Světové zdravotnické organizace především lékařů, sester, lékárníků a dentistů a měla by být v rámci zdravotnických systémů hrazena. Měla by být nabízena i v dalších službách, např. sociálních či adiktologických. Z ekonomického hlediska je to jedna z nejvýhodnějších intervencí v medicíně.
Klíčová slova:
léčba – sestry – lékaři – závislost na tabáku – doporučený postup – farmaceuti – zdravotnické profese
ÚVOD
Užívání tabáku, respektive jeho kouření je hlavní příčinou nemocí a úmrtí, kterým lze předcházet. Závislost na tabáku je chronické recidivující onemocnění, které zkracuje život více než polovině kuřáků v Česku v průměru o 15 let. V Evropě i Česku je příčinou zhruba každého šestého úmrtí, a to především na onkologická a kardiovaskulární onemocnění, dále způsobuje přes 80 % chronických plicních onemocnění a další nemoci ve všech klinických oborech (1). V Česku je kouřením každoročně způsobeno zhruba 16 tisíc úmrtí, tedy 44 každý den. Naprostá většina kuřáků však zkouší zanechat kouření bez odborné pomoci a úspěšnost těchto pokusů je nízká. V Česku kouří cca 23 % populace ve věku 15 let a starších, tedy kolem 2,2 milionu osob. Asi 80–90 % z nich splňuje kritéria závislosti (kód F17.2 dle 10. revize Mezinárodní klasifikace nemocí), asi 60–70 % kuřáků, tedy jeden a půl miliónu, si přeje přestat a zhruba čtvrtina až třetina to každý rok zkusí, bohužel většinou neúspěšně (2, 3). Tento text přináší souhrn současných doporučení a poznatků.
DOPORUČENÍ A JEJICH CÍLE
V roce 2022 je připravován i podrobnější Klinický doporučený prostup (KDP) pro léčbu závislosti na tabáku v rámci národního projektu KDP (CZ.03.2.63/0.0/0.0/15_039/0008221), jehož hlavním řešitelem je Agentura pro zdravotnický výzkum ČR a jeho partnery Ministerstvo zdravotnictví ČR a Ústav zdravotnických informací a statistiky ČR. Příprava KDP se řídí národní metodikou tvorby KDP založenou na metodice GRADE. Klinický souhrn KDP bude po schválení finální verze publikován ve Věstníku MZ ČR. Více o projektu na webu: https://kdp.uzis.cz
Začlenit léčbu závislosti na tabáku do existujících zdravotních systémů doporučuje ve svém článku 14 i Rámcová úmluva Světové zdravotnické organizace (WHO) o kontrole tabáku – Framework Convention on Tobacco Control (FCTC), platná od 28. 2. 2005, kterou Česko ratifikovalo v roce 2012 (4, 5).
Cílem těchto doporučení je poskytnout praktické návody k léčbě závislosti na tabáku stejně jako je to běžné v případě jiných chronických nemocí. Doporučení obsahují i základní diagnostické kódy pro užívání tabáku a nikotinu podle MKN-10 a doporučení pro klinickou dokumentaci.
DIAGNOSTIKA
Diagnóza F17 je samostatnou nozologickou jednotkou v Mezinárodní klasifikaci nemocí WHO (MKN-10) (tab. 1) a v Diagnostickém a statistickém manuálu Americké psychiatrické společnosti (DSM V) (6) (tab. 2).
Table 1. Přehled diagnostických jednotek MKN-10 souvisejících s užíváním tabáku 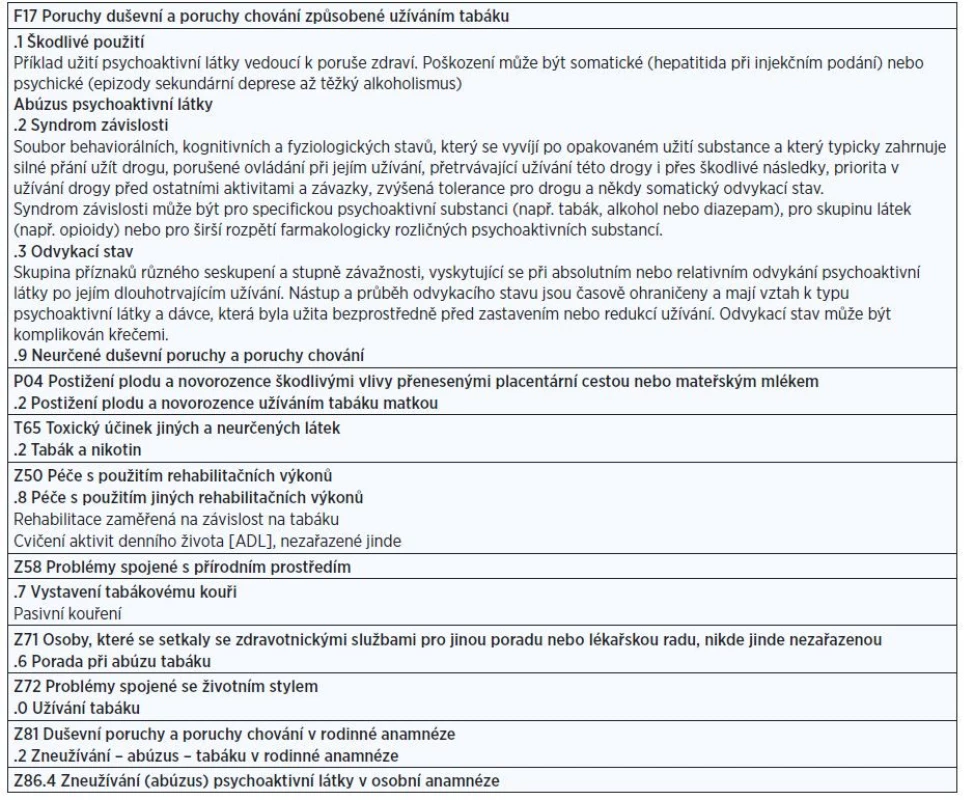
Table 2. Definice závislosti, diagnostika podle DSM-V (6). 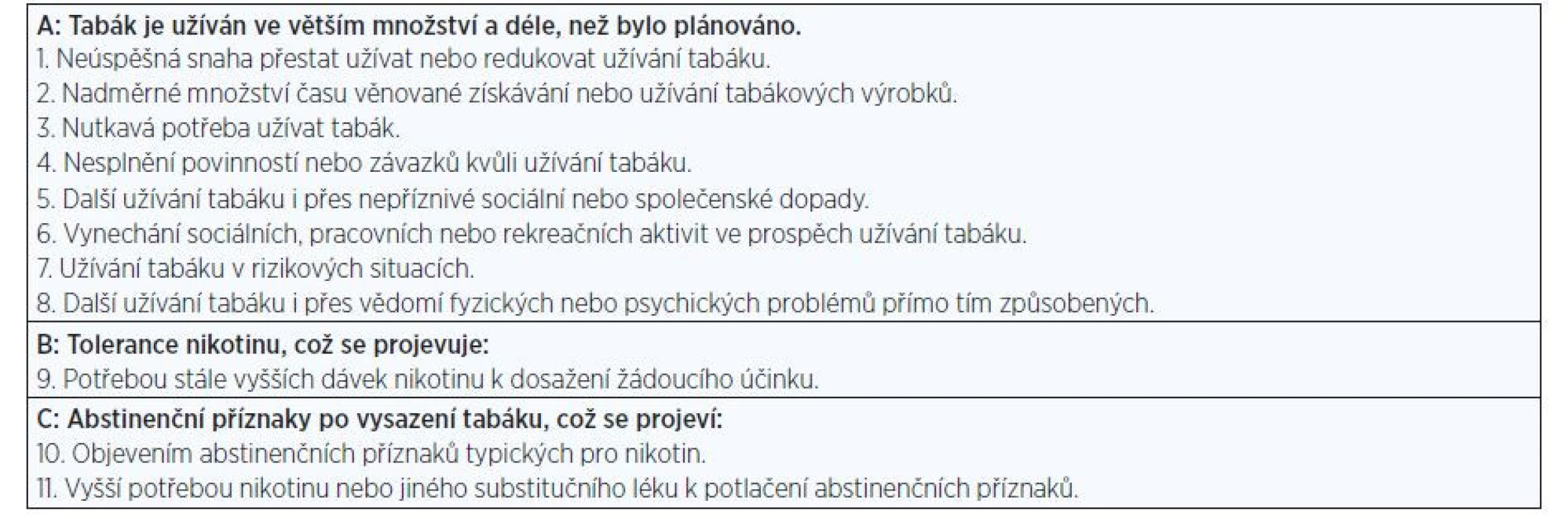
Užívání tabákových výrobků déle než rok znamená naplnění nejméně 2 položek v následujících 3 skupinách. Celkem uvádí DSM-V 11 symptomů ve 3 skupinách (A, B, C). Kategorie kuřáctví (7):
- Pravidelný (denní) kuřák: Kouří v době šetření nejméně 1 cigaretu denně.
- Příležitostný kuřák: V době šetření kouří, ale méně než 1 cigaretu denně.
- Bývalý kuřák: Kouřil (vykouřil během života více než 100 cigaret), ale v době šetření nekouří.
- Nekuřák: Nekouří a nikdy nevykouřil 100 a více cigaret.
- Pokus přestat kouřit: Abstinence nejméně 24 hodin.
Definice závislosti na tabáku a diagnostická kritéria
Závislost na tabáku má dvě složky – psychosociální/behaviorální a fyzickou/drogovou závislost na nikotinu.
Psychosociální a behaviorální závislostí začíná kouření v Česku bohužel nejčastěji kolem 12–14 let a toto naučené chování se pak během let kouření pevně fixuje. Znamená to prožívání určitých situací s cigaretou, vznik tzv. kuřáckých stereotypů.
Drogová závislost na nikotinu je klasickou fyzickou závislostí. Závisí mimo jiné na typu acetylcholin-nikotinových receptorů v mozku, jejichž stavba je z cca 50–80 % geneticky podmíněna. Splňuje definici závislosti podle MKN-10 i DSM-V (tab. 2). Příznaky abstinenčního tabákového syndromu jsou uvedeny v tab. 3 (8).
Table 3. Minnesotská škála abstinenčních příznaků (8) 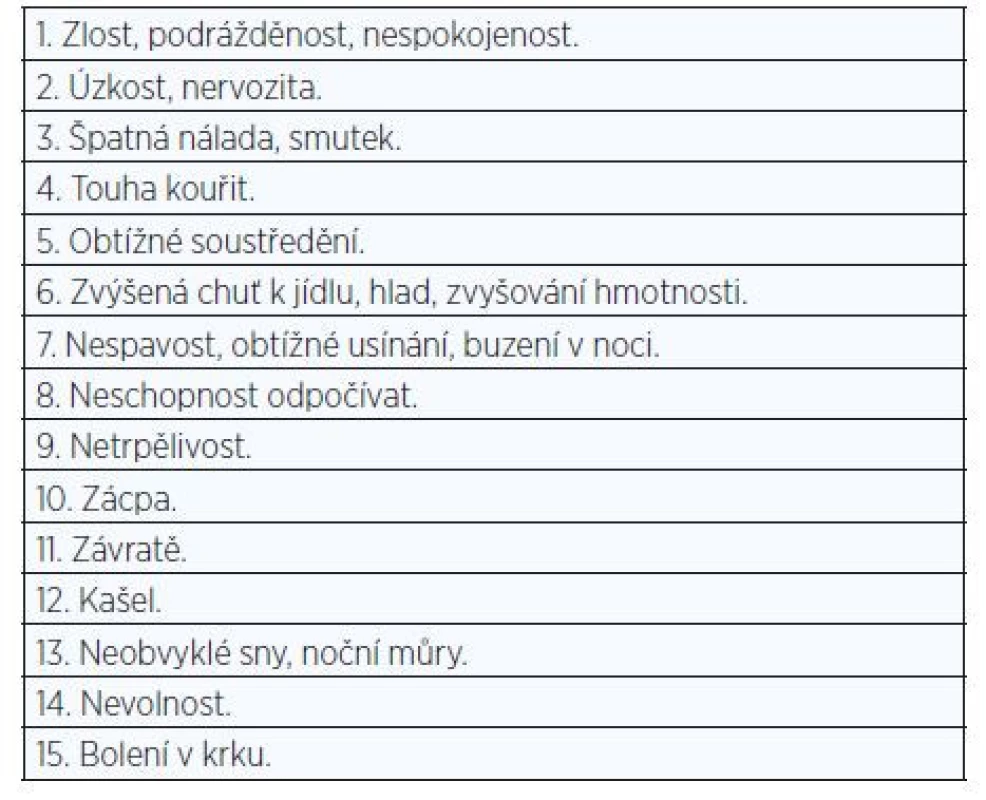
Pro jednoduchost lze říci, že na nikotinu je závislý ten kuřák, který kouří denně a při vynechání pociťuje abstinenční příznaky; extrémně silně závislí si potřebují poprvé zapálit do hodiny po probuzení. Pro upřesnění je možné použít Fagerströmův test závislosti na cigaretách (FTCD – Fagerström Test of Cigarette Dependence) (9) (tab. 4).
Table 4. Fagerströmův test závislosti na cigaretách (9) 
Diagnóza závislosti na tabáku spadá do skupiny závislostních diagnóz (tab. 1). Pro běžnou praxi doporučujeme uvádět alespoň F17.2 (poruchy duševní a poruchy chování způsobené užíváním tabáku – syndrom závislosti) či Z58.7 (expozice pasivnímu kouření) – což může pacientovi pomoci pochopit význam i minimální dávky tabákového kouře, může hrát roli i např. v pediatrii (kouření v domácnosti dítěte) (tab. 1). Dokumentace by rovněž měla zahrnovat typ užívaného tabákového či nikotinového výrobku, frekvenci užívání a informaci, zda je nebo není přítomná remise nebo abstinenční syndrom.
LÉČBA
Léčba by měla být hrazena v rámci zdravotních systémů stejně jako léčba jiných nemocí (4). Zahrnuje psychosociobehaviorální intervenci s využitím principu motivačních rozhovorů a farmakologickou léčbu k potlačení abstinenčních příznaků. Léky první volby zahrnují vareniklin, cytisin, náhradní terapii nikotinem a bupropion. Jako úspěch můžeme hodnotit jen dlouhodobou abstinenci, tj. nejméně 6, ale raději 12 měsíců, navíc biochemicky verifikovanou: buď stanovením CO ve vydechovaném vzduchu, nebo stanovením kotininu (metabolit nikotinu) v krvi, moči nebo slinách. Tolerance je maximálně do 5 cigaret za celé období 6 nebo 12 měsíců – tzv. Russellův standard (10). Pokusy bez odborné pomoci mají takto hodnocenou úspěšnost 3–5 %, samotná intenzivní psychobehaviorální intervence (tj. nejméně 1 hodina) asi 10 %. Farmakoterapie vždy přidaná k intervenci zvyšuje úspěšnost dvojnásobně až trojnásobně, pokud je užívaná nejméně 8–12 týdnů. Tedy s čím intenzivnější intervencí je farmakoterapie spojena, tím je účinnější. Intenzivní intervence spolu s farmakoterapií může znamenat abstinenci u více než 30 % pacientů (11–15).
Následující doporučení léčby vycházejí z amerického panelu (11), britských NICE (18) a NCSSCT (19). Dalšími zdroji byly materiály ATTUD (Association for the Treatment of Tobacco use and Dependance) (20), Action on Smoking and Health (21), Kalifornské univerzity v San Francisku (22) i zkušenosti z léčby v reálném životě (13–15, 23–25).
Krátká intervence (do 10 minut)
V dokumentaci každého pacienta by měl být kuřák identifikován (bez ohledu na specializaci). Dotaz na užívání tabáku a dokumentování kuřáckého statusu pacientů zvyšuje procento poskytování klinické intervence i pravděpodobnosti abstinence. Krátkou intervenci by měli aplikovat všichni zdravotníci jako samozřejmou součást své klinické praxe v tříbodovém schématu „DIK“ – dotaz, intervence, kontakty (obr. 1). Měli by:
- Položit dotaz na kouření či užívání jiné formy tabáku/nikotinu.
- Provést intervenci – dát doporučení přestat kouřit a radu jak na to (individuálně zaměřenou); vysvětlit princip závislosti i léčby.
- Předat kontakty na nejbližší možnosti intenzivní léčby a další formy podpory při odvykání (obr. 2).
Image 1. Schéma krátké intervence ve 3 bodech „DIK“: dotaz, intervence, kontakty (upraveno dle: www1.racgp.org.au/ajgp/2020/august/smoking-cessation-1)
DOTAZ – na kouření/užívání tabáku.
INTERVENCE – jasné doporučení přestat, popis účinné léčby.
KONTAKTY – předání nejbližších možností intenzivní léčby a další možné podpory (např. telefonní linka, mobilní aplikace).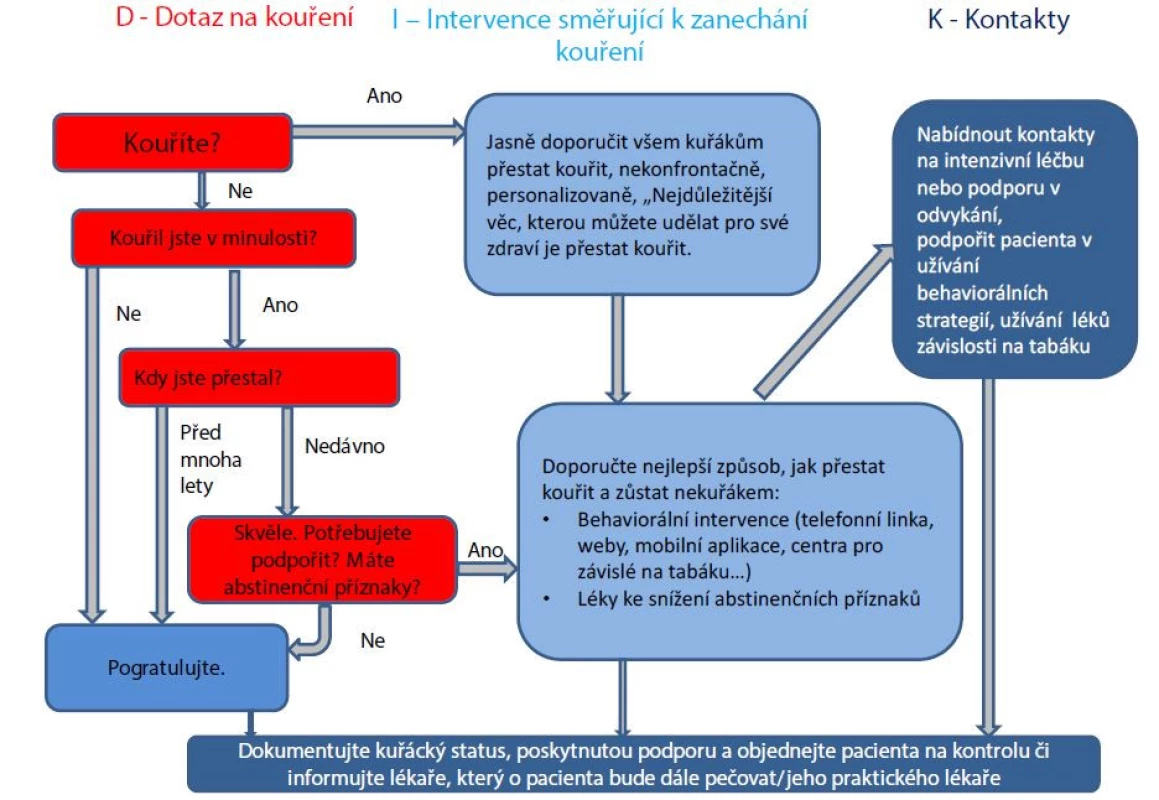
Image 2. Kde hledat pomoc – možnosti pro pacienty. Pacienti by měli mít možnost rozhodnout se pro službu, která jim nejvíc vyhovuje, případně pro různé formy podpory, a to kdykoliv. 
Obecně je za krátkou intervenci považována doba do 10 minut. Dle časových možností zdravotníka zahrnuje dotaz na nejčastější kuřácké situace a inspiraci k tomu, aby si dopředu připravil náhradní řešení, jak je prožít bez cigarety, popřípadě jak se jim vyhnout, doporučit některou z možností farmakoterapie a pozvat pacienta na kontroly, zejména v prvních týdnech a měsících. Využití principů motivačních rozhovorů zvyšuje šanci na zanechání kouření v budoucnu: základem je kolaborace, ne konfrontace; evokace vlastních důvodů proč přestat a autonomie pacienta, nikoliv autorita terapeuta (blíže tab. 5).
Table 5. Strategie motivačních rozhovorů s kuřákem (11) 
Několik možných bodů podpory: Stanovení dne D a naprostá abstinence od tohoto dne, zhodnocení předešlých zkušeností a poučení z nich (co pomohlo, co selhalo), identifikace pravděpodobných problémů, spouštěčů a řešení, jak je překonat bez cigarety, podpora přátel a rodiny.
V dokumentaci zaznamenat diagnózu „závislost na tabáku“, případně syndrom závislosti F17.2 (26). I jen uvedení kuřáckého statusu, uvedení diagnóz a poskytnuté intervence zaznamenané ve zdravotnické dokumentaci i předání informací mezi zdravotníky (např. v propouštěcí zprávě) je důležité. Tento doporučený postup by měl přispět k samozřejmému uvádění diagnózy závislosti na tabáku, a to v souladu se současnou klasifikací nemocí (nikoliv např. „nikotinismus“).
Základní diagnostické kategorie užívání tabáku podle MKN-10 jsou Závislost na tabáku F17.X, Expozice tabákovému kouři Z58.7 (environmentální, pracovní), Abúzus tabáku v anamnéze Z86.4 (pokud je klinicky relevantní důvod) – podrobně v tab. 1.
BEHAVIORÁLNÍ A PSYCHOSOCIÁLNÍ INTERVENCE
Intenzivní psychobehaviorální terapii by měl poskytovat specialista na léčbu závislosti na tabáku – vyškolený lékař, dentista, sestra, farmaceut, adiktolog, psycholog či jiný klinický pracovník. Je to dlouhodobý program, čím delší a intenzivnější, tím účinnější. U nás je standardně dostupná v Centrech pro závislé na tabáku (viz dále). Struktura intenzivní intervence v Centru pro závislé na tabáku je uvedena na webu: www.slzt.cz/struktura-intervence
Na úvod rozhovoru s pacientem je vhodné použít sebeposuzovací škálu – požádat pacienta, aby vyznačil na stupnici od 1 do 10 (1 nejméně, 10 nejvíce) odpovědi na 3 otázky:
- Jak důležité je pro mě přestat kouřit?
- Jak si věřím, že to dokážu?
- Jak jsem připraven právě teď přestat kouřit?
Během intervence můžeme vycházet z kuřácké anamnézy, zkušeností pacienta s předchozími pokusy přestat kouřit a z důvodů případného relapsu, vysvětlit princip závislosti (naučené chování/změny v mozku), snažit se o identifikaci s nekuřáctvím. Pro podporu motivace můžeme zmínit konkrétní zdravotní souvislosti kouření podle pacientova stavu včetně zlepšení psychického zdraví. Na příkladech můžeme doporučit připravit si nekuřácká řešení pro typické kuřácké situace (káva, alkohol, kuřácké prostředí, jídlo, stres, pohoda/odpočinek, čekání, v autě, v restauraci...) před tím, než se v takové situaci pacient ocitne. Pokud je to vhodné, vysvětlíme souvislosti s možným zvyšováním hmotnosti včetně dopadů na metabolismus a vlivu kouření na stres s návrhem relaxačních technik. Ptáme se na možné bariéry v odvykání, sociální podporu, kuřáky v okolí. Vysvětlíme princip fyzické závislosti a abstinenční příznaky, možnosti farmakoterapie – její doporučení bývá závěrem intervence.
PREVENCE REPAPSU
Relaps je velmi častý, kuřáci mají v průměru během života desítky neúspěšných pokusů přestat kouřit (27). Lékař může pomoci najít/shrnout výhody abstinence, pomoci řešit reziduální problémy plynoucí z odvykání, které by mohly vést k relapsu – špatnou náladu až depresivní ladění, zvyšování hmotnosti, silné nebo prolongované abstinenční příznaky, alkohol, jiné kuřáky v domácnosti, „uklouznutí“ (laps). Zdůraznit, že jediná cigareta (doutník, dýmka či podobně) může kuřáka vrátit ke kouření. Pogratulovat k abstinenci, podpořit v ní. Zhodnotit/posoudit účinnost, popř. vedlejší účinky farmakoterapie, pokud ji pacient užívá – často se jí pacienti obávají víc než kouření.
FARMAKOLOGICKÁ LÉČBA
Léky snižují abstinenční příznaky, pacient by však neměl očekávat, že mu zabrání kouřit. K tomu je vždy nutné jeho rozhodnutí a aktivní změna životního stylu a denních stereotypů. Proto je farmakologickou léčbu třeba vždy kombinovat s psychobehaviorální intervencí. Minimalizování abstinenčních příznaků umožní na počátku odvykání lépe se soustředit na nekuřácké prožívání dne.
Většina zdravotních pojišťoven na léky závislosti na tabáku přispívá z fondu prevence. Příspěvek bývá vázán na intenzivní intervenci.
Od roku 2021 je na seznamu základních léků Světové zdravotnické organizace kromě nikotinu přidán také vareniklin a bupropion, bohužel zatím nikoli cytisin (28).
Užívání doporučujeme dlouhodobé, u silně závislých 3–6 měsíců podle stavu pacienta a intenzity abstinenčních příznaků.
Vareniklin
Vareniklin (Champix, tbl 0,5 a 1 mg je parciálním agonistou acetylcholin-nikotinových receptorů, subtypu α4β2 a α7, které jsou typické pro snadný vznik závislosti a její intenzivnější formu. Je jak agonistou nikotinu – po navázání na receptory se vyplaví dopamin v nucleus accumbens (pacienti uvádějí „nepotřebuji nutně kouřit“, „necítím se bez cigaret tak mizerně“), tak i antagonistou – po vykouření cigarety se nikotin nemůže navázat na acetylcholin-nikotinové receptory, protože jsou obsazené vareniklinem, a další dopamin po potažení se tak nemůže uvolnit, nepřichází typický pocit odměny (pacienti uvádějí: „jako bych kouřil seno“, „není to ono“, „chutná to jinak“). Poločas jeho eliminace v krvi je cca 17 hodin.
Pozn. pod čarou:
Od poloviny roku 2021 trvá celosvětový výpadek přípravků Champix a Chantix, v USA či Kanadě je stále dostupný Apo-varenicline.
Champix má úvodní balení na dva týdny, kterým bychom měli začít, a pacienta zkontrolovat na konci druhého týdne (potřebuje méně kouřit, cigareta chutná jinak = lék je účinný a budeme pokračovat v léčbě). V prvním týdnu se užívá nižší dávka (0,5 mg), která se postupně zvyšuje, a to kvůli nejčastějšímu nežádoucímu účinku – nauzee (do 30 minut po spolknutí). Proto radíme užívat po jídle, ne nalačno, a řádně zapít. Mírnou nauzeu udává kolem 30 % pacientů, ale většinou během několika týdnů odezní. Nauzea je přičítána aktivitě na acetylcholin-nikotinových receptorech centrálně a periferně. Od druhého týdne se pokračuje dávkou 1 mg dvakrát denně a teprve na této plné dávce se přestává kouřit. Vareniklin může způsobovat také nespavost a neobvyklé sny – v tom případě pomůže užití druhé tablety odpoledne namísto večer před spaním. V randomizovaných kontrolovaných studiích nebylo prokázáno ani zvýšené kardiovaskulární riziko (29) ani výskyt neuropsychiatrických symptomů, a to ani v rozsáhlých studiích (30).
Vareniklin ztrojnásobuje úspěšnost odvykání v závislosti na míře intervence. Nemá žádné lékové interakce, vylučuje se z 92 % nemetabolizován močí (pouze v případech pokročilé renální insuficience nutno snížit dávku na 1 mg denně). Není doporučeno podávat jej v těhotenství, protože na toto téma neexistují studie. Blíže viz příbalový leták. Je vázaný na recept bez preskripčního omezení.
Pozn.: Od poloviny roku 2021 trvá celosvětový výpadek přípravků Champix a Chantix, v USA či Kanadě je stále dostupný Apo-varenicline.
Cytisin
Cytisin (Defumoxan tbl 1,5 mg) je extrahován ze štědřence odvislého (zlatého deště). Od roku 2020 je u nás opět dostupný ve výše uvedeném přípravku. Váže se na acetylcholin-nikotinové receptory (α4β2 a α7) podobně jako vareniklin, pro jehož vývoj byl cytisin inspirací, je tedy také jejich parciálním agonistou. Působí však krátkodoběji (eliminační poločas 4,8 hodin) a užívá se proto v intervalech od 2 do 12 hodin. V klinické praxi však doporučujeme užívání jak častější, zejména u významně závislých, tak i dlouhodobější, 3–6 měsíců alespoň v udržovací dávce 1 až 2 tablety denně. Také zanechání kouření nemusí být do 5. dne, jak uvádí příbalový leták – je to optimální, ne vždy možné a je škoda, když kuřák kvůli nedodržení tohoto data přeruší užívání a svůj pokus ukončí. Blíže příbalový leták. Cytisin je volně prodejný v lékárnách.
Náhradní terapie nikotinem
Principem náhradní nikotinové terapie (NTN) je nahrazení nikotinu z jiného zdroje než z tabáku. V Česku je na trhu náplast (Nicorette 10, 15 a 25 mg/16 hod a Niquitin 14 a 21 mg/24 hod) a orální formy – žvýkačka (Nicorette 2 a 4 mg, Niquitin 4 mg), pastilky (Nicorette 4 mg, Niquitin 4 mg) a orální sprej (Nicorette 150× 1 mg), variace forem a příchutí se ale mění a je třeba sledovat současnou situaci. V zahraničí existují i další formy NTN.
Přípravky NTN jsou volně prodejné (v lékárnách). Spolu s behaviorální intervencí, která je základem léčby a bez které se účinnost užívání volně prodejné NTN blíží účinnosti placeba (31–33), přibližně zdvojnásobuje úspěšnost ve srovnání s placebem, účinnost jednotlivých forem se významně neliší. Náplast uvolňuje nikotin kontinuálně, ale pomaleji než ostatní formy, které naopak umožňují vnímat „peaky“ a moderovat dávkování podle okamžité potřeby. Proto se u silných kuřáků obvykle k potlačení akutní potřeby doporučuje kombinace náplastí s některou z ostatních (orálních, rychle působících) forem. Léčba by měla trvat v plné dávce minimálně 8, raději 12 i více týdnů (kratší léčba než 8 týdnů ztrácí uvedenou účinnost).
Stanovení dávky – orientačně: z náplasti se vstřebá za danou dobu (16 nebo 24 hodin) množství uvedené na obalu. U orálních forem je ale vstřebatelná většinou zhruba polovina uvedeného množství, navíc vstřebávání závisí na pH a technice užívání. Nikotin se vstřebává při lehce zásaditém pH (kolem 8,5), proto současně s orální formou NTN je doporučeno nejíst ani nepít, zejména ne kyselé. U žvýkaček je důležité dodržet způsob žvýkání: několikrát jen nakousnout, jakmile začne pálivý pocit, odložit na zhruba minutu pod jazyk nebo za dáseň, pak opakovat. Při příliš rychlém žvýkání pacient nikotin spolyká – tvoří se více slin, pálí v krku, může mít nauzeu a škytavku, navíc v žaludku je kyselé prostředí. Není to tedy klasická žvýkačka (anglicky nicotine gum, nikoliv nicotine chewing gum). Pro orientaci je dobré si uvědomit, že kuřák vstřebá z jedné cigarety typicky kolem 1 mg, ale také až 2–3 mg nikotinu, podle intenzity kouření (počtu a délky potažení, hloubky vdechnutí, doby zadržení v plicích) a to bez souvislosti s druhem cigarety. Proto také od roku 2016 na obalech tabákových výrobků není údaj o obsahu nikotinu a dalších látek. Roli hraje i individuální metabolismus nikotinu.
Proto je vhodné pacienta pozvat na kontrolu asi týden po zahájení léčby NTN: pokud má abstinenční příznaky, je dávka nikotinu nízká. Předávkování bývá vzácnější a pacient je snadno pozná sám (palpitacemi, návaly horka podobně jako při „překouření“), většinou však během léčby bývá poddávkovaný (absurdně se obává vedlejších účinků NTN, je drahé, užívání ho obtěžuje).
Jako kontraindikace NTN jsou nejčastěji uvedeny akutní kardiovaskulární onemocnění, těhotenství nebo dětský věk – NTN je však vždy méně nebezpečná než kouření, a proto je indikována pro všechny kuřáky závislé na nikotinu, kteří nemohou přestat bez léčby, s opatrností u recentních kardiovaskulárních příhod, nestabilní anginy pectoris a arytmií. Rovněž dlouhodobá léčba (měsíce i roky) je vždy lepší než kouření.
NTN je vhodná také k potlačení abstinenčních příznaků během krátkodobé abstinence – např. v letadle, během hospitalizace, nejčastěji pro jednoduchou aplikaci ve formě náplasti.
Bupropion
Bupropion (Elontril tbl., Bupropion Neuraxpharm 150 a 300 mg) se původně používal jen jako antidepresivum. Inhibice zpětného vychytávání noradrenalinu a dopaminu nevysvětluje zcela sníženou potřebu kouřit – přesný mechanismus jeho působení při odvykání dosud není znám. Je však jako jediné antidepresivum indikován pro léčbu závislosti na tabáku také u pacientů bez deprese. Jeho účinnost (cca zdvojnásobení abstinence podobně jako NTN) se příliš neliší podle míry závislosti, historie deprese nebo alkoholismu.
Bupropion se začíná užívat 1–2 týdny před dnem zanechání kouření v dávce 1 tableta (150 mg) ráno. Po týdnu se dávka upraví u většiny pacientů na 300 mg/den. Bupropion je vázán na recept, s příspěvkem zdravotní pojišťovny (v indikaci deprese však může být předepsán jen psychiatrem, neurologem a sexuologem).
Mezi jeho kontraindikace patří především křečové stavy typu epilepsie, bipolární afektivní porucha, anamnéza bulimie či anorexie a současné užívání inhibitorů MAO – v případě současné psychiatrické farmakoterapie je vhodné vždy konzultovat ošetřujícího lékaře. Bupropion není doporučeno podávat v těhotenství.
Kombinovaná farmakoterapie
Kombinace léků jsou vhodné zejména po předchozím selhání monoterapie, při stále trvajících abstinenčních příznacích, u silně závislých či po předchozích neúspěšných pokusech. Nejčastější kombinací je nikotinová náplast s některou z ústních forem nikotinu, dále bupropion s nikotinem či bupropion s vareniklinem. Kombinovat vareniklin s nikotinem je možné rovněž, zejména u silně závislých, úspěšnost léčby se zvýší, i když se prokázala možná vyšší pravděpodobnost nauzey či nespavosti. Kombinace vareniklinu s cytisinem není popsaná ani logická.
MÍRNĚNÍ ŠKOD V UŽÍVÁNÍ TABÁKU/NIKOTINU
Mírnění škod (harm reduction – HR) je extrémně kontroverzní téma, liší se názory, zda je vítězstvím, nebo prohrou kontroly tabáku. Nikotin dostupný bez zplodin spalování je nepochybně méně rizikový než nikotin v kouři. Kromě míry rizika je třeba zvážit také otázku závislosti – tu může rychle se vstřebávající nikotin způsobit, udržovat či prohlubovat.
Ideální je nezačít kouřit ani užívat nikotin. Pokud někdo kouří nebo užívá nikotin, je ideální přestat. Bohužel realita je jiná. Existuje mnoho kuřáků, kteří nejsou schopni nebo nechtějí přestat užívat nikotin. Pro ně je nikotin bez kouře jistě snížením rizika. Nelze jej však v žádné formě doporučit nekuřákům včetně dětí.
Každý týden jsou publikovány desítky prací na téma HR v užívání tabáku/nikotinu, často se zcela kontroverzními závěry. Někdy se zaměňuje vliv kouření a vliv nikotinu či elektronické cigarety (EC) se zahřívaným tabákem. Jindy není zohledněné poškození zdraví způsobené kouřením předtím, než začalo užívání EC, jsou použity nereálné metody in vitro a podobně (34).
Kliničtí pracovníci by měli informovat kuřáky o možnostech léčby závislosti na tabáku první linie a v co nejvyšší možné míře ji podle svých možností nabízet těm kuřákům, kteří nedokázali přestat kouřit jinak. Pokud se ale pacientovi nepodaří přestat ani při intenzivní aplikaci léčby založené na důkazech, je příjem nikotinu bez několika tisíc toxických látek kouře méně rizikovým řešením než kouření.
České toxikologické informační středisko zaznamenalo v roce 2020 jen několik desítek hovorů (nikoli skutečných intoxikací) ohledně možné intoxikace nikotinem z tekutiny EC (35).
Žádná forma tabáku však není „zdravější“ – můžeme mluvit jen o nižší toxicitě, nižším riziku v porovnání s inhalováním kouře. Nižší zdravotní riziko neznamená riziko nulové, navíc riziko vzniku závislosti může být stejné, ne-li vyšší (36, 37).
HR spočívá v užívání výrobků na bázi nikotinu, a to bez hoření (kouře). Mohou být zahřívané či nezahřívané, případně hybridní (zahřívaný tabák + tekutina s nikotinem) s tím, že výrobky zahřívaného/nahřívaného tabáku jsou, pokud jde o riziko, hraniční (tab. 6). Všechny formy nikotinu ale mohou vyvolat, udržovat nebo prohlubovat závislost.
Table 6. Méně rizikové formy nikotinu 
Bezdýmný tabák je tabák, který se nespaluje – aplikuje se do nosu (šňupací) nebo do úst (orální). Orální je ve formě žvýkacího tabáku nebo porcovaného tabáku (švédská verze snus). Porcovaný tabák je v EU zakázaný od roku 1992 s výjimkou Švédska, ale je na trhu například online. Porcovaný tabák zahrnuje širokou škálu výrobků s různým obsahem toxických látek, nejméně rizikový je švédský snus s nízkým obsahem tabákově specifických nitrosaminů.
Elektronické cigarety (EC) se nekouří, ale vapují. Jsou to zařízení, v nichž se zahřívá hydrofilní tekutina (roztok, angl. liquid) na teplotu přes 100 °C za vzniku aerosolu, nikoliv kouře. Z toho logicky plyne významně menší riziko v porovnání s kouřením. Tekutinu tvoří většinou propylenglykol, glycerin, voda, příchutě a nikotin – případně jsou k dispozici náplně i bez nikotinu. Pod e-cigaretami je možné zahrnout širokou škálu výrobků (v Česku stovky značek), v naprosté většině je však jejich zdravotní riziko v porovnání s kouřením minimální (38). Pokud jde o závislost, mohou ji udržovat, způsobovat i prohlubovat – záleží na rychlosti a množství vstřebávání nikotinu, nejúčinnější je ve formě solí (např. Juul). Podle přehledu (39) existuje střední úroveň důkazů o jejich účinnosti při odvykání kouření, ze stovek publikovaných studií však bylo možné kvůli nedostatečně popsané metodice hodnotit jen několik prací.
Vapování je široký pojem, který zahrnuje vdechování výparů zahřívaných substancí. Patří sem tedy elektronické cigarety, ale i např. vapování olejnatých látek s výtažky marihuany. Právě tyto oleje, respektive přidávaná zahušťovadla (acetát vitaminu E), byly příčinou „epidemie“ poškození plic v USA v létě 2019, které způsobily přes 60 úmrtí. Připomeňme, že stejný počet lidí zemře v USA na následky kouření během jedné hodiny (40, 41).
Zahřívaný/nahřívaný tabák: tyto výrobky na rozdíl od elektronických cigaret skutečně obsahují tabák (např. IQOS, GLO, PLOOM). Tyčinky podobné cigaretě se vkládají do pouzdra, které se nabíjí a zapnutím se tyčinka zahřeje na teplotu kolem 350 °C, tedy těsně pod teplotu hoření. Vznikající výpary jsou již více cítit než aerosol elektronických cigaret a obsahují také více toxických látek, některých o desítky procent méně než kouř cigarety, jiných ale naopak více (42). Závislost může zahřívaný tabák udržovat, způsobovat i prohlubovat. Podle našich klinických zkušeností se jedná o vysoce návykovou formu nikotinu: časté jsou případy pacientů, kteří přešli z cigaret na zahřívaný tabák a zbavovali se jej obtížněji než předtím cigaret. V USA je registrován jako výrobek s modifikovaným (nikoli nižším) rizikem. Agresivní marketing na sociálních sítích zejména cílený na mladé prezentuje tyto výrobky jako zdravý životní styl, s čímž jistě nelze souhlasit. Pokud jde o snížení rizika, jsou tyto výrobky na pomezí rizika kouření.
Existují i hybridní výrobky kombinující zahřívaný tabák a tekutinu s nikotinem (GLO, IQOS).
Nikotinové sáčky se vkládají do úst (např. Lyft, Zyn a další). Neobsahují tabák, jsou různého typu. Zdravotní riziko nikotinových sáčků je minimální, podobné NTN, mohou ovšem udržovat/způsobovat/prohlubovat závislost.
Redukce počtu cigaret: má smysl jednak pouze za současné farmakoterapie, která zabrání kompenzačnímu kouření (menší počet cigaret kouřený intenzivněji, aby bylo dosaženo obvyklé dávky nikotinu), jednak jen po omezenou dobu (týdny, maximálně měsíce), vždy s cílem abstinence.
Do oblasti harm reduction v žádném případě nepatří kouření vodní dýmky (vodnice, shisha, hookah, narghile). Naopak vzhledem k nízké teplotě spalování je její kouř velmi koncentrovaný, objem potažení až dvojnásobný (120 ml) v porovnání s cigaretou. Dávka produktů spalování (CO, dehty) z jedné cca hodinové seance může odpovídat několika desítkám cigaret a poměrně časté jsou hraniční klinické otravy oxidem uhelnatým, což bývá mylně vnímáno jako příjemně omamný vliv vodní dýmky. Při sdílené vodní dýmce se i při výměně náustku snadno šíří infekční onemocnění (špatná hygiena trubice, nedostatečná výměna vody).
SPECIFICKÉ SKUPINY KUŘÁKŮ
Těhotné ženy
Prevalence kouření v graviditě v posledních desetiletích klesá, ale v Česku podle studií kouří 6–24 % těhotných (43), spodní hranice tohoto rozmezí platí pro kouření po celou dobu těhotenství.
Všechny těhotné by měly dostat jasné informace o riziku kouření pro jejich plod, včetně kouření pasivního, a kuřačky jasné doporučení přestat kouřit. Pokud ošetřující gynekolog nemá sám čas na intervenci, měl by doporučit specializovanou léčbu, jak je uvedeno výše. Primárně je v těhotenství doporučena intenzivní psychobehaviorální intervence, ale pokud kuřačka není schopna přestat bez medikace k potlačení abstinenčních příznaků, znamená NTN vždy menší riziko než kouření. „Každá cigareta poškozuje“ platí v těhotenství naplno včetně nulové expozice pasivnímu kouření (44).
Při posuzování kuřáckého statusu u těhotných je doporučeno pokládat otázky s výběrem odpovědí (11):
Které z následujících tvrzení nejlépe vystihuje vaše kouření cigaret?
- Teď kouřím pravidelně; přibližně stejně jako před zjištěním, že jsem těhotná.
- Teď kouřím pravidelně, ale co jsem zjistila, že jsem těhotná, kouřím méně.
- Kouřím příležitostně, ne denně.
- Přestala jsem kouřit, jakmile jsem zjistila, že jsem těhotná.
- V době, kdy jsem zjistila, že jsem těhotná, jsem nekouřila a nekouřím ani teď.
Prakticky polovina žen se ke kouření vrací do půl roku po porodu (45). Prevence relapsu je tedy velmi důležitou součástí léčby závislosti na tabáku u těhotných.
Adolescenti
Intervence účinné u dospělých by měly být s příslušnou modifikací aplikovány i na mládež, výsledky farmakoterapie jsou nejasné. Závislost na tabáku u adolescentů patří k syndromu rizikového chování v dospívání a bývá propojena s ostatními součástmi tohoto komplexu. Prevenci a léčbu závislosti na tabáku je v tomto věku třeba zaměřit na celý komplex rizikového chování a jeho příčiny (46).
Onkologičtí pacienti
I po onkologické diagnóze je třeba doporučovat odložení cigaret i nulovou expozici tabákovému kouři.
Kouření po onkologické diagnóze významně:
- snižuje účinnost radiační léčby i chemoterapie, a naopak zvyšuje jejich komplikace;
- zpomaluje hojení ran a zvyšuje komplikace chirurgické léčby;
- zvyšuje riziko sekundární malignity;
- významně zkracuje dobu přežití a zhoršuje kvalitu života (47).
Kardiologičtí pacienti
Kouření je zodpovědné asi za 15 % kardiovaskulárních (KV) nemocí. Přestat kouřit je nejúčinnější intervence v kardiologii – kardiovaskulární riziko klesne v řádu dnů o třetinu, po roce o polovinu (48, 49). Přesto přibližně 20 % pacientů kouří nadále i po KV příhodě (50). Důležitá je i nulová pasivní expozice tabákovému kouři. Kouření působí komplexně – zhoršuje většinu kardiovaskulárních rizikových faktorů. Kardiovaskulární riziko zvyšuje i malá dávka tabákového kouře včetně kouření pasivního, již po několika minutách v zakouřeném prostředí jsou prokazatelné cévní změny a po uzákonění nekuřáckých vnitřních prostor klesl v takových zemích výskyt akutních koronárních syndromů řádově o několik procent (51).
Vliv nikotinu na kardiovaskulární systém nelze přehlížet, může přispívat k farmakologickým procesům, souvisejícím s akutními KV příhodami i podpoře aterosklerózy. Sympatomimetický efekt může souviset s tachykardii či arytmii, což je třeba zohlednit zejména u KV pacientů. Ve studiích s NTN však nebylo prokázáno zvýšení závažných KV příhod (51). Stejně jako vareniklin nebo bupropion, ani NTN nezvyšuje KV riziko (29).
Diabetici
Kouření zhruba zdvojnásobuje riziko vzniku diabetu mellitu 2. typu, zhoršuje inzulinovou rezistenci, průběh diabetu mellitu, zvyšuje riziko albuminurie a snižuje účinnost léčby, poškozuje cévy, přičemž jeho vliv se násobí, takže kombinované riziko cévních komplikací kouřících diabetiků je zhruba 14× vyšší, zhoršuje hojení ran (diabetickou nohu), zvyšuje riziko cévních komplikací včetně selhání ledvin, zvyšuje riziko retinopatie, neuropatie. Léčba závislosti na tabáku má být standardem diabetologické péče (52).
Psychiatričtí pacienti
Kouří zhruba 2–3× častěji než běžná populace, navíc bývají více závislí (intenzivnější kouření, větší spotřeba cigaret). Nemoci způsobené užíváním tabáku jsou nejčastější příčinou jejich úmrtí, např. schizofrenikům zkracují život v průměru o 25 let. I když potažení z cigarety znamená krátkodobý pocit zlepšení nálady, kouření psychiatrická onemocnění dlouhodobě zhoršuje, a to včetně deprese, bipolární afektivní poruchy, úzkostných poruch či schizofrenie. Navíc snižuje účinnost řady psychofarmak.
Také mezi psychiatricky nemocnými kuřáky si většina přeje přestat. Úspěšnost léčby závislosti na tabáku bývá sice nižší než u jiných kuřáků, často potřebují intenzivnější a dlouhodobější léčbu, jak psychobehaviorální, tak farmakologickou, ale zanechání kouření je zásadním přínosem pro fyzické a (navzdory zažitým mýtům) i psychické zdraví. Nekuřácká psychiatrická oddělení jsou benefitem jak pro personál, tak pro pacienty – ovšem za předpokladu farmakologického pokrytí abstinenčních příznaků, nejčastěji nikotinovou náplastí, která je spojena s jednoduchou aplikací a netřeba při ní zvažovat kontraindikace, je-li její alternativou kouření, protože čistý nikotin je vždy méně rizikový než nikotin z tabákového kouře (53). Některá naše pracoviště již také nekuřácké prostředí nabízejí a podporují (54).
Rovněž pacienti léčení pro jiné závislosti mají 2–3× vyšší prevalenci kouření než běžná populace (tj. 70–90 %) a léčba závislosti na tabáku by jim měla být nabízena současně s léčbou jiné závislosti (v nekuřáckém prostředí, nekuřáckým personálem, s farmakologickým pokrytím abstinenčních příznaků), jak již některá pracoviště nabízejí (55). Zvýší se tak úspěšnost léčby jiných závislostí. Navíc vareniklin potlačuje abstinenční příznaky např. závislosti na alkoholu (56). Vhodným vodítkem pro léčbu závislosti v adiktologii může být Škála léčby závislosti na tabáku v adiktologii (57).
Pacienti s CHOPN
Těžko je možné vdechovat více znečištěný vzduch než tabákový kouř, 80–90 % pacientů s CHOPN jsou kuřáci. Nekuřáctví je základní podmínkou léčby CHOPN. Pacienti by však měli mít adekvátní očekávání – vědět, že ani po odložení cigaret se nemusí jejich nemoc zlepšit, ale zpomalí se její progrese.
Pacienti před plánovaným chirurgickým zákrokem
Ideální je přestat kouřit nejméně 4–8 týdnů před chirurgickým zákrokem – znamená to kratší hospitalizaci, méně pooperačních komplikací, rychlejší hojení (58). Verifikované vyloučení aktivní expozice tabákovému kouři (kotinin v krvi) by mělo být součástí vyšetření potřebných k zařazení na čekací listinu transplantací.
Osoby s nízkým socioekonomickým statusem
Vysoká prevalence závislosti na tabáku bývá u osob s nízkým socioekonomickým statusem. Je třeba zohlednit jejich specifika jako nízkou dostupnost internetu a mobilních technologií, rozdílné motivace, jazykové bariéry, úroveň vzdělání, kuřácké prostředí, stres a podobně. Podobně by bylo třeba speciálních programů pro bezdomovce, vězně, mladistvé z výchovných ústavů a další populace s vysokou prevalencí kouření.
CENTRA PRO ZÁVISLÉ NA TABÁKU
V Česku fungují specializovaná centra pro závislé na tabáku, většinou na pneumologických, kardiologických nebo interních klinikách.
Pracuje v nich minimálně jeden vyškolený lékař a jedna sestra – kurzy České lékařské komory jsou garantované Společností pro léčbu závislosti na tabáku. Nabízejí diagnostiku, základní klinické vyšetření včetně návaznosti na indikované klinické obory a řešení komorbidit, intenzivní psychosociální a behaviorální intervence, indikují farmakoterapii a dlouhodobě dispenzarizují kuřáky, kteří chtějí přestat kouřit (25). Poskytují rovněž informace, které se týkají užívání tabáku. Aktuální kontakty jsou dostupné na webu: www.slzt.cz Tato léčba je s ohledem na náklady jednou z nejefektivnějších intervencí v medicíně (59–64).
SPOLEČNOST PRO LÉČBU ZÁVISLOSTI NA TABÁKU
Společnost pro léčbu závislosti na tabáku (SLZT) sdružuje lékaře, sestry a další zdravotníky, kteří se aktivně zabývají léčbou závislosti na tabáku. V rámci postgraduálních vzdělávacích akcí školí lékaře, sestry a další v léčbě závislosti na tabáku. Iniciovala vznik Center pro závislé na tabáku a vede jejich databázi a průběžné doškolování, podílí se i na školení Center odvykání kouření v lékárnách ve spolupráci s Českou lékárnickou komorou či doporučených postupech pro sestry a jejich školení ve spolupráci s Českou asociací sester.
Zdravotní sestry jsou nejpočetnější profesní skupinou ve zdravotnictví. Pokud by každá sestra pomohla přestat kouřit za rok jen jednomu kuřákovi, znamenalo by to každoročně cca 80 000 bývalých kuřáků. Sestry mají často bližší možnost kontaktu s pacientem než lékař. Aktuální aktivity a doporučený postup pro sestry viz Sesterská sekce Společnosti pro léčbu závislosti na tabáku (www.slzt.cz/sesterska-sekce) včetně doporučeného postupu pro sestry. Více informací a kontaktů na webu: www.slzt.cz (tab. 7)
Table 7. Podpora odvykání kouření 
PROJEKT NEKUŘÁCKÝCH NEMOCNIC
Nekuřácká nemocnice je mezinárodní projekt zaštítěný Global Network for Tobacco-Free Healthcare Services (GNTH) podporovaný WHO i MZ ČR. Každá nemocnice, která má zájem o zavádění nekuřáckých opatření, může zdarma vstoupit do české pobočky této mezinárodní sítě a postupně plnit doporučené standardy. Nemocnice si sama určuje své prioritní cíle a hodnotí své pokroky. Bližší informace včetně přístupového dopisu a sebehodnotícího dotazníku jsou dostupné na webu: www.slzt.cz/nekuracke-nemocnice
ZÁVĚR
Léčba závislosti na tabáku je ekonomicky velmi výhodná (65) a měla by být nabízena a dostupná stejně jako léčba jiných nemocí. Navíc cca 10 % nákladů zdravotních pojišťoven připadá na nemoci způsobené kouřením, globálně jsou celkové náklady společnosti/státu na škody způsobené užíváním tabáku téměř 2 % HDP, v regionu střední Evropy dokonce kolem 3 % HDP – patří mezi ně nejen náklady na zdravotní péči, ale i prokouřená pracovní doba, ztráta ekonomicky aktivní části života, nižší produktivita, sociální náklady, požáry i další ztráty (66).
Použité zkratky
ATTUD Association for the Treatment of Tobacco Use and Dependance
DSM-V Diagnostický a statistický manuál Americké psychiatrické společnosti, 5. vydání
FCTC WHO Framework Convention on Tobacco Control (Rámcová úmluva WHO o kontrole tabáku)
HDP hrubý domácí produkt
KVO kardiovaskulární onemocnění
MAO monoaminooxidáza
NCSSCT National Centre for Smoking Cesssation and Training (UK)
NICE National Institute for Health and Care Excellence (UK)
MKN-10 Mezinárodní statistická klasifikace nemocí a přidružených zdravotních problémů, 10. decenální revize
NRT, NTN nicotine replacement therapy, náhradní terapie nikotinem
WHO Světová zdravotnická organizace
Adresa pro korespondenci:
prof. MUDr. Eva Králíková, CSc.
Centrum pro závislé na tabáku, 3. interní klinika 1. LF UK a VFN
Karlovo nám. 32, 128 00 Praha 2
e-mail: eva.kralikova@lf1.cuni.cz
Sources
- Peto R, Lopez AD, Pan H et al. Mortality from smoking in developed countries 1950-2020. Updated September 2015. Oxford University Press, 2020. Dostupné na: www.ctsu.ox.ac.uk/~tobacco
- Csémy L, Dvořáková Z, Fialová A a kol. Národní výzkum užívání tabáku a alkoholu v České republice 2020 (NAUTA). Státní zdravotní ústav, Praha, 2021. Dostupné na: www.szu.cz/uploads/documents/szu/aktual/nauta_2020.pdf
- Eurobarometer 506. Attitudes of Europeans towards tobacco and electronic cigarettes. European Commission, Brusel, 2021. Dostupné na: https://ec.europa.eu/commfrontoffice/publicopinion/index.cfm/survey/getsurveydetail/instruments/special/surveyky/2240
- World Health Organization. Guidelines for implementation of Article 14 of the WHO Framework Convention on Tobacco Control (Demand reduction measures concerning tobacco dependence and cessation). WHO, 2010. Dostupné na: www.who.int/fctc/guidelines/adopted/article_14/en
- Mezinárodní smlouva č. 71/2012 Sb. Sdělení Ministerstva zahraničních věcí o sjednání Rámcové úmluvy Světové zdravotnické organizace o kontrole tabáku. Dostupné na: www.zakonyprolidi.cz/ms/2012-71
- American Psychiatric Association. Diagnostic and Statistical Manual of Mental Disorders, 5th Edition. APA, Washington, DC, 2013. Dostupné na: www.psychiatry.org/practice/dsm
- Rolle-Lake L, Robbins E. Behavioral risk factor surveillance system. StatPearls Publishing, Treasure Island, 2022.
- Hughes JR. Minnesota Tobacco Withdrawal Scale-Revised. Dostupné na: www.med.uvm.edu/docs/behavior_rating_scale_self/behavior-and-health-documents/behavior_rating_scale_self.pdf?sfvrsn=372e8344_2
- Fagerström K. Determinants of tobacco use and renaming the FTND to the Fagerström test for cigarette dependence. Nicotine Tob Res 2012; 14(1): 75–78.
- West R, Hajek P, Stead L et al. Outcome criteria in smoking cessation trials: proposal for a common standard. Addiction 2005; 100(3): 299–303.
- Fiore MC, Jaén CR, Baker TB et al. Treating Tobacco Use and Dependence: 2008 Update. Clinical Practice Guideline. US Department of Health and Human Services, Rockville, 2008. Dostupné na: www.ncbi.nlm.nih.gov/books/NBK63952
- Brown J, Beard E, Kotz D et al. Real-world effectiveness of e-cigarettes when used to aid smoking cessation: a cross-sectional population study. Addiction 2014; 109(9): 1531–1540.
- Cahill K, Stevens S, Perera R, Lancaster T. Pharmacological interventions for smoking cessation: an overview and network meta-analysis. Cochrane Database Syst Rev 2013; 5: CD009329.
- Hartmann-Boyce J, Stead LF, Cahill K et al. Efficacy of interventions to combat tobacco addiction: Cochrane update of 2013 reviews. Addiction 2014; 109(9): 1414–1425.
- Králíková E, Kmeťová A, Štěpánková L et al. Fifty-two-week continuous abstinence rates of smokers being treated with varenicline versus nicotine replacement therapy. Addiction 2013; 108(8): 1497–1502.
- Royal Australian College of General Practitioners. Supporting Smoking Cessation. A Guide for Health Professionals, revision 2020. RACGP, 2020.
- The New Zealand Guidelines to Help People to Stop Smoking, update 2021. Ministry of Health, Wellington, 2021. Dostupné na: www.health.govt.nz/publication/new-zealand-guidelines-helping-people-stop-smoking-update
- National Institute for Health and Care Excellence. Stop smoking interventions and services. NICE guideline [NG92]. NICE, 28. 3. 2018. Dostupné na: www.nice.org.uk/guidance/ng92
- The National Centre for Smoking Cessation and Training. Dostupné na: www.ncsct.co.uk
- Association for the Treatment and of Tobacco Use and Dependence. Dostupné na: www.attud.org
- Action on Smoking and Health. Dostupné na: https://ash.org/programs/resources
- Smoking Cessation Leadership Centre. Dostupné na: https://smokingcessationleadership.ucsf.edu
- Hurt RD, Ebbert JO, Hays JT, McFadden DD. Treating tobacco dependence in a medical setting. CA Cancer J Clin 2009;59(5): 314–326.
- Králíková E, Češka R, Pánková A a kol. Doporučení pro léčbu závislosti na tabáku. Vnitřní lékařství 2015; 61(Suppl. 1): 1S4–1S15.
- Zvolská K, Králíková E. Centra pro závislé na tabáku v ČR v roce 2016. Časopis lékařů českých 2017; 156(1): 19–23.
- Centre of Excellence for Health Systems Improvement. Documenting, coding & billing for tobacco dependence treatment. A guide to maximizing reimbursement. HSI, 2018. Dostupné na: www.tobaccofreeny.org/images/hsi/Resources/Documenting-Coding-Billing-For-Tobacco-Dependence-Treatment.pdf
- Chaiton M, Diemert L, Cohen JE et al. Estimating the number of quit attempts it takes to quit smoking successfully in a longitudinal cohort of smokers. BMJ Open 2016; 6(6): e011045.
- World Health Organization. Two new tobacco cessation medicines added to the WHO essential medicines list, WHO, 5. 11. 2021. Dostupné na: www.who.int/news/item/05-11-2021-two-new-tobacco-cessation-medicines-added-to-the-who-essential-medicines-list
- Benowitz NL, Pipe A, West R et al. cardiovascular safety of varenicline, bupropion, and nicotine patch in smokers: a randomized clinical trial. JAMA Intern Med 2018; 178(5): 622–631.
- Anthenelli RM, Benowitz NL, West R et al. Neuropsychiatric safety and efficacy of varenicline, bupropion, and nicotine patch in smokers with and without psychiatric disorders (EAGLES): a double-blind, randomised, placebo-controlled clinical trial. Lancet 2016; 387(10037): 2507–2520.
- Kotz D, Brown J, West R et al. Real-world effectiveness of smoking cessation treatments: a population study. Addiction 2014; 109 : 491–499.
- Kotz D, Brown J, West R et al. Prospective cohort study of the effectiveness of smoking cessation treatments used in the "real world". Mayo Clinic Proc 2014; 89(10): 1360–1367.
- Jackson SE et al. Moderators of real-world effectiveness of smoking cessation aids: a population study. Addiction 2019; 114(9): 1627–1638.
- Hajat C, Polosa R, Selya A, Stein E. Critical analysis of common methodology flaws in e-cigarette surveys. Qeios, 2021. Dostupné na: www.qeios.com/read/IZGWNJ.4
- Obertová N, Navrátil T, Žák I, Zakharov S. Acute exposures to e-cigarettes and heat-not-burn products reported to the Czech Toxicological Information Centre over a 7-year period (2012-2018). Basic Clin Pharmacol Toxicol 2020; 127(1): 39–46.
- Benowitz NL, St Helen G, Liakoni E. Clinical pharmacology of electronic nicotine delivery systems (ENDS): Implications for benefits and risks in the promotion of the combusted tobacco endgame. J Clin Pharmacol 2021; 61 (Suppl 2.): S18–S36.
- Lindson-Hawley N, Hartmann-Boyce J, Fanshawe TR et al. Interventions to reduce harm from continued tobacco use. Cochrane Database Syst Rev 2016; 10: CD005231.
- Balfour DJK, Benowitz NL, Colby SM et al. Balancing consideration of the risks and benefits of e-cigarettes. Am J Public Health 2021; 111(9): 1661–1672.
- Hartmann-Boyce J, McRobbie H, Butler AR et al. Electronic cigarettes for smoking cessation. Cochrane Database Syst Rev 2021; 9(9): CD010216.
- Bates C. The outbreak of lung injuries often known as "EVALI" was nothing to do with nicotine vaping. Qeios, 2021. Dostupné na: www.qeios.com/read/ZGVHM7.2
- Králíková E. E-detektivka: klasické e-cigarety to nebyly. Hygiena 2020; 65(1): 27–28.
- St Helen G, Jacob Iii P, Nardone N, Benowitz NL. IQOS: examination of Philip Morris International's claim of reduced exposure. Tob Control 2018; 27(Suppl. 1): s30–s36.
- Šídová M, Šťastná L. Kouření v těhotenství. Adiktologie 2015; 15(2): 164–172.
- Wilhelmová R, Greiffeneggová L. Selected indicators related to smoking incidence in pregnant women in the Czech Republic. Kontakt 2019; 21(2): 181–188.
- Scheffers-van Schayck T, Tuithof M et al. smoking behavior of women before, during, and after pregnancy: indicators of smoking, quitting, and relapse. Eur Addict Res 2019; 25(3): 132–144.
- Bancej C, O'Loughlin J, Platt RW et al. Smoking cessation attempts among adolescent smokers: a systematic review of prevalence studies. Tob Control 2007; 16(6): e8.
- Shields, PG, Herbst, ES, Davis J et al. NCCN Clinical Practice Guidelines in Oncology: Smoking Cessation. Version 1.2015. NCCN, 2015
- Critchley JA, Capewell S. Mortality risk reduction associated with smoking cessation in patients with coronary heart disease: a systematic review. JAMA 2003; 290(1): 86–97.
- Twardella D, Küpper-Nybelen J, Rothenbacher D et al. Short-term benefit of smoking cessation in patients with coronary heart disease: estimates based on self-reported smoking data and serum cotinine measurements. Eur Heart J 2004; 25(23): 2101–2108.
- Kotseva K, De Backer G, De Bacquer D et al. Lifestyle and impact on cardiovascular risk factor control in coronary patients across 27 countries: Results from the European Society of Cardiology ESC-EORP EUROASPIRE V registry. Eur J Prev Cardiol 2019; 26(8): 824–835.
- Barua RS, Rigotti NA, Benowitz NL et al. ACC expert consensus decision pathway on tobacco cessation treatment: a report of The American College of Cardiology Task Force on Clinical Expert Consensus Documents. J Am Coll Cardiol 2018; 72(25): 3332–3365.
- Zvolská K, Králíková E, Škrha J. Kouření a diabetes mellitus. DMEV 2018; 21 : 9–14.
- Jones SE, Mulrine S, Clements H, Hamilton S. Supporting mental health service users to stop smoking: findings from a process evaluation of the implementation of smoke-free policies into two mental health trusts. BMC Public Health 2020; 20(1): 1619.
- Petr T, Kasal M. Zkušenosti se zaváděním nekuřácké politiky na oddělení psychiatrické péče v ÚVN. Česká a slovenská psychiatrie 2020; 116 (4): s177–182.
- Kulhánek A, Mašlaniová M. Pilotní spuštění nekuřáckého detoxifikačního oddělení Kliniky adiktologie 1. LF UK a VFN v Praze. Adiktologie v preventivní a léčebné praxi 2020; 3(2): 106–111.
- Hunt JJ, Cupertino AP, Garrett S et al. How is tobacco treatment provided during drug treatment? J Subst Abuse Treat 2012; 42(1): 4–15.
- Hunt JJ, Cupertino AP, Gajewski BJ et al. Staff commitment to providing tobacco dependence in drug treatment: Reliability, validity, and results of a national survey, Psychol Addict Behav 2014; 28(2): 389–395
- Zaki A, Abrishami A, Wong J, Chung FF. Interventions in the preoperative clinic for long term smoking cessation: a quantitative systematic review. Can J Anaesth 2008; 55(1): 11–21.
- World Bank. Curbing the epidemic: governments and the economics of tobacco control. World Bank, Washington, DC, 1999.
- Králíková E, Kmeťová A, Felbrová V et al. Centra pro závislé na tabáku v České republice v roce 2012: přehled, ekonomika. Časopis lékařů českých 2014; 153(5): 246–250.
- Mahmoudi M, Coleman CI, Sobieraj DM. Systematic review of the cost-effectiveness of varenicline vs. bupropion for smoking cessation. Int J Clin Pract 2012; 66(2): 171–182.
- Reisinger SA, Kamel S, Seiber E et al. Cost-effectiveness of community-based tobacco dependence treatment interventions: initial findings of a systematic review. Prev Chronic Dis 2019; 16: E161.
- Croghan IT, Offord KP, Evans RW et al. Cost-effectiveness of treating nicotine dependence: the Mayo Clinic experience. Mayo Clin Proc 1997; 72(10): 917–924.
- Flack S, Taylor M, Trueman P et al. NICE. Cost-effectiveness of interventions for smoking cessations. York Health Economics Consortium 2007. Final report. NICE and The University of York, 2007.
- Cromwell J, Bartosch WJ, Fiore MC et al. Cost-effectiveness of the clinical practice recommendations in the AHCPR Guideline for Smoking Cessation. JAMA 1997; 278(21): 1759–1766.
- Goodchild M, Nargis N, Tursan d'Espaignet E. Global economic cost of smoking-attributable diseases. Tob Control 2018; 27(1): 58–64.
Labels
Addictology Allergology and clinical immunology Angiology Audiology Clinical biochemistry Dermatology & STDs Paediatric gastroenterology Paediatric surgery Paediatric cardiology Paediatric neurology Paediatric ENT Paediatric psychiatry Paediatric rheumatology Diabetology Pharmacy Vascular surgery Pain management Dental Hygienist
Article was published inJournal of Czech Physicians

2022 Issue 1-
All articles in this issue
- Současné možnosti léčby monogenních syndromů periodických horeček – úloha inhibitorů interleukinu 1
- Fyziologie stárnutí
- Přispívají kliničtí farmaceuti k minimalizaci pádů pacientů ve zdravotnických zařízeních i v Česku? 10leté sledování a zkušenosti z ÚVN Praha
- Multioborová spolupráce při záchytu prvního českého případu varianty SARS-CoV-2 omikron
- Domácí transfuze v kontextu poskytování paliativní péče v Česku
- Doporučení pro léčbu závislosti na tabáku
- 17. Šonkův den
- Ohlédnutí za konferencí IZS Karlovy Vary 2021
- Odešel nestor české geriatrie docent Jiří Neuwirth
- PŘEDNÁŠKOVÉ VEČERY SPOLKU ČESKÝCH LÉKAŘŮ V PRAZE (DUBEN – ČERVEN 2022)
- Journal of Czech Physicians
- Journal archive
- Current issue
- Online only
- About the journal
Most read in this issue- Fyziologie stárnutí
- Doporučení pro léčbu závislosti na tabáku
- Přispívají kliničtí farmaceuti k minimalizaci pádů pacientů ve zdravotnických zařízeních i v Česku? 10leté sledování a zkušenosti z ÚVN Praha
- Multioborová spolupráce při záchytu prvního českého případu varianty SARS-CoV-2 omikron
Login#ADS_BOTTOM_SCRIPTS#Forgotten passwordEnter the email address that you registered with. We will send you instructions on how to set a new password.
- Career

