-
Medical journals
- Career
Komorbidity psoriázy
Authors: Spyridon Gkalpakiotis
Authors‘ workplace: Dermatovenerologická klinika 3. LF UK a FNKV, Praha
Published in: Čas. Lék. čes. 2017; 156: 119-122
Category: Review Article
Overview
Psoriáza je chronická zánětlivá dermatóza postihující kolem 2–4 % středoevropské populace. lupénka není omezena pouze na kožní povrch, ale je spojena s řadou komorbidit, jakými jsou psoriatická artritida (přibližně 25 %), Crohnova choroba, ulcerózní kolitida, Bechtěrevova choroba, psychiatrická onemocnění , nealkoholická jaterní steatóza a další složky metabolického syndromu - diabetes mellitus 2. typu, arteriální hypertenze nebo dyslipidemie. V posledních letech se objevují informace, které popisují rovněž vyšší incidenci spánkové apnoe a chronické obstrukční plicní choroby.
Klíčová slova:
psoriáza, komorbidity, metabolicky syndromÚvod
Psoriáza je chronická zánětlivá dermatóza postihující 2–4 % středoevropské populace. I když přesná etiologie není dosud známá, předpokládá se genetický podklad onemocnění, kdy u predisponovaných jedinců dojde ke spuštění patogenetických pochodů, ve kterých mají zásadní roli T lymfocyty (1). Choroba neohrožuje život pacienta přímo, má však nesporný vliv na fyzické, sociální a psychické aspekty života (2). Dle literatury jsou pacienti se středně těžkou až těžkou psoriázou řazeni na 2. místo v žebříčku negativního dopadu chorob na kvalitu života – ihned za depresí – a jejich postižení je srovnatelné s jinými závažnými onemocněními (revmatoidní artritida, malignity, choroby srdce) (3).
V současné době již víme, že lupénka není omezena pouze na kožní povrch, ale je rovněž spojena s řadou komorbidit, jakými jsou psoriatická artritida (přibližně 25 %), Crohnova choroba, ulcerózní kolitida, Bechtěrevova choroba, nealkoholická jaterní steatóza, psychiatrická onemocnění a zejména složky metabolického syndromu, tedy diabetes mellitus 2. typu, arteriální hypertenze nebo dyslipidemie, což může snížit délku života psoriatika o 3,5 až 10 let ve srovnání se zdravou populací. Přetrvávající zánětlivý proces u psoriázy indukuje systémový zánět na podkladě produkce cytokinů z adipocytů a endotelových buněk, který následně vyvolává endotelovou dysfunkci a vaskulární zánět. V posledních letech se objevují informace, které popisují rovněž vyšší incidenci spánkové apnoe a chronické obstrukční plicní choroby (4–6).
Možnosti léčby
Vzhledem k chronickému průběhu onemocnění je hlavním cílem dlouhodobá kontrola choroby, v ideálním případě dosažení úplného vymizení psoriatických ložisek. Možnosti léčby jsou lokální nebo celkové, často v kombinaci. Mezi klasické modality systémové terapie se řadí fototerapie (UVB, PUVA), metotrexát, cyklosporin a acitretin. Pokud má pacient i nějakou z výše uvedených komorbidit, snažíme se vybrat léčbu, která by mohla být účinná jak na psoriázu, tak i na konkrétní komorbiditu (7).
Biologická terapie psoriázy
Nejnovější skupinu celkově podávaných léčiv tvoří tzv. biologika. Tyto látky cíleně interferují na molekulární úrovni s patogenetickými pochody vzniku psoriázy. Biologická terapie je určena pouze pro středně závažné až závažné ložiskové formy psoriázy s postižením > 10 % povrchu těla, u kterých nebyla jiná celková terapie dostatečně účinná, případně je tato terapie kontraindikována nebo ji pacient netoleruje (8).
Biologická léčba psoriázy se donedávna dělila podle mechanismu působení do dvou skupin, nyní už do tří:
- léky blokující tumor nekrotizující faktor alfa (TNF-α) – adalimumab, etanercept, infliximab,
- léky blokující interleukin 12 a 23 (IL-12/23) – ustekinumab,
- nově i léky blokující interleukin 17 (IL-17) – secukinumab, ixekizumab (9, 10).
Některé preparáty patřící do první uvedené skupiny jsou indikované i k léčbě jiných, nedermatologických onemocnění, např. Crohnovy choroby nebo ulcerózní kolitidy, a dle výsledků klinických studií III. fáze se v léčbě Crohnovy choroby velmi slibně jeví též ustekinumab. Výhodou biologické terapie je kromě její vysoké účinnosti a dobré snášenlivosti i to, že podle dostupné literatury netlumí pouze kožní, ale také systémový zánět a tím snižuje riziko aterosklerózy (10, 11).
Psoriatická artritida
Psoriatická artritida (PsA) je velmi častá komorbidita u pacientů s psoriázou. Její výskyt se dle různých autorů udává v rozmezí od 6 do 42 %, nejčastěji kolem 25 %. Jedná se o zánětlivé revmatické onemocnění ze skupiny spondyloartritid spojené s psoriázou.
Podobně jako lupénka patří mezi geneticky podmíněná onemocnění. Geny asociované se vznikem artritidy u psoriázy jsou zejména HLA-Cw6 u pacientů s psoriázou I. typu (projevy lupénky před 40. rokem věku) a HLA-B27. Imunopatogeneze PsA a lupénky má společné cytokinové pochody. Dnes už například dobře známe dominantní roli cytokinu TNF-α v patogenezi obou chorob, což dokládá i výborná účinnost biologické terapie s preparáty proti TNF-α jak na psoriázu, tak i na psoriatickou artritidu. Podobně je tomu u monoklonální protilátky proti IL-12/23 (ustekinumab), která měla původně indikaci pouze pro léčbu psoriázy a nyní došlo k jejímu rozšíření i na léčbu PsA, což je dalším důkazem pro společné imunopatogenetické mechanismy.
Artritida se většinou objevuje až po vzniku psoriatických projevů a někdy může dojít k její manifestaci až za několik let. V 10–20 % případů však může kožním projevům předcházet. Klinicky se může projevovat jako symetrická polyartikulární forma postihující rovněž distální interfalangeální klouby rukou a nohou nebo jako asymetrická oligoartikulární, axiální či mutilující artritida (obr. 1). Axiální forma se projevuje sakroiliitidou a spondylitidou.
Image 1. Mutilující postižení kloubů u pacienta s PsA 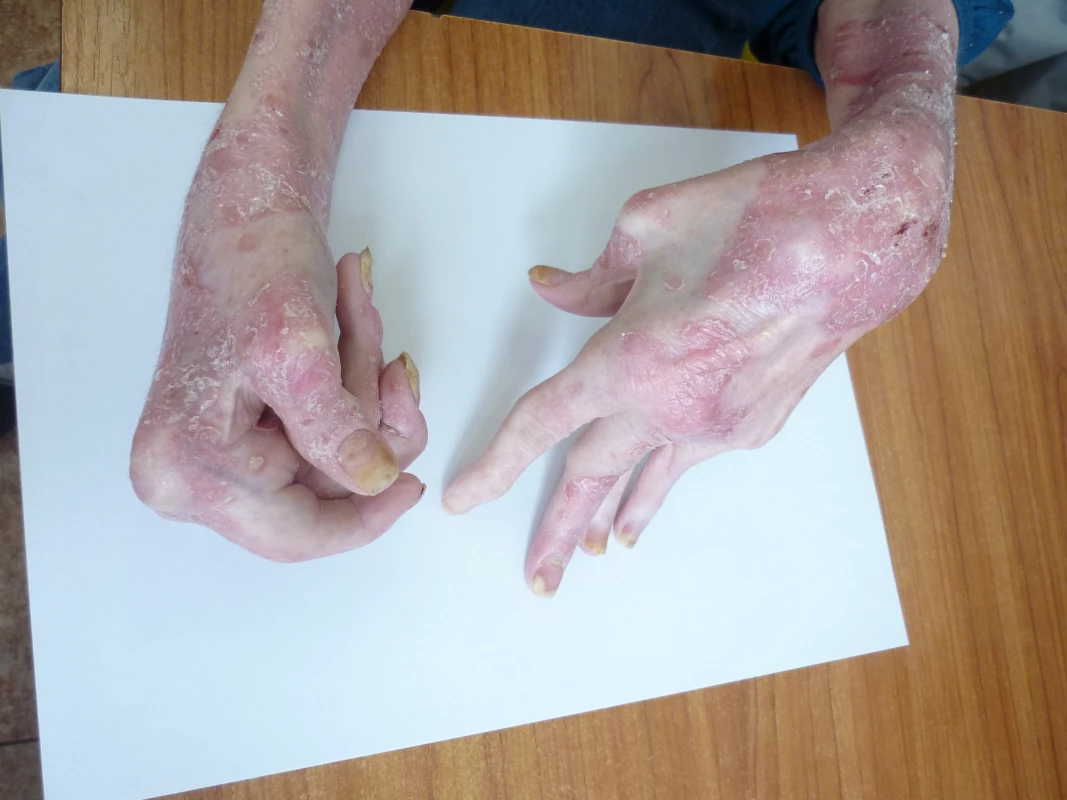
Potvrzení diagnózy patří do rukou revmatologa, ovšem prvním lékařem, který může vyřknout podezření na PsA, je často dermatolog. Proto by měl být dobře seznámen s možnými projevy psoriatické artritidy, jako je např. ranní ztuhlost trvající cca 30−60 minut s úlevou po rozcvičení se, a to zejména u pacientů s nehtovou psoriázou (12, 13). Vhodné je i používání screeningových dotazníků (např. dotazník PEST), a to 1× ročně.
Dyslipidemie
Vyšší riziko dyslipidemie nemocných s těžkou psoriázou se vysvětluje vyššími koncentracemi TNF-α a IL-1, cytokinů, které se uplatňují taktéž v patogenezi dyslipidemií (14).
Diabetes mellitus
Nemocní s psoriasis vulgaris mají zvýšené riziko vzniku diabetu mellitu. U pacientů s psoriázou je až dvojnásobně vyšší výskyt diabetu 2. typu oproti zdravé populaci (12 vs. 6,1 %) (15). V jedné studii (16) bylo v letech 1994–2005 sledováno více než 30 tisíc pacientů s anamnézou psoriázy a stejný počet kontrolních osob. Nadpoloviční většina (59 %) z 1061 pacientů, u kterých se v průběhu sledovaného období vyvinul diabetes mellitus, měla v anamnéze psoriázu.
Zajímavá informace z této studie byla, že pacienti, u kterých vznikla psoriáza až ve vyšším věku (bez rodinné anamnézy), měli vyšší riziko diabetu. Společnou etiopatogenetickou dráhou pro psoriázu a diabetes je nejspíš systémový zánět. Právě ten dokáže vyvolat tzv. inzulinovou rezistenci a dle některých autorů pro její vznik stačí i nižší stupeň zánětu. Proto se někdy setkáváme s případy, kdy pacienti trpí také diabetem, aniž by měli generalizovanou psoriázu (15). Navíc kouření, konzumace alkoholu, zvýšené hladiny C-reaktivního proteinu, nezdravé stravovací návyky a vyšší výskyt arteriální hypertenze, což nacházíme často u psoriatiků, mohou vést také ke vzniku inzulinové rezistence (16–18).
Arteriální hypertenze
Některé studie ukázaly vyšší výskyt arteriální hypertenze u pacientů s psoriázou (19). Autoři popisují, že hypertenzi spojuje s psoriázou angiotenzin II, který reguluje vaskulární tonus a stimuluje produkci zánětlivých cytokinů. Navíc tvorba endotelinu 1, jehož hladina byla korelována se závažností psoriázy, je také zvýšena působením angiotenzinu II. Dalším důvodem pro spojení mezi psoriázou a hypertenzí může být zvýšený oxidační stres u pacientů s lupénkou.
Armesto et al. ve své práci zjistili, že u nemocných s psoriázou je o 44 % vyšší riziko, že budou trpět hypertenzí, než u zdravých kontrol. V jiné prospektivní studii Qureshi et al. zjistili, že u žen s psoriázou bylo zvýšené riziko vzniku hypertenze (20).
Kardiovaskulární choroby
Psoriáza je považována za nezávislý rizikový faktor pro ischemickou chorobu srdeční (ICHS) a akutní infarkt myokardu (IM). Riziko vzniku ICHS a cévní mozkové příhody (CMP) je vyšší u pacientů s lupénkou než u zdravé populace. Vyšší riziko kardiovaskulárních chorob se vyskytuje u pacientů trpících hypertenzí, obezitou, dyslipidemií a u kuřáků. Tyto faktory často nacházíme u psoriatiků, což ještě více zvyšuje riziko ICHS. Byla popsána nejen vyšší incidence IM, tromboflebitid a cerebrovaskulárních chorob u pacientů s psoriázou, ale také vyšší mortalita (20).
Kimball et al. zkoumali riziko vzniku ischemické choroby srdeční a mozkových příhod u 1591 psoriatických pacientů v průběhu 10 let a našli významně vyšší riziko rozvoje těchto chorob u jedinců trpících lupénkou oproti zdravé populaci. Riziko pro ICHS bylo 28 % a pro CMP 11,8 % (22).
V další studii, která porovnávala riziko vzniku kardiovaskulárních onemocnění u 3236 psoriatických pacientů a 2500 zdravých dobrovolníků, byla zjištěna vyšší prevalence nejen ischemické choroby srdeční, ale i cerebrovaskulární ischemické choroby a periferních vaskulárních onemocnění u pacientů s psoriázou. Velmi zajímavé je, že odds ratio (OR) pro periferní arteriální onemocnění u pacientů s psoriázou (1,98) bylo větší než u pacientů s dyslipidemií (1,81) a kuřáků (1,78). Důležité je také sdělit, že čím je závažnější forma psoriázy, tím vyšší je riziko vzniku IM a CMP (23).
Psoriáza je spojena s vyšším rizikem aterosklerózy a vzniku kardiovaskulárních chorob nejspíše na základě chronického zánětu. To potvrzuje i fakt, že vyšší riziko IM a CMP je popsáno také u jiných zánětlivých chronických onemocnění, např. revmatoidní artritidy (24).
Psoriáza a ateroskleróza sdílejí společné zánětlivé pochody. Zejména prozánětlivé cytokiny spouštějící psoriatický zánět, včetně interferonu gamma, TNF-α, interleukinů IL-1 a IL-6, se mohou podílet na vzniku aterosklerózy a jejich projevů, jako je například akutní koronární syndrom. IL-12 a IL-23 jsou cytokiny, které se zásadním způsobem podílí na patogenezi psoriázy. Navíc tyto cytokiny aktivují TH17 a snižují funkci Treg. Tato nerovnováha již také byla popsána u akutního koronárního syndromu (25).
Nealkoholická jaterní choroba (NAFLD)
Psoriáza je spojena nejen s metabolickými poruchami, jako jsou obezita, hyperlipidemie a diabetes mellitus, ale také s chorobami jater. Mezi nejčastější onemocnění jater v západních zemích se řadí nealkoholická jaterní choroba (NAFLD) postihující až jednu třetinu celkové populace a ještě častěji pacienty s psoriázou. Považuje se za jaterní příznak metabolického syndromu. U psoriázy je popsán výskyt od 47 do 59 % (26).
Gisondi et al. potvrdili, že prevalence NAFLD je vyšší u pacientů s psoriázou než u kontrolní skupiny (44 vs. 26 %) (27). Dobrým nástrojem pro její včasné odhalení je skóre NAFLD (http://NAFLDscore.com) – neinvazivní skórovací systém, který na podkladě věku, BMI, přítomnosti cukrovky a laboratorních hodnot ALT, AST, albuminu a počtu trombocytů dokáže odhadnout riziko jaterní fibrózy.
Existují hypotézy, že prozánětlivé cytokiny jako TNF-α, IL-6 a adipokiny jsou nadměrně exprimované u pacientů s psoriázou a mohou být společnými prostředníky mezi inzulinovou rezistencí a NAFLD. Navíc psoriatičtí pacienti s nealkoholickou jaterní steatózou mají často vyšší hladinu CRP, závažnější formu psoriázy a trpí častěji metabolickým syndromem (27).
Diagnostikovat nealkoholické onemocnění jater u pacientů s psoriázou je důležité, protože jsou již tak ve vyšším riziku tromboembolických příhod a NAFLD toto riziko ještě zvyšuje. Také v případě potvrzení NAFLD budou možnosti léčby lupénky pro takového nemocného pravděpodobně odlišné, protože NAFLD, obezita a diabetes jsou rizikovými faktory pro vznik jaterní fibrózy u osob léčených metotrexátem (28). Nejlepší léčebnou variantou pro takovéto pacienty je biologická terapie.
Ulcerózní kolitida a Crohnova choroba
U pacientů trpících psoriázou je v literatuře popsána vyšší incidence ulcerózní kolitidy a Crohnovy choroby oproti normální populaci. Uvažuje se o společné patogenetické dráze a spojitosti s chronickým zánětem. Ve studii, v níž byla sledována incidence zánětlivých onemocněni střev (IBD) u 12 502 psoriatických pacientů v porovnání s kontrolní skupinou 24 287 osob, byl zjištěn výrazně vyšší výskyt ulcerózní kolitidy a Crohnovy choroby ve skupině s psoriázou.
Společné patofyziologické mechanismy dokládá i účinnost biologické terapie proti anti-TNF-α jak u psoriázy, tak i u IBD. (29). Nově se jako velmi slibný v léčbě Crohnovy choroby jeví rovněž ustekinumab (protilátka proti IL-12/23), který je dlouho používán k terapii psoriázy (30).
Psychiatrická onemocnění
Psoriáza výrazně snižuje kvalitu života pacienta. Nemocní s lupénkou často trpí psychosociálními poruchami, jakými jsou zvýšená anxiozita, deprese a strach z každodenních aktivit, protože se bojí, že budou vzbuzovat v běžné populaci negativní emoce. Uvádí se, že až 80 % pacientů má problémy s navázáním sociálních kontaktů a že psoriatici často trpí depresí (31). Je popsáno vyšší riziko vzniku psoriázy u pacientů trpících silnou depresí (32).
Údaje máme i z průzkumu u českých pacientů a lékařů, kde bylo zjištěno, že lékaři často vidí snížené sebehodnocení, pocity viny a zklamání, váznoucí slovní a oční kontakt, intenzivní pocity hněvu – hostilitu, zvýšené sebepozorování a nadměrnou péči o kůži (2). Kvalitu života pacienta s psoriázou dále snižují poruchy spánku, mimo jiné v důsledku svědění ložisek psoriázy.
Chronická obstrukční plicní choroba a obstrukční spánková apnoe
V posledních letech se ve světové literatuře začaly objevovat důkazy o tom, že psoriatičtí pacienti trpí kromě klasických komorbidit (psoriatická artritida, metabolický syndrom, kardiovaskulární nemoci) i chorobami dýchacího systému. Dreiher et al. porovnali přítomnost chronické obstrukční plicní nemoci (CHOPN) u 12 502 nemocných s lupénkou a 24 287 zdravých kontrol a zjistili výrazně vyšší incidenci u pacientů s psoriázou.
Chronická obstrukční plicní choroba se dnes považuje za autoimunitní onemocnění s chronickým zánětlivým stavem podobně jako revmatoidní artritida nebo psoriáza. Bylo zjištěno, že prozánětlivé cytokiny jako CRP, TNF-α, IL-6 a IL-8 se podílejí nejen na etiopatogenetických pochodech vzniku lupénky, ale také CHOPN (33).
Pacienti s psoriázou častěji trpí obstrukční spánkovou apnoí. V recentní studii zahrnující 12 336 pacientů s lupénkou a 24 008 kontrol mělo obstrukční spánkovou apnoi 2,7 % pacientů s psoriázou proti 1,5 % v kontrolní skupině (34).
Praktické aspekty pro screening komorbidit v ordinaci dermatologa
Psoriáza je chronická zánětlivá choroba, dosud nevyléčitelná. Pacient dlouhodobě navštěvuje dermatologa, který mu leckdy, byť nechtěně, nahrazuje praktického lékaře. Proto právě kožní lékař může jako první zjistit přítomnost provázejících chorob. Wohlrab et al. v této souvislosti navrhují otázky a vyšetření, jež je vhodné provést u psoriatických pacientů k zachycení komorbidit (35).
Léčba psoriázy u pacienta s komorbiditami
Přítomnost komorbidit hraje pochopitelně velkou roli ve výběru systémové léčby psoriázy. Je třeba hledat terapii, která nezhorší danou komorbiditu a v ideálním případě bude přínosná pro obě choroby. Klasická systémová terapie (např. cyklosporinem) může mít negativní dopad na kardiovaskulární komorbidity. Je třeba brát do úvahy četné interakce s léky, které pacient užívá pro přidružené choroby. Acitretin může zhoršit hyperlipidemii a metotrexát je nutno podávat s opatrností u nemocných s nealkoholickou jaterní chorobou.
Jako nejlepší řešení u takovýchto pacientů se jeví biologická terapie. Zejména u anti-TNF-α preparátů se v literatuře množí informace o tom, že nejen nemají negativní dopad na komorbidity u psoriázy, ale mohly by mít i příznivý efekt, například u kardiovaskulárních chorob. Anti-TNF-α léčba snižuje systémový zánět u psoriázy na několika úrovních a tím by mohla snížit také možná kardiovaskulární rizika. Pina et al. popsali snížení inzulinové rezistence po biologické terapii (36, 37). V neposlední řadě je nutno zmínit, že stejným biologickým preparátem lze léčit rovněž komorbidity psoriázy, např. etanercept, adalimumab, infliximab, ustekinumab a secukinumab jsou indikované k léčbě psoriatické artritidy, adalimumab a infliximab pro zánětlivé onemocnění střev a ustekinumab je nově registrován pro léčbu Crohnovy choroby.
Závěr
Psoriáza se dnes považuje za systémové chronické zánětlivé onemocnění. Pacienti kromě lupénky často trpí i jinými komorbiditami, které − pokud zůstávají nekontrolované − v kombinaci s nedostačující léčbou psoriázy mohou mít v budoucnu velmi závažné následky. Proto je nutné přistupovat k psoriatikovi nejen jako k nemocnému pouze s kožní chorobou, ale jako k pacientovi s rizikem vzniku dalších souběžných závažných onemocnění a myslet na to, že dermatolog může být prvním lékařem, který vznese podezření, že dotyčný trpí i jinými nemocemi. Zároveň je právě při výběru vhodné terapie velmi důležité brát ohled i na další komorbidity přítomné u daného pacienta.
Adresa pro korespondenci:
MUDr. Spyridon Gkalpakiotis, Ph.D., MBA
Dermatovenerologická klinika 3. LF UK a FNKV
Šrobárova 50
100 34 Praha 10
Tel.: 267 162 346
e-mail: spyros@centrum.cz
Sources
1. Nestle FO, Kaplan DH, Barker J. Psoriasis. N Engl J Med 2009; 361 : 496–509.
2. Gkalpakiotis S, Arenberger P, Adenubiová E. Psychosociální aspekty života pacientů s psoriázou v České republice. Čes-slov Derm 2013; 4 : 189–196.
3. Schmitt JM, Ford DE. Role of depression in quality of life for patients with psoriasis. Dermatology 2007; 215 : 17–27.
4. Christophers E. Comorbidities in psoriasis. J Eur Acad Dermatol Venerol 2006; 20 : 52–55.
5. Cohen AD, Dreiher J, Birkenfeld S. Psoriasis associated with ulcerative colitis and Crohn's disease. J Eur Acad Dermatol Venerol 2009; 23 : 561–565.
6. Karaca S, Fidan F, Erkan F et al. Might psoriasis be a risk factor for obstructive sleep apnea syndrome? Sleep Breath 2013; 17(1): 275–280.
7. Cetkovská P, Kojanová M. Česká doporučení k biologické léčbě závažné chronické ložiskové psoriázy. Čes-slov Derm 2012; 87(1): 1–30.
8. Menter A, Griffiths CE. Current and future management of psoriasis. Lancet 2007; 370 : 272–284.
9. Van de Kerkhof PC. Novel biologic therapies in development targeting IL-12/IL-23. J Eur Acad Dermatol 2010; 24(Suppl. 6): 5–9.
10. Mrowietz U, Leonardi CL, Girolomoni G et al. Secukinumab retreatment-as-needed versus fixed-interval maintenance regimen for moderate to severe plaque psoriasis: A randomized, double-blind, noninferiority trial (SCULPTURE). J Am Acad Dermatol 2015; 73(1): 27–36.
11. Pina T, Corrales A, Lopez-Mejias R et al. Anti-tumor necrosis factor-alpha therapy improves endothelial function and arterial stiffness in patients with moderate to severe psoriasis: A 6-month prospective study. J Dermatol 2016; 43 : 1267–1272.
12. Pavelka K et al. Revmatologie. Maxdorf, Praha, 2012.
13. Štork J et al. Dermatovenerologie. Galén, Praha, 2008.
14. Ma C, Harskamp CT, Armstrong EJ, Armstrong AW. The association between psoriasis and dyslipidaemia: a systematic review. Br J Dermatol 2013; 168 : 486–495.
15. Armesto S, Santos-Juanes J, Galache-Osuna C et al. Psoriasis and type 2 diabetes risk among psoriatic patients in a Spanish population. Australas J Dermatol 2012; 53(2): 128–130.
16. Brauchli YB, Jick SS, Meier CR. Psoriasis and the risk of incident diabetes mellitus: a population-based study. Br J Dermatol 2008; 159(6): 1331–1337.
17. Natali A, Toschi E, Baldeweg S et al. Clustering of insulin resistance with vascular dysfunction and low-grade inflammation in type 2 diabetes. Diabetes 2006; 55 : 1133–1140.
18. Dehghan A, van Hoek M, Sjibrands EJ et al. Risk of type 2 diabetes attributable to C-reactive protein and other risk factors. Diabetes Care 2007; 30 : 2695–2699.
19. Armesto S, Coto-Segura P, Osuna CG et al. Psoriasis and hypertension: a case-control study. J Eur Acad Dermatol Venereol 2012; 26(6): 785–788.
20. Qureshi AA, Choi HK, Setty AR et al. Psoriasis and the risk of diabetes and hypertension: a prospective study of US female nurses. Arch Dermatol 2009; 145 : 379–382.
21. Maradit-Kremers H, Dierkhising RA, Crowson CS et al. Risk and predictors of cardiovascular disease in psoriasis: a population-based study. Int J Dermatol 2013; 52(1): 32–40.
22. Kimball AB, Guerin A, Latremouille-Viau D et al. Coronary heart disease and stroke risk in patients with psoriasis: retrospective analysis. Am J Med 2010; 123(4): 350–357.
23. Prodanovich S, Kirsner RS, Kravetz JD et al. Association of psoriasis with coronary artery, cerebrovascular, and peripheral vascular diseases and mortality. Arch Dermatol 2009; 145(6): 700–703.
24. Dessein PH, Stanwix AE, Joffe BI. Cardiovascular risk in rheumatoid arthritis versus osteoarthritis: acute phase response related decreased insulin sensitivity and high-density lipoprotein cholesterol as well as clustering of metabolic syndrome features in rheumatoid arthritis. Arthritis Res 2002; 4(5): R5.
25. Cheng X, Yu X, Ding YJ et al. The TH17/Treg imbalance in patients with acute coronary syndrome. Clin Immunol 2008; 127 : 89–97.
26. Roberts KK, Cochet AE, Lamb PB et al. The prevalence of NAFLD and NASH among patients with psoriasis in a tertiary care dermatology and rheumatology clinic. Aliment Pharmacol Ther 2015; 41 : 293 – 300.
27. Gisondi P, Barba E, Girolomoni G. Non-alcoholic fatty liver disease fibrosis score in patients with psoriasis. J Eur Acad Dermatol Venereol 2016; 30(2): 282–287.
28. Rosenberg P, Urwitz H, Johannesson A et al. Psoriasis patients with diabetes type 2 are at high risk of developing liver fibrosis during methotrexate treatment. J Hepatol 2007; 46 : 1111–1118.
29. Cohen AD, Dreiher J, Birkenfeld S. Psoriasis associated with ulcerative colitis and Chron’s disease. J Eur Acad Dermatol Venereol 2009; 23 : 561–565.
30. Sandborn WJ, Gasink C, Gao LL et al. Ustekinumab induction and maintenance therapy in refractory Crohn's disease. N Engl J Med 2012; 367(16): 1519–1528. See comment in PubMed Commons below.
31. Griffiths CE, Richards HL. Psychological influences in psoriasis. Clin Exp Dermatol 2001; 26 : 338–342.
32. Esposito M, Saraceno R, Giunta A et al. An Italian study on psoriasis and depression. Dermatology 2006; 212(2): 123–127.
33. Dreiher J, Weitzman D, Shapiro J et al. Psoriasis and chronic obstructive pulmonary disease: a case-control study. Br J Dermatol 2008; 159(4): 956–960.
34. Shalom G, Dreiher J, Cohen A. Psoriasis and obstructive sleep apnea. Int J Dermatol 2016; 55: e579–e584.
35. Wohlrab J, Fiedler G, Gerdes S et al. Recommendations for detection of individual risk for comorbidities in patients with psoriasis. Arch Dermatol Res 2013; 305(2): 91–98.
36. Pina T, Corrales A, Lopez-Mejias R et al. Anti-tumor necrosis factor-alpha therapy improves endothelial function and arterial stiffness in patients with moderate to severe psoriasis: A 6-month prospective study. J Dermatol 2016; 43(11): 1267–1272.
37. Pina T, Armesto S, Lopez-Mejias R et al. Anti-TNF-α therapy improves insulin sensitivity in non-diabetic patients with psoriasis: a 6-month prospective study. J Eur Acad Dermatol Venereol 2015; 29(7): 1325–1330.
Labels
Addictology Allergology and clinical immunology Angiology Audiology Clinical biochemistry Dermatology & STDs Paediatric gastroenterology Paediatric surgery Paediatric cardiology Paediatric neurology Paediatric ENT Paediatric psychiatry Paediatric rheumatology Diabetology Pharmacy Vascular surgery Pain management Dental Hygienist
Article was published inJournal of Czech Physicians

-
All articles in this issue
- Bazaliom a možnosti jeho terapie
- Lymphogranuloma venereum (lymphogranuloma inquinale, morbus Nicolas-Favre-Durand)
- Komorbidity psoriázy
- Chronická kopřivka – nové pohledy na diagnostiku a léčbu onemocnění
- Hidradenitis suppurativa – symptomy, diagnostika a léčba
- Hirsutismus – etiopatogeneze, diagnostika a léčba
- Choroby postihující kůži kštice
- Androgenní alopecie žen
- Mezoterapie v trichologii
- Psychologie ztráty vlasů
- Poruchy vodního a elektrolytového metabolismu a změny acidobazické rovnováhy u pacientů s ascitickou cirhózou jater
- Povinnosti a oprávnění poskytovatele zdravotních služeb v souvislosti s podáváním stížností
- Posvátné okrsky boha lékařství Asklépia ve starověkých Athénách
- Journal of Czech Physicians
- Journal archive
- Current issue
- Online only
- About the journal
Most read in this issue- Bazaliom a možnosti jeho terapie
- Choroby postihující kůži kštice
- Hirsutismus – etiopatogeneze, diagnostika a léčba
- Androgenní alopecie žen
Login#ADS_BOTTOM_SCRIPTS#Forgotten passwordEnter the email address that you registered with. We will send you instructions on how to set a new password.
- Career

