-
Medical journals
- Career
Hodnocení a léčba portální hypertenze
Authors: doc. CSc. Mudr Radan Brůha; MUDr. CSc. Jaromír Petrtýl
Authors‘ workplace: IV. interní klinika 1. LF UK a VFN: U Nemocnice, 128 08 Praha 2
Published in: Čas. Lék. čes. 2016; 155: 76-80
Category: Review Articles
Overview
Jaterní cirhóza je závažným stavem, který zkracuje život nemocného. Prognóza je limitována komplikacemi portální hypertenze, která je nevyhnutelným důsledkem jaterní cirhózy. Výše portální hypertenze je prognostickým faktorem dekompenzace cirhózy, krvácení z jícnových varixů i samotné mortality pacientů s cirhózou. V hodnocení portální hypertenze se používá metoda měření jaterního žilního tlakového gradientu (HVPG – hepatic venous pressure gradient).
Měření HVPG se v klinické praxi využívá při:
- diagnostice portální hypertenze,
- stanovení prognózy pacientů s jaterní cirhózou,
- stanovení či změně léčebného postupu v prevenci krvácení z jícnových varixů,
- stanovení postupu v léčbě akutního krvácení z varixů.
Snížení HVPG pod 12 mmHg nebo o 20 % oproti výchozí hodnotě při léčbě betablokátory významně sníží riziko následného krvácení z varixů i dalších komplikací portální hypertenze. Hodnota HVPG vyšší než 20 mmHg je spojena s vysokým rizikem recidivy krvácení z jícnových varixů a může posloužit v rozhodování o časném TIPS.
Měření HVPG je sice invazivní, ale jednoduchá, reprodukovatelná a poměrně bezpečná katetrizační metoda s minimem komplikací. Měření HVPG by mělo být rutinní metodou v centrech specializovaných na léčbu pacientů s jaterními chorobami.Klíčová slova:
cirhóza; HVPG (tlakový gradient z jaterní žíly); krvácení z jícnových varixů; portální hypertenzeÚvod
Cirhóza jater vzniká postupným vývojem chronického jaterního onemocnění, jehož důsledkem je přestavba lobulární a vaskulární architektury jater v cirhotické uzly. Nevyhnutelnou součástí jaterní cirhózy je přítomnost portální hypertenze, která je odpovědná za většinu život ohrožujících komplikací samotné cirhózy. Mezi tyto komplikace patří především vývoj jícnových a žaludečních varixů a krvácení z nich, ascites a hepatorenální syndrom (1).
Vznik a vývoj cirhózy je dynamický a do určité fáze i vratný proces postupné fibrotizace jaterní tkáně, trvající většinou více desetiletí. Diagnóza jaterní cirhózy bývala dříve histologická, nepostihovala však její dynamický vývoj, pokročilost choroby a neumožňovala blíže klasifikovat jednotlivá stadia cirhózy. V poslední době se ukazuje potřeba klasifikace jaterní cirhózy, která by lépe odpovídala klinickému stavu a prognóze pacienta. Nový systém hodnocení cirhózy (viz tab. 1) je založen i na měření výše portální hypertenze a rozděluje pacienty především na základě kompenzace či dekompenzace (2). Necirhotická fáze jaterní fibrózy se histologicky klasifikuje jako F1−F3 (HVPG je v mezích normy do 5 mmHg), histologicky zjevná cirhóza se označuje jako F4. Kompenzovaná jaterní cirhóza je charakterizovaná nepřítomností jícnových varixů, případně přítomností varixů, které dosud nekrvácely. Riziko úmrtí je u těchto skupin poměrně nízké. Klinická dekompenzace je definována jako přítomnost ascitu, krvácení z jícnových varixů nebo jaterní encefalopatie. S objevením se komplikací se výrazně zhoršuje prognóza pacienta.
Table 1. Stadia jaterní cirhózy 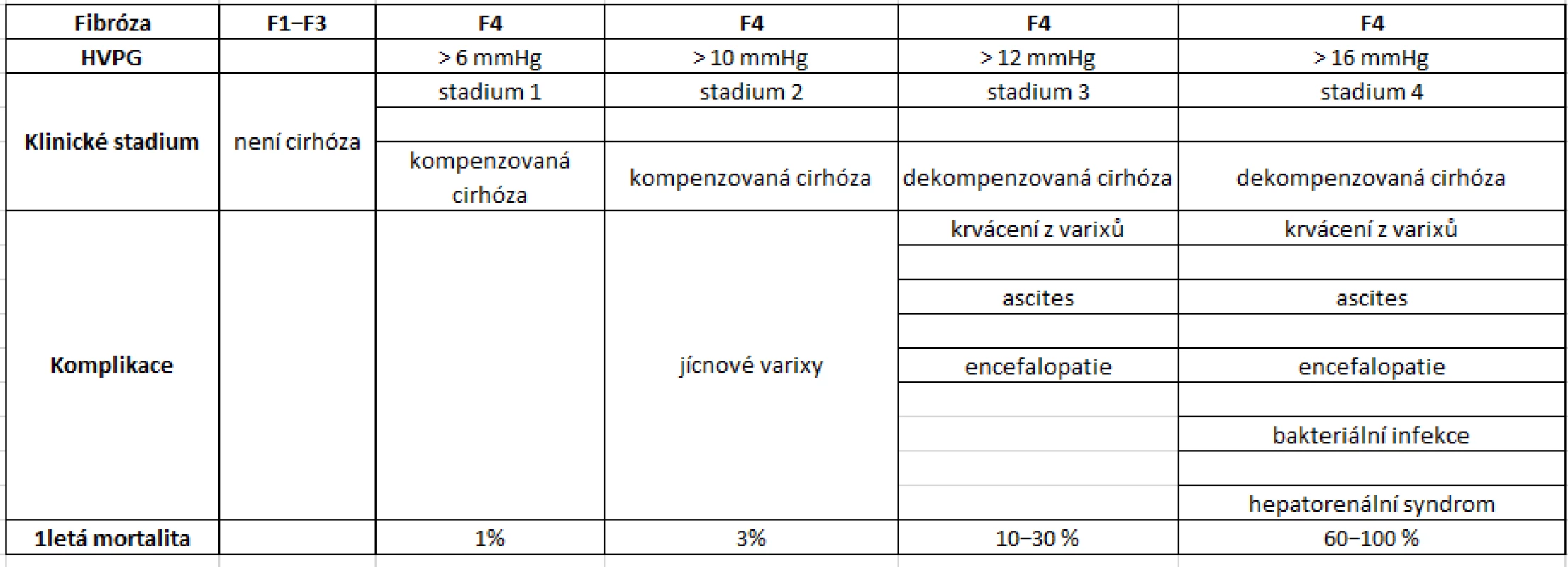
Pozn.: HVPG = tlakový gradient z jaterní žíly. Portální hypertenze je definována jako zvýšení tlakového rozdílu mezi portální žilou a systémovým žilním řečištěm. Portální hypertenzi lze přesně objektivizovat pouze invazivním měřením tlaku v portální žíle a v jaterní žíle. Přímé měření tlaku v portální žíle je však příliš invazivní a navíc neposkytne informaci o skutečném tlakovém gradientu ve vztahu k systémovému žilnímu oběhu. Proto se k hodnocení výše portální hypertenze využívá metoda nepřímého měření přeneseného portálního tlaku při katetrizaci jaterních žil, která umožní i současné změření tlaku ve volné jaterní žíle. Metoda nepřímého měření přeneseného portálního tlaku prostřednictvím zaklínění katétru v periferii jaterní žíly byla poprvé popsána před 60 lety (3), Teprve v posledním desetiletí se však tato tento postup dostává do běžné klinické praxe (4). Tlak ve volné jaterní žíle označujeme FHVP (free hepatic venous pressure – volný tlak v jaterní žíle) (viz obr. 1) a tlak v zaklínění WHVP (wedged hepatic venous pressure – tlak v zaklínění jaterní žíly) (viz obr. 2). Rozdíl těchto dvou hodnot označujeme jako HVPG (hepatic venous pressure gradient – tlakový gradient z jaterní žíly). U většiny pacientů s jaterní cirhózou HVPG odpovídá skutečnému tlakovému rozdílu mezi portální žilou a systémovým žilním řečištěm.
Image 1. Pozice katétru v jaterní žíle při odečítání volného tlaku (FHVP) 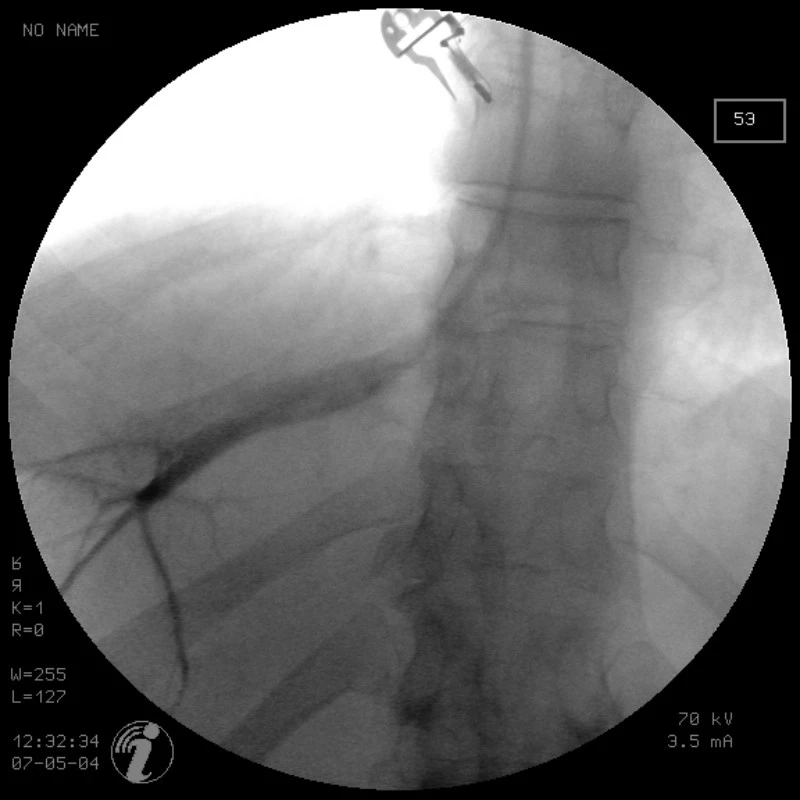
Image 2. Pozice katétru v jaterní žíle při měření tlaku v zaklínění (WHVP) 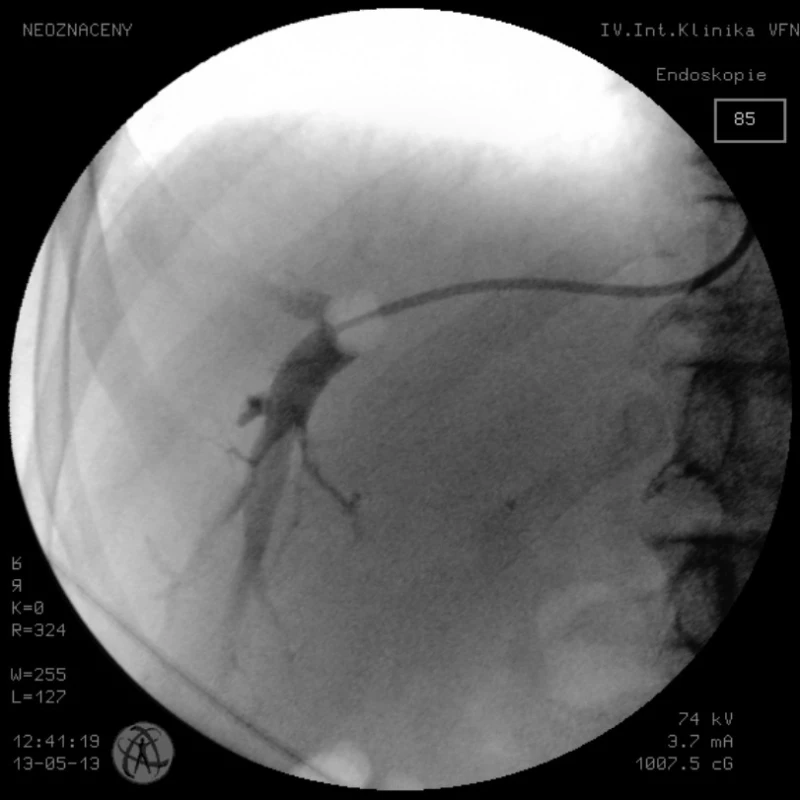
HVPG u zdravého člověka nepřesahuje 4−5 mmHg, hodnoty přesahující tuto hranici odpovídají portální hypertenzi. Jícnové varixy se začínají tvořit při hodnotách HVPG kolem 10 mmHg a tato hodnota také definuje přítomnost klinicky významné portální hypertenze (5). Další mezní hodnotou HVPG je 12 mmHg – riziko krvácení z jícnových varixů souvisí právě s touto hodnotou (6).
Metoda katetrizace jaterních žil je sice invazivní vyšetření, jeho komplikace jsou však poměrně malé. Základní podmínkou správného měření HVPG je dodržení standardního postupu (7, 8). Nejrizikovějším místem je punkce centrální žíly (vena jugularis, subclavia či femoralis). V souvislosti s manipulací s katétrem v oblasti pravé síně se mohou objevit srdeční arytmie, ty se však téměř vždy upraví po vytažení či upravení polohy katétru. Nelze ani vyloučit alergickou reakci na podání kontrastní látky. Nejčastější komplikací v širším pojetí je však nesprávná interpretace naměřených hodnot.
Klinické využití HVPG
Léčba akutního krvácení z varixů
Několik prací hodnotilo souvislost mezi výší HVPG a úspěchem léčby akutního krvácení z jícnových varixů (9-11). K měření HVPG by v tomto případě mělo dojít velmi časně po krvácení – nejlépe do 24 hodin. Hodnoty HVPG vyšší než 16 či 20 mmHg byly v této souvislosti spojeny s významně horší úspěšností standardní farmakologické či endoskopické léčby a měly být vodítkem při časné indikaci k TIPS (transjugulární intrahepatální spojka). Většina starších prací však hodnotila význam měření HVPG u pacientů, u nichž nebyl aplikován současný standardní léčebný postup při akutním krvácení – tj. kombinace medikamentózní a endoskopické léčby a preventivní podávání antibiotik.
Význam časného měření HVPG při standardním léčebném postupu u pacientů s krvácením z jícnových varixů byl hodnocen teprve nedávno (12). Je pravdou, že i v této práci byla hodnota HVPG 20 mmHg spojena s významně horší úspěšností léčby, ale prakticky podobný prognostický význam měly základní klinické parametry – Childovo-Pughovo skóre, hypotenze a známky šoku při přijetí pacienta. Při současné léčbě krvácení z jícnových varixů je mortalita velmi nízká (10−20 %) a ve zmiňované práci bylo 78 % pacientů, kteří měli HVPG > 20 mmHg úspěšně léčeno standardním postupem a nepotřebovalo TIPS.
Ještě nedávno platilo, že indikací k urgentní TIPS by měla být klinická situace (tj. pokračující krvácení nebo časná recidiva krvácení) a ne jen samotná vysoká hodnota HVPG. Objevují se však názory (13, 14), že samotná vysoká hodnota HVPG by měla být indikací k zavedení TIPS. Z těchto důvodů není stále zřejmý jednoznačný klinický význam měření HVPG při akutním krvácení z jícnových varixů.
Sekundární prevence krvácení z varixů
Krvácení se v průběhu jednoho roku opakuje až u 60 % pacientů, každá další epizoda krvácení je spjata s 20% mortalitou. Prevence krvácení je proto nezbytná (15), metodou sekundární prevence krvácení z varixů je v dnešní době kombinace endoskopické ligace a dlouhodobého podávání betablokátorů (16). Krom snížení rizika recidivy krvácení neselektivní betablokátory snižují též bakteriální translokaci (17).
Bylo publikováno několik studií, které hodnotí přínos opakovaného měření HVPG v sekundární prevenci krvácení z jícnových varixů (18−20); podrobná metaanalýza studií hodnotících opakované měření HVPG po krvácení z jícnových varixů prokázala, že pokles HVPG pod 12 mmHg nebo alespoň o 20 % oproti výchozí hodnotě při léčbě betablokátory je spojen s významně nižším počtem recidiv krvácení (21). Není však zřejmé, jaká je nejvhodnější doba k provedení opakovaného měření HVPG od zahájení léčby betablokátory. V některých studiích to bylo s odstupem až 3 měsíců, zdá se však, že kratší doba je vhodnější (2−4 týdny). K hodnocení účinnosti betablokátorů lze též využít sledování změny HVPG po jednorázové i. v. aplikaci propranololu (22). Čím delší je interval od vstupního měření, tím spíše se objeví recidiva krvácení dříve, než se kontrolní měření HVPG uskuteční. Časnější měření HVPG tak dříve odhalí pacienty nereagující na léčbu betablokátory dostatečným poklesem portálního tlaku, kteří jsou indikování k jiné léčbě.
Hodnocení léčebné odpovědi je složité. Neexistuje nepřímá neinvazivní metoda, která by přesně posoudila výši portální hypertenze. Zlatým standardem v hodnocení portální hypertenze je tedy stále katetrizace jaterních žil a změření jaterního tlakového žilního gradientu. Nepřímo se lze orientovat změnou srdeční frekvence – pokles o 25 % nebo pod 55/min by měl znamenat pozitivní odpověď. Lze tak orientačně titrovat dávku betablokátoru, ale na tento parametr se nelze spolehnout vždy.
Sekundární prevence krvácení z jícnových varixů je tak jasnou indikací k opakovanému měření HVPG (metoda léčby „a la carte“) (23), neboť nedostatečná účinnost betablokátorů by měla vést ke změně léčby – tj. přidání nitrátů nebo úvaze o jiné léčbě. Žádná jiná metoda krom opakovaného měření HVPG tuto informaci nedá. Podobný postup byl zmiňován i na konsenzuální konferenci Baveno 5 (24), existují však rovněž názory, že rutinní měření HVPG v této indikaci a v podmínkách denní rutinní klinické praxe není nutné (25). Hlavním argumentem je nedostatek studií na větším počtu pacientů.
Primární prevence krvácení z varixů
Mnoha studiemi je dokázáno, že podávání neselektivních betablokátorů v primární prevenci krvácení z varixů vede ke snížení počtu krvácení i ke zlepšení přežití (26). Endoskopická ligace v primární prevenci krvácení byla v některých studiích spjata s menším počtem krvácení při srovnání s podáváním neselektivních betablokátorů, ale celková ani ke krvácení vztažená mortalita se nelišily (27). Podávání neselektivních betablokátorů bylo spojeno s menším počtem fatálních komplikací ve srovnání s endoskopickou ligací (28). Endoskopická ligace se tak v této indikaci většinou používá u pacientů, kteří nemohou užívat neselektivní betablokátory (29).
K problematice měření HVPG v indikaci primární prevence je k dispozici méně údajů. Zdá se, že pravděpodobnost krvácení z jícnových varixů je vyšší u pacientů, u kterých nedošlo při léčbě betablokátory k dostatečnému snížení HVPG (30). Není však jasné, co v této souvislosti znamená „dostatečné“ snížení HVPG. Ví se, že farmakologické snížení HVPG pod 12 mmHg kompletně zamezí prvnímu krvácení (31), nebylo však prokázáno, že snížení HVPG o > 20 % oproti výchozí hodnotě má v této situaci podobný účinek. Dle některých údajů postačí ke klinickému efektu v primární prevenci i snížení HVPG o 10 % oproti výchozí hodnotě. Není zcela zřejmé, zda opakované měření HVPG u pacientů léčených v primární prevenci krvácení z varixů má dostatečný klinický význam (32).
Současné provedení jaterní biopsie transjugulární cestou
Určitým „bonusem“ katetrizace jaterních žil je možnost provést současně transjugulární jaterní biopsii (33). Je to poměrně bezpečná metoda umožňující získat vzorek jaterní tkáně i za podmínek, kdy je klasická perkutánní biopsie příliš riziková.
Prognostický význam HVPG
Vývoj jaterní cirhózy u jednotlivého pacienta je složité přesně odhadnout. Pro hodnocení pokročilosti onemocnění se používá Childova-Pughova klasifikace a v poslední době též skóre MELD. Jedním z dalších možných prognostických faktorů je výše portální hypertenze daná hodnotou HVPG (34). Je známo, že hodnota HVPG je jedním z nejlepších nezávislých prognostických parametrů v hepatologii (35,36). Pacienti s HVPG ≤ 10 mmHg mají 90% šanci, že se jim v průběhu dalšího sledování nevytvoří varixy a nepřejdou do stadia dekompenzace cirhózy. U pacientů s HVPG > 10 mmHg se v průběhu 2 let objeví dekompenzace u 22 %.
Měření HVPG je doporučováno provádět u všech pacientů s jaterní cirhózou jako screeningové vyšetření na přítomnost klinicky významné portální hypertenze (tj. HVPG > 10 mmHg), neboť tito nemocní jsou ohroženi rozvojem komplikací cirhózy (37). Bylo prokázáno, že výše HVPG je zásadní pro tvorbu jícnových varixů (38), tvorbu ascitu (39), krvácení z jícnových varixů (6) a je prediktivním faktorem přežití pacientů s ethylickou jaterní cirhózou po krvácení z jícnových varixů (40). Je též prokázáno, že farmakologické ovlivnění HVPG snižuje riziko prvního krvácení z jícnových varixů i jeho recidivy (18).
Vysoká hodnota HVPG je spjata s rizikem vývoje hepatocelulárního karcinomu (41), změna HVPG při antivirové léčbě má význam pro další vývoj jaterní choroby (42).
Hodnota HVPG může být též jedním z prognostických kritérií při akutní alkoholové hepatitidě. Rincon a jeho spolupracovníci popsali, že mezi pacienty s akutní alkoholovou hepatitidou, kteří měli při časném měření HVPG ≤ 22 mmHg, zemřelo jen 13 %, zatímco ve skupině s hodnotou > 22 mmHg dosahovala mortalita 66 % (43).
Závěr
Měření HVPG je v dnešní době jedním z nejpřesnějších parametrů v hodnocení portální hypertenze. Z původně diagnostického vyšetření se stala metoda, která je důležitou součástí při hodnocení prognózy pacientů s cirhózou a portální hypertenzí, včetně posouzení rizika vzniku komplikací, jakými jsou hepatocelulární karcinom, krvácení z varixů, ascites, hepatorenální syndrom a jaterní encefalopatie.
Hodnota HVPG měřená jednorázově či opakovaně může předpovídat projevy dekompenzace jaterní cirhózy. Snížení portálního přetlaku v průběhu farmakologické léčby betablokátory vede ke snížení počtu komplikací cirhózy a k prodloužení přežití (44).
Měření HVPG by tak v dnešní době mělo být běžnou praxí v péči o pacienty s jaterní cirhózou ve specializovaných centrech.
Podporováno: IGA MZČR NT 12290, SVV 260156/2015 UKa MZČR-RVO VFN64165.
Seznam zkratek
FHVP free hepatic venous pressure (volný tlak v jaterní žíle)
HVPG hepatic venous pressure gradient (tlakový gradient z jaterní žíly)
TIPS transjugulární intrahepatální spojka
WHVP wedged hepatic venous pressure (tlak v zaklínění jaterní žíly)
Korespondenční adresa
doc. MUDr. Radan Brůha, CSc
IV. interní klinika 1. lékařské fakulty UK a Všeobecné fakultní nemocnice v Praze
U Nemocnice 2
128 08 Praha 2
Tel.: 224 962 506
Fax: 224 923 524
e-mail:bruha@cesnet.cz
Sources
1. Ehrmann J, Hůlek P. Hepatologie. Praha: Grada Publishing 2010, 616 stran.
2. Garcia-Tsao G, Friedman S, Iredale J, Pinzani M. Now there are many (stages) where before there was one: In search of a pathophysiological classification of cirrhosis. Hepatology 2010; 51 : 1445−1449.
3. Myers JD, Taylor WJ. Occlusive hepatic venous catheterization in the study of the normal liver, cirrhosis of the liver and noncirrhotic portal hypertension. Circulation 1956; 13 : 368−380.
4. Thalheimer U, Leandro G, Samonakis DN et al. Assessment of the agreement between wedge hepatic vein pressure and portal vein pressure in cirrhotic patients. Dig Liver Dis 2005; 37 : 601−608.
5. de Franchis R. Evolving consensus in portal hypertension. Report of the Baveno IV consensus workshop on methodology of diagnosis and therapy in portal hypertension. J Hepatol 2005; 43 : 167−176.
6. Garcia-Tsao G, Groszmann RJ, Fisher RL et al. Portal pressure, presence of gastroesophageal varices and variceal bleeding. Hepatology 1985; 5 : 419-424.
7. Groszmann RJ, Wongcharatrawee S. The hepatic venous pressure gradient: anything worth doing should be done right. Hepatology 2004; 39 : 280−282.
8. Zipprich A, Winkler M, Seufferlein T, Dollinger MM. Comparison of balloon vs. straight catheter for the measurement of portal hypertension. Aliment Pharmacol Ther 2010; 32 : 1351−1356.
9. Ready JB, Robertson AD, Goff JS, Rector WG jr. Assessment of the risk of bleeding from esophageal varices by continuous monitoring of portal pressure. Gastroenterology 1991; 100 : 1403−1410.
10. Villanueva C, Ortiz J, Minana J et al. Somatostatin treatment and risk stratification by continuous portal pressure monitoring during acute variceal bleeding. Gastroenterology 2001; 121 : 110−117.
11. Avgerinos A, Armonis A, Stefanidis G et al. Sustained rise of portal pressure after sclerotherapy, but not band ligation, in acute variceal bleeding in cirrhosis. Hepatology 2004; 39 : 1623−1630.
12. Abraldes JG, Villanueva C, Banares R et al. Hepatic venous pressure gradient and prognosis in patients with acute variceal bleeding treated with pharmacologic and endoscopic therapy. J Hepatol 2008; 48 : 229−236.
13. Garcia-Pagan JC, Caca K, Bureau C et al. Early use of TIPS in patients with cirrhosis and variceal bleeding. N Engl J Med 2010; 362 : 2370−2379.
14. Monescillo A, Martinez-Lagares F, Ruiz-del-Arbol L et al. Influence of portal hypertension and its early decompression by TIPS placement on the outcome of variceal bleeding. Hepatology 2004; 40 : 793−801.
15. Bernard B, Lebrec D, Mathurin P et al. Beta-adrenergic antagonists in the prevention of gastrointestinal rebleeding in patients with cirrhosis: a meta-analysis. Hepatology 1997; 25 : 63−70.
16. Thiele M, Krag A, Rohde U, Gluud LL. Meta-analysis: banding ligation and medical interventions for the prevention of rebleeding from oesophageal varices. Aliment Pharmacol Ther 2012; 35 : 1155−1165.
17. Reiberger T, Ferlitsch A, Payer BA et al. Non-selective betablocker therapy decreases intestinal permeability and serum levels of LBP and IL-6 in patients with cirrhosis. J Hepatol 2013; 58 : 911−921.
18. Feu F, Garcia-Pagan JC, Bosch J et al. Relation between portal pressure response to pharmacotherapy and risk of recurrent variceal haemorrhage in patients with cirrhosis. Lancet 1995; 346 : 1056−1059.
19. McCormick PA, Patch D, Greenslade L et al. Clinical vs haemodynamic response to drugs in portal hypertension. J Hepatol 1998; 28 : 1015−1019.
20. Villanueva C, Lopez-Balaguer JM, Aracil C et al. Maintenance of hemodynamic response to treatment for portal hypertension and influence on complications of cirrhosis. J Hepatol 2004; 40 : 757−765.
21. Albillos A, Banares R, Gonzalez M et al. Value of the hepatic venous pressure gradient to monitor drug therapy for portal hypertension: a meta-analysis. Am J Gastroenterol 2007; 102 : 1116−1126.
22. Villanueva C, Aracil C, Colomo A et al. Acute hemodynamic response to beta-blockers and prediction of long-term outcome in primary prophylaxis of variceal bleeding. Gastroenterology 2009; 137 : 119−128.
23. Bureau C, Peron JM, Alric L et al. "A la carte" treatment of portal hypertension: adapting medical therapy to hemodynamic response for the prevention of bleeding. Hepatology 2002; 36 : 1361−1366.
24. de Franchis R. Revising consensus in portal hypertension: report of the Baveno V consensus workshop on methodology of diagnosis and therapy in portal hypertension. J Hepatol 2010; 53 : 762−768.
25. Thalheimer U, Bellis L, Puoti C, Burroughs AK. Should we routinely measure portal pressure in patients with cirrhosis, using hepatic venous pressure gradient (HVPG) as a guide for prophylaxis and therapy of bleeding and rebleeding? No. Eur J Intern Med 2011; 22 : 5−7.
26. Cheng JW, Zhu L, Gu MJ, Song ZM. Meta analysis of propranolol effects on gastrointestinal hemorrhage in cirrhotic patients. World J Gastroenterol 2003; 9 : 1836−1839.
27. Gluud LL, Krag A. Banding ligation versus beta-blockers for primary prevention in oesophageal varices in adults. Cochrane Database Syst Rev 2012; 8: CD004544.
28. Funakoshi N, Duny Y, Valats JC et al. Meta-analysis: beta-blockers versus banding ligation for primary prophylaxis of esophageal variceal bleeding. Ann Hepatol 2012; 11 : 369−383.
29. Dell'Era A, Sotela JC, Fabris FM et al. Primary prophylaxis of variceal bleeding in cirrhotic patients: a cohort study. Dig Liver Dis 2008; 40 : 936−943.
30. Merkel C, Bolognesi M, Sacerdoti D et al. The hemodynamic response to medical treatment of portal hypertension as a predictor of clinical effectiveness in the primary prophylaxis of variceal bleeding in cirrhosis. Hepatology 2000; 32 : 930−934.
31. Groszmann RJ, Bosch J, Grace ND et al. Hemodynamic events in a prospective randomized trial of propranolol versus placebo in the prevention of a first variceal hemorrhage. Gastroenterology 1990; 99 : 1401−1407.
32. Hicken BL, Sharara AI, Abrams GA et al. Hepatic venous pressure gradient measurements to assess response to primary prophylaxis in patients with cirrhosis: a decision analytical study. Aliment Pharmacol The r2003; 17 : 145−153.
33. Kalambokis G, Manousou P, Vibhakorn S et al. Transjugular liver biopsy − indications, adequacy, quality of specimens, and complications − a systematic review. J Hepatol 2007; 47 : 284−294.
34. Armonis A, Patch D, Burroughs A. Hepatic venous pressure measurement: an old test as a new prognostic marker in cirrhosis? Hepatology 1997; 25 : 245−248.
35. Vorobioff J, Groszmann RJ, Picabea E et al. Prognostic value of hepatic venous pressure gradient measurements in alcoholic cirrhosis: a 10-year prospective study. Gastroenterology 1996; 111 : 701−709.
36. Triantos CK, Nikolopoulou V, Burroughs AK. Review article: the therapeutic and prognostic benefit of portal pressure reduction in cirrhosis. Aliment Pharmacol Ther 2008; 28 : 943−952.
37. Ripoll C, Groszmann R, Garcia-Tsao G et al. Hepatic venous pressure gradient predicts clinical decompensation in patients with compensated cirrhosis. Gastroenterology 2007; 133 : 481−488.
38. Bosch J, Mastai R, Kravetz D et al. Hemodynamic evaluation of the patient with portal hypertension. Semin Liver Dis 1986; 6 : 309−317.
39. Morali GA, Sniderman KW, Deitel KM et al. Is sinusoidal portal hypertension a necessary factor for the development of hepatic ascites? J Hepatol 1992; 16 : 249−250.
40. Conn HO, Grace ND, Bosch J et al. Propranolol in the prevention of the first hemorrhage from esophagogastric varices: A multicenter, randomized clinical trial. The Boston-New Haven-Barcelona Portal Hypertension Study Group. Hepatology 1991; 13 : 902−912.
41. Ripoll C, Groszmann RJ, Garcia-Tsao G et al. Hepatic venous pressure gradient predicts development of hepatocellular carcinoma independently of severity of cirrhosis. J Hepatol 2009; 50 : 923−928.
42. Burroughs AK, Groszmann R, Bosch J et al. Assessment of therapeutic benefit of antiviral therapy in chronic hepatitis C: is hepatic venous pressure gradient a better end point? Gut 2002; 50 : 425−427.
43. Rincon D, Lo Iacono O, Ripoll C et al. Prognostic value of hepatic venous pressure gradient for in-hospital mortality of patients with severe acute alcoholic hepatitis. Aliment Pharmacol Ther 2007; 25 : 841−848.
44. Abraldes JG, Tarantino I, Turnes J et al. Hemodynamic response to pharmacological treatment of portal hypertension and long-term prognosis of cirrhosis. Hepatology 2003; 37 : 902−908.
Labels
Addictology Allergology and clinical immunology Angiology Audiology Clinical biochemistry Dermatology & STDs Paediatric gastroenterology Paediatric surgery Paediatric cardiology Paediatric neurology Paediatric ENT Paediatric psychiatry Paediatric rheumatology Diabetology Pharmacy Vascular surgery Pain management Dental Hygienist
Article was published inJournal of Czech Physicians

-
All articles in this issue
- Připomenutí osobnosti profesora Bohumila Prusíka
- Úloha bilirubinu v prevenci kardiovaskulárních a nádorových onemocnění
- Desaturázy mastných kyselin: patofyziologie a klinický význam
- Hodnocení a léčba portální hypertenze
- Prevence kolorektálního karcinomu
- Vývoj znalostí o idiopatických střevních zánětech
- Realimentační syndrom
- History of the 4th Department of Internal Medicine of the First Faculty of Medicine at Charles University and the General University Hospital in Prague
- Role mikroRNA u nádorů hlavy a krku se zaměřením na sinonazální karcinom
- Česká sekce International College of Surgeons a Jubilejní světový chirurgický kongres
- Prof. Gunn − remarkable 90th birthday jubilee
- 85th anniversary of professor Eugen Strouhal
- Odešel lékař, vědec a muzikant, profesor Jiří Tichý
- Zemřel profesor František Kölbel
- Journal of Czech Physicians
- Journal archive
- Current issue
- Online only
- About the journal
Most read in this issue- Hodnocení a léčba portální hypertenze
- Realimentační syndrom
- Desaturázy mastných kyselin: patofyziologie a klinický význam
- Česká sekce International College of Surgeons a Jubilejní světový chirurgický kongres
Login#ADS_BOTTOM_SCRIPTS#Forgotten passwordEnter the email address that you registered with. We will send you instructions on how to set a new password.
- Career

