-
Medical journals
- Career
Význam infekcí způsobených lidskými papilomaviry
Authors: Daniel Driák; Borek Sehnal
Authors‘ workplace: Gynekologicko-porodnická klinika 1. LF UK a Nemocnice Na Bulovce, Praha
Published in: Čas. Lék. čes. 2013; 152: 15-19
Category: Review Article
Overview
Infekce lidskými papilomaviry je jednou z nejčastějších sexuálně přenosných infekcí; více než tři čtvrtiny sexuálně aktivní populace je během života infikováno. Většina papilomavirových infekcí spontánně vymizí, avšak perzistující vysokorizikové papilomaviry 16 a 18 jsou zodpovědné za více než 70 % všech případů cervikálního karcinomu a spojené s významnou částí karcinomů vulvy, vaginy, penisu, anální oblasti a orofaryngu. Odhaduje se, že přibližně 5,2 % všech karcinomů je asociováno s infekcí onkogenními papilomaviry.
Klíčová slova:
lidský papilomavirus – karcinom děložního hrdla – karcinom vulvy – karcinom vaginy – karcinom penisu – karcinom orofaryngu – karcinom jícnu – genitální bradavice – laryngeální papilomatózaÚVOD
Papilomaviry se vyskytují u všech obratlovců, jsou druhově specifické a kromě lidských typů existují příbuzné papilomaviry bovinní, králičí, křeččí, kozí, ovčí, psí, srnčí, ptačí aj. Alespoň částečně byla popsána sekvence více než 300 typů. Z více než 150 lidských papilomavirů (human papillomavirus – HPV) jich 40 vykazuje vysokou afinitu k anogenitální oblasti a 18 z nich nese sebou vysoký onkogenní potenciál (tzv. high-risk human papillomavirus, HR HPV): 16, 18, 26, 31, 33, 35, 39, 45, 51, 52, 53, 56, 58, 59, 66, 68, 73, 82. Za nízkorizikové (benigní, low-risk, LR HPV) typy se považují: 6, 11, 40, 42, 43, 44, 54, 61, 72, 81 (1, 2).
K přenosu HPV dochází nejčastěji během pohlavního styku genito-genitálně, oro-genitálně nebo genito-análně. Riziko, že se sexuálně aktivní muž či žena během svého života nakazí alespoň jedním typem HPV, dosahuje 75–80 % (3, 4).Prevalence je konstantně nejvyšší ve skupině mladých sexuálně aktivních dívek ve věku 18–25 let, kde dosahuje až 40 %. Rizikovými faktory pro infekci je časný věk při zahájení pohlavního života (koitarché), počet sexuálních partnerů, typ sexuálního partnera (promiskuitní, s kondylomaty), stav imunity jedince. Do 3 let od koitarché lze HPV infekci prokázat až u 50 % dívek (tab. 1).
Table 1. Kumulativní HPV primoinfekce u žen po zahájení pohlavního života (3, 5) 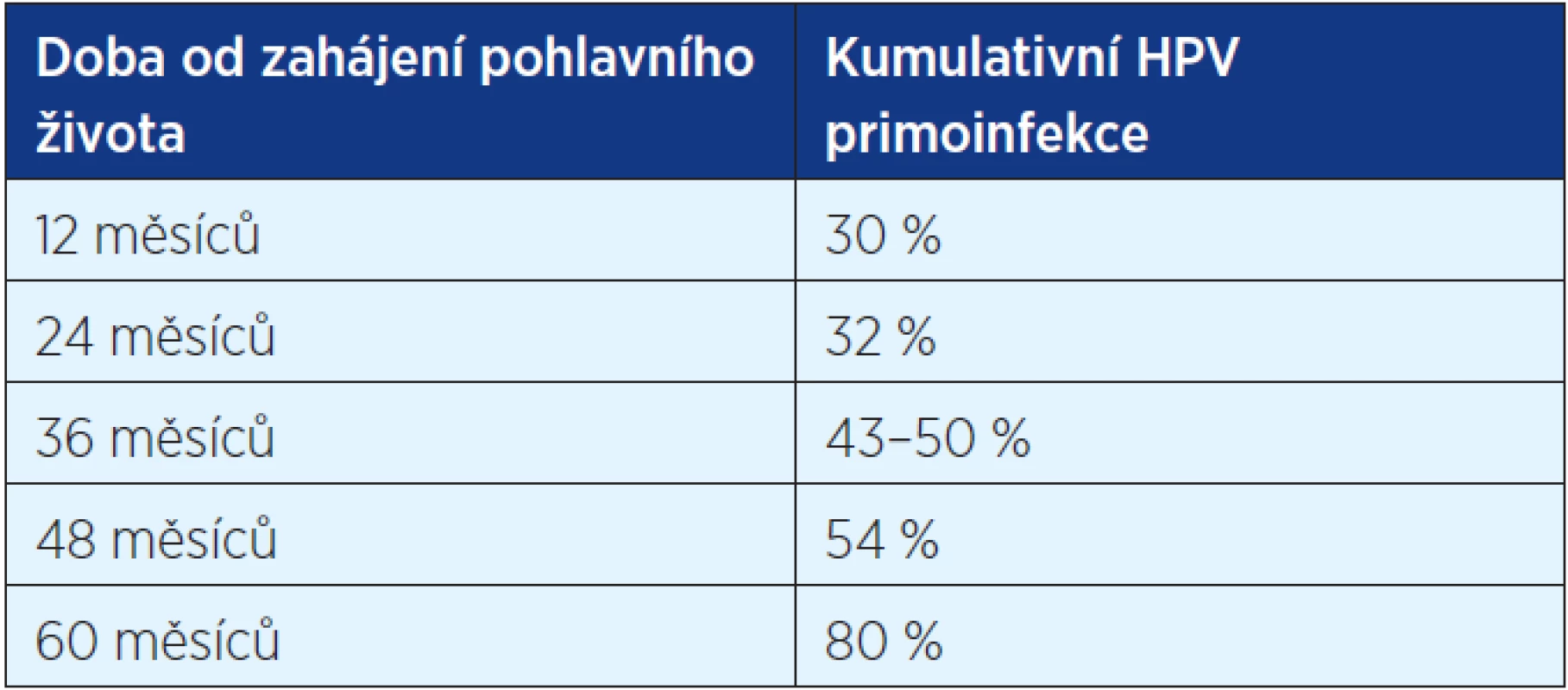
Sexuální styk s více než deseti partnery znamená 70% riziko akvizice některého typu HPV. Mezi partnery se předpokládá vysoká přenosnost (kolem 60 %), i když identické typy se nalézají zřídka. Kondom snižuje riziko přenosu o 60–70 %. Mimosexuální transmise viru je možná přímým kontaktem kůže, nepřímo kontaminovanými předměty, autoinokulací kontaminovanými prsty a také vertikálně z matky na plod, a to nejčastěji intrapartálně při průchodu infikovanými porodními cestami (6, 7). Nejvnímavějším místem pro infekci je oblast přechodu mezi dlaždicovým a cylindrickým epitelem (cervix, anus, epiglotis). Cylindrický epitel děložního hrdla není odolný vůči kyselému poševnímu prostředí a podléhá metaplazii z aktivovaných rezervních buněk umístěných pod cylindrickým epitelem. Zvláště náchylné k HPV infekci jsou buňky nezralé metaplazie (ektropium po menarché). Viry pronikají do bazální vrstvy dlaždicového epitelu běžnými koitálními frikčními mikrotraumaty a infikují nejprve buňky naléhající na bazální membránu. S věkem se snižuje riziko přenosu infekce (mezi 30.–39. rokem 27,5 %, mezi 40.–49. rokem 25,2 %, mezi 50.–59. rokem 19,6 %) vlivem menší sexuální aktivity, zralé dlaždicové metaplazie na čípku, vtažení transformační zóny do endocervixu u žen po menopauze), ale zároveň narůstá riziko perzistence s klesající obranyschopností (8). Podle současných poznatků se žena HPV může nakazit kdykoliv, s novým partnerem ve středním věku zřejmě souvisí mírný vzestup HPV infekce a druhý vrchol cervikálních karcinomů u postmenopauzálních žen (5, 7).
HPV mají značné schopnosti uniknout obranné reakci hostitele. Nepenetrují bazální membránu, nedochází k virémii a systémové infekci, antigeny HPV nejsou dostatečně vystaveny systémové imunitě a nevyvolávají silnou protilátkovou odpověď. Pokud nedojde k lýze napadených keratinocytů, imunitní systém nedostává žádný signál o hrozícím nebezpečí a nerozvíjí se zánětlivá reakce. Významná část pacientek po přirozené infekci nevytváří protilátky. K tvorbě protilátek dochází v 50–67 % a obvykle pozdě (za 12–18 měsíců), stupeň a trvání případné sérokonverze nejsou známé. Reinfekce i stejným typem HPV probíhá za velmi podobných podmínek, jaké jsou u HPV naivních žen (9).
Inkubační doba u kondylomat a infekcí děložního čípku trvá obvykle jeden až několik měsíců (4). U žen dojde v 60–70 % ke spontánnímu vyčištění (clearance) HPV z čípku během 1 roku, během 2 let pak virus vymizí až u 90 % infikovaných, a to bez ohledu na vytvořené protilátky. Tzv. čas vyčištění infekce (clearing time) se obvykle pohybuje mezi 7–24 měsíci, medián trvání infekce nízkorizikovými (low-risk, LR HPV) čípku je 7 měsíců, medián nákazy vysokorizikovými (onkogenními, high-risk, HR HPV) je 8,9 měsíců (10).
O výskytu HPV u mužů je podstatně méně informací, ale zpravidla se uvádí prevalence obdobná jako u žen v rozmezí 20–72,9 %, s průměrem 45–50 % (3, 11). Spontánní clearance virů probíhá u mužů pravděpodobně ještě rychleji a spolehlivěji než u žen.
Přibližně 90 % primárních infekcí probíhá asymptomaticky, infekce HPV včetně onkogenních typů má typicky přechodný charakter a 80–90 % se spontánně vyčistí a z lidského organismu bez následků vymizí. V 10–20 % HPV perzistují a jsou příčinou řady lidských onemocnění (4, 7). Perzistující onkogenní typy HPV jsou etiologicky spojeny s rozvojem prekanceróz a karcinomu děložního hrdla a s podstatnou částí karcinózních lézí anu, vulvy, vaginy, penisu. Kromě těchto lokalit se perzistující HR HPV infekce podílí na vzniku části dlaždicobuněčných karcinomů hlavy a krku, což je souhrnný název ORL lokalizace pro dutinu ústní, jazyk, dutinu nosní, vedlejší dutiny nosní, farynx, larynx a slinné žlázy (4, 12). Benigní typy HPV jsou příčinou low-grade lézí čípku (CIN 1, cervikální intraepiteliální neoplazie nízkého stupně) a vulvy (VIN 1, vulvární intraepiteliální neoplazie nízkého stupně), kožních afekcí, jako jsou veruky, anogenitální bradavice (condylomata accuminata), rekurentní respiratorní papilomatózy a orálních papilomů (4, 8, 12).
Podstata kancerogeneze spočívá v zabudování DNA onkogenního viru do genomu hostitelské buňky. Expresí genů E6 a E7 vznikají onkoproteiny, které interagují s produkty tumorsupresorového genu p53 a dalších genů inhibujících buněčný cyklus p21 a p27. Výsledkem je insuficientní apo-ptóza a kontinuální buněčná proliferace.
KARCINOM DĚLOŽNÍHO HRDLA
Perzistující HR HPV infekce je primární, kauzální a nezbytnou, ačkoli ne suficientní příčinou karcinomu děložního hrdla (8, 13). To znamená, že bez přítomnosti onkogenního viru se karcinom nevyvine a při HR HPV infekci je pro kancerogenezi nutná ještě přítomnost dalších faktorů, jako je selhání imunitního systému v kontrole a vyčištění HPV, nikotinismus (8) a eventuálně další dosud nepoznané faktory.
Asociace perzistující vysokorizikové HPV infekce a vzniku karcinomu je nejvyšší u děložního hrdla (tab. 2). Dlaždicobuněčné (spinocelulární) karcinomy jsou s HR HPV infekcí spojeny prakticky ve 100 %, adenokarcinomy v 56–94 %, DNA některého z onkogenních typů HPV se analogicky nachází i v metastázách. Nejčastěji detekovanými typy jsou HPV 16 a 18, které způsobují více než 70 % cervikálních karcinomů (4). Identické typy HPV jsou přítomné v 50–70 % cervikálních high-grade lézí (CIN 2/3).
Table 2. Asociace HR HPV s karcinomem (8, 12, 15) 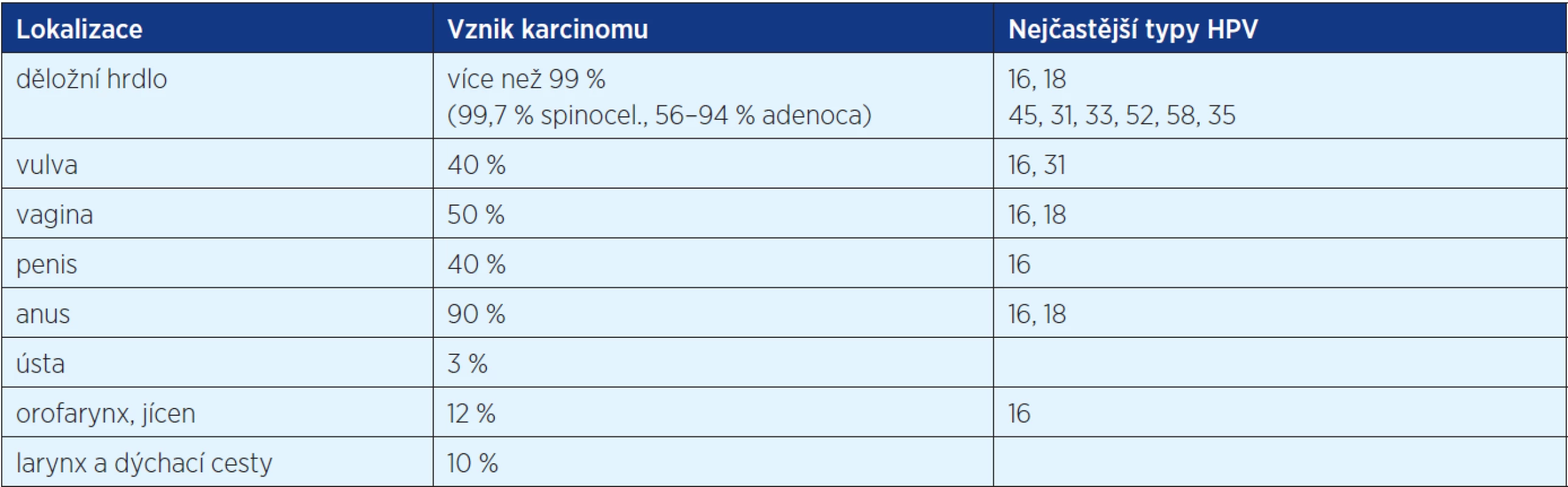
Karcinom čípku je nejčastější HPV-asociovaná malignita. Ročně je na světě diagnostikováno 530 000 nových případů a umírá na něj přibližně 270 000 žen. Celosvětově je karcinom děložního čípku po karcinomu prsu druhý nejčastější karcinom u žen, v rozvojových zemích se nachází na prvním místě. Většina případů (86 %) a úmrtí (88 %) se týká rozvojových zemí (13) a v mnoha z nich je karcinom čípku nejčastější příčinou úmrtí na zhoubný nádor (14).
V České republice dochází ročně k záchytu 1100 nových případů a 400 žen na diagnózu umírá. První maximum výskytu je přibližně ve věku 45 let, druhé pak u žen kolem 65 let. Až 1. ledna 2009 byl u nás zaveden organizovaný screening zahrnující pravidelné preventivní gynekologické prohlídky v intervalu 12 měsíců.
KARCINOM ANU
Asociace análního karcinomu s HPV je po cervikálním karcinomu nejvyšší s 90 %. HPV 16 a 18 se podílejí na 92 % případů análního karcinomu. Vysoký stupeň asociace HPV infekce a análních prekanceróz a karcinomů dokumentuje metaanalytická studie z 93 prací ze čtyř světadílů, podle které je asociace HPV a anální léze vyšší než v případě vulvy nebo vaginy (17).
Dlaždicobuněčný karcinom anu je vzácný a tvoří cca 1,5 % karcinomů gastrointestinálního traktu. Celosvětově je častější u žen pouze s výjimkou mužů homosexuálů a homosexuálů se získaným imunodefektem (HIV infekcí), kde dramaticky narůstá (tab. 3). Na rozdíl od ostatního světa, kde se incidence análního karcinomu pozvolna zvyšuje, se v České republice za posledních 30 let výrazně nemění (16). V roce 2008 v bylo České republice registrováno 84 nově vzniklých případů u žen (43 žen zemřelo).
Table 3. Incidence HPV asociovaných chorob v České republice (16) 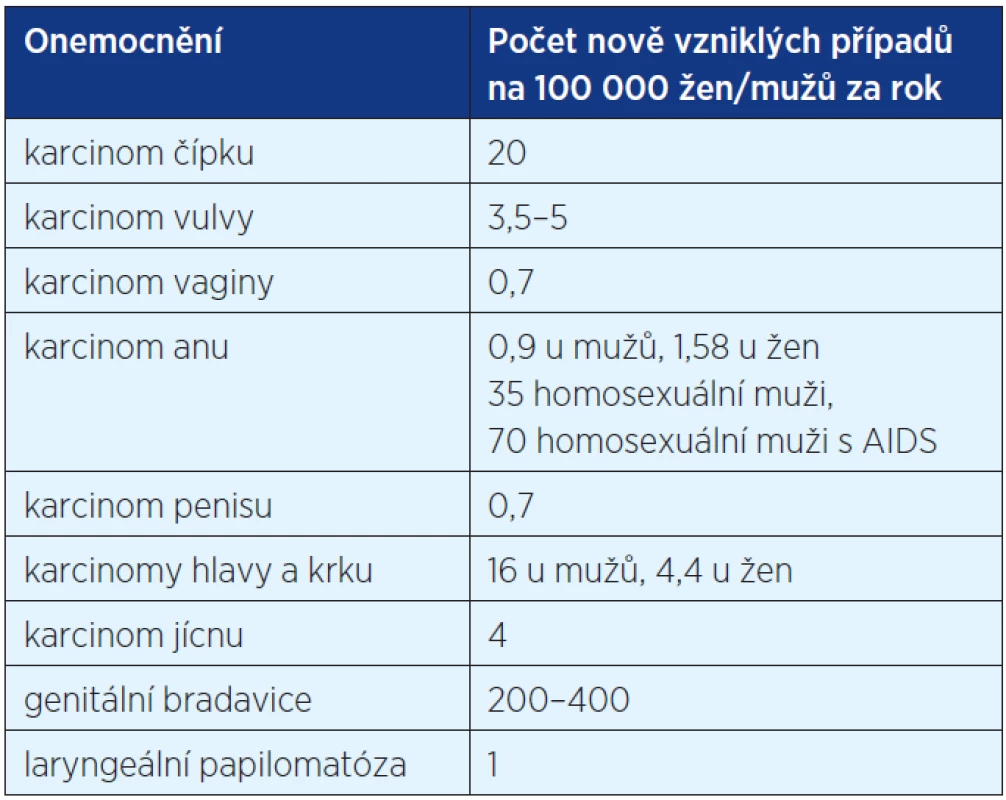
Stejně jako u děložního čípku se v oblasti anu stýkají dva druhy epitelů: jednořadý cylindrický a vrstevnatý dlaždicovitý, které jsou odděleny linea dentata neboli linea pectinata. Identicky jako v etiopatogenezi cervikálního karcinomu i v případě anu progreduje invazivní nádor přes stadium prekanceróz.
Rizikovými faktory jsou anamnéza cervikální prekancerózy nebo karcinomu a anamnéza vulvární prekancerózy. V případě cervikální high-grade léze je riziko vzniku karcinomu anu dokonce 5krát zvýšené (18). Dalšími rizikovými faktory jsou atributy sexuálního života, jako je věk při koitarché, promiskuita, počet sexuálních partnerů, anoreceptivní koitus, kouření. Paradoxně první studie hodnotící prevalenci anální HPV infekce, rizikové faktory a rozvoj neoplazie dolního genitálního traktu statistickou významnost těchto faktorů neprokázala (19). Mimo to jsou rizikovými faktory vrozený nebo získaný imunodeficit a mimořádně ohroženou skupinou je skupina mužů mající sex s muži (men having sex with men, MSM) (20).
KARCINOM VULVY
Vulvární karcinom představuje 3–4 % všech gynekologických karcinomů, postihuje starší ženy s maximem v 7. a 8. deceniu, 65 % případů je diagnostikováno u žen starších 70 let (21). Nejčastějším histologickým typem je dlaždicobuněčný karcinom (5, 12).
V České republice je ročně zachyceno asi 180 nových případů, incidence se pozvolna zvyšuje. V posledních letech se celosvětově objevují případy u podstatně mladších žen (kolem 40 let), stejně tak narůstá počet vulvárních prekanceróz (v USA mezi lety 1973–2000 se incidence VIN 3 zvýšila o více než 400 % a incidence invazivního karcinomu o 20 %), což se přičítá na vrub rozšíření HPV.
V roce 2004 se změnila klasifikace vulvárních prekanceróz a v současnosti se rozlišují dva typy (5):
- vulvární intraepiteliální neoplazie asociovaná s HPV (obvyklý typ) tvoří více než 90 % vulvárních prekanceróz, vyskytuje se multifokálně ve spojení s genitálními kondylomy a jinými STI, postihuje ženy mladší a kuřačky. Vyvíjí se přes premaligní léze, je méně invazivní a rekrutuje se z ní asi třetina karcinomů. HPV je detekován v 75–100 %, nejčastějšími typy jsou HPV 16 a 31. V 70 % prekanceróz VIN 2/3 jsou přítomny typy 16 a 18.
- vulvární intraepiteliální neoplazie neasociovaná s HPV (diferencovaný typ) tvoří méně než 10 % vulvárních prekanceróz, vyskytuje se unifokálně bez asociace s jinými STD, postihuje ženy starší s terénem chronických dystrofických změn charakteru lichen. Je zatížena velkou invazivitou a na jejím podkladě se rozvíjí 60–70 % karcinomů, zřejmě i v důsledku nižšího časného záchytu.
KARCINOM VAGINY
Karcinom vaginy tvoří 0,4–2 % všech gynekologických nádorů, postihuje starší ženy kolem 70 let. Pod 45 let se objevuje vzácně, ale zvýšené riziko mají ženy po hysterektomii pro CIN 2–3, kde se do 5 let objevuje jako recidiva v poševním pahýlu. Při vzniku po době delší než 5 let se již nepovažuje za recidivu, ale za nádorovou duplicitu; její větší frekvence je dána stejnými rizikovými faktory. V České republice je ročně zachyceno asi 50 nových případů, více než 95 % tvoří dlaždicobuněčný karcinom, který se vyvíjí přes stadium prekancerózy – vaginální intraepiteliální neoplazie(VaIN 1–3) (22). Většina případů je asociovaná s HPV, nejčastějšími typy je HPV 16 a 18. V prekancerózách VaIN 2/3 se HPV 16 a 18 nacházejí v 70 %.
KARCINOM PENISU
Karcinom penisu je v bílé populaci velmi vzácný, počet nově hlášených případů se u nás pohybuje kolem 40 ročně. Postihuje starší muže nad 60 let. Incidence je vysoká v Indii, Africe a Jižní Americe, kde činí až 10 % všech malignit, např. v Peru je nejčastějším typem karcinomu u muže. Vyskytuje se zejména v nebělošských populacích neprovádějících obřízku, u ortodoxních židů se téměř nevyskytuje (23).
Mezi rizikové faktory pro vznik penilního karcinomu patří HPV infekce, kouření, špatná osobní hygiena, retence smegmatu (produkt bílé nebo nažloutlé barvy, tvořící se v předkožkovém vaku), fimóza, věk, AIDS, soužití se ženou, která trpí cervikálním karcinomem. Cirkumcize snižuje riziko HPV infekce, avšak podle některých prací význam obřízky v dětství jako prevence karcinomu penisu není potvrzen. Téměř 95 % všech malignit penisu představuje spinocelulární karcinom. Ten se vyvíjí přes stadium penilní intraepiteliální neoplazie (PIN), která je v 92 % HPV pozitivní, nejčastějším typem HPV v karcinomech i prekancerózách je HPV 16 (12).
KARCINOMY ORL OBLASTI
Malignity hlavy a krku (dutiny ústní, jazyka, dutiny nosní, paranazálních sinů, epifaryngu, orofaryngu, hypofaryngu, laryngu a slinných žláz) tvoří v 90–95 % dlaždicobuněčné karcinomy, podílejí se 5 % na všech zhoubných nádorech. Nejčastější je karcinom laryngu. Mezi nejvýznamnější rizikové faktory patří kouření cigaret, doutníků, dýmek, ale i marihuany, eventuálně žvýkání tabáku. Kancerogenní účinek tabáku výrazně potencuje alkohol, za kofaktor kancerogeneze se považují viry jako HSV 1, HPV a EBV.
Laryngeální karcinom postihuje v 95 % muže s maximem výskytu kolem 60 let. V 95 % se jedná o dlaždicobuněčný karcinom. U části případů je přítomen HPV, nejčastěji typy 16 a 18 (23).
Orofaryngeální karcinom postihující anatomicky bázi jazyka, tonzily a tonzilární oblouky, měkké patro nebo zadní stěnu faryngu se vyskytuje typicky mezi 5. a 7. dekádou života, muži jsou postiženi 3–5krát častěji než ženy. Většinou se jedná o dlaždicobuněčný karcinom. Nejvýznamnějšími rizikovými faktory je alkohol a kouření, dále nesprávná výživa, žvýkání betelu a orální infekce HPV 16. Ve srovnávací studii vykazoval orofaryngeální karcinom asociaci s vysokým počtem sexuálních partnerů (26 a více) a počtem partnerů, s nimiž byl provozován orální sex (6 a více). HPV 16 byl detekován v 72 % vzorků (12).
EZOFAGEÁLNÍ KARCINOM
Karcinom jícnu tvoří asi 0,7 % všech zhoubných nádorů v populaci. V České republice je nově hlášeno asi 400 případů ročně, z toho více než 3/4 u mužů. Nejvyšší počty hlášených jsou ve věku 50–54 let u mužů a 65–69 let u žen. V Číně, Japonsku a Íránu jeho podíl na zhoubných nádorech dosahuje 5 %. Rizikovými faktory je dráždivá, silně kořeněná strava, horké nápoje, koncentrovaný alkohol, nitrosaminy, kouření, chronická ezofagitida a achalázie jícnu. Spinocelulární karcinom tvoří asi 2/3 všech nádorových onemocnění jícnu (23). DNA HPV byla pozitivní ve 22,9 % dlaždicobuněčných karcinomů jícnu (12).
GENITÁLNÍ BRADAVICE A DALŠÍ KOŽNÍ AFEKCE
Benigní genitální bradavice (genital warts) obvykle v podobě condylomata accuminata (špičaté fíčky) jsou nejčastějším projevem HPV infekce. Jsou vysoce infekční, k přenosu dochází v 65 %. Incidence genitálních bradavic je celosvětově vysoká, častější u žen, ale rychle rostoucí u obou pohlaví. Prakticky 100 % je vázáno na HPV infekci, ve více než 90 % jsou přítomny typy HPV 6 a 11. V USA postihují přibližně 1 % sexuálně aktivních žen ve věku 15–49 let a podle odhadů dochází k téměř 1 milionu nových případů každý rok (3, 12).
Verrucae planae juveniles jsou drobné okrouhlé nebo oválné papulky vyskytující se predilekčně na obličeji a rukou. Nejčastějším původcem je HPV 3.
Verrucae vulgares jsou různě veliké tuhé, vyvýšené hrbolky s drsným povrchem způsobeným hyperkeratózou. Vyskytují se nejčastěji na rukou (verrucae palmares). Původci jsou HPV 1, 2, 4 a 7 (24).
LARYNGEÁLNÍ PAPILOMATÓZA
Laryngeální papilomatóza (rekurentní respiratorní papilomatóza) je vzácné, ale závažné chronické onemocnění, které vzniká vertikálním přenosem z rodičky na plod během porodu. Onemocnění je nejčastěji asociováno s HPV 6 a 11. Projevuje se laryngeálními papilomy, které se klinicky manifestují úporným chrapotem během prvních 5 let života a jsou rezistentní k léčbě. Léčba je často pouze paliativní (3).
ZÁVĚR
HPV patří k nejrozšířenějším pohlavně přenosným infekcím na světě. Ve většině případů probíhá asymptomaticky a samovolně vymizí. V případě, že ji organismus spontánně nevyčistí, může být příčinou řady závažných lidských onemocnění. Perzistující infekce onkogenními typy HPV je primární příčinou téměř všech případů karcinomu děložního hrdla. Kromě toho může způsobovat část karcinomů anu, vulvy, vaginy, penisu a orofaryngu. Podíl karcinomů asociovaných s vysokorizikovou HPV infekcí na všech karcinomech činí 5,2 %. Infekce nízkorizikovými typy HPV vyvolává maligní transformaci velmi vzácně, avšak je spojena se vznikem benigních lézí, jako jsou genitální bradavice a laryngeální papilomy.
Zkratky
CIN - cervikální intraepiteliální neoplazie
DNA - deoxyribonukleová kyselina
HPV - lidský papilomavirus
HR HPV - vysokorizikový (onkogenní) lidský papilomavirus
LR HPV - nízkorizikový lidský papilomavirus
PIN - penilní intraepiteliální neoplazie
STD - sexuálně přenosné nemoci
VaIN - vaginální intraepiteliální neoplazie
VIN - vulvární intraepiteliální neoplazieAdresa pro korespondenci:
MUDr. Daniel Driák, Ph.D.
Gynekologicko-porodnická klinika 1. LF UK
a Nemocnice Na Bulovce
Budínova 2, 180 81 Praha 8
e-mail: driak@seznam.cz
Sources
1. Hamšíková E, et al. Infekce HPV – epidemiologické a klinické souvislosti. Farmakoter rev 2007; 4–6.
2. Sláma J. Možnosti prevence a principy vakcinace proti HPV. Farmakoter rev 2007; 12–14.
3. Spitzer M. Human papillomavirus: epidemiology, natural history, and clinical sequelae. OBG Management 2006; (Suppl): S5–S10.
4. Trollfors B. Human papillomavirus vaccines: an outsider´s point of view. Expert Rev Vaccines 2008; 7 : 1131–1133.
5. Freitag P. Papillomavirové infekce v gynekologii. Praha: Triton 1998.
6. Stanley M. Pathology and epidemiology of HPV infection in females. Gynecol Oncol 2010; 117: S5–S10.
7. Steben M, et al. Human papillomavirus infection: epidemiology and pathophysiology. Gynecol Oncol 2007; 107: S2–S5.
8. Pluta M, et al. HPV asociované gynekologické léze v dospělém věku. Remedia 2010; 20 : 243–247.
9. Schwarz TF. ASO4-adjuvanted human papillomavirus – 16/18 vaccination: recent advances in cervical cancer prevention. Expert Rev Vaccines 2008; 7 : 1465–1473.
10. Cibula D. Onkogenní HPV infekce – riziko pro všechny ženy. Odborné sympozium, Praha, listopad 2007, present.
11. Giuliano AR. Human papillomavirus vaccination in males. Gynecol Oncol 2007; 107: S24–S26.
12. Monk B, et al. The spectrum and clinical sequelae of human papillomavirus infection. Gynecol Oncol 2007; 107: S6–S13.
13. Tota JE, et al. Epidemiology and burden of HPV infection and related diseases: implications for prevention strategies. Prev Med 2011; 53: S12–S21.
14. Kane MA. Preventing cancer with vaccines: progress in the global control of cancer. Cancer Prev Res (Phila) 2012; 5 : 24–29.
15. Parkin DM, et al. The burden of HPV-related cancers. Vaccine 2006; 24 : 11–25.
16. De Vuyst H, et al. Prevalence and type distribution of human papillomavirus in carcinoma and intraepithelial neoplasia of the vulva, vagina and anus: a meta-analysis. Int J Cancer 2009; 124 : 1626–1636.
17. www.swod.cz
18. Edgren G, et al. Risk of anogenital cancer after diagnosis of cervical intraepithelial neoplasia: a prospective population-based study. Lancet Oncol 2007; 8 : 311–316.
19. Parka IU, et al. Anal human papillomavirus infection and abnormal anal cytology in women with genital neoplasia. Gynecol Oncol 2009; 114 : 399–403.
20. Cranston RD, et al. Anal human papillomavirus infection in a street-based sample of drug using HIV-positive men. Int J STD AIDS 2012; 23 : 195–200.
21. Cibula D, et al. Onkogynekologie. Praha: Grada Publishing 2009.
22. Kačírek J, et al. Prekancerózy pochvy. Mod Gynek Porod 2003; 12 : 621–626.
23. Klener P, et al. Klinická onkologie. Praha: Galén 2002.
24. Vosmík F. Onemocnění vyvolaná papilomaviry. In: Štork J, et al. Dermatovenrologie. Praha: Galén a Karolinum 2008; 122–126.
Labels
Addictology Allergology and clinical immunology Angiology Audiology Clinical biochemistry Dermatology & STDs Paediatric gastroenterology Paediatric surgery Paediatric cardiology Paediatric neurology Paediatric ENT Paediatric psychiatry Paediatric rheumatology Diabetology Pharmacy Vascular surgery Pain management Dental Hygienist
Article was published inJournal of Czech Physicians

-
All articles in this issue
- Diferenciální diagnostika onemocnění ilea*
- Význam infekcí způsobených lidskými papilomaviry
- Vitamin D – jeho fyziologie, patofyziologie a význam v etiopatogenezi nádorových onemocnění
- Úloha kouření v epigenetické modifikaci fenotypu: nejnovější poznatky o patologických procesech vyvolaných kouřením
- EFMA Forum 2013
- Journal of Czech Physicians
- Journal archive
- Current issue
- Online only
- About the journal
Most read in this issue- Diferenciální diagnostika onemocnění ilea*
- Vitamin D – jeho fyziologie, patofyziologie a význam v etiopatogenezi nádorových onemocnění
- Význam infekcí způsobených lidskými papilomaviry
- Úloha kouření v epigenetické modifikaci fenotypu: nejnovější poznatky o patologických procesech vyvolaných kouřením
Login#ADS_BOTTOM_SCRIPTS#Forgotten passwordEnter the email address that you registered with. We will send you instructions on how to set a new password.
- Career

