-
Medical journals
- Career
Jak prodloužit životy našich pacientů ve zdraví?
A lze to?
Authors: Aleš Linhart
Authors‘ workplace: II. interní klinika kardiologie a angiologie, Komplexní kardiovaskulární centrum VFN a 1. LF UK Praha
Published in: Vnitř Lék 2021; 67(2): 125-129
Category:
Overview
Zdá se, že zatím dokážeme kardiovaskulární (KV) onemocnění spíše zaléčit než vyléčit. Prodlužujeme tak pacientům život, nikoliv ale život ve zdraví. Jak ukázala analýza dat z britské BioBank, dlouhodobá expozice geneticky determinované nízké hladině LDL cholesterolu a nízkému tlaku krve je spojena s nižším KV rizikem. To je velmi příznivá zpráva v situaci, kdy má medicína prostředky pro časný záchyt a intervenci těchto KV rizikových faktorů. Dokážeme tak předcházet časnému stárnutí cév. Stačí tyto prostředky uplatňovat v praxi a u osob s včas zachycenou hypertenzí a dyslipidemií vést léčbu rychle k doporučeným cílovým hodnotám při využití násobícího se přínosu současné kompenzace více rizikových faktorů. To vše u informovaného pacienta.
Klíčová slova:
časné stárnutí cév – arteriální hypertenze – hypercholesterolemie
Cílem je prodloužit délku života ve zdraví
Kardiovaskulární revoluce, které jsme byli svědky na přelomu tisíciletí, nám přinesla pokles KV mortality a prodloužení délky života. Přinesla nám ale také prodloužení života v nemoci. Z evropských zemí patří České republice smutná druhá příčka v délce života strávené v nemoci z důvodu KV onemocnění u žen. Českým mužům patří v této disciplíně ne o moc povzbudivější 6. místo v Evropě. Znamená to tedy, že KV onemocnění umíme zaléčit, nikoliv vyléčit. Naším cílem by přitom mělo být prodloužit délku života ve zdraví se zachovanou produktivitou a dobrou kvalitou života. Navíc, zatímco jsme dosáhli poklesu počtu pacientů s akutními koronárními syndromy, přibývají nemocní se srdečním selháním a stoupá i mortalita na srdeční selhání.
Význam dlouhodobé expozice KV rizikovým faktorům
Nedávno byly publikovány výsledky analýzy údajů z britské BioBank, která porovnávala KV morbiditu u jedinců s geneticky podmíněnou vysokou nebo naopak nízkou hodnotou krevního tlaku (TK) a hladinou LDL cholesterolu (1). Jinými slovy, hodnotila vliv dlouhodobé expozice nízkému TK a nízké hladině LDL cholesterolu na riziko rozvoje KV onemocnění. Zahrnuto bylo 438 952 účastníků zařazených do uvedené databáze v letech 2006–2010. Účastníci byli sledováni do roku 2018. Jejich průměrný věk byl 65,2 roku (40,4–80,0 let) a 54 % tvořily ženy. Hlavním sledovaným parametrem byly významné koronární příhody: úmrtí z koronárních příčin, nefatální infarkt myokardu nebo koronární revaskularizace. Výskyt těchto příhod byl během sledování zaznamenán u 24 980 účastníků. V porovnání s referenční skupinou měli účastníci s příznivým genetickým skóre pro LDL cholesterol i pro TK (skóre > medián) hladinu LDL cholesterolu nižší průměrně o 0,4 mmol/l a systolický tlak krve (STK) nižší průměrně o 3 mm Hg. Šance na výskyt koronární příhody byla u těchto jedinců o 39 % nižší než u osob s geneticky daným vysokým LDL cholesterolem a vysokým TK (p < 0,001). Jak ukázala tato analýza, současná expozice hladině LDL cholesterolu nižší o 1 mmol/l a TK nižšímu o 10 mm Hg znamená snížení rizika výskytu koronární příhody o 78 % a snížení rizika úmrtí z KV příčin o 68 % (obě p < 0,001) (Obr. 1) (1).
Image 1. Kombinovaný účinek nižšího LDL cholesterolu a STK na různé KV parametry (1) 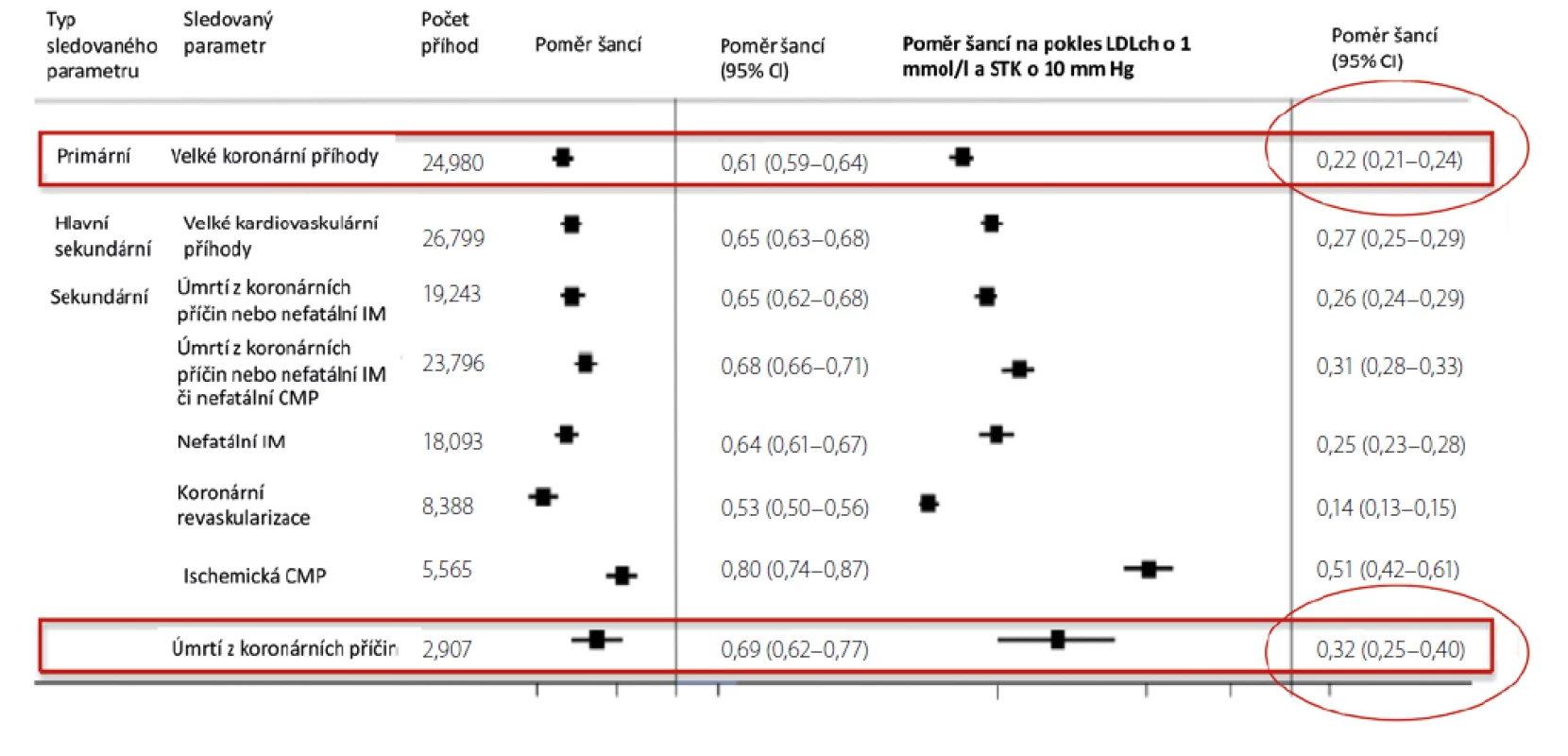
Koncept časného stárnutí cév
Výsledky této práce dokládají správnost konceptu časného stárnutí cév, tzv. konceptu EVA (Early Vascular Aging). Koncept cévního věku vychází z faktu, že dva jedinci stejného stáří a pohlaví mohou mít různé vaskulární postižení. Stav tepen ovlivněný genetickými predispozicemi a faktory životního stylu tedy nemusí odpovídat kalendářnímu věku člověka. Na Obr. 2 je ultrasonografické zobrazení karotických tepen dvou 50letých mužů. První z nich je sportovec, nekuřák s tlakem krve (TK) 114/78 mm Hg a hladinou LDL cholesterolu 1,9 mmol/l. Druhý muž je obézní diabetik 2. typu, kuřák (30krabičko‑roků) s TK 178/96 mm Hg a hladinou LDL cholesterolu 3,6 mmol/l.
Image 2. Demonstrace cévního věku: Porovnání stavu arteria carotis u dvou 50letých mužů s různými KV rizikovými faktory 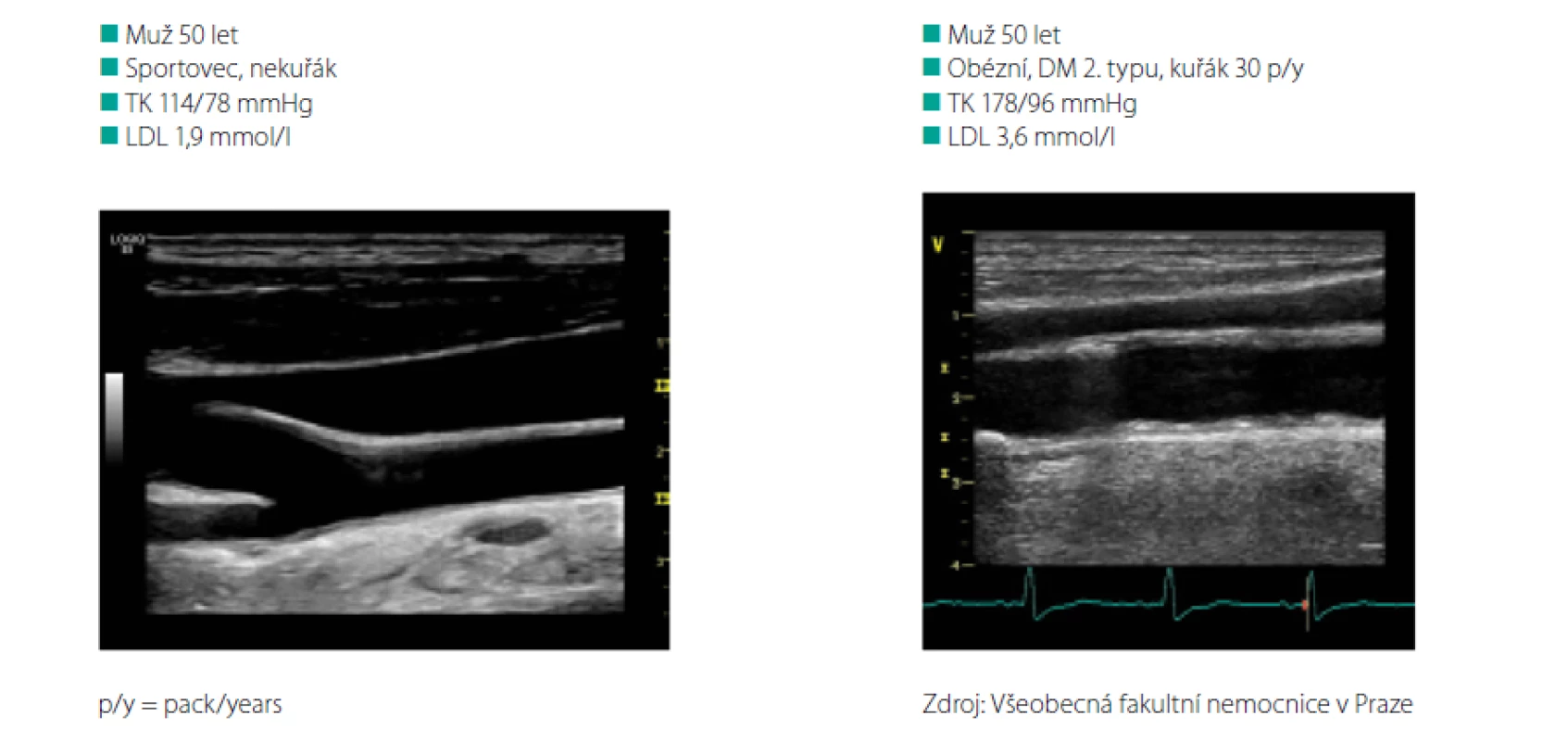
K časnému stárnutí cév dochází při dlouhodobé expozici KV rizikovým faktorům. Cílem KV prevence by podle tohoto konceptu mělo být zpomalovat a oddalovat časné stárnutí cév prostřednictvím dlouhodobé kontroly KV rizikových faktorů. Přitom platí, že čím je intervence rizika časnější, a tedy absence rizikového faktoru dlouhodobější, tím více se stárnutí cév oddálí (Obr. 3) (2).
Image 3. Koncept časného stárnutí cév (EVA – Early Vascular Aging) (2) 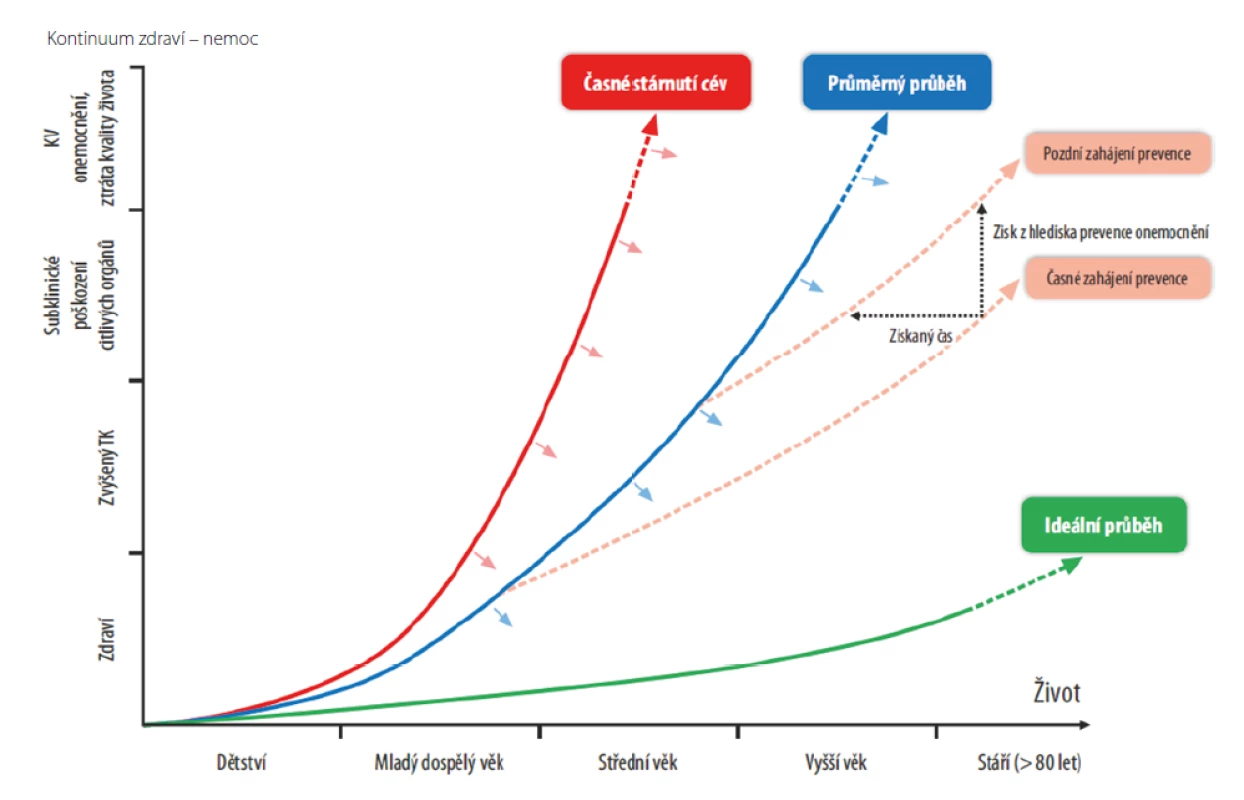
Screening a léčba hypertenze
Příznivým faktem je, že současná medicína má prostředky, kterými dokáže napodobit dlouhodobou expozici nízkému tlaku krve a nízké hladině LDL cholesterolu i u jedinců, kteří nemají štěstí na příznivou genetickou variantu kódující tyto parametry. Díky screeningu a časné kompenzaci KV rizikových faktorů můžeme časné stárnutí cév zpomalit.
Prvním zásadním nástrojem je screening a monitorování hypertenze. Screening by měl probíhat nejméně každé 3 roky. Podle doporučení z roku 2018 se diagnóza hypertenze opírá o opakované měření TK v ordinaci, přičemž u osob s TK 130–139/85–89 mm Hg je vhodné ověřit přítomnost maskované hypertenze pomocí domácího měření TK (HBMP) nebo 24hodinového ambulantního monitorování TK (ABMP) (3, 4). V případě hypertenze (≥ 140/90 mm Hg) jsou na místě opakované kontroly TK v ordinaci nebo ABMP, HBMP a příslušná terapie. Pokud je nemocný v pásmu hypertenze i přes úpravu životního stylu, má být zahájena farmakoterapie, a to i u osob s nízkým a středním KV rizikem a bez prokázaného poškození cílových orgánů. O zahájení farmakoterapie hypertenze uvažujeme u osob s TK ≥ 140/90 mm Hg ve věku 18–80 let, u jedinců starších 80 let pak při TK ≥ 160/90 mm Hg. Ihned zahajujeme terapii v případě vysokého KV rizika, při poškození cílových orgánů a u hypertenze II. (≥ 160/100 mm Hg) a III. stupně (≥ 180/110 mm Hg).
Cílem je úprava TK do 3 měsíců. Cílovou hodnotou je TK < 140/90 mm Hg. U všech pacientů je přitom třeba zvážit cílovou hodnotu diastolického tlaku krve (DTK) < 80 mm Hg, případně, TK < 130/80 mm Hg, pokud jej tolerují. U osob do 65 let věku může být cílová hodnota STK i 120–129 mm Hg (3, 4).
Pozor na současný výskyt více KV rizikových faktorů
U pacientů s hypertenzí je třeba myslet na to, že tento KV rizikový faktor se často nevyskytuje izolovaně. Vzhledem k tomu, že se při současném výskytu více rizikových faktorů KV riziko nesčítá, ale násobí (5), je třeba pátrat po přítomnosti dalších rizikových faktorů, jako je kouření, obezita, fyzická inaktivita, dyslipidemie, diabetes mellitus, autoimunitní onemocnění, spánková obstrukční nemoc, psychosociální stres a vyčerpání, závažné psychiatrická onemocnění nebo sociální deprivace. Samozřejmě je nutné znát přítomnost případného již diagnostikovaného KV onemocnění (cerebrovaskuární příhody, ischemická choroba srdeční, fibrilace síní, těžké renální selhání, ateroskleróza prokázaná zobrazovací metodou nebo ischemická choroba dolních končetin dle kotníko‑brachiálního indexu).
Kompenzace dyslipidemie
Často se u pacientů s hypertenzí vyskytuje také dyslipidemie. Nová doporučení ESC/EAS z roku 20196 uvádějí nové nižší cílové hladiny LDL cholesterolu (Obr. 4). Cílová hodnota < 3 mmol/l zůstává u osob s nízkým KV rizikem. U středního KV rizika se snižuje na < 2,6 mmol/l, u vysokého rizika na < 1,8 mmol/l (+ je doporučeno snížit iniciální hladinu o > 50 %) a u velmi vysokého rizika na < 1,4 mmol/l (+ snížení iniciální hladiny o > 50 %). Pro pacienty s aterosklerotickým KV onemocněním, kteří v průběhu 2 let prodělali již druhou KV příhodu při současném užívání maximální tolerované dávky statinu a ezetimibu, je doporučena dokonce cílová hladina LDL cholesterolu < 1,0 mmol/l.
Image 4. Doporučení ESC/EAS z roku 2019: Intenzivnější redukce LDL cholesterolu podle KV rizika (6) 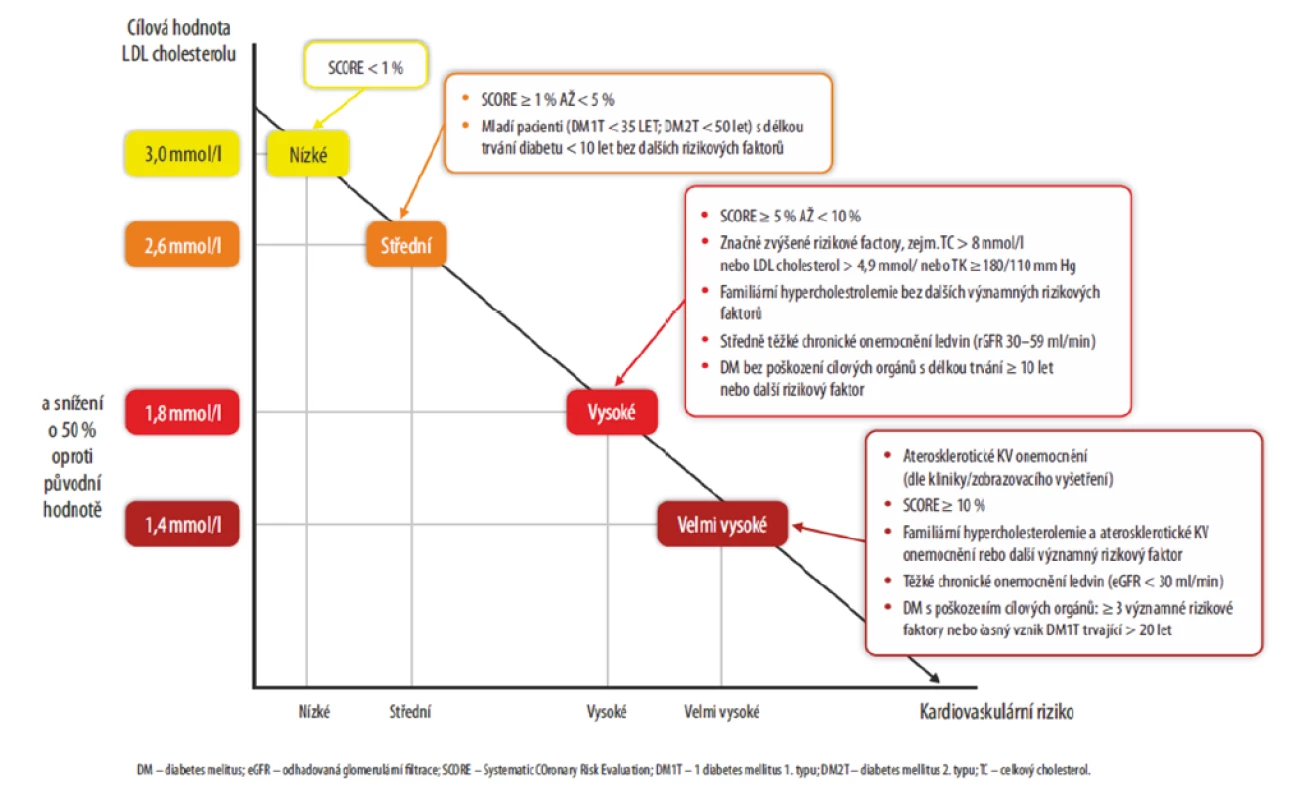
KV riziko stanovujeme podle tabulek SCORE. Podle těchto tabulek mají mladší pacienti nízké KV riziko i při zvýšeném LDL cholesterolu. Je ale třeba myslet na to, že takového pacienta čeká ještě mnoholetá expozice tomuto KV rizikovému faktoru. Mladší věk pacienta a nízké KV riziko by proto neměly být argumentem proti farmakologickému snižování LDL cholesterolu.
Včasná, rychlá a kombinovaná intervence rizik vyžaduje spolupráci pacienta
Cílem kompenzace KV rizikových faktorů je zpomalit až zastavit progresi aterosklerózy. Ovšem pro regresi aterosklerotických plátů jsou potřebné opravdu nízké hladiny TK a LDL cholesterolu (7). Intervence by měla být časná, vedená rychle k cílovým hodnotám a v případě vícečetných rizik kombinovaná. Je prokázáno, že snížení hladiny celkového cholesterolu o 10 % spolu se snížením krevního tlaku o 10 % vede k poklesu 10letého rizika KV onemocnění o 45 % (Obr. 5) (8). Smutnou skutečností je, že ani v sekundární prevenci nedosahuje většina pacientů cílových hodnot TK a LDL cholesterolu. V registru nemocných ve velmi vysokém riziku EUROASPIRE V z období 2016–2017 nedosáhlo cílové hladiny LDL cholesterolu (< 1,8 mmol/l) 71 % nemocných a cílové hodnoty TK (< 130/80 mm Hg) rovněž 71 %. Jedním z důvodů této neuspokojivé kompenzace může být fakt, že pacient po prodělané příhodě nebyl dostatečně poučen, neví, jaký má krevní tlak, neví, proč by měl snižovat svůj LDL cholesterol. To zdůrazňuje potřebu správné komunikace s pacientem, protože compliance s léčbou zásadním způsobem ovlivňuje výsledek terapie.
Image 5. Dopad kombinované intervence rizikových faktorů v primární prevenci na osud nemocných (8) 
Závěr
Polypragmazie je dnes v KV prevenci skutečným problémem. K dispozici máme řadu léků s robustními doklady o morbi‑mortalitním přínosu. Musíme si vždy ale uvědomit, že neléčíme laboratorní hodnoty, ale pacienta. Tomu musíme vysvětlit, že cílem léčby je snížit u něj riziko KV příhod a prodloužit délku života ve zdraví. Současná situace kolem onemocnění covid-19 vedla k omezení prevence ostatních onemocnění. Proto teď u indikovaných pacientů léčbu KV rizikových faktorů nezanedbávejme, neodkládejme, vysvětlujme a usnadňujme.
KORESPONDENČNÍ ADRESA AUTORA:
prof. MUDr. Aleš Linhart, DrSc.
II. interní klinika kardiologie a angiologie, Komplexní kardiovaskulární centrum VFN a 1. LF UK Praha
Cit. zkr: Vnitř Lék 2021; 67(2): 125–129
Článek přijat redakcí: 2. 2. 2021
Článek přijat po recenzích: 10. 2. 2021
Sources
1. Ference BA, Bhatt DL, Catapano AL et al. Association of Genetic Variants Related to Combined Exposure to Lower Low‑Density Lipoproteins and Lower Systolic Blood Pressure With Lifetime Risk of Cardiovascular Disease. JAMA. 2019; 322(14): 1381–1391.
2. Laurent S, Boutouyrie P, Cunha PG et al. Concept of Extremes in Vascular Aging. Hypertension. August 2019. 17; 2 : 218–228.
3. Williams B, Mancia G, Spiering W et al. 2018 ESC/ESH Guidelines for the management of arterial hypertension: The Task Force for the management of arterial hypertension of the European Society of Cardiology and the European Society of Hypertension: The Task Force for the management of arterial hypertension of the European Society of Cardiology and the European Society of Hypertension [published correction appears in J Hypertens. 2019 Jan;37(1):226]. J Hypertens. 2018; 36(10): 1953–2041.
4. Williams B, Mancia G, Spiering W et al. 2018 ESC/ESH Guidelines for the management of arterial hypertension: The Task Force for the management of arterial hypertension of the European Society of Cardiology (ESC) and the European Society of Hypertension. European Heart Journal. 2018. 39 : 3021–3104.
5. Jackson R, Lawes CM, Bennett DA, Milne RJ, Rodgers A. Treatment with drugs to lower blood pressure and blood cholesterol based on an individual’s absolute cardiovascular risk. Lancet. 2005; 365(9457): 434–441.
6. Mach F, Baigent C, Catapano AL et al. 2019 ESC/EAS Guidelines for the management of dyslipidaemias: lipid modification to reduce cardiovascular risk. Eur Heart J. 2020; 41(1): 111–188.
7. Chhatriwalla AK, Nicholls SJ, Wang TH et al. Low levels of low‑density lipoprotein cholesterol and blood pressure and progression of coronary atherosclerosis. J Am Coll Cardiol. 2009; 53(13): 1110–1115.
8. Emberson J, Whincup P, Morris R, Walker M, Ebrahim S. Evaluating the impact of population and high‑risk strategies for the primary prevention of cardiovascular disease. Eur Heart J. 2004; 25(6): 484–491.
9. Kotseva K, De Backer G, De Bacquer D et al. Lifestyle and impact on cardiovascular risk factor control in coronary patients across 27 countries: Results from the European Society of Cardiology ESC‑EORP EUROASPIRE V registry. Eur J Prev Cardiol. 2019; 26(8): 824–835.
Labels
Diabetology Endocrinology Internal medicine
Article was published inInternal Medicine

2021 Issue 2-
All articles in this issue
- Imonoglobulin G4 asociované onemocnění v gastroenterologii
- Diagnostika a terapie chronické pankreatitidy dle UEG guidelines
- Mimostřevní komplikace idiopatických střevních zánětů
- Aktuální pohled na možnosti diagnostiky a léčby diabetu typu LADA
- Glukagon v léčbě hypoglykemie – novinky
- Hemodynamicky významný perikardiální výpotek jako možný vzácný mimostřevní projev Crohnovy choroby
- Masivní plicní embolie s rozsáhlým trombem ve foramen ovale patens – hrozící paradoxní embolie
- Perindopril – dlouholetá jistota v léčbě hypertenze
- Hlavní téma: gastroenterologie
-
Jak prodloužit životy našich pacientů ve zdraví?
A lze to?
- Internal Medicine
- Journal archive
- Current issue
- Online only
- About the journal
Most read in this issue- Diagnostika a terapie chronické pankreatitidy dle UEG guidelines
- Glukagon v léčbě hypoglykemie – novinky
- Perindopril – dlouholetá jistota v léčbě hypertenze
- Mimostřevní komplikace idiopatických střevních zánětů
Login#ADS_BOTTOM_SCRIPTS#Forgotten passwordEnter the email address that you registered with. We will send you instructions on how to set a new password.
- Career

