-
Medical journals
- Career
Posuny v nutričních doporučeních pro zdravé obyvatelstvo a jejich dopad pro diabetickou dietu
Authors: Michal Anděl; Ludmila Brunerová; Pavel Dlouhý; Jan Polák; Jan Gojda; Pavel Kraml
Authors‘ workplace: Centrum pro výzkum diabetu, metabolizmu a výživy Ústavu výživy 3. LF UK a II. interní kliniky 3. LF UK a FN Královské Vinohrady, Praha
Published in: Vnitř Lék 2016; 62(7-8): 539-546
Category: Reviews
Overview
V současné době prokázaly stovky vědeckých prací na buněčné úrovni i u experimentálních zvířat i studie u zdravých i nemocných dobrovolníků a konečně i velká epidemiologická sledování, které jsou potraviny, ze kterých lze komponovat zdravou výživu, a které jsou potraviny, které by měly být konzumovány omezeně nebo vůbec ne. Mezi potraviny, které by měly být omezeny, nebo nekonzumovány vůbec, patří především ty, které obsahují transmastné kyseliny, které by měly představovat jen 1 % celkového energetického příjmu. Podobně by měly být omezeny saturované mastné kyseliny, dále sacharidy a sůl. Naopak konzum monoenových a polyenových mastných kyselin představuje základní přístup při konzumu tuků. Za těchto podmínek může přívod tuku v potravě dosáhnout až 35 % vší celkové denní energie. Ze sacharidů jsou výhodné ty, které mají nízký glykemický index, především výrobky z celozrnných obilovin, tmavé rýže a zejména luštěniny. Sůl je třeba omezit pod 6 g/den a alkohol na množství nepřesahující 10 g u žen a 20 g u mužů. Poslední doporučení již nelimitují cholesterol. Potraviny obsahující nasycené mastné kyseliny živočišného původu však cholesterol obsahují. I potraviny rostlinného původu, většinou z tropických olejů, které obsahují nasycené mastné kyseliny a neobsahují cholesterol, jsou však rizikem. Naopak vejce, která vedle cholesterolu nemají významné množství nasycených mastných kyselin, již nemají přísný limit.
Klíčová slova:
diabetes – dietetická doporučení – energetický příjem – cholesterol – protein – sacharidy – tuky – zdravá výživa – železoÚvod
Diabetes mellitus byl po naprostou většinu svých dějin léčen životosprávnými opatřeními, především dietou. Teprve objev inzulinu před 95 roky Bantingem a Bestem vedl u inzulin-dependentního diabetu, z dnešního hlediska především u diabetu 1. typu, k substituční terapii inzulinem. Diabetická dieta je však i pro nemocné 1. typem diabetu vedle léčby inzulinem základním terapeutickým přístupem. Pro řadu dalších typů diabetu, především však pro epidemiologicky dominující diabetes mellitus 2. typu, jsou životosprávná opatření včetně zásadních opatření týkajících se výživy přístupem základním.
Historie dietní léčby diabetu je však historie trvající více než 3 500 let. Již v Ebersově papyru (podle německého egyptologa Eberse, který papyrus v roce 1882 nalezl) je pro onemocnění, které mělo symptomy diabetu, doporučena směs ze sladkého piva, pšeničného zrní, zeleného cypřiše, naklíčených kukuřičných zrn, která se procedí a pojídá po 4 dnech. Z dnešního hlediska složitě interpretovatelný a pravděpodobně tak, jak to bylo v tehdejší medicíně časté, jen spekulativní přístup. Aereteus z Kapadocie poprvé použil pojem diabetes. Jeho současník v 1. století před Kristem Rufus z Efesu navrhoval nemocným s diabetem stravu s převahou zeleniny, oleje a vína. Pokud by se jednalo o olej olivový, tak zařazení takového diety jistě mohlo mít své pozitivní účinky. Zřejmě nejznámější klasik starověké medicíny Galenos doporučoval ve 2. století co nejvíce omezit příjem potravy, nezakazoval tekutiny ani ředěné víno. Po dlouhém, tisíciletí trvajícím útlumu evropské vědy včetně medicíny lze vypátrat dietní doporučení až u Angličana Thomase Willise. Ten navrhl v roce 1674 u diabetu hladovou dietu a vápennou vodu. Více se do dějin diabetologie zapsal poměrně přesným popisem diabetu: „Tato choroba je močící zlo. Cukr se nejprve nachází v krvi a pak přechází do moči, která je pak sladká jako med“. V roce 1797 zavedl námořní důstojník John Rollo dietu, která byla vyloženě založena na podávání masa. K snídani doporučoval mléko rozředěné vápennou solí, k obědu pudink z krve a loje a k večeři zvěřinu nebo odleželé staré maso a k druhé večeři vejce. Pro zlepšení stavu a vymizení glukosurie pak přidával ke stravě zelí, zeleninu, vařenou cibuli nebo salát. Tato dieta se udržela několik desetiletí, tedy až do poloviny 19. století. Sami bychom v ní viděli některé rozumné prvky, zejména u diabetiků 2. typu. Zcela opačný přístup zvolili v roce 1829 Chevaliere či v roce 1857 Priorry. Vycházeli z toho, že diabetik ztrácí velké množství glukózy močí, a proto doporučovali sacharidy v dietě. Apolinaire Bouchardat (1806–1886) doporučoval nahrazovat sacharidy přírodními tuky a energii doplňovat alkoholem. Pro vysoký obsah laktózy doporučoval nezařazovat mléko a předpisoval velké množství zeleniny. Pro diabetiky (zřejmě z dnešního hlediska především diabetiky 2. typu) doporučoval trvalou mírnou podvýživu a fyzickou aktivitu. Bouchardatovy zásady dietní léčby rozvinuli dále v klinice jeho anglický žák Frederick William Pavy a v experimentu Eduard Katz (1845–1895). V praxi je v době již dosti moderní pak rozvedl Bernard Naunyn (1839–1925), zpočátku pionýr bezsacharidové diety, který přistoupil k předpisu diety založeném na takovém příjmu sacharidů, který by nevedl ke glykosurii. Podle jeho názoru by tuky měly tvořit největší energetickou součást potravy. Současně, zejména v případech mírného diabetu, předpisoval intenzivní fyzickou aktivitu.
Z Bouchardata vyšel v dietoterapii i Carl Hanko van Noorden (1858–1944), který po manifestaci diabetu doporučoval striktní bezsacharidovou dietu, poté 1 nebo 2 zeleninové dny a dále vždy 3–4 dny s ovesnými vločkami následované pravidelně zeleninovým dnem.
Frederick Madisson Allen (1879–1964), jeden z vedoucích amerických diabetologů, rovněž vycházející z Bouchardata, doporučoval jako terapeutické opatření podvýživu. Nízkoproteinovou dietu s vyšším obsahem tuku propagoval Švéd Karl Petrén ve 20. letech 20. století, dalšími zastánci podobné diety byli Newburgh a Marsh. F. Bluth doporučoval v roce 1912 v potravě kromě tuku požitého k přípravě pokrmů sníst ještě 100 g másla. Podobné doporučení dal H. Malten v roce 1930 ve spisku „So muss der Zuckerkranke leben“.
Počátkem 30. let 20. století byla v londýnských nemocnicích ordinována diabetikům dieta obsahující energii krytou z 15 % sacharidy, 17 % proteiny a 68 % tuky.
Josef Thomayer ve své učebnici vnitřního lékařství vydané těsně před objevem inzulinu (1921) doporučuje jako základ léčby diety Rollovu masitou dietu s vyloučením cukrů. U těžkých případů pak Thomayer doporučuje dietu dle von Noordena.
Do inzulinové éry se tak mnozí snažili z velmi neúplných dat porozumět patofyziologii diabetu a tak také dietně ovlivnit průběh choroby. Některé z uvedených diet mají i z dnešního hlediska racionální přístup, jiné, zejména diety doporučující vyšší příjem sacharidů, by v žádném případě neobstály.
S tím, jak se dařilo postupně prodlužovat život nemocným s diabetem, se postupně začaly více a více popisovat specifické i nespecifické komplikace diabetu. Protože ateroskleróza patří mezi základní nespecifické komplikace diabetu, doporučení, která měla směřovat ke snížení rizika aterosklerózy, se kromě doporučení pro prevenci u zdravého obyvatelstva týkala i doporučení pro diabetickou dietu. Z tohoto hlediska byl zásadní i závažný počin Americké diabetologické asociace, která v roce 1970 doporučila v kvantitativním složení diety 60 % sacharidů, 30 % tuků a 10 % bílkovin. Tato idea vyplývala z toho, že viníkem za epidemii aterosklerózy byl jednoznačně považován tuk, především nasycený a dále s ohledem na hypercholesterolemii jako prokázané riziko aterosklerózy i dietní příjem cholesterolu. Meziřádkově (a pravděpodobně jako původně nechtěný vedlejší produkt) z toho však také pro mnohé plynulo, že dietní příjem sacharidů u zdravých nepředstavuje zvláštní riziko. Dle názoru autorů se za tímto významovým posunem skrývá poměrně liberální vztah k sacharidům a také epidemie obezity, zejména ve Spojených státech. Podle doporučení ADA z roku 1991 byla také rekonstruována diabetická dieta v České republice v roce 1991. V jejím doporučení bylo 55–60 % energie kryto sacharidy, 30 % tuky a 10–15 % proteiny. Z hlediska příjmu sacharidů bylo doporučeno denní zvýšení příjmu sacharidů o 25 g na 175 g, 225 g, 275 g a 325 g (Anděl, Kužela a Reil, MZ ČR 1991). Současně bylo jak v obecných dietních doporučeních, tak v diabetické v dietě doporučeno, aby denní dietní příjem cholesterolu nepřesáhl 300 mg. Přehled historie diabetické diety viz [2].
Vývoj poznatků v této oblasti v posledních 25 letech
Mohutný rozvoj vědy v posledních letech vedl obrovskému nárůstu poznatků v oblasti vztahů mezi přiváděnými markonutrienty i mikronutrienty, jejich kvalitativním i kvantitativním poměrem, a dále poznatků v oblasti nutriční toxikologie, týkajících se jak důsledků technologického zpracování potravin, tak dalších hygienických aspektů výživy, významně změnil vědecké prostředí, ve kterém jsou doporučení pro zdravé i nemocné formulovány. Na jedné straně nutriční fyziologie a nutriční hygiena, na druhé straně buněčná biologie modifikovaly řadu doporučení.
Celkový energetický příjem je významným aspektem zdraví a nemoci. Je doporučován mezi 25–35 kcal na kg hmotnosti a den. Vysoký energetický příjem je faktorem nejen vzniku obezity, v jejím důsledku ale také diabetes mellitus 2. typu, arteriální hypertenze, hyperlipidemií, intermitentní spánkové aponoe (Polák) a v souvislosti s tím i rizikovým faktorem aterosklerózy a jejích komplikací, artróz velkých kloubů a také mnoha nádorů.
Nově se také ví, že vyšší energetický příjem se také podílí na vyšší syntéze cholesterolu.
Vyšší než optimální příjem sacharidů vede ke zvýšené jaterní syntéze mastných kyselin, vyšší syntéze triacylglycerolů, vyšší tvorbě VLDL a posléze LDL-cholesterolu. Více rizikové jsou zejména potraviny s vysokým glykemickým indexem, tedy ty, které rychleji zvyšují hladiny glykemie a plazmatického inzulinu. Mezi tyto potraviny patří kromě disacharidu sacharózy i škrob z produktů z bílé mouky, brambor i bílé rýže. Pokud se jedná o monosacharidy, problematičtější je příjem fruktózy než glukózy. Fruktóza se více podílí na lipogenezi a zejména na dietně indukované hypetriacylglycerolemii. Vede i k vyšší hladině kyseliny močové. Potraviny s nízkým glykemickým indexem vedou k nižším hladinám glykemie i inzulinemie. Z tohoto hlediska představují výhodnější zdroj sacharidů.
Mezi potraviny s nízkým glykemickým indexem patří především hnědá rýže, celozrnné výrobky z obilovin a dále luštěniny. Z hlediska doporučení pro obecnou populaci i pro diabetiky je vhodné zvýšit příjem luštěnin.
V této souvislosti je důležité, že tuk potravy zpomaluje vyprazdňování žaludku a že tedy směs sacharidů a tuku může vést k pomalejšímu vzestupu glykemie než příjem čistých sacharidů.
Vláknina je všeobecně doporučována, a to jak vláknina původem z ovoce, tak také zeleniny. Za těchto okolností však příjem ovoce představuje i příjem fruktózy a větší příjem ovoce znamená také větší příjem problematičtějšího monosacharidu a také vyšší příjem energie. Stejný nutriční význam mají i ovocné šťávy. Vláknina konzumovaná v zelenině nemá žádnou negativní konotaci. Zvýšení příjmu zeleniny současně se zvýšením příjmu luštěnin je tak jednoznačně pozitivním doporučením.
Tuky byly dlouhodobě považovány za problematičtější část potravy. Je tomu mimo jiné i proto, že jejich energetická denzita je dvojnásobná oproti energetické denzitě sacharidů. Obecně bylo doporučováno, aby podíl tuků nepřesáhl 30 energetických procent. Tomu nyní již tak z mnoha důvodů není a velký důraz je kladen na kvantitativní zastoupení jednotlivých mastných kyselin v triacylglycerolech. Pokud je toto zastoupení optimální, je doporučený obsah tuku v potravě až 35 energetických procent. To znamená, že až 35 % veškeré přiváděné energie může mít původ v tuku. Sami jsme prokázali, že pokud podáváme v experimentální dietě, obsahující 50 % všech mastných kyselin ve formě monoenové kyseliny olejové, je možné zvýšit přísun tuku až na 45 % celkové energie [4]. Kyselina olejová snižuje inzulinovou rezistenci i hladinu triacylglycerolů. Z tohoto důvodu by měla představovat i prevenci jak aterosklerózy, tak diabetes mellitus 2. typu. Polyenové mastné kyseliny, ať již n-3 nebo n-6 jsou z hlediska inzulinové rezistence neutrální. N-6 polyenové mastné kyseliny jsou tradičně vnímány jako prozánětlivé a prokoagulační, n-3 polyenové mastné kyseliny naopak jako součásti potravy s prokoagulačním a protizánětlivým účinkem. Obecně v potravě ke vzniku diabetu či aterosklerózy nepřispívají.
Nasycené mastné kyseliny, zejména ty, které mají 12–16 uhlíků v řetězci, přispívají k inzulinové rezistenci a z nasycených mastných kyselin jsou považovány za nejvíce aterogenní. Právě tyto mastné kyseliny mají relativně vysoké zastoupení v triacylglycerolech tropických olejů. Proto také již dávno neplatí zjednodušené tvrzení, že živočišné tuky jsou škodlivé a rostlinné prospěšné. Vždy jde o zastoupení konkrétních mastných kyselin v triacylglycerolech dané potravy. Nasycené mastné kyseliny jsou alespoň na úrovni izolovaných buněk toxické pro kosterní sval. Této toxicitě lze zabránit přidáním nenasycených mastných kyselin do media [30].
Ještě více jsou však aterogenní transmastné kyseliny [3], které se ve zvýšené míře objevily v potravě po zavedení ztužování tuků tlakovou hydrogenací. Ještě před 20 roky obsahovala řada ztužených tuků na českém trhu 30 % až téměř 40 % transmastných kyselin. Snížení jejich příjmu představuje důležitý faktor prevence vzniku aterosklerózy. Transmastné kyseliny a o něco méně také palmitát vedou k urychlení apoptózy B-buněk. Tomuto jevu zabraňuje přidání olejové kyseliny do media [12].
Složení vybraných tuků a olejů s ohledem na zastoupení jednotlivých mastných kyselin v triacylglycerolech uvádějí tab. 1–3. Jsou modifikovány dle dat z [7,19, 21,23,31].
Table 1. Zastoupení mastných kyselin v tucích živočišného původu 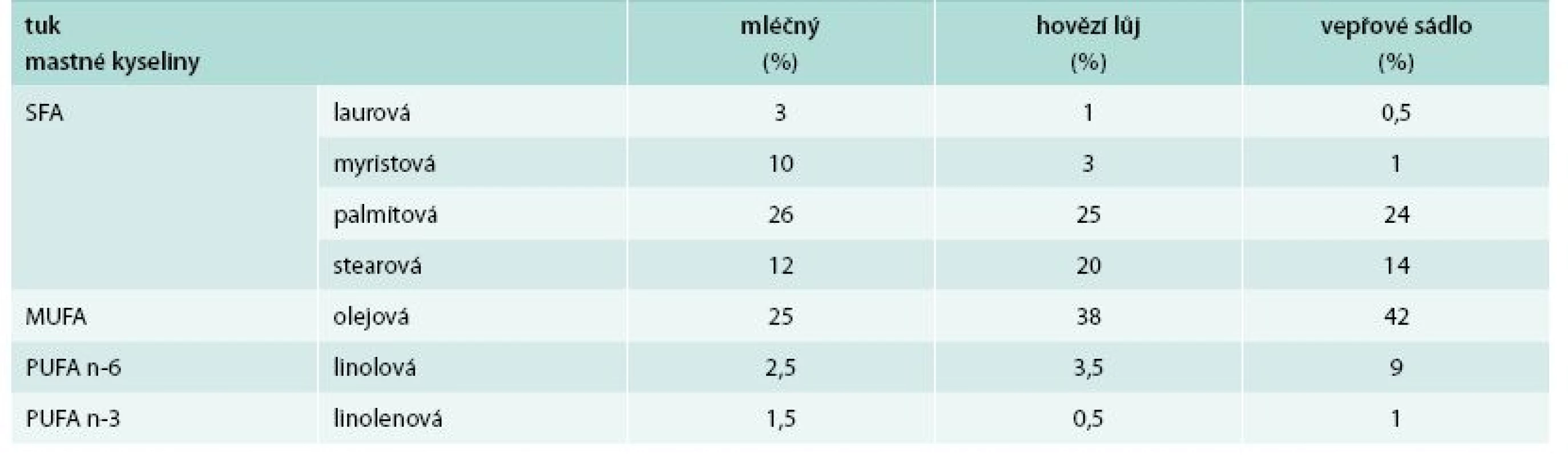
Table 2. Zastoupení mastných kyselin v rostlinných tucích a olejích I 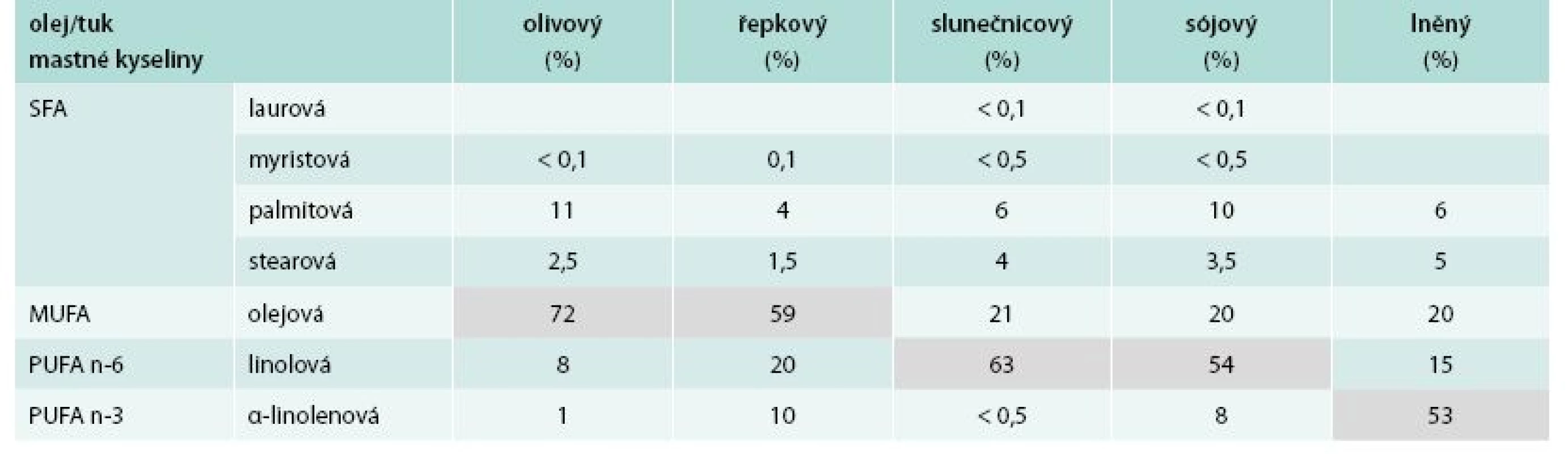
Table 3. Zastoupení mastných kyselin v rostlinných tucích a olejích II 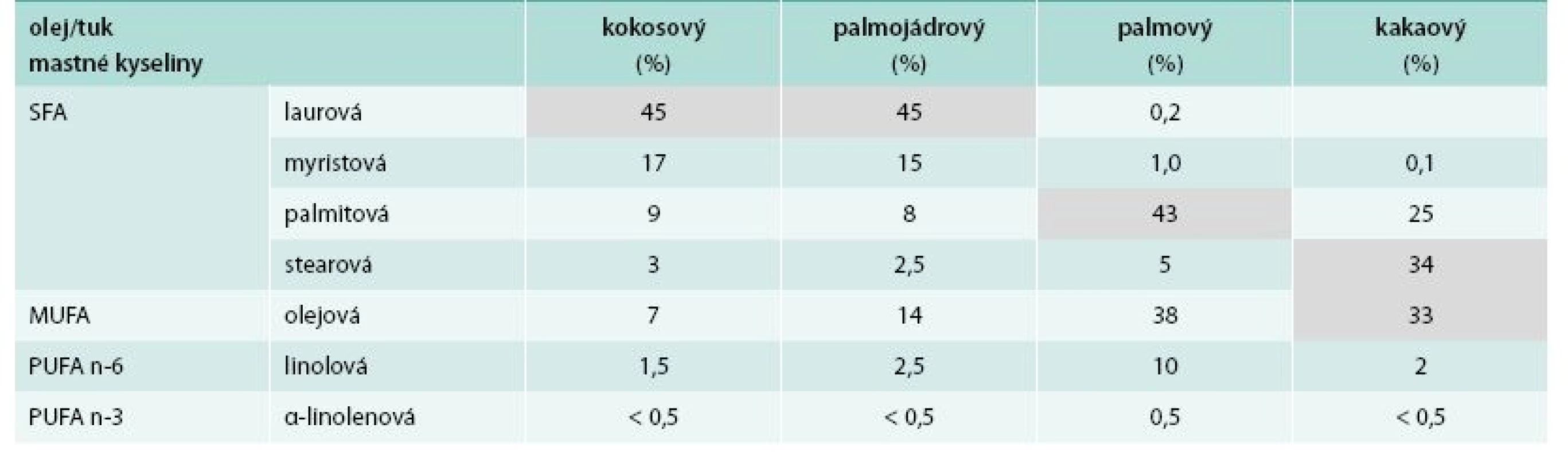
Cholesterol
Od pokusů Aničkovových na počátku 20. století přes výsledky Framinghamské studie, ve stovkách odborných i populárních článků a knih byl cholesterol v potravě považován za faktor, který přispívá k progresi aterosklerózy.
Proto byl jeho příjem v mnoha doporučeních limitován, většinou pod 300 mg denně [5]. V současné době rozhodně není sporu o tom, že vysoká hladina plazmatického cholesterolu představuje významné riziko aterosklerózy a jejích komplikací, tedy mozkových cévních příhod, ischemické choroby srdeční a ischemické choroby dolních končetin. Má se však za to, že k vysoké hladině plazmatického cholesterolu přispívá především přívod nasycených mastných kyselin, transmastných kyselin a dále vysoký energetický příjem. Z tohoto hlediska je zřejmě přísun cholesterolu v potravě faktorem méně významným. Metodologický problém je v tom, že pro většinu živočišné potravy je cholesterol přijímán spolu s nasycenými mastnými kyselinami, zejména v mase, masných výrobcích a v tučných mléčných výrobcích. Na druhé straně můžeme pozorovat určitou dekriminalizaci vajec. Cholesterol obsažený ve žloutcích není v potravě spojen s vysokým příjmem nasycených mastných kyselin. European Society of Cardiology [10] ve svých doporučeních z roku 2016 uvádí, že podíl nasycených mastných kyselin v dietě by měl představovat méně než 10 %, příjem transmastných kyselin méně než 1 % celkového denního energetického příjmu, přičemž horní limit pro příjem cholesterolu v dietě již není stanoven.
Železo
Nároky organizmu na množství železa v dietě se v průběhu života mění. U mužů starších 19 let je doporučováno 8 mg/den, u žen ve věku 19–51 let 18 mg/den a nad 51 let 8 mg/den. V běžné klinické praxi se často setkáváme s příznaky nedostatku železa, které se manifestují zejména anémií a anemickým syndromem. Nadbytek železa pak spojujeme nejčastěji s hereditární hemochromatózou (HH), geneticky podmíněným onemocněním charakterizovaným extrémním množstvím zásobního železa v organizmu, hepatopatií, jaterní cirhózou a tzv. bronzovým diabetem. Od roku 1981, kdy byl Sullivanem poprvé formulován vztah zvýšených zásob železa a aterosklerózy [24], se objevila řada prací prokazujících vyšší kardiovaskulární riziko u osob se zvýšenými zásobami železa [20,25]. My sami jsme prokázali přítomnost doposud asymptomatické aterosklerózy u mužů v primární prevenci, u nichž byly zásoby železa zvýšené [27]. Ukázalo se, že elevace zásobního železa v populaci (nikoliv u osob s HH) je způsobena zvýšenou konzumací masa a masných výrobků obsahujících hemové železo, které se v tenkém střevě vstřebává až 6krát rychleji než železo nehemové. Recentní metaanalýza 21 prospektivních studií prokázala, že příjem hemového železa je asociován s významně zvýšenou incidencí ischemické choroby srdeční (RR 1,57; 95% CI 1,28–1,94) [14]. Je zajímavé, že pacienti s HH kardiovaskulární riziko zvýšené nemají. Tento „železný paradox“ je vysvětlován nízkým množstvím intracelulárního železa v makrofázích přítomných v ateromovém plátu v důsledku snížené exprese hepcidinu u těchto pacientů [26].
Zvýšené endogenní zásoby železa jsou rovněž spojeny se zvýšeným rizikem diabetu, zejména 2. typu. Tento jev bývá vysvětlován na úrovni zvýšené inzulinové rezistence, poruchou sekrece inzulinu a v neposlední řadě i navozením hepatopatie [22]. Důležitý může být i efekt železa na makrofágy a expresi jejich scavangerového receptoru [17]. Snižování zásob železa u diabetiků 2. typu s iniciálně vysokým plazmatickým feritinem pomocí kontrolovaných venepunkcí pak vede jak ke snížení inzulinové rezistence, tak i ke zlepšení inzulinové sekrece [11].
Celkově však je ještě otázkou dalšího výzkumu, zda vysoké hladiny feritinu neodrážejí vysoký příjem masa, a tedy i nasycených mastných kyselin se všemi důsledky s tím spojenými. Je tak tedy otázkou, zda hladina feritinu je indikátorem kardiovaskulárního rizika, nebo kauzálním faktorem, či obojím. Současná doporučení diety diabetické i doporučení o správné výživě se přísunu železa nedotýkají, a pokud ano, tak spíše z hlediska nedostatku železa. Z hlediska rizika vyššího příjmu masa však kromě nasycených mastných kyselin může hrát roli i další faktor.
Protein
Pro příjem potravy platí u zdravých stále doporučení o příjmu 0,8 g kvalitního proteinu na kg hmotnosti a den. Za referenční protein se v tomto případě považuje vaječný bílek. Protože aminokyselinové složení průměrného proteinu v potravě se poněkud odlišuje od referenčního proteinu, je obecně přijímané doporučené množství běžného proteinu 1 g/kg hmotnosti a den. V mírném stresu je nyní doporučováno 1,2–1,5 g proteinu/kg/den. Podobné doporučení je i u nemocných s nádorovým onemocněním.
Některé aminokyseliny, zejména leucin, valin a izoleucin a také arginin zvyšují hladinu inzulinemie, aniž by zvyšovaly glykemii. Tento poznatek má také význam pro konstrukci diabetické diety. Typicky např. příjem syrovátkových proteinů nezvyšuje glykemii při zvýšení sekrece inzulinu [32]. I tento fakt má potenciální využití při sestavování diabetické diety.
Doporučení České diabetologické společnosti z roku 2012
Poslední doporučení České diabetologické společnosti (zpracovali A. Jirkovská, T. Pelikánová a M. Anděl) přijaté výborem společnosti a publikované v roce 2012 již v sobě odráží řadu poznatků, ke kterým došla nutriční fyziologie v posledních 20 letech [8].
Základní cíle dietní léčby diabetiků jsou v doporučení formulovány v následujících 6 bodech:
- dosažení a udržení optimální kompenzace diabetu při dietě sladěné s vlastní produkcí inzulinu, s farmakologickou léčbou diabetu a fyzickou aktivitou
- dosažení optimální hladiny krevních tuků
- energetický přísun vedoucí k prevenci a léčbě nadváhy a obezity, normálnímu růstu a vývoji dětí a adolescentů, normálnímu průběhu těhotenství a laktace, zvládnutí katabolických stavů v průběhu onemocnění
- prevence a léčba akutních komplikací, např. hypoglykemie, a pozdních komplikací diabetu, např. diabetické nefropatie, hypertenze a jiných kardiovaskulárních onemocnění
- zlepšení celkového zdravotního stavu
- individuální přístup k dietě s ohledem na osobní preference dané např. kulturními zvyky a životním stylem
Energetický přísun se doporučuje redukovat u osob, které mají BMI více než 25 kg/m2. Z hlediska sacharidů klade stejně jako obecné doporučení důraz na sacharidy s nízkým glykemickým indexem, na přísun vlákniny a doporučila změnit 4 úrovně denního obsahu sacharidů na 150 g, 200 g, 250 g a 300 g. Celkově by příjem sacharidů měl tvořit 44–60 % energetického příjmu, z toho ale 50 % rozpustné vlákniny. Doporučuje se 5 porcí zeleniny nebo ovoce denně a 4 porce luštěnin za týden. Z hlediska energetického zastoupení tuků představuje doporučení také významný průlom: namísto striktních 30 energetických procent doporučuje až 35 %, ovšem při správném zastoupení polyenových a monoenových mastných kyselin v triacylglycerolech v potravě. Nasycené mastné kyseliny by měly tvořit do 7 % celkového energetického příjmu, polyenové mastné kyseliny do 10 % energetického příjmu a monoenové mastné kyseliny 10–20 % celkového energetického příjmu. Transmastné kyseliny by měly být konzumovány do 1 % celkové denní konzumované energie. Přes mnohé vědecké nálezy publikované v časopiseckých článcích byl v doporučení ještě limitován denní přísun cholesterolu na 300 mg.
Přívod proteinu se doporučuje stejný jako v dosavadní doporučeních, z celkového denního energetického příjmu by měly proteiny tvořit 10–20 %, což odpovídá 0,8–1,5 g proteinu/kg hmotnosti a den. Pochopitelně, že při diabetickém onemocnění ledvin se přísun proteinu snižuje, a to na 0,8 g/kg hmotnosti a den až maximálně na 0,6 g/kg při současném hrazení ztrát proteinu močí.
Příjem tekutin by měl činit 30 ml/kg/den. Přísun soli je limitován na méně než 6 g denně.
Alkohol by u žen diabetiček měl být konzumován maximálně do 10 g denně (přibližně 0,3 l piva či 125 ml vína), u mužů toto množství činí do 20 g denně.
Na rozdíl od předchozích doporučení již doporučení z roku 2012 považuje za možnou alternativní vegetariánskou dietu pro diabetiky. Mezi vegetariány je známá velká variabilita v dietních přístupech, proto je u diabetiků nezbytná opakovaná konzultace nutričního terapeuta. Důležitý je zejména dohled nad seniory, kteří konzumují vegetariánskou dietu. Při adekvátní spolupráci s lékařem a nutričním terapeutem a při lakto-ovo-vegetariánském způsobu této diety je možná i výživa dětí a těhotných žen. Vegetariánská dieta zlepšuje citlivost k inzulinu [15]. Stejné výsledky jsme nalezli i u striktních veganů [13]. Veganská dieta však není doporučena pro běžnou populaci, natož pro diabetiky.
V prvních 3–6 měsících onemocnění se doporučuje kontakt s nutričním terapeutem a jeho opakování by mělo být alespoň 1krát ročně. Pacienti s diabetem 1. typu se řídí strategií dietní léčby založené především na počítání sacharidů ve stravě pomocí tzv. výměnných jednotek (tj. množství potraviny obsahující 10 g sacharidů), totéž platí i pro neobézní diabetiky 2. typu léčené intenzifikovaným inzulinovým režimem. Strategie dietní léčby ostatních diabetiků 2. typu je založena především na redukčních režimech s adekvátní energetickou restrikcí směřující k optimální hmotnosti. Ve většině případů stačí, jsou-li sacharidy rozděleny do 4 denních jídel.
Doporučení ADA z roku 2016
Letošní doporučení American Diabetes Association (ADA) [1] klade nutriční doporučení do kontextu dalších životosprávných opatření, především managementu hmotnosti u obézních s cílem dosažení redukce, neboť existuje dost silných důkazů, že léčba obezity může oddálit přechod z prediabetu do diabetu a že z ní mají prospěch i léčení diabetici 2. typu [16]. Při tom je doporučována mírná redukce hmotnosti, od 5 do 7 %, která je již efektivní. Je doporučováno snížení energetického příjmu o 500–750 kcal a doporučován příjem 1 200–1 500 kcal denně pro ženy a pro muže 1 500–1 800 kcal denně. Přestože výhody redukce hmotnosti jsou vidět již od poklesu váhy o 5 %, doporučený pokles váhy je 7 %.
Příjem sacharidů je zaměřen na potraviny s nízkým glykemickým indexem a vlákninu, zejména celozrnné výrobky, luštěniny, zeleninu a ovoce. Není vhodné konzumovat potraviny s přidaným cukrem. Z hlediska tuků je doporučována mediteránní dieta s vysokým obsahem monoenových mastných kyselin a také příjem n-3 polyenových mastných kyselin v tučných rybách, ořeších a semenech.
Doporučení jednoznačně uvádí, že příjem tuku by se měl řídit doporučeními pro zdravé obyvatelstvo s ohledem na příjem cholesterolu, nasycených mastných kyselin a transmastných kyselin. Transmastným kyselinám by se měli pacienti s diabetem vyhýbat. Doporučení o přísunu sodíku je uvedeno jako méně než 2 300 mg/den (české doporučení má celkový příjem soli).
Z hlediska proteinu je zdůrazněno, že vysoký příjem proteinu zvyšuje sekreci inzulinu, aniž by zvýšil glykemii. Ostatně k podobnému výsledku jsme před několika roky dospěli i my [32]. Výrazně je ještě zdůrazněna fyzická aktivita včetně pravidelného cvičení. Zcela recentně bylo prokázáno, že zdravá dieta může vést k normalizaci krevního tlaku u hypertenzních gestačních diabetiček [18].
Doporučení US Departement of Agriculture a US Departemt of Health (2015)
Toto rozsáhlé doporučení [6,28], které vychází vždy pro 5leté období (poslední, 8. vydání), je pro období 2015–2020. Poslední doporučení se skládá z 2 svazků, 1. je vlastní doporučení [6] (Dietary Guidelines), 2. obsahuje vědeckou zprávu [28], která tvoří podklad pro tvorbu doporučení. Dle názorů autorů tohoto článku představuje zatím nejkompaktnější dílo v oblasti doporučení vůbec. Tak, jak se stalo již v různých doporučeních pravidlem, zmiňuje často i sílu důkazů.
Mezi nejdůležitější obecné zásady doporučení patří:
- dodržujte požadavky zdravého stravování po celý život
- zaměřte se na pestrost stravy, na nutriční denzitu a na množství stravy
- omezte příjem energie z přidaných cukrů, saturovaných mastných kyselin a omezte příjem soli
- přesmykněte výběr potravin a nápojů k těm zdravějším
- podporujte podmínky pro zdravé stravování pro všechny
Zdravé stravování přitom má tyto základní charakteristiky příjmu potravin:
- různé druhy zeleniny ze všech jejích podskupin: tmavě zelené, červené a oranžové, luštěniny, včetně těch obsahujících škrob
- ovoce, zvláště celé kusy ovoce
- celozrnné výrobky
- beztukové nebo nízkotučné mléčné výrobky včetně mléka, jogurtů a sýrů
- různé výrobky obsahující bílkoviny včetně mořských živočichů, libových mas a drůbeže, vajec, luštěnin, semen a sójových produktů
- oleje
Základní omezení mají potraviny obsahující následující živiny: saturovaný tuk, transtuky, přidané cukry a sodík. Těch se týká následující konkrétní doporučení:
- konzumujte méně než 10 % denního energetického příjmu z přidaných cukrů
- konzumujte méně než 10 % denního energetického příjmu ze saturovaných tuků
- konzumujte méně než 2 300 mg sodíku denně
- pokud konzumujete alkohol, čiňte tak umírněně – 1 drink pro ženy a 2 drinky pro muže (odpovídá zhruba Doporučení České diabetologické společnosti)
- naplňujte doporučení o fyzické aktivitě
Důraz klademe na to, aby potraviny zajišťující zdravou výživu nahradily ty, které směřují k výživě nezdravé. Ne tedy, aby potraviny pro zdravou výživu byly konzumovány jako nadstavba k těm, které přispívají k výživě nezdravé.
Z hlediska výše uvedených poznámek o příjmu cholesterolu není v doporučeních uveden limit. Ve vědecké zprávě k doporučením je doslova uvedeno: „Předchozí Dietní doporučení pro Američany doporučovala, aby byl přísun cholesterolu limitován tak, aby nepřekročil 300 mg denně.“ Dietní doporučení z roku 2015 nepřinášejí toto doporučení, protože dostupné důkazy neukazují na vztah mezi dietním cholesterolem a plazmatickým cholesterolem, což je konzistentní se zprávou AHA/AAC [9,29].
Přesto je doporučeno, že jednotlivci by měli konzumovat co možná nejméně cholesterolu, protože potraviny, které obsahují cholesterol, jsou také v naprosté většině potraviny, které obsahují nasycené mastné kyseliny. Jen potraviny obsahující vaječný žloutek a mořské korýše, respektive měkkýše neobsahují nadbytečné nasycené mastné kyseliny. Proto konzum těchto potravin spadá do širokého množství potravin, jejichž příjem není limitován.
Závěr
Do formulací nutričních doporučení pro diabetiky i pro zdravé obyvatelstvo proniká stále více vědeckých poznatků, které mají zdroj jak ve fyziologii a patofyziologii výživy, tak v epidemiologických šetřeních zahrnujících často desetitisíce či statisíce probandů. Za nejproblematičtější potraviny jsou považovány ty, které obsahují přidané sacharidy, transmastné kyseliny, saturované mastné kyseliny a sůl. Nadbytečný energetický příjem je dalším závažným faktorem, který vede k obezitě a metabolickému syndromu a představuje riziko nejen pro arteriální hypertenzi, hypertriacylglycerolemii, aterosklerózu a její orgánové komplikace, tedy ischemickou chorobu srdeční a ischemické mozkové příhody, ale i jaterní steatózu, syndrom spánkové apnoe a také zvýšené riziko nádorových onemocnění. V současné době je zásadním úkolem smysluplně převést doporučení odborných společností do reálného života.
prof. MUDr. Michal Anděl, CSc.
mich.andel@lf3.cuni.cz
II. interní klinika 3. LF UK a FN Královské Vinohrady,
Praha
www.lf3.cuni.cz
Doručeno do redakce 19. 7. 2016
Přijato po recenzi 1. 8. 2016
Sources
1. American Diabetes Association Standards of Medical Care in Diabetes – 2016. 3. Foundations of Care and Comprehensive Medical Evaluation. Diabetes Care 2016; 39: (Suppl. 1): S23-S35.
2. Anděl M, Kraml P, Dlouhý M. Diabetes mellitus a poruchy metabolismu. Galén: Praha 2001. ISBN 80–7262–047–9.
3. Ascherio A, Katan M, Zock PL et al. Trans fatty acids and coronary heart disease. N Engl J Med 1999; 340(25): 1994–1998.
4. Brunerova L, Smejkalova V, Potockova J et al. A comparison of the influence of a high-fat diet enriched in monounsaturated fatty acids and conventional diet on weight loss and metabolic parameters in obese non-diabetic and Type 2 diabetic patients. Diabet Med 2007; 24(5): 533–540.
5. DACH: Referenzwerte für die Nährstoffzufuhr. Umschau: Frankfurt/Main 2000. Dostupné z WWW: <https://www.dge.de/wissenschaft/referenzwerte/>.
6. Dietary Giudlines for Americans 2015–2020. 8th Edition. US Departement of Agriculture and US Departement of Health and Human Services 2015. Dostupné z WWW: <https://health.gov/dietaryguidelines/2015/resources/DGA_Executive-Summary.pdf>.
7. Dlouhý P, Marhol P. Přehled složení mastných kyselin v rostlinných tucích a olejích. DMEV 1999 : 2(4): 211–217.
8. Jirovská A, Pelikánová T, Anděl M. Doporučený postup dietní léčby pacientů s diabetem. DMEV 2012; 15(4): 235–243.
9. Eckel RH, Jakicic JM, Ard JD et al. 2013 AHA/ACC guideline on lifestyle management to reduce cardiovascular risk. A report of the American College of Cardiology /American Heart Association Task Force on Practice Guidelines. Circulation 2014; 12925 Suppl 2: S76-S99. Erratum in Circulation 2014; 129(25 Suppl 2):S100-S101. Circulation 2015; 131(4):e326.
10. 2016 European Guidelines on cardiovascular disease prevention in clinical practice. Eur Heart J 2016; pii: ehw106. Dostupné z DOI: <http://dx.doi.org/10.1093/eurheartj/ehw106>.
11. Fernández-Real JM, Penarroja G, Castro A et al. Blood letting in high-ferritin type 2 diabetes: effects on insulin sensitivity and beta-cell function. Diabetes 2002; 51(4): 1000–1004.
12. Fürstova V, Kopska T, James RF et al. Comparison of the effect of individual saturated and unsaturated fatty acids on cell growth and death induction in the human pancreatic beta-cell line NES2Y. Life Sci 2008; 82(13–14): 684–691.
13. Gojda J, Patkova J, Jacek J et al. Higher insulin sensitivity in vegans is not associated with higher mitochondrial densitiy. Europ J Clin Nutr 2013; 67(12): 1310–1315.
14. Hunnicutt J, He K, Xun P. Dietary Iron Intake and Body Iron Stores Are Associated with Risk of Coronary Heart Disease in a Meta-Analysis of Prospective Cohort Studies. J Nutr 2014; 144(3): 359–366.
15. Kahleova H, Matoulek M, Malinska H et al. Vegetarian diet improves insulin resistance and oxidative stress markers more than conventional diet in subjects with Type 2 diabetes. Diabet Med 2011; 28(5): 549–559.
16. Knowler WC, Barret-Connor E, Fowler SE et al. Diabetes Prevention Program Research Group: Reduction of incidence of Type 2 diabetes with life-style intervention or metformin. N Engl J Med 2002; 346(6): 393–403.
17. Kraml PJ, Klein RL, Huang Y et al. Iron loading increases cholesterol accumulation and macrophage scavenger receptor I expression in THP-1 mononuclear phagocytes. Metabolism 2005; 54(4): 453–459. Erratum in Metabolism 2005; 54(7): 982.
18. Healthy diet may reduce high blood pressure risk after gestational diabetes, NIH study suggests. National Institute of Health, USA, updated April 18, 2016. Dostupné z WWW: <https://www.nih.gov/news-events/news-releases/healthy-diet-may-reduce-high-blood-pressure-risk-after-gestational-diabetes-nih-study-suggests>.
19. Pokorný J, Dubská L et al. Technologie tuků. SNTL: Praha: 1986.
20. Salonen JT, Nyyssönen K, Korpela H et al. High stored iron levels are associated with excess risk of myocardial infarction in eastern Finnish men. Circulation 1992; 86(3): 803–811.
21. Schwarz W, Novák B. Trans-kyseliny v margarínech. Výž a Potr 1996; 51(5): 137–139.
22. Simcox JA, McClain D. Iron and Diabetes Risk. Cell Metabolism 2013; 17(3): 329–341.
23. Souci SW, Fachmann W, Kraut H. Food Composition and Nutrition Tables. 7th ed. Medpharm: Stuttgart 2008. ISBN 978–0849341410.
24. Sullivan JL. Iron and sex difference in heart disease risk. Lancet 1981; 1(8233): 1293–1294.
25. Sullivan JL. Macrophage iron, hepcidin, and atherosclerosic plaque stability. Exp Biol Med (Maywood) 2007; 232(8): 1014–1020.
26. Sullivan JL. Do Hemochromatosis Mutations Protect Against Iron-Mediated Atherogenesis? Circ Cardiovasc Genet 2009; 2(6): 652–657.
27. Syrovatka P, Kraml P, Hulikova K et al. Iron stores are associated with asymptomatic atherosclerosis in healthy men of primary prevention. Eur J Clin Invest 2011; 41(8): 846–853.
28. Scientific Reports of the 2015 Dietary Guidelines Advisory Committee. US Departement of Agriculture and US Departement of Health and Human Services 2015. Dostupné z WWW: <https://health.gov/dietaryguidelines/2015-scientific-report/pdfs/scientific-report-of-the-2015-dietary-guidelines-advisory-committee.pdf>.
29. Shin JY, Xun P, Nakamura Y et al. Egg consumption in relation to risk of cardiovascular disease and diabetes: a systematic review an metaanalysis. Am J Clin Nutr 2013; 98(1): 146–159.
30. Tůmová J, Mališová L, Anděl M et al. Protective Effect of Unsaturated Fatty Acids on Palmitic Acid-Induced Toxicity in Skeletal Muscle Cells is not Mediated by PPAR delta Activation. Lipids 2015; 50(10): 955–964.
31. Velíšek J. Chemie potravin 1. Ossis: Tábor 1999. ISBN 80–902391–4-5.
32. Wildova E, Dlouhy P, Kraml P et al. Orally administered whey proteins have comparable effect on C-peptide secretion in healthy subjects as standard C-peptide stimulation tests. Physiol Res 2013; 62(2): 179–186.
Labels
Diabetology Endocrinology Internal medicine
Article was published inInternal Medicine

2016 Issue 7-8-
All articles in this issue
- Určení prevalence potenciálních lékových interakcí u pacientů léčených 5 a více léčivými přípravky v České a Slovenské republice
-
Autoimunitná inzulítída u pacientov s diabetes mellitus 2. typu.
Randomizovaný klinický prieskum u hospitalizovaných pacientov. - Klinický přínos nových bazálních analog inzulinu
- Posuny v nutričních doporučeních pro zdravé obyvatelstvo a jejich dopad pro diabetickou dietu
- Syndrom porušeného vnímání hypoglykemie u diabetes mellitus
- Aktuální možnosti léčby jaterní cirhózy v ambulanci internisty
- Hypoglykemie jako symptom maligního onemocnění v dospělém věku
- Sepse – jak ji poznat, na co se zaměřit aneb zpět k základům ve světle nové definice
- Kůže – zrcadlo vnitřních nemocí
- Vliv antidiabetické léčby na skelet nemocných s diabetes mellitus 2. typu
- Přínos urgentně provedené endoskopické retrográdní cholangiopankreatografie pro terapii akutní pankreatitidy
- Diabetes mellitus 2. typu a srdeční selhání
- Diferenciální diagnostika pleurálních výpotků
- Nežádoucí účinky biologické léčby v revmatologii
-
Možnosti ovlivnění kardiovaskulárního rizika u diabetes mellitus 2. typu antidiabetickou léčbou
Snížení kardiovaskulárního rizika při léčbě liraglutidem – výsledky studie LEADER - Metanol: hrozba intoxikace je stále aktuální
- Diabetická retinopatie: patogeneze a terapeutické implikace
- Diference a poměr sérových koncentrací natria a chloridů u pacientů s hyponatremií
- Cílové hodnoty systolického krevního tlaku
- Klinický význam natriuretických peptidů v diferenciální diagnostice dušnosti
- Srdeční selhání se zachovanou ejekční frakcí
- Blízká budoucnost léčby dyslipidemie u diabetiků 2. typu
- Antagonisté glukagonu otevírají novou cestu v léčbě diabetu 2. typu
- Breviár edukácie diabetika pre internistu
- Prevence a terapie sarkopenie ve stáří
- Granulomatóza s polyangiitidou manifestující se jako diabetes insipidus
- Internal Medicine
- Journal archive
- Current issue
- Online only
- About the journal
Most read in this issue- Aktuální možnosti léčby jaterní cirhózy v ambulanci internisty
- Sepse – jak ji poznat, na co se zaměřit aneb zpět k základům ve světle nové definice
- Kůže – zrcadlo vnitřních nemocí
- Prevence a terapie sarkopenie ve stáří
Login#ADS_BOTTOM_SCRIPTS#Forgotten passwordEnter the email address that you registered with. We will send you instructions on how to set a new password.
- Career

