-
Medical journals
- Career
Pegasus – Tikagrelor v sekundární prevenci u nemocných po infarktu myokardu
Authors: Jindřich Špinar 1,3; Lenka Špinarová 2; Jiří Vítovec 2
Authors‘ workplace: Interní kardiologická klinika LF MU a FN Brno, pracoviště Bohunice, přednosta prof. MUDr. Jindřich Špinar, CSc., FESC 1; I. interní kardio-angiologická klinika LF MU a FN u sv. Anny Brno, přednostka prof. MUDr. Lenka Špinarová, CSc., FESC 2; Mezinárodní centrum klinického výzkumu – FN u sv. Anny Brno 3
Published in: Vnitř Lék 2015; 61(6): 511-515
Category: Original Contributions
Overview
Předpoklad:
Tikagrelor je inhibitor receptoru P2Y12 a má prokázaný účinek na snížení ischemických příhod 1 rok po akutním infarktu myokardu. Jeho efekt v delším časovém období nebyl znám.Metodika:
Zařazeno bylo 21 162 nemocných s anamnézou infarktu myokardu 1–3 roky před randomizací, která byla v poměru 1 : 1 : 1 na skupiny: tikagrelor 2krát 90 mg : tikagrelor 2krát 60 mg : placebo. Všichni nemocní museli být léčeni malou dávkou kyseliny acetylsalicylové. Pacienti byli sledováni 33 měsíců. Primární cíle byly: kardiovaskulární úmrtí, infarkt myokardu nebo cévní mozková příhoda. Primárním bezpečnostním cílem bylo krvácení.Výsledky:
Obě dávky tikagreloru signifikantně snížily primární kombinovaný cíl za 3 roky – 7,85 % tikagrelor 2krát 90 mg, 7,77 % tikagrelor 2krát 60 mg a 9,04 % placebo (HR pro tikagrelor 2krát 90 mg vs placebo 0,85; 95% CI 0,75–0,96; p = 0,0080; HR pro tikagrelor 2krát 60 mg vs placebo 0,84; 95% CI 0,74–0,95; p = 0,0043). TIMI velké krvácení bylo vyšší u tikagreloru (2,60 % pro 2krát 90 mg, 2,30 % pro 2krát 60 mg a 1,06 % pro placebo, p < 0,001 pro obě dávky). Smrtelné intrakraniální krvácení bylo 0,63 %, 0,71 % a 0,60 % (NS).Závěr:
Léčba tikagrelorem více než 1 rok po infarktu myokardu snižuje riziko úmrtí infarktu myokardu, cévní mozkové příhody s mírným zvýšením rizika velkých krvácení.Klíčová slova:
infarkt myokardu – sekundární prevence – tikagrelorÚvod
Infarkt myokardu je stále jednou z velmi závažných diagnóz. Díky systému primární péče stále více lidí přežívá, ale jsou ve významném ohrožení recidivy. Proto je na tyto nemocné cíleně zaměřena intenzivní sekundární prevence. Jedním ze základních mechanizmů další ischemické příhody je aktivace destiček – tvorba trombu. Kyselina acetylsalicylová má prokázanou účinnost na snížení trombotických příhod, proto je doporučována po infarktu myokardu pro dlouhodobou léčbu. Přidání tikagreloru – inhibitoru receptoru P2Y12 vedlo ke snížení trombotických příhod do 1 roku po akutním infarktu myokardu např. ve studii PLATO [1–3]. Na základě těchto výsledků jsou inhibitory receptoru P2Y12 doporučovány po dobu 12 měsíců jak v amerických, tak v evropských doporučeních [4–7].
Na základě těchto údajů byla naplánována studie PEGASUS-TIMI 54, která testovala hypotézu, že přidání tikagreloru k malé dávce kyseliny acetylsalicylové sníží výskyt kardiovaskulárních příhod u stabilních pacientů po infarktu myokardu. Testovány byly dvě dávky, a to 2krát 60 mg a 2krát 90 mg [8].
Metodika
Studie PEGASUS-TIMI 54 byla dvojitě slepá, randomizovaná mezinárodní studie prováděná v 1 161 centrech v 31 zemích včetně České republiky. Zařazeni mohli být nemocní 1–3 roky po infarktu myokardu s dalším vysokým rizikem, jako je věk nad 65 let, diagnostikovaný a léčený diabetes mellitus, předchozí infarkt myokardu, vícečetné postižení na koronarografii či kreatinová clearance < 60 ml/min. Mezi nepovolenou medikaci patřily jiné inhibitory receptoru P2Y12, antikoagulační léčba, dipyridamol a další. Kontraindikací byla též nutnost dialýzy či předchozí ischemická cévní mozková příhoda. Kontraindikací bylo také závažné krvácení v anamnéze. Doprovodnou mediací byla kyselina acetylsalicylová v dávce 75–150 mg. Pokud pacient během studie musel podstoupit chirurgický nekardiální výkon, byla medikace 5 dní před zákrokem vysazena a nasazena co nejdříve po zákroku.
Primárním kombinovanýmé cílem byla kombinace kardiovaskulárního úmrtí, infarktu myokardu a cévní mozkové příhody. Sekundárním cílem byla celková mortalita. Primárním bezpečnostním cílem bylo krvácení hodnocené TIMI klasifikací jako velké [9,10].
Výsledky
Randomizováno bylo 21 162 nemocných v době od října roku 2010 do března roku 2013. Základní charakteristiku nemocných ukazuje tab. 1.
Table 1. Základní charakteristika nemocných 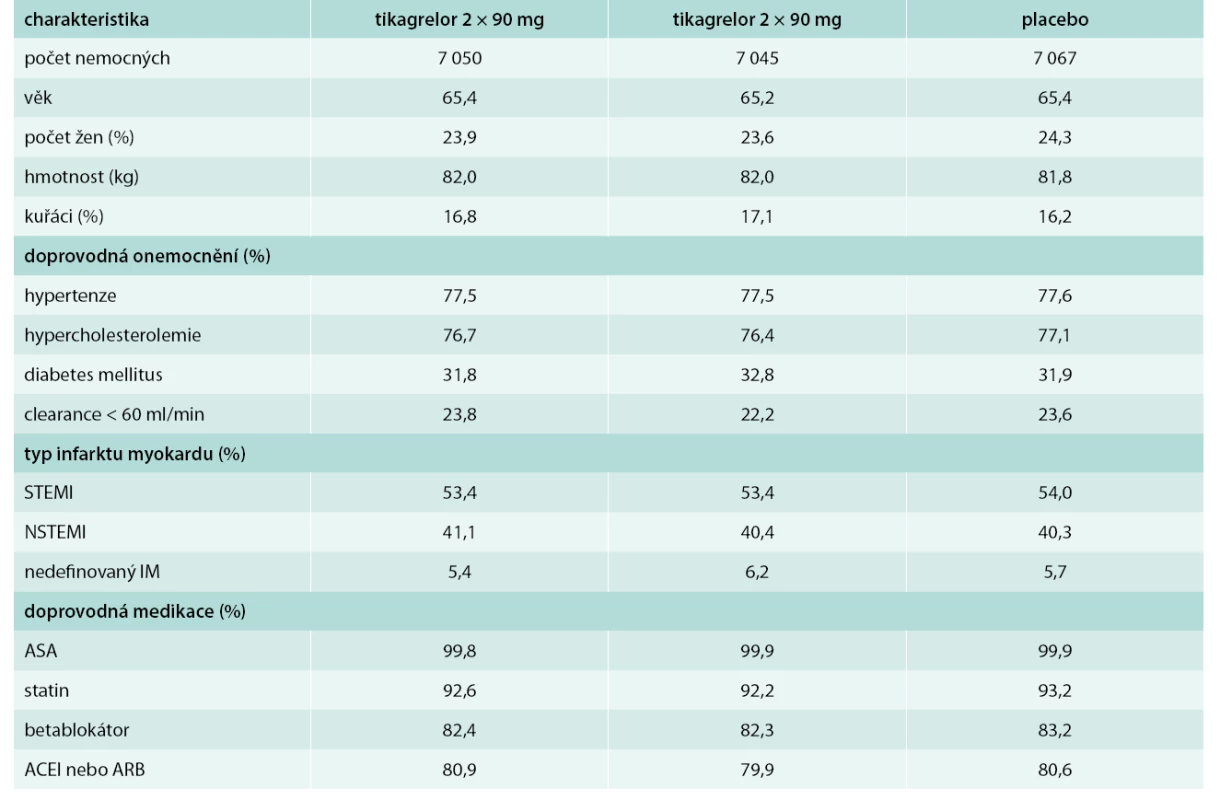
Průměrná doba od posledního infarktu byla 1,7 let, infarkty s ST elevacemi tvořily nadpoloviční většinu. Většina pacientů (83 %) byla léčena primární angioplastikou, u 59 % bylo postižení více tepen. Tab. 1 ukazuje velmi kvalitní farmakologickou léčbu splňující současná doporučení.
20 942 nemocných (99,0 %) dostalo alespoň jednu dávku studijního léku, během studie ukončilo léčbu 32,0 % při dávce 2krát 90 mg, 28,7 % při dávce 2krát 60 mg a 21,4 % na placebu (p < 0,001 pro obě dávky vs placebo). Medián sledování byl 33 měsíců, což v součtu dělá 56 004 pacientských roků.
Výsledky
Obě dávky tikagreloru statisticky významně snížily primární kombinovaný cíl (kardiovaskulární úmrtí, infarkt myokardu a ischemická mozková příhoda), výskyt byl 7,85 % při dávce 2krát 90 mg, 7,77 % při dávce 2krát 60 mg a 9,04 % na placebu (p = 0,008 placebo vs 2krát 90 mg a p = 0,004 placebo vs 2krát 60 mg). Účinek tikagreloru byl konzistentní na každý z primárních dílčích cílů, u obou dávek byl výskyt primárního cíle 7,81 %, výskyt kardiovaskulárního úmrtí 2,90 % vs 3,39 % u placeba (p = 0,57), infarkt myokardu 4,47 % vs 5,25 % (p = 0,0055) a výskyt CMP 1,54 % vs 1,94 % (p = 0,034) (tab. 2).
Table 2. Výsledky primárního cíle 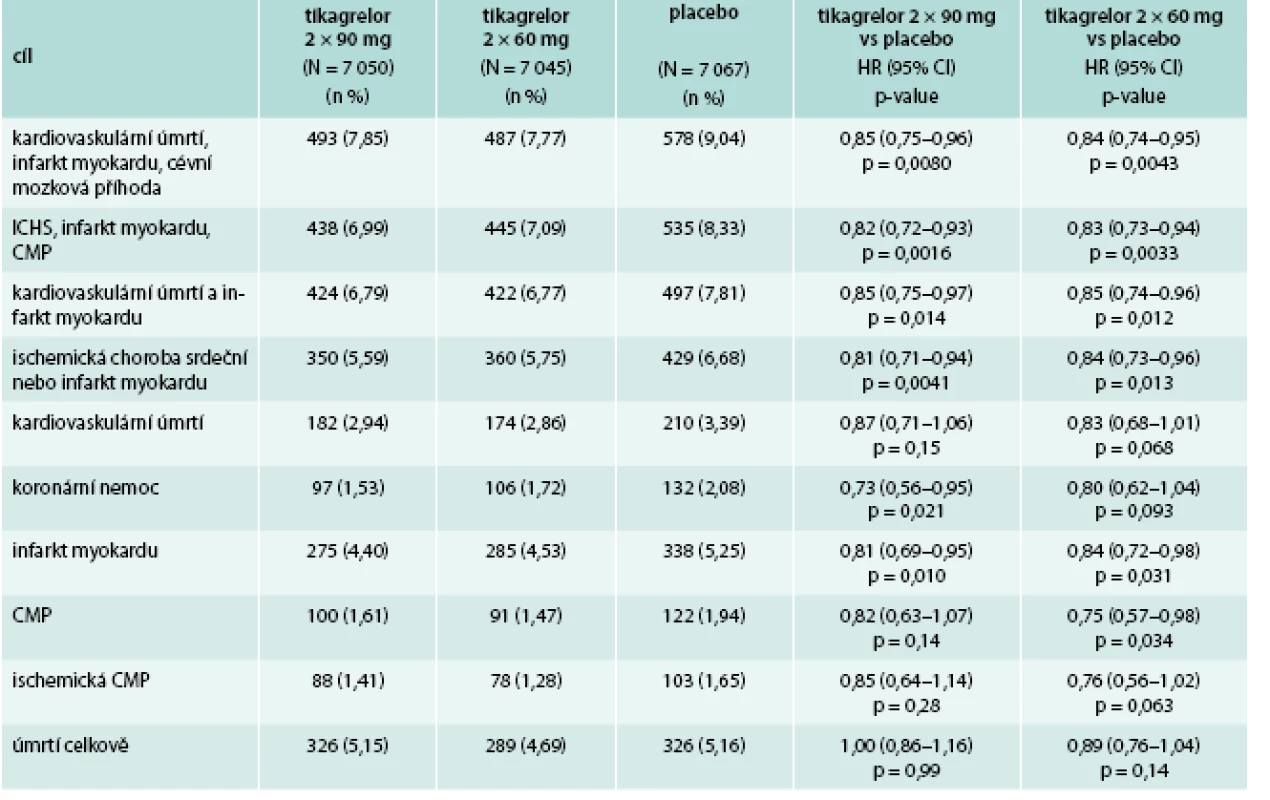
Nebyl pozorován žádný rozdíl podle věku, pohlaví, typu infarktu myokardu či dávky kyseliny acetylsalicylové.
Primární bezpečnostní cíl – TIMI velké krvácení byl vyšší u obou dávek tikagreloru s výskytem po 3 letech 2,60 % u dávky 2krát 90 mg, 2,30 % u dávky 2krát 60 mg a 1,06 % u placeba (p < 0,001 pro obě dávky vs placebo). TIMI malé krvácení bylo podobné u obou dávek i u placeba (tab. 3). Výskyt smrtelného krvácení byl < 1 % a nelišil se mezi skupinami. Předčasné ukončení pro krvácení bylo častější na aktivní léčbě 7,8 % pro 2krát 90 mg, 6,2 % pro 2krát 60 mg a 1,5 % pro placebo.
Table 3. Krvácení a nežádoucí účinky 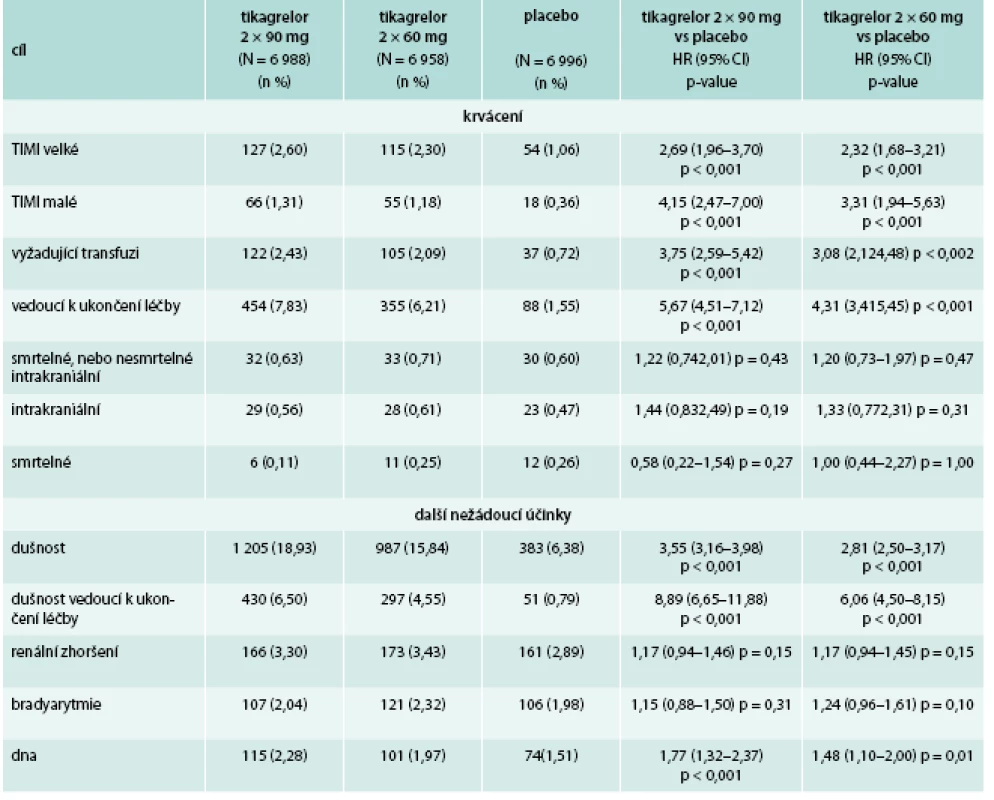
Dušnost byla častější u obou dávek a pro dušnost významněji častěji byla léčba ukončena u pacientů s oběma dávkami 6,5 % vs 4,5 % vs 0,8 % (p < 0,001 pro obě dávky). Celkový výskyt dušnosti za 3 roky byl 18,9 % pro dávku 2krát 90 mg, 15,8 % pro dávku 2krát 60 mg a 6,4 % v placebové větvi (p < 0,001 pro obě dávky vs placebo). Většiny dušností byla charakterizována jako lehká (59 %) nebo střední (37 %). Závažná dyspnoe byla udána jen v 0,4 % za 3 roky. Nebyly pozorovány žádné nežádoucí účinky hepatotoxické, nefrotoxické ani bradyarytmické.
Diskuse
Pacienti po srdečním infarktu zůstávají ve velkém riziku další koronární příhody po dlouhou dobu. Studie PEGASUS prokázala, že inhibitor P2Y12 tikagrelor přidaný k malé dávce kyseliny acetylsalicylové snižuje signifikantně výskyt kardiovaskulárního úmrtí, infarktu myokardu a cévní mozkové příhody. Účinek tikagreloru je konzistentní u všech podskupin.
Ohledně délky antiagregační terapie se vedou dlouhé diskuse. Některé zpětné analýzy ukazují, že prodloužení duální antiagregace by mohlo být prospěšné, a to přesto, že studie s klopidogrelem toto nepotvrdila [11]. Krátce po této práci byla publikována analýza studie CHARISMA prokazující efekt na snížení ischemických příhod, přesto ale současná doporučení udávají doporučenou délku podávání pro P2Y12 receptorové antagonisty 1 rok po akutním infarktu myokardu [4–6]. Výsledky studie PEGASUS-TIMI 54 nyní přinášejí jasný průkaz prospěchu z dlouhodobého podávání tikagreloru u pacientů s předchozím akutním koronárním syndromem, a to na kardiovaskulární mortalitu. Podobné výsledky přinesla i studie DAPT u pacientů po implantaci koronárního stentu, jimž byl P2Y12 blokátor podáván 12–30 měsíců po stentu společně s malou dávkou kyseliny acetylsalicylové. Po ukončení léčby ve studii DAPT se ale brzy ukázaly nežádoucí účinky potvrzující, že nemocní by neměli přerušovat duální antiagregační léčbu a měli by v ní pokračovat i po 12 měsících. Obě studie – PEGASUS-TIMI 54 i DAPT potvrdily, že prodloužené podávání inhibitoru receptoru P2Y12 vede ke snížení ischemických příhod, ale za cenu zvýšeného rizika krvácení u nemocných s koronárním onemocněním.
Tikagrelor zvyšuje TIMI velké krvácení, krvácení vyžadující transfuzi i krvácení vedoucí k ukončení léčby. Výskyt závažných krvácení, ireverzibilních či smrtelných je ale < 1 % za 3 roky ve všech 3 větvích studie. Je třeba ale připomenout, že protokol vyloučil nemocné s recentním krvácením, předchozí cévní mozkovou příhodou či s perorální antikoagulací. Proto by bezpečnostní hledisko nemělo být aplikováno na celou populaci.
Obě dávky tikagreloru způsobovaly dušnost, většinou krátce po zahájení léčby, ale tato dušnost nebyla natolik závažná, aby vedla k ukončení léčby ve srovnání s placebem. Tento výskyt ve studii PEGASUS-TIMI 54 byl ale vyšší než ve studii PLATO, možná proto, že investigátoři již cíleně dušnost sledovali [3]. Jiným vysvětlením je, že v akutní fázi je dušnost považována za přirozenou součást zdravotního stavu, zatímco u stabilních nemocných se již očekává méně. Zda dušnost byla projevem srdečního selhání anebo se jedná o nežádoucí účinek léku při hromadění adenosinu, není zatím známo a bude pravděpodobně předmětem dalších analýz.
Obě dávky tikagreloru – 2krát 60 mg i 2krát 90 mg – byly stejně účinné na primární účinnostní cíl, avšak menší počet ukončení a lepší tolerance byla pozorována po nižší dávce. Obě dávky byly testovány jako přidány k malé dávce kyseliny acetylsalicylové, což je plně v souladu s doporučeními pro stabilní ischemickou chorobu srdeční [14,15].
Závěr
Přidání 2krát 90 mg tikagreloru nebo 2krát 60 mg tikagreloru k malé dávce kyseliny acetylsalicylové snižovalo riziko kardiovaskulárního úmrtí, srdečního infarktu či cévní mozkové příhody u nemocných s infarktem myokardu před 1–3 lety. Počet TIMI velkých krvácení byl vyšší při léčbě tikagrelorem [16]. Když dáme dohromady tato data s daty o použití tikagreloru v akutní fázi infarktu myokardu a následných 12 měsíců, můžeme vyslovit doporučení pro dlouhodobé užívání tikagreloru u nemocných s vysokým rizikem po infarktu myokardu, kteří ale nemají vysoké riziko krvácení.
prof. MUDr. Jindřich Špinar, CSc., FESC
jspinar@fnbrno.cz
Interní kardiologická klinika LF MU a FN Brno, pracoviště Bohunice
www.fnbrno.cz
Doručeno do redakce 15. 3. 2015
Přijato po recenzi 30. 3. 2015
Sources
1. Scirica BM, Cannon CP, Emanuelsson H et al. The incidence or arrhythmias and clinical arrhythmias events in patients with acute coronary syndromes treated with ticagrelor or clopidogrel in the PLATO trial. JACC 2010; 55(10s1): A108.E1006-A108.E1006. Dostupné z DOI: <http://dx.doi.org/1016/S0735–1097(10)61007–8>.
2. Špinar J, Vítovec J. Ticagrelor a studie PLATO. Kardiol Rev Int Med 2011; 13(4): 254–257.
3. Wallentin L, Becker RC, Budaj A et al. Ticagrelor versus clopidogrel in patients with acute coronary syndromes. N Engl J Med 2009; 361(11): 1045–1057.
4. Amsterdam EA, Wenger NK, Brindis RG et al. 2014 AHA/ACC Guideline for the Management of Patients With Non-ST-Elevation Acute Coronary Syndromes: Executive Summary: A Report of the American College of Cardiology/American Heart Association Task Force on Practice Guidelines. Circulation 2014; 130(25): 2354–2394.
5. Hamm CW, Bassand JP, Agewall S et al. ESC Guidelines for the management of acute coronary syndromes in patients presenting without persistent ST-segment elevation: The Task Force for the management of acute coronary syndromes (ACS) in patients presenting without persistent ST-segment elevation of the European Society of Cardiology (ESC). Eur Heart J 2011; 32(23): 2999–3054.
6. O’Gara PT, Kushner FG, Ascheim DD et al. 2013 ACCF/AHA Guideline for the Management of ST-Elevation Myocardial Infarction: a report of the American College of Cardiology Foundation/American Heart Association Task Force on Practice Guidelines. Circulation 2013; 127(4): e362-e425. Dostupné z DOI: <http://dx.doi.org/10.1161/CIR.0b013e3182742cf6>.
7. Steg PG, James SK, Atar D et al. Task Force on the management of ST-segment elevation acute myocardial infarction of the European Society of Cardiology (ESC). ESC Guidelines for the management of acute myocardial infarction in patients presenting with ST-segment elevation. Eur Heart J 2012; 33(20): 2569–2619.
8. Bonaca MP, Bhatt DL, Cohen M et al. PEGASUS investigators. Long--term use of ticagrelor in patients with prior myocardial infarction. N Engl J Med 2015; 372(19):1791–1800. Dostupné z DOI: <http://dx.doi.org/10.1056/NEJMoa150087>.
9. Bonaca MP, Bhatt DL, Braunwald E et al. Design and rationale for the Prevention of Cardiovascular Events in Patients With Prior Heart Attack Using Ticagrelor Compared to Placebo on a Background of Aspirin-Thrombolysis in Myocardial Infarction 54 (PEGASUS-TIMI 54) trial. Am Heart J 2014; 167(4): 437–444.e5. Dostupné z DOI: <http://dx.doi.org/10.1016/j.ahj.2013.12.020>.
10. Mehran R, Rao SV, Bhatt DL et al. Standardized Bleeding Definitions for Cardiovascular Clinical Trial. A Consensus Report From the Bleeding Academic Research Consortium. Circulation 2011; 123(23) 2736–2747.
11. Bhatt DL, Fox KA, Hacke W et al. Clopidogrel and aspirin versus aspirin alone for the prevention of atherothrombotic events. N Engl J Med 2006; 354(16): 1706–1717.
12. Bhatt DL, Flather MD, Hacke W et al. Patients with prior myocardial infarction, stroke, or symptomatic peripheral arterial disease in the CHARISMA trial. J Am Coll Cardiol 2007; 49(19): 1982–1988.
13. Mauri L, Kereiakes DJ, Yeh RW et al. Twelve or 30 months of dual antiplatelet therapy after drug-eluting stents. N Engl J Med 2014; 371(23): 2155–2166.
14. Fihn SD, Gardin JM, Abrams J et al. 2012 ACCF/AHA/ACP/AATS/PCNA/SCAI/STS guideline for the diagnosis and management of patients with stable ischemic heart disease: a report of the American College of Cardiology Foundation/American Heart Association task force on practice guidelines, and the American College of Physicians, American Association for Thoracic Surgery, Preventive Cardiovascular Nurses Association, Society for Cardiovascular Angiography and Interventions, and Society of Thoracic Surgeons. Circulation 2012; 126(25): e354-e471. Dostupné z DOI: <http://dx.doi.org/10.1161/CIR.0b013e318277d6a0>.
15. Task Force Members, Montalescot G, Sechtem U et al. 2013 ESC guidelines on the management of stable coronary artery disease: the Task Force on the management of stable coronary artery disease of the European Society of Cardiology. Eur Heart J 2013; 34(38): 2949–3003.
Labels
Diabetology Endocrinology Internal medicine
Article was published inInternal Medicine

2015 Issue 6-
All articles in this issue
- Diagnostika a terapie dny – editorial
- Echinokokové infekce – vzácná postižení jater – editorial
- Zobrazení muskuloskeletálních projevů a komplikací diabetes mellitus
- Pokračující periferní nervové blokády – přínos pro ortopedické pacienty s diabetes mellitus?
- Perioperační péče a diabetes
- Komplikace endoprotéz u diabetiků
- Obezita a ortopedické operace aneb existují mechanické komplikace obezity?
- Akutní a chronická antikoagulační léčba u kloubních náhrad
- Diabetická neuropatie
- Infekce v rámci syndromu diabetické nohy
- Vybrané kožní změny typu necrosis lipoidica a kožní a slizniční mykotické afekce u diabetes mellitus
- Uplatnění kmenových buněk v ortopedii
- Ortopedická operační léčba syndromu diabetické nohy
- Základní principy a úskalí rehabilitace u diabetiků po amputaci
- Pegasus – Tikagrelor v sekundární prevenci u nemocných po infarktu myokardu
- Diagnostika a terapie dny
- Neobvyklý případ cystického postižení jater – alveolární echinokokóza jater
- „Stresová dovolená“ aneb takotsubo kardiomyopatie
- Doporučení České společnosti pro trombózu a hemostázu České lékařské společnosti J. E. Purkyně pro bezpečnou léčbu novými perorálními antikoagulancii (NOAC) – dabigatran etexilátem, apixabanem a rivaroxabanem
- Internal Medicine
- Journal archive
- Current issue
- Online only
- About the journal
Most read in this issue- Diagnostika a terapie dny
- „Stresová dovolená“ aneb takotsubo kardiomyopatie
- Echinokokové infekce – vzácná postižení jater – editorial
- Doporučení České společnosti pro trombózu a hemostázu České lékařské společnosti J. E. Purkyně pro bezpečnou léčbu novými perorálními antikoagulancii (NOAC) – dabigatran etexilátem, apixabanem a rivaroxabanem
Login#ADS_BOTTOM_SCRIPTS#Forgotten passwordEnter the email address that you registered with. We will send you instructions on how to set a new password.
- Career

