-
Medical journals
- Career
Pokračující periferní nervové blokády – přínos pro ortopedické pacienty s diabetes mellitus?
Authors: David Doležal; Abdo Islam Saleh
Authors‘ workplace: Klinika anesteziologie, resuscitace a intenzivní medicíny LF UK a FN Hradec Králové, přednosta MUDr. Tomáš Suchý
Published in: Vnitř Lék 2015; 61(6): 559-562
Category:
Předneseno na mezioborovém sympoziu s postgraduálním zaměřením „Diabetik – společný pacient diabetologa a ortopeda“ 10. října 2014 v Hradci Králové.
Overview
Incidence diabetes mellitus v naší populaci neustále roste. Spolu s tím roste frekvence ortopedických i jiných operačních výkonů u pacientů s tímto onemocněním ať již pro komplikace diabetu samotného nebo z jiných důvodů. I když díky moderním anesteziologickým postupům není samotný diabetes již tak významným faktorem zvyšujícím morbiditu a mortalitu nemocných, jsou jeho orgánové komplikace a způsob, jak se s jejich důsledky v perioperačním období vypořádáme, rozhodující pro výsledný stav (outcome) pacientů. Při volbě anesteziologického postupu je třeba ke každému pacientovi přistupovat individuálně a u elektivních výkonů systematicky zhodnotit dlouhodobou kompenzaci diabetu, četnost a stupeň jeho orgánových komplikací. Obecnou snahou je v perioperačním období udržet stabilitu diabetu, zabránit epizodám oběhové nestability a tkáňové hypoperfuze a postupy volit tak, aby umožnily co nejrychlejší zotavení s návratem k chronické medikaci, perorálnímu příjmu a zahájení časné rehabilitace. K tomuto cíli mohou u ortopedických pacientů významně přispět techniky regionální anestezie, z nichž periferní nervové blokády přinášejí potenciálně největší benefit.
Klíčová slova:
anestezie – diabetes mellitus – periferní nervové blokády – perioperační obdobíÚvod
Pacienti s diabetes mellitus se stále častěji stávají styčným bodem pro spolupráci diabetologů s ortopedy a velmi často i anesteziology. Příčinou je narůstající incidence tohoto závažného onemocnění ve všech věkových skupinách a současně zvýšené riziko mikrovaskulárních a makrovaskulárních komplikací u těchto nemocných, které ve svém konečném důsledku vedou k mnoha orgánovým komplikacím. Ty pak velmi často dovedou pacienty s diabetem až k nutnosti operačního výkonu. Anesteziologická péče o tyto pacienty musí respektovat všechna specifika základního onemocnění a má za cíl provést bezpečně každého pacienta s jeho individuálními odlišnostmi vyplývajícími ze stupně orgánových komplikací a dalších komorbidit celým perioperačním obdobím.
Mnohé práce uvádějí, že diabetes mellitus zvyšuje riziko morbidity i z hlediska myokardiální a cerebrální ischemie, rané infekce apod [1]. Nicméně to, co je v konečném důsledku skutečně zodpovědné za perioperační výsledek (outcome) u těchto pacientů, není samotná přítomnost diabetu, ale jím způsobený stupeň orgánových komplikací. Nejzávažnější rizikové faktory, které navíc mohou být zásadně ovlivněny volbou anesteziologického postupu a samotnými anestetiky, jsou kardiovaskulární dysfunkce, poškození ledvin, abnormality kloubní vazivové tkáně (stiff-joint syndrom) a neuropatické komplikace projevující se v kardiovaskulárním aparátu a gastrointestinálním traktu [1]. Detekce stupně orgánového poškození u pacientů s diabetem a snaha o optimalizaci funkce jednotlivých orgánových systémů s pečlivou volbou rozsahu monitorace a způsobu anestezie je hlavním úkolem anesteziologa.
Orgánové komplikace diabetu se závažným vztahem k anesteziologické péči
Postižení kardiovaskulárního systému
Mortalita pacientů s diabetes mellitus je až v 80 % spojena s postižením kardiovaskulárního aparátu, a naopak diabetes je společně s kouřením, arteriální hypertenzí a hyperlipidemií významným rizikovým faktorem pro rozvoj nějaké formy kardiovaskulárního onemocnění [2]. Diagnostika závažných forem kardiovaskulárního onemocnění je navíc u diabetika komplikována možnou absencí typické symptomatologie. V literatuře jsou dostupná srovnání procenta nerozpoznaného infarktu myokardu u pacientů s diabetem (39 %) a bez diabetu (22 %) [3]. Tento fakt bývá spojován s rozvojem autonomní neuropatie u diabetiků [4]. Ve snaze detekovat tyto rizikové pacienty bylo provedeno několik studií zaměřujících se na odhalení ortostatické symptomatologie jako markeru rozvinuté autonomní neuropatie, např. studie DIAD (Detection of Ischemia in Asymptomatic Diabetics), ve které se tímto způsobem zjištěná kardiální autonomní neuropatie ukázala jako silný prediktor ischemie myokardu [5]. Pečlivé zhodnocení tolerance fyzické zátěže v předoperačním období (anamnéza, fyzikální vyšetření, ergometrie) je dalším samozřejmým předpokladem pro správné posouzení stupně kompenzace kardiovaskulárního onemocnění.
Pro diabetes mellitus specifické postižení myokardu pak vyplývá ze změn na podkladě sekundární diabetické mikroangiopatie vedoucí přes postižení komorové relaxace k plně rozvinuté diastolické dysfunkci s vysokými plnícími tlaky levé komory a možným diastolickým selháním.
Diabetická autonomní neuropatie
Diabetická autonomní neuropatie již byla zmíněna výše. Její dopady však daleko přesahují kardiovaskulární systém a mohou zasáhnout mnoho jiných orgánových systémů. Bohužel zdaleka ne všichni pacienti s touto komplikací diabetu vykazují typické symptomy, mezi které patří ortostatická hypotenze, anamnéza synkopálních stavů, sklon ke klidové tachykardii a prodloužený QT interval. Pokud však takové symptomy u pacientů odhalíme, musíme k nim přistupovat jako k pacientům s vyšším perioperačním rizikem závažných komorových arytmií a náhlé srdeční smrti. Při diagnostice autonomní neuropatie jsou využívány funkční testy [4] .
V anesteziologické praxi má pak kromě kardiovaskulární patologie autonomní neuropatie závažný dopad např. v poruše termoregulace a konktrétně v odezvě na hypotermii v důsledku neadekvátní regulace periferní vazokonstrikce. V konečném důsledku je, zvláště při výkonech delších než 2 hod, u pacientů s diabetickou autonomní neuropatií vyšší riziko hypotermie se všemi jejími důsledky (koagulopatie, hemodynamická nestabilita, alterace farmakokinetiky anestetik atd [6]).
Ne zcela obecně známou je skutečnost, že pacienti s rozvinutou autonomní diabetickou neuropatií mají paradoxní oběhovou reakci na podání inzulinu v terapeutické dávce. Zatímco nepostižení pacienti reagují vazokonstrikcí mediovanou sympatickým nervovým systémem, pacienti s autonomní diabetickou neuropatií reagují poklesem tlaku v supinní poloze a exacerbací posturální hypotenze v důsledku poklesu arteriální vaskulární rezistence [7].
Diabetická nefropatie
Diabetická nefropatie patří mezi vedoucí příčiny terminálního (end-stage) ledvinného selhání v rozvinutých zemích. Za hlavní riziko je považována dlouhodobě špatně kontrolovaná hyperglykemie. Z hlediska anesteziologa je otázkou ke zvážení vysazení metforminu, jako bigvanidového antidiabetika s rizikem akumulace a rozvoje laktátové acidózy, z perioperační medikace u pacientů. Obecně lze přes jisté kontroverze přijmout za bezpečný postup jeho vysazení 48 hod před výkonem u pacientů se závažným renálním poškozením (sérový kreatinin nad 130 µmol/l, clearence kreatininu pod 60 ml/min či eGFR pod 45 ml/min/1,73 m2) nebo u pacientů před rozsáhlými operačními výkony s rizikem ledvinné hypoperfuze. Návrat k chronické medikaci po výkonu by pak měl být podmíněn kontrolou renálních funkcí a obnovením perorálního příjmu [8].
Základem bezpečné péče o pacienty s touto závažnou orgánovou komplikací diabetu v perioperačním období je udržení euvolemie a adekvátní renální perfuze [9].
Gastroparéza
Ačkoli diabetes ve svém konečném důsledku negativně ovlivňuje gastrointestinální systém na mnoha úrovních, pro anesteziologa má nejzávažnější konsekvence gastroparéza. Je důsledkem autonomní neuropatie v trávicím traktu a jejím důsledkem je opožděné vyprazdňování žaludku [4]. V důsledku toho jsou pacienti ohroženi významně vyšším rizikem aspirace během indukce do celkové anestezie, a to i proto, že se jedná o pacienty s významnou obezitou a často i přítomným stiff-joint syndromem (viz dále). Předoperační podání metoklopramidu může být přes jisté kontroverze pramenící z jeho možných vedlejších účinků přínosné stejně jako snížení acidity žaludečního rezidua antacidy.
Stiff-joint syndrome
Toto označení popisuje důsledek glykosylace kolagenu v drobných kloubech krční páteře. Tento syndrom ve svém praktickém dopadu vede k obtížné intubaci až u 30 % pacientů s diabetem. Problém samozřejmě nepostihuje pouze klouby v oblasti krční páteře. Ztuhlost interfalangeálních kloubů 4. a 5. prstu, která vede k neschopnosti plně otisknout dlaň na podložku nebo nemožnost sepnout plně dlaně k modlitbě (prayer sign) může být proto určitým prediktorem obtížné intubace, ačkoli výsledky studií, které to měly potvrdit, jsou spíše kontroverzní [10]. Obecným poselstvím pro anesteziologa je nepochybně fakt, že pacienti s diabetem mají významně vyšší riziko obtížné intubace v důsledku obezity, postižení kolagenové tkáně kloubů a současně i vyšší riziko aspirace při zpomaleném vyprazdňování žaludku.
Perioperační kontrola glukózové homeostázy
V posledních letech se perioperační kontrole glukózové homeostázy věnovalo mnoho pozornosti stejně tak jako na poli intenzivní medicíny. Pochopitelnou snahou všech prezentovaných postupů je udržení normoglykemie u všech pacientů. Čím těsnější kontrola je však požadována, tím frekventnější monitorace glykemie je nutná. Velmi těsná kontrola glykemie tak, jak byla nastavena např. v multicentrické studii NICE-SUGAR (Normoglycemia in Intensive Care Evaluation and Surviving Using Glucose Algorithm Regulation), však zejména díky vyšší frekvenci epizod hypoglykemie vedla k vyšší mortalitě pacientů [11]. Experimentální data ukazují, že jak inzulin samotný, tak hypoglykemie může indukovat hypotenzi v důsledku uvolnění NO, a tak snížit reakci sympatického nervového systému na stres.
Nicméně základním předpokladem pro úspěšnou kontrolu glykemie v perioperačním období je dlouhodobě dobře kompenzovaný pacient, který do nemocnice k operačnímu zákroku přichází.
Jaké jsou tedy obecné cíle, které lze široce aplikovat v populaci ortopedických pacientů?
- HbA1c ≤ 9 % u elektivních výkonů (odpovídá dlouhodobé kompenzaci glykemie na úrovni ≤ 11,9 mmol/l)
- standardizovaný protokol s definovanými cíli bez hypoglykemických epizod (glykemie 5–10 mmol/l) a definovanými prostředky k jejich dosažení
Konkrétní režimy pro udržení perioperační glukózové homeostázy přesahují rámec tohoto sdělení a nebudou zde diskutovány.
Anestetika, volba anesteziologického postupu a diabetes mellitus
Posouzení specifických problémů s použitím jednotlivých skupin farmak používaných k podávání celkové či regionální anestezie, či dokonce soustředění se na jednotlivá farmaka – anestetika přesahuje rámec tohoto sdělení, a proto budou zmíněny pouze některé příklady. Nicméně znalost farmakokinetiky a farmakodynamiky použitých farmak navíc ve vztahu k pacientovi s diabetes mellitus je pro anesteziologa esenciální. Hlavní pozornost zde v tomto textu však bude věnována obecným východiskům pro volbu anesteziologického postupu.
Samotný chirurgický výkon vyvolává v organizmu stresovou odezvu, která je anestetiky modifikována. Anestetika současně ovlivňují i perioperační glukózovou homeostázu, obecně snižováním sekrece katabolických hormonů [12].
Volba anestetik musí samozřejmě respektovat přítomná orgánová postižení, specificky především stupeň renální dysfunkce. Z toho jako racionální postup vyplývá volba anestetik s metabolizmem mimo ledviny. Specifickým problémem může být přítomnost hyperkalemie u těchto pacientů a použití sukcinylcholinjodidu. Ten může jednorázově zvýšit sérovou hladinu kalia až o více než 1 mmol/l. To může mít samozřejmě závažné arytmogenní důsledky.
Obecně lze konstatovat, že celková anestezie je spojena s prolongací zotavení po výkonu (obnovení perorálního příjmu, incidence pooperační nauzey a zvracení a do jisté míry i možnost vertikalizace) ve srovnání s technikami regionální anestezie. Ne zcela bez významu je i absence „maskování“ příznaků hypoglykemie při použití „awake“ techniky regionální anestezie a nižší incidence rozvoje časné pooperační kognitivní dysfunkce. Regionální anestezie je spojována i s nižší incidencí tromboembolických komplikací.
Ale ani regionální anestezie, zejména ve formě neuroaxiálních blokád, neeliminuje všechna negativa, která přináší anestezie celková. Neuroaxiální blokády nezaručují absenci hypotenze a oběhové nestability v perioperačním období s možnou orgánovou hypoperfuzí a jejími důsledky. Při použití pokračující blokády může navíc neuroaxiální blokáda potencovat problémy s ortostatickou hypotenzí, což má mimo jiné negativní vliv na rehabilitaci a vertikalizaci pacienta. Ani riziko polohového traumatu není zcela eliminováno.
Mnoho těchto přetrvávajících problémů však ve vhodných případech řeší periferní nervová blokáda, optimálně ve své pokračující formě. A u ortopedických pacientů s diabetem je pro jejich využití velký prostor.
Periferní nervové blokády
Periferní nervové blokády, blokády nervových pletení či jednotlivých nervů, nejsou v portfoliu anesteziologa žádnou novinkou. Společně s technologickým rozvojem (neurostimulace a následně ultrazvuková navigace) však získaly a získávají díky vyšší úspěšnosti a bezpečnosti na atraktivitě.
Jsou ze své podstaty vysoce specifické, což má za důsledek naprosto minimální riziko oběhové nestability perioperačně, blokády navíc v pooperačním období účinně tlumí klidovou i procedurální bolest. V anestezované oblasti zlepšují prokrvení, což se pozitivně projevuje na hojení. Tento fakt je jistě obzvláště u pacientů diabetem velmi pozitivní. Oproti neuroaxiálním blokádám je u nich významně nižší riziko infekčních komplikací, z čehož vyplývá možnost delší prolongace pokračující blokády do pooperačního období.
Jak již bylo zmíněno, ultrasonografická navigace významně zvýšila bezpečnost a úspěšnost prováděných blokád. Díky ní můžeme sledovat nejen individuální anatomickou situaci v cílové oblasti, ale i vztah jehly k důležitým strukturám, které se zde kromě nervů nacházejí (cévy, pleura atd). Hlavní výhodou je pak možnost sledování šíření lokálního anestetika v reálném čase (obr. 1 a 2).
Image 1. Subgluteální blokáda n. ischiadicus 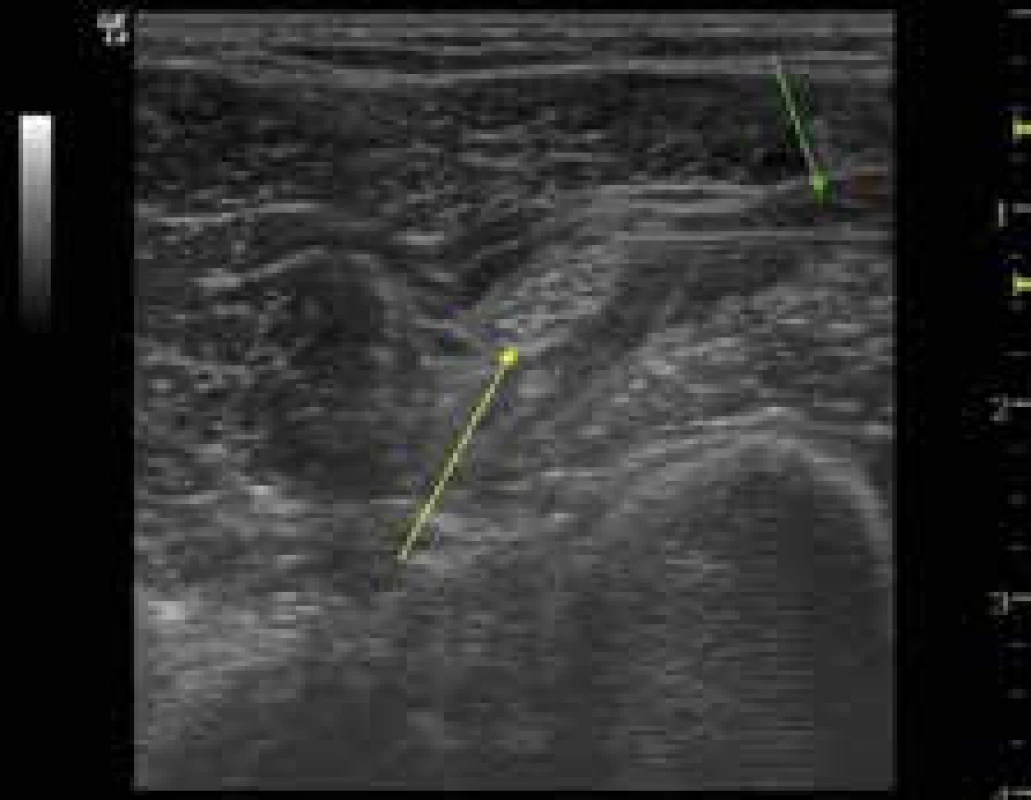
žlutá šipka – nerv zelená šipka – jehla; V okolí nervu je patrné depo lokálního anestetika (tmavá anechogenní oblast) Image 2. Blokáda n. tibialis a n. peroneus communis v popliteální oblasti 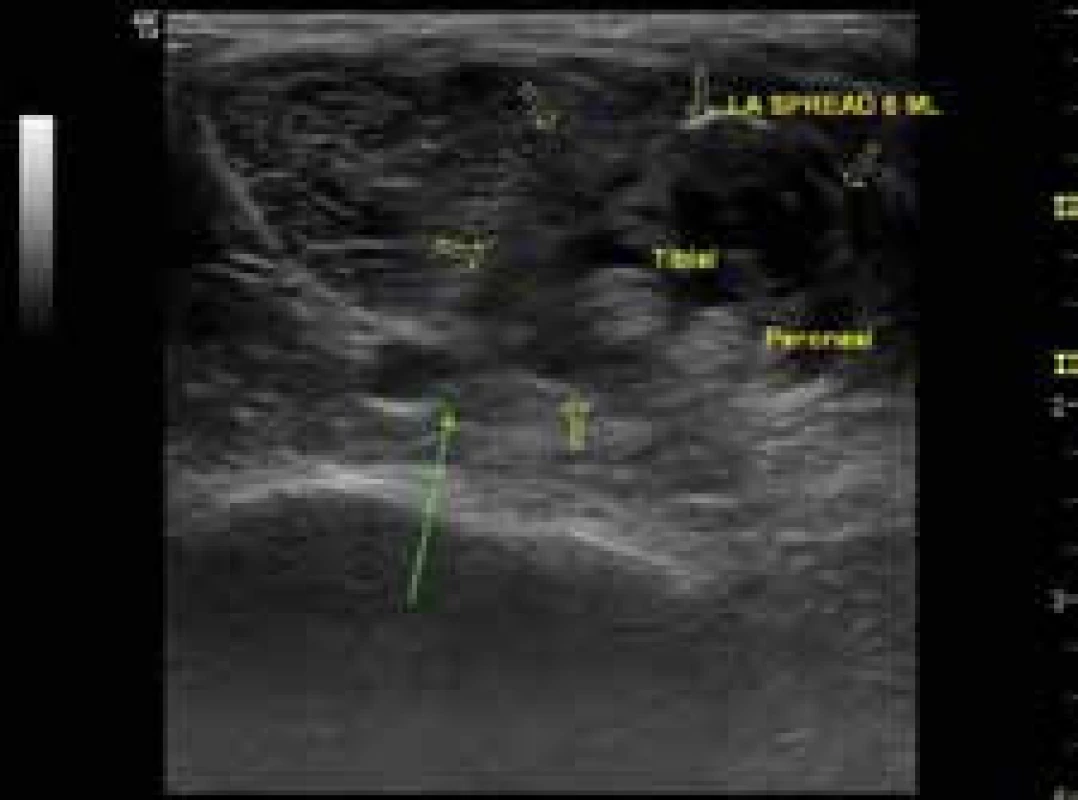
zelená šipka – a. poplitea žluté šipky – depo lokálního anestetika v okolí nervů Z výše uvedeného vyplývá, že periferní nervové blokády, které jsou v indikovaných případech ve formě pokračující blokády prolongovány do pooperačního období, mohou být optimální volbou pro ortopedického pacienta s diabetem a jeho komplikacemi.
Diskuse
Pacienti trpící diabetem nejsou uniformní skupinou a tedy i spektrum ortopedických výkonů, pro které podstupují operační výkony, je velmi rozmanité. Z toho vyplývá, že nelze doporučit univerzální vhodný přístup k pacientovi diabetikovi v perioperačním období. Každého pacienta je třeba posoudit individuálně ve vztahu k jeho aktuálnímu klinickému stavu, pokusit se o optimalizaci jeho stavu a naplánovat individuální anesteziologický postup. Je třeba mít na paměti, že především úroveň orgánových komplikací diabetu, a ne diabetes sám je důvodem pro zhoršený léčebný výsledek (outcome) postižených pacientů. Přesto je během perioperačního období nutné udržení glukózové homeostázy s vědomím, že hlavním rizikem je četnost a trvání hypoglykemických epizod a tomu musí odpovídat pracovištěm vytvořený a dodržovaný standardizovaný protokol.
Závěr
K dosažení co nejbezpečnější perioperační péče o pacienty s diabetes mellitus podstupujících nejen ortopedické výkony je důležité zajistit před elektivním operačním výkonem dlouhodobou kompenzaci diabetu. Za rozumnou hranici je u těchto elektivních výkonů obecně považována hodnota HbA1c ≤ 9 %. V perioperačním období je třeba pomocí standardizovaného protokolu udržovat hodnotu glykemie mezi 5–10 mmol/l.
Každý pacient vyžaduje individuálně připravený anesteziologický postup, přičemž u ortopedických výkonů se jeví jako potenciálně přínosné zvážit možnost použití periferní nervové blokády v indikovaných případech prolongované do pooperačního období.
MUDr. David Doležal
david.dolezal@fnhk.cz
Klinika anesteziologie, resuscitace a intenzivní medicíny LF UK a FN Hradec Králové
www.fnkh.cz
Doručeno do redakce 4. 1. 2015
Přijato po recenzi 12. 5. 2015
Sources
1. McAnulty GR, Robertshaw HJ, Hall GM. Anesthetic management of patients with diabetes mellitus. Br J Anaesth 2000; 85(1): 80–90.
2. Gu W, Pagel PS, Warltier DC et al. Modifying cardiovascular risks in diabetes mellitus. Anesthesiology 2003; 98(3): 774–779.
3. Margolis JR, Kannel WS, Feinleib M et al. Clinical features of unrecognized myocardial infarction silent and symptomatic. Eighteen year follow-up: Framingham study. Am J Cardiol 1973; 32(1): 1–7.
4. Vinik AI, Ziegler D. Diabetic cardiovascular autonomic neuropathy. Circulation 2007; 115(3): 387–397.
5. Wackers FJ, Young LH, Inzucchi SE et al. Detection of silent myocardial ischemia in asymptomatic diabetic subjects: the DIAD study. Diabetes Care 2004; 27(8): 1954–1961.
6. Kitamura A, Hoshino T, Kon T et al. Patients with diabetic neuropathy are at risk of a greater intraoperative reduction in core temperature. Anesthesiology 2000; 92(5): 1311–1318.
7. Porcellati F, Fanelli C, Bottini P et al. Mechanisms of arterial hypotension after therapeutic dose of subcutaneous insulin in diabetic autonomic neuropathy. Diabetes 1993; 42(7): 1055–1064.
8. Angelini G, Ketzler JT, Coursin DB. Perioperative care of diabetic patients. ASA Refresher Courses in Anesthesiology 2001; 29(1): 1–9.
9. Tang AT, El-Gamel A, Keevil B et al. The effect of “renal-dose” dopamine on renal tubular function following cardiac surgery: assessed by measuring retinol binding protein (RBP). Eur J Cardiothorac Surg 1999; 15(5): 717–721.
10. Erden V, Basaranoglu G, Delatioglu H et al. Relationship of difficult laryngoscopy to long-term non-insulin dependent diabetes and hand abnormality detected using the ‘‘prayer sign’’. Br J Anesth 2003; 91(1): 159–160.
11. Patel A, MacMahon S, Chalmers J et al. Advance Collaborative Group. Intensive blood glucose control and vascular outcomes in patients with type 2 diabetes. N Engl J Med 2008; 358(24): 2560–2572.
12. Kadoi Y. Anesthetic considerations in diabetic patients. Part I: preoperative considerations of patients with diabetes mellitus. J Anesth 2010; 24(5): 739–747.
Labels
Diabetology Endocrinology Internal medicine
Article was published inInternal Medicine

2015 Issue 6-
All articles in this issue
- Diagnostika a terapie dny – editorial
- Echinokokové infekce – vzácná postižení jater – editorial
- Zobrazení muskuloskeletálních projevů a komplikací diabetes mellitus
- Pokračující periferní nervové blokády – přínos pro ortopedické pacienty s diabetes mellitus?
- Perioperační péče a diabetes
- Komplikace endoprotéz u diabetiků
- Obezita a ortopedické operace aneb existují mechanické komplikace obezity?
- Akutní a chronická antikoagulační léčba u kloubních náhrad
- Diabetická neuropatie
- Infekce v rámci syndromu diabetické nohy
- Vybrané kožní změny typu necrosis lipoidica a kožní a slizniční mykotické afekce u diabetes mellitus
- Uplatnění kmenových buněk v ortopedii
- Ortopedická operační léčba syndromu diabetické nohy
- Základní principy a úskalí rehabilitace u diabetiků po amputaci
- Pegasus – Tikagrelor v sekundární prevenci u nemocných po infarktu myokardu
- Diagnostika a terapie dny
- Neobvyklý případ cystického postižení jater – alveolární echinokokóza jater
- „Stresová dovolená“ aneb takotsubo kardiomyopatie
- Doporučení České společnosti pro trombózu a hemostázu České lékařské společnosti J. E. Purkyně pro bezpečnou léčbu novými perorálními antikoagulancii (NOAC) – dabigatran etexilátem, apixabanem a rivaroxabanem
- Internal Medicine
- Journal archive
- Current issue
- Online only
- About the journal
Most read in this issue- Diagnostika a terapie dny
- „Stresová dovolená“ aneb takotsubo kardiomyopatie
- Echinokokové infekce – vzácná postižení jater – editorial
- Doporučení České společnosti pro trombózu a hemostázu České lékařské společnosti J. E. Purkyně pro bezpečnou léčbu novými perorálními antikoagulancii (NOAC) – dabigatran etexilátem, apixabanem a rivaroxabanem
Login#ADS_BOTTOM_SCRIPTS#Forgotten passwordEnter the email address that you registered with. We will send you instructions on how to set a new password.
- Career

